Клещевой энцефалит ( Весенне-летний клещевой менингоэнцефалит , Клещевой вирусный энцефалит )
Клещевой энцефалит – инфекционное заболевание, в основе которого лежит повреждение головного и спинного мозга флавивирусом, передающимся человеку при укусах иксодовых клещей. В зависимости от формы болезни его проявлениями являются лихорадка, головная боль, судороги, рвота, нарушение координации движений, боли по ходу нервов, вялые парезы и параличи. Диагноз подтверждается с помощью ПЦР крови и спинномозговой жидкости. Лечение на ранних сроках заболевания заключается в назначении иммуноглобулина против клещевого энцефалита, противовирусных препаратов. На поздних сроках возможно только предотвращение жизнеугрожающих состояний и симптоматическое лечение.
МКБ-10
Общие сведения
Клещевой энцефалит (весенне-летний клещевой менингоэнцефалит) представляет собой вирусное заболевание (вирусный энцефалит), которое передается человеку через укусы иксодовых клещей, характеризуется поражением головного и спинного мозга. Основной зоной его распространения является Сибирь, Дальний Восток, Китай, Монголия. Однако вспышки заболевания также наблюдаются в лесных районах стран Восточной Европы и Скандинавского полуострова.
Клещевой энцефалит относится к так называемым трансмиссивным инфекциям, то есть тем, которые передаются человеку через кровососущих насекомых. Каждый год на территории Российской Федерации регистрируется примерно 5—6 тыс. случаев данного инфекционного заболевания.

Причины
Возбудителем заболевания является вирус из рода флавивирусов (Flavivirus). На снимках с электронного микроскопа он представляет собой частицы в виде шара с мелкими выступами на поверхности, размером 40—50 нм. Такой маленький размер (в 2 раза меньше вируса гриппа и в 3—4 раза меньше вируса кори) позволяет возбудителю легко проникать через все защитные барьеры иммунной системы.
Особенностями вируса клещевого энцефалита является слабая устойчивость к действию высоких температур, дезинфицирующих средств и ультрафиолетового излучения. Так, при кипячении он погибает через 2 минуты и не может сохраняться в окружающей среде в жаркую солнечную погоду. Однако при низких температурах он способен долго поддерживать жизнеспособность. В зараженных молочных продуктах флавивирус не теряет своих свойств в течение 2 месяцев.
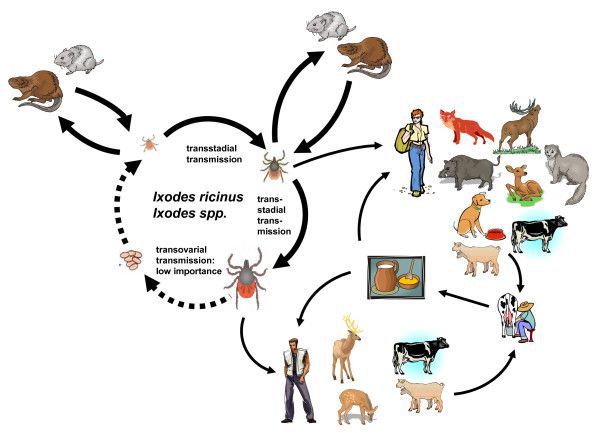
В природе вирус клещевого энцефалита, как и следует из названия заболевания, находится в организме иксодовых клещей. Кроме человека, вирус может поражать диких и домашних животных, в том числе коров и коз. Поэтому заражение может происходить как напрямую – при укусе человека клещом или случайном раздавливании насекомого при попытках его извлечь, так и при употреблении молока и молочных продуктов, не прошедших термическую обработку и полученных от больных животных. Чем дольше клещ находится на коже человека, тем выше риск развития заболевания.
Самое большое число случаев заболевания регистрируется в конце весны и начале осени, это связано с увеличением числа клещей в это время. Заразиться вирусом клещевого энцефалита можно во время прогулок по лесу, парку, посещении мест отдыха на природе.
Классификация
В зависимости от того, какие признаки заболевания выражены сильнее всего, клещевой энцефалит может протекать в 3 формах:
- лихорадочной (при преобладании лихорадки), развивается у 50% больных
- менингеальной (при поражении оболочек головного и спинного мозга), характерна для 30% зараженных
- очаговой (при вовлечении в процесс вещества мозга с развитием очаговой неврологической симптоматики), отмечается у 20% заболевших.
Симптомы клещевого энцефалита
Скрытый, или инкубационный период заболевания длится примерно 1—2 недели. Но могут встречаться как молниеносные, когда от момента заражения до первых признаков проходит 24 часа, так и затяжные формы заболевания, с длительностью инкубационного периода до 1 месяца.
Во время скрытого периода вирусные частицы усиленно размножаются в месте внедрения (кожная рана или стенка кишечника), затем попадают в кровь и с ней разносятся по всему организму. Именно этот момент знаменует появление первых клинических симптомов. Второй пик размножения флавивируса происходит уже во внутренних органах (ЦНС, почках, лимфатических узлах, печени).
Все формы клещевого энцефалита (лихорадочная, менингеальная, очаговая) имеют общие начальные признаки. Заболевание начинается остро, во многих случаях больной может четко указать даже час, когда его состояние резко ухудшилось. Первые симптомы напоминают проявления гриппа: озноб, ломота в мышцах, артралгии, головная боль, слабость, вялость, может наблюдаться рвота и судороги на фоне резкого подъема температуры тела (характерно для детей). При осмотре обращают на себя внимание покраснение кожи лица, шеи вплоть до ключиц, белки глаз с расширенными кровеносными сосудами. Последующее течение заболевания напрямую зависит от той формы, в которой оно будет протекать у конкретного больного.
Лихорадочная форма
Клещевой энцефалит в этой форме протекает с преобладанием лихорадочного состояния, которое может длиться от 2 до 10 дней. В большинстве случае он носит волновой характер, то есть, после первого подъема температуры и последующего стихания клинических проявлений, болезнь как будто возвращается вновь и следует новый приступ лихорадки, длящийся несколько дней. Примерно через 10 дней температура тела приходит в норму, общее состояние больного улучшается. Однако слабость, отсутствие аппетита, приступы сердцебиения, потливость могут наблюдаться еще в течение 1 месяцев после лабораторного выздоровления (по результатам анализов крови и спинномозговой жидкости).
Менингеальная форма
Эта форма характеризуется появлением на 3—4 день заболевания признаков менингита — поражения оболочек спинного и головного мозга. Проявляется следующими симптомами: сильнейшей головной болью, которую не облегчают обезболивающие средства; рвотой, повышенной чувствительностью кожных покровов, когда даже прикосновение одежды к телу вызывает болевые ощущения; ригидностью (сильным напряжением) затылочных мышц, что приводит к непроизвольному запрокидыванию головы назад; симптомом Кернига – невозможностью произвольно разогнуть в колене ногу, согнутую под прямым углов в коленном и тазобедренном суставе в положении лежа на спине; верхним и нижним симптомами Брудзинского – при попытке врача наклонить голову больного вперед (подбородком к груди) и при надавливании на лобок, происходит рефлекторное сгибание ног в коленных и тазобедренных суставах.
Все эти проявления болезни объединяются понятием менингеальный синдром и означают то, что вирус клещевого энцефалита достиг оболочек спинного и головного мозга. Лихорадка и менингеальные симптомы продолжаются примерно 2 недели. После нормализации температуры у больных длительное время (до 2 месяцев) сохраняется астения (слабость, вялость), плохая переносимость яркого света, громких звуков, подавленное настроение.
Очаговая форма
Относится к самым тяжелым и наиболее неблагоприятным по прогнозу формам клещевого энцефалита. В ее основе лежит проникновение возбудителя в вещество головного и спинного мозга. Характеризуется резким повышением температуры тела до 40°C и выше, отмечается вялость, сонливое состояние (гиперсомния), рвота, судороги, озноб.
Наблюдаются симптомы поражения вещества головного мозга с возникновением галлюцинаций, расстройств сознания, бреда, нарушения восприятия времени и пространства. При вовлечении в процесс ствола мозга, в котором располагаются центры, отвечающие за обеспечение жизненно важных функций, могут наблюдаться нарушения дыхания и сердечной деятельности. При попадании вируса в ткань мозжечка развивается нарушение чувства равновесия, дрожь в руках и ногах. При поражении спинного мозга наступают вялые (с пониженным мышечным тонусом) парезы и параличи мышц шеи, плеч, верхней части груди и надлопаточной области. При проникновении вируса в корешки спинного мозга возникает радикулит — боль по ходу нерва, нарушение произвольных движений, функций внутренних органов, появление расстройств кожной чувствительности в тех отделах, за которые отвечает пораженный корешок.
Очаговая форма клещевого энцефалита может носить двухволновой характер (двухволновый вирусный менингоэнцефалит), когда первый приступ болезни похож на обычную лихорадочную форму, а через несколько дней после нормализации температуры тела резко возникают симптомы повреждения вещества головного и спинного мозга.
Особой формой клещевого энцефалита является прогредиентная, которая может развиться после любой другой формы заболевания. Она характеризуется развитием стойких нарушений функций головного и спинного мозга спустя несколько месяцев или даже лет после острого периода болезни.
Диагностика
В установке точного диагноза важную роль играют: клинические проявления; эпидемиологические данные; лабораторные исследования.
- Клинические проявления. Это те характеристики заболевания, которые описывает врач невролог, обследуя больного. К клиническим проявлениям относятся жалобы пациента, содержащие особенности начала заболевания, последовательность возникновения тех или иных симптомов; объективный осмотр, который выявляет признаки поражения органов и систем.
- Эпидемиологические данные. Это сведения о месте проживания пациента, его профессиональной деятельности, употребления в пищу тех или иных продуктов, сезона, в который возникло заболевание, факта укуса клеща и попыток самостоятельно извлечь его из кожи. Эти данные помогают сузить круг предполагаемых заболеваний.
- Лабораторные исследования. Для подтверждения причины заболевания используют обнаружение частиц вируса клещевого энцефалита в крови и спинномозговой жидкости с помощью ПЦР (полимеразной цепной реакции). Кроме того, могут быть использованы серологические методы с определением титра антител в парных сыворотках больного, взятых с интервалом в 2 недели. При этом учитывается не только уровень титра антител в одной пробе, но и его нарастание или уменьшение в зависимости от времени прошедшего от начала заболевания.
Лечение клещевого энцефалита
Лечение производится исключительно в стационаре. Поскольку человек является тупиковым звеном в распространении флавивируса, то больной клещевым энцефалитом не заразен и не представляет опасности для окружающих, поэтому все лечебные мероприятия проводятся не в инфекционном отделении, а в неврологии.
Лечение включает специфическую (направленную на возбудителя), патогенетическую (блокирующую механизмы развития заболевания) и симптоматическую терапию. Больному назначается строгий постельный режим. Схема специфического лечения зависит от времени, прошедшего с момента появления первых симптомов. В самом начале заболевания (первая неделя) высокую эффективность показало назначение больным противоклещевого иммуноглобулина. Его вводят в течение 3 дней. Также при ранней диагностике хорошие результаты дает применение противовирусных препаратов: рибонуклеазы, рибавирина, интерферона, экстракт побегов картофеля.
Все эти препараты неэффективны на поздних стадиях заболевания, когда вирус уже поразил центральную нервную систему. В этом случае лечение направлено не на борьбу с возбудителем болезни, а на патологические механизмы, угрожающие жизни пациента. Для этого используют подачу кислорода через маску, ИВЛ при нарушении дыхания, мочегонные средства для снижения внутричерепного давления, препараты, увеличивающие устойчивость мозга к кислородному голоданию, нейролептики.
Прогноз
Прогноз при клещевом энцефалите зависит от степени поражения нервной системы. При лихорадочной форме, как правило, все больные полностью выздоравливают. При менингеальной форме также прогноз благоприятный, однако в некоторых случаях могут наблюдаться стойкие осложнения со стороны ЦНС в виде хронических головных болей, развития мигрени. Очаговая форма клещевого энцефалита является самой неблагоприятной по прогнозу. Смертность может достигать 30 человек на 100 заболевших. Осложнениями этой формы является возникновение стойких параличей, судорожного синдрома, снижение умственных способностей.
Профилактика
Профилактика клещевого энцефалита делится на 2 направления: организационные мероприятия и вакцинация. Организационные мероприятия заключаются в обучении жителей эндемичных регионов (мест распространения заболевания) соблюдению правил посещения лесных зон и мест отдыха на природе в период активности клещей: одевание одежды, закрывающей большую часть тела (с длинными рукавами и штанинами, панамы или кепки на голову); тщательный осмотр одежды и тела на предмет выявления живых клещей; немедленное обращение за медицинской помощью в случае обнаружения присосавшегося насекомого; предупреждение о недопустимости самостоятельного удаления прицепившегося клеща с кожи; нанесение репеллентов на одежду перед прогулкой; обязательное кипячение молока, покупка молочных продуктов только у официальных производителей.
Вакцинация включает в себя: пассивную иммунизацию – введение иммуноглобулина пациентам, не прививавшимся ранее от клещевого энцефалита (в случае укуса клеща) и активную иммунизацию – проведение прививок жителям района распространения заболевания за 1 месяц до сезона активности клещей.
Клещевой энцефалит — симптомы и лечение
Что такое клещевой энцефалит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 15 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Клещевой энцефалит — это острое и хроническое природно-очаговое инфекционное заболевание, вызываемое вирусом клещевого энцефалита, который приводит к остролихорадочному состоянию, поражению различных отделов нервной системы в виде вялых парезов и параличей. Как правило, является трансмиссивным, т. е. передаётся кровососущими насекомыми.
Основные признаки признаки клещевого энцефалита: слабость, тяжесть в голове, головные боли, повышение температуры тела до 38-39 °C, боли в мышцах и суставах, тошнота, рвота и нарушение координации.
Краткое содержание статьи — в видео:
Этиология
Вирус клещевого энцефалита впервые выделен в 1937 году Л. Зильбером.
Род — Flavivirus (группа В)
Вид — вирус клещевого энцефалита, который делится на шесть генотипов (наиболее значимы дальневосточный, урало-сибирский и западный).
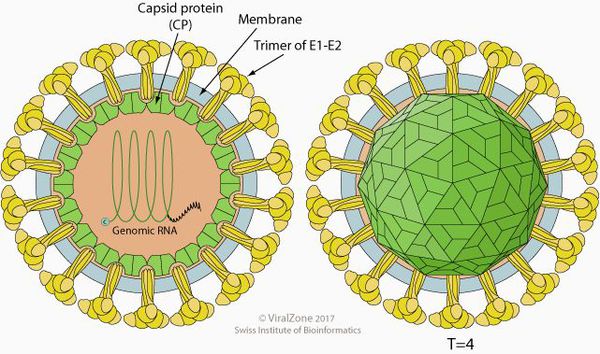
Клещевой энцефалит представляет собой РНК-вирус, который локализуется в нервной ткани. Он имеет сферическую форму 40-50 нм в диаметре. Содержит нуклеокапсид, окружённый наружной липопротеидной оболочкой со встроенными в него шипиками гликопротеида (способны склеивать эритроциты).
При пониженных температурах хорошо сохраняется, устойчив к высушиванию (при низких температурах), в молоке (в т. ч. в холодильнике) сохраняется до двух недель, в масле и сметане — до двух месяцев, при комнатной температуре инактивируется в течение 10 дней, при кипячении гибнет за две минуты, при температуре 60°C утрачивает свойства через 20 минут. Бытовые дезинфектанты и ультрафиолет также приводят его к быстрой гибели. Антибиотики влияния не оказывают [1] [2] [6] [10] .
Эпидемиология
Природно-очаговое заболевание. Ареал распространения охватывает Сибирь, Дальний Восток, Урал, Европейскую часть России, а также Европу.
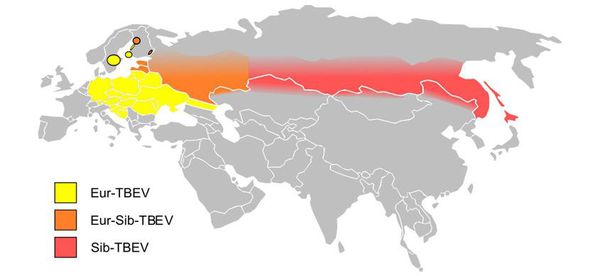
Основные резервуары инфекции — иксодовые клещи Ixodes persulcatus (таёжные клещи) и Ixodes ricinus (собачьи клещи), иногда другие представители иксодовых клещей.
Второстепенный резервуар вируса в природе — теплокровные млекопитающие (зайцы, белки, бурундуки, мыши, лисы, волки, козы и другие) и птицы (дрозд, снегирь, теререв и другие).
Самки клещей способны передавать приобретённые возбудители вируса потомству, что обеспечивает постоянный уровень заразности данных членистоногих и циркуляцию возбудителя.
В одном клеще может содержаться до 10 10 вирусных частиц, а попадание всего 1:1000000 доли в организм человека вполне может привести к развитию заболевания. Чем упитаннее клещ, тем больше в нём концентрация вируса.
Основной круг циркуляции вируса: клещи — прокормители (животные и птицы) — клещи. При заражении человека цикл прерывается, так как после попадания вируса в организм человека он прекращает своё распространение (биологический тупик).
Для заболевания характерна осенне-летне-весенняя сезонность в средней полосе, обусловленная пиками активности клещей в зависимости от природно-климатических условий. Иногда регистрируются случаи активизации клещей и заболеваний в зимнее время при оттепелях.
Места обитания клещей — лиственные и смешанные лиственно-хвойные леса с выраженным кустарниковым и травяным покровом, а также тропинками животных, являющихся прокормителями клещей.
Пути заражения
Заражение происходит при нападении клещей на людей в пригородной зоне, полях, лесах, дачных участках во время отдыха, сбора грибов. Нередко случаи заражения регистрируются и в самих городах: в парковых зонах, области газонов. Возможен механический перенос клещей на одежде, вещах, продуктах и их переползание на людей, не бывающих на природе.
Механизмы передачи:
- Трансмиссивный — при укусе и кровососании клещей (причём самки насыщаются кровью до нескольких дней и могут увеличиваться в размерах до 120 раз, а самцы обычно пьют кровь всего несколько часов и часто незаметны), а также при обнаружении ползающего клеща, который уже напился крови и покидает прокормителя. Заражение может произойти с первых минут присасывания клеща, хотя при увеличении длительности кормления эта вероятность возрастает. Также возможно заражение при раздавливании и втирании останков клеща — контаминация.
- Фекально-оральный — алиментарный путь через употребление некипячёного свежего молока, например, инфицированных коз и коров, а также сметаны и масла.
- Редкие пути — при переливании крови, пересадке органов, грудном вскармливании, воздушно-капельно при аварии в лаборатории, трансплацентарно (внутриутробно) и иными способами [1][3][6][8][10] .
Действия при укусе клеща
При обнаружении присосавшегося клеща не следует отрывать клеща, уничтожать его или раздавливать. Необходимо незамедлительно обратиться в травматологическое отделение (если это возможно в короткие сроки), где клеща извлекут и отправят на исследование — это поможет оценить риски и принять решение о необходимости профилактического лечения и наблюдения.
Если нет возможности своевременно посетить травматологическое отделение, то следует самостоятельно удалить клеща при помощи специального устройства или обычным пинцетом с острым концом.
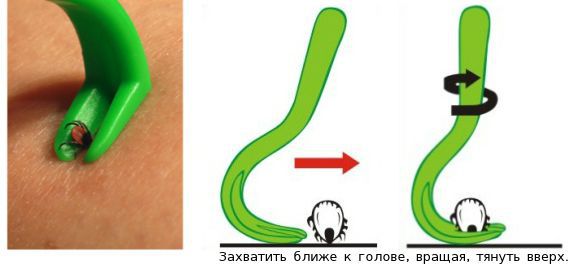
При удалении клеща пинцетом необходимо захватить паразита как можно ближе к голове и медленно равномерно потянуть вверх. Нельзя дёргать или перекручивать клеща, поскольку это может привести к отрыву частей его рта. После извлечения следует проверить целый ли клещ — если части насекомого осталась в коже, то нужно постараться аккуратно извлечь их пинцетом или иглой. Если это не удаётся, то нужно оставить их в покое, обработать место укуса и руки антисептиком (спиртом или водой с мылом) и обратиться в травматологическое отделение, где специалисты извлекут остатки клеща.
Клеща следует оставить живым, поместив в баночку, бутылёк, пакет или другие ёмкости, из которых он не сможет выбраться — это нужно для анализа.
Не следует использовать народные методы извлечения — смазывание клеща маслом, лаком, вазелином, прижигание.
Также параллельно необходимо обратиться к врачу-инфекционисту для наблюдения, обследования и получения рекомендаций по профилактической терапии. Это нужно сделать, не дожидаясь результатов исследования клеща. Врача-инфекциониста следует посетить также и в том случае, если в течение одного месяца появляются характерные для клещевой инфекции симптомы.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы клещевого энцефалита
Клиническая картина заболевания может различаться в зависимости от серотипа вируса: как правило, более тяжело протекает Дальневосточный и Сибирский варианты; течение болезни в Европейской части РФ и Европе отмечается более мягким и благоприятным течением.
Инкубационный период — от 1 до 35 дней (в среднем 2-3 недели), чёткой зависимости тяжести болезни и срока инкубации нет.
Схематично течение болезни в остром периоде можно разделить на шесть стадий:
- заражение;
- инкубационный период;
- продромальный период (появление предвестников заболевания);
- лихорадочный период;
- ранняя реконвалесценция (выздоровление);
- восстановительный период.
Первые признаки клещевого энцефалита
Чаще всего заболевание протекает в скрытой или лёгкой форме, проявляющейся небольшим повышением температуры тела, слабой головной болью без чёткой локализации, общим недомоганием и нарушениями сна (до 90% всех случаев).
Иногда в случаях более выраженного течения болезнь начинается выраженных с продромальных явлений в виде познабливания, слабости, тяжести в голове, диффузных головных болей слабой интенсивности в течение 1-2 дней.
Развитие заболевания
Затем заболевание манифестирует резким повышением температуры тела до 38-39°C, резкого озноба, потливости, выраженных головных болей распирающего характера, нередко сопровождающихся тошнотой, рвотой и нарушением координации. Больной заторможен, апатичен, вяло реагирует на внешние раздражители. Его лицо, шея и грудь гиперемированы. Возможно появление болей в различных участках тела, мышцах и суставах, иногда возникают фасцикулярные подёргивания. В дальнейшем нарастает слабость, повышение потливости, колебания (лабильность) артериального давления, парестезии (онемения) отдельных участков тела без нарушения двигательных функций. Появляются симптомы поражения мозговых оболочек, таких как ригидность затылочных мышц, симптомы Кернига и Брудзинского.
При алиментарном заражении (через пищу) возможны боли в животе, диарея, появление плотного белого налёта на языке, а также двухволновая лихорадочная реакция:
- непродолжительная первая волна лихорадки в течение 2-3 дней;
- второй подъём температуры после недельного «перерыва» (как правило, более тяжёлый и продолжительный).
При благоприятном течении указанные признаки постепенно регрессируют, иногда оставляя после себя резидуальные (остаточные) явления различно выраженности и продолжительности.
В отдельных случаях симптоматика нарастает и проявляется в виде выраженного токсикоза, появления очаговой симптоматики, парезов, нарушения сознания, дыхания и деятельности сердечно-сосудистой системы. Прогноз в таких случаях серьёзен.
При хроническом течении болезни возможен широкий полиморфизм клинических проявлений, однако чаще наблюдаются следующие признаки:
- кожевниковская эпилепсия — гиперкинезы (непроизвольные активные сокращения мышц) в острой стадии болезни, локальные клонические судороги в мышках лица, пальцев рук и плечевого пояса, дрожание, нарушение координации, генерализованные судорожные припадки, снижение интеллекта, психические нарушения;
- полиомиелитические признаки — возникают через несколько месяцев (реже лет) после перенесённой острой формы, появляяются нарастающей слабостью и атрофией мышц плечевого пояса с последующим расхождением вверх и вниз (вялые параличи);
- боковой амиотрофический склероз — вялые атрофические параличи верхних конечностей, повышение сухожильных и периостальных рефлексов, нарушения разговора, принятия пищи и воды [2][4][6][7][9] .
Патогенез клещевого энцефалита
Входные ворота — поврежденная клещом кожа, слизистые оболочки кишечника, желудка, редко конъюнктива глаза (при размазывании клеща и не помытых руках).
Вирусемия — попадание вируса в кровь и его распространение в организме — проходит два этапа.
Гематогенным путём вирус попадает в головной мозг, где активно размножается, попутно, более медленно продвигаясь по лимфатическим путям, сенсибилизирует (повышает чувствительность) сегментарные участки тканей — часто в этих местах выявляются более значимые неврологические изменения.
После фазы размножения в нервной ткани вирус снова попадает в кровь и вызывает повторную сенсибилизацию уже предварительно сенсибилизированных тканей. Это ведёт к специфической аллергической реакции, альтерации (функциональному повреждению) нервных клеток и нарушению микроциркуляции. В различных отделах нервной системы образуются очаги микронекроза, поддерживаемые генерализованным воспалительным процессом в нервной ткани (с преимущественным вовлечением центральных отделов), что и определяет выраженность симптомов заболевания.
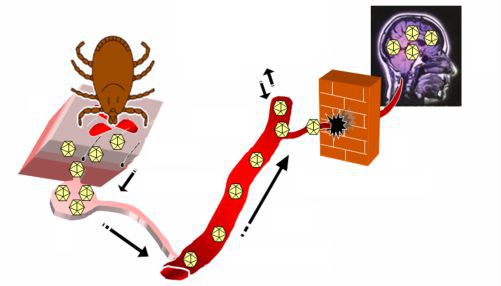
Благодаря цитопатическому действию вируса клещевого энцефалита (дегенеративному изменению) происходит депрессия выработки и снижение содержания циркулирующих Т-лимфоцитов, а также запоздалая реакция пролиферации В-лимфоцитов (иногда только к трём месяцам), т. е. развивается иммунодефицитное состояние, поддерживающее развитие патологических изменений головного мозга. Развивающийся иммунный ответ дезактивирует вирусные частицы вначале в межклеточном пространстве, затем при присоединении системы комплемента разрушает инфицированные клетки.
В некоторых случаях вирус запускает механизмы уклонения от иммунного ответа (особенности отдельных штаммов вируса, антигенный дрейф, индивидуальные особенности иммунологической реактивности человека и другое), что обуславливает возможность его длительного нахождения в организме и формирования хронических форм.
После перенесённой инфекции с выздоровлением остаётся стойкий (возможно пожизненный) иммунитет [1] [7] [8] .
Классификация и стадии развития клещевого энцефалита
Заболевание классифицируют по клиническим формам, длительности, степени тяжести.
Формы клещевого энцефалита
Выделяют острый и хронический клещевой энцефалит. Острый энцефалит подразделяется на инапарантную, лихорадочную, менингеальную, менингоэнцефалитическую, полиоэнцефалитическую, полиоэнцефаломиелическую, полиомиелитическую и двухволновую формы.
Инапарантная (скрытая) форма — выявление специфических маркеров инфекции в крови при отсутствии или минимальной выраженности клинических проявлений.
Лихорадочная форма — внезапное повышение температуры тела до 38-39 °C, тошнота, иногда рвота, повышенный тонус затылочных мышц без изменений состава ликвора (менингизм), общая слабость, потливость продолжительностью около недели. Как правило, заканчивается благоприятно, после возможен средней продолжительности астеновегетативный синдром.
Менингеальная форма (наиболее частая манифестная форма) — возникновение всех проявлений лихорадочной формы с добавлением патологических симптомов раздражения мозговых оболочек, выраженного токсикоза. Иногда при присоединении преходящей рассеянной неврологической симптоматики происходит изменение сухожильных рефлексов, анизорефлексия (неодинаковость рефлексов), асимметрия лица и другое. Изменения ликвора характеризуются повышением внутричерепного давления до 300 мм вод. ст., выявляется лимфоцитарный плеоцитоз до 300-900 клеток в 1 мкл, повышается уровень белка до 0,6 г/л, содержание сахара не изменяется. В целом продолжительность болезни — около 20 дней, чаще протекает благоприятно, возможны остаточные явления в виде внутричерепной гипертензии, головных болей, субфебрилитета до 2-3 месяцев.
Менингоэнцефалитическая (очаговая и диффузная) форма — тяжёлая, жизнеугрожающая форма заболевания. При диффузном поражении на первый план выходят токсические и общемозговые симптомы, развитие судорог, нарушения сознания различной выраженности, иногда до комы. При очаговом поражении на фоне общемозговой и токсической симптоматики развиваются двигательные нарушения — центральные парезы (как правило, полностью обратимые).
Полиоэнцефалитическая форма — нарушения глотания, питья, речи, различные нарушения зрения, иногда подёргивания языка, при попытке пить вода выливается через нос, возможен парез мягкого нёба. Характерными проявлениями являются нарушения дыхания центрального типа, сосудистый коллапс и паралич сердца, что ведёт к летальному исходу. При благоприятном течении характерен длительный (иногда более года) астенический синдром.
Полиоэнцефаломиелическая форма — крайне тяжёлое течение, характеризуется поражением черепных нервов, параличом сердца и дыхания с летальностью до 30%. В остальных случаях — высокая вероятность параличей и перехода заболевания в хроническую форму
Полиомиелитическая форма — вялые параличами мышц шеи, плечевого пояса и верхних конечностей, периодические нарушения чувствительности этих областей, атония. Очень показателен т. н. синдром «свислой головы», когда больной не может удержать голову в вертикальном положении. Иногда вследствие поражения диафрагмы страдает дыхание, что достаточно опасно. Течение данной формы длительное, восстановление функции поражённых отделов не всегда проиходит в полном объёме.
Двухволновое течение с указанием формы второй волны — первая волна лихорадки в течение недели с комплексом общемозговых и интоксикационных нарушений, затем период мнимого благополучия продолжительностью 1-2 недели, и наступление второй волны повышения температуры тела, сопровождающейся развитием менингеальной и очаговой симптоматики, как правило, без тяжёлых последствий.
Хронический клещевой энцефалит
- гиперкинетическая форма — эпилепсия Кожевникова, миоклонус-эпилепсия, гиперкинетический синдром.
- амиотрофическая форма — полиомиелитический и энцефалополиомиелитический синдром, а также синдром рассеянного энцефаломиелита и бокового амиотрофического склероза.
- редко встречающиеся синдромы.
По течению
- острая форма — 1-2 месяца;
- острая затяжная (прогредиентная) — до 6 месяцев;
- хроническая — более 6 месяцев,
Степени тяжести клещевого энцефалита
- лёгкая — с сохранением трудоспособности;
- среднетяжёлая — инвалидность III группы с частичным сохранением трудоспособности;
- тяжёлая — инвалидность I и II групп, часто отсутствие трудоспособности [1][4][5] .
Хронический клещевой энцефалит обусловлен длительным нахождением в организме вируса клещевого энцефалита. Чаще он развивается в детском и молодом возрасте. Выделяют четыре формы:
- инициальную — продолжение острого процесса;
- раннюю — в течение первого года;
- позднюю — после года от острой формы;
- спонтанную — без острого периода.
Осложнения клещевого энцефалита
Клещевой энцефалит сам по себе является серьёзным заболеванием, которое иногда приводит к смерти человека. Однако на фоне его протекания возможны дополнительные осложнения, значительно усугубляющие прогноз:
- отёк-набухание головного мозга с развитием комы, нарушения функции дыхания и кровообращения (высока вероятность летального исхода);
- кровоизлияние в мозг (часто приводит к мгновенной смерти);
- восходящий паралич Ландри — развитие вялых параличей с последующим поражением бульбарных центров, приводящее к смерти;
- неспецифические инфекционно-токсические и воспалительно-бактериальные осложнения (миокардит, отит, пневмония, сепсис) [1][3][5][10] .
Диагностика клещевого энцефалита
Лабораторная диагностика
- клинический анализ крови — нормопения (нормальное содержание лейкоцитов) или умеренный лейкоцитоз, лимфо- и моноцитоз;
- иммуноферментый анализ крови и ликвора — выявление специфических IgM в острой, подострой или хронической стадии, изолированное выявление IgG как показатель перенесённого процесса с выздоровлением, комбинации IgM и IgG;
- полимеразная цепная реакция крови и ликвора — выявление нуклеиновых кислот вируса клещевого энцефалита как показатель активно протекающей инфекции;
- спинномозговая пункция:
- цитологические показатели — подсчёт количества и качества клеток (лимфоцитарный или смешанный цитоз от 10 до 1000 клеток в мкл);
- биохимические исследования ликвора — уровни общего белка, глюкозы и хлоридов;
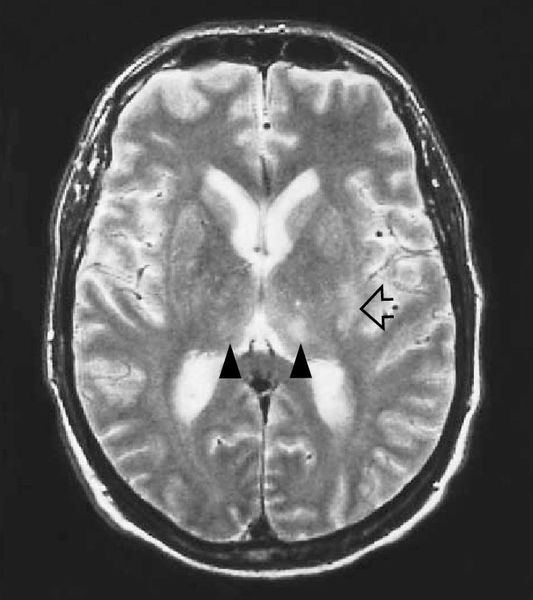
МРТ головного мозга — очаги глиоза и нейродегенерации.
Электроэнцефалография — метод исследования электрической активности мозга путем размещения электродов в определенных зонах на поверхности головы [1] [2] [3] [6] [9] .
Дифференциальная диагностика
- энцефалиты и менингиты другой инфекционной этиологии (менингококковый, герпетический, паротитный, листериозный, коревой и т. д.);
- опухоли головного мозга;
- абсцесс головного мозга;
- клещевой боррелиоз; ;
- травматические повреждения центральной нервной системы [1][2][10] .
Лечение клещевого энцефалита
При развитии заболевания специфического высокоэффективного этиотропного лечения не существует.
В остром периоде показан покой со строгим постельным режимом, дезинтоксикационная терапия, рациональное питание, применение витаминов, средств улучшения мозгового кровообращения, гормонотерапия. При необходимости пациента могут перевести в палату интенсивной терапии, назначить применение спазмолитических и расслабляющих препаратов.
Симптоматическая и патогенетическая терапия
В качестве мер симптоматической и патогенетической терапии в остром периоде применяют:
- внутривенное введение изотонических растворов при интоксикации;
- нестероидные противовоспалительные средства при повышении температуры тела и для профилактики судорожного синдрома;
- антигистаминные средства (противоаллергические);
- антиагреганты и средства улучшения микроциркуляции.
Иногда на практике используются средства иммунотерапии, специфические иммуноглобулины, гамма-глобулины — их применение в какой-то мере может снизить выраженность проявлений клещевого энцефалита и тяжесть отдалённых последствий, однако кардинально на исход заболевания эти препараты повлиять не могут.
Восстановительное лечение
В подострый и отдалённый период для ускорения выздоровления и восстановления нарушенных функций применяются (преимущественно в странах СНГ и РФ):
- антиоксидантные средства;
- нейропротективные средства;
- витаминотерапия.
В хроническую фазу болезни возможно применение иммуностимулирующей и витаминной терапии, антигипоксантов и адаптагенов.
За переболевшими независимо от тяжести заболевания устанавливается диспансерное наблюдение сроком до трёх лет с периодическим осмотром невролога и обследованиями (по показаниям) [3] [4] [5] .
Прогноз. Профилактика
При инапарантных, лёгких формах заболевания прогноз, как правило, благоприятный. При развитии более серьёзных форм болезни не исключено формирование достаточно длительных, иногда пожизненных остаточных явлений, сопровождающихся астено-невротическими проявлениями, головными болями различной интенсивности, снижением умственной и физической работоспособности. При тяжёлых формах прогноз неблагоприятен.
Вакцинация против клещевого энцефалита является наиболее эффективной профилактической мерой, позволяющей предупредить развитие заболевания. Проводится с применением любой зарегистрированной вакцины от клещевого энцефалита. Как правило, выполняется сначала осенью, потом весной, затем следующей весной через год, после чего показана последующая ревакцинация раз в три года (возможно определение уровня защитных антител и коррекция графика). Такая схема даёт практически гарантированную защиту от развития болезни при заражении. Имеются экстренные схемы вакцинации, однако их эффективность ниже основных.
При укусе инфицированным клещом невакцинированного человека в России прибегают к введению иммуноглобулина, однако его эффективность и безопасность стоят под сомнением.
Экстренная вакцинация
Экстренная вакцинация проводится, если человек в прошлом не болел клещевым энцефалитом и не был вакцинирован. Назначается лицам, планирующим выезд в местность, эндемичную по клещевому энцефалиту (туристам, геологам, студентам и др.) за 1-2 месяца до выезда. Вакцину, как правило, делают дважды с интервалом в 1-2 месяца. После укуса клеща введение вакцины не рекомендуется.
Экстренная профилактика специфическим иммуноглобулином против клещевого энцефалита проводиться только в СНГ и РФ до укуса клеща (предэкспозиционная профилактика) и в течение 96 часов после укуса. Защитное действие развивается в течение суток и продолжается до одного месяца, после чего необходимо повторное вакцинирование.
Подобная профилактика имеет множество противопоказаний, например возможно развитие шокового состояния. Кроме того, она не гарантирует 100 % защиты. Во время первого триместра беременности введение иммуноглобулина противопоказано, во 2-3 триместре беременности его применение возможно по жизненным показаниям после консилиума и информированного согласия беременной о возможных рисках.
Меры неспецифической профилактики аналогичны профилактике клещевого боррелиоза:
- во время посещения лесопарковой зоны стоит надевать защитную плотную одежду, а также использовать репелленты, отпугивающие клещей;
- периодически осматривать кожные покровы и одежду (раз в два часа);
- проводить централизованную обработку лесных и парковых угодий средствами борьбы с клещами.
При обнаружении присосавшегося клеща нужно незамедлительно обратиться в травматологическое отделение для его удаления клеща и отправки на исследование. Также параллельно необходимо обратиться к врачу-инфекционисту для наблюдения, обследования и получения рекомендаций по профилактической терапии [2] [7] [9] .
Клещевой вирусный энцефалит неуточненный (A84.9)
Клещевой энцефалит (син. весенне-летний энцефалит, таежный энцефалит, русский энцефалит, дальневосточный энцефалит, клещевой энцефаломиелит) (англ. Encephalitis ocarina, Tick-borne encephalitis) -арбовирусная природно-очаговая болезнь с трансмиссивным механизмом передачи возбудителя, характеризующаяся лихорадкой и поражением ЦНС.

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Клещевой энцефалит (КЭ) может протекать в субклинической (в эндемичных регионах) и клинической формах. Соотношение клинических и бессимптомных форм в разных странах колеблется в пределах 1:300 — 1:1000.
Клиническая классификация клещевого энцефалита [4]
Выделяют 5 клинических форм:
· лихорадочная;
· менингеальная;
· менингоэнцефалитическая;
· менингоэнцефалополиомиелитическая (полиомиелитическая);
· полирадикулоневритическая.
По степени тяжести:
· лёгкая;
· среднетяжёлая;
· тяжёлая.
По течению:
· острое;
· хроническое (прогредиентное);
· двухволновое течение с указанием формы второй волны.
Все клинические манифестные формы делятся на очаговые и неочаговые.
К неочаговым относят:
· лихорадочная форма;
· менингеальную форма.
К очаговым:
· менингоэнцефалитическая;
· менингоэнцефалополиомиелитическая;
· полирадикулоневритическая.
Классификация хронических (прогредиентных) форм клещевого вирусного энцефалита:
Клиническая форма:
· гиперкинетическая (синдромы: эпилепсия Кожевникова, миоклонус-эпилепсия, гиперкинетический);
· амиотрофическая (синдромы: полиомиелитический, энцефалополиомиелитический, рассеянного энцефаломиелита, бокового амиотрофического склероза);
· редко встречающиеся синдромы, не относящиеся к формам 1 и 2.
По степени тяжести:
· лёгкая (трудоспособность сохранена);
· средняя (инвалидность 3 группы);
· тяжелая (инвалидность 1 и 2 групп).
По времени возникновения хронического процесса:
· инициальный прогредиентный (непосредственное продолжение острого КЭ);
· ранний прогредиентный (возникает в течение первого года после острого КЭ);
· поздний прогредиентный (возникает спустя год и более после острого КЭ);
· спонтанный прогредиентный (возникает без отчетливого острого КЭ).
По характеру течения хронического КЭ:
· рецидивирующий;
· непрерывно прогрессирующий;
· абортивный.
По стадиям заболевания:
· начальная;
· нарастание (прогрессирование);
· стабилизация;
· терминальная.
По срокам развития:
· первично-прогредиентная форма (впервые выявленная при отсутствии в анамнезе какой-либо острой формы КЭ);
· вторично-прогредиентная форма (как непосредственное продолжение любой острой формы КЭ, либо развившееся в более поздний период после манифестной стадии).
Осложнения:
При всех вышеописанных клинических формах клещевого энцефалита могут наблюдаться эпилептиформный, гиперкинетический синдромы и другие признаки поражения нервной системы.
Исходы:
· выздоровление;
· резидуальные (остаточные) явления;
· летальный;
· переход в хроническое (прогредиентное) течение.
Резидуальные (остаточные) явления
· вялые парезы шейно-плечевой (шейно-грудной) локализации, рук, ног;
· атрофия пораженных мышц;
· снижение интеллекта;
· эпилепсия.
Примеры формулировки диагноза:
Клещевой вирусный энцефалит, лихорадочная форма, средней степени тяжести, острое течение (ИФА IgM к вирусу КЭ – положительные).
Клещевой вирусный энцефалит, менингоэнцефалитическая форма, тяжелой степени тяжести, острое течение (ПЦР РНК вируса КЭ – положительная).
Осложнение: эпилептиформный синдром.
Этиология и патогенез
Вирус клещевого энцефалита принадлежит к семейству Flaviviridae. Вирус размером 45–50 нм состоит из нуклеокапсида с кубическим типом симметрии и покрыт оболочкой. Нуклеокапсид содержит РНК и протеин С (core). Оболочка состоит из двух гликопротеидов (мембранного М, оболочечного Е) и липидов. На основе анализа гомологии фрагмента гена, кодирующего белок Е, выделяют пять основных генотипов вируса: G генотип 1 — дальневосточный вариант; G генотип 2 — западный (центрально-европейский) вариант; G генотип 3 — греко-турецкий вариант; G генотип 4 — восточно-сибирский вариант; G генотип 5 — урало-сибирский вариант. Генотип 5 — самый распространённый, обнаружен на большей части ареала вируса клещевого энцефалита. . Вирус культивируют в куриных эмбрионах и культурах тканей различного происхождения. При длительном пассировании патогенность вируса снижается. Среди лабораторных животных наиболее чувствительны к заражению вирусом белые мыши, сосунки крыс, хомяки и обезьяны, среди домашних животных — овцы, козы, свиньи, лошади. Вирус в неодинаковой степени устойчив к различным факторам внешней среды: при кипячении погибает в течение 2–3 мин, легко разрушается при пастеризации, обработке растворителями и дезинфектантами, но способен длительно сохранять жизнеспособность при низких температурах, в высушенном состоянии. Вирус достаточно долго сохраняется в таких продуктах питания, как молоко или масло, которые иногда могут быть источниками инфицирования. Вирус устойчив к действию низких концентраций соляной кислоты, поэтому возможен пищевой путь заражения.
После внедрения вирус локально размножается в клетках кожи. На месте укуса в тканях развиваются дегенеративно-воспалительные изменения. При алиментарном пути заражения фиксация вируса происходит в эпителиальных клетках ЖКТ. Первая волна вирусемии (транзиторная) обусловлена проникновением вируса в кровь из мест первичной локализации. В конце инкубационного периода возникает вторая волна вирусемии, совпадающая по времени с началом размножения вируса во внутренних органах. Заключительная фаза — внедрение и репликация вируса в клетках ЦНС и периферической нервной системы. «Плюс-нитевая» РНК вируса клещевого энцефалита способна непосредственно транслировать генетическую информацию на рибосомы чувствительной клетки, т.е. выполнять функции мРНК. Вирусом клещевого энцефалита в ЦНС поражено преимущественно серое вещество, вследствие чего развивается полиоэнцефалит. Наблюдаемые поражения неспецифичны и включают клеточное воспаление, гиперплазию, глиальную пролиферацию и некроз нейронов. Прогредиентные формы клещевого энцефалита связывают с длительным сохранением вируса в активной форме в клетках ЦНС. В развитии персистирующей инфекции значительную роль отводят мутантным формам вируса.
Эпидемиология
Клещевой энцефалит — природно-очаговое заболевание. Штаммы центральноевропейского варианта распространены в Европе до территории Сибири. За Уральским хребтом преобладают урало-сибирский и восточно-сибирский генотипы вируса, на Дальнем Востоке — дальневосточный вариант. С генетическим разнообразием возбудителя, по всей видимости, связаны различия в клинической картине клещевого энцефалита в Европе, Сибири и на Дальнем Востоке. Основной резервуар и переносчик вируса в природе — иксодовые клещи Ixodes persulcatus, xodes ricinus с трансфазовой (личинка–нимфа–имаго) и трансовариальной передачей возбудителя. Дополнительные резервуары вируса — грызуны (бурундук, полевая мышь), зайцы, ежи, птицы (дрозд, щегол, чечётка, зяблик), хищники (волк, медведь), крупные дикие животные (лоси, олени). Восприимчивы к вирусу клещевого энцефалита и некоторые сельскохозяйственные животные, среди которых наиболее чувствительны козы. В связи с тем, что круг резервуарных хозяев достаточно широк, происходит непрерывная циркуляция вируса в природе. Клещ заражается вирусом при укусе млекопитающих, находящихся в вирусемической фазе. Основной путь инфицирования человека — трансмиссивная передача через укусы клещей. Риск инфицирования людей тесно связан с активностью клещей. Сезонный пик этой активности зависит от климатических особенностей географических регионов, но максимален весной и летом (с апреля до августа). Чаще болеют лица в возрасте 20–60 лет. В структуре заболевших в настоящее время преобладают городские жители. Возможна также передача вируса алиментарным путём (при употреблении в пищу сырого молока коз и коров), а также в результате раздавливания клеща при его удалении с тела человека и, наконец, аэрозольным путём при нарушении условий работы в лабораториях. Восприимчивость к клещевому энцефалиту высокая, независимо от пола и возраста, особенно среди лиц, впервые посещающих природный очаг. У коренных жителей преобладают субклинические формы инфекции (один клинический случай на 60 инаппарантных). Иммунитет после перенесённого клещевого энцефалита стойкий, пожизненный. В крови переболевших в течение всей жизни сохраняются вируснейтрализующие антитела. Больной как источник инфекции для окружающих не опасен.
Клиническая картина
Cимптомы, течение
Жалобы:
· повышение температуры тела до 38-39°С;
· головная боль (от умеренной до сильной);
· слабость, недомогание;
· мышечные боли;
· тошнота.
Анамнез:
· характерно острое начало болезни: внезапный подъем температуры тела до 38-39 0 С после инкубационного периода (от 1 до 30 дней, в среднем 7-14 дней);
· может наблюдаться продромальный период 1-2 дня: слабость, недомогание, разбитость, легкие боли в области мышц шеи и плечевого пояса, боли в поясничной области и чувство онемения, головная боль;
· лихорадка (вирусемия) при КЭ имеет двухволновой характер: кратковременная первичная вирусемия, а затем повторная, совпадающая по времени с размножением вируса во внутренних органах и появлением его в центральной нервной системе.
Эпидемиологический анамнез:
· пребывание в эндемичном очаге клещевого энцефалита в весенне-летний период (апрель-октябрь);
· факт присасывания («наползания») клеща за 3-30 дней до начала заболевания;
· употребление сырого коровьего или козьего молока и изготовленных из них продуктов (за 3-30 дней до начала заболевания).
Физикальное обследование
Лихорадочная форма:
· лихорадка 38-39 0 С;
· гиперемия лица, шеи, инъекция склер;
· нестабильная гемодинамика (склонность к гипертензии);
· нет симптомов поражения ЦНС (только астенический синдром);
· болезнь длится 3-7 дней;
· благоприятный прогноз, с полным выздоровлением.
Неврологический статус:
Общим для всех форм является наличие общемозговой симптоматики, для очаговых форм — угнетения сознания и также сочетание общемозговых и очаговых неврологических симптомов.
При КЭ проводится:
· оценка уровня сознания с использованием 15-ти балльной шкалы комы Глазго;
· определение степени тяжести общемозгового синдрома (легкий, умеренный, выраженный);
· наличие менингеальных знаков (ригидность затылочных мышц, симптомы Кернига, Брудзинского, Бехтерева, Лессажа, Боголепова и др.);
· наличие очаговых неврологических симптомов
Менингеальная форма:
Начальные проявления не отличаются от лихорадочной формы. Однако признаки общей инфекционной интоксикации значительно более выражены.
· лихорадка 39 0 С и выше (продолжительность 7-14 дней);
· сильная головная боль;
· боль в глазных яблоках;
· тошнота, рвота;
· сомноленция или психомоторное возбуждение (при тяжелых формах);
· менингеальный синдром (ригидность затылочных мышц, симптом Кернига, симптомы Брудзинского);
· лимфоцитарный плеоцитоз в спинномозговой жидкости.
Менингоэнцефалитическая форма:
· лихорадка 39 0 С и выше (от 4-10 дней до 1 месяца);
· сильная головная боль;
· боль в глазных яблоках;
· тошнота, рвота;
· заторможенность или потеря сознания;
· выраженный тремор;
· асимметричные парезы черепных нервов, нистагм;
· бред;
· галлюцинации;
· возбуждение;
· дезориентация в месте и во времени;
· менингеальный синдром (ригидность затылочных мышц, симптом Кернига, симптомы Брудзинского);
· сомноленция или психомоторное возбуждение (при тяжелых формах);
· последствия: преходящие параличи, остаточный энцефалитический синдром.
Диффузный менингоэнцефалит:
· лихорадка;
· эпилептические припадки;
· псевдобульбарные расстройства (нарушение дыхания в виде бради- или тахипноэ, по типу Чейн-Стокса, Куссмауля и др.);
· фибриллярные подергивания мышц лица и конечностей;
· тремор рук;
· угнетение глубоких рефлексов;
· снижение мышечного тонуса.
Очаговый менингоэнцефалит:
· спастические парезы конечностей;
· парез черепных нервов (III, IV, V, VI, IX, X, XI, XII): парез мягкого неба, гнусавость голоса, смазанность речи, афония, нарушение глотания, повышенная саливация с заполнением слизью дыхательных путей, тахикардия, диспноэ;
· судорожный синдром;
· эпилептические припадки (кожевниковская эпилепсия, джексоновская эпилепсия).
Полиомиелитическая форма:
· наиболее тяжелая форма болезни;
· лихорадка разной степени выраженности;
· общая слабость, повышенная утомляемость;
· периодически возникающие подергивания мышц;
· внезапная слабость или чувство онемения в конечности;
· параличи развиваются через 5-10 дней после снижения температуры;
им могут предшествовать сильные боли в руках, спине и ногах;
· вялые парезы шейно-плечевой (шейно-грудной) локализации;
· симптомы «свисающей на грудь головы», «горделивая осанка», «согбенная сутуловатая поза», приемы «туловищного забрасывания рук и запрокидывания головы»;
· вялые парезы рук и спастические – ног;
· нарушение дыхания (частое поверхностное с парадоксальным втягиванием живота на вдохе втяжением межреберий в нижних отделах грудной клетки;
· атония, снижение или полное выпадение сухожильных и периостальных рефлексов;
· атрофия мышц плечевого пояса;
· нарушение болевой и тактильной чувствительности по сегментарному типу;
· летальный исход может наступить в течение 5-7 дней от начала неврологической симптоматики от вторичных бульбарных поражений или отека мозга.
Полирадикулоневритическая форма.
· боли по ходу нервных стволов;
· парестезии (чувство «ползания мурашек», покалывание);
· симптом Лассега и Вассермана;
· расстройства чувствительности в дистальных отделах конечностей по полиневральному типу;
· вялые параличи начинаются с ног и распространяются на мускулатуру туловища и рук.
Критерии тяжести лихорадочной формы КЭ
| легкая | средней тяжести | тяжелая |
| температура тела до 38°С продолжительностью до 3 дней | температура тела до 39,6°С продолжительностью от 3 до 7 дней | температура тела выше 39,6°С продолжительностью более 7 дней |
Критерии тяжести менингеальной формы КЭ
| симптомы | степень тяжести | ||
| легкая | средней тяжести | тяжелая | |
| тошнота, рвота | отсутствует | однократная | многократная |
| менингеальные симптомы | слабо выражены | выраженные | резко выражены |
Диагностика
На амбулаторном уровне достаточно определение вероятного случая для направления на госпитализацию в неврологическое отделение.

Диагностика (амбулатория)
Лабораторные исследования [4,5]:
· ОАК: умеренный лейкоцитоз с нейтрофильным сдвигом формулы влево (до 10-20х10 9 /л, умеренное повышение СОЭ;
· Исследование СМЖ: повышение внутричерепного давления от 250 до 300 мм вод. ст. Лимфоцитарный плеоцитоз (в первые дни заболевания цитоз смешанный или нейтрофильный, но к концу 1 недели приобретает лимфоцитарный характер). Содержание белка умеренно повышено до 0,66 г/л., содержание глюкозы нормальное.
· Методом ИФА определение повышенных уровней антител классаIgM (3-4 день болезни), IgG к вирусу клещевого энцефалита (после 5-7 дня от начала заболевания). Нарастание титра IgG-антител в парных сыворотках (в остром периоде инфекции и в периоде выздоровления) имеет диагностическое значение.
· Выявление РНК ВКЭ методом ПЦР в крови и ликворе (в ранние сроки заболевания: 1-7 дни болезни.
Инструментальные исследования
· ЭКГ;
· рентгенография органов грудной клетки (по показаниям);
· рентгенография придаточных пазух носа (по показаниям);
· УЗИ органов брюшной полости, почек (по показаниям);
· офтальмоскопия (по показаниям);
· МРТ головного мозга: по назначению невропатолога(по показаниям в целях дифференциальной диагностики и диагностики осложнений);
· КТ головного мозга: по показаниям в целях дифференциальной диагностики и диагностики осложнений;
· УЗИ головного мозга (нейросонография).
Абсолютными противопоказаниями к проведению МРТ являются:
· металлическое инородное тело в глазнице;
· внутричерепные аневризмы, клипированные ферромагнитным материалом;
· электронные приборы в теле (кардиостимулятор);
· гемопоэтическая анемия (для контрастирования).
Относительными противопоказаниями к проведению МРТ являются:
· тяжелая клаустрофобия;
· металлические протезы, клипсы, находящиеся в не сканируемых органах;
· внутричерепные аневризмы, клипированные неферромагнитным материалом.
Нейрофизиологические методы диагностики (по показаниям, по назначению невропатолога):
· ЭЭГ – выявление эпиактивности головного мозга, очаговых изменений (в височных областях): угнетение a -ритма, наличие медленных J — и d — волн, острые пик – волны быстрого диапазона, неблагоприятны длительные периоды молчания, периодические эпилептиформные разряды;
· Электронейромиография (при сочетанном поражении структур ЦНС и периферической) – при энцефаломиелополирадикулоневропатии.
Диагностика (скорая помощь)
Диагностические мероприятия:
· оценка общесоматического состояния пациента (осмотр кожных покровов и видимых слизистых, измерение температуры тела, артериального давления, частоты пульса, частоты дыхания и др.);
· оценка уровня сознания;
· определение менингеальных симптомов;
· исключение состояния инфекционно-токсического шока.
Перед транспортировкой следует обязательно:
· проверить и отметить в сопроводительном документе уровень температуры, артериального давления, частоту и качество пульса, дыхания;
· состояние кожных покровов, симптом «белого пятна»;
· время последнего мочеиспускания;
· степень расстройства сознания;
· при необходимости обеспечить проходимость дыхательных путей и подача кислорода через лицевую маску;
· обеспечить периферический венозный доступ (венозная канюля с надёжной фиксацией) – попытка не более 5-10 минут.
Начать транспортировку больного с возвышенным ножным концом. Больной транспортируется в горизонтальном положении на спине с валиком под плечами. При нарушении проходимости верхних дыхательных путей – валик под плечами, при артериальной гипотонии – ноги приподняты выше уровня головы.
Диагностика (стационар)
[4,5]:
· ОАК: умеренный лейкоцитоз с нейтрофильным сдвигом формулы влево (до 10-20х10 9 /л, умеренное повышение СОЭ;
· Исследование СМЖ: повышение внутричерепного давления от 250 до 300 мм вод. ст. Лимфоцитарный плеоцитоз (в первые дни заболевания цитоз смешанный или нейтрофильный, но к концу 1 недели приобретает лимфоцитарный характер). Содержание белка умеренно повышено до 0,66 г/л., содержание глюкозы нормальное.
· Методом ИФА определение повышенных уровней антител классаIgM (3-4 день болезни), IgG к вирусу клещевого энцефалита (после 5-7 дня от начала заболевания). Нарастание титра IgG-антител в парных сыворотках (в остром периоде инфекции и в периоде выздоровления) имеет диагностическое значение.
· Выявление РНК ВКЭ методом ПЦР в крови и ликворе (в ранние сроки заболевания: 1-7 дни болезни.
Инструментальные исследования
· ЭКГ;
· рентгенография органов грудной клетки (по показаниям);
· рентгенография придаточных пазух носа (по показаниям);
· УЗИ органов брюшной полости, почек (по показаниям);
· офтальмоскопия (по показаниям);
· МРТ головного мозга: по назначению невропатолога(по показаниям в целях дифференциальной диагностики и диагностики осложнений);
· КТ головного мозга: по показаниям в целях дифференциальной диагностики и диагностики осложнений;
· УЗИ головного мозга (нейросонография).
Абсолютными противопоказаниями к проведению МРТ являются:
· металлическое инородное тело в глазнице;
· внутричерепные аневризмы, клипированные ферромагнитным материалом;
· электронные приборы в теле (кардиостимулятор);
· гемопоэтическая анемия (для контрастирования).
Относительными противопоказаниями к проведению МРТ являются:
· тяжелая клаустрофобия;
· металлические протезы, клипсы, находящиеся в не сканируемых органах;
· внутричерепные аневризмы, клипированные неферромагнитным материалом.
Нейрофизиологические методы диагностики (по показаниям, по назначению невропатолога):
· ЭЭГ – выявление эпиактивности головного мозга, очаговых изменений (в височных областях): угнетение a — ритма, наличие медленных J — и d — волн, острые пик – волны быстрого диапазона, неблагоприятны длительные периоды молчания, периодические эпилептиформные разряды;
· Электронейромиография (при сочетанном поражении структур ЦНС и периферической) – при энцефаломиелополирадикулоневропатии.
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Клещевой риккетсиоз | Инкубационный период 1-20 дней, в среднем 3-5 дней. Температура8-10 дней. Синдром инфекционного токсикоза выражен. Внешний вид больного характерен (яркая гиперемия лица, шеи, верней трети туловища). Нарушения сознания и психические расстройства (Изредка сомнолентность, бред, галлюцинации). Умеренный лейкоцитоз с нейтрофилёзом ускорение СОЭ. | Консультация инфекциониста | Яркая гиперемия зева, язычка, энантема на мягком нёбе. Первичный аффект. Регионарный лимфаденит. Гепатолиенальный синдром. Менингеальный синдром не характерен. Очаговые симптомы отсутствуют. |
| Омская геморрагическая лихорадка | Инкубационный период 1-10 дней, в среднем 5-7 дней. Температура фебрильная 5-7 дней, могут быть две волны. Синдром инфекционного токсикоза выражен. Внешний вид больного характерен (яркая гиперемия лица, шеи, верней трети туловища). Поражение лимфоузлов не характерно. | Консультация инфекциониста | Изменения со стороны слизистой ротоглотки «пылающий» зев, энантема на мягком нёбе. На коже мелкие геморрагические высыпания. Характерны бронхиты, пневмонии. Менингеальный синдром не характерен. Нарушения сознания и психические расстройства не характерны. Очаговые симптомы отсутствуют. Лейкопения, нейтрофилез со сдвигом влево. |
| Клещевой боррелиоз | Инкубационный период 2-60 дней, в среднем 12 дней. Температура субфебрильная или фебрильная, 2-7 дней. Синдром инфекционного токсикоза умеренно выражен. Менингеальный синдром умеренно выражен. Возможны психические расстройства. парезы черепных нервов. Умеренный лейкоцитоз с нейтрофилёзом ускорение СОЭ. ЦСЖ: Умеренный лимфоцитарный цитоз от 200 до 300 клеток в 1мкл. | Консультация инфекциониста, ревматолога, дерматолога, невропатолога, кардиолога, окулиста. | Лёгкая гиперемия зева. Внешний вид больного не характерен. Первичный аффект, кольцевидная мигрирующая эритема, полиморфная сыпь, доброкачественная лимфоцитома. Регионарный лимфаденит. Поражение глаз, суставов, сердца, печени. Синдром Банноварта. |
| Лептоспироз | Инкубационный период 6-10 дней, в среднем 6-8 дней. Температура фебрильная 5-7 дней, могут быть две волны. Синдром инфекционного токсикоза выражен. Поражение лимфоузлов не характерно. Менингеальный синдром выражен. Нарушения сознания и психические расстройства от сомнолентн ости до комы. Высокий лейкоцитоз, нейтрофилёз, ускорение СОЭ. Смешанный или лимфоцитарный цитоз от 100 до 500 клеток в 1 мкл. | Консультация инфекциониста, невропатолога. | Яркая гиперемия зева, кровоизлияния на мягком нёбе. Характерен. Синдром «капюшона»,склерит. Пятнисто-папулезная и петехиальная сыпь, желтушность кожи и слизистых. Поражение мышц, сердца, печени, почек. Полиневриты, мозжечковая атаксия, атетоз. Анемия, тромбоцитопения. |
| Лихорадка Западного Нила | Инкубационный период 1-8 дней, в среднем 3-4 дней. Температура фебрильная 2-14 дней, могут быть две волны. Синдром инфекционного токсикоза выражен. Внешний вид больного характерен. Поражение лимфоузлов не характерно. Поражения других органов и систем не характерны. Менингеальный синдром умеренно выражен. Нарушения сознания и психические расстройства от сомнолентности до комы. Лейкоцитоз, ускорение СОЭ. Смешанный или лимфоцитарный цитоз от 20 до 1000 клеток в 1 мкл | Консультация инфекциониста, невропатолога. | Умеренная гиперемия зева. Пятнисто-папулезная сыпь. Вялые парезы и параличи, парезы черепных нервов. Нейтрофилёз без сдвига влево. |
| Субарахноидальное кровоизлияние | Острая головная боль. Рвота, иногда судороги, менингеальный симптомокомплекс, психические расстройства(от небольшой спутанности, дезориентации до тяжелых психозов). Парезы черепных нервов, симптомы очагового поражения мозга (парезы конечностей, нарушения чувствительности, речевые расстройства). | Консультация невропатолога. | Острая головная боль, возникающая внезапно, ощущается больным как «удар кинжалом». Боль вначале имеет локальный характер в области лба, затылка, затем становится разлитой, с локализацией в шее, спине, ногах. В остром периоде вслед за церебральными симптомами повышается температура до 38-390С, но в отличие от КЭ, подъем отмечается не сразу, а лишь через 6-30 часов после кровоизлияния. В отличие от КЭ, инсульт возникает внезапно, ему не свойственна цикличность течения с развитием инфекционного токсикоза в дебюте болезни. Двигательные и чувствительные нарушения при КЭ нестойки, их обратное развитие наблюдается в сравнительно раннем периоде болезни. |
| Опухоль головного мозга | Разлитая сильная головная боль, сопровождающаяся общемозговыми симптомами, появлением очаговой симптоматики, судорог. | Консультация невропатолога. | Отличительными признаками опухолей являются: отсутствие интоксикации в начальном периоде болезни, торпидное течение на фоне проводимой терапии. |
Лечение
Алгоритм тактики при укусе клеща в регионах, эндемичных по клещевому энцефалиту:
· лицо, пострадавшее от укуса клеща, должно обратиться в травмпункт;
· в травмпункте удаляют клеща, которого необходимо исследовать на зараженность ВКЭ в паразитологической лаборатории санэпидэкспертизы;
· в случае, если результат исследования отрицательный, то серопрофилактика иммуноглобулином против КЭ не проводится;
· в случае, если результат исследования положительный, то серопрофилактика иммуноглобулином против КЭ проводится;
· в случае, если пациент указывает на факт укуса клеща, но клеща сам удалил и выбросил, то необходимо провести серопрофилактику иммуноглобулином против КЭ;
диспансерное наблюдение за лицами, пострадавшими от укуса клеща, проводится в медицинской организации по месту жительства (у невролога) в течение двадцати одного дня с регулярной термометрией.
Лечение (амбулатория)
Тактика лечения:
В амбулаторных условиях лечение больных с подозрением на клещевой энцефалит не проводят. Больные направляются на экстренную госпитализацию в стационар (отделения неврологии) для оказания им специализированной медицинской помощи.
На этапе первичной доврачебной медико-санитарной помощи медикаментозная помощь направлена на:
· снижение температуры тела;
· предупреждение развития осложнений.
Медикаментозное лечение: нет.
Другие виды лечения: нет.
Показания для консультации специалистов: на амбулаторном уровне не проводится.
Лечение (скорая помощь)
Медикаментозное лечение:
Оказание медицинской помощи на данном этапе направлено на профилактику осложнений:
· инфекционно – токсический шок
· отёк – набухание головного мозга
· дислокационный синдром
· эпилептический статус
На данном этапе проводится посиндромная терапия:
| Синдром | Препарат | Доза и кратность для взрослых |
| Судорожный | Диазепам 0,5% -10 мг (2 мл) | 10 – 20 мг однократно, при отсутствии эффекта через 15 минут возможно повторное введение препарата |
| Психомоторное возбуждение | Диазепам 0,5% – 0,1 мл/кг, но не более 2 мл | 10–20 мг однократно, при отсутствии эффекта через 15 минут возможно повторное введение препарата. |
| Диспепсический | Метоклопрамида гидрохлорида моногидрат 5,27 мг | Взрослым и подросткам старше 14 лет: 3–4 раза в сутки по 10 мг метоклопрамида (1 ампула) внутривенно или внутримышечно. |
| Цефалгический | Кетонал 2,0 в/м, ксефокам 8 мг), при отсутствие — анальгин 50%-2,0, димедрол 1%-1,0 в/м, при нестабильной гемодинамике MgSO 5,0 в/ на 10,0 физ. р-ра -0,9%- NaCL | В/м — 100 мг 1-2 раза в сутки. В/в, капельно — 100-200 мг в 100-500 мл 0.9% раствора NaCl. Лизиновая соль кетопрофена: раствор для иньекций: в/м или в/в по 160 мг (2 мл) 1-3 раза в сутки, Ксефокампо 8 мг – два укола в сутки. Доза препарата не должна быть выше 16 мг/сут. |
| Гипертермия | Парацетамол | 500-1000 мг внутрь |
| Инфекционно-токсический шок | Преднизолон60-90 мг в/вструйно, или Дексаметазон 8-12 мг в/вструйно на 10,0мл0,9% раствора NaCL. Подача увлажненного кислорода через маску со скоростью подачи более 5–6 л/мин Инфузионная терапия: 0,9% раствора NaCL. | Дозы – преднизолон 10 – 15 мг/кг веса, одномоментно возможно введение до 120 мг преднизолона. 0,9% раствор хлорида натрия Начать быструю инфузию – болюс не менее 10 мл/кг/ за 10–15 минут (возможно, введение физраствора шприцами). |
Лечение (стационар)
Тактика лечения: [4,5,13,14]
На стационарном этапе в карте наблюдения за пациентом (история болезни) ежедневно отмечаются температура, показатели гемодинамики (АД, пульс, ЧСС), оценивается дыхание и ЧДД, в неврологическом статусе определяется динамика общемозгового и менингеального синдрома, выраженность и степень регресса очаговых неврологических симптомов, а также необходимо отмечать переносимость проводимого лечения и проводимую коррекцию медикаментозной терапии с обоснованием.
Немедикаментозное лечение
Строгий постельный режим – необходимо соблюдать до 5-7 дня нормальной температуры и до исчезновения симптомов интоксикации. Кроме того, постельный режим следует соблюдать в последующие 1-2 недель после нормализации температуры. Почти полное ограничение движения, сведение к минимуму болевых раздражителей, запрещают бальнеотерапию, массивные электропроцедуры. Обеспечить правильное положение больного: возвышенное на 30 градусов положение головы, пораженным конечностям придается функциональное положение, обеспечивающее профилактику контрактур.
Диета – индивидуальная в зависимости от степени тяжести, формы и сопутствующей патологии.
Энтеральное питание при отсутствии сознания – нутрициальная терапия.
При очаговой форме выписка не ранее 21 дня болезни после клинического выздоровления и нормализации ликвора.
Медикаментозное лечение
Этиотропная терапия
| Стандартная схема лечения лихорадочной формы КЭ | Стандартная схема лечения менингеальной формы КЭ | Стандартная схема лечения очаговых форм КЭ | Альтернатив ная схема лечения при крайне тяжелом течении КЭ | Альтернатив ная схема лечения двухволнового течения КЭ |
| Человеческий сывороточный иммуноглобулин против вируса клещевого энцефалита[УД-B] | ||||
| Разовая доза 0,1 мл/кг массы тела в/м, в течение 3-5 дней (до улучшения общего состояния, исчезновения лихорадки). Курсовая суточная доза не менее 21 мл. | ||||
(количество жидкости строго контролировать по показателям суточного диуреза, КЩС крови, объем вводимой жидкости с учетом степени тяжести):
· при средней степени тяжести инфекционного процесса больным — обильное питье из расчета 20-40 мл/кг.
· при тяжелой степени инфекционного процесса — парентеральное введение изотонических растворов (под контролем электролитов крови. Суточная потребность распределяется в минимальном объеме только необходимых препаратов):
· 0,9% раствор хлорида натрия, 400 мл в/в, капельно [УД-С];
· 0,5% раствора декстрозы, 400,0 мл в/в, капельно [УД-С].
Дегидратационная терапия (при внутричерепной гипертензии, профилактика отека головного мозга):
· L -Лизин – эсцинат 5-10 мл 2р в день в/в капельно [УД – В]
· MgSO4 5,0-10,0мл в/в
Лечение отека головного мозга:
· маннит 15% раствор 1-1,5 г/кгв/в медленно струйно или капельно. Суточная доза не должна превышать 140-180 г. с фуросемидом 20-40 мг (2-4 мл) в/в.
· и/или L-лизина эсцинат 5-10 мл х 2 раза в день 3-5 дней (УД – В]
под контролем содержания Na+ крови. При содержании Na+ крови на уровне верхней границы нормы и выше введение маннита противопоказано в связи с изменением осмомолярности крови и угрозой развития набухания клеток головного мозга. В этих случаях показано введение концентрированного раствора глюкозы 10%, 20% или 40% и 0,45% раствора NaCl.
Нестероидные противовоспалительные препараты ( при повышении температуры тела выше 38,5 0 С, при наличии ЧМТ и судорожного синдрома в анамнезе).
Длительность 1-3 дня:
· диклофенак по 3 мл в/м [УД – В]
или
· кетопрофен 2 мл в/м [УД – В]
· парацетамол 500 мг, внутрь, с интервалом не менее 4 часов [УД – В].
При выраженном болевом синдроме (выраженная головная боль, боли в мышцах, ломота в костях, полирадикулоневрит)
· трамадол 50–100 мг в/в, в/м, п/к. Максимальная суточная доза — 400 мг (в исключительных случаях может быть увеличена до 600 мг).[УД – В]
или
· ксефокам 8 мг в/в капельно на 200 мл физраствора или струйно.
Глюкокортикостероиды:
При менингоэнцефалитической, менингоэнцефалополиомиелитической, полирадикулоневритической формах и развитии ИТШ в течение 3-7 дней преднизолон 5-10 мг/кг, в/в [УД – В]
или
дексаметазон 8-12 мг в/в, струйно[УД – В]
Антигистаминные препараты:
клемастин 1мл, в/м [УД – В]
или
димедрол 1%-1,0 с анальгином 50%-2,0, в/м
Для улучшения микроциркуляции и реологических свойств крови, с антиагрегантной целью (с учетом показателей коагулограммы):
· пентоксифиллин 2% р-р 100 мг/5 мл, 100 мг в 20-50 мл 0,9% натрия хлорида, в/в кап., курс от 10 дней до 1 месяца [УД – В]
или
· гепарин подкожно (через каждые 6 часов) 50-100 ЕД/кг/сутки 5-7 дней [УД – А]
или
· варфарин2,5-5 мг/сут, внутрь
Симптоматическая терапия:
Купирование судорожного синдрома:
· диазепам 2 мл на 10,0 мл 0,9% натрия хлорида, в/в струйно[УД – В]
или
· карбамазепин 200 мг при судорогах, по назначению невролога( от 200 мг-600 мг) [УД – В]
Улучшение мозгового кровообращения:
В остром периоде при угнетении сознания и лихорадке сосудистые препараты противопоказаны, после нормализации температуры и прояснения сознания а также при наличии когнитивных расстройств подключить (если на момент осмотра и в анамнезе нет эпилептических судорожных приступов), антиоксиданты:
· мексидол 5,0 в/в капельно на 200,0 мл 0,9% натрия хлорида [УД – В],
· цераксон 500мг-1000мг в/в капельно на 200,0 мл 0,9% натрия хлорида[УД – В],
· глиатиллин 1000 мг в/в капельно[УД – В]
Нейропротекция:
· аскорбиновая кислота в остром периоде 5,0 –8,0 в/в кап на 0,9% натрия хлорида [УД – В]
· тиамина хлорид 1,0-2,0 в/м [УД – В]
· пиридоксина гидрохлорид 1,0-2,0 в/м[УД – В]
Антибактериальные препараты (при тяжелых формах клещевого энцефалита, осложненных присоединением бактериальной инфекции):
· цефтриаксон 1,0 — 2,0г х 2 раза/сут., в/м, в/в, 10 дней;
или
· цефепим1,0 г с интервалом 12 часов (в/м, в/в). [УД – В]
· ципрофлоксацин100мл х 2 раза/сут., в/в7-10 дней
Антибактериальные препараты резерва:
· амикацин15 мг/кг/сут, в/м, но не более 1,5 г/сут в течение 10 дней. [УД – В]
· ванкомицин по 1,0 г каждые 12 ч, в/в, в течение 7-10 дней. [УД – В]
· меропенем 2,0 г каждые 8 ч. в/в, в течение 7-10 дней [УД – В]
Комбинация 2-х и более антибактериальных препаратов по показаниям:
Противогрибковые препараты ( по показаниям ):
· Флуконазол 100 мл в/в1 раз в сутки, через день, 3-5 раз [УД – В]
Другие препараты для общей анестезии при проведении СМП, интубации и других инвазивных мероприятий:
· Пропофол со скоростью 0,3–4 мг/кг в 1 ч в/в капельно для обеспечения седативного эффекта во время интенсивной терапии и при проведении ИВЛ [УД – В]
или
Лидокаин 1%, 2% 4-5 мл
При инфекционно-токсическом шоке:
· преднизолон 5-10 мг/кг в/в [УД – В]
· допамин 10–15 мкг/кг в 1 мин. в/в. Инфузию проводят непрерывно в течение от 2–3 ч до 1–4 дней и более. Суточная доза достигает 400–800 мг. Введение проводят под контролем ЭКГ. [УД – В]
При развитии дыхательной недостаточности:
· ИВЛ с момента появления первых признаков дыхательной недостаточности и отека набухания головного мозга, трахеостомия (по показаниям).
· Для борьбы с гипоксией систематическое введение увлажненного кислорода через носовые катетеры (по 20-30 мин каждый час).
· Проведение гипербарической оксигенации (10 сеансов под давлением р 02-0,25 МПа)
При бульбарных нарушениях :
· ИВЛ;
· прозерин 1,0мл п/к.
При нарушении гемостаза:
· СЗП – по показаниям;
· апротинин 20-60тыс. ед. каждые 6 час болюс.
Перечень основных лекарственных средств:
· человеческий сывороточный иммуноглобулин против вируса клещевого энцефалита — раствор для инъекций по 1 мл в ампуле.
Перечень дополнительных лекарственных средств:
· преднизолон – раствор для инъекций в ампулах 30 мг/мл 1мл;
· дексаметазон – раствор для инъекций в ампулах 4 мг/мл 1мл;
· допамин – концентрат для приготовления инъекционного раствора в ампулах по 25 мг (5 мл), 50 мг (5 мл), 100 мг (5 мл), 200 мг (5 мл);
· раствор NaCl 0,9% — 100, 200, 400 мл;
· раствор бикарбоната натрия 5% — 200,0 мл, 400,0 мл;
· раствор Рингера для инфузий, 200 мл и 400 мл;
· ацесоль – раствор для инфузий 400,0 мл;
· трисоль – раствор для инфузий 400,0 мл;
· хлосоль – раствор для инфузий 400,0 мл;
· декстран – раствор для инфузий 400,0 мл;
· декстроза – раствор для инфузий 100 мл;
· свежезамороженная плазма для инфузий;
· маннит – раствор для инъекций 15% 200мл и 400 мл;
· фуросемид – раствор для инъекций в ампулах 1% 2мл (УД – В);
· L-лизина эсцинат – раствор для инъекций в ампулах по 5 мл;
· парацетамол – таблетки по 0,2 и 0,5 г, суппозитории ректальные 0,25; 0,3 и 0,5 г;
· диклофенак – таблетки, драже 25 мг, 50 мг, 75 мг, 100 мг, 150 мг; мазь, гель; раствор для инъекций 75 мг/3 мл, 75 мг/2 мл;
· кетопрофен – раствор для инъекций 100 мг/мл, 100 мг/2 мл; раствор для внутримышечных инъекций 50 мг/мл; капсула 50 мг, 150 мг; таблетки, таблетки покрытые оболочкой 100 мг, 150 мг;
· гепарин, 1 мл/5000 ЕД, ампулы 1,0 мл, 5,0 мл, флаконы по 5,0 мл;
· варфарин – таблетки 2,5 мг, 3 мг, 5 мг
· пентоксифиллин – 2% р-р 100 мг/5 мл, 100 мг в 20-50 мл 0,9% натрия хлорида, ампулы.
· апротинин – раствор для инъекций в ампулах по 10 мл (100 000 ЕД);
· цефтриаксон – порошок для приготовления раствора для инъекций для внутримышечного и внутривенного введения во флаконе 1 г;
· цефепим – порошок для приготовления раствора для инъекций для внутримышечного и внутривенного введения во флаконе 500 мг, 1,0 г, 2,0 г.
· ципрофлоксацин – раствор для инфузий 0,2%, 200 мг/100 мл; 1% раствор в ампулах по 10 мл (концентрат, подлежащий разведению); таблетки, покрытые оболочкой 250 мг, 500 мг, 750 мг;
· меропенем – порошок для приготовления раствора для инфузий по 1000 мг во флаконах по 100 мл;
· ванкомицин – порошок, лиофилизат для приготовления раствора для инфузий 500 мг, 1000 мг;
· амикацин – порошок для приготовления раствора для инъекций 0,5 г; раствор для инъекций 100 мг/2 мл, 500 мг/2 мл;
· флуконазол – раствор для инфузий 200 мг/100 мл; раствор для внутривенного введения 2 мг/мл;
· трамадол – раствор для инъекций 100 мг/2мл, 50 мг/мл;
· пропофол – эмульсия для внутривенного введения 10 мг/мл; 20 мг/ мл; 200 мг/20мл; 500 мг/50 мл; эмульсия жировая для внутривенных вливаний 1 %;
· аскорбиновая кислота – раствор для инъекций 5 %;
· тиамина хлорид – раствор для инъекций 5 %;
· пиридоксина гидрохлорид – раствор для инъекции 5 %;
· мексидол – раствор для инъекций 2 мл;
· диазепам – раствор для инъекций 10 мг/2 мл;
· карбамазепин – таблетки покрытые пленочной оболочкой 200 мг;
· цераксон раствор для инъекций 4 мл;
· глиатиллин – раствор для инъекций 2 мл;
· лидокаин – раствор для инъекций 1 %, 2 %, 10 %; аэрозоль 10 %;
· клемастин – раствор для инъекций 1 мг/мл.
Хирургическое лечение: нет.
Другие виды лечения: нет.
Показания для консультации специалистов:
· консультация невропатолога: в инфекционном стационаре или отделении для оценки неврологического статуса, исключения органических заболеваний ЦНС, не сопровождающихся воспалением головного и спинного мозга и мягких мозговых оболочек;
· консультация реаниматолога: определение показаний для перевода в ОРИТ;
· консультация офтальмолога: осмотр глазного дна для определения признаков внутричерепной гипертензии, динамики гиперемии, застоя дисков зрительных нервов, коррекции дегидратационной терапии, определения показаний для лучевой диагностики (КТ/МРТ) головного мозга;
· консультация нейрохирурга: установление или исключения объемного образования головного мозга (внутримозговая гематома, кровоизлияние в опухоль головного мозга, абсцесс);
· консультация онколога: для исключения опухоли головного мозга (при показаниях);
· консультация кардиолога при развитии сердечнососудистых расстройств;
· консультация эндокринолога при сопутствующих заболеваниях – сахарном диабете, ожирении.
· консультация ЛОР врача при заболеваниях ЛОР-органов;
· консультация аллерголога;
· консультация психиатра при психических и поведенческих изменениях.
Показания для перевода в отделение интенсивной терапии и реанимации:
При развитии осложнений:
· бульбарные нарушения;
· нарушения сознания;
· отек – набухание головного мозга;
· инфекционно-токсический шок;
· тяжелая и крайне тяжелая степень неврологических расстройств;
· нестабильность гемодинамики;
· нарушение функции дыхания;
· пневмония, сепсис;
· анафилактический шок (риск возможных осложнений лечения).
Индикаторы эффективности лечения:
Клещевой энцефалит после выздоровления человека оставляет длительный и прочный иммунитет. Вирус нейтрализующие антитела накапливаются в крови довольно медленно, достигая максимума через 1,5-2,5 месяца и сохраняются многие годы. Накопление вирус нейтрализующих антител наблюдается также у вакцинированных и людей, длительно живущих в очагах энцефалита.
Клинические индикаторы:
· стойкая нормализация температуры;
· отсутствие интоксикации;
· регресс неврологической симптоматики.
Лабораторные индикаторы:
· нормализация показателей ОАК;
· санация ликвора.
Дальнейшее ведение:
Срок диспансерного наблюдения инфекциониста и невропатолога за переболевшими клещевом энцефалитом до 2 лет. Врачебный осмотр и ИФА крови на маркеры вируса клещевого энцефалита проводятся у переболевших лиц в динамике через 1, 3, 6, 12, 24 месяцев. Кроме лабораторных методов обследования, при наличии показаний назначают консультации невропатолога и окулиста, а также инструментальные исследования (РЭГ, ЭЭГ, ЯМРТ головного мозга и др.). В течение 3-6 мес. после перенесения заболевания (при наличии показаний и дольше) ограничивают физическую нагрузку, исключают бальнео- и физиотерапию, вакцинацию.
Профилактика
Профилактические мероприятия:
Экстренная специфическая профилактика КЭ проводится введением специфического иммуноглобулина против клещевого энцефалита (титр 1:80) в течение первых 96 часов (4суток) после укуса клеща согласно инструкции по медицинскому применению лекарственного средства Иммуноглобулин человека против клещевого энцефалита.
· С целью экстренной профилактики препарат вводят в разовой дозе не привитым против КЭ или получившим неполный курс вакцинации, отметившим присасывание клеща в эндемичных районах, а также при подозрении на лабораторное заражение вирусом КЭ.
· В случаях повышенного риска заражения (выявлено инфицирование ВКЭ присосавшегося клеща, многократные укусы или одновременное присасывание нескольких клещей) препарат вводят в разовой дозе и привитым лицам.
· В случае нового укуса клеща по истечении месяца после первого введения препарат вводят повторно в той же дозе.
· Препарат можно применять перед вероятным контактом с вирусом КЭ – укусом клеща в эндемичном районе (предэкспозиционная профилактика). Защитное действие проявляется через 24-48 часов и продолжается около 4 недель. По истечении этого срока в случае опасности заражения рекомендуется повторить введение иммуноглобулина через 4 недели.
· Противопоказанием являются тяжелые аллергические реакции в анамнезе на введение препаратов крови человека. Лицам, имеющим аллергические заболевания (бронхиальная астма, атопический дерматит и т.п.) назначают курс антигистаминных препаратов в течение 8 дней после введения иммуноглобулина.
·
Во время беременности в 1 триместре введение специфического иммуноглобулина против клещевого энцефалита строго противопоказано. Во 2-3 триместрах введение специфического иммуноглобулина по жизненным показаниям после информированного согласия женщины, решение принимается комиссионно консилиумом с участием акушер-гинеколога, невропатолога, инфекциониста.
· В дальнейшем после укуса клеща рекомендуется соблюдение режима (избегать перегреваний, инсоляций, переохлаждений, переутомлений, приема алкоголя, работы в ночную смену, командировок, хирургических операций, стоматологических манипуляций и вакцинаций). Проводится ежедневная термометрия. При появлении клинической симптоматики больной должен незамедлительно обратиться к врачу.
· В случае проведения серологического исследования снятого с тела человека клеща на зараженность вирусом клещевого энцефалита и получения отрицательного результата, то иммуноглобулин не вводится[11](если клещ исследован в течение допустимого срока профилактики).
Вакцинопрофилактика (специфическая профилактика)
· Стратегия ВОЗ иммунизации населения. В территориях, где болезнь высоко эндемична (средняя годовая заболеваемость до введения вакцинации ≥5 клинических случаев на 100 000 населения), ВОЗ рекомендует вакцинацию всех возрастных групп, включая детей. Поскольку заболевание имеет склонность проявляться в более тяжелой форме среди лиц в возрасте старше 50-60 лет, эти лица представляют собой важную целевую группу для иммунизации. Там, где заболеваемость до введения вакцинации умеренная или низкая (средняя годовая за 5-летний период Вакцины для профилактики клещевого энцефалита:
· Постэкспозиционная профилактика (вакцинация после укуса клеща) не рекомендуется.
Мониторинг состояния пациента:
На амбулаторном уровне в медицинской организации по месту жительства невропатологом проводится диспансерное наблюдение за лицами, пострадавшими от укуса клеща в течение двадцати одного дня с регулярной термометрией.
Индикаторы эффективности лечения: на амбулаторном уровне лечение не проводится.
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_neurology/tick-borne-encephalitis
Источник https://probolezny.ru/encefalit-kleshevoy/
Источник https://diseases.medelement.com/disease/417