Хроническая сердечная недостаточность: симптомы и лечение
Хроническая сердечная недостаточность (ХСН) – болезнь, для которой характерна неспособность сердца к перекачиванию определенного объема крови, достаточного для обеспечения организма кислородом. ХСН может быть вызвана многими заболеваниями сердечно-сосудистой системы, к наиболее распространенным из которых относят ишемическую болезнь сердца, гипертонию, эндокардит и ревматоидные пороки сердца. Ослабление сердечной мышцы приводит к невозможности нормального перекачивания крови, в результате чего постепенно уменьшается количество крови, выбрасываемой в сосуды.
Развитие сердечной недостаточности происходит постепенно, на ранних этапах заболевание может проявляться только при физических нагрузках, затем начинает ощущаться и в покое.
Возникновение характерных симптомов в состоянии покоя сигнализирует о том, что болезнь перешла в тяжелую стадию. Прогрессирование хронической сердечной недостаточности грозит значительным ухудшением состояния больного, снижением его работоспособности и даже инвалидизацией. Может отмечаться развитие хронической печеночной и почечной недостаточности, тромбов, инсультов.
Проведение своевременной комплексной диагностики и грамотного лечения обеспечивают замедление развития ХСН и предотвращение опасных осложнений этого тяжелого заболевания.
Для того чтобы стабилизировать состояние, больному с диагнозом «острая и хроническая сердечная недостаточность» необходимо придерживаться правильного образа жизни: нормализовать свой вес, соблюдать низкосолевую диету, ограничить физические и эмоциональные нагрузки.

Хроническая сердечная недостаточность: классификация
Хроническая сердечная недостаточность развивается постепенно, проходя определенные стадии.
Хроническая сердечная недостаточность – стадии с характерными симптомами:
- первая стадия – ограничения физической активности у больного отсутствуют: при обычных нагрузках не возникает слабость (дурнота), сердцебиение, одышка или ангинозные боли;
- вторая стадия – физические нагрузки умеренно ограничены: комфортное состояние у больного отмечается в покое, обычные физические нагрузки могут провоцировать появление слабости (дурноты), сердцебиения, одышки или ангинозных болей;
- третья стадия – физические нагрузки выражены ограничены: комфортное состояние у больного отмечается исключительно в состоянии покоя. При выполнении физических нагрузок появляется слабость (дурнота), сердцебиение, одышка или ангинозные боли;
- на четвертой степени хронической сердечной недостаточности выполнение любых нагрузок неизменно сопровождается дискомфортом. Синдром хронической сердечной недостаточности появляется также в состоянии покоя. Даже при минимальных нагрузках нарастают дискомфортные ощущения.
ХСН классификация включает в себя различные виды заболевания, подразделяющиеся в зависимости от формы (острая и хроническая сердечная недостаточность), локализации (левожелудочковая, правожелудочковая и смешанная сердечная недостаточность), происхождения (миокардиальная, перегрузочная или комбинированная хроническая сердечная недостаточность). В таблицах, которыми пользуется лечащий врач, представлена вся информация о заболевании, его стадиях и характерных симптомах.
Хроническая сердечная недостаточность: патогенез
Основные причины хронической сердечной недостаточности: повреждение сердечной мышцы или нарушение её способности к перекачиванию необходимого количества крови по сосудам, что может возникать у пациентов, страдающих следующими патологиями:
- артериальной гипертонией – повышенным артериальным давлением;
- ИБС (ишемической болезнью сердца);
- пороками сердца.
Развитие ХСН у женщин чаще всего обусловлено артериальной гипертонией. У мужчин же хроническая сердечная недостаточность возникает, как правило, как следствие ишемической болезни сердца.
Кроме того, хроническая сердечная недостаточность может развиваться вследствие наличия следующих заболеваний и зависимостей:
- сахарного диабета;
- аритмии (нарушения ритма сердца);
- кардиомиопатий;
- миокардитов;
- алкоголизма и табакокурения.
ХСН: симптомы
Клиника ХСН достаточно разнообразна и зависит от тяжести и длительности её течения. Заболевание развивается медленно, в течение нескольких лет. Отсутствие лечения грозит серьезным ухудшением состояния больного.
Чаще всего хроническая сердечная недостаточность проявляется следующими симптомами:
- одышкой при физических нагрузках, при переходе больного в лежачее положение, а позже и в состоянии покоя;
- головокружением, усталостью и слабостью;
- тошнотой и отсутствием аппетита;
- отеками нижних конечностей;
- развитием асцита (скоплением жидкости в брюшной полости);
- увеличением веса на фоне отечности;
- быстрым или нерегулярным сердцебиением;
- сухим кашлем с выделением розоватой мокроты;
- снижением интеллекта и внимания.
Хроническая сердечная недостаточность: группа риска
Нижеперечисленные факторы риска или хотя бы один из них могут провоцировать развитие ХСН. При сочетании нескольких факторов вероятность возникновения хронической сердечной недостаточности повышается в разы.
Группу риска по развитию ХСН составляют больные, страдающие следующими заболеваниями:
- ишемическая болезнь сердца;
- инфаркт миокарда в анамнезе;
- повышенное артериальное давление;
- нарушение ритма сердца;
- сахарный диабет;
- врожденный порок сердца;
- частые вирусные заболевания;
- хроническая почечная недостаточность;
- алкогольная зависимость.
Беременность при хронической сердечной недостаточности: прогрессирование заболевания
Организму беременной женщины приходится преодолевать достаточно серьезные нагрузки, в том числе и на сердце. Вследствие внутриутробного роста и развития плода сердечная мышца должна справляться с циркуляцией увеличившегося объема крови.
У женщин, страдающих определенными сердечно-сосудистыми заболеваниями, данная функция сердца часто нарушается, что приводит к развитию ХСН. Степени сердечной недостаточности проявляются по-разному, однако при появлении даже малейших дискомфортных ощущений беременным женщинам следует немедленно проинформировать об этом лечащего врача.
Диагностика хронической сердечной недостаточности
При постановке диагноза ХСН врачи Юсуповской больницы учитывают данные об истории болезни, характерные симптомы и результаты физикального осмотра, инструментальных и лабораторных исследований.
К лабораторным исследованиям относят следующие анализы:
- общий анализ крови – как правило, изменения отсутствуют. Иногда определяется наличие умеренно выраженной анемии;
- СОЭ (скорость оседания эритроцитов) – повышение СОЭ отмечается при ревматическом поражении сердца либо инфекционном эндокардите, следствием которых стало развитие сердечной недостаточности;
- общий анализ мочи – проводится для диагностики осложнений со стороны почек и исключения почечного происхождения отеков. Чаще всего возможным проявлением ХСН является повышение уровня белка в моче;
- исследование общего белка и белковых фракций – при ХСН их показатели снижаются, что связано с перераспределением в отечную жидкость;
- уровень глюкозы в крови – важно для того, чтобы исключить такой фактор риска ХСН, как сахарный диабет;
- показатели холестерола, липопротеинов низкой и высокой плотности – доказано наличие четкой взаимосвязи между высокими показателями холестерина и атеросклерозом, гипертонией, ишемической болезнью сердца; Повышенный уровень липопротеинов и холестерина при ХСН может свидетельствовать о более тяжелом течении болезни;
- уровень натрия и калия в крови – отеки, возникающие у больных с ХСН, являются причиной существенного снижения уровня этих микроэлементов. Контролировать состав крови особенно важно при приеме препаратов мочегонного действия, а также в случаях, если у больного хроническая сердечная и почечная недостаточность;
- исследование уровня мозгового натрийуретического пропептида – белка, образование которого в сердечной мышце связано с её избыточным растяжением и перегрузкой. Его циркуляция в крови довольно длительная, поэтому лабораторное исследование с легкостью может определить его уровень. При увеличении сердечной перегрузки активизируется секреция пропептида. Поэтому его показатели важны для определения тяжести ХСН.
Дополнительно назначается проведение инструментальных исследований, объем которых определяет лечащий врач:
- обзорной рентгенографии грудной клетки – для оценки положения и размеров сердца, исключения или подтверждения сопутствующих изменений в легких (если у больного заподозрена хроническая легочно-сердечная недостаточность);
- электрокардиографии (ЭКГ) – для определения нарушений сердечного ритма и последствий инфаркта миокарда, перенесенного ранее;
- эхокардиографии – для дифференцировки систолической и диастолической сердечной недостаточности, оценки деятельности всех отделов сердца, его размеров, толщины сердечной мышцы и её клапанов;
- нагрузочных проб – позволяют изучить реакцию сердечной мышцы на повышение физической нагрузки;
- коронарокардиографии – суть данного рентгеновского исследования состоит во введении специального контрастного вещества через катетер непосредственно в сосуды сердца, благодаря чему можно диагностировать ишемическую болезнь сердца;
- чреспищеводной эхокардиографии – ультразвукового исследования сердца с размещением датчика в пищеводе. Может применяться, если обычная кардиография не дает достаточно четкого изображения, а также помогает выявить тромбы в право предсердечной полости у пациентов с мерцательной аритмией;
- стресс-эхокардиографии – ультразвукового исследования сердца в состоянии покоя и после физических нагрузок либо после применения лекарственных средств с эффектом, подобным выполнению нагрузок. Исследование позволяет оценить резервные возможности сердца и выявить участки жизнеспособной сердечной мышцы;
- спиральной компьютерной томографии – в ходе процедуры выполняются рентгеновские снимки на разной глубине, что в сочетании с МРТ обеспечивает получение точного изображения сердца;
- эндомиокардиальной биопсии – в ходе диагностической процедуры производят забор тканей мышцы и внутренней оболочки сердца для гистологического исследования, что позволяет уточнить причину заболевания в сложных случаях.
Кроме того, пациентам Юсуповской больницы назначаются консультации терапевтов, кардиохирургов.
Хроническая сердечная недостаточность: лечение, препараты
ХСН представляет собой болезнь, при которой больным необходимо постоянно принимать лекарственные препараты. При хронической сердечной недостаточности применяют препараты, которые способствуют замедлению прогрессирования процесса и улучшению состояния больного. Отдельным пациентам с ХСН лечение требует применения хирургического вмешательства.
Лекарства при хронической недостаточности бывают основными, вспомогательными и дополнительными.
К основным препаратам относят ингибиторы АПФ (ангиотензин-превращающего фермента), антагонисты рецепторов к ангиотензину, бета-адреноблокаторы, антагонисты рецепторов к альдостерону, диуретики, этиловые эфиры полиненасыщенных жирных кислот, сердечные гликозиды. Сердечный гликозид для лечения хронической сердечной недостаточности применяется, чаще всего, пациентам с мерцательной аритмией.
Вспомогательные препараты при хронической сердечной недостаточности применяются в особых клинических ситуациях с осложнением течения ХСН. К ним относятся нитраты, антагонисты кальция, антиаритмические препараты, дезагреганты, негликозидные инотропные стимуляторы.
Дополнительные лекарства при хронической недостаточности: статины, непрямые антикоагулянты.
Для пациентов с диагнозом «хроническая сердечная недостаточность» клинические рекомендации врачей касаются не только приема медикаментов, но и пересмотра образа жизни в целом:
- необходимо отказаться от курения и употребления алкоголя;
- привести в норму свой вес;
- соблюдать бессолевую диету. Питание при ХСН должно быть сбалансированным, содержать достаточное количество белков и витаминов;
- больше гулять на свежем воздухе.

Хроническая сердечная недостаточность: рекомендации по профилактике
Профилактика хронической сердечной недостаточности базируется на основных принципах, которых должен придерживаться каждый человек, особенно после 40-45 лет:
- регулярно заниматься физической активностью;
- контролировать артериальное давление;
- вести образ жизни, который препятствует развитию ИБС;
- нормализовать обмен веществ (снизить избыточный вес, контролировать уровень холестерина, ограничить употребление соли);
- отказаться от частого употребления кофе, алкогольных напитков, бросить курить.
Благодаря четкому и последовательному выполнению вышеперечисленных рекомендаций можно добиться значительного замедления патологического процесса и улучшения качества жизни больного.
Диагностику и лечение ХСН в Москве предлагает клиника терапии Юсуповской больницы – ведущий многопрофильный центр, оснащенный новейшим оборудованием. Применение инновационных методик и огромный опыт команды специалистов клиники – терапевтов, кардиологов, диагностов, позволяют добиться впечатляющих результатов лечения хронической сердечной недостаточности. Каждому пациенту Юсуповской больницы обеспечивается профессиональный сестринский уход. При хронической сердечной недостаточности необходимо не только медикаментозное лечение, но и пересмотр рациона питания, с чем помогают справиться наши квалифицированные специалисты-диетологи, которые разрабатывают специальную схему питания для каждого пациента с ХСН.
Питание при сердечной недостаточности
Острые или хронические нарушения функциональной деятельности сердца снижают его сократительную способность. При утрате нормального физиологического наполнения и опорожнения камер происходит сбой в кровообращении всех органов. Это приводит к серьезным сердечным болезням, включая сердечную недостаточность I (HI), II, HIIA, HIIB, III (НIII) стадий, летальному исходу. Правильное питание при заболевании поможет вывести лишнюю жидкость из клеток, устранить отеки, нормализовать процессы обмена и избавиться от одышки.
Введение
Хроническая сердечная недостаточность (ХСН) — это совокупный синдром, вызванный тем или иным заболеванием системы кровообращения, суть которого состоит в дисбалансе между гемодинамической потребностью организма и возможностями сердца.
Клинически ХСН проявляется пятью основными признаками:
- одышкой;
- учащённым сердцебиением;
- утомляемостью;
- снижением физической активности;
- задержкой жидкости в тканях (отеками).
Проще говоря, ХСН — это невозможность сердца обеспечить кровью ткани в соответствии с их метаболическими потребностями в состоянии покоя и при умеренных нагрузках, при условии отсутствия гиповолемии и сниженного гемоглобина.
Современные принципы питания пациента с ХСН
Существенным фактором в лечении и профилактике кардиологических заболеваний является рациональное и сбалансированное питание. Неправильно составленный ежедневный рацион — основополагающее звено, которое обуславливает развитие избыточной массы тела, нарушения липидного обмена и толерантности к углеводам, гипертонии, атеросклероза. Что в свою очередь повышает риск возникновения инфаркта миокарда, инсульта, аритмий и, как следствие, ХСН.
Хроническая сердечная недостаточность не самостоятельная патология. Это последствие длительного заболевания, которое ослабило миокард.
Основными причинами ХСН являются одна или комбинация нижеперечисленных патологий:
- последствия коронарной болезни сердца (ибс), причиной которой служит атеросклероз;
- артериальная гипертензия;
- клапанные пороки (митрального, аорты, трикуспидального);
- кардиомиопатии, воспалительные заболевания сердца;
- нарушения ритма (чаще — мерцательная аритмия);
- заболевания эндокринной системы: сахарный диабет, гипо-, гипертиреоз, болезнь Аддисона, кона);
- алкоголизм.
Диета человека с заболеваниями сердечно-сосудистой системы может способствовать:
- снижению нагрузки на миокард и сосуды;
- замедлению патологических изменений в сосудистой стенке, улучшению их эластичности;
- снижению уровня холестерина в крови;
- препятствованию появления отеков, которые значительно затрудняют нормальную работу сердечно-сосудистой системы;
- налаживанию обмена веществ;
- снижению необходимой суточной дозировки препаратов для лечения ХСН.
Лечебное питание определяется комбинацией множества факторов:
- выбор продуктов питания;
- определение соотношений отдельных продуктов и питательных веществ;
- оптимальные способы кулинарной обработки;
- степень измельчения;
- режим приема пищи;
- калорийность рациона.
Для того чтобы питание при ХСН создавало оптимальный фон для усиления эффекта от основных видов лечения, предупреждало прогрессирование и осложнение заболевания, необходимо составить ежедневное меню таким образом, чтобы:
- пациент в полной мере получал необходимые питательные вещества с учетом существующих заболеваний;
- набор рекомендованных продуктов можно было купить за приемлемую цену;
- блюда были разнообразными, относительно легкими в приготовлении;
- были учтены индивидуальная непереносимость и предпочтения конкретного пациента;
- рацион был разделен на 4—6 приемов, причем на вечернее время должно приходиться не более 25 % от суточного объёма пищи.
Своим пациентам я рекомендую приобрести домой весы и контролировать показатели массы тела 2—3 раза в неделю. Набор 2—3 килограмм за 3 дня свидетельствует о задержке жидкости и требует консультации врача и коррекции схемы лечения.
Также взвешивание необходимо пациентам с сопутствующим ожирением. Потеря 10 % от начальной массы тела приводит к снижению артериального давления на 5 мм. рт. ст., уменьшению нагрузки на сердце, одышки, болей в суставах, повышению утилизации тканями глюкозы.
Какие продукты исключить
Американская кардиологическая ассоциация (АНА) выделяет как основные вещества, которые нужно ограничить при сердечной недостаточности, натрий и воду.
Натрий — это минерал, который содержится во множестве продуктов, особенно в полуфабрикатах, фастфуде, соли. Он способствует задержке воды в тканях, перегрузке сосудистого русла объемом, повышению артериального давления, декомпенсации сердечной деятельности.
АНА рекомендует ежедневно потреблять не более 2800 мг натрия (а в идеале менее 1500 мг).
Даже бессолевая диета не гарантирует, что человек не превышает суточный объём натрия.
Больше всего скрытой соли содержится в колбасах, маринадах и солениях, консервации, готовых замороженных блюдах, сырах («Пармезан», «Брынза», «Фета», «Российский», плавленый), соевом соусе, майонезе.
Вода. Ограничение потребления жидкости для пациентов с гемодинамически стабильной ХСН умеренное — до 1,5—2 литров в сутки. При декомпенсации сердечной деятельности и отечном синдроме, требующих интенсивного применения диуретиков, суточное количество воды не должно превышать 1—1,2 литра.
Пациентам с заболеваниями сердечно-сосудистой системы рекомендовано исключить:
- фастфуд, полуфабрикаты, консервы;
- жареную на масле, острую, пряную пищу;
- соления и маринады;
- концентрированные мясные бульоны;
- жирные сорта мяса, субпродукты, колбасы, сосиски;
- крепкий чай, кофе;
- алкоголь, табак.
Важные элементы рациона
Суточное меню пациента с ХСН в первую очередь должно быть сбалансировано относительно белков, жиров, углеводов, покрывать энергетические затраты, насыщено важными для сердца микроэлементами.
Белки. Важный структурный элемент клеток. Ежедневно рекомендовано съедать 2—3 порции протеина.
Эквивалент одной порции:
- 100 грамм рыбы, мяса (нежирной говядины, телятины, птицы);
- ? чашки отварной фасоли или гороха;
- 1 яйцо.
Ограничивать белки в рационе необходимо только в случае почечной недостаточности и азотемии.
Молочные продукты. Оптимальное количество — 2—3 порции:
- 100 грамм творога;
- 1 стакан молока жирностью 1—2 %;
- 1 стакан кефира, ряженки, простокваши, йогурта без добавок;
- 2 ст. л. сметаны жирностью не более 15 %.
Овощи и фрукты. Это важнейшая часть рациона, которая обеспечивает организм клетчаткой, пектином, микроэлементами, витаминами и имеет низкую калорийность.
Необходимо за сутки съедать 5 порций:
- ? чашки нарезанных фруктов (свежих или запеченных);
- ? чашки отварных пли печеных овощей.
Каши и хлеб. Эта часть рациона отвечает за энергетическое насыщение организма. Предпочтение следует отдавать медленным углеводам, съедая 5 порций ежедневно:
- 1 ломтик цельнозернового хлеба;
- ? чашки макарон;
- ? чашки риса, гречки, овсянки и других каш.
Ненасыщенные жиры и масла. Организму необходимо получать «правильные» жиры, так как это строительный материал всех клеточных мембран. Для приготовления пищи и заправки салатов оптимально использовать рафинированные масла (оливковое, кукурузное, подсолнечное, льняное).
Хорошим источником полезных жиров являются орехи (сушеные, без приправ). В день можно употреблять 1 горсть (40 грамм).

Для придания пище яркости вкуса соль можно заменять ароматными травами (петрушкой, базиликом, орегано, розмарином, тмином, кинзой), чесноком, луком, лимонным соком, паприкой.
Пациентам с атеросклерозом особое внимание стоит обратить на количество пищевых волокон в рационе (так как они предотвращают всасывание жирных кислот из кишечника). В сутки мужчинам необходимо 76, а женщинам — 28 грамм.
Также своим пациентам при невозможности полноценно насыщать рацион необходимыми витаминами и микроэлементами я рекомендую курсами принимать продукты пчеловодства и пищевые добавки, обогащенные калием, магнием, цинком, кальцием, фосфором (витамины А, С, Е, В1, В2, В6).
Относительно температурной обработки: продукты при сердечной недостаточности лучше отваривать, тушить или запекать. Допускается приготовление на гриле и сковороде с тефлоновым покрытием, без масла.
Пример меню на неделю
Оптимальной при сердечной недостаточности считается система питания DASH, разработанная Американской ассоциацией кардиологов.

При составлении примерного 7-дневного меню для пациента с ХСН необходимо учитывать первопричину заболевания и сопутствующую патологию. Например, если причинами сердечной недостаточности стали ИБС и атеросклероз, особое внимание стоит уделить ограничению насыщенных жиров, обогащению рациона пектином и клетчаткой. А при сахарном диабете сосредоточиться на исключении продуктов с высоким гликемическим индексом.
Существуют низконатриевые заменители (гималайская соль, «Сага»), которые могут придать блюду солоноватый привкус. Хлорид калия может быть использован только после консультации с врачом и контроля уровня К в сыворотке крови.
Для своих пациентов я предоставляю перечень рекомендованных блюд, и рацион они комбинируют самостоятельно, учитывая вкусовые предпочтения, имеющийся набор продуктов и индивидуальные кулинарные навыки.
Клинический случай
Мой пациент Н. 64 года. В анамнезе гипертоническая болезнь III стадии, 2-й степени. В 2015 году перенес острый Q-инфаркт миокарда передней стенки левого желудочка, осложненный кардиогенным отеком легких. На момент первого визита в 2016 году пациент предъявлял жалобы на одышку, усиливающуюся при физическом напряжении, учащённое сердцебиение, отеки на ногах. Объективно: Н. имел I ст. ожирения (ИМТ — 34.4 кг/м 2 ), АД — 145/100 мм. рт. ст., ЧСС — 89 уд./мин. По результатам обследования — гиперхолестеринемия, гипокинезия передней стенки левого желудочка, фракция выброса 40 %. Пациент постоянно принимал «Энап Н», «Конкор», «Фуросемид», «Кардиомагнил», во время приступов пил «Нитроглицерин». Был установлен диагноз: ХСН IIA, IIФК. Было рекомендовано откорректировать образ жизни, отказаться от табака и алкоголя, подобрана диета при сердечной недостаточности на каждый день.
На протяжении 2 лет пациент постепенно адаптировался к новому питанию. На последнем приеме: ИМТ — 28,9 кг/м2, АД — 136/85 мм. рт. ст., ЧСС — 79 уд./мин. Жалобы на одышку уменьшились, эпизоды использования «Нитроглицерина» не чаще 1 раза в неделю. Пациент отмечает значительное расширение физической активности. По результатам консультации отменен «Фуросемид».
Из перечня пациент выбирает 3 основных приема пищи и 2—3 перекуса.
- Каша овсяная, гречневая, кукурузная, рисовая, 40 грамм, сваренная на молоке с водой в соотношении 1:1 с 1 ч. л. меда, 1 вареное яйцо, травяной чай.
- Омлет из 2 яиц с молоком 1—2 % (100 мл), ломтик цельнозернового хлеба, яблоко, чай.
- 300 грамм тыквенно-рисового (или пшенного) пудинга, 30 грамм твердого сыра.
- 200 грамм сырников с ягодами и 1 ст. л. сметаны или меда, какао на низкожирном молоке.
- Овсяноблин с 2 ст. л. овсянки, 1 яйцо с 30 граммами твердого сыра, свежий огурец, чай.
- Овощные маффины с зеленым горошком, стручковой фасолью и болгарским перцем, чай.
- Овощной суп-пюре (300 грамм), 100 грамм отварного мяса, 1 ломтик хлеба.
- Постный борщ (300 грамм), 100 грамм тушеной или запеченной птицы, ломтик хлеба.
- Салат из овощей с растительным маслом, паровая котлета с гарниром из каши, компот.
- 100 грамм макарон с овощным соусом, 100 грамм мяса, свежие овощи.
- Чечевичный суп, 300 грамм, 100 грамм запечённой рыбы с овощами.
- 200 грамм запечённой рыбы с овощным гарниром.
- Перцы, баклажаны или кабачки, фаршированные курицей и запеченные в духовке.
- Овощной салат с кальмаром с лимонно-горчичной заправкой, 1 ломтик цельнозернового хлеба с 30 граммами сыра.
- Салат из отварной фасоли с овощами, заправленный растительным маслом или йогуртом с травами, цельнозерновой хлеб.
- Винегрет с фасолью, заправленный оливковым маслом.
- Паровые котлеты из птицы с тушеной капустой.
- Запеченный в кожуре картофель с соусом на основе йогурта, трав и чеснока с овощным салатом.
- Омлет со спаржевой фасолью, свежие овощи.
- Горсть сушеных орехов.
- Яблоко, запечённое в духовке с медом, корицей и творогом.
- 100 грамм творога и 100 мл ряженки или 1 ст. л. сметаны.
- 1 банан, яблоко или груша.
- 1 чашка нарезанных фруктов.
- 200—250 мл кисломолочного напитка.
- Ломтик хлеба с 30 граммами сыра.
- 200 грамм молочного пудинга.
- 10 шт. чернослива или кураги.
- 1 горсть изюма.
- 1 стакан кефира, простокваши или ряженки.
Этот «костяк» позволяет пациенту программировать недельное меню, а со временем и вводить новые рецепты из списка разрешенных продуктов.
Доктор советует
Лайфхаки для адаптации рациона:
- В магазине внимательно изучайте этикетку. Большинство производителей в составе указывает концентрацию натрия на 100 грамм. Выбирайте те продукты, где содержание Na менее 350 мг на порцию. Также стоит обращать внимание на калорийность, количество и соотношение жиров.
- Отдавайте предпочтение простым блюдам с минимальной кулинарной обработкой.
- Распечатайте на отдельных листах рекомендованные, запрещенные продукты и повесьте на холодильник.
- При возможности купите мультиварку и сковороду-гриль. Это упростит процесс готовки и снизит количество жира в блюде.
- Для жарки используйте посуду с тефлоновым или керамическим покрытием. Растительное масло наносите на поверхность силиконовой кисточкой.
- Проведите ревизию полочек, выбросите все вредные полуфабрикаты, фастфуд.
- Замените солонку на плошку соли с чайной ложкой. Это упростит подсчет натрия.
- Солите еду уже в собственной тарелке.
- Уберите со стола соль. Поставьте баночки с сушеными травами, лук, чеснок, лимон. Это разнообразит вкус блюд.
Выводы
Несомненно, образ жизни, культура питания и физическая активность ощутимо влияют на течение сердечно-сосудистых заболеваний. Серьезный подход к организации своего рациона позволит пациенту улучшить самочувствие, снизить риск осложнений и госпитализаций, а в перспективе повысить качество жизни и отказаться от некоторых медикаментов.
Питание при сердечной недостаточности — это сбалансированное, разнообразное, насыщенное полезными веществами меню, которого человеку необходимо придерживаться всю жизнь.
Для подготовки материала использовались следующие источники информации.
Сердечная недостаточность — симптомы и лечение
Что такое сердечная недостаточность? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гринберг Марины Витальевны, кардиолога со стажем в 34 года.
Над статьей доктора Гринберг Марины Витальевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Сердечная недостаточность — синдром, при котором нарушена способность сердца перекачивать кровь. Заболевание проявляется одышкой, повышенной утомляемостю, хрипами в лёгких, отёками голеней и стоп.
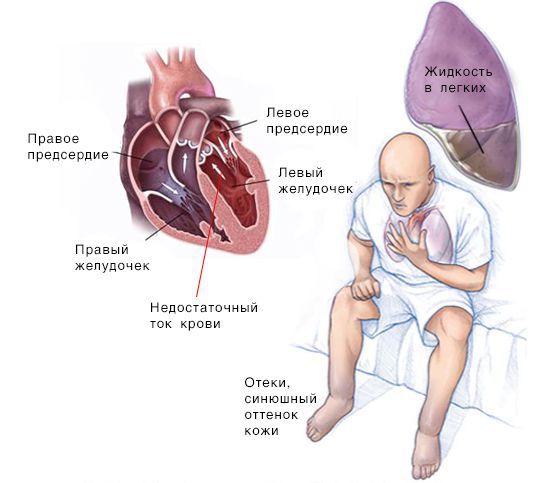
Выделяют острую и хроническую формы:
- Острая сердечная недостаточность — это опасное для жизни состояние со стремительным началом или резким ухудшением симптомов. Требует немедленной медицинской помощи, потому что может привести к отёку лёгких или кардиогенному шоку [16] .
- Хроническая сердечная недостаточность — постепенное усиление симптомов заболевания.
Распространённость
В нашей стране хронической сердечной недостаточностью страдает 7 % населения, её симптомы проявляются у 4,5 %. Болезнь чаще поражает пожилых людей: в 20 – 29 лет её выявляют у 0,3 %, а старше 90 лет — у 70 % [16] . Она является одной из частых причин госпитализации и смерти [17] .
В России хроническая сердечная недостаточность чаще регистрируется у женщин. Возможно, это связано с более пристальным их вниманием к своему здоровью.
Причины хронической сердечной недостаточности
Сердечная недостаточность не является самостоятельным заболеванием, это результат развития многих сердечно-сосудистых болезней. Она возникает в основном из-за атеросклероза, ишемической болезни сердца и гипертонии.
Другие факторы риска:
- у пожилых людей часто становится причиной хронической сердечной недостаточности; (13 %) и острое нарушение мозгового кровообращения (10,3 %) [6] .
- другие заболевания сердечно-сосудистой системы, которые приводят к хронической сердечной недостаточности (порок сердца, кардиомиопатия, миокардит, нарушение сердечного ритма) составляют не более 5 % от всех случаев, так как успешно лечатся [2] .
Причины острой сердечной недостаточности
Острая сердечная недостаточность может возникнуть как обострение хронической формы заболевания, а также на фоне инфаркта миокарда, разрыва хорд митрального клапана и других тяжёлых состояний.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы сердечной недостаточности
В начале заболевания симптомы сердечной недостаточности отмечаются исключительно при физических нагрузках.
Нейрогуморальный ответ. Первой реакцией организма на стресс, в том числе вызванный острой сердечной недостаточностью, является выработка гормонов: адреналина и норадреналина. Они помогают сердцу увеличить объём перекачиваемой крови и, таким образом, компенсировать нарушение сократительной способности сердца. Однако со временем сердце перестаёт отвечать на гормоны, а повышенная нагрузка приводит к дальнейшему ухудшению его функции [14] .
Реакция со стороны сердца. Из-за нарушения кровообращения появляется одышка — частое и глубокое дыхание, не соответствующее уровню нагрузки. При повышении давления в лёгочных сосудах возникает кашель, иногда с кровью. При физической активности и употреблении большого количества пищи может усилиться сердцебиение. Пациент жалуется на чрезмерную утомляемость и слабость. С течением времени симптомы нарастают и теперь беспокоят не только при физической активности, но и в состоянии покоя.
Реакции со стороны почек. При сердечной недостаточности, как правило, уменьшается объём мочи, пациенты ходят в туалет в основном в ночное время суток. К вечеру появляются отёки нижних конечностей, начинаются со стоп, а затем «поднимаются» вверх, скапливается жидкость в брюшной полости — асцит, грудной клетке — гидроторакс, перикарде — гидроперикард [3] . Кожа стоп, кистей, мочек ушей и кончика носа становится синюшного оттенка. При сердечной недостаточности снижается приток крови к почкам, что в конечном итоге может вызвать почечную недостаточность.
Реакции со стороны печени. Сердечную недостаточность сопровождает застой крови в сосудах печени, из-за чего возникает чувство тяжести и боли под правым ребром.
Гемодинамические изменения. Со временем при сердечной недостаточности нарушается кровообращение во всем организме, приводя к быстрому утомлению при физических и умственных нагрузках. Снижается масса тела, уменьшается двигательная активность, происходит нарастание одышки и отёков. Слабость увеличивается, пациент уже не встаёт с постели, сидит или на лежит на подушках с высоким изголовьем. Иногда больные насколько месяцев находятся в тяжёлом состоянии, после чего наступает смерть.
Патогенез сердечной недостаточности
Сердце, подобно насосу, нагнетает кровь в сосуды и перекачивает её из одной части тела в другую:
- правая половина сердца перемещает кровь из вен в лёгкие;
- левая — от лёгких через артерии к остальным органам.
При сокращении сердечной мышцы, называемой систолой, кровь выталкивается из сердца. При расслаблении сердечной мышцы, или диастоле, она возвращается в сердце.
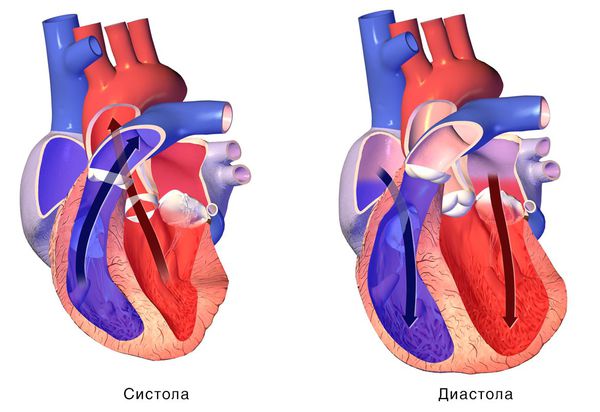
Если расслабляющая или сократительная способность сердца уменьшается, то развивается сердечная недостаточность. Это происходит, как правило, из-за слабости сердечной мышцы и/или потери её эластичности. В результате сердце качает недостаточно крови. Она может также накапливаться в тканях и вызывать застой.
Скопление крови, поступающей в левую часть сердца, приводит к застою в лёгких и затруднению дыхания. Скопление крови, приходящей в правую половину сердца, вызывает застой жидкости в других частях тела, например в печени и ногах.
При сердечной недостаточности, как правило, поражены обе половины сердца. Но одна из них может страдать от заболевания сильнее, чем другая. В таких случаях выделяют правостороннюю и левостороннюю сердечную недостаточность.
При сердечной недостаточности сердце перекачивает меньше крови, чем требуется организму. По этой причине не могут нормально работать почки, быстрее устают мышцы рук и ног. Почки хуже выводят лишнюю жидкости из крови, в результате нагрузка на сердце усиливается и сердечная недостаточность усугубляется [14] .
Классификация и стадии развития сердечной недостаточности
Выделяют следующие формы сердечной недостаточности:
- лево- и правостороняя;
- систолическая и диастолическая (сердечная недостаточность со сниженной и сохранной фракцией выброса);
- острая и хроническая.
Недостаточность левого желудочка сердца
Левосторонняя сердечная недостаточность бывает левожелудочковой и левопредсердной. Для неё свойственно снижение выброса левого желудочка и/или застой крови на пути к левым отделам сердца, то есть в венах малого круга кровообращения.
Левожелудочковая недостаточность обычно развивается при ишемической болезни сердца (ИБС), гипертензии, кардиомиопатии, врождённых пороках сердца, недостаточности сердечных клапанов, а левопредсердная — при сужении отверстия митрального клапана и в редких случаях при миксоме левого предсердия — доброкачественной опухи сердца [14] .
Симптомы при левосторонней сердечной недостаточности (СН): слабость, головокружения, бледность кожи, одышка и быстрая утомляемость.
Недостаточность правого желудочка сердца
Для правожелудочковой недостаточности характерно снижение выброса правого желудочка и застой крови в венах большого круга кровообращения. Состояние обычно вызвано предшествующей недостаточностью левого желудочка или тяжёлыми заболеваниями лёгких [14] .
Симптомы при правосторонней СН: периферические отёки, цианоз и скопление жидкости в брюшной полости.
Изолированная сердечная недостаточность встречается редко и кратковременно. В последующем нарушение затрагивает все камеры сердца и развиваются типичные симптомы болезни.
В некоторых источниках для описания сердечной недостаточности обоих желудочков применяют термин «глобальная сердечная недостаточность». Такая формулировка некорректна, и врачами не используется. В литературе для описания этого состояния встречается термин «тотальная сердечная недостаточность» [17] .
Систолическая и дистолическая сердечная недостаточность
Нарушение насосной функции левого желудочка может быть вызвано систолической и диастолической дисфункцией. Систолическая дисфункция более распространена и связана со снижением сократимости миокарда — мышечной ткани сердца. В большинстве случаев причиной систолической хронической сердечной недостаточности становится ИБС, сочетаясь с артериальной гипертензией и сахарным диабетом.
Диастолическая дисфункция вызвана нарушением активного расслабления или повышением жёсткости миокарда. Пациенты с этой формой болезни реже страдают ИБС, чаще — от артериальной гипертонии и фибрилляции предсердий. Среди них больше пожилых людей, женщин и пациентов с ожирением [16] .
Помимо привычных терминов “диастолическая сердечная недостаточность” и «систолическая сердечная недостаточность», используются названия “сердечная недостаточность с сохраненной фракцией выброса ЛЖ (СНСФВ)” и «сердечная недостаточность со сниженной фракцией выброса (СН СФВ)».
Речь идёт об одних и тех же состояниях, но применение терминов диастолической и систолической СН требует объективных доказательств, полученных с помощью эхокардиографии, магнитно-резонансной томографии и изотопного исследования сердца. В некоторых источниках эти термины используют как синонимы [14] [18] .
Симптомы при систолической и диастолической СН схожи [13] . Различить эти формы болезни можно только с помощью инструментальных методов диагностики. У многих пациентов наблюдаются одновременно оба вида дисфункции [17] .
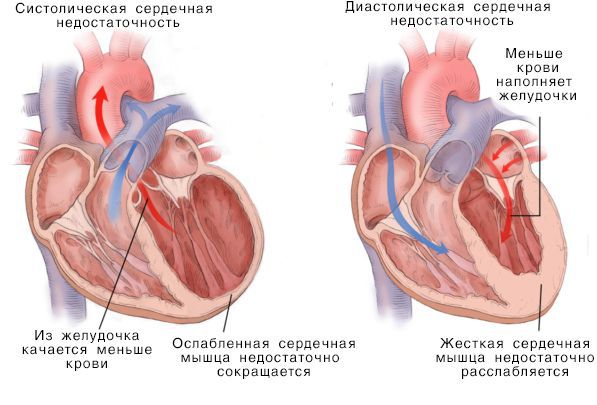
Острая и хроническая сердечная недостаточность
Симптомы при хронической и острой СН различаются лишь интенсивностью и сроками развития.
Стадии развития сердечной недостаточности
Современная классификация хронической сердечной недостаточности объединяет модифицированную классификацию Российской кардиологический школы по стадиям, которые могут только ухудшаться (В. Х. Василенко, М. Д. Стражеско, 1935 г.), и международную классификацию по функциональным классам, которые определяются способностью больного переносить физическую нагрузку (тест с 6-ти минутной ходьбой) и могут ухудшаться или улучшаться (Нью-Йоркская классификация кардиологов). [2]
Классификация ХСН Российского общества специалистов по сердечной недостаточности
| ФК | ФК ХСН (могут изменяться на фоне лечения) | НК | Стадии ХСН (не меняются на фоне лечения) |
|---|---|---|---|
| 1ФК | Ограничений физической активности нет; повышенная нагрузка сопровождается одышкой и/или медленным восстановлением | 1 ст | Скрытая сердечная недостаточность |
| 11ФК | Незначительное ограничение физической активности: утомляемость, одышка, сердцебиение | 11а ст | Умеренно выраженные нарушения гемодинамики в одном из кругов кровообращения |
| 111ФК | Заметное ограничение физической активности: по сравнению с привычными нагрузками сопровождается симптомами | 11б ст | Выраженные нарушения гемодинамики в обоих кругах кровообращения |
| 1У ФК | Симптомы СН присутствуют в покое и усиливаются при минимальной физической активности | 111 ст | Выраженные нарушения гемодинамики и необратимые структурные изменения в органах-мишенях. Финальная стадия поражения сердца и других органов |
Классификация сердечной недостаточности Нью-Йоркской кардиологической ассоциации
Класс I. Заболевание сердца не ограничивает физическую активность. Обычная нагрузка не вызывает усталость, сердцебиение и одышку.
Класс II. Болезнь незначительно ограничивает физическую активность. В покое симптомов нет. Обычная физическая нагрузка вызывает усталость, сердцебиение или одышку.
Класс III. Физическая активность значительно ограничена. В покое симптомов нет. Небольшая физическая активность вызывает усталость, сердцебиение или одышку.
Класс IV. Выраженное ограничение любой физической активности. Симптомы сердечной недостаточности появляются в покое и усиливаются при любой активности [15] .
Осложнения сердечной недостаточности
Осложнения хронической сердечной недостаточности:
- внезапная смерть;
- тромбоэмболия лёгочной артерии и сосудов головного мозга;
- отёк лёгких;
- инфаркт;
- нарушения ритма;
- острая сердечная недостаточность [3] .
Диагностика сердечной недостаточности
- электрокардиограмма;
- эхокардиограмма (ЭхоКГ, УЗИ сердца);
- рентген грудной клетки;
- холтеровский мониторинг;
- общеклинические анализы: общий анализ крови, мочи, биохимия (креатинин, биллирубин, белок, холестерин и др.);
- анализ крови на мозговой натрийуритический пептид — гормон, уровень которого повышается даже при незначительной сердечной недостаточности) [3] .
Лечение сердечной недостаточности
Этапы оказания помощи пациенту с острой сердечной недостаточностью
При сердечной недостаточности не стоит заниматься самолечением. Своевременное обращение к врачу поможет избежать негативных последствий.
Цели терапии
Правильно подобранная медикаментозная терапия способна улучшить качество жизни и значительно продлить её продолжительность у больных даже с тяжелыми формами хронической сердечной недостаточности (по данным литературы — до 10 лет). [4]
Стандарты диагностики и лечения сердечной недостаточности, которые утверждены Минздравом, предписывают определенные исследования и манипуляции для пациентов, обратившихся с симптомами, напоминающими сердечную недостаточность; там же есть список лекарственных средств, но без указания, кто и как должен это лечить. Терапевты в поликлиниках не имеют соответствующей подготовки и не могут грамотно оказывать помощь этим больным.
Нужна ли госпитализация при сердечной недостаточности
Причиной госпитализации является декомпенсация — выраженное нарастание отёков и одышки, тахикардия и нарушение сердечного ритма.
В России сегодня почти нет специализированных отделений, где принимали бы больных с этим заболеванием, проводили бы дифференциальную диагностику и подбирали лечение (в Западной Европе введена врачебная специальность «специалист по сердечной недостаточности»). Кто реально занимается индивидуальным подбором лекарственных препаратов для больного? Терапевт, который назначает преимущественно фуросемид (мочегонный препарат), выводящий калий, снижающий давление и ускоряющий наступление летального исхода?
Кардиологические отделения районных больниц, куда с огромным трудом можно госпитализировать тяжелого больного на очень короткий срок, где опять же назначат фуросемид и лишь выведут избыточно накопленную жидкость, а через 1-2 месяца опять наступит ухудшение (правило 4-х госпитализаций: время между каждой последующей госпитализацией сокращается, состояние ухудшается, после 4-й госпитализации больных не остается!) В то время как современные препараты в постепенно повышающихся дозах могут обеспечить гемодинамическую разгрузку сердца, улучшить состояние пациента, уменьшить потребность в госпитализациях, продлить жизнь больного.
При хронической сердечной недостаточности показано сохранять режим питания и нагрузок и непрерывно принимать лекарственные препараты. Одно-двухдневный пропуск может ухудшить состояние, симптомы могут вернуться, и станет неизбежной госпитализация. Хроническая сердечная недостаточность часто встречается у людей пожилого возраста и сочетается с энцефалопатией, и помощь близких может значительно повысить их приверженность к лечению. Нужно обучение правильному питанию, режиму дня, контролю за задержкой жидкости (за рубежом эти функции выполняет специально обученная медсестра, которая осуществляет патронаж больного).
Острая или тяжелая форма хронической сердечной недостаточности подразумевает постельный режим, полный психический и физический покой. В остальных случаях показаны умеренные нагрузки, которые не сказываются на самочувствии. Следует потреблять не более 500-600 мл жидкости в сутки, соли – 1-2 г. Назначается витаминизированное, легкоусвояемое диетическое питание, олигомерные питательные смеси.
Медикаментозное лечение
- Ингибиторы ангиотензинпревращающего фермента (ИАПФ) и блокаторы рецептора ангиотензина II (БРА): снижают нагрузку на сердце. В наше время неназначение ингибиторов АПФ/БРА больному с ХСН приравнивается к неоказанию медицинской помощи пациенту. Назначаются в минимально переносимых дозах, которые постоянно титруются на повышение под контролем АД и уровня креатинина. [12]
- Бета-блокаторы: уменьшают повреждающее воздействие адреналина на сердце, снижают число сердечных сокращений, удлиняя диастолу, улучшают коронарный кровоток. Дозы этих препаратов тоже постепенно увеличивают.
- Диуретики (мочегонные средства): позволяют вывести из организма задержанную жидкость, принимаются ежедневно (а не дважды в неделю, как было принято 10-15 лет назад). Современные диуретики не так значительно выводят калий, а в комбинации с калийсберегающими диуретиками это побочное действие значительно уменьшено. Они предотвращают развитие фиброза миокарда, остановливают прогрессирование ХСН. [8]
- Ингибиторы неприлизина: позволяют увеличить продолжительность жизни больных с ХСН.
- Блокаторы IF каналов: уменьшают частоту сердечных сокращений. ЧСС около 70 в 1 мин. при хронической сердечной недостаточности делают работу сердца наиболее эффективной.
- Сердечные гликозиды: усиливают работу сердца, урежают сердечный ритм.
- Антикоагулянты и антиагреганты: снижают риск тромбообразования, а это, с учетом заболеваний, которые вызывают хроническую сердечную недостаточность, является одной из главных задач в профилактике осложнений.
- Препараты омега-3 полиненасыщенных жирных кислот: улучшают свойства эндотелия сосудов, увеличивают сократимость миокарда, снижают риск жизнеопасных аритмий. В комплексе с основными препаратами дополнительно уменьшают риск смерти.
Если развивается приступ острой сердечной недостаточности левого желудочка (отёк легких), больной подлежит госпитализации, где ему оказывают неотложную помощь. Лечение заключается в введении диуретиков, нитроглицерина, препаратов, которые повышают сердечный выброс (добутамин, дофамин), проводятся ингаляции O2.
Если развивается асцит, показано проведение пункционного удаления жидкости из брюшной полости, при возникновении гидроторакса — плевральная пункция.
Поскольку сердечная недостаточность сопровождается выраженной гипоксией тканей, пациентам показана кислородная терапия. [10]
Хирургические и механические методы лечения
- Восстановление кровотока по коронарным артериям: стентирование коронарных артерий, аорто-коронарное шунтирование, маммаро-коронарное шунтирование (если сосуды сердца значительно поражены атеросклерозом).
- Хирургическая коррекция клапанных пороков сердца (если значительно выражен стеноз или недостаточность клапанов).
- Трансплантация (пересадка) сердца (при ХСН, не поддающейся медикаментозной терапии).
- Ресинхронизирующая терапия при ХСН с широкими комплексами QRS>130 мс., имплантация кардиостимулятора, регулирующего работу сердца.
- Имплантация кардиовертера-дефибрилятора, способного остановить приступ жизнеопасной аритмии.
- Лечение мерцательной аритмии — восстановление синусового ритма.
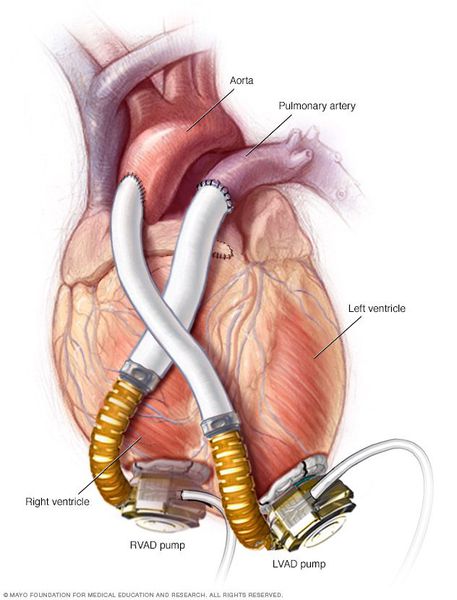
- Использование аппаратов вспомогательного кровообращения — искусственных желудочков сердца. Они полностью внедряются в организм, через поверхность кожи соединяются с аккумуляторными батареями на поясе у пациента. Искусственные желудочки перекачивают из полости левого желудочка в аорту до 6 л крови в минуту, в результате левый желудочек разгружается, и восстанавливается его сократительная способность.
Питание и режим дня при сердечной недостаточности
Пациенту с сердечной недостаточностью следует уменьшить употребление жидкости до одного литра в сутки. Также следует исключить солёности, пряности и копчёности.
При заболевании нужно больше двигаться и выполнять посильные нагрузки: чаще ходить пешком и заниматься лёгкой гимнастикой.
Прогноз. Профилактика
До 1990-х годов 60 − 70 % пациентов с хронической сердечной недостаточностью умирали в течение пяти лет. Современная терапия позволила уменьшить смертность: сейчас в России при этой болезни она составляет 6 % в год, а среди пациентов с клинически выраженными формами — 12 % [16]
Отдалённый прогноз зависит от степени тяжести заболевания, образа жизни, эффективности подобранного лечения и приверженности ему, сопутствующих заболеваний и т. д.
Успешное лечение на ранних стадиях может полностью компенсировать состояние пациентов; при третьей стадии сердечной недостаточности прогноз самый печальный.
Для профилактики сердечной недостаточности нужно уменьшить влияние факторов, которые способствуют её возникновению: ИБС, гипертонию, пороки сердца [11] .
Также снизить риск развития сердечной недостаточности поможет ежедневная ходьба. Согласно исследованию, проведённому в Массачусетском университете, у людей после 60 лет, которые ходят по 6000–9000 шагов в день, риск сердечно-сосудистых заболеваний на 40–50 % ниже, чем у сверстников, которые делают 2000 шагов в день [19] .
Чтобы сердечная недостаточность не прогрессировала, нужно соблюдать рекомендованный режим физической активности, регулярно и без пропусков принимать назначенные лекарства и регулярно наблюдаться у кардиолога.
Источник https://yusupovs.com/articles/terapia/khronicheskaya-serdechnaya-nedostatochnost-simptomy-i-lechenie/
Источник https://cardiograf.com/terapiya/pitanie/produkty-pri-serdechnoj-nedostatochnosti.html
Источник https://probolezny.ru/serdechnaya-nedostatochnost/