Идиопатический фиброзирующий альвеолит легких: симптомы и лечение

Идиопатический фиброзирующий альвеолит – это относительно редко встречающееся заболевание, имеющее неясную природу. Его суть заключается в диффузном двустороннем поражении альвеол и интерстициальной ткани легких с появлением очагов фиброза и прогрессирующим нарушением дыхательной функции. Мужчины несколько чаще женщин сталкиваются с таким патологическим процессом. Наибольшее количество случаев выявляется после пятидесяти лет. В этой статье мы рассмотрим основные симптомы идиопатического фиброзирующего альвеолита, а также поговорим о его лечении.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Симптомы идиопатического фиброзирующего альвеолита

Идиопатический фиброзирующий альвеолит имеет постепенно прогрессирующий характер. На начальных этапах больные люди чаще всего не обращаются за медицинской помощью, не придавая значения своему плохому состоянию и объясняя его какими-либо другими причинами. В среднем с момента возникновения первых патологических изменений в альвеолах до обращения к врачу проходит от нескольких месяцев до нескольких лет.
Первоочередным клиническим признаком идиопатического фиброзирующего альвеолита является одышка. На начальных этапах она появляется при физической нагрузке, однако затем становится практически постоянной. Еще один специфический симптом – это кашель, сопровождающийся выделением совсем небольшого количества вязкой мокроты.
Пациенты с таким диагнозом жалуются на боль, преимущественно локализующуюся под лопатками, не дающую вдохнуть «полной грудью». Клиническая картина дополняется слабостью и быстрой утомляемостью, мышечными и суставными болями, некоторым повышением температуры тела, снижением веса.
При осмотре могут обнаруживаться цианоз носогубного треугольника, утолщение концевых фаланг пальцев (барабанные палочки) и специфическая деформация ногтевых пластин (часовые стекла).
Постепенно у пациентов с идиопатическим фиброзирующим альвеолитом все больше нарастают признаки дыхательной недостаточности. Кроме этого, могут присоединяться симптомы, указывающие на развитие легочного сердца.
Методы лечения фиброзирующего альвеолита
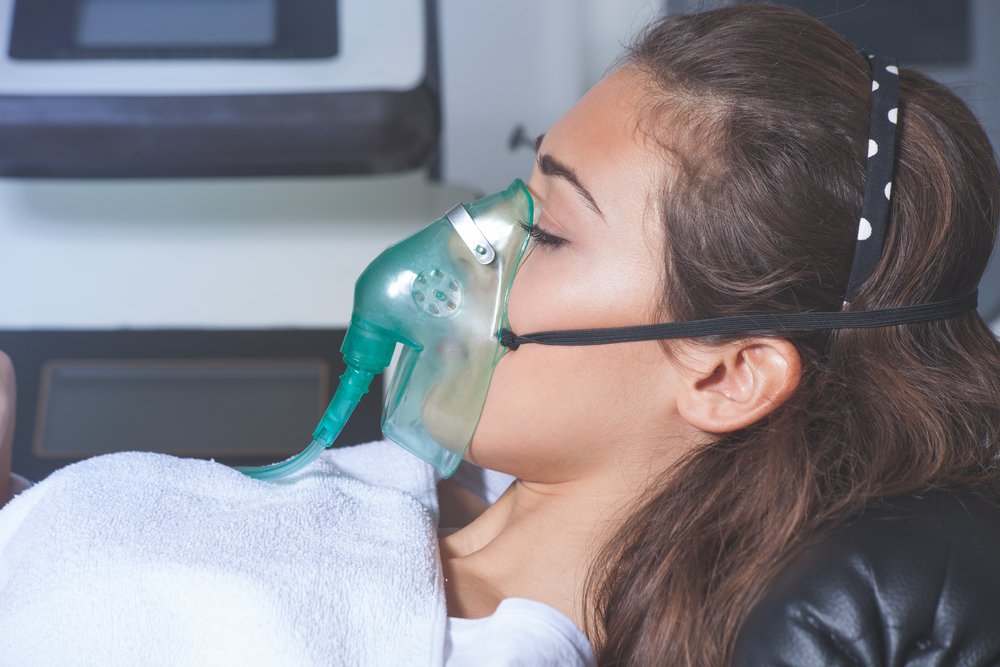
Идиопатический фиброзирующий альвеолит является показанием к комплексному лечению, направленному на замедление прогрессирования патологических изменений в легких и облегчение состояния больного человека.
Из лекарственных средств назначаются глюкокортикостероиды и препараты, обладающие антифиброзным действием. Кроме этого, используются иммунодепрессанты, бронхолитики.
Помимо медикаментозной терапии, таким пациентам рекомендуется заниматься специальной лечебной гимнастикой. Облегчить состояние больного человека можно с помощью оксигенотерапии.
В 2012 году были опубликованы результаты работы ученых из Республиканской клинической больницы МЗ РТ города Казань. Цель исследования заключалась в оценке целесообразности проведения «программного» плазмафереза у пациентов с идиопатическим фиброзирующим альвеолитом. В результате было установлено, что включение «программного» плазмафереза в комплексное лечение идиопатического фиброзирующего альвеолита позволяет уменьшить клинические проявления, улучшить показатели функции внешнего дыхания.
Альвеолит

Альвеолитом называется воспаление лунки (альвеолы), оставшейся после удаления зуба. Эта патология развивается далеко не всегда, ее развитие зависит от множества факторов. Для заболевания характерны сильная боль в области лунки, образовавшейся после хирургического вмешательства, общая слабость, повышенная температура, головная боль, увеличение подчелюстных лимфоузлов, плохой запах изо рта и другие неприятные проявления.

Альвеолит — это не только мучительное физически, но и опасное заболевание. При отсутствии должного лечения в течение нескольких дней, воспалительный процесс может вылиться в ограниченный остеомиелит, гнойное расплавление кости челюсти, и тогда снова потребуется хирургическое вмешательство.
При своевременной диагностике патологии и грамотной санации лунки, прогноз лечения благоприятный. Главное — вовремя обнаружить симптомы заболевания и начать лечить его.
Классификация
В зависимости от характера заживления лунки, стоматологи выделяют несколько основных форм альвеолита зуба:
- Серозный. Начальная стадия заболевания, как правило, проявляется на 2–3 день после удаления зуба. Для этой формы характерна непрерывная боль, усиливающаяся во время приема пищи. Хотя пациент еще не жалуется на плохое самочувствие, его лимфоузлы не увеличиваются, но он уже чувствует, что болезнь прогрессирует.
- Гнойный. При отсутствии лечения серозной формы альвеолита болезнь переходит в гнойную форму. Чаще всего диагностируется через 6–7 дней после удаления зуба. Болезненные ощущения уже невозможно игнорировать, боль усиливается, отдает в ухо или висок. Исследования зоны поражения также вызывает сильнейшую боль. Для гнойного альвеолита характерны грязно-серый налет внутри лунки, значительный отек вокруг раны, утолщенный альвеолярный отросток и другие проблемы. Общее самочувствие пациента значительно ухудшается. Лимфоузлы увеличиваются, становятся болезненными при пальпации. Зачастую пациент не может даже есть и открывать рот.
- Гипертрофический. На этой стадии симптомы заболевания затухают. Пациент отмечает снижение температуры тела, улучшение самочувствия и снижение боли. Однако на гипертрофической стадии происходит опасное разрастание тканей, которое отчетливо видно при осмотре. При касании выделяется гной из воспаленного участка, а слизистая приобретает синюшный оттенок.
Причины воспаления
Заболевание может развиться только после экстракции зуба. Чаще всего лунка, образовавшаяся после удаления, заживает уже через сутки после операции, и больной чувствует себя лучше. Но если сгусток крови, который прикрывает открытую рану, сдвигается или деформируется, в лунку может проникнуть инфекция, в этом случае развивается альвеолит десны. В результате поверхность ранки затягивается долго, и больной страдает от сложных неприятных ощущений.
Предрасполагающие факторы для развития воспаления:
- Хирургические травмы во время сложного удаления. Чем сложнее была операция, тем более выраженным будет послеоперационное воспаление костной ткани, и тем более вероятен выброс прямых активаторов плазминогена.
- Сложные удаления, связанные с сегментацией зуба, остеотомией, отслаиванием слизисто-надкостничного лоскута. Сложные операции в 10 раз повышают шанс развития альвеолита. . Более плотная, менее васкуляризированная костная ткань рядом с «восьмерками» склонна к образованию сухих лунок.
- Общие заболевания пациента. Нередко альвеолит возникает на фоне сопутствующих заболеваний. Например, больные сахарным диабетом или иммунокомпрометированные пациенты в большей степени подвержены альвеолиту ввиду нарушения процессов заживления в тканях.
- Прием оральных контрацептивов. Эстроген, содержащийся в этих препаратах, может косвенно усиливать фибринолитический процесс, вызывая распад кровяного сгустка.
- Курение. Прямая связь между курением и альвеолитом неоднократно доказана клинически. Согласно исследованиям, риск воспаления лунки у курильщиков увеличился в 4–5 раз, по сравнению с некурящими. Частота заболевания увеличилась более чем на 20% у пациентов, выкуривающих по 1 пачке в день, и на 40% у пациентов, которые курили непосредственно до операции и после нее.
- Дислокация сгустка. При неаккуратном обращении с лункой и отрицательном давлении (например, из-за питья через соломинку) возможно развитие альвеолита.
- Бактериальные инфекции. Стоматологи сходятся во мнении, что бактериальные инфекции являются главным фактором риска появления сухой лунки.
- Плохая гигиена полости рта. Частота возникновения альвеолита значительно повышается при неудовлетворительной гигиене полости рта.
- Избыточное применение локальных анестетиков. Согласно некоторым исследованиям, чрезмерное применение анестетика с высокой концентрацией вазоконстриктора может спровоцировать ишемию и затруднить заполнение лунки кровью. Подобное состояние также повышает риск появления альвеолита.
На самом деле, альвеолит является довольно редким заболеванием. По статистике, от него страдают примерно 3% пациентов, прошедших операцию по удалению зуба. Чаще лунка не формируется должным образом при удалении резцов и моляров нижнего ряда.
Но особенно распространен альвеолит при удалении нижних зубов мудрости: по данным специалистов, примерно в 20% случаев удаление «восьмерок» с затрудненным прорезыванием осложняется альвеолитом. Кроме того, считается, что риск развития заболевания неразрывно связан с возрастом. Это объясняется тем, что замедляется метаболизм, ослабляется иммунитет, и ухудшаются регенеративные способности организма.
Симптомы альвеолита
Как правило, первые симптомы воспаления пациент оставляет без должного внимания, считая их нормой после операции. После экстракции зуба, как уже было отмечено, в течение суток болезненные ощущения считаются нормой. По мере заживления лунки боль стихает и совсем проходит через несколько дней.
Если у больного развивается воспалительный процесс, то неприятные ощущения не стихают ни через день, ни через два, а через 3–5 дней после операции возникает сильная, пульсирующая боль в лунке, усиливающаяся по мере развития инфекции.
При альвеолите больные могут жаловаться как на нестерпимую, так и умеренную боль. Пульсация и болезненность фокусируются, как правило, только в зоне удаления. Однако в редких случаях боль иррадиирует на половину лица.
Другими характерными симптомами альвеолита считаются:
- резкий подъем температуры тела;
- чувствительность зубов к горячей/холодной пище;
- увеличение подчелюстных лимфоузлов;
- снижение аппетита;
- повышенное слюноотделение.
В редких случаях на фоне заболевания появляется слабость, повышенная утомляемость, а на слизистой оболочке полости рта появляются вторичные инфекционные очаги.
Диагностика
Основным признаком заболевания является появление острой боли, которая не стихает ни через 24 часа, ни через 2–3 дня после удаления зуба. Иногда стоматолог может определить хронический альвеолит при профилактических осмотрах полости рта. В этом случае на месте ретинированного зуба появляется пустая лунка без грануляционных тканей. На дне лунки уже видна кость.
Определить наличие изменения тканей стоматолог сможет в ходе осмотра, также может быть назначена рентгенография и радиовизиография пораженной области.
Лечение альвеолита
При воспалении лунки главное — устранить очаг инфекции, предотвратить развитие воспаления и сохранить зубной ряд. Для того чтобы облегчить состояние пациента, стоматолог использует следующие методы терапии:
- Механическое очищение лунки, вымывание гнойных остатков раствором нитрофурала или перекиси водорода.
- Обезболивание лунки. Болевой синдром купируется с помощью местных аппликаций с анестетиками и анальгетиками. Для этого врач прикладывает примочку на полчаса, а затем удаляет ее, чтобы предотвратить размножение микробов на участке. Стоматолог посоветует больному повторять процедуру несколько раз в день. Прием обезболивающих препаратов внутрь не рекомендуется.
- Прием антибиотиков. При наличии сопутствующих заболеваний альвеолит лечится с помощью антибиотиков.
При грамотном подходе признаки альвеолита стихают через 2–3 дня после начала лечения. Если же терапия не была начата вовремя, остаточные боли могут затягиваться на 2–3 недели.
С разрешения стоматолога возможно дополнительное лечение альвеолита народными средствами:
- Полоскания шалфеем. Для приготовления раствора следует заварить большую ложку сухого шалфея в 250 мл закипевшей воды, настоять смесь в течение часа, укутав емкость полотенцем. После этого жидкость следует отфильтровать и использовать для полосканий.
- Полоскания цветами ромашки. Для приготовления состава следует заварить большую ложку цветов ромашки в стакане воды в течение 15 минут, утеплив емкость полотенцем. Настой следует процедить и полоскать рот до 12 раз в сутки.
- Почки тополя. Для приготовления следует взять полстакана почек, высыпать в стеклянную емкость и залить 500 мл водки. Средство следует настоять в течение 10 суток в темноте и прохладе, затем отфильтровать, смачивать в нем ватные тампоны и прикладывать к воспаленному участку.
- Содовый раствор для полоскания также может стать эффективным дополнением при лечении альвеолита. На стакан теплой воды следует взять большую ложку порошка или смешать соду с водой до получения пастообразной массы, которой затем нужно обрабатывать лунку.
- Листья лопуха. Для приготовления лекарственного отвара из листьев лопуха необходимо залить 20 граммов сырья 2 стаканами воды, а затем томить смесь на медленном огне примерно 40 минут. Полученный раствор следует охладить и процедить, после чего использовать для полоскания.
- Кора осины. Следует 1 столовую ложку измельченной коры осины залить одним стаканом кипятка. Раствор важно настоять в герметичной емкости 3 часа, а затем использовать по 100 мл процеженной теплой жидкости минимум 3 раза в день.
- Настой аниса. Для приготовления настоя следует залить 1 столовую ложку аниса 200 мл кипятка, а затем выдержать в термосе в течение 50 минут. Жидкость следует процедить и использовать для полоскания 3 раза в день.
Профилактика
Лучшей профилактикой патологии после удаления зуба станет внимательное отношение к себе и выполнение всех рекомендации хирурга. Во время заживления лунки откажитесь от вредных привычек, употребления слишком горячих, острых, сладких блюд, по возможности перейдите на пюреобразное питание. А при подозрениях на воспаление как можно скорее обратитесь к стоматологу.
Ни в коем случае нельзя оставлять без внимания первые симптомы альвеолита. На фоне воспаления могут возникнуть более серьезные проблемы:
- Флегмона — острое разлитое гнойное воспаление.
- Абсцесс — гнойное воспаление тканей с их расплавлением.
- Остеомиелит — гнойно-некротический процесс, который может развиваться в кости и костном мозге, а также в окружающих их мягких тканях.
- Периостит — воспаление надкостницы.
- Сепсис — тяжелая системная воспалительная реакция.
- Некроз тканей — местная гибель тканей.
Современные методы лечения альвеолита позволяют быстро купировать симптомы воспаления и избежать сложных последствий заболевания. Чем раньше пациент обратится к врачу, тем меньше вероятность развития осложнений.
Лечение альвеолита в клиниках «СТОМА»
Хирурги клиник «СТОМА» в обязательном порядке осматривают пациентов и дают рекомендации по уходу за образовавшейся после удаления зуба лункой. В случае возникновения проблем после экстракции, пациент всегда может позвонить в клинику и уточнить, действительно ли началось воспаление, и что делать, чтобы снизить болевые ощущения.
В любое время после удаления пациент может обратиться в наши клиники. Лечащий хирург осмотрит его и назначит грамотную терапию.
Не стесняйтесь звонить нам в любое время и консультироваться по поводу своего состояния. Чем раньше мы начнем лечение альвеолита, тем меньше риск развития осложнений.
Фиброзирующий альвеолит — симптомы и лечение
Что такое фиброзирующий альвеолит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Коротковой Марии Владимировны, пульмонолога со стажем в 11 лет.
Над статьей доктора Коротковой Марии Владимировны работали литературный редактор Елизавета Цыганок , научный редактор Елена Лобова и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Фиброзирующий альвеолит (Fibrosing alveolitis) — это распространённое воспаление альвеол, при котором структурная лёгочная ткань меняется на соединительную. В переводе с латинского эта болезнь значит «воспаление в лунке, ячейке».
![Фиброзирующий альвеолит [20]](https://probolezny.ru/media/bolezny/fibroziruyushiy-alveolit/fibroziruyushiy-alveolit-20_s.jpeg)
Так как альвеолы участвуют в газообмене, эта патология приводит к дыхательной недостаточности: больному кажется, что ему не хватает воздуха, у него появляется одышка [6] .
Распространённость фиброзирующего альвеолита
Распространённость болезни оценить сложно, так как она маскируется под другие заболевания, и пациентам ставят неправильные диагнозы, например хроническую обструктивную болезнь лёгких, бронхиальную астму, а иногда даже ишемическую болезнь сердца.
Обычно встречается у людей от 40 до 70 лет, чаще у мужчин. По официальным данным, в США на 100 000 мужчин приходится 20 заболевших, среди женщин показатель меньше — 13 случаев болезни. В Великобритании на 100 000 человек приходится 6 пациентов с таким диагнозом, в России — 10–11 человек. Однако в действительности больных фиброзирующим альвеолитом намного больше [1] .
Причины фиброзирующего альвеолита
Есть несколько предположительных причин возникновения фиброзирующего альвеолита:
- Аутоимунные процессы — болезнь развивается после формирования в организме иммунных комплексов, которые повреждают собственные ткани. Эту теорию развития фиброзирующего альвеолита подтверждают исследования, при которых в крови у пациентов обнаружили антитела к коллагену, формирующему лёгочную ткань [9] . К тому же альвеолит часто сочетается с аутоиммунными заболеваниями, например с системной склеродермией, ревматоидным артритом и т. д.
- Лекарства — препараты от давления, аритмии и противоопухолевые средства.
- Вирусные инфекции — есть данные о развитии болезни под воздействием вирусов гепатита С, Эпштейн – Барр, герпеса и цитомегаловируса (может привести к поражению практически всех органов и систем) [1] . Иногда вирусы сами запускают механизм воспаления, в других случаях размножение вируса в повреждённой ткани приводит к прогрессированию уже существующей болезни на поздних стадиях. Они могут усиливать реакции хронического воспаления и взаимодействовать с генами, которые регулируют рост клеток.
- Работа на вредных производствах или проживание в неблагоприятных районах — несколько исследований доказали, что фиброзирующий альвеволит часто встречается у людей, которые работают с латунью, свинцом, сталью и древесной пылью. Также в группе риска находятся маляры, парикмахеры, работники прачечных и косметических салонов. Не исключена роль и других видов неорганической пыли: асбеста и силикатной пыли [10] .
- Генетическая предрасположенность — если у кого-то из родителей есть ген лёгочного фиброза, с вероятностью в 50 % он передастся ребёнку, вне зависимости от его пола.
- Гастроэзофагеальный рефлюкс — желудочный сок забрасывается в пищевод и далее попадает в дыхательные пути, что приводит к воспалению. и2-го типа — независимый фактор развития фиброзирующего альвеолита [2][3][6] .
Неблагоприятные факторы среды, например плесень, домашние животные или древесная пыль, запускают процессы фиброзирования на генном уровне у людей, склонных к аномальным реакциям соединительной ткани [13] .
Курение также является провоцирующим фактором [1] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы фиброзирующего альвеолита
Болезнь не имеет специфических симптомов. Как правило, у пациентов появляются:
- Одышка и ощущение нехватки воздуха — с начала больной адаптируется к одышке. Многие списывают её на пожилой возраст или сердечную патологию. Но со временем одышка прогрессирует настолько, что человек с трудом справляется с обычными занятиями, например с ходьбой. Иногда это приводит к тому, что больной больше не может себя обслуживать, тогда ему приходится оформлять инвалидность.
- Боль в грудной клетке — при глубоком вдохе.
- Кашель — чаще всего непродуктивный. Выделение мокроты связывают с плохим прогнозом.
- Слабость и быстрая утомляемость.
- Патология суставов — например, воспаление.
- Боль в мышцах.
- Снижение массы тела.
- Симптом барабанных палочек — у пациентов утолщаются концевые фаланги пальцев. , набухание шейных вен и отёки ног — э ти симптомы характерны для поздних стадий. Также кожа может стать серо-пепельной.
![Симптом барабанных палочек [17]](https://probolezny.ru/media/bolezny/fibroziruyushiy-alveolit/simptom-barabannyh-palochek-17_s_X0riDdt.jpeg)
Патогенез фиброзирующего альвеолита
В развитии воспаления участвуют разные клетки организма, например альвеолярные макрофаги, нейтрофилы, эозинофилы и тучные клетки. Они высвобождают определённые активные вещества, которые повреждают ткани и активируют клетки, способствующие развитию соединительной ткани. Чем дольше человек болеет, тем больше структурной лёгочной ткани меняется на грубую соединительную (рубцовую) ткань.
Также появляются антитела, разрушающие коллаген — основу лёгочной ткани. В нормальном состоянии иммунитет защищает организм только от чужеродных антигенов. Однако старение и некоторые болезни приводят к формированию антител, направленных против собственных тканей, которые организм воспринимает как опасные [1] [11] [12] .
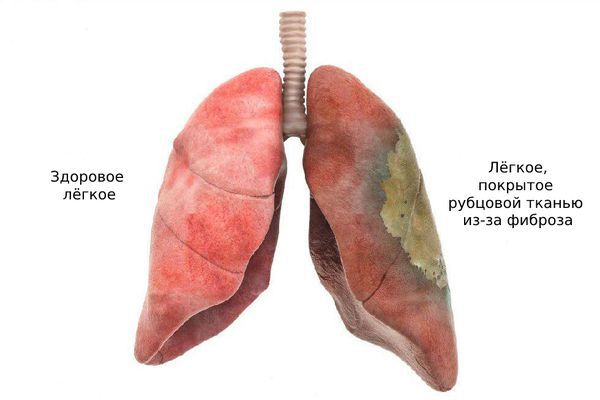
Классификация и стадии развития фиброзирующего альвеолита
Существует несколько различных классификаций фиброзирующего альвеолита.
По причинам развития болезни выделяют:
- Идиопатический фиброзирующий альвеолит — причину такого альвеолита установить невозможно. Если течение такой формы болезни ухудшается, пациенты могут получить дорогостоящие препараты (Варгатеф) по ОМС как в рамках региональной льготы, так и при оформлении группы инвалидности по федеральной льготе.
- Экзогенный аллергический фиброзирующий альвеолит — воспаление альвеол развивается на фоне аллергии, например на чистящие средства, бытовую химию, мех, зерновые культуры или животных. Если не остановить этот процесс вовремя, болезнь переходит в хроническую форму, когда на месте воспаления формируется рубцовая ткань. Пациенты с такой формой могут получить лекарство только при оформлении группы инвалидности.
- Токсический фиброзирующий альвеолит — возбудителями являются токсические вещества, например тяжёлые металлы, противоопухолевые препараты при химиотерапии, некоторые кардиологические и ревматологические средства для лечения нарушений сердечного ритма, ревматоидного и псориатического артритов.
По морфологической классификации, т. е. по изменениям в лёгких, идиопатический фиброзирующий альвеолит относится к идиопатическим интерстициальным пневмониям. Его основой является обычная интерстициальная пневмония, которая иногда развивается на фоне системных болезней, например склеродермии или ревматоидного артрита. Она проявляется одышкой и сухим кашлем и имеет крайне неблагоприятный прогноз. В этом случае мультиспиральная компьютерная томография (МСКТ) лёгких показывает расширение и разрушение крупных бронхов, а также продолжающееся разрастание соединительной ткани.
Стадии фиброзирующего альвеолита дяелятся на:
- Острую — с воздухом или током крови в лёгкие попадают вредные факторы и повреждают клетки лёгочной ткани, приводя к развитию отёка (острого альвеолита) и выбросу активных клеток. Течение болезни на этой стадии может улучшиться, т. е. воспаление полностью проходит, или ухудшиться до острой интерстициальной пневмонии.
- Хроническую — воспаление широко распространяется, отложение коллагена в тканях усиливает разрастание рубцовой ткани, гладкая мышечная ткань увеличивается. Всё это приводит к разрыву стенок альвеол, после чего альвеолярные пространства увеличиваются.
- Терминальную — рубцовая ткань практически полностью заменяет нормальную лёгочную ткань, из-за чего воздухоносные полости расширяются и визуально лёгочная ткань становится похожа на «пчелиные соты» (так называемое сотовое лёгкое) [1][7] .
![Сотовое лёгкое [18]](https://probolezny.ru/media/bolezny/fibroziruyushiy-alveolit/sotovoe-lyogkoe-18_s.jpeg)
В каждом случае длительность стадий отличается. Это зависит от активности воспаления, насколько больной предрасположен к разрастанию соединительной ткани и как долго на него воздействовали провоцирующие факторы.
Осложнения фиброзирующего альвеолита
Среди осложнений болезни выделяют:
- Развитие бронхоэктазов — стойких расширений одного или нескольких участков бронхов, которые появляются из-за разрушений эластического и мышечного слоёв их стенки. Это повышает риск присоединения инфекции, так как реснички эпителия бронха больше не могут полноценно выполнять свою работу и выводить слизь — благоприятную среду для бактерий. В таком случае необходима антибактериальная терапия и очищение бронхов.
- Дыхательная исердечно-сосудистая недостаточность при развитии сотового лёгкого.
- Повышение давления в лёгочной артерии — приводит к увеличению и расширению правых отделов сердца.
- Смерть[1][8] .
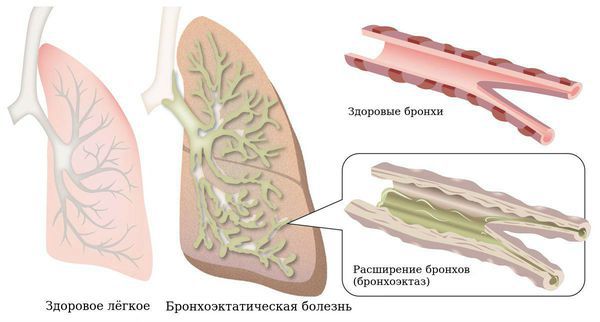
Диагностика фиброзирующего альвеолита
При осмотре врач обязательно слушает грудную клетку. У пациента с фиброзирующим альвеолитом можно услышать хрипы, напоминающие треск целлофана или звук замка-молнии. Сухие хрипы встречаются у 5–10 % больных. Обычно это значит, что помимо альвеолита пациент также болен бронхитом. До 50 % всех больных жалуются на учащение дыхания [1] [7] .
Лабораторная диагностика
С помощью лабораторных тестов установить диагноз практически невозможно, так как у заболевания нет характерных лабораторных признаков, но по результатам исследований можно заподозрить воспаление, предположить причину и наблюдать за течением болезни.
В общем анализе крови может быть повышение уровня антител (в амбулаторной практике исследуют редко) или скорости оседания эритроцитов.
У некоторых пациентов повышается уровень ревматоидного и антинуклеарного факторов — признаков аутоиммунных болезней.
На динамику воспалительного процесса в лёгочной ткани указывает уровень сывороточного уровня протеинов сурфактанта А и D, однако такое исследование не входит в обязательное медицинское страхование и проводится редко.
Инструментальная диагностика
Основным диагностическим методом является компьютерная томография высокого разрешения [4] . Она показывает:
- нерегулярные линейные тени;
- кистозные просветления;
- снижение прозрачности лёгочных полей («эффект матового стекла»), что указывает на уплотнение ткани лёгкого;
- признаки сотового лёгкого;
- повреждение лёгочной ткани в нижних и субплевральных отделах лёгких.
![Эффект матового стекла [19]](https://probolezny.ru/media/bolezny/fibroziruyushiy-alveolit/effekt-matovogo-stekla-19_s.jpeg)
Чтобы исключить скопление жидкостей и получить более объективную картину, иногда исследования проводят не только в положении на спине, но и на животе. После компьютерной томографии диагноз уточняют с помощью других методов обследования.
ЭКГ и УЗИ сердца выявляют повышенное давление в лёгочной артерии.
Чтобы оценить работу лёгких, проводят функциональные тесты:
- Спирографию с препаратом, снимающим бронхоспазм, — измеряет объём лёгких, скорость выдоха и его объём за одну секунду. На ранних стадиях показатели в пределах нормы, на поздних стадиях снижаются.
- Бодиплетизмография — регистрирует снижение общей ёмкости лёгких.
- Исследование диффузионной способности лёгких (DLCO) — показывает как кислород проходит через мембраны лёгких и попадает в капилляры. Уменьшение этой способности является одним из самых ранних признаков болезни.
- Тест с 6-минутной ходьбой — исследует уровень кислорода в крови. В покое на первых этапах заболевания этот показатель, как правило, в пределах нормы, но при физической нагрузке количество кислорода в крови может уменьшиться. Со временем уровень опускается ниже 88 % и в спокойном состоянии, а после ходьбы, даже на меньшие расстояния, сердечный ритм восстанавливается всё дольше. Также из-за частого дыхания повышается уровень углекислого газа. В связи с этими изменениями, переносить нагрузки при фиброзирующем альвеолите становится тяжелее.
Среди других исследований выделяют:
- сканирование лёгких с галлием-67 — интенсивное накопление галлия указывает на активное течение альвеолита;
- позитронное томографическое сканирование лёгких (ПЭТ) после ингаляции кислотой (диэтилентриаминпентаацетатом), помеченной радиоактивным маркером (99mTc-DTPA) — это исследование выявляет стабильное и прогрессирующее течение болезни;
- бронхоскопия — не имеет большого значения, чаще всего описывает картину умеренного катарального бронхита и иногда — скопление слизистой мокроты;
- открытая биопсия лёгких — наиболее точное исследование, при котором диагноз подтверждается более чем в 94 % случаев, но биопсию назначают крайне редко, так как она сопряжена с большим количеством осложнений, может ухудшить течение и прогноз болезни, при этом риск смерти доходит до 3 % [7] ;
- видеоторакоскопическая биопсия — такую процедуру пациенты переносят легче: больные быстрее восстанавливаются и осложнения случаются реже.
Однако эти исследования используют редко, так как их стоимость доступна не всем пациентам и их можно провести не во всех больницах. Также есть противопоказания, например беременность, грудное вскармливание и сахарный диабет (уровень глюкозы более 11 ммоль/л). С особой осторожностью такие обследования проводят пациентам с психоневрологическими расстройствами, выраженной печёночной и почечной недостаточностью.
Критерии диагноза идиопатического фиброзирующего альвеолита:
- Большие критерии:
- исключение других болезней лёгких, причина которых известна;
- проблемы с дыханием, включающие нарушение вентиляции лёгких и процесса газообмена;
- двустороннее утолщение ткани в нижних отделах лёгких (жидкость, фиброз, инфильтрация) с минимальными изменениями по типу «матового стекла» по данным компьютерной томографии высокого разрешения;
- результаты трансбронхиальной биопсии или бронхоскопии не указывают на другой диагноз.
- Малые критерии:
- возраст старше 50 лет;
- незаметное, постепенное нарушение дыхания при физической нагрузке;
- длительность болезни более 3 месяцев;
- хрустящий звук при прослушивании нижних отделов лёгких.
Чтобы подтвердить диагноз, необходимо присутствие всех четырёх больших критериев и минимум трёх малых [16] .
Лечение фиброзирующего альвеолита
Специфического лечения нет, главная цель терапии — это улучшить качество жизни пациента и показатели здоровья, а также предотвратить прогрессирование болезни. При этом чем раньше начать начать лечение, тем эффективнее оно будет.
Проводят противовоспалительную, антифиброзную и симптоматическую терапию. Основой являются системные гормональные или противоопухолевые препараты, которые нужно принимать минимум полгода. Однако использовать их можно только по назначению врача, так как эти лекарства вызывают много побочных эффектов:
- увеличивают артериальное давление;
- повышают уровень глюкозы;
- оказывают токсическое воздействие на печень и почки;
- увеличивают вес;
- приводят к надпочечниковой недостаточности.
На ранних стадиях выписывают Ацетилцистеин, который необходимо принимать от трёх месяцев.
При доказанном бронхоспазме назначают ингаляцию препаратами, которые расслабляют мышечный слой и расширяют просвет бронхов. Если использовать эти препараты без показаний или превысить дозировку, могут развиться осложнения, например нарушение ритма сердца и ишемия.
При гастроэзофагеальной рефлюксной болезни назначают соответствующую терапию, так как эта болезнь ухудшает прогноз. Как правило, пациенты принимают препараты, снижающие кислотность желудочного сока, придерживаются диеты с ограничением специй и исключением газированных напитков, и соблюдают режим труда и отдыха (например, им нельзя работать вниз головой или лежать после еды) [1] .
Оксигенотерапию проводят пациентам со сниженным уровнем кислорода в крови. Как правило, больным рекомендуют приобрести или арендовать кислородный концентратор со скоростью потока не менее пяти литров в минуту.
Антифибротическая терапия
Перспективным препаратом считается Варгатеф (Нинтеданиб), активное вещество которого приостанавливает разрастание фиброза и блокирует рецепторы фактора роста клеток сосудов, соединительной ткани и уровня тромбоцитов. Его часто применяют для лечения пациентов с фиброзирующим альвеолитом на фоне склеродермии или ревматоидного артрита.
Препятствием для назначения лекарства является только его высокая стоимость, но при прогрессировании болезни препарат можно получить по льготе. Для этого пациенту нужно пройти медико-социальную экспертизу.
Варгатеф может вызвать побочные эффекты, например диарею или тошноту, но, как правило, сопутствующая терапия корректирует эти проявления, поэтому пациент может его принимать без осложнений.
Хирургическое лечение
Для лечения фиброзирующего альвеолита может понадобится трансплантация лёгких. После неё выживаемость пациентов в течение года составляет около 64 %, при этом успешно выполненная трансплантация улучшает работу внешнего дыхания, газообмен, повышает переносимость нагрузок и качество жизни [1] [7] .
Реабилитация таких больных включает в себя аэробные тренировки, силовые упражнения, обучающие лекции в школах пациентов, сбалансированное питание и работу с психологами.
Прогноз. Профилактика
Прогноз обычно неблагоприятный и зависит от течения болезни. При остром течении риск смерти крайне высок: по статистике, пациент может умереть в течение 2 лет после постановки диагноза [1] .
Хронический фиброзирующий альвеолит прогрессирует постепенно, но неуклонно приводит к смерти в течение 6 лет. Если болезнь имеет рецидивирующий характер, то срок жизни после появления симптомов составляет от 2 до 5 лет.
Развитие обострения ухудшает прогноз: смертельный исход при госпитализации достигает 65 % и более чем в 90 % случаев смерть наступает в течение 6 месяцев от начала развития обострения [1] .
Профилактика фиброзирующего альвеолита
Специфической профилактики не существует. После выявления болезни и замедления фиброза пациент должен наблюдаться у пульмонолога не реже 1 раза в 3 месяца, делать компьютерную томографию органов грудной клетки и следить за работой внешнего дыхания с помощью спирометрии и диффузного теста [8] .
Источник https://medaboutme.ru/articles/idiopaticheskiy_fibroziruyushchiy_alveolit_legkikh_simptomy_i_lechenie/
Источник https://ctoma.ru/bolezni/alveolit
Источник https://probolezny.ru/fibroziruyushiy-alveolit/