Поликистоз яичников (СПКЯ) — симптомы и лечение
Что такое поликистоз яичников (СПКЯ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Байрашевой Валентины Кузьминичны, эндокринолога со стажем в 14 лет.
Над статьей доктора Байрашевой Валентины Кузьминичны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Синдром поликистозных яичников (СПКЯ) — это хроническое состояние, при котором у женщины отсутствует или редко происходит овуляция, т. е. созревшая яйцеклетка не выходит из яичника для оплодотворения сперматозоидом. Иначе такое состояние называют поликистозом яичников , или синдромом Штейна — Левенталя . Оно сопровождается репродуктивными нарушениями (неспособностью забеременеть и родить ребёнка), расстройствами обмена веществ и психологическими проблемами.
Краткое содержание статьи — в видео:
СПКЯ является наиболее частым эндокринным заболеванием, которое встречается у 5-20 % девушек детородного возраста [3] . О нём свидетельствует наличие любых двух основных критериев:
- избыток мужских половых гормонов, производимых в яичниках — проявляется в виде внешних признаков (себорея, оволосение по «мужскому типу», акне , выпадение волос) и/или лабораторного повышения уровня андрогенов;
- долгое ненаступление овуляции (олигоовуляция) или полное её отсутствие;
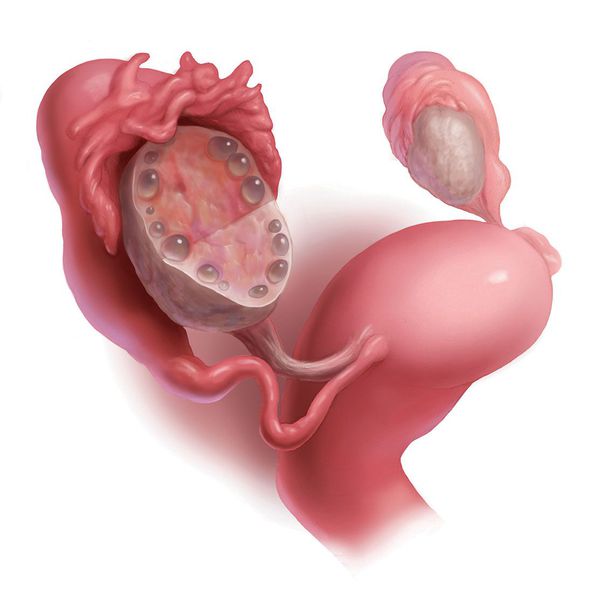
- отличительные поликистозные изменения в яичниках, выявляемые с помощью ультразвукового исследования (УЗИ) [1][2] .
Выделяют две наиболее значимые теории развития СПКЯ:
- Теория нарушения выработки гормонов , регулирующих работу яичников, в гипоталамусе и гипофизе. Эти участки мозга ответственны за его нейроэндокринную деятельность и работу всего организма.
- Теория инсулинорезистентности — снижение чувствительности клеток организма к инсулину с последующим нарушением обмена глюкозы и поступлением её в клетки [3][4] .
Обе теории объясняют те жалобы и лабораторные изменения, которые наблюдаются у пациенток с поликистозом яичников.
Также обсуждается вклад генетических факторов в развитие СПКЯ. В частности, речь идёт о генах, которые участвуют в образовании или действии мужских половых гормонов, передаче сигнала инсулина и обмене веществ, процессе образования фолликулов в яичнике и других процессах [4] [23] . Так, известно о 30-50% риске развития СПКЯ у женщины, если её мама или сестра больны поликистозом яичников [3] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы поликистоза яичников
К признакам поликистоза яичников относятся:
- нерегулярный менструальный цикл;
- аномальные маточные кровотечения;
- бесплодие;
- симптомы гиперандрогении — избытка мужских половых гормонов;
- лишний вес или ожирение (индекс массы тела от 25,0 и выше);
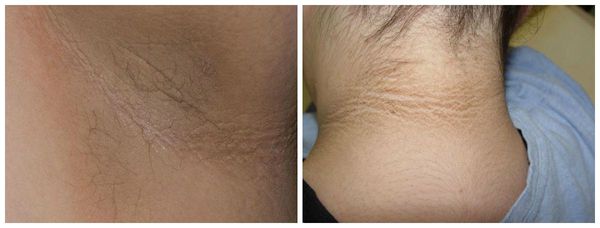
- чёрный акантоз — участки тёмно-коричневой цвета в области кожных складок шеи, подмышечных впадин, паха (необязательный признак инсулинорезистентности) [5] ;
- психологический и психосексуальные нарушения;
- расстройства пищевого поведения (переедание) [1] .
Под нерегулярным менструальным циклом понимают:
- продолжительность цикла более 90 дней в первый год после наступления менархе — первой менструации;
- продолжительность цикла менее 21 дня или более 45 дней с 1-го по 2-й год после наступления менархе;
- длительность цикла менее 21 дня или более 35 дней либо меньше 8-ми циклов в год у женщин детородного возраста (т. е. с 3-го года после наступления менархе и до менопаузы) — наблюдается чаще всего;
- изначальное отсутствие месячных в 15-летнем возрасте (первичная аменорея) или их отсутствие более трёх лет от начала развития молочных желёз (телархе) [1] .
У 20 % женщин с поликистозом яичников менструальный цикл не нарушается, при этом овуляция не происходит. Поэтому судить о наличии овуляции только исходя из регулярности цикла неправиль но [5] .
Аномальные маточные кровотечения возникают тогда, когда утолщённый эндометрий (внутренний слой матки) отторгается не полностью и нерегулярно. При этом кровотечения становятся обильнее и длительнее.
Бесплодие, по некотором литературным данным, в 15 раз чаще встречается у женщин с поликистозом яичников по сравнению с женщинами без данной патологии [3] . При этом в 70-75 % случаев оно является первичным (если беременность ни разу не наступала) и связано с наличием циклов, в которых не произошла овуляция [4] .
К симптомам избытка мужских половых гормонов относятся:
- себорея — усиленное образование кожного сала на волосистой части головы, лице, передней поверхности грудной клетки, спине, плечах;
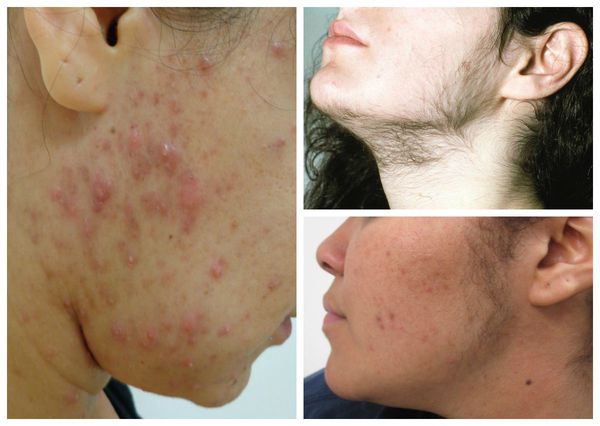
- гирсутизм — избыточный рост тёмных жёстких волос в области верхней губы, подбородка, грудной клетки, спины и живота, внутренней поверхности бёдер;
- акне (угревая болезнь) — заболевание сальных желёз кожи, связанное с закупоркой их выходных протоков;
- андроген-зависимая алопеция — прогрессирующее выпадение волос, начинающееся на макушке или висках и распространяющееся на теменную и затылочную области.
Данные изменения внешности, как и лишний вес, женщинам и девочкам с поликистозом яичников довольно трудно принять. Из-за этого у них довольно часто наблюдаются симптомы тревожного и депрессивного расстройства от умеренной до тяжёлой степени тяжести [1] .
Патогенез поликистоза яичников
Фолликулы яичника — это своеобразные биологические капсулы, содержащие яйцеклетки. Процессы их созревания и дальнейших преобразований регулируются многими гормонами. Ведущими регуляторами являются фолликулостимулирующие и лютеинизирующие гормоны, вырабатываемые гипофизом, — ФСГ и ЛГ.
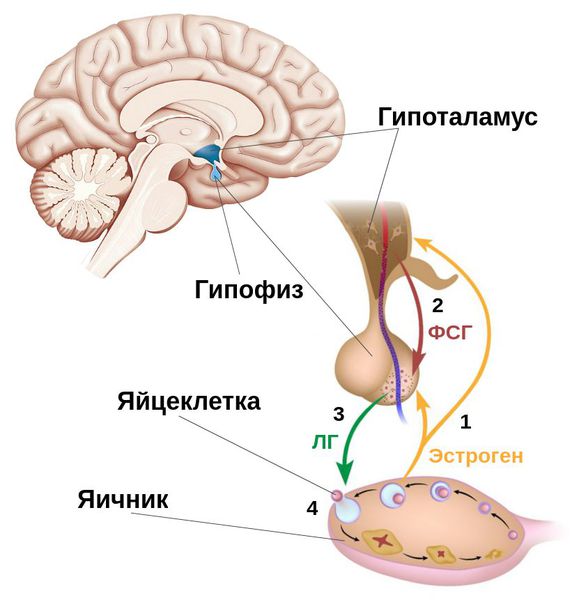
ФСГ регулирует рост и развитие фолликулов вместе со зреющими яйцеклетками, способствует образованию в фолликулах эстрадиола — женского полового гормона (вида эстрогенов), который формируется из тестостерона — мужского полового гормона. Чем больше размер фолликула, тем больше эстрогенов он вырабатывает [4] .
В норме в середине менструального цикла под воздействием накопившегося в фолликулах эстрадиола происходит максимальный выброс ФСГ вместе с резким повышением уровня ЛГ. Благодаря этим пикам самый крупный созревший (доминантный) фолликул разрывается и высвобождает яйцеклетку, потенциально готовую к оплодотворению. Этот процесс называется овуляцией . Для его адекватного запуска очень важны именно пиковые подъёмы ЛГ и ФСГ, а не длительное хроническое повышение этих гормонов [3] [4] [6] .
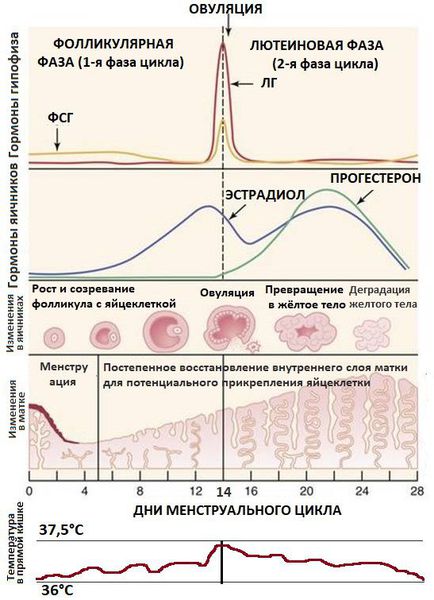
Под влиянием пика ЛГ запускается процесс превращения совулировавшего фолликула в жёлтое тело — временную эндокринную железу. Она вырабатывает прогестерон — гормон, необходимый для закрепления оплодотворённой яйцеклетки в полости матки. ЛГ также стимулирует образование в яичнике андрогенов — мужских половых гормонов.
Если оплодотворение яйцеклетки сперматозоидом не произошло, жёлтое тело постепенно уменьшается и снижает выработку прогестерона. В итоге это ведёт к началу менструации — отторжению внутреннего слоя матки (эндометрия), который не пригодился для прикрепления оплодотворённой яйцеклетки.
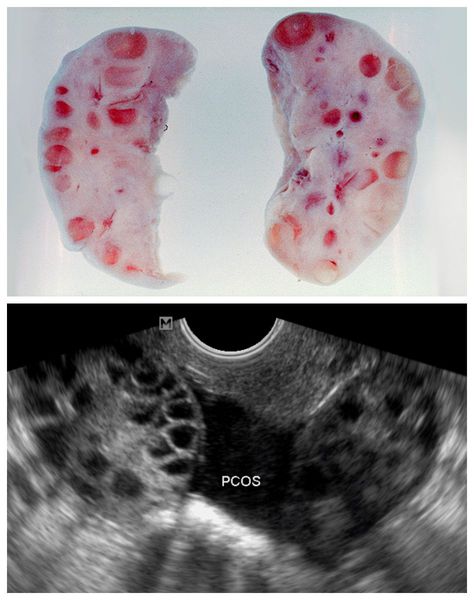
Одной из причин развития СПКЯ является генетически запрограммированная чрезмерная выработка ЛГ , происходящая раньше времени, при сохранении низконормальных уровней ФСГ. Повышенная концентрация ЛГ стимулирует чрезмерное образование мужских половых гормонов — тестостерона и андростендиона. Их избыток нарушает процессы развития фолликулов, приводит к их преждевременной деградации (перерождению в жёлтое тело) и образованию на их месте небольших фолликулярных кист , которые можно выявить во время УЗИ.
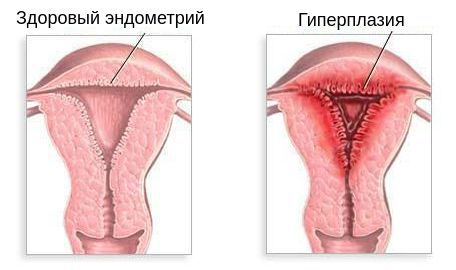
Отсутствие доминантного фолликула приводит к невозможности возникновения овуляции (следовательно, к бесплодию) и невозможности формирования жёлтого тела — источника выработки прогестерона. Поэтому во вторую фазу цикла в крови наблюдается низкий уровень прогестерона. Это, в свою очередь, является причиной отсутствия отторжения эндометр ия — прекращения менструации или длительной задержки её наступления. Отсутствие отторжения внутреннего слоя матки может привести к его чрезмерному разрастанию, т. е. гиперплазии эндометрия. Это нарушение является фактором риска развития рака.
Избыток андрогенов способен в некоторой степени превращаться в эстрогены (главным образом, не в эстрадиол, а в эстрон — другой женский половой гормон). Эстрон ещё больше стимулирует повышение ЛГ. Так замыкается и самоподдерживается этот патологический процесс.
В качестве другой причины развития и прогрессирования СПКЯ рассматривается генетически запрограммированные нарушения выработки и действия инсулина с формированием инсулинорезистентности — недостаточного ответа тканей на его действие.
Инсулин является гормоном, который регулирует обмен углеводов, а также жиров и белков. Он оказывает анаболическое (ростовое) действие на многие органы и ткани. Из-за снижения чувствительности тканей к нему эффект гормона становится недостаточным, что может сопровождаться повышением уровня глюкозы в крови. В попытке снизить уровень сахара увеличивается выработка инсулина, т. е. в крови выявляется избыток инсулина при несниженном уровне глюкозы.
Инсулин способен стимулировать рост клеток фолликулов, вырабатывающих андрогены. Кроме того, в печени избыток инсулина снижает выработку гормона глобулина (ГСПГ). В норме он связывает часть мужских половых гормонов, не давая им оказывать свою функцию. Уменьшение количества ГСПГ приводит к повышению в крови свободного тестостерона, что ещё более усиливает проявления гиперандрогении — акне, гирсутизм, алопецию и др. [10] .
Классификация и стадии развития поликистоза яичников
К основным критериям поликистоза яичников относят отсутствие овуляции или редкое её возникновение, гиперандрогению и поликистозные изменения яичников [2] . В зависимости от них СПКЯ классифицируют на следующие типы:
- классический тип — имеются все три критерия (встречается в 46 % случаев);
- овуляторный тип — овуляция сохранена, при этом присутствует только клиническая или лабораторная гиперандрогения с признаками поликистоза яичников на УЗ-снимке (встречается в 23 % случаев);
- неандрогенный тип — признаки гиперандрогении не наблюдаются, но при этом отсутствует овуляция и имеются УЗ-характеристики поликистоза яичников (встречается в 18 % случаев);
- ановуляторный тип — овуляция отсутствует, есть признаки гиперандрогении (встречается реже всего — в 13 % случаев) [6][11] .
В зависимости от выходящих на первый план жалоб и связанных с ними подходов к лечению выделяют три типа СПКЯ:
- метаболический тип, при котором преобладают нарушения обмена веществ (сахарный диабет 2-го типа, лишний вес, нарушение холестеринового обмена);
- гиперандрогенный тип, при котором на первый план выходят косметологические проблемы, связанные с избытком мужских половых гормонов (акне, повышенное оволосение и др.);
- репродуктивный тип, при котором основными жалобами являются проблемы зачатия и вынашивания ребёнка [11] .
Осложнения поликистоза яичников
СПКЯ приводит к следующим нарушениям:
- — поддающееся коррекции нарушение, которое сочетает в себе ожир ение с двумя или более критериями:
- повышение глюкозы крови ≥ 5,6 ммоль/л или наличие сахарного диабета 2-го типа;
- повышенное артериальное давление (≥ 130/85 мм рт. ст.) или наличие гипертонии ;
- уровень триглицеридов крови ≥ 1,70 ммоль/л;
- уровень холестерина ЛПВП крови (липопротеидов высокой плотности) < 1,3 ммоль/л или лечение препаратами для нормализации липидов крови. — диабет, возникающий во время беременности. — избыточное накопление жира в печени у лиц, не злоупотребляющих алкоголем, связанное с инсулинорезистентностью.
- Гипертоническая болезнь — стойкое повышение артериального давления. — спадение дыхательных путей с остановкой или ослаблением дыхания во сне. Приводит к развитию различных обменных и сосудистые нарушений. Проявляется наличием храпа, дневной сонливости, усталости, расстройствами настроения [1] .
- Заболевания сердечно-сосудистой системы: — отложение холестерина и других липидов в стенках артерий;
- ишемическая болезнь сердца — частичная или полная закупорка атеросклеротическими бляшками артерий, кровоснабжающих сердце; — некроз сердечной мышцы в связи с острым нарушением кровотока;
- инсульт — острое нарушение мозгового кровообращения и др. [10] .
- Повышение свёртываемости крови с образованием тромбов, которые могут закупорить просвет сосудов различных органов.
- Онкологическая отягощённость.
- Гиперплазия эндометрия — разрастание внутреннего слоя матки. При этом женщины с поликистозом яичников имеют повышенный риск развития рака эндометрия (в 2-6 раз), который часто возникает перед менопаузой [1][4][12] . , основным признаком которой является снижение настроения, самооценки и способности получать удовольствие.
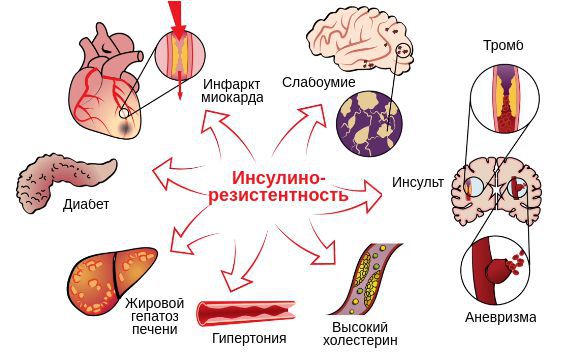
Основная причина большинства перечисленных осложнений — инсулинорезистентность, которая в случае СПКЯ имеется у 95 % женщин с ожирением или лишним весом, а также у 75 % женщин с нормальным весом [13] . Она лежит в основе развития предиабета, сахарного диабета 2-го типа, ожирения, гипертонии и гиперхолестеринемии , которые, в свою очередь, приводят к развитию сердечно-сосудистых заболеваний. Так, п ри наличии инсулинорезистентности предиабет, в конечном счёте, может развиться у половины, а сахарный диабет 2-го типа — у трети пациенток с поликистозом яичников [12] . Помимо прочего, инсулинорезистентность в случае СПКЯ рассматривается как малый пусковой механизм развития болезни Альцгеймера — старческого слабоумия [12] [14] .
Диагностика поликистоза яичников
1. Подтверждение овуляторной дисфункции — несозревание доминантного фолликула (ановуляция) или его нерегулярное созревание (олигоовуляция).
Основные методы определения овуляции или её отсутствия:
- Ультразвуковая фолликулометрия — наиболее точный метод [1] . При нерегулярном менструальном цикле УЗИ малого таза выполняется, начиная с 7-9 дня цикла, несколько раз с интервалом в 2-3 дня для отслеживания роста доминантного фолликула (до 18-20 мм). О наличии нарушения свидетельствует отсутствие овуляции в двух циклах из трёх [5] .
- Аптечные тесты на овуляцию — определяют пик выброса лютеинизирующего гормона, попадающего в мочу.
Подтвердить факт овуляции помогает оценка уровня прогестерона в середине лютеиновой (второй) фазы менструального цикла (как правило, эта фаза соответствует 20-24-му дню от начала месячных). При уровне прогестерона ниже 3-4 нг/мл цикл считается ановуляторным, т. е. овуляция не происходит [1] [5] [6] .
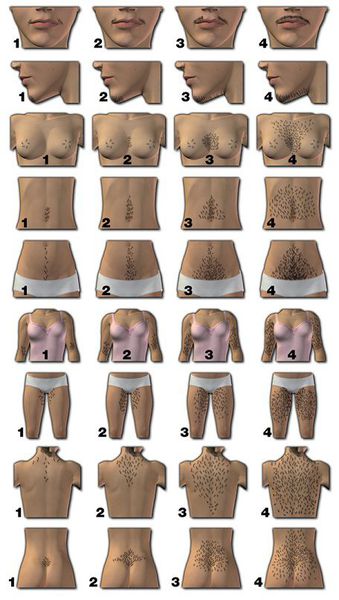
2. Оценка клинических проявлений гиперандрогении — избытка мужских половых гормонов.
Степень оволосения измеряется по шкале Ферримана — Галлвея [4] [6] [7] . В зависимости от площади волосяного покрова каждая из девяти областей тела оценивается в 0-4 балла. Суммарное значение ≥ 4-6 баллов указывает на наличие гирсутизма (при этом нужно учитывать национальные особенности) [1] [5] . Тяжесть гирсутизма не всегда зависит от степени повышения уровня мужских половых гормонов.
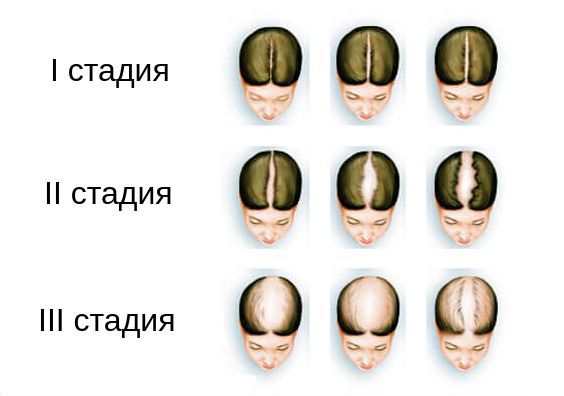
Степень алопеции, связанной с избытком андрогенов, рекомендуется оценивать по шкале Людвига. Согласно ей, выделяют три стадии алопеции:
- I стадия — заметное истончение волос на макушке;
- II стадия — выраженное выпадение волос на макушке;
- III стадия — полное облысение в районе макушки [6][8] .
Оценка выраженности алопеции, как и акне, не проводится в подростковом возрасте, так как они являются распространённой проблемой данного периода [1] [6] .
Для оценки веса необходимо:
- вычислить индекс массы тела (ИМТ) по формуле: ИМТ = вес (кг) : рост 2 (м);
- измерить объём талии [5] .
В норме ИМТ находится в пределах 18,5-24,9. ИМТ 25,0-29,9 указывает на избыточный вес, ИМТ выше 30 — на ожирение.
Нормальный объём талии не должен превышать 88 см. По более жёстким критериям Международной Федерации диабета, этот показатель должен быть не более 80 см [9] .
3. Лабораторная диагностика избытка мужских половых гормонов:
- Анализ крови на общий тестостерон и ГСПГ — гормона, связывающего половые гормоны. Проводится на 2-5 день от начала месячных для расчёта уровня свободного тестостерона и индекса свободных андрогенов.
- Определение уровня андростендиона и дегидроэпиандростерона сульфата (ДЭА-С, DHEAS) — показа тогда, когда уровень общего и свободного тестостерона не повышен [1] .
Уровень половых гормонов у женщин, принимающих комбинированные оральные контрацептивы, необходимо оценивать не раньше чем через три месяца после их отмены.
При обследовании пациентки с гиперандрогенией необходимо исключить другие причинные заболевания: синдром и болезнь Кушинга, врождённую дисфункцию коры надпочечников, андроген-продуцирующую опухоль, гиперпролактинемию, преждевременную менопаузу, акромегалию и лекарственные причины (приём анаболических стероидов, даназола, диазоксида, фенитоина, фенотиазинов, прогестинов, вальпроевой кислоты и др.) [4] .
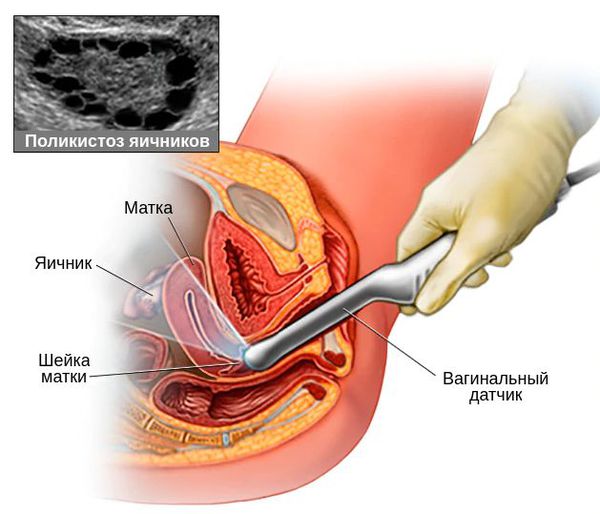
4. Подтверждение поликистоза яичников на УЗИ.
Данное исследование целесообразно проводить на 3-5 день от начала месячных, предпочтительно влагалищным датчиком. При аменорее УЗИ выполняется либо в любое время, либо на 3-5 день после менструации, вызванной препаратами прогестерона [5] .
Иногда, особенно у подростков, наблюдается УЗ-картина мультифолликулярности. Однако это не свидетельствует о наличии СПКЯ, поскольку у пациентки нет гормональных и овуляторных нарушений. Поэтому у девочек, не достигших половой зрелости (когда после первой менструации прошло менее 8 лет), для диагностики используют только два критерия — гиперандрогению и нарушение овуляции.
Для подтверждения поликистоза яичников на УЗИ существуют чёткие критерии:
- увеличение объёма яичников ≥ 10 мл при условии отсутствия кисты, жёлтого тела и доминантного фолликула (нормальный размер яичника — 4-7 мл);
- наличие в яичнике 20 фолликулов размером 2-9 мм и более в объёме яичника (при условии расчёта его объёма, что абсолютным большинством УЗИ-специалистов пока не делается) [1] .
На момент постановки диагноза поликистозные изменения в яичниках могут отсутствовать, но это не исключает их формирования кист в дальнейшем. На это указывает тот факт, что ановуляторный тип СПКЯ, свойственный большинству девочек-подростков, является источником формирования СПКЯ у женщин [25] .
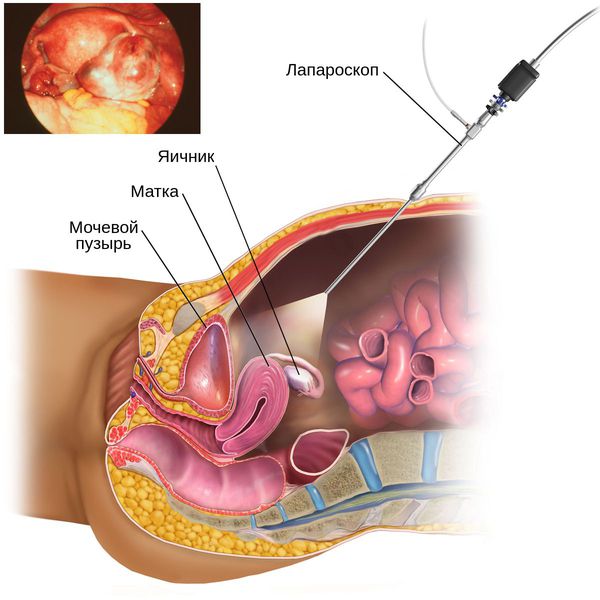
5. Диагностическая лапароскопия — хирургическая операция с выполнением небольших разрезов. Позволяет врачу с помощью введённого в малый таз прибора — лапароскопа — своими глазами увидеть состояние органов малого таза, в частности яичников.
6. Диагностика метаболического синдрома:
- измерение ИМТ или окружности талии;
- измерение артериального давления;
- анализ уровня глюкозы плазмы натощак, пероральный тест на толерантность к глюкозе, уровень гликированного гемоглобина (HbA1c) — эти показатели рекомендуется оценивать у всех женщин с уже диагностированным поликистозом яичников, а затем — одни раз в 1-3 года в зависимости от наличия других факторов риска развития сахарного диабета 2-го типа;
- оценка показателей липидограммы — анализ крови на холестерин, триглицериды, липопротеины низкой и высокой плотности.
7. Другие лабораторные нарушения, которые встречаются при СПКЯ (но не являются критериями для постановки этого диагноза):
- соотношение гормонов ЛГ / ФСГ > 2,5 — встречается более чем в 60 % случаев (проверяется на 2-5 д ень от начала месячных);
- повышение уровня 17-ОН-прогестерона до 7,5 нмоль/л — более чем в 50 % случаев (проверяется на 2-5 день от начала месячных);
- снижение уровня ГСПГ — в 50 % случаев (проверяется на 2-5 день от начала месячных) [5] ;
- повышение уровня инсулина натощак (>13 мкЕд/мл) — более чем в 30 % случаев;
- повышение уровня общего холестерина и холестерина ЛПНП — боле чем в 30 % случаев;
- повышение уровня пролактина — встречается у 10-30 % пациенток [4] ;
- уровень антимюллерова гормона > 4,5 нг/мл;
- увеличение индекса инсулинорезистентности HOMA — IR — оценивают по уровню глюкозы плазмы крови и инсулина натощак. И хотя резистентность к инсулину признана ключевой характеристикой СПКЯ, в настоящее время специалисты не рекомендуют исследовать данный индекс в обычной клинической практике [1][5] .
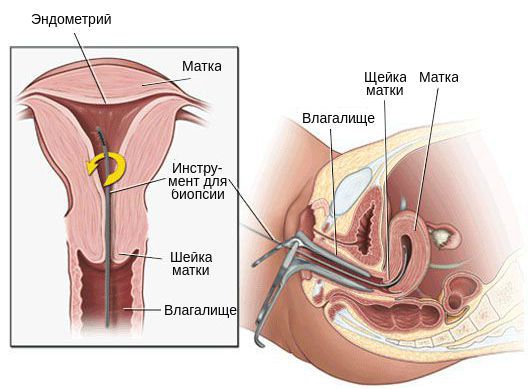
8. Биопсия эндометрия показана женщинам с ациклическими кровотечениями.
Лечение поликистоза яичников
Лечение СПКЯ проводится индивидуально в каждом отдельном случае. Выбор тактики зависит от возраста, предъявляемых жалоб, выраженности симптомов и их сочетания, репродуктивных планов женщины, риска развития сердечно-сосудистых заболеваний.
В целом лечение поликистоза яичников комплексное. Оно включает в себя:
- снижение массы тела и коррекцию метаболических нарушений;
- лечение бесплодия;
- лечение кожных проявлений гиперандрогении — повышенное оволосение (гирсутизм) и аллопеции;
- восстановление и нормализация менструального цикла;
- улучшение психологического состояния.
Снижение избыточного веса и коррекция метаболических расстройств
В первую очередь необходимо изменить образ жизни:
- Отказаться от курения, нормализовать режим сна.
- В случае повышенного ИМТ снизить суточную калорийность рациона до 1200-1500 ккал/сутки. При этом пока не доказано преимущество какой-либо определённой диеты.
- Подросткам рекомендуется интенсивная физическая активность не менее 60 минут в день, женщинам 18-64 лет — не менее 150 минут в неделю (ходьба или езда на велосипеде, домашние дела, игры, занятия спортом и т. п.). Занятия для укрепления основных групп мышц нужно выполнять не реже двух дней в неделю. Оптимально ежедневное прохождение не менее 10000 шагов, включая ежедневные занятия и 30-минутную интенсивную физнагрузку [1] . С этой целью будет полезным использование фитнес-браслета.
Также важно скорректировать ожирение . Если вес снижается меньше чем по 5% в течение трёх месяцев на фоне изменения образа жизни, то назначается лекарственная терапия ожирения. Применяемыми на сегодняшний день препаратами являются:
- — блокирует расщепление и дальнейшее всасывание жиров в кишечнике; — воздействует на центральную нервную систему, ускоряет чувство насыщения после приёма пищи и увеличивает энерготраты; — эффективный препарат для подкожного введения, обладает сахароснижающим действием без риска его чрезмерного снижения, способен улучшить показатели липидов крови и умеренно снизить повышенное артериальное давление. Препарат обладает естественным для организма механизмом регуляции аппетита и потребления пищи, предотвращает развитие сердечно-сосудистых заболеваний [16] .
Для снижения веса у женщин с поликистозом яичников и ожирением можно выполнить хирургическое изменение желудка и/или ки шечника [1] . Сегодня бариатрическая хирургия считается самым эффективным методом лечения ожирения [15] .
Такое сахароснижающее средство, как метформин , может быть назначено подросткам с СПКЯ, взрослым женщинам с ИМТ ≥ 25 кг/м 2 , пациенткам с высоким риском развития предиабета и сахарного диабета 2-го типа [1] .
Лечение бесплодия
В первую очередь для лечения бесплодия рекомендуют следующие препараты:
- — не позволяет андрогенам превращаться в эстрогены, приводя к снижению уровня эстрогенов, компенсаторному повышению ФСГ с последующим развитием и созреванием доминантного фолликула.
- Кломифен цитрат — стимулирует выработку ФСГ и ЛГ, вызывая созревание доминантного фолликула. — делает ткани более чувствительными к инсулину, уменьшающая инсулинорезистентность — ключевой момент в развитии СПКЯ. Может использоваться как самостоятельный препарат для стимуляции овуляции у пациенток с поликистозом яичников, ожирением или нормальным весом, а также в качестве дополнения к кломифен цитрату при недостаточной эффективности последнего [17] .
- Гонадотропины — препараты гормонов, имитирующие натураль ные пики ЛГ и ФСГ, необходимые для окончательного созревания фолликулов и овуляции [18] . К ним относятся:
- ФСГ, ЛГ и их комбинация — человеческие (полученные путём специальной очистки мочи женщин в период менопаузы) или рекомбинантные (синтезируются специальными клетками-продуцентами, в которые встроены ДНК гормона);
- мочевой или рекомбинантный ХГЧ (хорионический гонадотропин человека) — гормон беременности, схожий по строению с ЛГ, способный стимулировать овуляцию [1] .
Го надотропины могут применяться совместно с метформином, но только после исключения патологии матки, маточных труб и мужского бесплодия [1] . Лечение является дорогостоящим.
В процессе стимулирования овуляции должен обязательно проводиться УЗИ-мониторинг состояния эндометрия и созревания фолликулов (безопасно наличие менее трёх зрелых фолликулов), наблюдение акушера-гинеколога и гормональный контроль. Это необходимо для исключения развития возможных осложнений:
- синдрома гиперстимуляции яичников — чрезмерной реакции организма, при котором увеличивается размер яичников из-за их выраженного отёка и множественных кист;
- многоплодной беременности и др. [1][18] .
Во вторую очередь рекомендуются следующие методы лечения:
- Консервативное лечение гонадотропинами у женщин, не ответивших на терапию кломифен цитратом в сочетании с метформином.
- Лапароскопические операции на яичниках — проводятся при отсутствии эффекта от лекарственной терапии [19] . К ним относятся дриллинг и клиновидная резекция яичников.
Дриллинг яичников («продырявливание») — лапароскопическое разрушение поликистозных образований. Приводит к восстановлению овуляции за счёт механического разрушения утолщённой оболочки яичника, мешающей яйцеклетке выходить из фолликула. Тем самым дриллинг способствует:
- уменьшению количества андрогенов и увеличению выработки ФСГ;
- снижению уровня антимюллерова гормона, избытки которого нарушают нормальное созревание доминантного фолликула;
- улучшению кровоснабжения яичников и доставки с кровью ФСГ и ЛГ, необходимых для овуляции [19] .
Дриллинг может являться основным методом лечения при наличии спаек между органами малого таза, непроходимости маточных труб и других патологиях.
- диатермокаутеризация — создание насечек на яичниках при помощи нагрева электродом, введённым через небольшие отверстия в области бикини и пупка;
- электрокаутеризация — формирование отверстий глубиной 3-15 мм при помощи высокотемпературного нагрева электродом;
- лазерная вапоризация — испарение ткани под действием лазера.
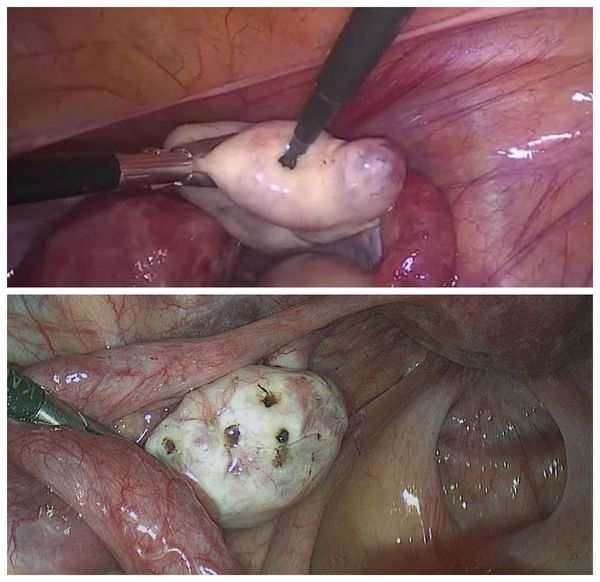
Клиновидная резекция яичника сегодня практически не применяется в связи с опасностью развития спаек, трубного бесплодия и снижения овариального резерва — количества фолликул с предшественниками яйцеклеток. Лапароскопический дриллинг имеет более низкий риск снижения овариального резерва и функции яичников [1] [19] .
В третью очередь , если и после операции долгожданная беременность в течение года не наступила, рекомендуются вспомогательные репродуктивные технологии:
- ЭКО — экстракорпоральное оплодотворение, т. е. «оплодотворение в пробирке». Для начала проводится суперовуляция — стимулируется созревание большого количества фолликулов с яйцеклетками. Затем выполняется пункция фолликулов с забором яйцеклеток, после чего их помещают в пробирки и вводят туда по 100 000 сперматозоидов. В результате успешного оплодотворения эмбрион переносят в полость матки для дальнейшего развития беременности.
- ЭКО в сочетании с ИКСИ — интрацитоплазматической инъекцией сперматозоидов. Отличается от обычного ЭКО тем, что внутрь яйцеклетки вводится только один сперматозоид. Данный способ оплодотворения проводится тогда, когда у партнёра выявлено отсутствие сперматозоидов в сперме ( азооспермия ) или резкое снижение оплодотворяющей способности спермы. При этом забор спермы производится естественным путём или с помощью пункции яичка и его придатков [1][6] .
Гонадотропины в случае ЭКО часто применяют совместно с аналогами гонадотропин-рилизинг гормона — гормона гипоталамуса, регулирующего выработку ФСГ и ЛГ гипофизом. При этом дополнительное применение метформина может снизить риск возникновения синдрома гиперстимуляции яичников и увеличить шансы наступления беременности [1] [26] .
Перед стимуляцией овуляции в программе ЭКО (с антагонистом гонадотропин-рилизинг гормона) или в естественном цикле необходимо увеличить частоту наступления беременности. Для этого целесообразнее применять прогестагены [22] .
Лечение гирсутизма и алопеции
Если поликистоз яичников не связан с бесплодием, в первую очередь назначают комбинированные оральные контрацептивы (КОК). Они содержат минимальные дозы этинилэстрадиола (20-30 мкг) или натуральные эстрогены (например клайра ).
Пока не доказано какое-либо преимущество одного вида КОК перед другими, в т. ч. при лечении гирсутизма. Однако КОК, содержащие 35 мкг этинилэстрадиола и ципротерон ацетат, которые раньше активно назначали на начальных этапах лечения СПКЯ ( диане-35 , хлое , модэлль пьюр ), сейчас использовать в качестве препаратов первой линии не рекомендуется [1] .
При назначении КОК оцениваются противопоказания и ограничения, согласно рекомендациям Всемирной организации здравоохранения. При этом учитывается возраст женщины, факт табакокурения , наличие поверхностных и глубоких венозных нарушений, метаболических патологий, сердечно-сосудистых заболеваний, мутаций в свёртывающей системе крови и др. [20] .
Цикл роста волос на коже головы длится 2-6 лет, а на коже тела — 3-6 месяцев. Мужские половые гормоны продлевают цикл роста волос на теле и сокращает его у волос кожи головы [4] [6] . Поэтому результат терапии будет заметен не раньше, чем через 6-12 месяцев. Если в течение этого срока лечения КОК и применения косметологических процедур (фотоэпиляции) проявления гирсутизма не уменьшились, то в терапию можно добавить антиандрогены — препараты, направленные на снижение уровня или активности андрогенов в организме. К таким препаратам относятся:
- ;
- ципротерон ацетат; ; — не рекомендован для лечения гирсутизма в связи с его токсическим влиянием на печень [5] .
В сочетании с КОК антиандрогены применяются для лечения андрогенной алопеции у пациенток с поликистозом яичников. Их можно назначать в случае непереносимости КОК или наличии противопоказаний к ним [1] . На фоне лечения антиандрогенами рекомендуется использовать эффективные методы контрацепции, поскольку беременность мужским плодом может привести к нарушению его гормонального развития.
Также в литературе обсуждается эффективность лечения СПКЯ инозитолом (в любой форме) [1] [21] .
Восстановление и нормализация менструального цикла
Восстановить регулярность менструального цикла у пациенток без гиперандрогении, не планирующих беременность и не нуждающихся в контрацепции, рекомендуется лечение прогестинами. Например, во вторую фазу цикла применяют препараты прогестерона — дюфастон , утрожестан , гель крайнон [21] .
Улучшение психологического состояния
- психологическая терапия;
- косметологическое лечение акне под наблюдением дерматокосметолога;
- при необходимости применяются антидепрессанты для лечения депрессивного расстройства или анксиолитики для снятия тревоги и страха. При этом необходимо подобрать средство, оказывающее минимальное влияние на массу тела [1] .
Прогноз. Профилактика
Поскольку поли кистоз яичников является хроническим заболеванием, рецидив клинических проявлений возможен даже после успешной беременности и родов [27] . Поэтому важно соблюдать меры профилактики:
Как забеременеть при поликистозе яичников
Сегодня синдром поликистозных яичников встречается у многих женщин детородного возраста, поэтому вопрос можно ли забеременеть при СПКЯ является очень актуальным. Поликистоз – это состояние, при котором в яичниках женщины образовывается множество кист, вследствие различных нарушений в организме, наиболее часто это связано с эндокринными заболеваниями или дисбалансом гормональной системы. Из-за данного заболевания женщине становится трудно забеременеть, однако, трудно – не значит невозможно. В данной статье рассмотрим основные советы, как забеременеть и каково вероятность благоприятного исхода.
Можно ли забеременеть при поликистозе яичников
Есть ли шанс забеременеть при поликистозе яичников? Определенно есть. Возможно ли это без лечения? Возможно, однако, вероятность достаточно низкая.
Стоит немного сказать о профилактике СПКЯ, чтобы предотвратить развитие патологии на ранних стадиях или не допустить вовсе:
- ежегодный осмотр у врача-гинеколога и прохождение УЗИ органов малого таза;
- посещение врача-эндокринолога и сдача анализа крови на гормоны щитовидной железы;
- избегать незащищенных половых контактов, так как нередко поликистоз развивается на фоне инфекций;
- соблюдать режим дня, спать необходимое количество часов, придерживаться своих биоритмов;
- не допускать дефицитов витаминов и минералов в организме;
- чтобы не допустить предыдущий пункт, необходим насыщенный и сбалансированный рацион питания;
- избегать продуктов, сильно повышающих инсулин в кровь, а также сахара;
- быть физически активной.
Планирование беременности при СПКЯ должно быть согласовано с лечащим врачом для успешного зачатия и родов.

Питание при поликистозе яичников и беременность
Очень часто, фактором, провоцирующим развитие СПКЯ, выступает лишний вес, поэтому на начальном этапе, если он присутствует, необходимо избавиться от него.
Для организма человека очень важно соотношение белков, жиров и углеводов в организме, поэтому нельзя питаться одним мучным и быть здоровым. Вот несколько правил по питанию при планировании беременности при СПКЯ:
- не переедать, придерживаться своей суточной нормы калорий;
- есть достаточно продуктов с высоким содержанием белка;
- употреблять продукты богатые нерафинированными жирами и продукты, богатые омега 3;
- свести к минимуму соленую и пряную пищу;
- отказаться от сильно жареных продуктов;
- исключить блюда быстрого приготовления, фастфуд;
- ограничить потребление алкоголя;
- следить за гликемическим индексом (ГИ) продуктов.

Как забеременеть при СПКЯ
Рассматривая вопрос о том, как забеременеть при поликистозе яичников, необходимо сказать о том, что это должно происходить под наблюдением врача. Если женщина знает свой диагноз и собирается зачать ребенка, ей в первую очередь необходимо обратиться к врачу, который объяснит все риски, схему лечения и методы, с помощью которых можно успешно зачать и родить малыша, и насколько высоки шансы благоприятного исхода именно в ее случае. Можно, конечно, самостоятельно пытаться забеременеть, но процент успеха будет значительно ниже.
В целях ознакомления, рассмотрим основные способы зачатия и беременности естественным путем при СПКЯ:
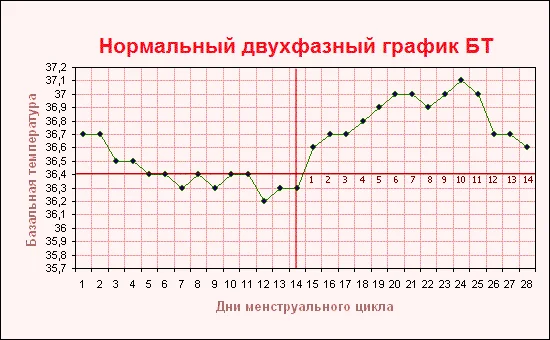
- необходимо следить за циклом, чтобы отследить наступление овуляции. Главная причина, по которой женщина не может забеременеть при синдроме поликистозных яичников – это отсутствие или редкое наступление овуляции. Чаще всего овуляция наступает, просто, это происходит не при каждом цикле, поэтому важно «словить» этот период и яйцеклетку можно будет оплодотворить. Отслеживание происходит довольно просто: по измерению базальной температуры в период всего цикла, с помощью специальных тестов на овуляцию (можно приобрести в аптеке), метод УЗИ;
- применение негормональной медикаментозной терапии. Такой вариант лечения при диагнозе СПКЯ может быть, если заболевание стало следствием эндокринных нарушений, например, инсулинорезистентность. В таком случае необходим прием препаратом, которые будут уменьшать концентрацию инсулина в крови, чтобы вернуть чувствительность рецепторов тканей к данному гормону;
- стимулирование наступления овуляции с помощью гормональной терапии. При болезни назначаются препараты, которые запускают процесс созревания фолликулов, после созревания врач делает специальную инъекцию ХГЧ, вследствие которой должен произойти разрыв созревших фолликулов и выход яйцеклетки.
Кроме выше перечисленных процедур, существуют еще две, которые применяются в целях наступления беременности:
- хирургическое вмешательство – лапароскопия. С помощью данной операции можно быстро удалить существующие кисты в одном или в обоих яичниках. Эффективность такого метода очень высока и обычно беременность наступает в течение полугода после операции;
- ЭКО. Данный способ подразумевает искусственное оплодотворение и является наиболее дорогостоящим. Заключается в том, что яйцеклетка оплодотворяется вне организма женщины, а после подсаживается в матку для дальнейшего развития.
Метод планирования беременности при СПКЯ должен быть согласован с лечащим врачом и ориентироваться на индивидуальные данные пациентки для успешного зачатия и родов.
Как протекает беременность при поликистозе яичников
Если женщине удалось забеременеть самостоятельно или вследствие описанных выше методов, то необходимо с особой тщательностью подойти к течению беременности и направить все силы на ее сохранение, так как риск прерывания беременности при СПКЯ остается высоким.
По статистике, сегодня у женщин с выявленным поликистозом яичников риск не выносить ребенка в три раза выше, чем у других женщин.
Женщине, как и раньше, необходимо соблюдать диету, употреблять еще больше полезных продуктов и тщательнее следить за режимом дня. Кроме этого, необходимо постоянно находиться под наблюдением врача.
Нередко, врач назначает таким женщинам препараты, которые будут снижать вероятность самопроизвольного выкидыша. Обычно в качестве такой терапии назначаются препараты с высоким содержанием прогестерона. Данный половой гормон призван:
- укрепить матку, сделать ее более толстой и защитить плод внутри;
- сокращает иммунную реакцию организму женщины, чтобы эмбрион прижился;
- подает сигналы о начале лактации и др.
Обычно препараты необходимо принимать до начала 17 недели, а в отдельных случаях до 30 недели.
Как будет протекать беременность при СПКЯ, зависит от индивидуальных показателей женщины и грамотности врача, который контролирует этот период.

Какой врач занимается лечением СПКЯ
Лечением синдрома поликистозных яичников занимается врач-гинеколог или эндокринолог. В некоторых случаях, для успешного лечения необходимы консультации и рекомендации обоих специалистов.
Так как причины, вызывающие данное заболевание, могут быть различными, то в зависимости от них и определяется врач, который будет заниматься лечением.
Если женщина планирует беременность при СПКЯ, то чаще всего ей необходимо наблюдение обоих специалистов.
Романов Георгий Никитич является опытным врачом-эндокринологом. За свой двухдесятилетний опыт работы он участвовал в лечении многих женщин с диагнозом СПКЯ, у которых благополучно наступала беременность. Данный специалист является кандидатом медицинских наук, ведет практику в частной клинике, а также предоставляет платные онлайн консультации. Консультации проводятся в режиме онлайн в некоторых мессенджерах и социальных сетях, в зависимости от предпочтений клиента. Узнать более подробную информацию об этой услуге можно здесь.
Поликистоз яичников: причины, диагностика, лечение

Поликистоз яичников — это серьёзная гинекологическая патология, являющаяся одной из причин бесплодия. Пусковой момент в развитии поликистоза — нарушение гуморальной регуляции — механизма гормональной регуляции желёз внутренней и внешней секреции. В отличие от мужчин, женская половая система имеет цикличность, и сбой ритма приводит к серьёзным нарушениям, к которым и относится поликистоз.
СТОИМОСТЬ ЛЕЧЕНИЯ ПОЛИКИСТОЗА В НАШЕЙ КЛИНИКЕ В САНКТ-ПЕТЕРБУРГЕ

Звоните бесплатно: 8-800-707-1560
*Клиника имеет лицензию на оказание этих услуг
Как развивается поликистоз яичников
Главная причина заболевания — это отсутствие по каким-либо причинам овуляции (выхода яйцеклетки в фаллопиеву трубу) у женщины детородного возраста. Механизм развития поликистоза проходит следующим образом:
- Ещё на стадии внутриутробного развития у плода женского пола закладываются зачатки яйцеклеток, но они до определенного момента не активны. При наступлении полового созревания яйцеклетки развиваются и могут участвовать в процессе оплодотворения, но не все сразу, а по одной (или 2-3, что бывает редко) каждый месяц.
- С первого дня менструации активизируется несколько фолликул, но через неделю определяется доминантный, который на 12-15-й день разрывается. Именно из него выходит зрелая яйцеклетка — этот процесс называется овуляцией.
- После выхода яйцеклетки разорванная оболочка фолликула под воздействием гормонов превращается в «жёлтое тело» — временную эндокринную железу, производящую гормон прогестерон (он нужен для поддержания оптимального для имплантации зиготы слоя эндометрия).
- В случае оплодотворения жёлтое тело продолжает функционировать ещё 16 недель и выполнять ряд функций, способствующих сохранению зародыша внутри матки. У здоровой женщины, если оплодотворения не произошло, жёлтое тело атрофируется и исчезает к началу новой менструации.
Если по каким-то причинам выхода яйцеклетки не происходит, то фолликул не разрывается, а перерождается, и на его месте образуется киста, внутри которой вокруг ооцита (несозревшей яйцеклетки) скапливается жидкость. На следующий месяц овуляция вновь не происходит, и новый фолликул также перерождается, образуя кисту.
Если нарушение гуморальной регуляции продолжается длительное время, на яичнике образуются целые скопления кист, расположенных как поодиночке, так и гроздями.
Поликистоз на начальных стадиях успешно лечится, ведь его причина чаще всего — гормональное нарушение. Если запустить заболевание, это приведёт к тому, что овуляция полностью прекратится и наступит бесплодие.
Причины развития поликистоза яичников
На сегодняшний день нет точного ответа, что же является истинной причиной поликистоза яичников. Однако известны факторы, способствующие развитию заболевания, что подтверждают наблюдения и врачебная статистика.
Инсулинорезистентность. Под этим термином понимается неспособность клетками организма воспринимать гормон инсулин. Из-за этого организм теряет контроль над уровнем глюкозы в крови. Казалось бы, какая связь может быть между заболеваниями яичников и диабетом? Оказывается, прямая.
Инсулин вырабатывается особыми участками органа — «островками Лангерганса», расположенными в хвосте поджелудочной железы. Гормон поступает в кровь, благодаря чему клетки забирают сахар, чтобы его использовать или оставить в запас в виде гликогена. При инсулинорезистентности клетки перестают воспринимать инсулин, и высокий сахар в крови оказывает токсическое воздействие на организм.
При отсутствии чувствительности к инсулину гипофиз, надпочечники и яичники реагируют только на высокие дозы инсулина, поэтому испытывают нехватку глюкозы. Чтобы сгладить ситуацию, эти органы вырабатывают лютеинизирующий гормон и андрогены в повышенном количестве.
В 50% случаев инсулинорезистентность развивается на фоне лишнего веса, нарушениях метаболизма (обмена веществ) и большого количества висцерального жира (жировой прослойки, окружающей внутренние органы).
Неправильное функционирование гипофиза . Гипофиз — это участок головного мозга, отвечающий за выработку ряда гормонов, в том числе и половых. Контролирует гипофиз отдел промежуточного мозга гипоталамус, который связан нейронами со всеми отделами нервной системы. Гипоталамо-гипофизная система поддерживает обменно-эндокринную работу организма.
По ряду причин возникает сбой в выработке гормонов гипофиза. К таким причинам относятся:
- злокачественные и доброкачественные опухоли головного мозга;
- повреждение головного мозга в результате черепно-мозговой травмы или хирургического вмешательства;
- воздействие на пациентку гамма-излучения;
- инфекционные заболевания головного мозга (энцефалит, менингит);
- заболевания гипофиза (синдром Иценко-Кушинга, гипотериоз, несахарный диабет, гиперпролактинемия;
- перенесённый инсульт и некроз тканей гипофиза;
- воздействие стероидных и противоэпилептических препаратов;
- химиотерапия при лечении онкологических заболеваний;
- длительный и бесконтрольный приём оральных контрацептивов.
Нарушение в работе гипофиза выражается в повышенной выработке мужских гормонов (андрогенов) и снижении уровня фолликулостимулирующего гормона, отвечающего за созревание яйцеклетки.
Нарушение в работе надпочечников . Эти органы наравне с яичниками контролируются передним отделом гипофиза, поэтому их работа взаимосвязана. Часто наряду с поликистозом яичников у пациенток наблюдается гиперплазия коры надпочечников. Это заболевание нарушает выработку ряда гормонов, в том числе и половых.
Заболевания щитовидной железы . Гипотериоз (нехватка гормонов щитовидной железы по своим проявлениям схож с поликистозом, но требует иного лечения.
Наследственный фактор . Если у матери, тёти, сестры или других родственниц имеется такое заболевание, то риск развития поликистоза довольно высок.
Ожирение . У женщин с большим количеством лишнего веса постепенно развивается инсулинорезистентность. К тому же высокий процент подкожно-жировой клетчатки способствует образованию андрогенов, которые при низкой выработке гормона ФСГ не превращаются в эстрогены. Помимо развития поликистоза, у женщин наблюдается повышенная волосатость, набор лишнего веса, потливость, нездоровый аппетит, жирность кожи и волос.
Виды поликистоза яичников
По механизму развития поликистоз бывает двух видов:
- Первичный. Вызван нарушением работы гипоталамо-гипофизарной системы. Встречается в 85% случаев. Он имеет наследственную природу и заключается в нарушении выработки ряда ферментов. При этом типе заболевания нарушается соотношение в выработке лютеинизирующего и фолликулостимулирующего гормонов. Нередко патология сопровождается инсулинорезистентностью, что свидетельствует о серьёзных обменных нарушениях.
- Вторичный. Вызван нарушением функционирования корки надпочечников. Этот вид поликистоза развивается в результате перенесённых инфекций, абортов, сложных родов, лечения гормонами, стрессов. Главная причина поликистоза — патологическая секреция гонадотропина, который приводит к нарушению обменных процессов.
Признаки и симптомы заболевания
Первичный поликистоз, вызванный нарушениями в работе гипоталамуса, выражается не так явно, как вторичный, причиной которого является патология надпочечников. Основная жалоба пациенток — невозможность наступления беременности.
Также у больных отмечаются следующие симптомы поликистоза яичников:
- нарушение менструального цикла, перерыв между месячными более чем в 35 дней;
- гирсутизм или избыточный рост волос на лице и теле, вызванный повышенным уровнем мужских половых гормонов в крови;
- алопеция или выпадение волос;
- резкий набор веса, повышенный аппетит;
- огрубение голоса;
- проблемы с кожей, жирный блеск, акне;
- преддиабет или гипергликемия;
- мастопатия — разрастание соединительной ткани в грудных железах.
Диагностика поликистоза яичников
Поликистоз яичников прекрасно визуализируется на УЗИ. В первую очередь заметны увеличенные размеры яичников. В норме они должны составлять 2×3 см при объёме до 10 см3.
На наружном слое в первой фазе цикла будет видны несколько фолликул размером 6-8 мм. В период овуляции (12-15 день с начала менструации) заметен уже один доминантный фолликул, а затем на его месте появляется жёлтое тело. Всё это отображается на экране УЗИ-монитора при осмотре здоровой женщины.
При поликистозе яичник увеличивается в объёме до 13 см3, а в тяжёлых случаях его размеры превышают размеры матки. Вместо фолликул видны кистозные образования диаметром до 12 мм, расположенные хаотично или «виноградными гроздями». Капсула яичников утолщена, заметно гиперэхогенное разрастание соединительной ткани. Допплерография показывает усиленный кровоток внутри яичников.
Одного УЗИ яичников для постановки точного диагноза недостаточно. Существуют некоторые заболевания, эхопризнаки которых схожи с поликистозом яичников, например, синдром Кушинга, гиперпролактинемия, гипотериоз. Также возможны погрешности в выявлении степени кистозного поражения. Поэтому пациентке обязательно необходимо сдать анализы на гормоны.
Какие гормоны влияют на развитие поликистоза яичников
При установлении диагноза поликистоз яичников женщине необходимо пройти анализ гормонов. Общая картина покажет степень гормонального сбоя, а также поможет разработать оптимальную гормонотерапию.
Диагноз ставится на основании результатов анализа на следующие гормоны:
Лютеинизирующий (ЛГ)
Этот пептидный гормон вырабатывается передним отделом гипофиза вместе с фолликулостимулирующим гормоном. В первой половине цикла ЛГ стимулирует выработку эстрогена и рост жёлтого тела. Именно благодаря ЛГ происходит рост фолликулы.
Норма гормона в первые 9-10 дней цикла составляет 1,45-10 мЕд/мл. К моменту созревания яйцеклетки количество эстрогена достигает своего пика, что даёт сигнал гипоталамусу, и он отдаёт приказ гипофизу наращивать производство фолликулостимулирующего гормона (ФСГ). Лютеинизирующий гормон увеличивается до показателей 6,15-16,8 мЕд/мл.
Высокая концентрация ЛГ и ФСГ приводит к разрыву оболочки фолликула и выходу яйцеклетки. Начиная с 16-го дня с начала менструации уровень ЛГ падает до 1,07-9,1 мЕд/Мл. При поликистозе лютеинизирующий гормон вырабатывается в больших количествах, что приводит к повышенной выработке андрогенов (тестостерона).
Фолликулостимулирующий (ФСГ)
Это гликопротеин, вырабатываемый гипофизом. Гормон в первой половине цикла отвечает за превращение тестостерона в эстроген. Его норма составляет 3,5-12,5 мЕд/мл. Если ФСГ будет ниже нормы, ооцит не сможет превратиться в яйцеклетку. На 14-16-й день происходит овуляция, показатели ФСГ поднимаются до 21,5 мЕд/мл.
Как только происходит разрыв оболочки фолликула, уровень фолликулостимулирующего гормона резко падает, его показатель составляет 1,7-9 мЕд/мл. Гормон выделяется импульсами каждый час в первые две фазы цикла, а затем периодичность сокращается до каждые 4 часа.
Работает ФСГ в тандеме с ЛГ. Для нормального функционирования детородной системы важно, чтобы соотношение ЛГ к ФСГ составляло 1,5:1-2:1. При поликистозе типично отклонение свыше 2,5:1, однако такой же результат даёт злокачественная или доброкачественная опухоль гипофиза или начало климакса. Поэтому для более точной диагностики необходимы сведения о показателях других гормонов.
Тестостерон
Это андроген — мужской половой гормон, без которого и женская детородная система не могла бы функционировать. Сам по себе он не активен, и запускается только под воздействием тропных гормонов (ФСГ, ЛГ) вырабатываемых гипофизом, поэтому сбой в работе гипофиза приводит к отклонению уровня андрогена.
Половина всего тестостерона вырабатывается из жировой ткани, по 25% корой надпочечников и яичниками. Под воздействием ФСГ тестостерон превращается в эстроген, который подготавливает организм к возможному зачатию. При поликистозе яичников из-за дисбаланса лютеинизирующего гормона гормон вырабатывается в больших количествах, что приводит к излишней активности коры надпочечников. По сравнению с мужчинами тестостерон у женщин содержится в минимальном количестве, среднее значение составляет 0,29-3,17 мЕд/Мл.
Инсулин
Связь между инсулинорезистентностью и поликистозом яичников доказана, хотя точные причины взаимосвязи не выявлены. Однако более 50% пациенток с поликистозом яичников имеет инсулинрезистентность жировой мышечной тканей при сохранении чувствительности к глюкозе яичников. Как итог — уровень инсулина в крови зашкаливает, что вызывает гиперстимуляцию яичников.
Андрогены и эстроген производятся сверх нормы, это приводит к сбою менструального цикла. Учёные считают, что такой вид инсулинрезистентности имеет генетическую природу, поэтому его причина отнюдь не увлечение сладким. Инсулинрезистентность не выявляет обычный анализ крови на сахар. Для этого необходимо сдать ХОМА-тест (Homeostasis Model Assessment of Insulin Resistance) — он рассчитывается по особой формуле, и результат не должен превышать 2,7.
Кортизол
Это гормон, вырабатываемый корой надпочечников. Он участвует во многих жизненно важных процессах, отвечает за поддержание энергетических ресурсов, углеводный обмен. Кортизол вырабатывается в течение всего дня неравномерно. Пик приходится на утро, а к вечеру его уровень падает. Однако во время стресса кортизол просто зашкаливает. Это приводит к учащённому сердцебиению, потливости, чувству тревоги и страха.
Скачок кортизола вызывает подавление выработки гипофизом тропных гормонов, соответственно, меньше вырабатывается тестостерона и эстрогена, участвующих в менструальном цикле. Так природа обезопасила себя: зарождение новой жизни в неблагоприятных условиях нежелательно, поэтому всплеск кортизола приводит к подавлению выработки половых гормонов.
Оптимальный уровень кортизола — 138-625 нМоль/л. Отклонение от нормы вызывает подавление развития фолликулы и яйцеклетки. Длительный, затяжной стресс порой заканчивается полным прекращением менструации и развитием поликистоза яичников.
17-ОН-прогестерон
Это промежуточное вещество стероидной группы, вырабатываемое как женским, так и мужским организмом. В результате метаболических процессов обычный прогестерон превращается в 17-гидроксипрегненолона (17-ОН-прогестерон), из которого затем продуцируются андрогены (тестостерон и эстрадиол) и кортизол.
В первой фазе цикла гормон имеет концентрацию 0,2-1,2 нг/мл, после овуляции повышается до 1-4,5 нг/мл. При поликистозе наблюдается как повышение, так и понижение показателей 17-ОН-прогестерона. В первом случае можно говорить о врождённой дисфункции коры надпочечников.
У пациентки такая патология сопровождается повышенной волосатостью рук, ног, растут усики, волосы появляются на спине, груди. Параллельно у женщин отмечается инсулинрезистентность и проблемы с давлением. Повышенный 17-ОН-прогестерон типичен для поликистоза яичников.
ДЭА-сульфат
Дегидроэпиандростерон сульфат (ДГЭАС) — это андроген, который производится корой надпочечников, а также с помощью яичников. Под воздействием фермента фосфатазы ДГЭАС трансформируется в тестостерон или эстроген. При поликистозе яичников уровень дегидроэпиандростерон сульфата повышается, поэтому вместо женских половых гормонов в организме вырабатывается тестостерон. Это проявляется в повышении аппетита, наборе лишнего веса и проблемах с менструацией.
Тироксин (Т4), трийодтиронин (Т3) и тиреотропин (ТТГ)
Гипофиз вырабатывает также тиреотропный гормон (ТТГ), который активизирует деятельность щитовидной железы. Она выделяет трийодтиронин и тиреотропин, и при нехватке этих гормонов возникает гипотериоз — потеря чувствительности к Т3 и Т4. На этом фоне увеличивается количество вырабатываемого пролактина. Этот гормон в высокой концентрации не только не позволяет забеременеть, но и вызывает поликистоз яичников.
Диагностика причин, вызвавших развитие поликистоза яичников
В развитии поликистоза яичников выделяют две основные причины: нарушение функционирования коры надпочечников и патология работы гипофиза. Чтобы назначить правильное лечение и не ошибиться с выбором гормональных препаратов, врач проводит следующие диагностические пробы:
Дексаметазоновая проба . Дексаметазон — это синтетический глюкокортикостероид, который активно участвует в обменных процессах в организме. Дексаметазоновая проба позволяет подтвердить или опровергнуть адреногенитальную природу поликистоза яичников (вторичный поликистоз).
Суть пробы: если причиной заболевания является гиперфункция коры надпочечников, то приём Дексаметазона уменьшает выделение гипофизом адренокортикотропного гормона, стимулирующего работу надпочечников. Анализ крови покажет резкое снижение уровня андрогенов и метаболитов в моче. Если причина поликистоза не нарушение работы коры надпочечников, то снижение андрогенов в крови будет незначительным.
Адренокортикотропная проба . Суть метода аналогична предыдущей пробе, только в кровь вводится другой препарат. При введении адренокортикотропного гормона (АКТГ) уровень андрогенов в крови резко увеличится, а при поликистозе яичников повышение будет незначительным.
Метаболическая проба . При поликистозе яичников у пациентки наблюдаются метаболические нарушения. Для их выявления проводят анализ липидного состава крови, и в подтверждение диагноза выявляются следующие нарушения:
- снижение фракции липидов высокой плотности;
- повышение фракции липидов очень низкой плотности;
- повышение фракции липопротеидов низкой плотности.
Нарушение липидного обмена приводит к развитию атеросклероза, ишемической болезни крови, тромбозов, почечной недостаточности.
Поликистоз яичников не всегда синоним бесплодия. Бесплодие после поликистоза наступает менее, чем в трети случаев, а в остальных 70% успешно лечится гормональными средствами либо при помощи хирургического вмешательства.
Источник https://probolezny.ru/polikistoz-yaichnikov/
Источник https://www.endocrinolog.by/to-patients/kak-zaberemenet-pri-polikistoze-yaichnikov/
Источник https://medcentr-diana-spb.ru/ginekologiya/polikistoz-yaichnikov-prichinyi-diagnostika-lechenie/