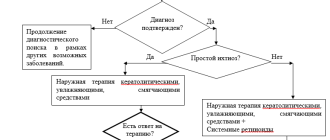
Ихтиоз
ОПРЕДЕЛЕНИЕ
Ихтиоз (от греч. ichthys-рыба) – наследственное заболевание кожи, характеризующееся диффузным нарушением кератинизации по типу гиперкератоза.

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Q80.0 Ихтиоз простой (син.: вульгарный аутосомно-доминантный ихтиоз, обычный ихтиоз);
Q80.1 Ихтиоз, связанный с X-хромосомой (син.: X-сцепленный ихтиоз, чернеющий ихтиоз);
Q80.2 Пластинчатый ихтиоз (син.: ламеллярный ихтиоз, коллодиевый ребенок, сухая ихтиозиформная эритродермия);
Q80.3 Врожденная буллезная ихтиозиформная эритродермия (син.: эритродермия Брока, ихтиозиформный эпидермолитический гиперкератоз;
Q80.4 Ихтиоз плода (син.: «плод Арлекин», кератоз врожденный, ихтиоз внутриутробный, гиперкератоз универсальный врожденный);
Q80.8 Другой врожденный ихтиоз (врожденная небуллезная ихтиозиформная эритродермия);
Этиология и патогенез
Вульгарный ихтиоз характеризуется аутосомно-доминантным типом наследования, с неполной пенетрантностью и вариабельной экспрессивностью. Основной генетически обусловленный дефект – нарушение экспрессии белка кератогиалиновых гранул профилаггрина. Обнаружен полиморфизм генов на хромосоме 1q22. Идентифицированы мутации в гене профилаггрина (R501Х и 2282del4). Не исключается возможность вовлечения нескольких генов, один из которых влияет на экспрессию профилаггрина. Дефицит филаггрина приводит к снижению содержания свободных аминокислот в роговом слое эпидермиса, способных удерживать воду, что обусловливает повышенную сухость кожи больных вульгарным ихтиозом.
Распространенность заболевания в популяции составляет 1:250 (среди подростков) и 1:5300 (среди взрослого населения).
Х-сцепленный ихтиоз характеризуется рецессивным, сцепленным с Х-хромосомой типом наследования. Генетический дефект – мутации в гене стероидной сульфатазы, с локусом на Хр22.32. Дефицит данного фермента приводит к отложению в эпидермисе избыточного количества холестерина сульфата, повышенному сцеплению роговых чешуек и ретенционному гиперкератозу.
Распространенность заболевания в популяции составляет 1:2000–1:9500. Болеют только лица мужского пола.
Пластинчатый ихтиоз может наследоваться как аутосомно-рецессивно, так и аутосомно-доминантно. В ряде случаев обнаруживают мутации гена, кодирующего фермент трансглутаминазу кератиноцитов (хромосома 14q11), что приводит к дефекту клеток структуры рогового слоя.
Распространенность заболевания в популяции составляет 1:200 000–1:300 000.
Врожденная буллезная ихтиозиформная эритродермия – аутосомно-доминантный тип наследования прослеживается примерно в половине случаев. В остальных случаях в родословных имеются только по одному пробанду. Обнаружено сцепление с 12q11-13 и 17q12-q21 (мутации генов кератинов К1 и К10).
Распространенность заболевания в популяции составляет 1:300 000.
Ихтиоз плода характеризуется аутосомно-рецессивным типом наследования с полной пенетрантностью гена, экспрессивность – от средней тяжести до тяжелых клинических проявлений.
Частота распространения в популяции 1:300 000.
Другой врожденный ихтиоз – в данную группу включен ряд синдромов, включающих ихтиоз как один из симптомов: синдром Нетертона, синдром Руда, синдром Шегрена-Ларссона, синдром Юнга-Фогеля, линеарный огибающий ихтиоз Комеля.
Клиническая картина
Cимптомы, течение
Основными клиническими признаками заболевания являются шелушение, повышенная складчатость ладоней и подошв, фолликулярный гиперкератоз.
Шелушение наиболее выражено на разгибательных поверхностях конечностей, меньше поражены кожа спины и живота, волосистой части головы. Чешуйки в основном мелкие, тонкие, с волнистыми краями, их цвет варьирует от белого и темно-серого до коричневого. На коже голеней чешуйки самые темные и толстые, полигональной формы, плотно прикрепленные. Фолликулярный гиперкератоз в виде мелких суховатых узелков в устьях волосяных фолликулов наблюдается на коже бедер, плеч, предплечий и ягодиц, также может локализоваться на коже туловища, лица. При пальпации пораженных очагов определяется синдром «терки».
Ладони и подошвы имеют подчеркнутый рисунок, повышенную складчатость, что придает им старческий вид. Летом на подошвах часто появляются болезненные трещины. Ногтевые пластинки ломкие, крошатся со свободного края, иногда развивается онихолизис. Волосы истончаются, становятся редкими. Экспрессивность вульгарного ихтиоза вариабельна. Встречаются абортивные формы заболевания, для которых характерна сухость кожи с незначительным шелушением и повышенная складчатость ладоней и подошв.
Заболевание характеризуется следующими признаками:
1. Наличие ихтиоза у родственников пациента 1 и 2 степени родства.
2. Появление клинических симптомов на первом году жизни (3–7 месяцев) или позднее (до 5 лет).
3. Четкая сезонность с улучшением в летнее время и усилением клинических проявлений в зимний период.
4. Ассоциация с аллергическими заболеваниями: больные вульгарным ихтиозом склонны к аллергическим заболеваниям и атопии. Частота сочетания с атопическим дерматитом достигает 40–50%. Могут одновременно наблюдаться проявления бронхиальной астмы, вазомоторного ринита, крапивницы. Характерна непереносимость ряда пищевых продуктов и лекарственных препаратов.
5. Ассоциация с заболеваниями желудочно-кишечного тракта (гастрит, энтероколит, дискинезии желчевыводящих путей), реже наблюдается крипторхизм или гипогенитализм (у 3% больных). Больные склонны к пиококковым, вирусным и грибковым инфекциям.
Ихтиоз, связанный с Х-хромосомой
Сразу после рождения или в первые недели жизни отмечается сухость кожного покрова. Позже появляются светло- и темно-коричневые чешуйки на разгибательных поверхностях конечностей. Задняя поверхность шеи из-за скопления чешуек приобретает «грязный» вид. Подмышечные впадины, локтевые ямки и область гениталий свободны от поражений. Отличительной особенностью от других форм ихтиоза является отсутствие поражения кожи лица и кистей по типу «перчаток».
Заболевание характеризуется следующими признаками:
1. Наличие ихтиоза у родственников пациента 1 и 2 степени родства. Болеют только лица мужского пола. Женщины являются гетерозиготными носительницами дефектного гена, не имеющими клинических проявлений заболевания.
2. Появление клинических симптомов с рождения или с первых недель жизни.
3. Слабовыраженная сезонность, однако большинство больных отмечает улучшение состояния кожи в летний период.
4. Отсутствие ассоциаций с атопическим дерматитом и респираторной атопией у большинства больных.
5. Помутнение роговицы без нарушения зрения (у 50% больных), крипторхизм (у 20% больных).
Пластинчатый ихтиоз
Отмечается генерализованное пластинчатое шелушение, одновременно с которым обязательно наблюдается ладонно-подошвенный гиперкератоз, являющийся постоянным клиническим признаком заболевания. Чешуйки на гладкой коже обычно мелкие и светлые, на голенях крупные, образуют пластинчатое шелушение. У некоторых больных наблюдается деформация ушных раковин.
Заболевание характеризуется следующими признаками:
1. Наличие ихтиоза у родственников пациента 1 и 2 степени родства.
2. Появление клинических симптомов с рождения: плод рождается в коллоидной пленке или состоянии генерализованной эритродермии, затем к 6–7 месяцам после рождения развивается генерализованное пластинчатое шелушение.
3. Отсутствие нарушений физического и психического развития у больных.
4. Отсутствие сезонности.
Врожденная буллезная ихтиозиформная эритродермия
В области крупных естественных складок (коленных, локтевых, лучезапястных и голеностопных суставов, на шейных складках, в области подмышечных впадин) наблюдается гиперкератоз с крупнопластинчатыми роговыми крошкоподобными образованиями. Очаги гиперкератоза бурого, буро-черного или грязно-серого цвета. На фоне гиперкератоза первоначально появляются пузыри с серозным содержимым, в последующем присоединяется вторичная инфекция. Одновременно отмечается повышение температуры тела и увеличение регионарных лимфатических узлов. При отторжении роговых наслоений остаются эрозированные очаги с заметными сосочковыми разрастаниями. Характерен неприятный запах из-за частого присоединения вторичной инфекции.
Заболевание характеризуется следующими признаками:
1. Наличие ихтиоза у родственников пациента 1 и 2 степени родства.
2. Появление клинических симптомов с рождения: при рождении кожа ребенка выглядит мацерированной, вскоре после рождения кожа становится сухой, а в крупных естественных складках — огрубевшей и крупноскладчатой.
3. Сезонность обострений заболевания: появление пузырей и последующее присоединение инфекции обычно наблюдается осенью и весной.
Ихтиоз плода
Поражение захватывает весь кожный покров в виде сплошного, различной толщины рогового панциря беловато-желтого или серовато-коричневого цвета, который растрескивается, и на суставных поверхностях образуются глубокие бороздки. На голове больного наблюдается толстый слой роговых наслоений, имеющиеся волосы короткие, редкие или вовсе отсутствуют. Лицо деформировано и покрыто крупными роговыми пластинами. Рот широко раскрыт из-за сильной инфильтрации мягких тканей, в углах рта выявляются глубокие трещины. Губы утолщены, их слизистая оболочка вывернута, наблюдается резко выраженный эктропион и разряженность ресниц. Ушные раковины деформированы и плотно прижаты к черепу или завернуты вперед. В ноздрях и слуховых проходах выявляются роговые наслоения в виде пробок.
Заболевание характеризуется появлением клинических симптомов с рождения: при рождении кожа ребенка напоминает грубый сухой роговой панцирь серовато-беловатого или сиреневатого цвета, который в первые часы после рождения начинает темнеть. Новорожденные в 80% случаев рождаются недоношенными.
Диагностика
Диагноз устанавливается на основании клинических проявлений заболевания. Для верификации диагноза применяются следующие лабораторные исследования:
1. Гистологическое исследование биоптатов кожи:
Простой ихтиоз характеризуется умеренным гиперкератозом с образованием кератотических пробок в устьях волосяных фолликулов; истончением или отсутствием зернистого слоя. В дерме обнаруживаются скудные периваскулярные лимфогистиоцитарные инфильтраты, атрофичные сальные железы; количество волосяных фолликулов и потовых желез не изменено.
Х-сцепленный ихтиоз характеризуется выраженным гиперкератозом, умеренным акантозом, периваскулярными лимфогистиоцитарными инфильтратами в дерме; зернистый слой не изменен или слегка утолщен (до 3–4 рядов клеток).
Пластинчатый ихтиоз характеризуется гиперкератозом, очаговым паракератозом, акантозом, утолщением зернистого слоя местами до 5 рядов. В шиповатом слое наблюдается очаговый спонгиоз. Воспалительные изменения в дерме умеренно выражены. Сально-волосяные фолликулы атрофичные, их количество уменьшено, потовые железы не изменены.
Врожденная буллезная ихтиозиформная эритродермия характеризуется эпидермолитическим гиперкератозом, который включает в себя выраженный гиперкератоз, а также вакуольную и зернистую дистрофию клеток зернистого слоя и клеток верхних рядов шиповатого слоя. Резко базофильные гранулы кератогиалина выглядят слипшимися, с грубыми очертаниями. Явные пузыри могут не определяться, однако обычно имеются щелевидные дефекты вследствие нарушения связей между сильно вакуолизированными клетками в верхних слоях эпидермиса.
Ихтиоз плода характеризуется пролиферационным гиперкератозом (иногда с паракератозом), гранулезом, умеренным акантозом, гипертрофией сосочков дермы, увеличением сальных и потовых желез, периваскулярными инфильтратами.
2. Пренатальная диагностика Х-сцепленного ихтиоза – обнаружение дефицита стероидной сульфатазы в культуре клеток амниотической жидкости или в ткани хориона, с помощью блотгибридизации ДНК периферических лимфоцитов по Саузерну.
3. Определение уровня сульфата холестерина в плазме крови пациента методом количественной спектрометрии выявляет повышение его уровня при Х-сцепленном ихтиозе.
4. Электронно-микроскопическое исследование кожи (назначается при необходимости дифференциальной диагностики) позволяет выявить следующие признаки заболеваний:
Вульгарный ихтиоз характеризуется резким снижением количества гранул кератогиалина, их мелкими размерами, локализацией у края пучков тонофиламентов; снижением количества пластинчатых гранул; единичными зернистыми эпителиоцитами.
Х-сцепленный ихтиоз характеризуется снижением содержания пластинчатых гранул. В зернистом слое количество кератогиалиновых гранул не изменено, они обычной величины.
Пластинчатый ихтиоз характеризуется метаболической активностью эпителиоцитов, о чем свидетельствует увеличение числа митохондрий и рибосом в их цитоплазме. В клетках рогового слоя выявляют многочисленные липидные включения, в межклеточных промежутках – многочисленные пластинчатые гранулы.
Врожденная буллезная ихтиозиформная эритродермия характеризуется агрегацией тонофиламентов по периферии клеток, нарушением связи тонофиламентов с десмосомами; в клетках зернистого слоя кроме скрученных тонофиламентов в большом количестве определяются гранулы кератогеалина.
Ихтиоз плода характеризуется многочисленными липидными включениями в клетках рогового слоя.
Больным ихтиозом показано медико-генетическое консультирование.
При наличии сопутствующей патологии рекомендованы консультации окулиста, гастроэнтеролога.
Клинический осмотр больных проводится 1 раз в месяц. Необходимо регулярное проведение биохимического анализа крови (включая липидный профиль), а при длительном лечении ретиноидами – рентгенография длинных трубчатых костей (для исключения диффузного гиперостоза).
Дифференциальный диагноз
Приобретённый ихтиоз в отличие от наследственного ихтиоза, появляется в зрелом возрасте, чаще внезапно, встречается в 20–50% случаев при злокачественных новообразованиях (наиболее часто при лимфогрануломатозе, лимфоме, миеломе, карциномах легких, яичников и шейки матки). Кожные проявления могут быть первой манифестацией опухолевого процесса или развиваться по мере прогрессирования заболевания. Похожее на вульгарный ихтиоз шелушение кожи развивается также при нарушениях пищеварительного тракта (синдроме мальабсорбции), при аутоиммунных заболеваниях (системной красной волчанке, дерматомиозите), эндокринных расстройствах (сахарный диабет), заболеваниях крови, болезнях почек, редко при приеме некоторых лекарственных препаратов – циметидина, никотиновой кислоты, антипсихотических препаратов.
Гистологическая картина при приобретенном ихтиозе не отличается от таковой при наследственных формах ихтиоза. Постановке диагноза помогает тщательный сбор анамнеза, осмотр родственников пациента, выявление у больного сопутствующей патологии.
Лишай волосяной (keratosis pilaris). Процесс в основном локализован на разгибательных поверхностях конечностей, представлен симметричными, фолликулярными роговыми папулами красно-коричневого, серовато-белого цвета на фоне неизмененной кожи. Кожа ладоней и подошв не поражена. С возрастом наблюдается улучшение состояния кожи. Гистологически – выраженный фолликулярный гиперкератоз, зернистый слой сохранен.
Лечение
— улучшение состояния кожи;
— повышение качества жизни пациента.
Общие замечания по терапии
Учитывая вариабельность клинических проявлений вульгарного ихтиоза, лечение назначается в соответствии со степенью выраженности клинических симптомов.
При легких формах заболевания возможно применение только наружной терапии и бальнеологических процедур.
При сочетании вульгарного ихтиоза и атопического дерматита не рекомендуется применение гликолевой кислоты, а также ванн с морской солью.
Схемы терапии
Простой ихтиоз
Системная терапия
При выраженном шелушении и сухости кожи назначается ретинол (D) 3500–6000 МЕ на кг массы тела в сутки перорально в течение 7–8 недель, в дальнейшем дозу уменьшают в 2 раза. Можно проводить повторные курсы терапии через 1–4 месяца [1-5].
Наружная терапия
1. Кератолитические средства: средства с содержанием 2–5%-10% мочевины (D), салициловой 2–5% (D), молочной 8% (D) и гликолевой кислот (D) 2 раза в сутки как во время терапии, так и в перерывах между курсами лечения [1, 4, 5].
2. Смягчающие и увлажняющие средства: крем с эргокальциферолом (D), мазь с ретинолом 0,5% (D), кремы по типу «масло в воде» (D) 2–3 раза в сутки в перерывах между курсами лечения [5, 6]. Для мытья не следует пользоваться щелочным мылом.
Бальнеологическое лечение:
1. Солевые ванны 35–38°С в концентрации 10 г/л хлорида натрия, длительность процедуры 10–15 минут, с последующим втиранием в кожу 10% солевого крема на ланолине и рыбьем жире (D) [5].
2. Ванны с морской солью, крахмалом (1–2 стакана крахмала на ванну), отрубями, содой, отваром ромашки (38 0 С), продолжительностью 15–20 минут (D) [5].
3. При санаторно-курортном лечении рекомендуются: сульфидные ванны – по умеренно-интенсивному режиму (0,1–0,4 г/л), 36–37°С, длительность процедуры 8–12 мин (на курс 12–14 ванн); кислородные ванны под давлением 2,6кПа, (36°С), продолжительностью 10–15–20 минут (D) [5].
4. Общее ультрафиолетовое облучение (D) [1, 4, 5].
Ихтиоз, связанный с X-хромосомой.
Системная терапия:
— ретинол (D) 6000–8000 МЕ на кг массы тела в сутки перорально в течение 8 недель, поддерживающая доза должна являтся по возможности низкой [1,4–6]. Можно проводить повторные курсы терапии ретинола пальмитатом через 3–4 месяца.
— ацитретин (D) 0,3–0,5 мг на кг массы тела в сутки перорально с общей продолжительностью терапии не менее 6–8 недель, с постепенным снижением дозы вплоть до минимально эффективной [1–7].
Наружная терапия и бальнеологическое лечение аналогичны таковым при простом ихтиозе.
Пластинчатый ихтиоз.
Ацитретин (D) 0,3–0,5 мг на кг массы тела в сутки перорально с последующим поддерживающим лечением с уменьшением дозы препарата в 2–3 раза. Длительность курса лечения – от 2–3 месяцев до года [1–8]. При отмене лечения рецидив возникает в среднем через 6 недель. Сочетание синтетических ретиноидов с фототерапией повышает эффективность лечения [2, 5].
Врожденная буллезная ихтиозиформная эритродермия.
Ацитретин (D) 0,3–0,5 мг на кг массы тела в сутки перорально [1, 6]. Ароматические ретиноиды могут увеличивать хрупкость кожи, вследствие чего, возможно, увеличение буллезного компонента. Для ускорения заживления эрозий рекомендуется использовать местнодействующие средства, стимулирующие регенерацию.
Ихтиоз новорожденных.
Новорожденные нуждаются в интенсивной терапии в условиях инкубатора.
Необходима парентеральная коррекция водно-электролитного баланса, применение антибактериальных препаратов системного действия.
Тяжелые формы врожденного ихтиоза требуют назначения системной терапии (В, С). Для достижения эффекта необходимо начинать лечение в первые дни жизни ребенка. В комплекс терапевтических мероприятий входит назначение системных глюкокортикостероидных препаратов из расчета по преднизолону 2–5 мг на кг веса в сутки в течение 1–1,5 месяцев с постепенным снижением дозы до полной отмены [1, 9].
Уход за кожей заключается в увлажнении, заживлении трещин и профилактике инфицирования. Применение кератолитиков и механическое удаление роговых наслоений не рекомендуют.
Требования к результатам лечения
— уменьшение выраженности шелушения и гиперкератоза;
— заживление эрозий и трещин;
— устранение вторичного инфицирования очагов поражения кожи.
Тактика при отсутствии эффекта от лечения
Индивидуальный подбор смягчающих и увлажняющих кожу средств
ПРОФИЛАКТИКА
Методов профилактики не существует.
Следует ограничить контакт с аллергизирующими веществами бытовой химии – чистящими, моющими и косметическими средствами, контакт с шерстью животных и синтетическими материалами.
Ихтиоз — симптомы и лечение
Что такое ихтиоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лысенко Анны Николаевны, детского дерматолога со стажем в 21 год.
Над статьей доктора Лысенко Анны Николаевны работали литературный редактор Юлия Липовская , научный редактор Татьяна Репина и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Ихтиоз (ichthyosis) — это группа заболеваний кожи, при которых по всему телу нарушается ороговение верхнего слоя и кожа становится похожа на рыбью чешую. Отсюда и название болезни: греческое слово «ihtiosis» значит «рыба» [1] [3] . Диагностикой и лечением ихтиозов занимается врач-дерматолог.
![Кожа похожа на рыбью чешую [26]](https://probolezny.ru/media/bolezny/ihtioz/kozha-pohozha-na-rybyu-cheshuyu-26_s.jpeg)
Ихтиоз может быть самостоятельным заболеванием и проявляться только на коже (изолированный, несиндромный ихтиоз), а может сочетаться с поражением внутренних органов и систем организма (синдромальный ихтиоз) [18] .
Наиболее известные формы ихтиоза:
- вульгарный (простой, обычный, змеевидный, блестящий);
- эпидермолитический (врождённая буллёзная ихтиозиформная эритродермия, эритродермия Брока, ихтиозиформный эпидермолитический гиперкератоз);
- Х-сцепленный рецессивный;
- ламеллярный (пластинчатый, сухая ихтиозиформная эритродермия);
- ихтиоз плода ( «плод Арлекин») .
Ихтиоз бывает врождённым и приобретённым. Врождённый проявляется при рождении или в первые несколько месяцев после рождения. Приобретённый обычно развивается у взрослых под воздействием разных факторов [25] .
Причины ихтиоза
Причина врождённого ихтиоза — мутации генов, которые изменяют внешний вид и поведение кератиноцитов (клеток кожи) в роговом слое.
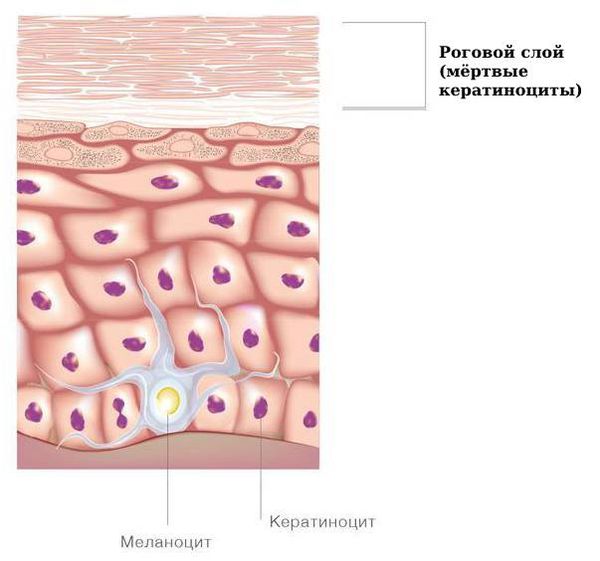
Мутации могут возникать случайно в период внутриутробного развития плода (спорадические, несемейные случаи) или передаваться от родителей (наследственный ихтиоз).
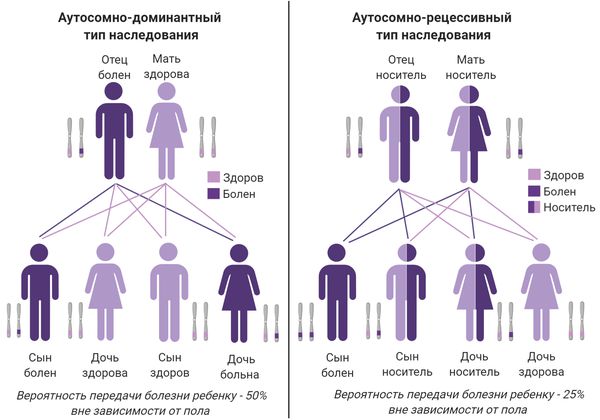
- аутосомно-доминантный — мутантный ген передаётся от одного родителя, который болен ихтиозом, так наследуется вульгарный и эпидермолитический ихтиоз;
- Х-сцепленный рецессивный — развивается только у мужчин, имеющих одну Х-хромосому с аномальным геном;
- аутосомно-рецессивный — мутантный ген передаётся от обоих родителей, которые являются носителями, так наследуется ламеллярный и ихтиоз плода.
Точная причина преобретённого ихтиоза (очень сухой кожи) неизвестна, но выделяют некоторые факторы риска:
- заболевания щитовидной железы: гипотиреоз, cахарный диабет;
- заболевания желудочно-кишечного тракта: язвенная болезнь желудка или 12-перстной кишки, колиты (воспаления кишечника), дисбактериоз и др.;
- системные заболевания: проказа (болезнь Хансена), лимфома, СПИД, множественная миелома и др.;
- нарушение питания, например низкое содержание витаминов А, Е, D в пище;
- неправильный уход за кожей, например частые купания, которые смывают нормальную защитную плёнку (липидную мантию) с поверхности кожи;
- некоторые препараты: никотиновая кислота, трипаранол, бутирофеноны и др. [23]
Распространённость ихтиоза
Среди всех кожных заболеваний ихтиоз встречается редко. Распространённость разных форм оценивают примерно так:
- вульгарным ихтиозом болеет примерно один человек из 250 – 1000, это самая распространённая форма заболевания [4][24] ;
- Х-сцепленным рецессивным ихтиозом — один человек из 2000 – 6000 [6][24] ;
- эпидермолитическим ихтиозом — один человек на 200 – 300 тыс. [20] ;
- ламеллярным и ихтиозом плода — примерно один новорождённый из 300 тыс. [7][19]
В некоторых регионах России частота ихтиоза составляет 1:3000 [2] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы ихтиоза
Главный симптом ихтиоза — сухая чешуйчатая кожа, как правило, на больших участках тела. Также кожа может шелушиться, зудеть и краснеть.
Вульгарный ихтиоз
Обычно он протекает довольно легко. Симптомы развиваются примерно с 2-месячного возраста. На коже ребёнка появляются наслоения чешуек (кератоз) различных размеров и цвета: от белесоватых до серо-чёрных. Кожа становится сухой, шершавой на ощупь и сморщенной. Изменения кожи чаще всего появляются на локтях и коленях. На шее, в локтевых и подколенных сгибах, а также в подмышечных впадинах кожа не изменяется [1] [2] [12] .
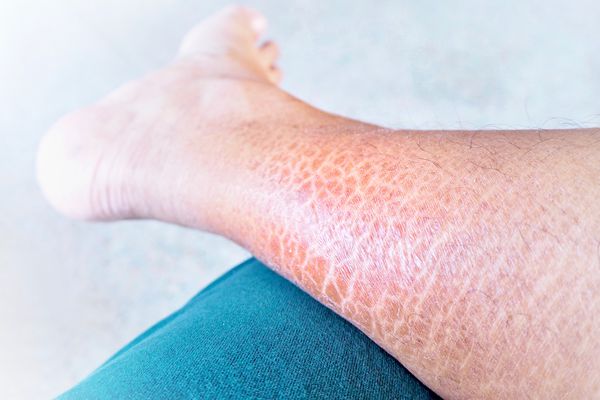
У детей кожа лица, как правило, не поражена или изменена незначительно, у взрослых иногда шелушится лоб и щёки. На коже ладоней и подошв выражен изменённый сетевидный кожный рисунок и небольшое шелушение. Типичен также фолликулярный кератоз в виде мелких суховатых узелков [1] [2] .
Самая лёгкая форма вульгарного ихтиоза — ксеродерма (xeroderma) — проявляется сухостью, шероховатостью, шелушением кожи локтей, коленей и ягодиц. На коже заметны мелкие невоспалительные роговые узелки [1] [2] .
Более выраженной формой вульгарного ихтиоза является простой ихтиоз (ichthyosis simplex). При его развитии роговой слой напоминает растрескавшийся пергамент. Белые бороздки делят его на многоугольные тонкие чешуйки, похожие на слюду. Цвет чешуек серовато-белый, иногда они блестят и напоминают перламутр (ichthyosis nitida). Реже встречаются люди с крупными многогранными роговыми чешуйками, похожими на кожу змеи (ichthyosis serpentina). Иногда наслоения толстых больших роговых пластинок напоминают кожу ящера или крокодила ( ichthyosis sauriasis ), роговые выросты создают сходство с кожей дикобраза (ichthyosis hystrix) [1] .
Х-сцепленный рецессивный ихтиоз
Эта форма встречается только у мужчин. Симптомы появляются вскоре после рождения — обычно в первые недели жизни. Отмечается сухость кожи, позже на локтях, коленях и задней поверхности шеи появляются светло- и тёмно-коричневые плотные чешуйки. В отличие от других форм при Х-сцепленном рецессивном ихтиозе кожа лица и кистей не поражена [6] .
![Потемнение кожи шеи при Х-сцепленном рецессивном ихтиозе [21]](https://probolezny.ru/media/bolezny/ihtioz/potemnenie-kozhi-shei-pri-h-sceplennom-recessivnom-ihtioze-21_s.jpeg)
Аутосомно-рецессивный ихтиоз
Такой ихтиоз протекает тяжелее, так как ребёнок наследует мутантные гены от обоих родителей.
При более лёгкой форме (ламеллярном ихтиозе) ребёнок рождается с покраснением кожи (эритродермией) и утолщением в области складок. Редко признаки заболевания проявляются через несколько дней или недель после рождения. Иногда заметно укорочение и деформация век и ушных раковин. Лицо маскообразное. Кожа ладоней и подошв утолщена. Отмечается усиленная потливость поражённой кожи и других областей [1] [2] [4] . При такой форме врождённого ихтиоза дети могут выжить, но у них резко заторможено умственное и физическое развитие [1] .
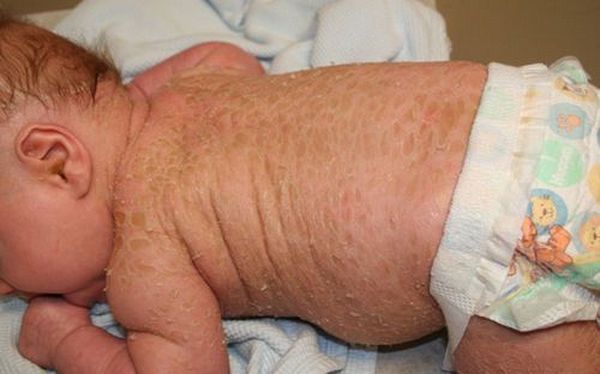
При тяжёлой форме (ихтиозе плода) ребёнок рождается как бы в панцире из толстых роговых пластинок, образующихся ещё внутриутробно. Гиперкератоз (утолщение кожи) отмечается даже в паховых складках, на шее, в локтевых, подколенных сгибах и подмышечных впадинах. Веки и ушные раковины либо совсем отсутствуют, либо сильно деформированы. Иногда деформируется и выворачивается верхняя губа. Носовые ходы, полость рта, ушные раковины и наружные слуховые проходы закупорены роговыми массами. Лицо маскообразное. Такая форма ихтиоза угрожает жизни новорождённого [1] [2] .
Наследственная ихтиозиформная эритродермия
Различают сухую (наследуется от обоих родителей) и буллёзную форму заболевания (наследуется от одного родителя). Характерным признаком этой формы является эритродермия, при котором вся кожа становится красной. Сильнее всего поражаются крупные естественные складки, а также лицо и шея. Гиперкератоз и разрастания, похожие на сосочки, отмечаются не только на туловище и конечностях, но и в подмышечных впадинах, паховых и межягодичных складках, локтевых и подколенных сгибах, а также на шее и лице. Кожа лица красная, блестящая, натянутая, покрывается шелушащимися чешуйками.
При буллёзной форме на коже периодически возникают пузыри. Когда пузыри лопаются, из них вытекает прозрачная жидкость. Гиперкератоз с повышенным потоотделением наблюдается также на ладонях и подошвах. Кроме того, ногти и волосы растут быстрее и утолщаются [1] [2] .
![Врождённая буллёзная ихтиозиформная эритродермия [22]](https://probolezny.ru/media/bolezny/ihtioz/vrozhdyonnaya-bullyoznaya-ihtioziformnaya-eritrodermiya-22_s.jpeg)
Синдромальный ихтиоз
Иногда ихтиоз является компонентом наследственных синдромов и сочетается с поражениями внутренних органов и систем организма :
- Синдром Руда — ихтиоз в этом случае сочетается с эпилепсией, гипогенитализмом (недоразвитием половых желёз), полиневритом, атрофией всех мышц, арахнодактилией (синдром «паучьих пальцев») и анемией Бирмера.
- Синдром Шегрена — Ларссона — ихтиоз сочетается с олигофренией, симметричной слабостью ног, деформацией стоп и ретинитом [1][2] .
Приобретённый ихтиоз
Такой ихтиоз может начинаться в любом возрасте, но чаще развивается после полового созревания. Симптомы приобретённого ихтиоза — сухость и шелушение кожи.
Патогенез ихтиоза
Причина наследственных ихтиозов — мутация генов.
При вульгарном ихтиозе отмечают поломку гена, который отвечает за образование профилаггрина — предшественника белка, который обеспечивает увлажнение кожи. При дефиците этого белка кожа становится сухой [4] [11] .
Эпидермолитический ихтиоз возникает из-за мутаций в генах, кодирующих кератин 1 и 10. Кератин является основным структурным «материалом» рогового слоя кожи. Из-за поломки генов образуется дефектный кератин, возникают пузыри и нарушается барьерная функция кожи [20] .
При Х-сцепленном рецессивном ихтиозе мутирует ген, который отвечает за образование стероидной сульфатазы. Этот фермент расщепляет холистерин сульфат, который необходим для «сцепки» различных элементов рогового слоя между собой. Из-за недостатка стероидной сульфатазы в коже скапливается избыток холистерин сульфата. Это приводит к повышенному сцеплению роговых чешуек и более медленному их отшелушиванию [6] .
В некоторых случаях ламеллярного ихтиоза обнаруживают мутации гена, который участвует в образовании трансглутаминазы кератиноцитов. Этот фермент участвует в формировании рогового слоя. При поломке гена структура внешнего слоя нарушается [7] .
Ихтиоз плода развивается из-за мутации гена ABCA12. Этот ген отвечает за образование белков-транспортёров, которые переносят липиды в клетки кожи и таким образом формируют липидный барьер [8] .
Советский учёный, врач-дерматовенеролог Г. И. Мещерский предполагал связь ихтиоза с заболеваниями эндокринной системы. И. И. Патоцкий считал эндокринную теорию происхождения ихтиоза самой важной, так как щитовидная и половые железы участвуют в развитии и росте кожи, волос и ногтей [1] [13] .
И. И. Патоцкий и А. А. Грабовская выявили некоторые нарушения функции коры надпочечников при ихтиозе: незначительное повышение 17-оксикортикостероидов (стероидных гормонов, образующихся в корковом веществе надпочичников) и их переработанных форм и увеличение количества 17-кетостероидов (продуктов обмена андрогенов) [14] .
Исследователь Lynch H. F. отметил явления гипогонадизма (недостаток андрогенов) при Х-сцепленном и врождённом ихтиозе [15] . W. Gertler считает, что в основе развития ихтиоза лежит подавление потовых желёз, в результате чего нарушается образование водно-жировой эмульсии на поверхности кожи. Также было замечено, что при вульгарном ихтиозе pH поверхности кожи изменяется в щелочную сторону [1] [16] .
Классификация и стадии развития ихтиоза
С. С. Кряжева и соавторы выделяют следующие формы ихтиоза:
1. Наследственные формы:
- аутосомно-доминантный ихтиоз : вульгарный и эпидермолитический ихтиоз;
- Х-сцепленный рецессивный ихтиоз ;
- аутосомно-рецессивный ихтиоз: ламеллярный, ихтиоз плода, линеарный огибающий ихтиоз Комеля.
2. Наследственные синдромы, включающие ихтиоз: Нетертона, Рефсума, Руда, Шегрена — Ларссона, Юнга — Фогеля, Попова.
3. Ихтиозиформные приобретённые состояния (приобретённый ихтиоз):
- симптоматический ихтиоз — является симптомом заболеваний внутренних органов: гиповитаминоза А, болезни крови, злокачественных новообразований;
- сенильный (старческий) ихтиоз;
- дисковидный ихтиоз [9] .
В Международной классификации болезней 10-го пересмотра (МКБ-10) приобретённый ихтиоз имеет код L85.0, врождённый ихтиоз — Q80.
Формы врождённого ихтиоза кодируются так:
- Q80.0 Ихтиоз простой.
- Q80.1 Ихтиоз, связанный с X-хромосомой (X-сцепленный ихтиоз).
- Q80.2 Пластинчатый (ламеллярный) ихтиоз.
- Q80.3 Врождённая буллёзная ихтиозиформная эритродермия.
- Q80.4 Ихтиоз плода («плод Арлекин») .
Осложнения ихтиоза
При ихтиозе любой формы в патологический процесс вовлекаются волосы, ногти и зубы. Характерны сухие, ломкие волосы, ногти обламываются и расслаиваются, присоединяется множественный кариес. Часто ихтиоз проявляется поражением глаз в виде хронических конъюнктивитов и ретинитов. Пациенты имеют предрасположенность к близорукости.
Из за сниженного иммунитета иногда развиваются гнойные (пиодермии), грибковые (микозы) и аллергические заболевания (атопический или контактный дерматит). Позже может нарушаться работа внутренних органов, часто развивается сердечная недостаточность и заболевания печени [1] [2] . При тяжёлой форме ихтиоза у новорождённых может развиваться дыхательная недостаточность и сепсис, что может привести к смерти [17] .
Диагностика ихтиоза
Чаще всего клинических проявлений достаточно, чтобы поставить диагноз. Сбор анамнеза позволяет уточнить, есть ли такое же заболевание у родственников, т. е. является ли ихтиоз наследственным.
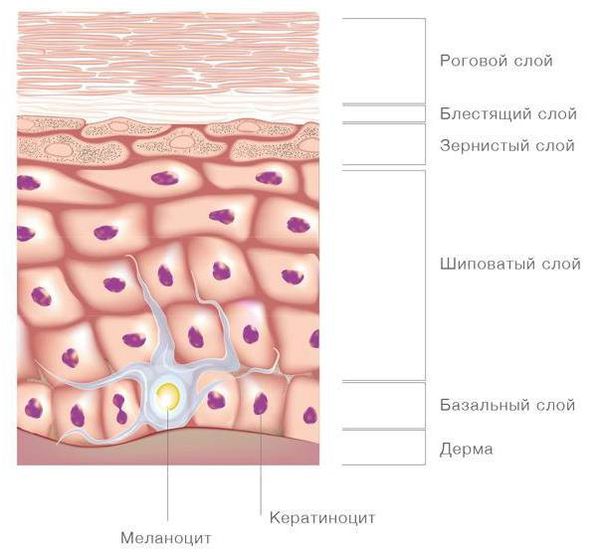
Гистологический анализ. Это исследование участка кожи, который взяли у пациента при биопсии. Анализ позволяет подтвердить диагноз [1] [3] .
- При вульгарном ихтиозе — гиперкератоз (утолщение рогового слоя), зернистый слой тонкий или отсутствует, мальпигиев слой (базальный и шиповатый) истончён, местами поражены потовые железы. Воспалительных изменений в дерме нет.
- При буллёзной форме (с пузырьками) — вакуольное повреждение шиповатых клеток [1] .
- При аутосомно-рецессивном ихтиозе — гиперкератоз, зернистый слой сохранён, акантоз (утолщение шиповатого слоя), вокруг сосудов в дерме отмечаются скопления лимфоцитов.
- При Х-сцепленном ихтиозе — расширенный роговой слой без утолщения. В отличие от вульгарного ихтиоза при этой форме зернистый клеточный слой может быть нормальным.
Пренатальная диагностика. Во время беременности для ранней диагностики некоторых форм ихтиоза, например ихтиоза плода, может проводиться биопсия ворсин хориона или амниоцентез (взятие околоплодных вод через брюшную стенку матери) с последующей ДНК диагностикой материала плода [3] [8] .
Лечение ихтиоза
Врождённый ихтиоз невозможно вылечить полностью, можно лишь облегчить состояние больного.
Лечение вульгарного ихтиоза
Лечение зависит от степени выраженности клинических симптомов. При лёгких формах можно ограничиться наружными препаратами и бальнеологическими процедурами.
Наружная терапия:
- Кератолитические (размягчающие и отшелушивающие) средства: мазь с мочевиной, салициловой, молочной и гликолевой кислотами. При сочетании вульгарного ихтиоза и атопического дерматита не рекомендуется применять гликолевую кислоту.
- Смягчающие и увлажняющие средства (например, мазь с ретинолом, мочевиной или пропиленгликолем ).
- Для купания вместо щелочного мыла лучше использовать гели с эмолентами.
Бальнеологическое лечение:
- Тёплые солевые ванны (35–38 °C). После ванны рекомендуется втирать в кожу солевой крем на основе ланолина и рыбьего жира.
- Тёплые ванны (38 °C) с морской солью, крахмалом, отрубями, содой, отваром ромашки. Если вульгарный ихтиоз сочетается с атопическим дерматитом, ванны с морской солью не рекомендуются.
- При санаторно-курортном лечении возможно делать сульфидные и кислородные ванны.
- Общее ультрафиолетовое облучение.
Если шелушение и сухость ярко выражены, назначается ретинол в виде драже или раствора, которые нужно принимать внутрь в течение 7–8 недель. Можно проводить повторные курсы терапии через 1–4 месяца [5] .
Лечение Х-сцепленного рецессивного ихтиоза
Системная терапия (для всего организма, а не только для кожи):
- в виде драже или раствора, его нужно принимать внутрь в течение 8 недель. Можно повторить курс ретинола через 3–4 месяца. в виде капсул. Его принимают не менее 6–8 недель.
Наружная терапия и бальнеологическое лечение такие же, как и при вульгарном ихтиозе.
Лечение ламеллярного ихтиоза
Назначают Ацитретин в виде капсул. Курс длится от 2–3 месяцев до года. Если лечение отменяется, обострение начинается примерно через 6 недель.
Лечение врождённой буллёзной ихтиозиформной эритродермии
При этой форме ихтиоза применяется Ацитретин в виде капсул. Чтобы эрозии быстрее заживали, рекомендуются местные средства, которые стимулируют регенерацию.
Лечение ихтиоза плода
Новорождённым нужна интенсивная терапия в условиях инкубатора. Проводится внутривенная коррекция водно-электролитного баланса, применяются системные антибактериальные препараты.
При тяжёлой форме врождённого ихтиоза проводится системная терапия. Её необходимо начать в первые дни жизни ребёнка. Назначаются системные глюкокортикоиды, например Преднизолон, в течение 1–1,5 месяцев с постепенным снижением дозы до полной отмены.
Важно ухаживать за кожей: увлажнять и использовать заживляющие средства. Чтобы в раны не попала инфекция, нужно ежедневно менять нательное бельё, исключить контакт с больными пиодермиями и микозами. Удалять чешуйки не рекомендуется [5] .
Лечение приобретённого ихтиоза
Приобретённый ихтиоз может полностью пройти, если вылечить основную причину или прекратить приём лекарства, которое вызывает сухость кожи.
Прогноз. Профилактика
Тяжёлые формы ихтиоза могут угрожать жизни новорождённого, но такие формы встречаются редко. В большинстве случаев ихтиоз не сокращает продолжительность жизни.
Пациенты должны осознавать, что наследственный ихтиоз — это хроническое состояние, которое требует длительной терапии. Правильный уход за кожей и адекватное лечение может сделать жизнь комфортнее. Без терапии состояние будет ухудшаться и могут развиться осложнения.
Что пациенты могут делать самостоятельно, чтобы улучшить качество жизни:
- Принимать ванны, чтобы смягчить кожу. Использовать мягкое мыло. Мягко отшелушивать роговой слой, например с помощью пемзы.
- После купания промокнуть кожу полотенцем и оставить её слегка влажной.
- Нанести на влажную после купания кожу увлажняющий крем с мочевиной или пропиленгликолем.
- Два раза в день использовать средства с мочевиной и молочной кислотой или низкой концентрацией салициловой кислоты. Мягкие кислотные соединения помогают избавиться от омертвевших клеток. Мочевина хорошо увлажняет кожу.
- Использовать в помещении увлажнитель воздуха [24] .
Профилактика ихтиоза
Если в семье есть случаи ихтиоза, в период планирования беременности паре нужно пройти генетическое консультирование. ДНК-диагностика позволяет определить, есть ли у будущих родителей мутантные гены и с какой вероятностью у них родится больной ребёнок. Однако такую диагностику можно провести не во всех клиниках [25] .
Врожденный ихтиоз
Врожденный ихтиоз – гетерогенная группа наследственных заболеваний, для которых характерны мутации генов, отвечающих за правильное развитие кожи, следствием чего являются специфические поражения дермы и другие системные патологии. Основные симптомы – очаги усиленного шелушения кожи, образование плотных чешуек с болезненными бороздками между ними, склонность к гиперпирексии, системное поражение внутренних органов, дефекты лица. Врожденный ихтиоз диагностируется клинически, подтверждается результатами биопсии кожи. В лечении используются препараты ретиноидов и кератолитики, также проводится неспецифическая терапия.
МКБ-10
Общие сведения
Врожденный ихтиоз – наследственный дерматоз, характеризующийся нарушением процессов ороговения. Точное описание болезни дал Роберт Виллан в 1808 году, термин «ихтиоз» предложен В. Вилсоном в 1852 году и используется в настоящее время. Частота встречаемости врожденного ихтиоза варьирует в зависимости от формы заболевания и составляет в среднем 1:2000 для простого ихтиоза, 1:4000 для Х-сцепленного ихтиоза, 1:100000 для эпидермолитического ихтиоза, 1:300000 для ламеллярного ихтиоза. Половых различий не выявлено, кроме Х-сцепленной формы врожденного ихтиоза, которая диагностируется только у мальчиков. Актуальность проблемы в педиатрии связана с часто запоздалой диагностикой и временным эффектом от лечения. Врожденный ихтиоз – одна из причин детской инвалидности.

Причины врожденного ихтиоза
Врожденный ихтиоз всегда является следствием мутаций в генах, отвечающих за правильное развитие эпителия. Мутировавшие гены передаются из поколения в поколение, то есть заболевание наследуется. Первичные причины самих мутаций достоверно неизвестны, но могут быть связаны с тератогенными факторами и факторами внешней среды. Простой и эпидермолитический ихтиоз наследуются по аутосомно-доминантному типу, ламеллярный – по аутосомно-рецессивному типу. При Х-сцепленном ихтиозе мутация происходит в гене, сцепленном с половой хромосомой, механизм наследования рецессивный.
В случае простого ихтиоза нарушен синтез филаггрина – белка, отвечающего за соединение нитей кератина между собой. Именно кератин способствует удержанию влаги кожей, и в данном случае нарушается эта его функция. Х-сцепленный врожденный ихтиоз характеризуется недостаточностью стеролсульфатазы, вследствие чего кератиноциты оказываются прочно связанными с подлежащими слоями кожи, ввиду чего нарушается их своевременное отторжение. Ламеллярный ихтиоз связан с недостаточностью трансглутаминазы-1, которая принимает участие в ороговении оболочек клеток кожи, и ускоренным продвижением кератиноцитов к поверхности кожи, то есть быстрой их сменой. Следствием являются обширные воспалительные процессы, нарушения терморегуляции и высокий риск вторичных инфекций.
В основе эпидермолитического ихтиоза – нарушение синтеза кератина, из-за чего клетки кожи становятся нестабильными. Это способствует образованию буллезных пузырей, характерных для этого типа врожденного ихтиоза. Редко встречающийся ихтиоз плода развивается внутриутробно и обусловлен нарушением транспорта липидов, вследствие чего нарушается барьерная функция кожи.
Классификация врожденного ихтиоза
Существует несколько классификаций заболевания по различным признакам. В зависимости от типа наследования врожденный ихтиоз может быть:
- Аутосомно-доминантным (простой и эпидермолитический ихтиоз);
- Аутосомно-рецессивным (ламеллярный ихтиоз, ихтиоз плода);
- Х-сцепленным (Х-сцепленный ихтиоз).
Различаются условия, необходимые для проявления заболевания. Первые два типа не связаны с полом, мутировавший ген должен быть представлен в доминантной и рецессивной форме соответственно. Х-сцепленный ихтиоз наследуется рецессивно, проявляется у мальчиков, в то время как девочки являются носителями мутации.
Клинически выделяют следующие типы врожденного ихтиоза: простой (вульгарный), ламеллярный, Х-сцепленный, эпидермолитический, ихтиоз плода. В зависимости от тяжести клинических проявлений ихтиоз может быть тяжелым, средней тяжести и поздним (проявляется не сразу после рождения). Врожденный ихтиоз может быть не только самостоятельным заболеванием, также он присутствует в структуре некоторых синдромов, таких как синдром Нетерсона, синдром Рефсума, синдром Руда, синдром Шегрена-Ларссона и некоторые другие. Также существуют ихтиозиформные заболевания, например, гиповитаминоз А, сенильный ихтиоз и др. В этих случаях клиника схожа, но причины другие.
Симптомы врожденного ихтиоза
Симптоматика напрямую зависит от формы заболевания. В клинике простого ихтиоза всегда имеет место выраженная сухость кожи и шелушение. Зоны поражения располагаются на разгибательных поверхностях суставов, особенно ног. Лицо остается нетронутым, за редким исключением, когда в процесс вовлекается кожа лба и щек. Также характерен фолликулярный гиперкератоз – скопление кератина в фолликулах волос. Возникает почти на всей поверхности кожи, где растут волосы. Обнаруживается при пальпации в виде так называемого симптома «тёрки». Кожа на ладонях и подошвах утолщена, усилен кожный рисунок, выделяются бороздки между участками утолщенной кожи. У больных отмечается снижение потоотделения, что является причиной частой гипертермии.
Основные симптомы врожденного ихтиоза проявляются с 3-12 месяцев жизни ребенка. Шелушение кожи часто практически нивелируется к 20-25 годам. При этом остаются характерные для этой формы заболевания изменения ладоней и подошв. Часто врожденный ихтиоз данного типа сопровождается аллергическими заболеваниями в виде ринита, крапивницы, бронхиальной астмы. В большинстве случаев характерно поражение желудочно-кишечного тракта: гастрит, колит, дискинезия желчных путей, гепатоспленомегалия. На клеточном уровне изменения идентичны таковым в клетках кожи.
Х-сцепленный врожденный ихтиоз проявляется в первые месяцы жизни и только у мальчиков. Характерное поражение кожи – крупные, грязно-коричневого цвета чешуйки без шелушения. Локализация подобных участков может быть практически любой, кроме области ладоней и стоп. Такой цвет чешуек обусловлен высокой концентрацией меланина в нижних слоях эпидермиса. Из других признаков часто обнаруживается специфическое помутнение роговицы в форме цветка без влияния на остроту зрения. У пятой части пациентов диагностируется крипторхизм. В отличие от простого ихтиоза, поражения кожи при данном типе заболевания практически не уменьшаются с возрастом.
Ламеллярный ихтиоз проявляется с рождения. Кожа новорожденного покрыта тонкой, но плотной пленкой — это патогномоничный симптом врожденного ихтиоза данного типа. Постепенно пленка трансформируется в крупные толстые чешуйки от светлого до коричневого цвета. Вследствие закупорки потовых желез нарушено потоотделение, поэтому часто наблюдается гиперпирексия. На ладонях и подошвах – глубокие трещины и кератодермия. Бороздки между чешуйками болезненны и являются воротами для вторичной бактериальной инфекции, включая сепсис. Ламеллярный врожденный ихтиоз сопровождается дефектами развития: часто отмечается выворот век (эктропион) и губ (экслабион), деформация или отсутствие ушных раковин, деформация хрящей носа, сращение фаланг пальцев либо отсутствие концевых фаланг и др.
Эпидермолитический врожденный ихтиоз проявляется обширной влажной эритродермией с формированием буллезных пузырей. На месте вскрытия пузырей остаются эрозии, которые бесследно проходят. Со временем присоединяется грубое ороговение, часто образуются бородавки. Ороговевшие чешуйки темные, с неприятным запахом (следствие вторичной инфекции). Слизистые оболочки при данном типе врожденного ихтиоза не поражаются, потоотделение также не нарушено. Тем не менее, эта форма заболевания очень опасна и может сопровождаться смертельным исходом.
Врожденный ихтиоз плода – самая редкая форма заболевания, развивается внутриутробно на 16-20 неделе беременности. Дети рождаются недоношенными, кожа их напоминает панцирь, который вскоре трескается с образованием крупных пластинчатых чешуек, чаще темных. Характерно почти полное отсутствие волос на голове, кератодермия ладоней и подошв. Из-за сильного ороговения кожи лица рот постоянно открыт, выражены эктропион и экслабион, ушные раковины деформированы. При врожденном ихтиозе плода часто диагностируется нейросенсорная тугоухость. Сниженный иммунитет способствует развитию бактериальных инфекций уже в первые дни жизни; часто встречаются отиты, пневмония, подкожные абсцессы. Высока смертность в первые дни и недели жизни.
Диагностика врожденного ихтиоза
Во время беременности с целью диагностики можно использовать амниоцентез с последующим анализом амниотической жидкости, а также биопсию ворсин хориона. Однако инвазивные методы повышают риск самопроизвольного прерывания беременности, поэтому на практике используются крайне редко. Показанием для пренатальной биопсии является отягощенный анамнез по врожденному ихтиозу. УЗИ в III триместре позволяет диагностировать ихтиоз плода. Заметно фиксированное положение рук и открытый рот, можно увидеть гипоплазию носовых хрящей и неспецифические признаки в виде многоводия и повышенной эхогенности амниотической жидкости. Остальные формы врожденного ихтиоза можно лишь заподозрить.
После рождения ребенка диагноз ставится педиатром, в первую очередь, на основании клинических симптомов, характерных для врожденного ихтиоза. Это специфическое шелушение кожи, локализация пораженных участков, симптом «тёрки» при простом ихтиозе, выраженная эритродермия при эпидермолитическом ихтиозе и др. Изменения в анализах неспецифичны, но могут выявить аллергические процессы (часто сопутствуют ихтиозу), высокий уровень холестерола и одновременно сниженный уровень эстриола в крови (при Х-сцепленном ихтиозе). Имеет значение анамнез родителей: выявленные прежде случаи врожденного ихтиоза, в том числе его синдромные формы.
Часто клиническая картина заболевания неспецифична, поэтому обязательно проведение дифференциальной диагностики. Необходимо исключать приобретенные формы ихтиоза, дерматозы (псориаз, экзема, контактный дерматит, врожденный сифилис и др.), атопический дерматит. Так, для дерматитов характерно наличие воспалительного процесса, зуда, экземы и др. Однако часто врожденный ихтиоз также сопровождается дерматитом. Дерматозы имеют свои патогномоничные симптомы, отсутствующие при ихтиозе, например, зубы Гетчинсона при врожденном сифилисе, специфические папулы с излюбленной локализацией при псориазе и т. д. Приобретенные формы ихтиоза развиваются вследствие аутоиммунных, инфекционных заболеваний, опухолей и др., в этом случае нужно искать причину, способную вызвать патологию уже после рождения.
Лечение врожденного ихтиоза
Лечение заболевания проводится в стационаре, в случае тяжелых форм врожденного ихтиоза – в отделении реанимации. В помещении должна поддерживаться высокая влажность и пониженная температура воздуха. Обычно показана гипоаллергенная диета, в тяжелых случаях – питание через зонд. Рекомендуется принимать ванны от 2 раз в день. Это позволяет увлажнить кожу, уменьшить шелушение и провести профилактику вторичных инфекций. В случае эпидермолитического врожденного ихтиоза во время купания часто используются антисептики. После купания, как правило, проводят механическое отшелушивание с последующим нанесением увлажняющего крема.
Применяется системная терапия врожденного ихтиоза препаратами витамина А и ретиноидами, которые облегчают отшелушивание ороговевших клеток и снижают скорость пролиферации клеток, иными словами, тормозят их усиленный рост. Кроме того, ретиноиды оказывают противовоспалительное и иммуномодулирующее действие. В педиатрической практике в настоящее время используется тигазон, неотигазон. Очевидна высокая клиническая эффективность данных препаратов, однако эффект от лечения временный, а терапия проводится курсами ввиду множества побочных эффектов: сухость и кровоточивость слизистых, гиперостоз, нарушений функций печени, фотосенсибилизация кожи и высокая чувствительность к свету и др.
К современным препаратам относятся блокаторы метаболизма ретиноевой кислоты, например, лиарозол. При лечении отмечается тот же клинический эффект, но безопасность намного выше. Основу наружной терапии врожденного ихтиоза составляют кератолитики: растворы хлорида натрия и мочевины, декспантенол, салициловая кислота, топические ретиноиды. Средства наносятся на пораженные участки кожи и оказывают местное действие, способствуя отшелушиванию, смягчению кожи, уменьшению воспаления и др. При назначении кератолитиков необходимо учитывать возраст ребенка, поскольку некоторые из них (мочевина, салициловая кислота) токсичны для детей первого года жизни.
В лечении тяжелых форм врожденного ихтиоза применяются системные кортикостероиды, иммуноглобулины, а также антибиотики в случае необходимости. Обязательна консультация детского офтальмолога при диагностике эктропиона, детского оториноларинголога – при деформации и отсутствии ушной раковины, а также для диагностики и лечения нарушений слуха, в частности нейросенсорной тугоухости. При синдромальных формах врожденному ихтиозу часто сопутствуют неврологические нарушения, в этих случаях обязательна консультация детского невролога. Также к лечению подключается генетик для планирования последующих беременностей и расчета вероятности заболевания у будущих поколений.
Прогноз и профилактика врожденного ихтиоза
Прогноз зависит от формы заболевания. Клинические проявления простого ихтиоза минимизируются после 20-25 лет, однако качество жизни все равно снижается из-за наличия системных патологий желудочно-кишечного тракта. Тяжелые формы врожденного ихтиоза часто являются причиной смерти и детской инвалидности.
Генетическое консультирование – единственный способ профилактики врожденного ихтиоза. Необходимо планировать беременность в случае отягощенного анамнеза по данному заболеванию, то есть, если один и тем более оба родителя больны, либо кто-то из них является носителем мутации. В этом случае рекомендуется отказ от беременности, но в любом случае окончательно решение принимает семья. Как вариант, парам предлагается ЭКО и усыновление.
Источник https://diseases.medelement.com/disease/%D0%B8%D1%85%D1%82%D0%B8%D0%BE%D0%B7-%D1%80%D0%B5%D0%BA%D0%BE%D0%BC%D0%B5%D0%BD%D0%B4%D0%B0%D1%86%D0%B8%D0%B8-%D1%80%D1%84/15226
Источник https://probolezny.ru/ihtioz/
Источник https://www.krasotaimedicina.ru/diseases/children/congenital-ichthyosis