Ишемическая болезнь сердца (ИБС) — симптомы и лечение
Что такое ишемическая болезнь сердца (ИБС)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Колесниченко Ирины Вячеславовны, кардиолога со стажем в 26 лет.
Над статьей доктора Колесниченко Ирины Вячеславовны работали литературный редактор Вера Васина , научный редактор Елена Карченова и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Ишемическая болезнь сердца (ИБС) — это острое или хроническое заболевание, связанное с уменьшением или полной остановкой кровоснабжения мышечной ткани сердца. Оно возникает из-за сужения просвета артерий сердца при появлении в них атеросклеротических бляшек. Приток крови к сердцу и его питание уменьшается или прекращается совсем, что приводит к развитию ишемии.
Чаще всего болезнь проявляется приступом боли в области сердца (стенокардией) на фоне физической или эмоциональной нагрузки. Если нагрузка чрезмерна, может развиться инфаркт (омертвение) миокарда [5] .
Краткое содержание статьи — в видео:
Распространённость ИБС
В экономически развитых странах ИБС очень распространена. По данным Всемирной организации здравоохранения, смертность от заболеваний сердца и сосудов составляет 31 % и является самой частой причиной летальных исходов в мире. В Российской Федерации смертность от заболеваний сердца и сосудов составляет 57 %, из которых на долю ИБС выпадает 29 %.
Ишемической болезнью сердца страдают не только пожилые, но и люди более молодого возраста, например мужчины в возрасте 40 лет. Однако частота ишемической болезни сердца значительно увеличивается с возрастом [3] .
Причины ИБС
Причиной возникновения и развития ИБС является атеросклероз сердечных (коронарных) артерий, которые снабжают кровью миокард. Различают модифицируемые (изменяемые) и немодифицируемые (неизменяемые) факторы риска развития ИБС.
Изменяемые факторы, устранение или коррекция которых значимо уменьшают риск возникновения и развития ИБС:
1. Курение. Доказано, что курение увеличивает смертность от заболеваний сердца и сосудов (включая ИБС) на 50 %. Нужно отметить, что риск растёт с возрастом и количеством выкуренных сигарет. Бензол, никотин, аммиак, угарный газ, содержащиеся в табачном дыме, вызывают повышение артериального давления и увеличение частоты сердечных сокращений (тахикардию). Курение усиливает свёртывание крови и развитие атеросклероза, способствует развитию спазма сердечных артерий.
2. Высокий уровень холестерина (гиперхолестеринемия). Благодаря многочисленным исследованиям, проведённым в разных странах мира, установлено, что увеличение в крови уровня общего холестерина является независимым фактором риска развития ИБС как у мужчин, так и у женщин. У лиц с умеренным повышением уровня холестерина (5,2-6,7 ммоль/л) ИБС встречается в два раза чаще, чем у людей с нормальным уровнем холестерина крови (меньше 5,2 ммоль/л). При выраженном повышении холестерина (больше 6,7 ммоль/л) заболеваемость ИБС возрастает в 4-5 раз. На риск возникновения и развития ИБС наиболее влияет так называемый «плохой» холестерин липопротеинов низкой плотности (ХСЛПНП).
3. Артериальная гипертония. Риск развития ИБС при стойком увеличении артериального давления повышается в три раза, особенно при наличии патологических изменений в органах-мишенях (например, в сердце и почках).
4. Сахарный диабет. Атеросклероз и ИБС развиваются на 10 лет раньше у больных сахарным диабетом по сравнению с людьми, не имеющими этого заболевания.
5. Снижение уровня «хорошего» холестерина липопротеинов высокой плотности (ХСЛПВП) и повышение содержания триглицеридов (ТГ) в крови.
6. Низкая физическая активность (гиподинамия).
7. Питание с излишней калорийностью и высоким содержанием животных жиров.
8. Стрессовые факторы и тип личности А (стресс-коронарный профиль). Для людей с так называемым стресс-коронарным профилем (тип личности А) характерны следующие черты: гнев, депрессия, ощущение постоянной тревоги, агрессивность. Психоэмоциональный стресс в сочетании с указанными особенностями личности сопровождается высоким выбросом в кровь катехоламинов. Это увеличивает частоту сокращений сердца, вызывает повышение артериального давления и усиливает потребность сердечной мышцы в кислороде.
Факторы, которые не могут быть изменены:
2. Пожилой возраст.
3. Раннее развитие ИБС (в частности инфаркта миокарда) у близких родственников пациента.
4. Менопауза и постменопаузальный период. Гормональная функция яичников защищает женский организм от развития ИБС. Риск развития заболевания у женщин возрастает после наступления менопаузы.
Следует подчеркнуть, что риск ИБС увеличивается при сочетании нескольких факторов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы ишемической болезни сердца
Симптомы ИБС зависят от клинической формы заболевания. Основные формы:
- внезапная сердечная (коронарная) смерть;
- стенокардия («грудная жаба», боли в сердце);
- инфаркт (омертвение) миокарда;
- кардиосклероз (замещение мышечной ткани соединительной);
- недостаточность кровообращения;
- нарушения ритма сердца;
- безболевая ишемия миокарда.
Симптомы внезапной сердечной смерти
При внезапной сердечной (коронарной) смерти приблизительно через три минуты после остановки кровообращения в клетках коры головного мозга происходят необратимые изменения, поэтому необходима незамедлительная диагностика и оказание неотложной помощи. Причина этого состояния заключается во внезапной фибрилляции желудочков — сбое сердечного ритма, который характеризуется хаотичным сокращением мышцы сердца с высокой частотой.
Через 3-4 секунды после наступления фибрилляции появляются головокружение и слабость. Через 15-20 секунд человек теряет сознание. Через 40 секунд развиваются характерные судороги — однократное тоническое сокращение скелетных мышц. В это же время, то есть через 40-45 секунд, начинают расширяться зрачки и достигают максимального размера через 1,5 минуты. Максимально расширенные зрачки указывают на то, что прошла половина времени, в течение которого клетки головного мозга ещё возможно восстановить. Дыхание сначала шумное и частое, затем постепенно урежается. На второй минуте внезапной сердечной смерти дыхание прекращается [5] .
Симптомы стенокардии
При стенокардии, которая является одной из наиболее частых клинических форм ИБС, возникают приступообразные боли или ощущение дискомфорта в области сердца. Это происходит из-за недостаточного кровоснабжения сердечной мышцы (ишемии), которая связана с уменьшением притока крови, но без развития некроза (омертвения) сердечной мышцы.
Чаще всего боли носят сжимающий и давящий характер и возникают приступообразно. Наиболее типична локализация боли за грудиной. В большинстве случаев боль появляется внутри грудной клетки, в области верхней части грудины, а затем распространяется на всю область сердца.
Реже боль начинается слева, около грудины, возможна её локализация в области эпигастрия. Боли часто сопровождаются тягостными ощущениями, чувством приближающейся смерти, «сердечной тоски», иногда тошнотой и даже рвотой.
Для стенокардии характерна иррадиация (распространение) боли в левое плечо или левую руку (кисть, левый мизинец), левую лопатку, в шейную область, нижнюю челюсть и зубы, редко — в правое плечо, правую лопатку и даже в поясничную область.
Нужно отметить, что в некоторых случаях боль при стенокардии может локализоваться не за грудиной, а в нетипичном месте, например только в местах иррадиации или в правой половине грудной клетки.
Боль при стенокардии достаточно интенсивна, но у каждого пациента её сила различна, что объясняется порогом болевой чувствительности. Существуют также безболевые формы ИБС.
Факторы, вызывающие приступ стенокардии. Основными факторами, вызывающими болевые приступы, являются физическая и эмоциональная нагрузка, повышение артериального давления и тахикардия (независимо от причины её возникновения).
Основным клиническим симптомом спастической стенокрадии является внезапно возникающий в состоянии покоя, вне связи с физической нагрузкой или подъёмом артериального давления, приступ интенсивной боли в области сердца. Эта боль имеет, как правило, типичную загрудинную локализацию и распространение и продолжается 10-20 минут. Характерной особенностью является появление приступов болей в промежутке времени от полуночи до 8 часов утра, нередко в 3-4 часа ночи. Приступы стенокардии иногда становятся цикличными, в виде серий атак из 2-5 приступов, следующих один за другим с интервалами от 2-15 до 30-60 минут. Приступы стенокардии бывают одиночными, но могут возникать регулярно: один раз в сутки, один раз в неделю или месяц.
Симптомы инфаркта миокарда
Самый характерный симптом инфаркта миокарда — боль. У большинства пациентов боли в области сердца являются чрезвычайно интенсивными. Больные характеризуют их как сильные, давящие, сжимающие. Многие больные отмечают интенсивные жгучие или острые «кинжальные» боли. В типичных случаях у большинства больных боль локализуется в загрудинной области, однако довольно часто захватывает зону слева от грудины или даже всю поверхность грудной клетки. Боль всегда продолжается несколько десятков минут. Во время болевого приступа пациенты испытывают чувство страха смерти, обречённости, тоски, бывают беспокойны и возбуждены [5] .
Патогенез ишемической болезни сердца
В основе развития ИБС лежит сужение или полная закупорка сердечных артерий атеросклеротическими бляшками, а также тромботическими массами (при инфаркте миокарда). При заболевании потребность миокарда в кислороде и обеспечение его кровью не соответствуют друг другу. Сердечной мышце не хватает крови, которая доставляет кислород и питательные вещества к её клеткам.
Одной из наиболее распространённых форм ИБС является стенокардия («грудная жаба»). Различают несколько патогенетических видов стенокардии:
1. Стенокардия, обусловленная увеличением потребности миокарда в кислороде. Повышенную потребность миокарда в кислороде у больных стенокардией могут вызывать:
- избыточное выделение адреналина и возбуждение симпатической нервной системы под влиянием психоэмоционального и физического напряжения, при этом возникает учащённое сердцебиение (тахикардия);
- приём пищи, особенно переедание и употребление продуктов, вызывающих повышенное газообразование в кишечнике;
- половой акт, сопровождающийся эмоциональной и физической перегрузкой, активацией сердечно-сосудистой системы;
- тахикардия любого происхождения — при повышении температуры тела, избыточной функции щитовидной железы (тиреотоксикозе), волнениях и переживаниях, физических нагрузках и др.;
- гипокалиемия (снижение концентрации калия в крови);
- воздействие холода, а также вдыхание морозного воздуха.
2. Стенокардия, возникающая в результате временного недостатка обеспечения сердечной мышцы кислородом. В этом случае сужение, вызванное бляшкой в сердечной артерии, усиливается «наслоением» дополнительного спазма и, вследствие этого, динамическим ухудшением коронарного кровотока. Спазм артерий сердца часто провоцируется холодом, психоэмоциональными стрессовыми ситуациями и внезапным повышением артериального давления.
3.Смешанная стенокардия (встречается наиболее часто). В происхождении смешанной стенокардии играют роль как увеличение потребности миокарда в кислороде, так и снижение кровотока по сердечным артериям, в результате чего уменьшается обеспечение миокарда кислородом.
При стенокардии вне зависимости от её патогенетического типа в сердечной мышце происходят однотипные нарушения обменных процессов. Нарушение энергетического метаболизма в миокарде сопровождается снижением его сократительной функции. Сначала страдает расслабление сердца во время диастолы (периода расслабления сердечной мышцы), далее нарушается сокращение сердца во время систолы (периода сокращения сердечной мышцы). Нарушение энергетического метаболизма приводит к изменению течения электрических процессов на мембранах мышечных волокон, что вызывает характерные для ишемии (недостаточного кровоснабжения) миокарда изменения на ЭКГ.
Основной причиной инфаркта (омертвения) миокарда является атеросклероз сердечных артерий (возникновение бляшек в артериальной стенке), разрыв атеросклеротической бляшки и развивающийся тромбоз (закупорка тромбом) артерии, снабжающей кровью миокард. Важное значение также имеет спазм коронарных артерий.
В основе внезапной сердечной смерти лежат следующие патологии:
- фибрилляция желудочков — несогласованные и очень быстрые сокращения желудочков;
- трепетание желудочков — сокращения желудочков скоординированы, но их частота слишком велика и выброс крови во время систолы из сердца в аорту не происходит;
- асистолия — полное прекращение деятельности сердца;
- электромеханическая диссоциация сердца — прекращение насосной функции левого желудочка при сохранении электрической активности сердца [8] .
Классификация и стадии развития ишемической болезни сердца
В Международной классификации болезней (МКБ-10) ишемическая болезнь сердца кодируется как I25.
ИБС включает в себя девять заболеваний:
- Инфаркт миокарда (первичный, повторный):
- с зубцом Q — крупноочаговый, сквозь всю стенку миокарда;
- без зубца Q — мелкоочаговый, не настолько обширный.
- Внезапная коронарная смерть, или первичная остановка сердца. Смерть наступает мгновенно или в пределах 1–6 часов, чаще всего вызвана фибрилляцией желудочков и не связана с признаками, позволяющими поставить какой-либо другой диагноз, кроме ИБС.
- Острый тромбоз коронарных артерий без развития инфаркта миокарда. Развивается на фоне тромболитической терапии и/или чрескожного коронарного вмешательства.
- Стенокардия.
- Инфаркт миокарда, перенесённый ранее.
- Ишемическая кардиомиопатия (недостаточность кровообращения).
- Безболевая или «немая» ишемия миокарда — клиническая форма ИБС, при которой преходящее нарушение снабжения сердечной мышцы кровью не сопровождается болевым приступом и выявляется только с помощью инструментальных методов обследования.
- Нарушение сердечного ритма и проводимости.
- Гемодинамически значимый атеросклероз коронарных артерий[11] .
Но на практике при стабильной (не острой) ишемической болезни сердца врачи чаще пользуются более удобной, клинической классификацией. Она включает в себя четыре формы:
- Стенокардия:
- стабильная стенокардия напряжения — существует более одного месяца, характеризуется стереотипными (одинаковыми) приступами боли или дискомфорта в области сердца в ответ на одну и ту же нагрузку;
- вазоспастическая стенокардия — возникает из-за спонтанного спазма коронарной артерии на фоне покоя или нагрузки, обычно не приводит к инфаркту миокарда;
- микрососудистая стенокардия — связана со спазмом микрососудов, развивается редко.
- Постинфарктный очаговый кардиосклероз.
- Безболевая ишемия миокарда.
- Ишемическая кардиомиопатия[12] .
Согласно функциональной классификации стенокардии, разработанной Канадским сердечно-сосудистым обществом, различают следующие классы стенокардии:
- I класс. Повседневная, обычная физическая нагрузка (ходьба или подъём по лестнице) не вызывает болевого приступа. Боль появляется в результате интенсивной, быстрой или длительной нагрузки.
- II класс. Наблюдается небольшое ограничение повседневной деятельности и привычной физической активности. Приступы боли возникают при ходьбе по ровному месту в среднем темпе (от 80 до 100 шагов в минуту) на расстояние более 500 метров, при подъёме по лестнице более, чем на один этаж. Риск возникновения приступа стенокардии повышается при эмоциональном возбуждении, после еды, в холодную и ветреную погоду, утром после пробуждения.
- III класс. Выраженное ограничение повседневной физической активности. Приступы боли возникают при ходьбе в нормальном темпе по ровному месту на расстояние от 100 до 500 метров и при подъёме на один этаж.
- IV класс. Минимальная бытовая и эмоциональная нагрузка вызывают боль, пациенты не способны выполнить какую-либо физическую нагрузку без приступа стенокардии. Приступ боли возникает при ходьбе по ровному месту на расстояние менее 100 метров. Характерна боль в покое, во время сна и при переходе в горизонтальное положение [2] .
Осложнения ишемической болезни сердца
К осложнениям ИБС относятся аритмии сердца и нарушения проводимости. Они связаны с ишемией (недостаточным кровоснабжением) в области синусового узла, атриовентрикулярного соединения и других отделов проводящей системы сердца.
Нарушения ритма и проводимости часто осложняют течение инфаркта (омертвения) сердечной мышцы. Хроническая ишемия (недостаточное кровоснабжение) миокарда при ИБС вызывает:
- диффузный кардиосклероз (замещение очага омертвения сердечной мышцы соединительной тканью);
- изменение сердечной мышцы;
- ишемическую кардиомиопатию (снижение сократительной способности миокарда); .
Сердечная недостаточность может осложнять течение различных форм ИБС, но может быть и её единственным проявлением.
Постинфарктный кардиосклероз диагностируется через два месяца от момента возникновения инфаркта миокарда. Диагностика основывается на выявлении зоны отсутствия сокращения миокарда при ультразвуковом исследовании сердца, а также на основании наличия различных аритмий сердца и нарушений проводимости. Постинфарктный кардиосклероз способствует развитию недостаточности кровообращения [2] .
Летальные случаи могут быть как формой ИБС (внезапная сердечная смерть), так и осложнением её течения при нарушениях ритма.
Диагностика ишемической болезни сердца
Ранняя и своевременная диагностика ИБС имеет большое значение. Стенокардию напряжения с чёткой клинической картиной (то есть со всеми классическими типичными характеристиками стенокардитической боли) выявить сравнительно легко. Однако вероятный диагноз стенокардии необходимо подтвердить лабораторными и инструментальными методиками.
Лабораторная диагностика
Основным диагностическим показателем является липидный спектр. Его исследование показано всем пациентам с ИБС. Все остальные лабораторные анализы крови и мочи проводятся, чтобы исключить сопутствующие заболевания, ухудшающие прогноз и течение ИБС: тромбоцитоз, тромбоцитопению, эритремию, анемию, сахарный диабет и дисфункцию щитовидной железы.
В целом при подозрении на ИБС необходимо выполнить:
- развёрнутый общий анализ крови;
- анализ крови на гликированный гемоглобин;
- глюкозотолерантный тест (натощак);
- анализ крови на креатинин, чтобы вычислить скорость клубочковой фильтрации;
- биохимический анализ крови;
- исследование липидного спектра, в частности общего холестерина, триглицеридов, липопротеидов высокой плотности («хорошего» холестерина), низкой и очень низкой плотности.
Инструментальная диагностика
Запись ЭКГ во время приступа боли важна, но не всегда удается зафиксировать её во время болевого приступа, так как он продолжается недолго, пациент прекращает нагрузку, останавливается и принимает нитроглицерин.
Важно отметить, что изменения ЭКГ во время болевого приступа, а также в межприступный период могут отсутствовать.
Очень важно обращать внимание на изменения ЭКГ во время болевого приступа. Если изменений нет, то вероятность нестабильной ИБС меньше, чем при наличии изменений, но полностью исключить ИБС нельзя. В межприступный период изменения ЭКГ чаще всего отсутствуют.
Для постановки диагноза «ИБС» и «стенокардия» применяется холтеровское ЭКГ-мониторирование — регистрация ЭКГ проводится в условиях привычной для пациента активности в течение суток или дольше. Во время суточного мониторирования обследуемый ведёт дневник суточной активности, в котором отмечает время сна, режим питания, вид и время физической активности, возникающие в течение суток симптомы (боли в области сердца, головокружения, обморочные состояния и др.) и время их появления. Суточное холтеровское мониторирование ЭКГ позволяет не только диагностировать ИБС, но и выявить нарушения ритма, а также признаки высокого риска коронарных осложнений.
Для выявления ИБС, скрытой недостаточности кровоснабжения сердца и оценки резервов сердечного кровотока используются нагрузочные ЭКГ-тесты, которые провоцируют ишемию (недостаточное кровоснабжение) миокарда путём повышения потребности сердечной мышцы в кислороде.
Чаще всего применяются ЭКГ-пробы с физическими нагрузками:
- велоэргометрия (ВЭМ);
- тредмил-тест – проба с бегущей дорожкой.
Противопоказания для проведения нагрузочных тестов:
- острый инфаркт миокарда;
- тяжёлая степень недостаточности кровообращения;
- быстро прогрессирующая или нестабильная стенокардия;
- высокое артериальное давление;
- аневризмы (выпячивания стенок) сосудов;
- выраженный аортальный стеноз (сужение аортального клапана);
- острый тромбофлебит (закупорка вен нижних конечностей сгустком крови);
- выраженные нарушения сердечного ритма;
- тяжёлая дыхательная недостаточность;
- острые инфекционные заболевания [8] .
Критериями положительной пробы с нагрузкой, свидетельствующими о наличии ИБС являются:
- развитие во время пробы типичного приступа стенокардии;
- изменение интервала ST по «ишемическому» типу (косонисходящее или горизонтальное снижение ST со значимой амплитудой и длительностью);
- возникновение различных желудочковых нарушений ритма при умеренной нагрузке (менее 70 % от максимальной частоты сердечных сокращений);
- приступ удушья;
- падение артериального давления на 25-30 % от исходного уровня.
Сцинтиграфия миокарда — радиоизотопное исследование сердца с нагрузкой и в покое. Этот неинвазивный и не опасный для жизни метод исследования помогает диагностировать ИБС за несколько лет до появления первых приступов стенокардии. Благодаря накоплению изотопа в жизнеспособной ткани миокарда можно оценить полноценность кровоснабжения сердца и отличить ИБС от болей в груди.
К первичным неинвазивным методам диагностики также относится МРТ коронарных артерий и мультиспиральная компьютерная томография коронарных артерий (МСКТ), которую можно дополнить контрастированием.
Селективная коронарная ангиография — исследование коронарных артерий с помощью рентгена после введения в них контрастного вещества через специальные катетеры по плечевой или бедренной артерии. В плановом порядке она проводится при очень низкой толерантности к нагрузкам, отсутствии эффекта медикаментозной терапии, потери трудоспособности пациента из-за частых болевых приступов. С помощью ангиографии нельзя поставить диагноз, но она обязательно проводится после постановки диагноза, чтобы подобрать метод оперативного лечения ИБС: аорто-коронарное шунтирование или стентирование артерий сердца.
Стабильную стенокардию нужно отличать от других форм стенокардии и инфаркта миокарда. Инфаркт миокарда отличается от стенокардии значительно большей интенсивностью и продолжительностью болей в области сердца, неэффективностью приёма нитроглицерина, характерными инфарктными признаками на ЭКГ. При инфаркте миокарда наблюдаются увеличение СОЭ (скорости оседания эритроцитов), повышенное содержание в крови кардиоспецифических ферментов: КФК-МВ, ЛДГ-1, тропонина Т и I.
При диагностике вазоспастической стенокардии во время селективной коронарографии не обнаруживается явных признаков атеросклеротического поражения коронарных артерий. Однако коронарный спазм (сужение сердечных артерий) развивается в участках с минимальными атеросклеротическими изменениями, не влияющими на кровоток в артериях сердца ни в покое, ни под влиянием физической нагрузки.
Одним из важных факторов риска развития вазоспастической стенокардии является курение. Предрасполагающим фактором может служить снижение магния в крови (гипомагниемия). Провоцировать приступ боли могут гипервентиляция (учащение дыхания), локальное или общее охлаждение. На ЭКГ во время приступа появляются характерные изменения.
«Немая» (безболевая) форма ИБС может быть выявлена при суточном мониторировании ЭКГ по Холтеру. Безболевая ишемия может быть самостоятельной формой ИБС или сочетаться с другими её формами (аритмиями и стенокардией).
Диагноз инфаркта миокарда основан на типичной клинической картине, данных ЭКГ, определении в крови биомаркеров некроза сердечной мышцы.
Важное значение в диагностике инфаркта миокарда имеют результаты лабораторных исследований:
- общий анализ крови отражает резорбционно-некротический синдром (обусловлен всасыванием продуктов распада сердечной мышцы), характерны изменения в биохимическом анализе сыворотки крови;
- маркерами гибели клеток сердечной мышцы (миоцитов) являются изменения концентрации в крови креатинфосфокиназы (КФК), лактатдегидрогеназы (ЛДГ), аспартатаминотрансферазы (АСАТ), содержание в крови миоглобина, кардиотропонинов Т и I (TnT и TnI) [2] .
При УЗИ сердца выявляется важнейший признак инфаркта миокарда — нарушение локальной сократимости миокарда. Эхокардиография позволяет оценить состояние сократительной функции миокарда путём оценки фракции выброса. А также выявить такие осложнения острого инфаркта, как образование пристеночных тромбов (сгустков крови) в полостях сердца, появление аневризмы сердца, разрыва межжелудочковой перегородки или отрыва сосочковых мышц. В стационаре больному проводится экстренная селективная коронарная ангиография. Во время этого исследования можно выявить закупоренную артерию и восстановить её проходимость.
Диагноз внезапной смерти должен быть поставлен незамедлительно в течение 10-15 секунд, при этом нельзя тратить драгоценное время на определение артериального давления, выслушивание тонов сердца, поиски пульса на лучевой артерии и запись ЭКГ. Пульс следует определять только на сонной артерии.
Диагноз клинической смерти ставится на основании следующих основных диагностических критериев:
- отсутствие сознания;
- отсутствие дыхания или внезапное появление шумного и частого дыхания;
- отсутствие пульса на сонных артериях;
- расширение зрачков;
- изменение цвета кожи, появление бледно-серой окраски кожи лица.
Лечение ишемической болезни сердца
Лечение ИБС при стабильной стенокардии включает антиангинальные средства, антиагреганты, разжижающие кровь, коррекцию уровня холестерина, психофармакологические воздействия, хирургическое лечение, санаторно-курортное лечение, устранение факторов риска, физические тренировки, изменение образа жизни.
Медикаментозное лечение ИБС
Применение антиангинальных препаратов является основой лечения стабильной стенокардии, так как они уменьшают действие основного механизма ИБС — несоответствие между потребностью сердечной мышцы в кислороде и доставкой его к ней.
Различают следующие группы антиангинальных средств:
- Нитраты (короткие и пролонгированные формы) — устраняют спазм, расширяют сердечные артерии, улучшают коронарный коллатеральный (обходной) кровоток (нитроглицерин, изосорбида мононитрат, изосорбида динитрат).
- Блокаторы бета-адренергических рецепторов — уменьшают потребность сердечной мышцы в кислороде за счёт снижения частоты сердечных сокращений и артериального давления, увеличивают доставку кислорода к миокарду с помощью увеличения коллатерального (обходного) кровотока, обладают антиаритмической активностью и повышают порог возникновения фибрилляции желудочков (бисопролол, метопролол, небиволол).
- Антагонисты кальция — тормозят вход ионов кальция внутрь клеток сердца и тем самым предупреждают их повреждение, расширяют коронарные артерии, уменьшают потребление кислорода сердечной мышцей за счёт снижения артериального давления и частоты сердечных сокращений (верапамил, дилтиазем, амлодипин).
- Активаторы калиевых каналов — активируют калиевые каналы, благодаря чему блокируется поступление кальция в гладкомышечные клетки и расширяются коронарные артерии (никорандил).
- Антиагреганты (препараты снижающие функциональную активность тромбоцитов) обязательно должны включаться в программу лечения ИБС. Наиболее часто используются ацетилсалициловая кислота («Кардиомагнил», «Тромбо-асс», «Аспирин-кардио») и клопидогрель.
Нормализация липидного профиля оказывает благоприятное влияние на состояние коронарного кровотока и уменьшает клинические проявления ИБС. Коррекция липидных нарушений проводится с помощью диеты, средств, снижающих холестерин (статинов) и физической активности. Статины (аторвастатин, розувастатин) назначаются индивидуально в дозировках, способствующих снижению «плохого» холестерина до целевого уровня [5] .
Пациента с острым инфарктом миокарда (ИМ) необходимо оперативно доставить в стационар для профилактики осложнений и увеличения шансов на выживание. Лечение определяется стадией инфаркта миокарда:
- в остром и острейшем периоде цель лечения заключается в том, чтобы предотвратить увеличения очага омертвения сердечной мышцы, устранить боль и другие симптомы;
- при переходе болезни в подострую стадию и в постинфарктном периоде цель лечебного воздействия — снизить риска рецидива и возможных осложнений.
Одной из главных задач терапии острого инфаркта является восстановление тока крови по сердечным артериям. Обязательно необходимо купировать боль. Интенсивность боли в этом периоде так велика, что пациент может погибнуть из-за остановки сердца от неё. Необходимо провести профилактику тяжёлых осложнений [9] .
Для лечения острого ИМ применяют лекарственные препараты из различных фармакологических групп:
- Обезболивающие препараты. Используются анальгетики из группы наркотических обезболивающих препаратов (морфин, «Омнопон», «Промедол») в сочетании с анальгином, антигистаминными препаратами («Димедрол»).
- Тромболитическая терапия. Цель этой терапии — растворить тромб в сердечной артерии и восстановить магистральный кровоток в артериях сердца, а также предупредить дальнейшее тромбообразования. Восстановление тока крови направлено на предотвращение распространения зоны омертвения сердечной мышцы. Чем меньше зона некроза (омертвения), тем больше шансы больного на успешную реабилитацию, ниже риск возникновения осложнений, многие из которых являются опасными для жизни. Для растворения тромба внутривенно вводятся тромболитики (стрептокиназа, урокиназа, альтеплаза).
- Атиагреганты. Препараты из этой группы влияют на клетки крови (тромбоциты и эритроциты). Действие антиагрегантов препятствует склеиванию тромбоцитов, при этом улучшается кровоток. Основным применяемым препаратом является «Аспирин» (ацетилсалициловая кислота), также используются ингибиторы P2Y12-рецепторов тромбоцитов (тикагрелор, прасугрел и клопидогрель).
Хирургическое лечение ИБС
Восстановление кровотока по сердечным артериям возможно также с помощью хирургического лечения (стентирование или аорто-коронарное шунтирование). В основе процедуры коронарного стентирования лежит проведение баллонного катетера в узкий участок коронарной артерии под контролем рентгена. При этом атеросклеротическая бляшка «раздавливается», а просвет артерии сердца расширяется. После этого в сосуд может быть установлен стент — прочная сетчатая трубочка, напоминающая пружинку, которая повторяет рельеф сосуда и поддерживает его каркас.
Для ограничения зоны ишемии и некроза (омертвения) сердечной мышцы необходимо кроме восстановления кровотока в артериях сердца уменьшить нагрузку на сердце. С этой целью используются бета-блокаторы, которые снижают частоту сердечных сокращений [10] .
Прогноз. Профилактика
На прогноз при ишемической болезни влияет:
- наличие факторов риска и возраст;
- выраженность симптомов стенокардии и её функциональный класс;
- результаты инструментальных исследований, в частности проб с нагрузкой;
- перенесённый инфаркт миокарда;
- характер лечения ИБС, в том числе использование методов реваскуляризации миокарда (аорто-коронарное шунтирование, стентирование).
Неблагоприятно влияют на прогноз следующие факторы:
- недавний (до 1 года) инфаркт миокарда;
- перенесённая внезапная коронарная смерть с успешной реанимацией;
- впервые возникшая стенокардия (после её стабилизации прогноз улучшается);
- III и IV функциональный класс стенокардии;
- усиление и увеличение продолжительности или появление приступов стенокардии в покое у больных со стабильной стенокардией напряжения;
- кардиомегалия (увеличение сердца), нарушения ритма, сердечная недостаточность;
- пожилой возраст;
- изменения ЭКГ в покое;
- артериальная гипертензия и гипертрофия левого желудочка;
- положительные результаты нагрузочной пробы (чем ниже толерантность к физической нагрузке и чем более выражены изменения ЭКГ, тем хуже прогноз);
- снижение фракции выброса, определяемой при проведении по УЗИ сердца;
- многососудистое поражение коронарного русла по данным селективной коронарной ангиографии.
Профилактика ИБС
Профилактика ишемической болезни бывает первичная или вторичная [3] . Первичная профилактика направлена на предотвращение развития атеросклероза и ИБС и заключается в устранении или уменьшении действия обратимых факторов риска. Основными обратимыми факторами риска являются курение, артериальная гипертензия, гиперлипидемия (повышение холестерина).
Важнейшими мероприятиями в рамках первичной профилактики является нормализация образа жизни, что предполагает:
- ограничить соль и жиры в пище;
- контролировать артериальное давление;
- быть физически активным — рекомендуются утренняя гимнастика, дозированная ходьба, бег, занятия в оздоровительных группах, спортивные игры, ходьба на лыжах и т. д.;
- прекратить курить и отказаться от злоупотребления алкоголем: у лиц, выкуривающих пачку сигарет в день, риск развития ИБС значительно выше, чем у некурящих; курение значительно повышает риск внезапной смерти; атеросклероз сердечных артерий у курящих выражен сильнее, чем у некурящих;
- устранить отрицательные психоэмоциональные стрессовые ситуации, создать состояние психического комфорта как на работе, так и дома, использовать психотерапию.
Меры профилактики прогрессирования ИБС (вторичная профилактика):
1. Контролировать уровень артериального давления. При повышении АД нужно принимать гипотензивные (снижающие артериальное давление) медикаментозные препараты, которые подбирает врач в зависимости от уровня давления и наличия сопутствующих заболеваний. Цель лечения — снизить артериальное давление до 130/80 мм рт. ст. Идти к этому целевому уровню нужно постепенно и только под контролем лечащего врача.
2. Контролировать уровень холестерина. У больных ИБС уровень общего холестерина должен быть ниже 4,5 ммоль/л (желательно менее 4,0 ммоль/л), а уровень холестерина ЛПНП — менее 1,5 ммоль/л. Необходимо придерживаться здорового питания и принимать препараты, снижающие уровень холестерина в крови.
3. Прекратить курить. Курение и здоровье несовместимы! Отказ от этой вредной привычки значительно уменьшает риск инфаркта и инсульта независимо от возраста и стажа курения.
4. Увеличить физическую активность. Рекомендуются ходьба, езда на велосипеде, плавание. Нагрузка должна быть разумной и хорошо переносимой, не вызывать приступы стенокардии или появление одышки. Перед тем, как приступить к физическим упражнениям, необходимо посоветоваться с врачом.
5. Принимать лекарства. Обязательно следует постоянно принимать назначенные лечащим врачом медикаментозные препараты для улучшения самочувствия, повышения переносимости физических нагрузок и улучшения прогноза — увеличения продолжительности жизни.
Причины ишемической болезни сердца

За счет сократимости сердца осуществляется кровообращение всех органов, поддерживается необходимый уровень давления, обеспечивающий полноценную перфузию тканей. Если в результате атеросклероза артерий или иных патогенных факторов нарушается кровоснабжение миокарда, это приводит к формированию ишемической болезни сердца. Подобное заболевание и его осложнения, в том числе инфаркт, уносят ежегодно сотни жизней. Тревожными симптомами, указывающими на эту проблему, могут быть боль в области сердца, а также недомогания, аритмии, колебания давления. Своевременная диагностика болезни позволяет подобрать адекватное лечение и взять состояние под контроль.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Ишемическая болезнь сердца: что это такое?

Миокард является непрерывно работающей мышцей, которая для своей активности должна непрерывно получать достаточно большой объём энергии и кислорода. За счет полноценного функционирования коронарных сосудов сердечная мышца получает все необходимое для работы. Если же в силу различных повреждений коронарных сосудов потребности сердца превышают объём поступающего кислорода, формируется ишемическая болезнь сердца. Дефицит кислорода приводит к поражению миокарда, склеротическим изменениям на фоне приступов гипоксии. Если же кровоток нарушается резко и на длительное время, может возникать осложнение ишемической болезни сердца — инфаркт миокарда. Нередко ишемическая болезнь сердца протекает с приступами стенокардии, для нее типичны аритмии, формирование прогрессирующей сердечной недостаточности.
В чем причины: атеросклероз артерий и сопутствующие условия
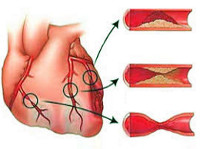
Если говорить о причинах, то основной из них является атеросклероз артерий, питающих миокард (венечных). Образование бляшек приводит к сужению просвета сосудов, что само по себе затрудняет приток крови к сердечной мышце. Кроме того, сосуды сердца зависимы от различных стимулов, регулирующих сосудистый тонус. Стресс, боль, волнения приводят к их спазму, из-за чего просвет сужается еще сильнее. Помимо этого, при атеросклерозе артерий образующиеся бляшки склонны к травмированию, изъязвлению, разрыву, что запускает процесс образования тромба, закупоривающего просвет сосуда. Формируется острая ишемия отдельных участков миокарда.
Выделяют также факторы риска, провоцирующие атеросклероз артерий и прогрессирование ишемической болезни сердца. К ним относят нарушения обмена липидов и формирование ожирения, нарушение сосудистого тонуса с формированием гипертензии, патологии свертывания крови со склонностью к тромбообразованию. Опасен в плане развития ИБС и атеросклероза артерий также сахарный диабет и резистентность к инсулину, приводящая к гипергликемии. Естественно, что неправильное питание, малоподвижность и вредные привычки вносят свой негативный вклад в развитие болезни.
Боль в груди — опасный сигнал
Чаще всего обращаться к врачу и обнаруживать ИБС пациента заставляет боль, возникающая в груди. Она имеет вид приступов, локализуется в загрудинном пространстве, имеет давящий или сжимающий, жгучий характер. Хотя приступ боли кратковременный, длится обычно около 5-10 минут, но он может не на шутку напугать пациента. Обычно он возникает на фоне физических нагрузок или эмоциональных всплесков, из-за переедания, при повышении давления или на фоне тахикардии (учащение сердцебиений). Большинство пациентов отмечают достаточно четкую связь между приступом боли и предшествующими провоцирующими факторами.
Боль имеет специфику отдавать в плечо или левую руку, под ключицу или в область лопатки, при приеме нитропрепаратов под язык быстро и полностью устраняется за счет снятия спазма артерий. Подобные симптомы типичны для такой формы ИБС как стабильная стенокардия, но это не единственная форма проявлений. Течение болезни зачастую непредсказуемо, возможны различные варианты и осложнения.
Варианты появлений: аритмии, давление, боль в животе

Есть вариант стенокардии Принцметала, для которой типичны болевые приступы в состоянии покоя, в ночное время или по утрам. Данные ЭКГ при ней могут походить на инфарктные, но длятся относительно недолго, быстро возвращаясь к норме из-за устранения спазма артерий. Но на фоне этого варианта течения нередко бывает серьезная аритмия, вплоть до угрозы для жизни (желудочковая тахикардия).
Впервые выявленная стенокардия опасна, так как имеет непредсказуемое течение и грозит развитием инфаркта или опасных аритмий. До момента стабилизации ее относят к категории опасных, нестабильных стенокардий.
Опасно прогрессирование стенокардии, на фоне этого состояния болевые приступы усиливаются, все чаще возникает аритмия, приступы возникают не только при активности, но уже и в покое, а объём допустимых и переносимых нагрузок резко уменьшается. Прием нитропрепаратов не дает выраженного эффекта, что приводит к увеличению суточной их дозировки.
Инфаркт: тяжелое поражение сердца
Если ишемия длительная, возникает тромбоз венечных артерий, может развиваться инфаркт миокарда, который грозит гибелью или инвалидностью, существенными ограничениями в последующей жизни, нарушением проводимости сердца, что формирует опасные аритмии. Для этого состояния типична боль в сердце жгучего или давящего характера, которая не купируется нитропрепаратами. На фоне этого развивается мертвенная бледность кожи с холодным потом, возникает страх смерти и сильная слабость, кружится голова и присоединяется одышка, ощущение нехватки воздуха.
Тоны сердца резко ослабляются, возникает систолический шум, нарушения ритма, лейкоцитоз. При снятии ЭКГ, в зависимости от локализации, наблюдаются характерные изменения зубцов, отражающие гибель определенной зоны миокарда. Но иногда инфаркт маскируется под иные патологии — приступ астмы, на фоне которого боли в сердце не выражены, а также абдоминальные боли, принимаемые ошибочно за «острый живот». Ведущими в клинических проявлениях могут быть нарушения ритма или неврологические расстройства, а также малосимптомное течение. Каким бы ни были варианты, пораженная часть сердца теряет свою функциональную активность.
Ишемическая болезнь сердца
Ишемическая болезнь сердца (ИБС) – органическое и функциональное поражение миокарда, вызванное недостатком или прекращением кровоснабжения сердечной мышца (ишемией). ИБС может проявляться острыми (инфаркт миокарда, остановка сердца) и хроническими (стенокардия, постинфарктный кардиосклероз, сердечная недостаточность) состояниями. Клинические признаки ИБС определяются конкретной формой заболевания. ИБС является самой распространенной в мире причиной внезапной смерти, в том числе лиц трудоспособного возраста.
МКБ-10
Общие сведения
Ишемическая болезнь сердца является серьезнейшей проблемой современной кардиологии и медицины в целом. В России ежегодно фиксируется около 700 тыс. смертей, вызванных различными формами ИБС, в мире смертность от ИБС составляет около 70%. Ишемическая болезнь сердца в большей степени поражает мужчин активного возраста (от 55 до 64 лет), приводя к инвалидности или внезапной смерти. В группу ИБС входят остро развивающиеся и хронически протекающие состояния ишемии миокарда, сопровождающиеся последующими его изменениями: дистрофией, некрозом, склерозом. Эти состояния рассматриваются, в том числе, и в качестве самостоятельных нозологических единиц.

Причины
Подавляющее большинство (97-98%) клинических случаев ИБС обусловлено атеросклерозом коронарных артерий различной степени выраженности: от незначительного сужения просвета атеросклеротической бляшкой до полной сосудистой окклюзии. При 75%-ном коронаростенозе клетки сердечной мышцы реагируют на недостаток кислорода, и у пациентов развивается стенокардия напряжения.
Другими причинами, вызывающими ИБС, служат тромбоэмболия или спазм венечных артерий, развивающиеся обычно на фоне уже имеющегося атеросклеротического поражения. Кардиоспазм усугубляет обструкцию коронарных сосудов и вызывает проявления ишемической болезни сердца.
К факторам, способствующим возникновению ИБС, относятся:
Способствует развитию атеросклероза и увеличивает риск ишемической болезни сердца в 2-5 раз. Наиболее опасными в плане риска ИБС являются гиперлипидемии типов IIа, IIб, III, IV, а также уменьшение содержания альфа-липопротеинов.
Артериальная гипертония увеличивает вероятность развития ИБС в 2-6 раз. У пациентов с систолическим АД = 180 мм рт. ст. и выше ишемическая болезнь сердца встречается до 8 раз чаще, чем у гипотоников и людей с нормальным уровнем артериального давления.
По различным данным, курение сигарет увеличивает заболеваемость ИБС в 1,5-6 раз. Летальность от ишемической болезни сердца среди мужчин 35-64 лет, выкуривающих 20-30 сигарет ежедневно, в 2 раза выше, чем среди некурящих той же возрастной категории.
Физически малоактивные люди рискуют заболеть ИБС в 3 раза больше, чем лица, ведущие активный образ жизни. При сочетании гиподинамии с избыточной массой тела этот риск возрастает в разы.
- нарушение толерантности к углеводам
При сахарном диабете, в т. ч. латентном, риск заболеваемости ишемической болезнью сердца увеличивается в 2-4 раза.
К факторам, создающим угрозу развития ИБС следует также отнести отягощенную наследственность, мужской пол и пожилой возраст пациентов. При сочетании нескольких предрасполагающих факторов, степень риска в развитии ишемической болезни сердца существенно возрастает.
Причины и скорость развития ишемии, ее длительность и выраженность, исходное состояние сердечно-сосудистой системы индивидуума определяют возникновение той или иной формы ишемической болезни сердца.
Патогенез
В основе развития ИБС лежит дисбаланс между потребностью сердечной мышцы в кровоснабжении и фактическим коронарным кровотоком. Этот дисбаланс может развиваться в связи с резко возросшей потребностью миокарда в кровоснабжении, но недостаточном его осуществлении, либо при обычной потребности, но резком снижении коронарного кровообращения. Дефицит кровоснабжения миокарда особенно выражен в случаях, когда коронарный кровоток снижен, а потребность сердечной мышцы в притоке крови резко возрастает. Недостаточное кровоснабжение тканей сердца, их кислородное голодание проявляется различными формами ишемической болезни сердца.
Классификация
В качестве рабочей классификации, по рекомендации ВОЗ (1979 г.) и ВКНЦ АМН СССР (1984 г.), кардиологами-клиницистами используется следующая систематизация форм ИБС:
1. Внезапная коронарная смерть (или первичная остановка сердца) – внезапно развившееся, непредвиденное состояние, в основе которого предположительно лежит электрическая нестабильность миокарда. Под внезапной коронарной смертью понимается мгновенная или наступившая не позднее 6 часов после сердечного приступа смерть в присутствии свидетелей. Выделяют внезапную коронарную смерть с успешной реанимацией и с летальным исходом.
- стенокардия напряжения (нагрузки):
- стабильная (с определением функционального класса I, II, III или IV);
- нестабильная: впервые возникшая, прогрессирующая, ранняя послеоперационная или постинфарктная стенокардия;
- спонтанная стенокардия (син. особая, вариантная, вазоспастическая, стенокардия Принцметала)
3. Безболевая форма ишемии миокарда.
- крупноочаговый (трансмуральный, Q-инфаркт);
- мелкоочаговый (не Q-инфаркт);
6. Нарушения сердечной проводимости и ритма (форма).
7. Сердечная недостаточность (форма и стадии).
В кардиологии существует понятие «острого коронарного синдрома», объединяющего различные формы ишемической болезни сердца: нестабильную стенокардию, инфаркт миокарда (с Q-зубцом и без Q-зубца). Иногда в эту же группу включают и внезапную коронарную смерть, вызванную ИБС.
Симптомы ИБС
Клинические проявления ИБС определяются конкретной формой заболевания (смотри инфаркт миокарда, стенокардия). В целом ишемическая болезнь сердца имеет волнообразное течение: периоды стабильно нормального самочувствия чередуются с эпизодами обострения ишемии. Около 1/3 пациентов, особенно с безболевой ишемией миокарда, совсем не ощущают наличия ИБС. Прогрессирование ишемической болезни сердца может развиваться медленно, десятилетиями; при этом могут изменяться формы заболевания, а стало быть, и симптомы.
К общим проявлениям ИБС относятся загрудинные боли, связанные с физическими нагрузками или стрессами, боли в спине, руке, нижней челюсти; одышка, усиленное сердцебиение или ощущение перебоев; слабость, тошнота, головокружение, помутнение сознания и обмороки, чрезмерная потливость. Нередко ИБС выявляется уже на стадии развития хронической сердечной недостаточности при появлении отеков на нижних конечностях, выраженной одышке, заставляющей пациента принимать вынужденное сидячее положение.
Перечисленные симптомы ишемической болезни сердца обычно не встречаются одновременно, при определенной форме заболевания наблюдается преобладание тех или иных проявлений ишемии.
Предвестниками первичной остановки сердца при ишемической болезни сердца могут служить приступообразно возникающие ощущения дискомфорта за грудиной, страх смерти, психоэмоциональная лабильность. При внезапной коронарной смерти пациент теряет сознание, происходит остановка дыхания, отсутствует пульс на магистральных артериях (бедренных, сонных), не прослушиваются тоны сердца, расширяются зрачки, кожные покровы становятся бледно-сероватого оттенка. Случаи первичной остановки сердца составляют до 60% летальных исходов ИБС, преимущественно на догоспитальном этапе.
Осложнения
Гемодинамические нарушения в сердечной мышце и ее ишемические повреждения вызывают многочисленные морфо-функциональные изменения, определяющие формы и прогноз ИБС. Результатом ишемии миокарда являются следующие механизмы декомпенсации:
- недостаточность энергетического метаболизма клеток миокарда – кардиомиоцитов;
- «оглушенный» и «спящий» (или гибернирующий) миокард – формы нарушения сократимости левого желудочка у пациентов с ИБС, имеющие преходящий характер;
- развитие диффузного атеросклеротического и очагового постинфарктного кардиосклероза – уменьшение количества функционирующих кардиомиоцитов и развитие на их месте соединительной ткани;
- нарушение систолической и диастолической функций миокарда;
- расстройство функций возбудимости, проводимости, автоматизма и сократимости миокарда.
Перечисленные морфо-функциональные изменения миокарда при ИБС приводят к развитию стойкого снижения коронарного кровообращения, т. е. сердечной недостаточности.
Диагностика
Диагностику ИБС осуществляют кардиологи в условиях кардиологического стационара или диспансера с использованием специфических инструментальных методик. При опросе пациента выясняются жалобы и наличие характерных для ишемической болезни сердца симптомов. При осмотре определяются наличие отеков, цианоза кожных покровов, шумов в сердце, нарушений ритма.
Лабораторно-диагностические анализы предполагают исследование специфических ферментов, повышающихся при нестабильной стенокардии и инфаркте (креатинфосфокиназы (в течение первых 4—8 часов), тропонина-I (на 7—10 сутки), тропонина-Т (на 10—14 сутки), аминотрансферазы, лактатдегидрогеназы, миоглобина (в первые сутки)). Эти внутриклеточные белковые ферменты при разрушении кардиомиоцитов высвобождаются в кровь (резорбционно-некротический синдром). Также проводится исследование уровня общего холестерина, липопротеидов низкой (атерогенных) и высокой (антиатерогенных) плотности, триглицеридов, сахара крови, АЛТ и АСТ (неспецифических маркеров цитолиза).
Важнейшим методом диагностики кардиологических заболеваний, в т. ч. ишемической болезни сердца, является ЭКГ – регистрация электрической активности сердца, позволяющая обнаружить нарушения нормального режима работы миокарда. ЭхоКГ – метод УЗИ сердца позволяет визуализировать размеры сердца, состояние полостей и клапанов, оценить сократимость миокарда, акустические шумы. В некоторых случаях при ИБС проводят стресс эхокардиографию – ультразвуковую диагностику с применением дозированной физической нагрузки, регистрирующую ишемию миокарда.
В диагностике ишемической болезни сердца широко используются функциональные пробы с нагрузкой. Они применяются для выявления ранних стадий ИБС, когда нарушения еще невозможно определить в состоянии покоя. В качестве нагрузочных тестов используются ходьба, подъем по лестнице, нагрузки на тренажерах (велотренажере, беговой дорожке), сопровождающиеся ЭКГ-фиксацией показателей работы сердца. Ограниченность применения функциональных проб в ряде случаев вызвана невозможностью выполнения пациентами требуемого объема нагрузки.
Холтеровское суточное мониторирование ЭКГ предполагает регистрацию ЭКГ, выполняемую в течение суток и выявляющую периодически возникающие нарушения в работе сердца. Для исследования используется портативный аппарат (холтеровский монитор), фиксируемый на плече или поясе пациента и снимающий показания, а также дневник самонаблюдения, в котором пациент отмечает по часам свои действия и происходящие изменения в самочувствии. Полученные в ходе мониторирования данные обрабатываются на компьютере. ЭКГ-мониторирование позволяет не только выявить проявления ишемической болезни сердца, но также причины и условия их возникновения, что особенно важно в диагностике стенокардии.
Чрезпищеводная электрокардиография (ЧПЭКГ) позволяет детально оценить электрическую возбудимость и проводимость миокарда. Суть метода состоит во введении датчика в пищевод и регистрации показателей работы сердца, минуя помехи, создаваемые кожными покровами, подкожно-жировой клетчаткой, грудной клеткой.
Проведение коронарографии в диагностике ишемической болезни сердца позволяет контрастировать сосуды миокарда и определять нарушения их проходимости, степень стеноза или окклюзии. Коронарография используется для решения вопроса об операции на сосудах сердца. При введении контрастного вещества возможны аллергические явления, в т. ч. анафилаксия.
Лечение ИБС
Тактика лечения различных клинических форм ишемической болезни сердца имеет свои особенности. Тем не менее, можно обозначить основные направления, применяемые для лечения ИБС:
- немедикаментозная терапия;
- лекарственная терапия;
- проведение хирургической реваскуляризации миокарда (аорто-коронарного шунтирования);
- применение эндоваскулярных методик (коронарной ангиопластики).
К немедикаментозной терапии относятся мероприятия по коррекции образа жизни и питания. При различных проявлениях ИБС показано ограничение режима активности, т. к. при физической нагрузке происходит увеличение потребности миокарда в кровоснабжении и кислороде. Неудовлетворенность этой потребности сердечной мышцы фактически и вызывает проявления ИБС. Поэтому при любых формах ишемической болезни сердца ограничивается режим активности пациента с последующим постепенным расширением его во время реабилитации.
Диета при ИБС предусматривает ограничение приема воды и соли с пищей для снижения нагрузки на сердечную мышцу. С целью замедления прогрессирования атеросклероза и борьбы с ожирением также назначается низкожировая диета. Ограничиваются, а по возможности, исключаются следующие группы продуктов: жиры животного происхождения (сливочное масло, сало, жирное мясо), копченая и жареная пища, быстро всасывающиеся углеводы (сдобная выпечка, шоколад, торты, конфеты). Для поддержания нормального веса необходимо соблюдать баланс между потребляемой и расходуемой энергией. При необходимости снижения веса дефицит между потребляемыми и расходуемыми энергозапасами должен составлять минимум 300 кКл ежедневно, с учетом, что за сутки при обычной физической активности человек тратит около 2000—2500 кКл.
Лекарственная терапия при ИБС назначается по формуле «A-B-C»: антиагреганты, β-адреноблокаторы и гипохолестеринемические препараты. При отсутствии противопоказаний возможно назначение нитратов, диуретиков, антиаритмических препаратов и др. Отсутствие эффекта от проводимой лекарственной терапии ишемической болезни сердца и угроза развития инфаркта миокарда являются показанием к консультации кардиохирурга для решения вопроса об оперативном лечении.
К хирургической реваскуляризации миокарда (аортокоронарное шунтирование — АКШ) прибегают с целью восстановления кровоснабжения участка ишемии (реваскуляризации) при резистентности к проводимой фармакологической терапии (например, при стабильной стенокардии напряжения III и IV ФК). Суть метода АКШ заключается в наложении аутовенозного анастомоза между аортой и пораженной артерией сердца ниже участка ее сужения или окклюзии. Тем самым создается обходное сосудистое русло, доставляющее кровь к участку ишемии миокарда. Операции АКШ могут проводиться с использованием искусственного кровообращения или на работающем сердце. К малоинвазивным хирургическим методикам при ИБС относится чрескожная транслюминальная коронарная ангиопластика (ЧТКА) – баллонное «расширение» стенозированного сосуда с последующей имплантацией каркас-стента, удерживающего достаточный для кровотока просвет сосуда.
Прогноз и профилактика
Определение прогноза при ИБС зависит от взаимосвязи различных факторов. Так неблагоприятно сказывается на прогнозе сочетание ишемической болезни сердца и артериальной гипертонии, тяжелых расстройств липидного обмена и сахарного диабета. Лечение может лишь замедлить неуклонное прогрессирование ИБС, но не остановить ее развитие.
Самой эффективной профилактикой ИБС является снижение неблагоприятного воздействия факторов угрозы: исключение алкоголя и табакокурения, психоэмоциональных перегрузок, поддержание оптимальной массы тела, занятия физкультурой, контроль АД, здоровое питание.
Источник https://probolezny.ru/ishemicheskaya-bolezn-serdca/
Источник https://medaboutme.ru/articles/prichiny_ishemicheskoy_bolezni_serdtsa/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_cardiology/ischemic_heart?PAGEN_2=2