Признаки и лечение кандидоза (молочницы) при беременности в 3 триместре
Кандидоз вульвы – весьма распространенное заболевание слизистой влагалища, причиной которого является грибковая инфекция. В особой группе риска по этому диагнозу находятся женщины в период беременности. Это связано с естественным снижением иммунных ресурсов организма. Молочница при беременности в 3 триместре считается распространенным явлением, однако терапия заболевания в этот период позволяет применять более широкий спектр препаратов, ведь основные органы и системы малыша уже сформированы.
Причины возникновения молочницы при беременности в 3 триместре
Молочница представляет собой инфекционное заболевание слизистой, которое образуется в результате деятельности грибков Candida. В гинекологии диагноз принято называть кандидозным кольпитом или вагинальным кандидозом. Грибки рода Кандида всегда присутствуют на слизистых влагалища и кишечника, но в норме их концентрация не увеличивается, соответственно, молочница никак себя не проявляет. Вырасти количество микроорганизмов может в результате снижения иммунитета, дисбактериоза или любого варианта изменения микрофлоры.
Молочница у беременных на позднем сроке обусловлена не только сниженными защитными возможностями организма, но и присутствующим застоем венозной крови из-за давления увеличившейся в размерах матки. Слабый отток вызывает осложнения при кандидозе.
Молочница во время беременности в 3 триместре может быть вызвана следующими причинами:
- Лекарственные средства, которые женщина вынуждена принимать для нормального развития плода. Чаще всего это гормональные препараты.
- Половые инфекции, которые не всегда попадают в организм из-за интимной близости. Подобные заболевания приводят к быстрому росту патогенной микрофлоры и вызывают сильное ослабление местного иммунитета.
- Хронические заболевания, наличие которых приводит к ослаблению естественных защитных ресурсов организма.
- Различные гормональные сбои, возникающие в результате диабета беременных и нарушений функционирования эндокринной системы.

Важно! В качестве косвенных причин, в результате которых возникает сильная молочница при беременности в 3 триместре, выступают неправильное питание и гиповитаминоз. Неправильная интимная гигиена зачастую является провоцирующим фактором для развития вагинального кандидоза
Как выглядит и проявляется молочница при беременности в 3 триместре
Признаки молочницы при беременности в третьем триместре зависят от характера заболевания, который может быть острым и хроническим. Симптоматическая картина одинакова для всех сроков вынашивания плода.
Характерные симптомы молочницы в острой форме при беременности в 3 триместре:
- Сильный зуд, жжение в области слизистой наружных половых органов. Неприятные ощущения могут стихать, а периодами становиться невыносимыми.
- Обильные выделения из влагалища, они чаще белого цвета, имеют творожистую консистенцию. При остром развитии кандидоза на позднем сроке вынашивания плода приобретают зеленоватый оттенок. Будущая мама зачастую принимает выделения при молочнице за околоплодные воды.
- Покраснение наружных половых органов, заметный отек. Эти симптомы вызваны постоянными выделениями, которые раздражают слизистую.
- Болезненный дискомфорт при мочеиспускании и половом акте. Зачастую неприятные ощущения становятся причиной полного отказа от интимной жизни.
- Кисловатый запах, который характерен больше для бактериального кандидоза. Тем не менее, он может проявляться и при сильной молочнице у беременных.

Наличие признаков молочницы у будущей мамы всегда индивидуальны, в некоторых случаях наблюдаются только творожистые выделения
Хронический кандидоз при беременности в 3 триместре представляет собой постоянную череду ремиссий и острых форм. В первом случае симптоматическая картина отсутствует, однако обнаружить грибок можно при помощи лабораторных исследований.
Внимание! Симптомы кандидоза у беременных женщин ничем не отличаются от проявлений грибковой инфекции у небеременных.
Диагностика
Заподозрить молочницу у женщины при беременности в 3 триместре врач может по жалобам и при визуальном осмотре половых органов, для которых будут характерны отек и покраснение. Дополнительным сигналом развития кандидоза считается наличие белых точек на слизистой и ярко выраженного сосудистого «узора», являющегося «раздражением» от выделений.
Определить наличие кандидозной инфекций в организме не составит труда. Современная гинекология предлагает несколько методов исследований:
- Непосредственный осмотр в кресле, когда с помощью гинекологических зеркал врач может определить характер выделений, оценить общее состояние влагалища и шейки матки. Такой способ диагностики на позднем сроке беременности проводится редко из-за угрозы преждевременных родов.
- Мазок на флору. Врач с помощью специального инструмента проводит забор выделений с дальнейшим нанесением их на стекло. Полученный биологический материал передается в лабораторию, где после окрашивания специальным составом происходит его изучение под микроскопом. Такой анализ позволяет определить конкретный вид инфекции, чтобы исключить наличие других заболеваний, которые зачастую путают с молочницей. По результатам лабораторного исследования можно определить тип грибка и назначить соответствующее эффективное лечение.
- Бак-посев. Еще один вариант мазка, который носит более информативный характер. С его помощью можно увидеть не только всю картину микрофлоры влагалища, но и концентрацию возбудителей, что позволяет узнать их чувствительность к тому или иному препарату. У этого метода есть существенный недостаток – слишком длительное ожидание результата.
Судя по фото, молочница при беременности в 3 триместре под микроскопом представляет собой соединение дрожжеподобных грибков.

Лечение молочницы назначают в том случае, если мицелий и споры грибков рода Кандида обнаруживаются в выделениях из влагалищ
Чем лечить молочницу при беременности в 3 триместре
Грамотное лечение молочницы у беременных необходимо на любом сроке, особенно в третьем триместре. При наличии инфекции велик риск заражения плода при прохождении его по родовым путям. Многие медикаменты противопоказаны на раннем сроке вынашивания, в то время как в третьем триместре допускается терапия эффективными препаратами для местного применения. При этом системные медикаменты, принимаемые перорально, противопоказаны на протяжении всей беременности. Назначение комплексной терапии практикуется непосредственно перед родоразрешением.
Препараты, таблетки для лечения молочницы при беременности в 3 триместре
При беременности в 3 триместре от молочницы показаны следующие медикаментозные средства:
- Тержинан. Это вагинальные таблетки, представляющие собой комбинированное средство. Сочетают в себе сразу несколько вариантов воздействий – противомикробное, противогрибковое и противовоспалительное. Тержинан поддерживает стабильный уровень рН во влагалище. Главные активные вещества вагинальных таблеток – преднизолон, снимающий воспаление, нистатин и тернидазол, оказывающие противогрибковое действие, и неомицин, являющийся антибиотиком широкого спектра.
Таблетку Тержинан следует предварительно подержать в воде в течение 30 секунд, после чего ввести во влагалище на ночь - Клотримазол. Противомикробный и противогрибковый препарат, выпускаемый в форме вагинальных таблеток. Лекарственное средство показывает особую эффективность при лечении разных видов грибков, грамположительных бактерий и дерматофитов.
Клотримазол не всасывается в кровь и не проходит сквозь плаценту, что делает его применение безопасным в третьем триместре беременности - Пимафуцин. Препарат представляет собой вагинальные свечи с активным действующим веществом натамицином. Последний особенно эффективен против распространенного возбудителя молочницы – грибка Candida albicans.
Пимафуцин выпускают также в виде таблеток и кремов, однако вагинальные суппозитории – идеальный вариант для беременных - Ливарол. Вагинальные свечи имеют в качестве активного компонента вещество кетоконазол, он эффективен не только в отношении дрожжевых грибков, но и вызывает гибель стафилококков и стрептококков.
Свечи Ливарол признаны абсолютно безопасным препаратом для лечения молочницы в третьем триместре беременности
В качестве дополнения по показаниям врача можно применять местные антисептические средства, такие, как Мирамистин, хлоргексидин.
Важно! Длительность курса терапии и дозировку препаратов определяет врач индивидуально после получения результатов анализов. Если не проходит молочница во время беременности на позднем сроке, возможно, потребуется смена схемы лечения.
Эффективные народные средства
Вылечить молочницу при беременности в 3 триместре поможет применение народных средств. Однако использовать подобные способы терапии можно только по предварительному согласованию с врачом.
Наиболее эффективными считаются следующие народные методы лечения молочницы при беременности в третьем триместре:
- В литре горячей воды растворить столовую ложку пищевой соды. Остывший состав использовать для подмываний.
- Отвар ромашки делают из двух столовых ложек сухой травы, которую следует залить стаканом кипятка. Прокипятить в течение десяти минут, остудить и процедить. Использовать для подмывания и ванночек.
- Несколько капель чистого масла чайного дерева растворить в литре воды. Применять для гигиены наружных половых органов.
- Разбавить одну часть меда двумя частями воды. Полученным составом протирать слизистую оболочку наружных половых органов.
Профилактика
Лучший способ предотвратить развитие молочницы – грамотная профилактика. Важно вовремя сдавать анализы и проходить плановые обследования.
Рекомендованные меры профилактики молочницы:
- умеренно-активный образ жизни, частые прогулки на воздухе;
- регулярная гигиена половых органов, применение средств с нейтральным показателем pH;
- сбалансированное питание;
- отсутствие стрессов;
- использовать белье только из натуральных материалов.
Опасна ли молочница при беременности в 3 триместре
Несмотря на то, что молочница не наносит вреда плоду, при ее наличии возможны некоторые негативные последствия:
- преждевременные роды;
- гипоксия;
- подтекание вод.
Внимание! Самое опасное последствие кандидоза во время беременности – риск инфицирования плода.

Грибок рода Кандида может вызывать воспалительные процессы органов малого таза
Заключение
Молочница при беременности в 3 триместре требует обязательного лечения. Перед терапией важно провести точную диагностику, чтобы исключить вероятность наличия дополнительных инфекций. Лечение в третьем триместре предусматривает использование противогрибковых препаратов местного действия.
Отзывы о лечении молочницы при беременности в 3 триместре
Екатерина Симонова, 25 лет, г. Москва Столкнулась с молочницей за пару недель до родов, были весьма неприятные ощущения, зуд, обильные выделения. Врач назначил Пимафуцин, эффект почувствовала с первого дня, пропала нестерпимая чесотка. На роды я шла уже без признаков кандидоза. Ребенок родился здоровым. Елена Иванова, 21 год, Севастополь Что такое молочница, я не знала до беременности. А после 30 недель начался жуткий зуд и очень обильные выделения. Врач взял мазок на анализ, диагностировал молочницу. Выписал Тержинан, в тот же день купила и начала курс. Эффект почувствовала на третий день, зуд как рукой сняло. Побочек никаких не было, очень хорошее средство для беременных.
Молочница у беременных
Молочница у беременных — это воспалительное поражение слизистой оболочки влагалища дрожжеподобными грибами, возникшее или обострившееся во время гестации. Проявляется творожистыми вагинальными выделениями, зудом, жжением, раздражением, везикулезной сыпью в области наружных гениталий, промежности, межъягодичной и паховой складок, отеком половых органов, диспареунией. Диагностируется с помощью гинекологического осмотра, микроскопического исследования влагалищного мазка, ПЦР, РИФ, ИФА. Для лечения применяют местные антимикотические средства разных групп — полиены, азолы, комбинированные препараты.
МКБ-10
Общие сведения
Молочница (кандидоз влагалища, кандидозный вагинит) хотя бы раз в жизни возникает более чем у 2/3 женщин репродуктивного возраста, в 40-50% случаев эпизоды заболевания повторяются, а у 5% пациенток инфекция принимает хроническое рецидивирующее течение. Кольпит, вызванный дрожжеподобными грибами, диагностируется у 30-40% беременных, что в 2-3 раза чаще, чем у небеременных. Перед родами его частота достигает 44,4%. Широкая распространенность молочницы объясняется присутствием дрожжеподобных грибов в составе естественного микроценоза влагалища у 10-17% женщин до наступления беременности и длительным бессимптомным кандидоносительством. Инфекция чаще поражает горожанок и более распространена в странах с жарким климатом.

Причины
До 90-95% случаев кандидоза при гестации вызвано условно-патогенными бесспоровыми дрожжеподобными грибами Candida albicans (C. Albicans). В последние годы отмечается увеличение количества кольпитов, при которых из выделений высеиваются другие виды кандид — C. kefyr, C. krusei, C. guilliermondii, C. tropicalis и др. Опасным возбудителем внутрибольничных инфекций является Candida glabrata. В норме дрожжеподобные грибы в виде единичных неактивных округлых клеток, не образующих нитей мицелия, присутствуют в микрофлоре 80% беременных женщин, но их рост сдерживается влагалищными лактобактериями (палочками Додерляйна), с которыми кандиды находятся в конкурентных взаимоотношениях.
Хотя кандидоз может передаваться половым путем от инфицированного партнера, обычно ключевым фактором возникновения заболевания становится нарушение иммунитета и уменьшение количества лактобактерий. Риск развития молочницы возрастает при наличии хронических соматических патологий, сахарного диабета, гипотиреоза, гипопаратиреоза, гиперкортицизма, тяжелых общих заболеваний (лейкемии, лимфомы, ВИЧ-инфекции и др.), неконтролируемом приеме антибиотиков, глюкокортикоидов, цитостатиков, дисбактериозе кишечника, гиповитаминозе, хронических стрессах и эмоциональных нагрузках, смене климата.
Предрасполагающими факторами являются использование ежедневных прокладок, повышающих влажность гениталий за счет нарушения доступа воздуха, ношение тесного белья из синтетических тканей, ожирение, употребление в пищу большого количества сладостей и углеводных блюд. Клинической манифестации молочницы при беременности также способствуют:
- Накопление гликогена в слизистой влагалища. Под действием эстрогенов увеличивается количество эпителиальных клеток, в которых содержится гликоген. При уменьшении числа лактобактерий, расщепляющих гликоген до молочной кислоты, он становится подходящей питательной средой для размножения кандид.
- Естественное снижение иммунитета. У беременных под влиянием высокой концентрации прогестерона, кортикостероидов и иммуносупрессорного фактора, связанного с глобулинами, снижается иммунитет. Это предотвращает отторжение плода как чужеродного тела материнским организмом и поддерживает гестацию.
Патогенез
При молочнице у беременных инфекционный процесс сначала локализуется в поверхностных слоях слизистой. На этапе адгезии кандиды прикрепляются к эпителиальным клеткам и колонизируют влагалище, после чего внедряются в эпителиоциты. После инвазии начинается многополярное почкование микроорганизмов с их трансформацией в тонкие нитчатые формы (псевдомицелий). Если организм женщины может сдерживать их рост, но не способен полностью элиминировать возбудителя из-за недостаточности цитокинового эффекта и низкого уровня интерферона G, грибы длительно персистируют на этом уровне, не поражая более глубокие слои слизистой.
При снижении иммунитета возбудитель проходит эпителиальный барьер, проникает в соединительную ткань и активно растет, преодолевая клеточные и тканевые защитные механизмы. Попадание кандид в сосудистое русло способствует гематогенной диссеминации с поражением других органов и систем. Восходящее распространение грибов представляет опасность для ребенка – в III триместре антимикробная активность околоплодных вод достаточно низкая, поэтому возбудитель кандидоза в них хорошо размножается. При контакте грибов со слизистыми оболочками и кожными покровами, заглатывании и аспирации зараженных вод происходит инфицирование плода.
Классификация
Систематизация клинических форм молочницы в период беременности основана на таких ключевых критериях, как выраженность симптоматики, особенность течения инфекционного процесса и ассоциация кандид с другими возбудителями урогенитальных инфекций. У большинства беременных вагинальный кандидоз либо протекает бессимптомно, либо склонен к частому рецидивированию. Истинный первичный острый процесс наблюдается редко. В акушерстве обычно диагностируют следующие варианты молочницы:
- Бессимптомное кандидоносительство. Клинические симптомы отсутствуют. Титр грибов в вагинальном микроценозе не превышает 104 КОЕ/мл. При бактериальном исследовании вагинального секрета доминируют лактобациллы, определяемые в умеренном количестве.
- Истинный кандидоз. Наблюдается типичная клиническая картина молочницы. Титр кандид больше 104 КОЕ/мл, обнаруживаются лактобациллы с высоким титром (свыше 106 КОЕ/мл). Диагностически значимые титры других условно-патогенных агентов не выявляются.
- Сочетание кандидоза и бактериального вагиноза. Из секрета влагалища высеиваются полимикробные ассоциации. Кроме высокого титра грибов в большом количестве (свыше 109 КОЕ/мл) определяются облигатные анаэробы и гарднереллы. Лактобацилл мало или отсутствуют.
Симптомы молочницы у беременных
При бессимптомном носительстве женщина обычно не предъявляет каких-либо жалоб. Наиболее характерным проявлением манифестировавшего кандидоза являются умеренные или обильные творожистые влагалищные выделения и белый налет на гениталиях, состоящие из мицелия кандид, лейкоцитов и поврежденных эпителиоцитов. При молочнице часто отмечаются раздражение, зуд, жжение в области гениталий, усиливающиеся в ночное время, после гигиенических процедур или полового акта. Возможно появление неприятного запаха из половых органов. За счет усиления кровообращения в слизистой вагины половые органы отекают.
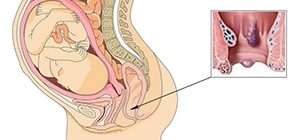
При вовлечении в воспалительный процесс преддверия влагалища, малых и больших половых губ на их поверхности образуются бордовые везикулы с жидким содержимым, после вскрытия которых формируются микроэрозии и корочки. У пациенток с избыточным весом сыпь может распространиться на кожу промежности, паховых и межъягодичных складок. Вследствие повышения чувствительности воспаленной слизистой влагалища беременная с молочницей испытывает дискомфорт и боль при половом акте. О проникновении грибков в мочевыделительную систему свидетельствуют учащение мочеиспускания и появление резей. Восходящее распространение и генерализация инфекции проявляются ноющими болями в нижней части живота, повышением температуры.
Осложнения
У беременных, страдающих молочницей, чаще возникает угроза прерывания беременности, возрастает риск самопроизвольных абортов и преждевременных родов. При восходящем распространении инфекционного процесса на слизистую шейки матки развиваются эндоцервициты, поражение плодных оболочек приводит к хориоамниониту, несвоевременному излитию или подтеканию околоплодных вод, хронической гипоксии, внутриутробному инфицированию плода с признаками его гипотрофии. Во время родов повышается вероятность разрывов воспаленных мягких тканей. Характерными осложнениями послеродового периода являются эндометрит, раневая инфекция родовых путей, субинволюция матки. Частота внутриутробного, интра- и постнатального инфицирования дрожжеподобными грибами детей за последние 20 лет увеличилась с 1,9% до 15,6%. Приблизительно в 10% случаев гибели плодов и новорожденных выявляются изменения, характерные для кандидоза.
Диагностика
При типичной клинической картине постановка диагноза молочницы у беременной не представляет особых сложностей. Более тщательный диагностический поиск требуется при подозрении на носительство или субклиническое течение заболевания. Из-за наличия небольшого количества грибов в естественном микроценозе влагалища посев на кандиды применяется ограниченно, преимущественно для определения чувствительности возбудителя и контроля эффективности лечения. Наиболее информативными методами обследования являются:
- Осмотр на кресле. При исследовании в зеркалах выявляется гиперемия слизистой, наличие на ее поверхности белых налетов. Характерны обильные творожистые выделения из влагалища. На наружных гениталиях беременной может обнаружиться везикулезная сыпь, распространяющаяся на промежность и естественные складки кожи.
- Мазок на флору у женщин. Под микроскопом исследуют неокрашенные или окрашенные мазки, полученные из уретры, цервикального канала и вагины. При кандидозе в препарате определяется единичные почкующиеся клетки дрожжеподобных грибов, псевдомицелий, бластоконидии, псевдогифы, другие морфологические структуры.
В качестве вспомогательных методов при молочнице могут быть рекомендованы ПЦР-диагностика кандидоза, РИФ, ИФА (определение антител к кандидам). Методы отличаются высокой чувствительностью и специфичностью, но, как и посев, используются ограниченно из-за присутствия возбудителя в составе естественной вагинальной микрофлоры. Дифференциальная диагностика проводится с другими инфекционно-воспалительными заболеваниями влагалища — бактериальным вагинозом, генитальным герпесом, неспецифическим бактериальным и трихомонадным вульвовагинитом, хламидийным, гонококковым, бактериальным экзо- и эндоцервицитом. При необходимости пациентку консультируют инфекционист, дерматолог-венеролог, уролог.
Лечение молочницы у беременных
Основной задачей терапии кандидоза во время беременности является полная элиминация возбудителя с помощью высокоэффективных, хорошо переносимых, нетоксичных для плода и женщины препаратов. Предпочтительным является местное применение антимикотических средств в виде вагинальных свечей, при использовании которых более быстро устраняется симптоматика, отмечается минимальная системная абсорбция действующих веществ. Беременным с молочницей рекомендованы:
- Полиеновые антимикотики. Фунгицидные антибиотики вызывают гибель дрожжеподобных грибов благодаря образованию в мембранах кандид многочисленных каналов и разрушению микроорганизмов за счет бесконтрольной потери электролитов. Антибиотики из группы полиенов отличаются низкой резорбтивностью и практически не всасываются слизистыми, что особенно важно для беременных.
- Азолы (имидазолы, триазолы). Фунгистатический эффект азольных средств основан на подавлении синтеза эргостерина клеточной мембраны. Поскольку подобным образом стеролы синтезируются лишь у грибов, препараты практически не влияют на фермент, катализирующий производство холестерина у людей. Из-за возможного тератогенного эффекта системных азолов назначают местные формы.
- Комбинированные препараты. В составе таких средств содержится несколько имидазольных антимикотиков или кроме полиенов присутствуют другие антибиотики — аминогликозиды, полипептиды и др. Назначение комбинированных медикаментов оправдано при сочетании молочницы с бактериальным вагинозом и в терапевтически резистентных случаях с высоким риском развития осложнений.
Несмотря на высокую эффективность, при лечении кандидоза у беременных не используют эхинокандины, обладающие эмбриотоксическим эффектом, и аллиламины. Так называемые препараты разных групп применяют ограниченно с учетом возможных воздействий на плод. Активное амбулаторное лечение молочницы проводят на этапе дородовой подготовки для исключения интранатального инфицирования плода. Если у партнера пациентки с кандидозом обнаруживаются признаки кандидозного баланопостита, ему также назначают антимикотики. При отсутствии акушерских противопоказаний беременной показаны естественные роды.
Прогноз и профилактика
При своевременном назначении противомикотических средств и отсутствии тяжелых форм иммуносупрессии прогноз для женщины и ребенка благоприятный. Профилактика включает укрепление иммунитета, ношение удобного нательного белья из натуральных тканей, соблюдение правил личной гигиены с подмыванием интим-гелями, содержащими в составе молочную кислоту. Беременным, у которых до гестации отмечалось рецидивирующее течение молочницы, рекомендуется ранняя постановка на учет у акушера-гинеколога, достаточный отдых, исключение стрессовых нагрузок, коррекция диеты с увеличением в рационе количества кисломолочных продуктов, фруктов, овощей.
1. Вагинальный кандидоз и беременность/ Тютюнник В.Л. , Орджоникидзе Н.В.// Русский медицинский журнал. – 2001 — №19.
3. Клинико-лабораторная характеристика генитального кандидоза у беременных женщин: Автореферат диссертации/ Гейро О.А. – 2006.
4. Клиническое течение и особенности местного иммунитета при вульвовагинальном кандидозе у беременных / Мальбахова Е.Т. – 2009.
Лечение молочницы при беременности

К.м.н., доцент кафедры акушерства и гинекологии Лечебного факультета РНИМУ им. Н.И. Пирогова, врач акушер-гинеколог высшей квалификационной категории.

Во время беременности к своему здоровью нужно относиться еще более внимательно: любая инфекция или вирус могут воздействовать на плод. Но сделать это не так-то просто: из-за перестроек в организме будущей мамы иммунитет снижается, и риск заболеть значительно возрастает. Так молочница или вульвогинальный кандидоз у беременных женщин встречается в три раза чаще. Во время беременности молочница чревата осложнениями и может возрасти риск преждевременных родов или невынашивания беременности. Также если во время родов ребенок пройдет через инфицированные родовые пути, то тоже может заразиться кандидозом. Итог — поражение ротовой полости, пищевода и кожи. У недоношенных детей последствия могут быть еще серьезнее: кандидозная пневмония и даже грибковый сепсис. Поэтому так важно вовремя распознать болезнь и подобрать правильное лечение. К счастью, терапию можно начинать при любом сроке беременности.
Молочница у беременных: причины
- Снижение иммунитета
Главная причина активного размножения грибка рода Candida у беременных женщин — снижение защитных функций организма. Иммунитет снижается по естественным причинам: чтобы плод не был отторгнут организмом матери. Это помогает благоприятному росту и развитию малыша, но делает его маму более восприимчивой к инфекциям, в том числе и к молочнице. - Гормональный дисбаланс
Во время беременности значительно меняется гормональный фон: увеличивается количество эстрогенов. Из-за этого слизистая оболочка влагалища производит больше гликогена, что приводит к активизации грибка рода Candida. - Злоупотребление углеводами
Как бы не хотелось сладкого, стоит тщательно следить за своим питанием — сахар провоцирует рост грибковой флоры. А глюкоза у беременных утилизируется медленнее, чтобы легче и быстрее попадать к плоду. - Стресс
При беременности эмоциональный фон становится нестабильным, настроение быстро меняется, а небольшие проблемы могут восприниматься как конец света. Из-за постоянного эмоционального напряжения вырабатывается гормон стресса — кортизол. Он поддерживает тонус организма, но в некоторых случаях может нарушить работу иммунитета. - Несоблюдение интимной гигиены
Ежедневные прокладки создают идеальную среду для размножения кандиды. Чтобы этого не случилось, регулярно меняйте средство гигиены и не забывайте подмываться минимум раз в сутки. - Тесное белье
В плотных колготках и тесном синтетическом белье кожа постоянно потеет — создаются идеальные условия для роста грибов и бактерий. - Любовь к антибактериальному мылу
В самих по себе антибактериальных средствах нет ничего плохого — антисептиком можно, например, обрабатывать кожу после эпиляции. Но ежедневно пользоваться антибактериальным мылом не стоит: у него довольно агрессивный состав, который увеличивает риск пересушить слизистую и нарушить микрофлору влагалища. А это может привести к избыточному размножению грибов рода Candida. - Недолеченные болезни
Хронические заболевания: патология щитовидной железы, сахарный диабет, недолеченные воспалительные процессы половых путей — также могут стать причиной появления кандидоза.
Симптомы заболевания
Молочница всегда проявляется одинаково:
- Влагалищные выделения
Обычно они густые, похожие на творог, белого или желтоватого оттенка. Но иногда могут быть жидкими и прозрачными. Такие обильные выделения бывают похожи на околоплодные воды и могут напугать будущую маму. Если вы заметили такой признак, обязательно обратитесь к врачу и сдайте тест на определение подтекания околоплодных вод. - Зуд и жжение
В области вульвы и влалагалища появляются неприятные ощущения, которые усиливаются во время мочеиспускания или водных процедур. - Покраснение и отек половых органов
Постоянные выделения из влагалища раздражают половые губы и промежность. - Боль во время полового акта
Из-за молочницы во время занятия сексом может появляться дискомфорт и болезненные ощущения, из-за которых некоторые женщины решают отказаться от интима. - Резкий запах
Из-за большого количества выделений из половых органов может появиться прелый или кисловатый запах.
Диагностика
У женщины в положении присутствуют характерные влагалищные выделения — бели. Они обильные, белые, по консистенции напоминают разведенную сметану. Поэтому, основываясь только на одном симптоме, определить молочницу у беременных нельзя — обязательно нужно взять мазок.
С помощью гинекологического зеркала врач осмотрит слизистую влагалища и шейки матки, оценит характер выделений и проверит, есть ли воспаление. Возьмет мазок. Анализ определяет уровень лейкоцитов и наличие грибка.
При рецидивирующем вульвовагинальном кандидозе может потребоваться сдать бактериологический посев. Он выявит возбудителя и его чувствительность к различным препаратам.
Методы лечения
Грибок Candida albicans — это условно-патогенный микроорганизм. Он всегда присутствует на слизистых: во рту, кишечнике и влагалище, поэтому полностью от него избавиться невозможно, да и не нужно. Обычно грибок никак не проявляет себя. Но при гормональных колебаниях или на фоне нарушения иммунитета, он начинает усиленно размножаться — появляется кандидоз. Во время беременности лечить его нужно обязательно под руководством врача, чтобы не нанести вред ребенку.
Разбираемся, какие методы борьбы с молочницей можно применять в каждом триместре.
Первый триместр
На ранних сроках беременности лечить молочницу не так просто: в этот момент начинаются формироваться жизненно важные органы ребенка, поэтому выбор лекарств ограничен. Можно использовать только местные средства: вагинальные свечи, суппозитории или кремы. Обычно гинекологи прописывают препараты на основе натамицина. При этом грибок может оказаться устойчивым к разрешенным веществам, поэтому вылечить кандидоз будет трудно.
Лечение молочницы в первом триместре должно не только облегчать симптомы молочницы, но и стимулировать местный иммунитет и восстанавливать микрофлору влагалища.
Второй триместр
Для лечения молочницы во втором триместре спектр разрешенных препаратов шире: можно использовать препараты на основе клотримазола. Выбор конкретного лекарственного вещества всегда должен оставаться за врачом. Начинать лечение самостоятельно опасно: это может грозить рецидивом молочницы и даже осложнениями беременности.
Третий триместр
В третьем триместре плод уже полностью сформирован, поэтому список разрешенных препаратов расширяется. На этом сроке можно с осторожностью применять большинство местных форм антимикотиков или противогрибковых препаратов. В это время особенно важно полностью избавиться от болезни, иначе во время родов можно инфицировать ребенка грибком.
Источник https://clinic-a-plus.ru/articles/ginekologiya/16986-priznaki-i-lechenie-kandidoza-molochnitsy-pri-beremennosti.html
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_gynaecology/gestational-thrush
Источник https://epigen.ru/articles/detail/lechenie-molochnitsy-pri-beremennosti-/