Федеральные клинические рекомендации по диагностике и лечению атопического дерматита
Дефекты эпидермиса являются входными воротами для потенциальных аллергенов внешней среды, что может привести к развитию реакции гиперчувствительности I типа, которая лежит в основе атопического дерматита, бронхиальной астмы, аллергического ринита и т. д. Поэтому базисный метод профилактики и лечения обострений заболевания и увеличения продолжительности ремиссии заключается в регулярном использовании эмолентов, ежедневное нанесение которых на кожу новорожденных достоверно уменьшает риск развития атопического дерматита в будущем в 2 раза.
Действующее вещество препарата Д-Пантенол (EGIS Pharmaceuticals PLC) — декспантенол — способствует восполнению субклинической дисфункции кожного барьера, а также предотвращает развитие воспалительной реакции благодаря усилению гидратации кожи и уменьшению проницаемости кожи для аллергенов. Ланолин и белый пчелиный воск, входящие в состав препарата, способствуют восстановлению липидного состава кожи, тем самым усиливают действие основного вещества. Препарат выпускается в двух лекарственных формах: крема и мази. Д-Пантенол является базисной ступенью терапии атопического дерматита согласно Федеральным клиническим рекомендациям по лечению данного заболевания и используется при любой степени тяжести патологии.
Ключевые слова: профилактика атопического дерматита, дефекты эпидермиса, кожный барьер, эмоленты, декспантенол, Д-Пантенол.
Atopic dermatitis: modern possibilities of prevention
A.V. Kolerova 1 , Yu.M. Krinicina 1,2
1 Novosibirsk State University
2 Institute of Molecular Pathology and Pathomorphology, Novosibirsk
Defects of the epidermis are the entrance gate for potential allergens of the external environment, which can lead to the development of a type I hypersensitivity reaction, which underlies atopic dermatitis, asthma, allergic rhinitis, etc. Therefore, the basic method for the prevention and treatment of exacerbations of the disease and an increase in the duration of the remission period is the regular use of emollients, daily application of which to the skin of newborns reliably reduces the risk of atopic dermatitis in the future twice.
The active ingredient of the drug D-Panthenol (EGIS Pharmaceuticals PLC) — dexpanthenol, helps to compensate for the subclinical dysfunction of the skin barrier, and also prevents the development of an inflammatory reaction by replenishing skin hydration and reducing skin permeability to allergens. Lanolin and white beeswax, which are part of the drug, contribute to the restoration of the lipid composition of the skin, thereby enhancing the action of the main substance. The drug is available in two dosage forms: cream and ointment. D-Panthenol is the basic step in the treatment of atopic dermatitis according to the Federal Clinical Guidelines for the treatment of this disease, which indicates that the drug is used for any degree of severity of the pathology.
Key words: prevention of atopic dermatitis, epidermis defects, skin barrier, emollients, dexpanthenol, D-Panthenol.
For citation: Kolerova A.V., Krinicina Yu.M. Atopic dermatitis: modern possibilities of prevention // RMJ. 2018. № 8(II). P.97 –101.
Для цитирования: Колерова А.В., Криницына Ю.М. Атопический дерматит: современные возможности профилактики. РМЖ. 2018;8(II):97-101.
В статье рассмотрены современные возможности профилактики атопического дерматита. Показано, что базисный метод профилактики и лечения обострений заболевания и увеличения продолжительности ремиссии заключается в регулярном использовании эмолентов
Введение
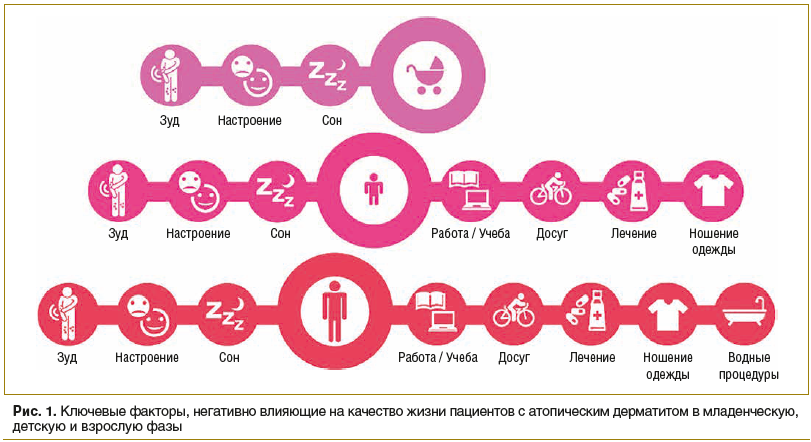
Влияние атопического дерматита на жизнь пациента часто недооценивается. Существует диссонанс между оценками тяжести заболевания и влияния патологии на качество жизни самим пациентом и врачом. Зуд, сухость и болезненность кожных покровов, нарушение сна — ключевые симптомы, негативно влияющие на физическое здоровье пациентов как с легким, так и с тяжелым течением заболевания. Данные факторы сказываются на таких ежедневных активностях, как работа, учеба, проведение досуга, прием ванны, надевание одежды, тем самым значительно ухудшают качество жизни пациентов с атопическим дерматитом (рис.1) [1].
Исследования, проводимые с помощью полисомнографии, анкетирования пациентов и их родителей, актиграфии и видеомониторинга больных во время сна, показали уменьшение эффективности и продолжительности сна, а также увеличение количества ночных пробуждений. Установлено, что в среднем пациенты используют от 11 до 84 мин каждую ночь на устранение кожного зуда, а тяжесть заболевания коррелирует со степенью нарушения сна [2].
Тяжесть течения атопического дерматита ассоциирована с более высоким риском развития коморбидных заболеваний: артрита, аллергического ринита, бронхиальной астмы, аллергического дерматита [3, 4]. У пациентов с атопическим дерматитом выделяют три паттерна проявлений алиментарных аллергических реакций: неэкзематозные реакции, реакции обострения атопического дерматита и их сочетание. Неэкзематозные реакции включают крапивницу, заболевания желудочно-кишечного тракта и респираторной системы. Особенностью данных состояний, обусловленных сенсибилизацией к алиментарным факторам, является развитие клинических проявлений в течение 1–2 ч после экспозиции к аллергену. Simonsen et al. при исследовании 100 детей с атопическим дерматитом путем использования аппликационного теста установили у 47% исследуемых наличие контактной аллергии [2, 4].
Долгое время считалось, что атопический дерматит — в большей степени заболевание детского возраста. Однако исследования последних лет указывают на противоположную тенденцию. Так, Mortz et al. установили сохранение заболевания у 34,1% пациентов во взрослом периоде. Оценка дерматологического индекса качества жизни у взрослых пациентов с атопическим дерматитом во время обострений показала значительное снижение данного показателя у 66% исследуемых. Среди факторов риска перехода заболевания из детской стадии в подростковую и взрослую выделяют: ранний дебют заболевания, наличие аллергического ринита и экземы кистей [5].
Ментальное здоровье также подвергается воздействию атопического дерматита. В детском возрасте пациенты испытывают застенчивость и смущение по поводу своего заболевания. В период зрелости эти комплексы сохраняются и могут манифестировать в виде депрессии и тревожности. Коварство атопического дерматита как фактора развития заболеваний психической сферы заключается в том, что даже легкие формы данной патологии кожи могут выступать в роли триггера нарушений ментального здоровья [1].
Грамотная профилактика атопического дерматита способствует не только снижению частоты развития обострений заболевания, но и уменьшает риск формирования сопутствующих ему коморбидных заболеваний. Токсичность существующей иммуносупрессивной терапии атопического дерматита также указывает на приоритет профилактики данного заболевания [6].
Факторы, влияющие на течение атопического дерматита, его профилактика и лечение
Проактивный режим применения топических противовоспалительных препаратов как средство профилактики обострений атопического дерматита
Частое использование топических противовоспалительных средств необходимо только в случае появления новых высыпаний. Такой режим терапии атопического дерматита называется реактивным. При этом ежедневное использование эмолентов способствует значительному увеличению продолжительности ремиссии.
Другим режимом лечения заболевания является проактивный метод, когда топические глюкокортикостероиды или ингибиторы кальциневрина наносят на ранее пораженные участки кожи, а также на новые очаги продолжительное время после обострения атопического дерматита в интермиттирующем режиме (1–3 р./нед.). Эмоленты при проактивном методе лечения наносят на всю поверхность тела ежедневно [7, 8].
Образовательные программы для пациентов и их родителей
Атопический дерматит — заболевание полиэтиологической природы, лечение которого включает широкий спектр лекарственных и физиотерапевтических средств. Осведомленность пациента о патогенезе заболевания и его течении, о методах и целях лечения способствует улучшению комплаентности, нивелирует ложные предубеждения и тревожность по поводу терапии [7].
Образовательные программы могут проходить в индивидуальном или групповом формате. Самая крупная школа проводилась в Германии в 2007 г., в ней приняли участие 823 пациента. В рамках шестинедельной школы пациентам были прочитаны лекции на тему течения атопического дерматита, особенностей питания пациентов, проводились занятия с психологами, что в результате привело к снижению тяжести заболевания, оцениваемой по шкале SCORAD, по сравнению с группой контроля [9].
Ввиду высокой занятости врачей не всегда возможно проводить дни атопического дерматита в реальном времени. Поэтому другим эффективным образовательным средством для пациентов стали видеолекции врачей-дерматовенерологов, а также веб-семинары и телемедицинские конференции для пациентов, что предположительно также будет способствовать улучшению комплаентности [7].
Аллергены как фактор развития атопического дерматита
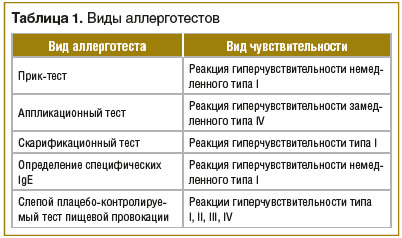
Развитие пищевой аллергии в возрасте до 2 лет является фактором риска развития тяжелого атопического дерматита. Многие авторы считают, что определение аллергенов и их устранение из окружающей среды выступает важным компонентом профилактики атопического дерматита. В пользу этого указывают данные о том, что проникновение аллергенов в кожу стимулирует выработку протеиназ эозинофилами. Это способствует формированию зуда, что может привести к развитию очередного обострения заболевания [10]. Для оценки аллергологического статуса пациента используют прик-тест, аппликационный тест, скарификационную пробу и определение уровня специфического иммуноглобулина IgE (табл. 1).
Положительный результат аппликационного теста отражает восприимчивость организма к исследуемому веществу, опосредованную через IgE-зависимую реактивность, однако это не указывает на то, что именно данный аллерген является триггером атопического дерматита. Часто экспозиция аллергена приводит к развитию немедленной реакции I типа с клинической манифестацией в виде крапивницы, зуда, нарушений работы желудочно-кишечного тракта и респираторной системы, анафилаксии, что не соотносится с проявлениями атопического дерматита. Поэтому важно установить не только наличие аллергена, но и то, что именно данный аллерген является фактором развития заболевания: прямым путем через воздействие на иммунные клетки или непрямым путем через усиление зуда [7, 9].
Реактивность к аэроаллергенам возрастает с возрастом. Наиболее часто встречающиеся аэроаллергены — продукты жизнедеятельности клещей домашней пыли, пыльца, пот домашних животных, плесневые грибы. Ингаляция аэроаллергенов приводит к секреции провоспалительных цитокинов у чувствительных пациентов, а контакт с кожей вызывает развитие экзематозной реакции у 5–45% восприимчивых больных атопическим дерматитом. Следует заподозрить наличие восприимчивости к аэроаллергенам, если высыпания у пациентов с атопическим дерматитом локализованы на открытых участках тела: на лице, шее, области декольте, верхних и нижних конечностях [2, 7, 9].
Не рекомендуется назначать всем пациентам с атопическим дерматитом гипоаллергенную диету. Установлено, что при существовании специфических IgE к белку куриного яйца исключение данного продукта из рациона пациентов с атопическим дерматитом приводит к улучшению состояния кожи. Однако другие элиминационные диеты не показали положительных результатов у больных. При подозрении на пищевую аллергию пациенту рекомендуется вести пищевой дневник. При наличии ассоциации обострений заболевания с приемом определенных продуктов рекомендуется исключение данного продукта из рациона на 4–6 нед. Если по истечении данного срока состояние пациента улучшается, необходимо провести слепой плацебо-контролируемый тест пищевой провокации, который является «золотым стандартом» диагностики пищевой аллергии (см. табл. 1).
В рамках приема практикующему врачу необходимо объяснять пациенту, что атопический дерматит — мультифакторное заболевание, в патогенезе которого аллергены играют в некоторых случаях лишь роль одного из триггеров. Поэтому профилактика должна быть комплексной, а не направленной лишь на устранение аллергенов [4, 7, 9].
Пробиотики
Доказано, что прием пробиотиков матерью во время беременности и сразу после родов снижает риск развития атопического дерматита у детей. Качественный состав пробиотиков, а именно включение одного или нескольких видов лактобактерий, не влияет на степень снижения риска развития заболевания. Исследование применения пробиотиков и пребиотиков у детей с атопическим дерматитом не показало значительного влияния на течение заболевания и риск развития обострений [10–14].
Рекомендации по модификации окружающей среды и изменению образа жизни
Важнейшие компоненты профилактики атопического дерматита — модификация окружающей среды, устранение внешних факторов, способных вызвать дебют или обострение заболевания. Окружающая среда, в которой находится беременная, также влияет на возможность развития атопического дерматита у ребенка. Установлено, что у женщин, проживающих в ремонтируемых во время беременности помещениях, риск рождения ребенка с атопическим дерматитом выше, чем в общей популяции. Летучие органические компоненты бытовых веществ способны проникать через плаценту в организм плода, вызывая активацию Th2-лимфоцитов, что лежит в основе патогенеза заболевания. Новая одежда часто содержит большое количество формальдегида, что приводит к раздражению кожи. Поэтому рекомендуется проводить тщательную обработку недавно купленных вещей. Для стирки рекомендуется использовать гелевые стиральные средства, не содержащие фосфатов. Необходимо избегать использования одежды из шерсти, шелка, фланели, т. к. данные материалы оказывают раздражающее действие на кожу. Другой важный фактор внешней среды — температура, оптимальным значением которой является диапазон между 18 и 22 °C. Резкая и частая смена температуры негативно влияет на состояние кожи детей, предрасположенных к развитию атопического дерматита. Низкий уровень влажности воздуха также может выступать в роли триггера атопического дерматита, поэтому зимой необходимо использовать увлажнитель воздуха [1, 8, 11].
Один из возможных триггеров атопического дерматита — экспозиция выделений клещей домашней пыли, чувствительность к которым среди пациентов с данным заболеванием является предметом изучения множества исследований [7, 15–19]. Bremmer et al. провели метаанализ семи рандомизированных контролируемых исследований детей, родители которых проводили специфическую санитарную обработку против клещей домашней пыли, а также использовали антиклещевые чехлы для постельных принадлежностей. Анализ показал отсутствие влияния профилактических мероприятий на вероятность развития атопического дерматита у детей. Можно предположить, что такой результат обоснован либо отсутствием участия выделений клещей домашней пыли в развитии атопического дерматита, либо недостаточностью устранения данного триггера для предотвращения заболевания [15].
Ожирение ассоциировано с более тяжелым течением атопического дерматита. Koutroulis et al. провели исследование 104 пациентов с атопическим дерматитом младше 18 лет. Было выявлено, что среди детей старше 2 лет с индексом массы тела более 24 индекс SCORAD достоверно выше, чем в других группах. Таким образом, раннее выявление и профилактика ожирения у детей предотвращают развитие атопического дерматита и способствуют снижению тяжести заболевания [12]. Оптимальный вид физических нагрузок для таких пациентов — плавание. Данный вид спорта исключает повышенную потливость и раздражение кожи одеждой. Для предупреждения раздражающего действия хлорированной воды необходимо сразу после водных процедур принять душ, а через 3–5 мин на всю поверхность тела нанести эмолент [11].
Восстановление защитных свойств кожи
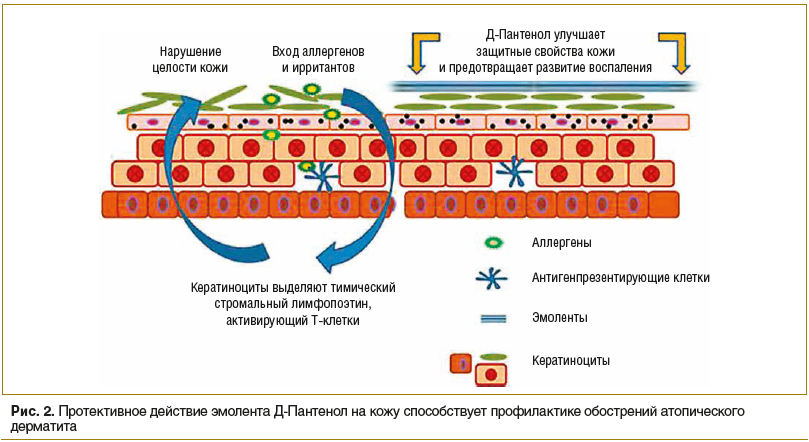
Несмотря на множество теорий развития атопического дерматита, одним из ключевых факторов формирования данной патологии считается нарушение барьерной функции кожи [6, 20].
Дефекты эпидермиса являются входными воротами для потенциальных аллергенов внешней среды, что может привести к развитию реакции гиперчувствительности I типа, которая лежит в основе атопического дерматита, бронхиальной астмы, аллергического ринита и т. д. Нарушение целости эпидермиса является предрасполагающим фактором для колонизации кожи патогенными микроорганизмами, ферменты которых также повреждают эпидермис. Поэтому базисным методом профилактики, лечения обострений заболевания, а также увеличения продолжительности периода ремиссии является регулярное использование эмолентов, ежедневное нанесение которых на кожу новорожденных достоверно уменьшает риск развития атопического дерматита в будущем в 2 раза [11, 17, 19, 20].
Действующее вещество препарата Д-Пантенол (EGIS Pharmaceuticals PLC) — декспантенол — способствует восполнению субклинической дисфункции кожного барьера, а также предотвращает развитие воспалительной реакции благодаря усилению гидратации кожи и уменьшению проницаемости кожи для аллергенов (рис. 2). Ланолин и белый пчелиный воск, входящие в состав препарата, способствуют восстановлению липидного состава кожи, тем самым усиливают действие основного вещества. Препарат выпускается в двух лекарственных формах: крема и мази. Д-Пантенол является базисной ступенью терапии атопического дерматита согласно Федеральным клиническим рекомендациям по лечению данного заболевания и используется при любой степени тяжести патологии [17, 20].
Заключение
Таким образом, профилактика атопического дерматита, ориентированная на ключевые звенья патогенеза, способствует как снижению заболеваемости самим дерматитом, так и уменьшает вероятность появления сопутствующих ему заболеваний. Так как одним из ключевых факторов развития заболевания служит нарушение барьерной функции кожи, то применение эмолентов достоверно уменьшает риск развития атопического дерматита. Современный эмолент Д-Пантенол на основе декспантенола является базисной ступенью терапии и применяется при любой степени тяжести атопического дерматита.
Атопический дерматит
1. Краткая информация по заболеванию или состоянию (группе заболеваний или состояний)
1.1 Определение заболевания или состояния (группы заболеваний или состояний)
Атопический дерматит – мультифакторное генетически детерминированное воспалительное заболевание кожи, характеризующееся зудом, хроническим рецидивирующим течением, возрастными особенностями локализации и морфологии очагов поражения.
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
L20 Атопический дерматит
L20.0 Почесуха Бенье
L20.8 Другие атопические дерматиты: экзема: сгибательная, детская (острая), (хроническая), эндогенная (аллергическая), нейродерматит: атопический (локализованный), (диффузный)
L20.9 Атопический дерматит неуточненный

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Общепринятой клинической классификации не существует.
Этиология и патогенез
К генетическим факторам развития атопического дерматита относят наличие мутации гена филаггрина в нарушении функции эпидермального барьера при атопическом дерматите, а также семейный анамнез аллергических заболеваний [1].
С дефектами иммунной системы связано развитие воспалительной реакции в коже с участием Т-лимфоцитов. В острую фазу заболевания преобладает Th2-ответ, когда происходит стимуляция Th2-клеток с последующей гиперпродукцией IgE; в хроническую – происходит переключение с Th2- на Th1-иммунный ответ[2]. Ключевыми цитокинами, вовлеченными в патофизиологические механизмы атопического дерматита, являются ИЛ- 4,ИЛ-5, ИЛ-13, ИЛ-31 и ИФН-γ, которым для передачи сигнала требуется участие сигнальной системы JAK/STAT, в том числе Янус-киназы 1 (JAK-1) [3]. Во многих исследованиях описана патогенетическая роль ИЛ-4 в развитии аллерген-специфических IgE-опосредованных реакций при атопическом дерматите, которая заключается в переключении синтеза антител на IgE.ИЛ-4 связывается не только с рецептором ИЛ-4, но и с рецептором ИЛ-13, данные цитокины имеют схожие биологические функции. ИЛ-13 также играет важную роль в развитии Th2-типа иммунного ответа при атопическом дерматите [4] .
Доказана роль аллергии к клещам домашней пыли, энтеротоксинам золотистого стафилококка, плесневым грибам, а такжеIgE-аутореактивности в механизмах развития заболевания [5].
Эпидемиология
Атопический дерматит – одно из наиболее распространенных заболеваний (от 20% до 40% в структуре кожных заболеваний), встречающееся во всех странах, у лиц обоего пола и в разных возрастных группах. Распространенность атопического дерматита среди детского населения составляет до 20%, среди взрослого населения – 2–8% [6]. Согласно данным Федерального статистического наблюдения в 2018 году в Российской Федерации заболеваемость атопическим дерматитом составила 188,2случаев на 100000 населения, а распространенность – 426,3 случая на 100000 всего населения. Среди детей в возрасте от 0 до 14 лет заболеваемость атопическим дерматитом составила 774,4 случаев на 100000 соответствующего населения, а распространенность – 1589,4 случаев на 100000 всего населения. Заболеваемость атопическим дерматитом среди детей в возрасте от 15 до 17 лет в Российской Федерации составила 374,1 случаев на 100000 соответствующего населения, распространенность – 1134,0 случаев на 100000 соответствующего населения [7].
Атопический дерматитможет быть ассоциирован с респираторной аллергией – с аллергическим ринитом и бронхиальной астмой. Риск развития респираторной аллергии у пациентов, страдающих атопическим дерматитом, по разным данным, составляет 30–80%; 60% пациентов с атопическим дерматитом имеют латентную склонность к развитию бронхиальной астмы, а 30–40% пациентов заболевают бронхиальной астмой[8,9].По данным систематического обзора у 29,5% детей с атопическим дерматитом в возрасте 6 лет или старше диагностирована бронхиальная астма [10]. Поллиноз был выявлен у 48,4% пациентов с атопическим дерматитом по сравнению с 24,4% человек, не страдающих атопическим дерматитом, бронхиальная астма была диагностирована у 24,1% пациентов с атопическим дерматитом по сравнению с 8,9% человек, не страдающих атопическим дерматитом [11].
Риск развития аллергической реакции и бронхиальной астмы существенно выше у детей с пищевой аллергией и атопическим дерматитом пищевая сенсибилизация, развившаяся в возрасте до 2 лет независимо от наличия сопутствующей сенсибилизации к ингаляционным аллергенам, была ассоциирована с развитием бронхиальной астмы к школьному возрасту, хотя сенсибилизация только к ингаляционным аллергенам в возрасте до 2 лет не влияла на риск развития бронхиальной астмы [12].
Согласно концепции «атопического марша», у пациентов сатопическим дерматитом и пищевой аллергией может произойти последовательное развитие других атопических заболеваний – аллергического ринита и бронхиальной астмы на протяжении жизни [13, 14]. Взаимосвязь между этими заболеваниями тогда зависит от степени тяжести атопического дерматита: у 20% детей со средне-тяжелым течением и у 60% с тяжелым течением могут присоединяться симптомы бронхиальной астмы и аллергического ринита [15]. Предполагается, что существует группа пациентов сатопическим дерматитом, у которых бронхиальная обструкция развивается также рано, как и поражение кожи, или даже предшествует ему, в связи с чем в данном случае нельзя говорить о развитии бронхиальной астмы как итога «атопического марша» [16, 17].
Клиническая картина
Cимптомы, течение
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
В большинстве случаев атопический дерматит начинается в раннем детском возрасте (до 2 лет). Для заболевания характерны возрастные особенности клинических проявлений и хроническое рецидивирующее течение с периодическими обострениями и ремиссиями, которые могут продолжаться на протяжении нескольких лет. В анамнезе у пациента могут быть другие атопические заболевания (аллергический ринит, бронхиальная астма). Характерен семейный анамнез аллергических заболеваний (бронхиальная астма, аллергический ринит, атопический дерматит). Для заболевания характерна сезонность обострений с ухудшением состояния в холодное время года и улучшением летом. Обострение процесса может развиться также под влиянием ряда провоцирующих факторов (аллергены, раздражающие вещества, пищевые продукты, эмоциональный стресс и т.д.). При повышенном потоотделении может увеличиться интенсивность зуда.
Клинические проявления атопического дерматита отличаются в разные возрастные периоды. Основные различия заключаются в локализации очагов поражения и соотношении экссудативных и лихеноидных компонентов высыпаний.
Младенческий период атопического дерматита обычно начинается с 2–3 месяцев жизни ребёнка. В этот период преобладает экссудативная форма заболевания, при которой воспаление носит острый или подострый характер. Отмечаются симметричные эритематозные, папуло-везикулезные высыпания на коже лица и волосистой части головы, экссудация с образованием чешуйко-корок. В дальнейшем высыпания распространяются на кожу наружной поверхности голеней, предплечий, туловища и ягодиц, а также могут появляться в естественных складках кожи. Дермографизм обычно красный или смешанный. Субъективно отмечается зуд кожных покровов различной интенсивности. К концу этого периода очаги сохраняются преимущественно в локтевых и подколенных сгибах, а также в области запястий и шеи. Обострения заболевания в значительной степени связаны с алиментарными факторами. Младенческий период атопического дерматита обычно заканчивается ко второму году жизни ребенка клиническим выздоровлением (у 60% пациентов) или переходит в следующий период (детский).
Детский период атопического дерматитахарактеризуется высыпаниями, которые носят менее экссудативный характер, чем в младенческом периоде, и представлены воспалительными милиарными и/или лентикулярными папулами, папуло-везикулами и эритематозно-сквамозными элементами, локализующимися на коже верхних и нижних конечностей, в области запястий, предплечий, локтевых и подколенных сгибов, голеностопных суставов и стоп. Характерно наличие зудящих узелков, эрозий и экскориаций, а также незначительная эритема и инфильтрация в области высыпаний на коже туловища, верхних и нижних конечностей, реже – на коже лица. Дермографизм становится розовым, белым или смешанным. Появляются пигментация век, дисхромии, нередко – ангулярный хейлит.
Подростковый и взрослый период атопического дерматита характеризуется высыпаниями преимущественно на сгибательной поверхности конечностей (в области локтевых и коленных сгибов, сгибательных поверхностей голеностопных и лучезапястных суставов), на задней поверхности шеи, в заушных областях. Высыпания представлены эритемой, папулами, шелушением, инфильтрацией, лихенификацией, множественными экскориациями и трещинами. В местах разрешения высыпаний в очагах поражения остаются участки гипо- или гиперпигментации. Со временем у большинства пациентов кожа очищается от высыпаний, поражёнными остаются лишь подколенные и локтевые сгибы.
Возможны гиперлинеарность ладоней и подошв, фолликулярный гиперкератоз («роговые» папулы на боковых поверхностях плеч, предплечий, локтей), хейлит, экзема сосков, складки на передней поверхности шеи. Наблюдается гиперпигментация кожи периорбитальной области, появление складки под нижним веком (линии Денни-Моргана). Отмечается повышенная сухость кожи. Дермографизм белый стойкий или смешанный. Зуд выраженный, постоянный, реже – приступообразный. Нередко у подростков и взрослых преобладает лихеноидная форма заболевания, которая характеризуется сухостью, выраженным рисунком, отечностью и инфильтрацией кожных покровов, крупными, сливающимися очагами лихенизации кожи и упорным стойким зудом. Относительно редко наблюдается пруригинозная форма заболевания, для которой характерны высыпания в виде множественных изолированных плотных отечных папул, на вершине которых могут появляться мелкие пузырьки. Очаги поражения могут иметь распространенный характер с преимущественной локализацией на коже конечностей.
Наиболее тяжелым проявлением атопического дерматита является эритродермия, которая характеризуется универсальным поражением кожных покровов в виде эритемы, инфильтрации, лихенификации, шелушения и сопровождается симптомами интоксикации и нарушением терморегуляции (гипертермия, озноб, лимфоаденопатия).
При лабораторном обследовании пациентов с атопическим дерматитом могут быть выявлены эозинофилия периферической крови, повышение содержания общего и аллерген-специфических IgE в сыворотке крови.
Стадии болезни
Стадия обострения или выраженных клинических проявлений характеризуется наличием эритемы, папул, микровезикул, мокнутия, множественных экскориаций, корок, шелушения; зуда разной степени интенсивности.
- при неполной ремиссии отмечается значительное уменьшение симптомов заболевания с сохранением инфильтрации, лихенификации, сухости и шелушения кожи, гипер- или гипопигментации в очагах поражения;
- полная ремиссия характеризуется отсутствием всех клинических симптомов заболевания [18].
При ограниченно-локализованном процессе площадь поражения не превышает 10% кожного покрова.
При распространённом процессе площадь поражения составляет от 10% до 50% кожного покрова.
При диффузном процессе площадь поражения составляет более 50% кожного покрова.
Степень тяжести атопического дерматита
Лёгкое течение заболевания характеризуется преимущественно ограниченно- локализованными проявлениями кожного процесса, незначительным кожным зудом, редкими обострениями (реже 1–2 раз в год), продолжительностью рецидива до 1 месяца преимущественно в холодное время года. Длительность ремиссии составляет 8–10 месяцев и более. Отмечается хороший эффект от проводимой терапии.
При среднетяжёлом течении отмечается распространённый характер поражения. Частота обострений – 3–4 раза в год с увеличением их продолжительности. Длительность ремиссий составляет 2–3 месяца. Процесс приобретает упорное течение с незначительным эффектом от проводимой терапии.
При тяжёлом течении заболевания кожный процесс носит распространённый или диффузный характер с длительными обострениями, редкими и непродолжительными ремиссиями (частота обострений – 5 раз в год и более, длительность ремиссии 1–1,5 месяца). Лечение приносит кратковременное и незначительное улучшение. Отмечается выраженный зуд, приводящий к нарушению сна [18].
Осложненные формы атопического дерматита
- Наиболее частое инфекционное осложнение атопического дерматита – присоединение вторичной бактериальной инфекции. Оно протекает в виде стрепто- и/или стафилодермии с характерными кожными проявлениями на фоне обострения атопического дерматита. Пиококковые осложнения проявляются в виде различных форм пиодермии: остиофолликулитов, фолликулитов, вульгарного, реже стрептококкового импетиго, иногда – фурункулов.
- Разнообразная микотическая инфекция (дерматофиты, дрожжеподобные, плесневые и другие виды грибов) также часто осложняет течение атопического дерматита, приводит к более продолжительным обострениям, отсутствию улучшения или к ухудшению состояния. Заболевание приобретает персистирующий характер. Наличие микотической инфекции может изменить клиническую картину атопического дерматита: появляются очаги с четкими фестончатыми,несколько приподнятыми краями, часто рецидивируют заеды (хейлит), отмечаются поражения заушных, паховых складок, ногтевого ложа, гениталий.
- Пациенты с атопическим дерматитом, независимо от остроты процесса, склонны к поражению вирусной инфекцией (чаще вирусом простого герпеса, вирусом папилломы человека, вирусом контагиозного моллюска). Герпетическая суперинфекция может привести к редкому, но тяжелому осложнению – герпетической экземе Капоши. Заболевание характеризуется распространенными пузырьковыми высыпаниями, сильным зудом, повышением температуры, быстрым присоединением пиококковой инфекции. Возможно поражение центральной нервной системы, глаз, развитие сепсиса.
- Доброкачественная лимфоаденопатия, как правило, связана с обострениями атопического дерматита и проявляется в виде увеличения лимфатических узлов в шейной, подмышечной, паховой и бедренной областях. Величина узлов может варьировать, они подвижны, эластичной консистенции, безболезненны. Доброкачественная лимфоаденопатия проходит самостоятельно при улучшении состояния, либо на фоне проводимого лечения. Сохраняющееся, несмотря на уменьшение активности заболевания, выраженное увеличение лимфатических узлов требует проведения диагностической биопсии для исключения лимфопролиферативного заболевания.
- Осложненияатопического дерматита со стороны глаз проявляются в виде рецидивирующих кератоконъюнктивитов, сопровождающихся зудом. В тяжелых случаях хронический конъюнктивит может прогрессировать в эктропион и вызывать постоянное слезотечение. Возможно формирование ранней катаракты, как правило, связанное с частым использованием топических стероидов в периорбитальной зоне.
Диагностика
2. Диагностика заболевания или состояния (группы заболеваний или состояний), медицинские показания и противопоказания к применению методов диагностики
- Рекомендуется для диагностики атопического дерматита пациентам всем возрастных групп использовать диагностические критерии J.M. Hanifin и G. Rajka [19].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Для постановки диагноза атопического дерматита необходимо сочетание трёх основных и не менее трёх дополнительных критериев.
Выделяют основные и дополнительные диагностические критерии J.M. Hanifin и G.Rajka:
- кожный зуд;
- типичная морфология и локализация поражения кожи: у детей первых лет жизни – покраснение и высыпания на лице и разгибательных поверхностях конечностей, у детей более старшего возраста и взрослых лиц – лихенификация и расчёсы в области сгибов конечностей;
- хроническое рецидивирующее течение;
- наличие атопических заболеваний у пациента или его родственников;
- сухость кожи (ксероз);
- гиперлинеарностьладоней («складчатые») и подошв или фолликулярный гиперкератоз;
- повышение содержания общего и специфических IgE в сыворотке крови;
- начало заболевания в раннем детском возрасте (до 2 лет);
- склонность к кожным инфекциям (S. aureus, H. simplex);
- локализация кожного процесса на кистях и стопах;
- экзема сосков;
- хейлит;
- рецидивирующие конъюнктивиты;
- симптом Денни-Моргана (дополнительная складка нижнего века);
- кератоконус;
- передняя субкапсулярная катаракта;
- гиперпигментация кожи периорбитальной области;
- бледность/эритема лица;
- себорейная экзема;
- складки на передней поверхности шеи;
- зуд при повышенном потоотделении;
- обострение процесса и усиление зуда под влиянием провоцирующих факторов (шерстяная одежда, мыло, аллергены, ирританты, пищевые продукты, эмоциональный стресс и т.д.);
- перифолликулярнаяакцентуация;
- непереносимость пищи;
- сезонность обострений (ухудшение в холодное время года и улучшение летом);
- белый дермографизм.
Дифференциальный диагноз атопического дерматита проводят с Т-клеточной лимфомой кожи, хронической экземой, аллергическим и ирритантным контактным дерматитом, себорейным дерматитом, нуммулярной экземой, чесоткой, псориазом, ихтиозом, питириазом красным волосяным отрубевидным, дерматофитией, иммунодефицитными состояниями (Х-сцепленный синдром Вискотта-Олдрича, синдром гипериммуноглобулинемии Е) и др.
У детей атопический дерматит следует дифференцировать со всеми вышеперечисленными заболеваниями, а также с пеленочным дерматитом.
2.1 Жалобы и анамнез
Зуд является постоянным симптомом заболевания во всех возрастных периодах [20]. Зуд относится к основным диагностическим критериями атопического дерматита по J.M. Hanifin и G. Rajka.
- Рекомендуется оценивать характер течения заболевания, сроки начала заболевания, наличие атопических заболеваний как у пациента, так и его родственников, сезонность обострений, факторы, провоцирующие обострения дерматита, а также обращать внимание на склонность пациента к развитию бактериальных, вирусных и грибковых инфекций кожи [20].
2.2 Физикальное обследование
Для постановки диагноза основным является проведение визуального осмотра кожных покровов пациента. Проявления заболевания подробно описаны в разделе «Клиническая картина».
2.3 Лабораторные диагностические исследования
- Рекомендуется всем пациентам общий (клинический) анализ крови развернутый для диагностики заболеваний и состояний, являющихся противопоказаниями к проведению системной терапии атопического дерматита и для контроля безопасности проводимой системной терапии циклоспорином** [21].
- Рекомендуется анализ крови биохимический общетерапевтический пациентамдля диагностики заболеваний и состояний, являющихся противопоказаниями к проведению системной терапии атопического дерматита и для контроля безопасности проводимой системной терапиициклоспорином** [21].
- Рекомендуется общий (клинический) анализ мочи пациентам для диагностики заболеваний и состояний, являющихся противопоказаниями к проведению системной терапии атопического дерматита и для контроля безопасности проводимой системной терапиициклоспорином** [21].
- Рекомендуется в случае отсутствия достаточного для установления диагноза атопического дерматита числа диагностических критериев пациентам исследование уровня общего иммуноглобулина E в крови [20].
2.4 Инструментальные диагностические исследования
Не применяются.
2.5 Иные диагностические исследования
- Рекомендуется патолого-анатомическое исследование биопсийного (операционного) материала кожи для дифференциальной диагностики в случае наличия у пациента клинических признаков общих с другими заболеваниями кожи [23].
- Рекомендуется проведение аллергологического обследования пациентам с атопическим дерматитом с семейным и/или личным анамнезом аллергических заболеваний – пищевой аллергии, аллергического ринита, бронхиальной астмы, а также с указанием на обострение заболевания при контакте с аллергенами [245– 250]
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Проведение аллергологического обследования необходимо для подтверждения аллергической природы атопического дерматита, выявления причинно-значимых аллергенов с целью выработки рекомендаций по образу жизни, питанию и определения целесообразности проведения аллерген-специфической иммунотерапии. Аллергологическое обследование может проводиться методом кожного тестирования с небактериальными аллергенами (накожные исследования реакции на аллергены), определения уровня аллерген-специфических IgE антител в сыворотке крови, проведения провокационных тестов. Выбор метода аллергологического обследования определяется доступностью и оснащенностью аллергологического кабинета и наличием/отсутствием противопоказаний к проведению кожного тестирования (обострение заболевания, необходимость приема антигистаминных препаратов).
- Рекомендуется проведение накожных исследований реакции на аллергены с бытовыми, пыльцевыми, эпидермальными, грибковыми и пищевыми аллергенами для диагностики [22, 255-257].
- Рекомендуется пациентам с атопическим дерматитом при наличии противопоказаний или иных причин, препятствующих проведению кожного тестирования, сомнительных результатах кожного тестирования, расхождении данных, полученных при сборе анамнеза, с результатами кожного тестирования исследование уровня аллерген-специфических IgE антител к пыльцевым, бытовым, эпидермальным, грибковым и пищевым аллергенам [245–250].
Комментарии: Определение уровня аллерген-специфических IgЕ антител в сыворотке особенно важно при неубедительных результатах кожных проб либо при невозможности их постановки (например, в период обострения аллергического заболевания или наличии иных противопоказаний). На достоверность результата влияет используемая тест-система, которая может иметь невысокую чувствительность и специфичность, что в свою очередь отражается как в ложноположительном, так и в ложноотрицательном результате. Компонентная (молекулярная) диагностика используется для картирования аллергенной сенсибилизации пациента на молекулярном уровне с применением очищенных натуральных или рекомбинантных аллергенных молекул вместо экстрактов аллергенов.Этот метод может быть использован при расхождении данных анамнеза, результатов накожных исследований реакций на аллергены и результатов определения специфических IgE антител к экстрактам аллергенов, а также при наличии указаний на пищевую анафилаксию, перекрестную пищевую аллергию ипри неэффективности АСИТ.
- Рекомендуется при необходимости дополнительной количественной оценки степени тяжести атопического дерматита определять общую оценку заболевания исследователем IGA (Приложение Г1) [24].
- Рекомендуется при необходимости дополнительной количественной оценки степени тяжести атопического дерматита использовать индекс SCORAD (Приложение Г2) [6, 25, 26].
Лечение
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
3.1 Консервативное лечение
- Рекомендуется всем пациентам сатопическим дерматитом независимо от степени тяжести: увлажняющие и смягчающие средства (эмоленты) наружно [27–37].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2)
Комментарии: Эмоленты могут использоваться в форме лосьонов, кремов, мазей, моющих средств, средств для ванн. Выбор препарата и его формы осуществляется индивидуально с учетом предпочтений пациента, индивидуальных особенностей кожи, сезона, климатических условий.
Пациентам с атопическим дерматитом необходимо постоянно, часто и в больших количествах использовать увлажняющие и смягчающие средства (не менее 3–4 раз в день) как самостоятельно, так и после водных процедур [38–40]. Однако есть указания, что нанесение эмолентов без принятия ванны имеет более продолжительное действие [40].
Наиболее выраженный эффект увлажняющих и смягчающих препаратов наблюдается при их постоянном использовании в виде крема, мази, масла для ванны и заменителей мыла. Выбор препарата и его формы осуществляется индивидуально с учетом предпочтений пациента, индивидуальных особенностей кожи, сезона, времени года, климата. Они не должны иметь запаха, цвета и содержать консерванты. Средства на мазевой основе (более жирные) можно использовать в холодное время года, а летом следует применять кремы и гели с высоким содержанием воды. Лосьоны отличаются более высоким содержанием воды, которая может испаряться, поэтому их не следует применять у пациентов со выраженным ксерозом.
Для достижения клинического эффекта необходимо использовать достаточный объем смягчающих препаратов (у взрослого с распространенным поражением кожи расходуется до 600 граммов в неделю, у ребенка – до 250 граммов в неделю) [28].
Наружная терапия
- Пациентам при атопическом дерматите легкой, средней и тяжелой степени тяжести рекомендуется наружная терапия: глюкокортикоидами, применяемыми в дерматологии, препаратами для лечения дерматита, кроме глюкокортикоидов [41, 42].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4).
Комментарии: При легком течении атопического дерматита предпочтительно применение низко- и умеренно-активных глюкокортикоидов, применяемых в дерматологии, а при средне-тяжелом и тяжелом течении атопического дерматита целесообразно применение активных и высокоактивных глюкокортикоидов, применяемых в дерматологии,в минимальных эффективных дозах (Приложение Г3). Для быстрого лечения обострения атопического дерматита возможно использование средств для наружной терапии и эмолентов с применением влажных повязок. Сначала на пораженные участки кожи наносят наружные средства (глюкокортикоиды, применяемые в дерматологии и/или эмоленты), затем накладывают влажную хлопчатобумажную или марлевую салфетку, а затем сухую наружную повязку [43–45]. Следует соблюдать осторожность при использовании глюкокортикоидов, применяемых в дерматологии, средней и высокой силы действия с применением влажных повязок в связи с риском угнетения функции надпочечников [45, 46].
- Рекомендуются для наружной терапии пациентов с атопическим дерматитомглюкокортикоиды, применяемые в дерматологии:
клобетазол 0,05% крем для наружного применения, 0,05% мазь для наружного применения наносится тонким слоем на пораженные участки кожи 1–2 раза в сутки в течение 3–4 недель [47–51].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2)
Комментарии: Противопоказанием к назначению препарата клобетазол является детский возраст до 12 лет.
бетаметазон** 0,05% мазь для наружного применения 1 раз в сутки наносить на пораженный участок кожи тонким слоем 1–2 раза в сутки, слегка втирая, в течение 2– 4 недель [52, 53].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Противопоказанием к назначению препарата бетаметазон** 0,05% мазь для наружного применения является детский возраст до 1 года.
бетаметазон** 0,05%крем для наружного применения 1 раз в сутки наносить взрослым пациентам с атопическим дерматитом на пораженный участок кожи тонким слоем 1–2 раза в сутки, слегка втирая, в течение 2–4 недель [54, 55].
Уровень убедительности рекомендаций B(уровень достоверности доказательств – 3)
Комментарии: Противопоказанием к назначению препарата бетаметазон** 0,05% крем для наружного применения является детский возраст до 1 года.
триамцинолон 0,1% мазь для наружного применения наносят тонким слоем на пораженные участки кожи 2–3 раза в сутки в течение 2–4 недель. Возможно использование окклюзионной повязки [56–58].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2)
Комментарии: Противопоказанием к назначению препарата триамцинолон 0,1% мазь для наружного применения является детский возраст до 2 лет.
флутиказон 0,05% крем для наружного применения, 0,005% мазь для наружного применения наносить 1 или 2 раза в сутки тонким слоем в количестве, не большем, чем необходимо для покрытия всего пораженного участка, и осторожно втирать, в течение 2–4 недель [59–61].
Уровень убедительности рекомендаций С(уровень достоверности доказательств – 5)
Комментарии: Противопоказанием к назначению мази флутиказон является детский возраст до 6 месяцев, крема флутиказон – детский возраст до 1 года.
мометазон** крем 0,1% , мазь 0,1% тонким слоем наносят на пораженные участки кожи 1 раз в сутки в течение 2–4 недель [51, 62–69].
Уровень убедительности рекомендаций С(уровень достоверности доказательств – 5)
Комментарии: Противопоказанием к назначению препарата мометазон** является детский возраст до 2 лет.
метилпреднизолона ацепонат 0,1% крем, мазь, эмульсия для наружного применения наносить 1 раз в сутки тонким слоем на пораженные участки кожи в течение 2–4 недель [70–74].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: Противопоказанием к назначению крема, мази, эмульсии для наружного примененияметилпреднизолонаацепонатаявляется детский возраст до 4 месяцев.
алклометазон крем 0,05%, мазь 0,05% наносить пациентам с атопическим дерматитом детского возраста на пораженные участки кожи равномерным слоем 2–3 раза в сутки в течение 2–4 недель. У детей и в период долечивания возможно использовать препарат 1 раз в сутки [75–79].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2)
Комментарии: Противопоказанием к назначению алклометазона0,05%крема, 0,05% мази для наружного примененияявляется детский возраст до 6 месяцев.
гидрокортизон** 0,1% крем для наружного применения, 0,1% мазь для наружного применения, 0,1% эмульсия для наружного применения наносить на пораженные участки кожи тонким слоем не чаще 2 раз в сутки в течение 2–4 недель [80–87].
Уровень убедительности рекомендаций B(уровень достоверности доказательств – 2)
Комментарии: Возможно применение 0,1% крема, мази и эмульсии гидрокортизона с 6-месячного возраста.
гидрокортизон** 1% мазь для наружного применения пациентам с атопическим дерматитом детского возрастананосить на пораженные участки кожи тонким слоем 1–3 раза в сутки в течение 2–4 недель [88–90].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2)
Комментарии: Противопоказанием к назначению мази 1% является детский возраст до 2 лет.
преднизолон** 0,5% мазь для наружного применения наносят тонким слоем на пораженные участки кожи 1–3 раза в сутки [91].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Противопоказанием к назначению преднизолона** 0,5% мази для наружного применения является детский возраст до 1 года. Длительность применения не должна превышать 14 дней.
- Рекомендуются пациентам со средней тяжестью течения и тяжелой формой атопического дерматита препараты для лечения дерматита, кроме глюкокортикоидов:
такролимус** взрослым 0,03% мазь для наружного применения или 0,1% мазь для наружного применения, детям старше 2 лет – 0,03% мазь для наружного применения наносить 2 раза в сутки тонким слоем на пораженные участки кожи [85, 92–110].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
Комментарии: Продолжительность лечения по данной схеме не должна превышать трех недель. В дальнейшем частота применения уменьшается до одного раза в сутки, лечение продолжается до полного регресса очагов поражения.При отсутствии положительной динамики в течение 14 дней необходима повторная консультация врача для уточнения дальнейшей тактики терапии.Через 12 месяцев поддерживающей терапии (при использовании такролимуса** 2 раза в неделю) следует временно отменить препарат и затем рассмотреть вопрос о необходимости продолжения поддерживающей терапии.
Такролимус** применяется для лечения атопического дерматита (средней степени тяжести и тяжелых форм) в случае его резистентности к иным средствам наружной терапии или наличия противопоказаний к таковым. Применение 0,1% мази такролимус** противопоказано детям до 16 лет. Противопоказанием к назначению 0,03% мази такролимус** является детский возраст до 2 лет.
Во время применения такролимуса** следует избегать попадания на кожу солнечных лучей, посещения солярия, ультрафиолетового облучения кожи УФ- лучами B или А, ПУВА-терапии.
пимекролимус** 1% крем для наружного применения 2 раза в сутки взрослым и детям старше 3 месяцев наносить на пораженную поверхность тонким слоем [92, 111–119].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
Комментарии: Пимекролимус** крем для наружного применения показан как для кратковременного, так и длительного лечения атопического дерматиталегкой и средней степени тяжести у взрослых, подростков и детей (от 3-х месяцев). Возможно длительное применение по интермиттирующей схеме (1 раз в неделю или реже). Противопоказанием к назначению пимекролимуса** является детский возраст до 3 месяцев.
Препарат назначают 2 раза в сутки на пораженные участки кожи любых частей тела, включая голову, лицо, шею, области опрелостей. Особенно показан для чувствительных участков кожи [119]. При первых признаках рецидива атопического дерматита терапию следует возобновить. Если симптомы заболевания сохраняются в течение 6 недель, следует провести повторную оценку состояния пациента. Не запрещен беременным и кормящим.
Во время применения пимекролимуса** следует избегать попадания на кожу солнечных лучей, посещения солярия, ультрафиолетового облучения кожи УФ-лучами B или А, ПУВА-терапии.
- Рекомендуется пиритион цинк для местного применения пациентам с атопическим дерматитом детского возраста: крем 0,2% наносится тонким слоем на пораженные участки кожи 2 раза в сутки детям с 1 года, возможно применение под окклюзионную повязку; аэрозоль 0,2% детям с 1 года в случаях выраженного мокнутия распыляют с расстояния 15 см 2–3 раза в сутки [120–122].
Комментарии: Курс лечения при атопическом дерматите – 3–4 недели.
Уровень убедительности рекомендаций C (уровень достоверности доказательств –4)
- Рекомендуется в случае наличия у пациентов выраженной инфильтрации высыпания: нафталанская нефть линимент 10% наносят тонким слоем, не втирая, на пораженные участки кожи 2 раза в сутки [123].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: Обладает противовоспалительным, противозудным, дезинфицирующим и заживляющим эффектом.
- Рекомендуются пациентам для уменьшения интенсивности зуда: клемастин1 мг, перорально взрослым и детям старше 12 лет – по 1 таблетке (1 мг) утром и вечеромв течение 7–10 дней. В случаях трудно поддающихся лечению суточная доза может составлять до 6 таблеток (6 мг); детям в возрасте 6–12 лет – по ½–1таблетке перед завтраком и на ночь [91, 124, 125].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: Клемастин в форме таблеток противопоказан в возрасте до 6 лет.
хлоропирамин** 25 мг перорально детям в возрасте от 1 месяца до 12 месяцев– по 6,25 мг (¼ таблетки) 2–3 раза в сутки в растертом до порошка состоянии вместе с детским питанием; детям в возрасте от 1 года до 6 лет – по 8,3 мг (1/3 таблетки) 2–3 раза в сутки; детям в возрасте от 7 до 14 лет – по 12,5 мг (½таблетки) 2–3 раза в сутки; детям в возрасте старше 14 лет и взрослым – по 1 таблетке 3–4 раза в сутки (75–100 мг в сутки) [126–130].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Хлоропирамин** в форме таблеток противопоказан в зависимости от производителя лекарственного препарата в возрасте до 6 месяцев или до 14 лет.
хифенадин10 мг, 25 мг, 50 мг, взрослым по 25–50 мг 2–4 раза в сутки; детям в возрасте от 3 до 7 лет – по 10 мг перорально 2 раза в сутки, детям в возрасте от 7 до 12 лет – по 10–15 мг перорально 2–3 раза в сутки, детям в возрасте старше 12 лет и взрослым – по 1 таблетке 25 мг перорально 2–3 раза в сутки в течение 10–15 дней [91].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Противопоказанием к назначению хифенадина в форме таблеток является детский возраст до 3 лет (для дозировки 10 мг), детский возраст до 18 лет (для дозировки 50 мг).
лоратадин** сироп, таблетки 10 мг,детям в возрасте от 2 до 12 лет с массой тела менее 30 кг – 5 мг (5 мл) 1 раз в сутки перорально, при массе тела более 30 кг – 10 мг (10 мл) 1 раз в сутки; детям в возрасте старше 12 лет и взрослым – 10 мг (10 мл) 1 раз в сутки перорально в течение 14–28 дней в возрасте от 2 до 12 лет – 5 мг (5 мл) 1 раз в сутки перорально; детям в возрасте старше 12 лет и взрослым – 10 мг (10 мл) 1 раз в сутки перорально 1 раз в сутки в течение 14–18 дней [131–133].
Уровень убедительности рекомендаций B(уровень достоверности доказательств – 2)
цетиризин** капли для приема внутрь 10 мг/мл, таблетки 10 мг – детям в возрасте от 6 до 12 месяцев (только по назначению врача и под строгим медицинским контролем) – 2,5 мг (5 капель) перорально 1 раз в сутки, детям в возрасте от 1 года до 2 лет – 2,5 мг (5 капель) перорально 1–2 раза в сутки, детям в возрасте от 2 до 6 лет – 2,5 мг (5 капель) перорально 2 раза в сутки или 5 мг (10 капель) перорально 1 раз в сутки, детям в возрасте старше 6 лет и взрослым – 5 мг перорально 1 раз в сутки в течение 14–28 дней [134–138].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2)
Комментарии: Цетиризин** в форме таблеток противопоказан в возрасте до 6 лет, цетиризин** в форме капель для приема внутрь противопоказан в возрасте до 6 месяцев или до 1 года в зависимости от производителя.
левоцетиризин 5 мг – детям в возрасте старше 6 лет и взрослым – 5 мг перорально 1 раз в сутки в течение 14–28 дней [139–143].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарии: Противопоказанием к назначению левоцетиризина является детский возраст до 6 лет
- Рекомендуется пациентам с выраженным зудом [123]:
клемастин раствор для инъекций внутримышечно взрослым 2 мг (2 мл) 2 раза в сутки (утром и вечером); детям – 0,025 мг на кг массы тела в сутки внутримышечно, разделяя на 2 инъекции; в течение 5–7 дней
Комментарии: Противопоказанием к назначению клемастина в форме раствора для инъекций является детский возраст до 1 года.
хлоропирамин** раствор для инъекций детям в возрасте от 1 месяца до 1 года по 5 мг (0,25 мл раствора) внутримышечно 1 раз в сутки; детям в возрасте от 1 года до 6 лет – по 10 мг (0,5 мл раствора) внутримышечно 1 раз в сутки; детям в возрасте от 6 до 14 лет – по 10–20 мг (0,5–1 мл раствора) внутримышечно 1 раз в сутки; детям в возрасте старше 14 лет и взрослым – по 20–40 мг (1–2 мл раствора) внутримышечно 1 раз в сутки в течение 5–7 дней [123].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Хлоропирамин** в форме раствора для инъекций противопоказан новорожденным.
Терапия пациентов с атопическим дерматитом средней и тяжелой степени тяжести
Физиотерапевтическое лечение
- Рекомендуется пациентам с атопическим дерматитом средней и тяжелой степени тяжести ультрафиолетовое облучение кожи (фототерапия) [144–158]:
Уровень убедительности рекомендаций B(уровень достоверности доказательств – 2)
Комментарии: Перед назначением фототерапии пациентам с атопическим дерматитом для выявления противопоказаний рекомендуется комплекс лабораторных исследований, включающий общий (клинический) анализ крови, общий анализ мочи, анализ крови биохимический общетерапевтический, консультация врача- терапевта или врача-педиатра, врача-эндокринолога, врача-акушера-гинеколога (для женщин). По показаниям рекомендуют обследование у других специалистов [159– 164].
- Рекомендуются пациентам с атопическим дерматитом средней и тяжелой степени тяжести:
узкополосная средневолновая ультрафиолетовая терапия УФВ-311 терапия, с длиной волны 311 нм взрослым пациентам с атопическим дерматитом [144–146].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2)
узкополосная средневолновая ультрафиолетовая терапия УФВ-311 терапия, с длиной волны 311 нм детям с атопическим дерматитом [147, 148].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
Комментарии: Данные о применении фототерапии в детском возрасте ограничены, ввиду чего необходимо соблюдать осторожность при использовании. Узкополосная средневолновая ультрафиолетовая терапия назначается детям 5 лет и старше. При назначении узкополосной средневолновой ультрафиолетовой терапии необходимо учитывать психоэмоциональные особенности ребенка, общее состояние, способность самостоятельного нахождения в кабине и выполнения требований медицинского персонала.
ультрафиолетовая терапия дальнего длинноволнового диапазона (УФА-1 терапия, длина волны 340–400 нм) взрослым [149–153].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2)
Комментарии: Ультрафиолетовая терапия дальнего длинноволнового диапазона противопоказана детям до 18 лет.
селективная фототерапия (широкополосная средневолновая ультрафиолетовая терапия (УФВ терапия, с длиной волны 280–320 нм) взрослым пациентам с атопическим дерматитом [154].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
Комментарии: Данные о применении фототерапии в детском возрасте ограничены.
- Рекомендуется при отсутствии эффекта от лечения другими методами фототерапии, а также наличии очагов поражения с выраженной инфильтрацией кожи взрослым: Фотохимиотерапия с внутренним применением фотосенсибилизаторов (ПУВА) [155–158].
Комментарии: Для выявления противопоказаний к ПУВА-терапии следует провести комплекс лабораторных исследований, включающий общий (клинический) анализ крови, общий (клинический) анализ мочи, анализ крови биохимический общетерапевтический, консультация врача-терапевта, врача-эндокринолога, врача-офтальмолога, врача-акушера-гинеколога (для женщин).
Многокурсовое применение метода ПУВА-терапии может повышать риск злокачественных новообразований кожи. ПУВА-терапия противопоказана лицам до 18 лет.
Системная терапия
- Рекомендуется пациентам детского возраста в возрасте от 6 лет и старше при атопическом дерматите средней и тяжелой степени тяжести и при отсутствии противопоказаний:
дупилумаб** 200 или 300 мг раствор для подкожного введения. Для пациентов с массой тела от 15 до < 30 кг: начальная доза – 600 мг (2 инъекции по 300 мг), далее по 300 мг каждые 4 недели; для пациентов с массой тела от 30 до < 60 кг: начальная доза – 400 мг (2 инъекции по 200 мг), далее по 200 мг каждые 2 недели; для пациентов с массой тела 60 кг и более начальная доза – 600 мг (2 инъекции по 300 мг), далее по 300 мг каждые 2 недели [165–168]:
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
Комментарии: Противопоказанием к назначению дупилумаба** больным атопическим дерматитом является детский возраст до 6 лет.
- Рекомендуется взрослым пациентам при атопическом дерматите средней и тяжелой степени тяжести и при отсутствии противопоказаний:
дупилумаб** 300 мг раствор для подкожного введения в начальной дозе – 600 мг (2 инъекции по 300 мг в разные места для инъекций), далее – по 300 мг каждые 2 недели. В зависимости от индивидуального терапевтического ответа доза может быть увеличена до 300 мг еженедельно [169–175]:
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
Комментарии: Дупилумаб** может применяться в монотерапии или одновременно с топическими лекарственными препаратами. Инъекцию препарата может делать себе либо сам пациент, либо лицо, ухаживающее за ним. Необходимо до начала применения дупилумаба** обучить пациентов и/или ухаживающих за ними лиц подготовке и проведению инъекции препарата, согласно указаниям в инструкции по медицинскому применению. Дупилумаб** также может применяться у пациентов с сочетанием средне-тяжелого и тяжелого атопического дерматита с тяжелой бронхиальной астмой.
Эффективность дупилумаба** в лечении пациентов с атопическим дерматитом подтверждена результатами клинических исследований SOLO 1, SOLO 2, CHRONOS иCAFÉ [169–171]. Тяжесть атопического дерматита, оценивавшаяся по индексу EASI (Eczema Area and Severity Index), на фоне терапии дупилумабом** в режиме 1 инъекция каждые 2 недели на 16-ой неделе уменьшилась на 75% и более (EASI75) у 44–51% пациентов, не получавших наружную терапию. В случае, если терапия дупилумабом** в режиме 1 инъекция каждые 2 недели сопровождалась наружной терапией глюкокортикоидами, применяемыми в дерматологии, то эффективность лечения была еще на 10–20% выше, чем монотерапиядупилумабом**, и на 16-ой неделе лечения тяжесть атопического дерматита по EASI уменьшилась на 75% и более (EASI75) у 69% пациентов с атопическим дерматитом, получавших лечение дупилумабом** и глюкокортикоидами, применяемыми в дерматологии. Уменьшение зуда у пациентов отмечалось уже на 2-ой неделе терапии, и на 16-ой неделе терапии отмечено уменьшение зуда в среднем на 53,9%. К 52-ой неделе терапии эффект сохранялся, и уменьшение тяжести атопического дерматита на 75% и более по сравнению с исходным уровнем (EASI75) отмечено у 65% пациентов с атопическим дерматитом, получавших дупилумаб** 1 инъекцию каждые 2 недели и наружную терапию глюкокортикоидами, применяемыми в дерматологии [169–171].
- Рекомендуется при тяжелом течении атопического дерматита у взрослых и при отсутствии противопоказаний: циклоспорин** в начальной дозе 2,5–3 мг на кг массы тела в сутки в 2 приема с 12- часовым интервалом. При необходимости доза препарата может быть увеличена до максимальной – 5 мг на кг массы тела в сутки – в зависимости от индивидуального состояния пациента. При достижении положительного результата дозу необходимо постепенно снижать до полной отмены [176–181].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарии: В число противопоказаний для назначения циклоспорина** входит детский возраст до 18 лет для всех показаний, не связанных с трансплантацией за исключением нефротического синдрома.
Степень тяжести атопического дерматита уменьшается на 50% через 6–8 недель непрерывного лечения циклоспорином**. У пациентов, которые получают более высокую начальную дозу препарата (4–5 мг/кг/сут), наступает более быстрое улучшение – через 2 недели (снижение тяжести на 40%), чем у пациентов, получавших более низкую начальную дозу (2,5–3 мг/кг/сут; снижение тяжести на 22%). Однако через 6–8 недель терапии циклоспорином** не было разницы в ответе между пациентами, получавшими препарат в более высоких и в более низких дозах, однако те пациенты, кто получал более высокую дозу препарата, сообщали о большем количестве побочных эффектов, связанных с циклоспорином**[181, 182].Длительность непрерывной терапии циклоспорином** предлагается ограничить 2 годами [183].
- Пациентам с тяжелым течением атопического дерматита рекомендуются кортикостероиды системного действия перорально по схеме – в течение первых 2–3 дней [6, 184]:
метилпреднизолон** 16–20 мг 1 раз в сутки после завтрака или
преднизолон** 20–25 мг после завтрака и 5 мг после обеда.
далее 1 раз в сутки после завтрака в течение последующих 2–3 дней: метилпреднизолон** 12 мг
преднизолон** 15 мг.
далее 1 раз в сутки после завтрака в течение последующих 2–3 дней: метилпреднизолон** 8 мг
преднизолон** 10 мг 1 раз в сутки,
далее 1 раз в сутки после завтрака с последующей отменой препарата: метилпреднизолон** 4 мг
преднизолон** 5 мг [91].
Уровень убедительности рекомендаций C(уровень достоверности доказательств –5)
Комментарии: При необходимости прием кортикостероидов системного действия можно продолжить еще в течение 2–3 дней 1 раз в день после завтрака: метилпреднизолон** 2 мг или преднизолон** 2,5 мг
- Рекомендуются для лечения атопического дерматита, осложненного вторичной инфекцией антибиотики и противомикробные средства, применяемые в дерматологии:
фузидовая кислота, 2% крем для наружного применения или 2% мазь для наружного применения наносить на инфицированные очаги поражения 3 раза в сутки в течение 7–14 дней [185–188].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
бацитрацин + неомицин 250 МЕ/г + 5000 МЕ/мг наружно наносить на инфицированные очаги поражения 2–3 раза в сутки в течение 7–14 дней [189, 190].
Уровень убедительности рекомендаций C (уровень достоверности доказательств –5)
мупироцин 2% мазь для наружного применения наносить на инфицированные очаги поражения 2–3 раза в сутки не более10 дней [191, 192].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2)
эритромицин мазь для наружного применения (10000 ЕД/г) наружно наносить на инфицированные очаги поражения 2–3 раза в сутки 7–14 дней [193].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
сульфатиазол серебра крем для наружного применения 2% наносить на инфицированные очаги поражения 2–3 раза в сутки 7–14 дней [193, 194]
Уровень убедительности рекомендаций C(уровень достоверности доказательств –5)
Комментарии: Антибактериальные препараты используются для наружного применения при локализованных формах вторичной инфекции [195, 196]
- Рекомендуются при наличии признаков вторичного инфицирования использовать короткими курсами (обычно в течение 1 недели) глюкокортикоиды в комбинации с антибиотиками или глюкокортикоиды в комбинации с другими препаратами:
гидрокортизон + окситетрациклин мазь, аэрозоль наружно на инфицированные очаги поражения 1–3 раза в сутки в течение 7 дней [91].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
тетрациклин + триамцинолон аэрозоль для наружного применения – орошать струей аэрозоля инфицированные очаги поражения 1–3 раза в сутки, держа баллон в вертикальном положении, на расстоянии 15–20 см от кожи, в течение 7–10 дней [197, 198].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 3)
гидрокортизон + фузидовая кислота крем для наружного применения наружно на инфицированные очаги поражения 3 раза в сутки взрослым и детям в возрасте 2 лет и старше в течение 14 дней [199].
Уровень убедительности рекомендаций B (уровень достоверности доказательств –2)
бетаметазон + фузидовая кислота крем для наружного применения взрослым пациентам с атопическим дерматитом наружно на инфицированные очаги поражения 2 раза в сутки в течение 7 дней [200].
Уровень убедительности рекомендаций B (уровень достоверности доказательств –2)
бетаметазон+ гентамицин + клотримазол крем для наружного применения, мазь для наружного применения наружно на инфицированные очаги поражения 2 раза в сутки взрослым и детям в возрасте 2 лет и старше в течение 7–14 дней [91, 201–204].
Уровень убедительности рекомендаций C (уровень достоверности доказательств –4)
Комментарии: Для наружного лечения детей предпочтительными являются лекарственные формы в виде крема и монокомпонентные наружные средства: глюкокортикоиды, применяемые в дерматологии, препараты для лечения дерматита, кроме глюкокортикоидов (такролимус** и пимекролимус**). Многокомпонентные наружные лекарственные препараты – глюкокортикоиды в комбинации с антибиотиками или глюкокортикоиды в комбинации с другими препаратами показаны только при клиническом и/или лабораторном подтверждении бактериальной и/или грибковой инфекции. Необоснованное применение многокомпонентных наружных препаратов может способствовать развитию у детей дополнительной сенсибилизации к компонентам топического лекарственного средства.
- Рекомендуется пациентам с дефектами кожи (трещины, экскориации) с целью устранения вторичного инфицирования на местах экскориаций и трещин, особенно у детей, антисептики и дезинфицирующие средстваили другие лечебные средства (метилтиониния хлорид) 1–2 раза в сутки в течение 5–10 дней [123, 193].
Уровень убедительности рекомендаций C (уровень достоверности доказательств –5)
борная кислота+резорцин+фенол+фуксин раствор для наружного применения наносят с помощью тампона или стеклянной палочки на пораженные участки кожи 2–4 раза в сутки. После высыхания жидкости на обработанный участок можно наносить мази и пасты [123, 193]
Комментарии: Не рекомендуется применять препарат борная кислота+резорцин+фенол+фуксин женщинам во время беременности и в период грудного вскармливания
метилтиониния хлорид 1% раствор для местного и наружного применения, [водный] взрослым и детям с момента рождения раствор наносят с помощью тампона или стеклянной палочки на пораженные участки 2–3 раза в сутки [123, 193]
Комментарии: Возможно применение водного раствора метилтиониния хлоридаво время беременности и грудного вскармливания.
- Рекомендуется пациентам с дефектами кожи (трещины, экскориации) с целью устранения вторичного инфицирования на местах экскориаций и трещин, особенно у детей, антисептики и дезинфицирующие средстваили другие лечебные средства (метилтиониния хлорид) 1–2 раза в сутки в течение 5–10 дней [123, 193].
Уровень убедительности рекомендаций C(уровень достоверности доказательств –5)
борная кислота+резорцин+фенол+фуксин раствор для наружного применения наносят с помощью тампона или стеклянной палочки на пораженные участки кожи 2–4 раза в сутки. После высыхания жидкости на обработанный участок можно наносить мази и пасты [123, 193]
Комментарии: После высыхания жидкости на обработанный участок можно наносить мази и пасты. Не следует применять препарат борная кислота+резорцин+фенол+фуксин женщинам во время беременности и в период грудного вскармливания
метилтиониния хлорид 1% раствор для местного и наружного применения, [водный] взрослым и детям с момента рождения раствор наносят с помощью тампона или стеклянной палочки на пораженные участки 2–3 раза в сутки [121, 190]
Комментарии: Возможно применение водного раствора метилтиониния хлорида во время беременности и грудного вскармливания
- Рекомендуются антибактериальные препаратысистемного действия для лечения рецидивирующей или распространенной бактериальной инфекции:
амоксициллин +клавулановая кислота** взрослым и детям старше 12 лет (массой 40 кг и более) таблетки, покрытые пленочной оболочкой, 250 мг + 125 мг по 1 таблетке 3 раза в сутки или 875 мг + 125 мг – по 1 таблетке 2 раза в сутки в течение 5–14 дней или таблетки диспергируемые взрослым и детям старше 12 лет (массой 40 кг и более) – по 500/125 мг 3 раза в сутки в течение 5–14 дней, детям от 2 до 12 лет или с массой тела менее 40 кг – по 125/31,25 мг или по 250/62,5 мг в дозах, не превышающих 2400/600 мг в сутки, в 3 приемав течение 5–14 дней [205].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
Комментарии: Противопоказанием для назначения таблеток, покрытых пленочной оболочкой,амоксициллин + клавулановая кислота** является детский возраст до 12 лет. Противопоказанием для назначения диспергируемых таблеток амоксициллин + клавулановая кислота** является детский возраст до 1 года.
цефуроксим**– по 250 мг перорально 2 раза в сутки взрослым и детям в возрасте 3 лет и старше в течение 5–10 дней [206–208].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 2)
Комментарии: Противопоказанием для назначения таблеток, покрытых пленочной оболочкой, цефуроксим** является детский возраст до 3 лет.
цефтриаксон** – по 1–2 г в сутки внутримышечно или внутривенно детям старше 12 лет (желательно в 2 введения через 12 часов), новорожденным до 2 нед – 20–50 мг/кг/сут, детям от 3 нед до 12 лет – 20–80 мг/кг/сут в 2 введения [207].
Уровень убедительности рекомендаций C(уровень достоверности доказательств –4)
Комментарии: Цефтриаксон** противопоказан недоношенным детям в возрасте до 41 недели включительно. Цефтриаксон** следует назначать с осторожностью в период грудного вскармливания.
Комментарии: Атопический дерматит часто осложняется развитием бактериальных инфекционных поражений кожи, требующих проведения антибактериальной терапии [209, 210]. До назначения антибактериальных препаратов системного действия следует провестимикробиологическое (культуральное) исследование гнойного отделяемого на аэробные и факультативно- анаэробные микроорганизмы и с целью идентификации возбудителя и микробиологическое (культуральное) исследование отделяемого высыпных элементов кожи на чувствительность к антибактериальным и противогрибковым препаратам. До получения результатов микробиологического исследования в большинстве случаев начинают лечение антибактериальными препаратами широкого спектра действия, активными в отношении наиболее часто встречающихся возбудителей, в первую очередь, S. aureus. С высокой эффективностью применяются комбинации пенициллинов, включая комбинации с ингибиторами бета-лактамаз, цефалоспорины первого или второго поколения, макролиды, у взрослых лиц – фторхинолоны.
Продолжительность терапии антибактериальными препаратами системного действия обычно составляет 7–10 дней.
- Рекомендуются в случае развития у пациентов с атопическим дерматитом герпетической экземы Капоши противовирусные препараты прямого действия [211, 212]:
Ацикловир** таблетки 200 мг взрослым и детям от 3 лет внутрь 5 раз в сутки. Курс лечения составляет 5 дней, но может быть продлен при тяжелых инфекциях.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: В случае диссеминированного процесса, сопровождающегося повышением температуры тела, явлениями тяжелой интоксикации, необходима госпитализация в стационар с наличием боксированного отделения. В условиях стационара следует проводитьвнутривенное введение ацикловира. Наружная терапия заключается в использовании антисептиков и дезинфицирующих средств (борная кислота+резорцин+фенол+фуксин, метилтиониния хлорид 1% раствор для местного и наружного применения, [водный] и др.).
В случае поражения глаз следует применять мазь глазную 3% ацикловир**, которая закладывается в нижний конъюнктивальный мешок 5 раз в сутки. Лечение продолжают на протяжении не менее 3 дней после купирования симптомов.
Противопоказанием к назначению ацикловира** в таблетках является детский возраст до 3 лет.
3.2 Иное лечение
- Пациентам с наличием сенсибилизации к аллергенам клещей домашней пыли и пыльцевым аллергенам, контакт с которыми вызывает обострение атопического дерматита и/или респираторные проявления – аллергический ринит, бронхиальная астма, рекомендуется аллерген-специфическая иммунотерапия аллергенами клещей домашней пыли [6, 213–223]:
аллергены бытовые раствор для накожного скарификационного нанесения, прик- теста и подкожного введения [215–220]
аллергены бытовые суспензия для подкожного введения [216], или
аллергены бытовые капли подъязычные [221–223].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 1)
Комментарии: Показания выбор метода и противопоказания к аллерген- специфической иммунотерапии определяет врач-аллерголог-иммунолог. Аллерген- специфическую иммунотерапию назначают только после купирования обострения атопического дерматита с помощью адекватной наружной терапии, а также санации очагов хронической инфекции и лечения сопутствующих заболеваний. Проводится врачом-аллергологом-иммунологом в условиях аллергологического кабинета или стационара. Продолжительность и схемааллерген-специфической иммунотерапии определяется индивидуально.
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Атопический дерматит — симптомы и лечение
Атопический дерматит – хроническое кожное заболевание воспалительного характера, которое сопровождается ярко выраженной внешней симптоматикой и неприятными ощущениями. Чаще всего патологический процесс наблюдается у детей младшего возраста как реакция чувствительности организма на присутствие различных аллергенов. При своевременном обнаружении характерных признаков, качественной диагностике и лечении болезнь переходит в состояние стойкой ремиссии и может лишь изредка напоминать о себе в более старшем возрасте. Давайте рассмотрим основные причины атопического дерматита у детей и взрослых, разновидности и симптомы заболевания, а также разберемся с основными методами терапии и профилактическими мерами.

Причины
Основным фактором, способствующим появлению патологии, считается наследственная предрасположенность. Это значит, что у больного присутствует определенный ген, отвечающий за повышенное продуцирование организмом клеток, которые вызывают аллергические реакции. Склонность к недугу чаще передается от матери, а не от отца. Заболевание провоцируется различными аллергенами и нередко сопровождается другими патологиями.
Распространенные причины возникновения патологического процесса и его обострений:
- употребление продуктов с консервантами, красителями и другими потенциальными аллергенами;
- вдыхание пыльцы растений в период цветения;
- неблагоприятная экологическая обстановка;
- использование косметики с агрессивными синтетическими компонентами в составе;
- прием некоторых лекарственных препаратов;
- шерсть домашних животных;
- некачественная уборка дома и обилие пыли;
- укусы насекомых;
- механическое раздражение кожи одеждой
- переохлаждение организма;
- стрессовые ситуации;
- вдыхание испарений ацетона и других растворителей;
- болезни ЖКТ и хронические ЛОР-заболевания в анамнезе, частые простуды;
- эндокринные нарушения (тиреотоксикоз, дисменорея и др.).
Врачи дополнительно выделяют группу риска, в которую входят младенцы, находящиеся на искусственном вскармливании, а также дети, рожденные после тяжелой беременности, проживающие в неблагоприятных социально-бытовых условиях, получающие неправильное, нерегулярное питание, не соответствующее возрасту. Кроме того, к атопическому дерматиту приводят вредные привычки будущей мамы, такие как курение, употребление спиртных напитков и др.
Классификация
Атопический дерматит делится на виды по нескольким критериям. Типы заболевания в зависимости от возрастной категории пациентов:
- младенческий (от рождения до 2 лет);
- детский (от 2 до 12 лет);
- подростковый (от 12 лет до совершеннолетия);
- взрослый (от 18 лет).
Классификация в зависимости от провоцирующих факторов:
- пищевой;
- бытовой (на пыль);
- на цветение;
- грибковый и т.д.
Виды по характеру течения патологического процесса:
- легкий;
- средней степени тяжести;
- тяжелый.
Формы по распространенности очагов поражения:
- Ограниченная. Высыпания локализуются в шейной области, под локтями и коленями, на тыльной стороне кистей и стоп, в области лучезапястий и голеностопов. Зуд возникает приступами.
- Распространенная. Кожа красноватая и отечная, появляются обширные высыпания с нечеткими контурами, корочками и расчесами. Ощущается сильнейший зуд, который мешает спать.
- Диффузная. Сыпь покрывает больше половины поверхности кожи. Человека беспокоит нестерпимый зуд, расчесывая кожу, он ее глубоко травмирует. Повышается температура тела, появляется озноб.
Симптомы атопического дерматита
Характерные внешние проявления заболевания:
- покраснения кожных покровов;
- обширные высыпания различной локализации;
- появление микротрещин;
- шелушение кожи.
Главным признаком атопического дерматита, независимо от его вида и провоцирующих факторов, является очень сильный зуд. Взрослые могут указать на наличие неприятной симптоматики и объяснить свои ощущения, чего нельзя сказать о грудничках. Родители могут догадаться о развитии дерматита у младенца не только по внешней симптоматике, но и по изменениям в поведении: при нарушении сна, ухудшении аппетита, беспричинном беспокойстве, плохом наборе массы тела и др. Клиническая картина болезни у детей старше 2 лет достаточно многообразна. Она зависит от возрастной категории, степени распространенности высыпаний, тяжести течения патологии и т.д. При расчесывании зудящих высыпаний на коже образуются трещинки, в которые могут проникнуть патогенные микроорганизмы. В результате происходит инфицирование, приводящее к повышению температуры тела и другим неприятным последствиям.
Диагностика
Даже если человек отлично себя чувствует, при появлении самых первых внешних признаков необходимо проконсультироваться с врачом. Это особенно важно, если речь идет о маленьком ребенке. Специалист должен внимательно осмотреть пациента, опросить его или родителей (зависит от возраста), изучить анамнез, назначить необходимые исследования и установить точную причину дерматита по их результатам.
Методы диагностики, которые показывают наибольшую информативность:
- лабораторные анализы крови и мочи;
- УЗИ внутренних органов;
- накожные аппликационные тесты для выявления специфических антител к различным аллергенам;
- гистологическое исследование пораженных участков кожи.
Также могут понадобиться:
- консультации узкопрофильных специалистов (эндокринолога, дерматолога и т.д.);
- выявление патологии тромбоцитов для исключения синдрома Вискотта — Олдрича;
- оценка иммунного статуса для исключения синдрома Джоба;
- микроскопия чешуек при подозрении на дерматомикоз.
Особенности лечения
Терапия должна быть комплексной. Важно не только устранить выраженную симптоматику недуга, но и изменить образ жизни в целом. Лечение атопического дерматита у детей и взрослых подразумевает первоочередное избавление от всех провоцирующих факторов, которые вызывают негативные реакции организма.
Стандартный перечень мероприятий для устранения патологии:
- использование медикаментов для снятия внешних симптомов;
- качественный всесторонний гигиенический уход за кожными покровами;
- соблюдение специальной диеты;
- налаживание грудного вскармливания, правильное питание кормящей мамы при ГВ, если от дерматита страдает младенец.
В целом терапевтическая тактика зависит от тяжести патологического процесса и его продолжительности. Легкий дерматит устраняется в домашних условиях. При тяжелой форме заболевания требуется помещение в стационар.
Питание
В первую очередь важно устранить продукт, который предположительно является аллергеном, и исключить его из рациона. Если при отказе от такой еды самочувствие улучшается, значит причина атопического дерматита у взрослого или ребенка кроется именно в нем. Затем показано лечебное диетическое питание. Оно нацелено на исключение всех провоцирующих факторов, а не только пищевых аллергенов. В период ремиссии рацион несколько расширяется.
Продукты, от которых стоит отказаться при атопическом дерматите, независимо от возраста:
- мясные, рыбные бульоны;
- шоколад, другие какаосодержащие изделия;
- жареное мясо;
- цитрусовые;
- черная смородина, земляника, дыня;
- мед;
- любые орехи;
- грибы;
- рыбная икра;
- копченые, пряные продукты;
- консервы.
Родители должны уделять особое внимание первому прикорму ребенка. В продуктах не должно содержаться молоко, сахар, бульон, ароматизаторы, консерванты и другие синтетические компоненты. Желательно с самого начала давать специальные несладкие безмолочные каши для младенцев без глютена (например, гречневую, рисовую, кукурузную). При проблемах с опорожнением кишечника прикорм начинается с овощного пюре из кабачков, цветной капусты и т.д. Из фруктов допускаются яблоки и груши. От соков рекомендуется отказаться до достижения ребенком годовалого возраста.
Рекомендованные лекарства
Все препараты должны подбираться исключительно лечащим врачом на основании клинической картины, анамнеза пациента и результатов обследований. В зависимости от симптомов и причин недуга назначаются следующие группы медикаментов:
- Антигистаминные (Супрастин, Тавегил, Кларитин, Дезлоратадин и др.). Показаны для снятия зуда и отечности при кожных проявлениях, а также при атопическом синдроме.
- Наружные противовоспалительные и противозудные средства (например, Протопик, Фенистил гель, Декспантенол) для устранения зуда и раздражения кожи.
- Антибиотики широкого спектра действия. Назначаются в случае присоединения бактериальной инфекции исключительно по рецепту врача.
- Противовирусные наружные средства при осложнении герпетической инфекцией (Ацикловир).
- Гормональные кремы и мази. Высокую эффективность показывают Целестодерм, Тридерм, Адвантан.
- Средства для смягчения и увлажнения кожи (Локобейз Рипеа, Дардиа).
Профилактика
Профилактические меры должны приниматься еще во время планирования беременности будущими родителями. Стоит отказаться от вредных привычек, пройти все необходимые обследования.
Общие рекомендации для пациентов разного возраста:
- соблюдение правил ухода за кожей;
- налаживание грудного вскармливания с ранним прикладыванием к груди еще в роддоме, соблюдение молодой кормящей мамой особой диеты;
- лечение всех сопутствующих патологий;
- ношение одежды из натуральных материалов;
- использование гипоаллергенных косметических средств гигиены;
- регулярная влажная уборка в доме и проветривания;
- ежедневные прогулки на свежем воздухе;
- закаливание детей и взрослых.
При прохождении качественного лечения атопического дерматита и устранении его причин важно строго соблюдать все перечисленные выше правила. Профилактика позволяет избежать рецидивов недуга у взрослых и детей.
Источники
- Атопический дерматит: Рук. для врачей / Под ред. Сергеева Ю.В. // М — 2002;
- Балаболкин И.И., Гребенюк В.Н. // Атопический дерматит у детей // М — 1999.
Информация представлена в ознакомительных целях и не является медицинской консультацией или руководством к лечению со стороны uteka.ru.
Источник https://www.rmj.ru/articles/dermatologiya/Atopicheskiy_dermatit_sovremennye_vozmoghnosti_profilaktiki/
Источник https://diseases.medelement.com/disease/%D0%B0%D1%82%D0%BE%D0%BF%D0%B8%D1%87%D0%B5%D1%81%D0%BA%D0%B8%D0%B9-%D0%B4%D0%B5%D1%80%D0%BC%D0%B0%D1%82%D0%B8%D1%82-%D0%BA%D0%BF-%D1%80%D1%84-2021/16994
Источник https://uteka.ru/articles/bolezni/atopicheskii-dermatit/