Холодовой дерматит — причины, симптомы, лечение заболевания
Холодовой дерматит неприятное, а иногда опасное кожное заболевание. Под воздействием низких температур, на кожных покровах человека возникают воспалительные процессы, сопровождающиеся неприятными ощущениями. Проявляется морозный дерматит (холодовая крапивница) на участках тела, не скрытых от внешнего воздействия, зачастую в зимний период, но в редких случаях спровоцировать реакцию может даже холодный напиток или ледяная вода.
Холодовой дерматит на фото
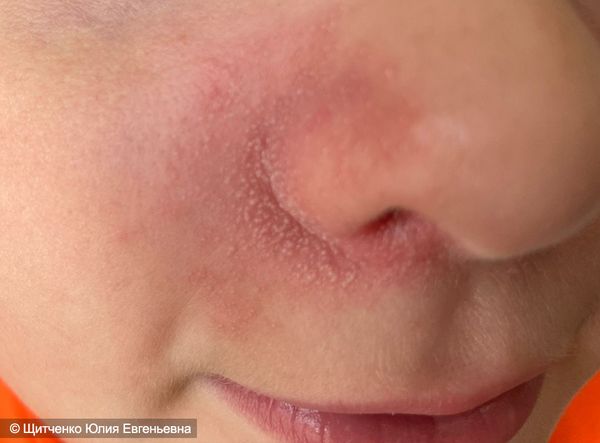
Холодовой дерматит на лице
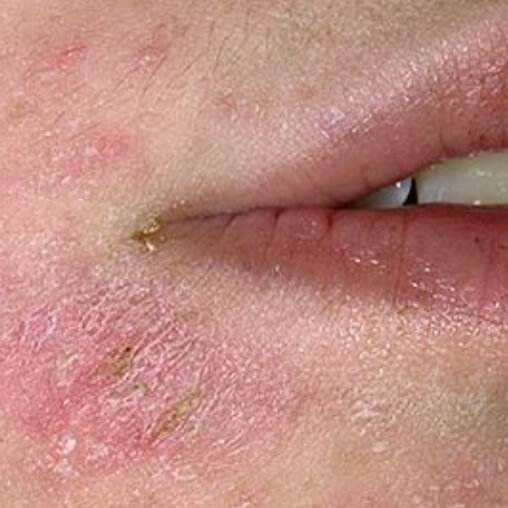
Холодовой дерматит на лице
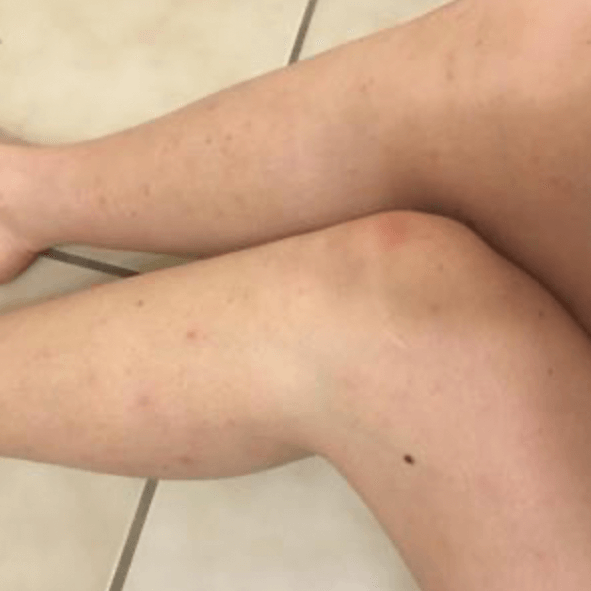
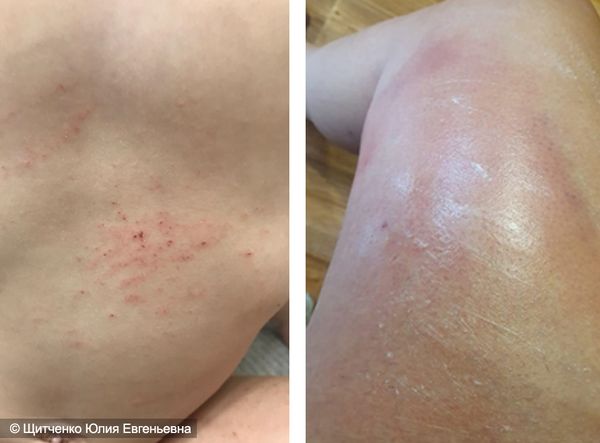
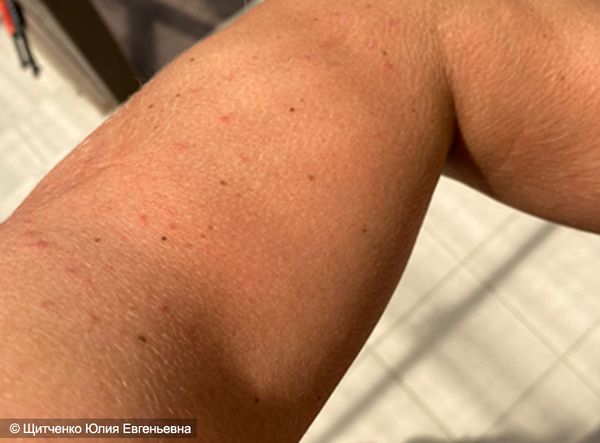
Холодовой дерматит на ногах
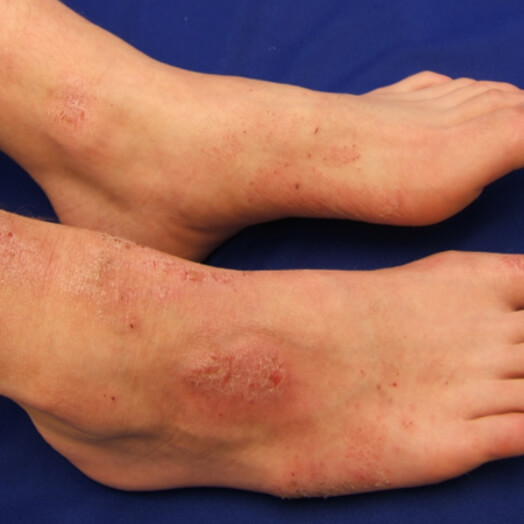
Холодовой дерматит на ногах
Холодовой дерматит на ногах
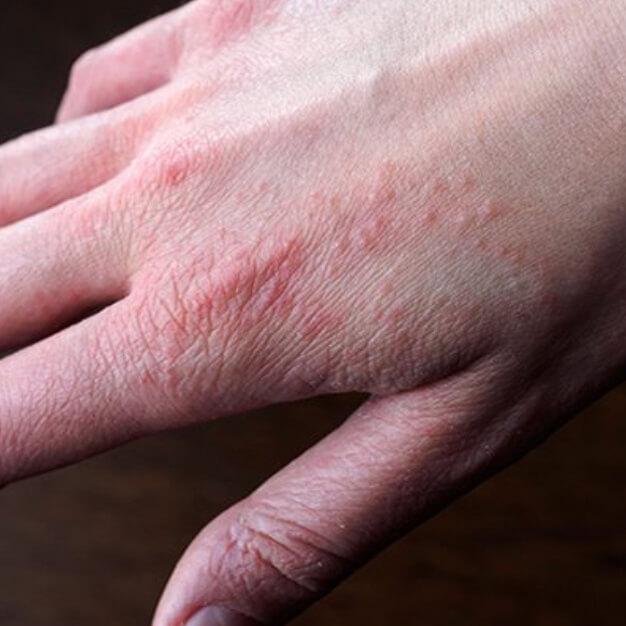
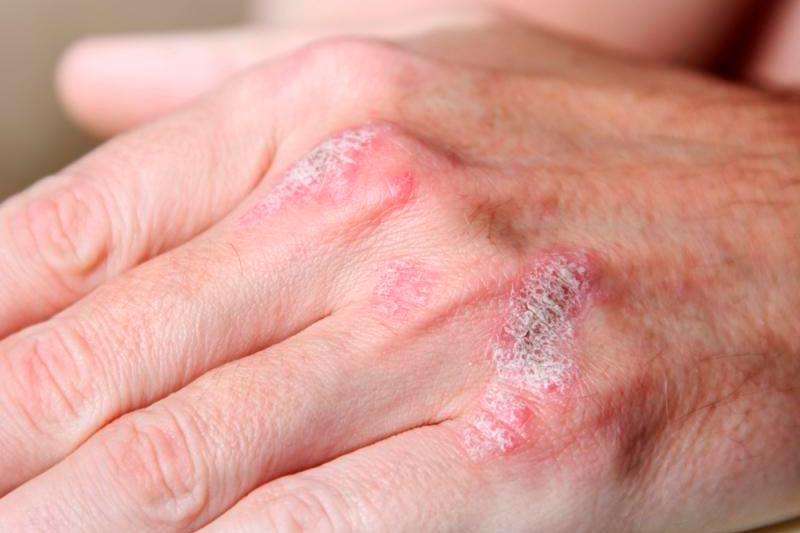
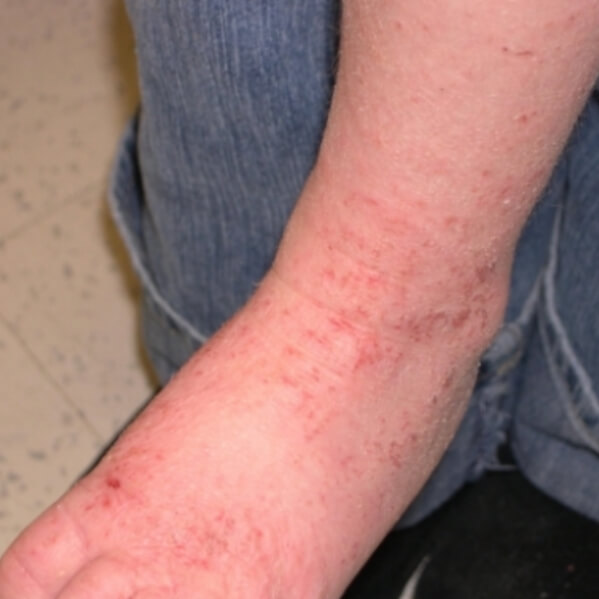
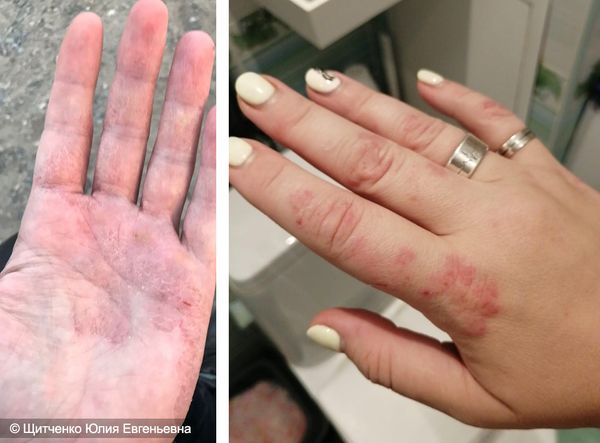
Холодовой дерматит на руках
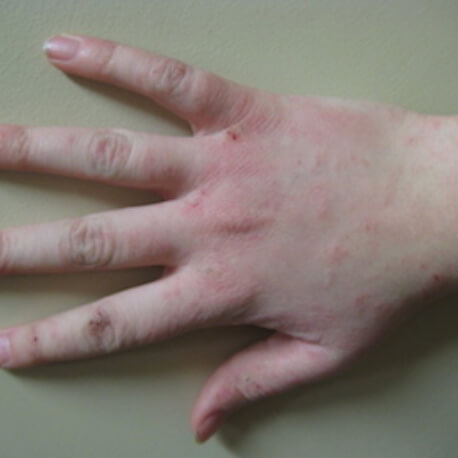
Холодовой дерматит на руках
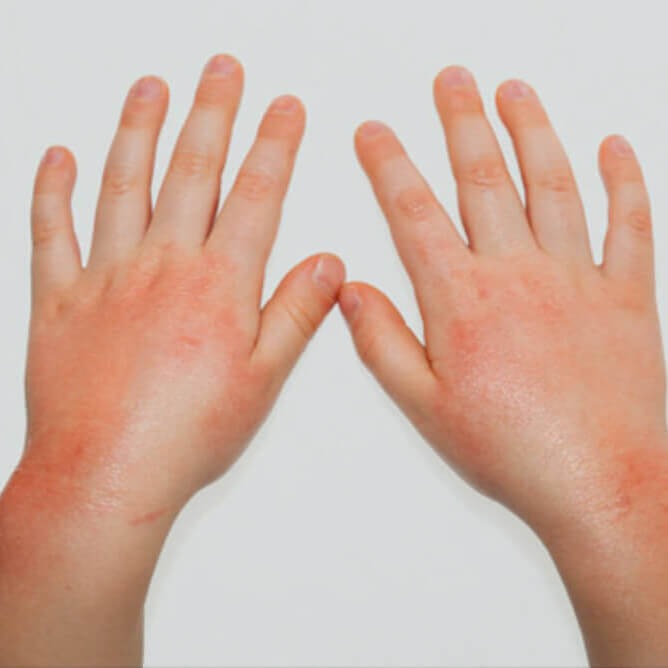
Холодовой дерматит на руках
Причины холодового дерматита
Основная причина возникновения холодового дерматита это длительное воздействие низких температур на открытые участки кожи. Происходит спазм капилляров, вследствие чего кровоснабжение верхних слоев дермы нарушается, вызывая воспалительный процесс.
Люди, у которых сухая кожа или недостаток естественного жирового слоя, так же находятся в группе риска.
Помимо этого при низких температурах, образуются белки, которые входят в состав клеточной структуры кожи, белки активизируют развитие гистамина (органическое соединение, эндогенный фактор развития аллергии), что вызывает кожные проявления, но данные соединения не стойкие, при согревании белок распадается.
Выделены причины, которые могут способствовать развитию начальной стадии морозного (холодового) дерматита:
- Генетический фактор – предрасположенность, наличие аллергии у одного или обоих родителей, может стать причиной развития заболевания у ребенка или чувствительности к нему.
- Склонность к аллергическим проявлениям.
- Внешнее влияние токсических веществ, очень редко может стать причиной.
- Авитаминоз.
- Сниженный иммунитет.
Существует версия, что холодовой дерматит является осложнением при других болезнях внутренних органов или заболеваний аутоиммунного характера.
Симптомы холодового дерматита
Для холодового дерматита существует ряд характерных симптомов:
- Образование алых/розовых/бордовых/синюшных пятен, размер может достигать пяти сантиметров, чаще всего возникают на участках кожи, которые не были скрыты от воздействия низких температур;
- Пятна шелушатся, трескаются;
- Зуд, жжение, чувство стянутости кожи в местах проявления дерматита;
- Ринит, конъюнктивит (неинфекционной этиологии), чихание;
- Кожа воспаленная, отмечается отечность тканей;
- Сыпь похожая на крапивницу (волдыри как при укусах насекомых);
- Может отмечаться ухудшение общего состояния, как при ОРЗ, ОРВИ;
- Очень редко может возникнуть отек Квинке, бронхоспазм, краткосрочная потеря сознания, это считается осложнением, данные проявления могут быть у людей с иммунодефицитом или склонных к частым аллергическим реакциям.
Пятна могут локализоваться на любых участках тела. Зачастую проявляется на лице, из-за слабой защищености этой части тела от воздействия холодных температур. Проявляется холодовой дерматит на лице быстро, в виде синюшных пятен и ощущения сухости кожи, при дальнейшем воздействии холода может возникнуть сыпь, при согревании они проходят, кожа приобретает бледный оттенок.
Возникновению холодового дерматита подвержены даже дети. Основные признаки морозного дерматита у детей – возникновение розовых зудящих волдырей на открытых участках тела, проявиться могут после согревания. Отмечается упадок сил, развитие конъюнктивита и ринита.
Холодовой дерматит на руках
В связи с анатомическим расположением рук (пальцы направленны вниз), возникает препятствие для оттока крови, а кисти хуже снабжаются кровью. Так как руки часто моют, смывается естественный жировой слой, что делает их чувствительными и уязвимыми. Все это способствует проявлению дерматита чаще на руках, чем на других участках тела.
Поражения возникают на тыльной стороне ладоней, проявляясь характерными симптомами, которые сопровождаются сильными болевыми ощущениями, зудом и жжением, со временем образуются корочки, очаги поражений сильно шелушатся.
Как выглядит холодовой дерматит на руках, вы можете увидеть в разделе фото.
Холодовой дерматит на ногах
Возникновение холодового дерматита на ногах довольно редкое явления, так как кожа в этих местах защищена одеждой. Зачастую очаги поражения локализуются на бедрах и голенях, в виде алых или бордовых пятен, сопровождаются незначительным зудом. В основном симптомы пропадают сами, при согревании.
Симптомы холодового дерматита на ногах вы можете увидеть в разделе фото.
Лечение холодового дерматита
Перед началом лечения, следует обязательно провести диагностику, так как холодовой дерматит имеет схожие симптомы с другими заболеваниями – аллергическая крапивница, ветряная оспа, атопический дерматит. Врач применяет такие диагностические методы:
- Дерматоскопия – прибор для десятикратного увеличения и изучения новообразований.
- Измерение уровня рН – для исключения грибковой или бактериальной инфекции, и определения что вызвало развитие дерматита.
- Общий анализ крови и мочи.
Дополнительно могут быть назначены дополнительные обследования – УЗИ, мазок, гастроскопия. Установить диагноз самостоятельно, довольно затруднительно, поэтому рекомендуется посетить дерматолога, врач на основании полученных анализов назначит схему лечения с учетом особенности организма пациента.
Основное лечение заключается в защите кожи от воздействия низких температур и комплексном лечении направленное на:
- Снятие симптомов – зачастую антигистаминные препараты (таблетки или мази), устраняют зуд, отечность и покраснение тканей;
- Ретиноиды – для заживления образовавшихся трещин, ускорить регенерацию тканей и нормализовать функциональность клеток дермы (гели, крема);
- Витаминные комплексы – для поднятия иммунитета;
- Пребиотики – что бы устранить дисбактериоз;
- Косметика для ухода за кожей, и защиты ее от воздействия негативных факторов.
Самостоятельное назначение и прием лекарственных препаратов недопустим, любые препараты должен назначать только врач, это позволит избежать негативных последствий.
Лечение холодового дерматита народными средствами
В народной (альтернативной) медицине, есть множество рецептов, для борьбы со многими кожными патологиями. Изготавливают мази, настойки, примочки или отвары на основе трав или других природных компонентов. Практически все эти средства неэффективны по отношению к холодовому дерматиту, а порой опасны, особенно в отношении лечения детей. Возможность применения, какого либо народного средства, как дополнение к основному медикаментозному лечению, нужно оговаривать с врачом.
Только лечащий врач может посоветовать средство и целесообразность его применения.
Лечение холодового дерматита с помощью Лостерин
Линия средств Лостерин нацелена на комплексную терапию и ежедневный уход, благодаря активным веществам в своем составе, оказывают регенерирующее,противомикробное и противовоспалительное действие, устранят зуд и сокращают шелушения. Не содержит красители, отдушки и другие вредные вещества, поэтому не имеют противопоказаний и не вызывают привыкание к препарату.
Профилактика холодового дерматита
Полностью защитится и избежать возникновения холодового дерматита невозможно, но придерживаясь простых правил можно минимизировать риск развития заболевания:
- В холодное время года, особенно при сильном ветре, использовать косметические средства, направленные на защиту кожу. Не желательно применение увлажняющих средств, так как это может спровоцировать сухость кожи и ее шелушение.
- Защищать кожу – использовать перчатки, широкие шарфы, шапку.
- Минимизировать контакт с холодной водой, не пить холодные напитки, исключить мороженное в зимний период.
- В жилых помещениях, поддерживать необходимую влажность воздуха.
- Принимать витаминные комплексы и сбалансировано питаться – что б избежать авитаминоза, и поддержать иммунитет в период обострения респираторных заболеваний, особенно в осенне-весенний период.
- Уделять внимание работе желудка и кишечника, при каких либо сбоях в работе этих органов, обращаться к специалисту для устранения жалоб.
- Исключить источники аллергии – продукты питания, синтетическая одежда, моющие средства, бытовую химию, по возможности подбирать гипоаллергенные лекарства.
- Закаливание – допустимо при холодовом дерматите, и действенный способ в борьбе с ним.
- Контрастный душ – тренировка для сосудов, повышает их сопротивляемость и упругость.
- Не игнорировать любые заболевания, и лечить их до конца, придерживаясь советов лечащего врача.
Холодовой дерматит опасное заболевание, поэтому при обнаружении характерных признаков, стоит обратиться к врачу, своевременное обращение залог скорого выздоровления.
Диета при холодовом дерматите
Неправильное питание, болезни желудка и кишечника частая причина развития холодового дерматита. Что б избавиться от заболевания и предупредить его повторное заболевание, следует соблюдать диету и постараться отказаться от таких продуктов:
- Фаст-фуд и «быстрый» перекус: чипсы, сухарики, орешки и др.;
- Цитрусовые – часто становятся причиной развития аллергии;
- Магазинные соки, сладкие газировки – содержат красители и консерванты;
- Ограничить хлебобулочные изделия (особенно сдобные);
- Шоколад, конфеты, торты, мед;
- Любые грибы;
- Приправы;
- Покупные соусы;
- Яйца – считаются сильным аллергенном;
- Молоко – у многих людей наблюдается аллергия на лактозу;
- Морепродукты – кроме рыбы, чье мясо считается диетическим;
- Жирную пищу и жирное мясо.
- Мясо птицы – курица, индейка;
- Кисломолочные продукты;
- Зелень – петрушка/укроп и др.;
- Овощи — особенно полезны кабачки, капуста, тыква.
- Крупы.
Желательно приготовление пищи на пару. Допустимо добавление небольшого количества оливкового масла и соли для вкуса.
Придерживаясь основ правильного питания и здорового образа жизни, можно избежать многих дерматологических заболеваний или облегчить их течение, избежав осложнений.
Читайте также
Причины возникновения дерматита могут быть разные, и одна из них — неправильное питание.
Если вы хотите избавиться от неприятных симптомов дерматита (покраснение, зуд, высыпания и т.д.), прежде всего необходимо начать со своего рациона и исключить продукты-аллергены. В этой статье мы расскажем, чем можно питаться при дерматите, а каких продуктов лучше избегать.
Животные в доме — это причина хорошего настроения и теплых отношений в семье. В большинстве случаев появление питомца развивает чувство ответственности, заботы о ближнем, дружбы и любви.
Но люди, страдающие дерматитом, задаются вопросом: как ужиться с животным в одном доме, чтобы здоровье не пострадало?
Дерматит – это воспаление кожи, вызванное различными факторами. Дерматит поражает самые разные участки тела, включая грудь. Наиболее часто дерматит на груди встречается у женщин во время беременности / кормления и сопровождается покраснением кожи, сыпью, шелушением и сильным зудом.
Периоральный или околоротовой дерматит не часто встречается у людей ему подвержено около 1,5% населения земли, но он приносит не меньше неудобств нежели другие виды дерматитов, как с ним бороться, какие средства и методики наиболее эффективны подробнее в нашей статье.
Закажите бесплатную доставку



Задайте вопрос
о заболеваниях кожи

Сергеев Юрий Юрьевич
Вопросы и ответы
посмотреть все вопросы
Опасна ли заражением экзема Капоши для домашних, а также для тех из них, кто ухаживает за ним, если больной находится дома? Какие меры предосторожности применять?
Здравствуйте, Юлия. Экзема Капоши вызывается герпетической инфекцией, которая при тесном контакте может передаваться. Заболевание может протекать тяжело и требует адекватной терапии – она может снизить риск передачи инфекции. Избегайте контакта с высыпаниями на коже больного и все, с большой доли вероятности, будет нормально.
Странные ощущения покалывания, лёгкого «холодка» и небольшого жжения в области под глазами, точнее под нижней частью оправы очков. Кожа лица не сухая, скорее жирная. С чем эти ощущения могут быть связаны?
Здравствуйте, Инна. Это может быть и признаком возможного кожного заболевания, так и неврологическим симптомом. Стоит начать с очного осмотра врача.
Здравствуйте. У малышки сыпь на лице, педиатр говорит инфицированная потница, дерматолог сказал аллергический дерматит назначил болтушку, мажу высыпания больше.
Здравствуйте, Анжела. Если Вы замечаете, что состояние кожи ухудшается, стоит повторно встретиться с наблюдающими Вас специалистами и обсудить проблему повторно. К сожалению, заочно и только по описанию проблему не решить.
Здравствуйте. Как долго можно использовать шампунь Лостерин и крем Лостерин (на лице)? В инструкции к крему написано курс 15-30 дней, какой должен быть перерыв между курсами?
Здравствуйте, Юлия. Наш клинический опыт показывает, что возможно более длительное использование препаратов. Шампунь обычно применяется 2-3 раза в неделю, крем можно использовать в качестве постоянного средства ухода, если он Вам подходит и оказывает нужный лечебный эффект.
Дерматит — симптомы и лечение
Что такое дерматит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Щитченко Юлии Евгеньевны, дерматолога со стажем в 18 лет.
Над статьей доктора Щитченко Юлии Евгеньевны работали литературный редактор Вера Васина , научный редактор Татьяна Репина и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Дерматит (Dermatitis; от др.-греч. δέρμα — кожа + лат. itis — воспаление) — это воспаление кожи, возникающее при воздействии раздражителя. У заболевания могут быть разные симптомы и причины, но обычно оно сопровождается зудом, сухостью кожи или сыпью, иногда — появлением волдырей, корочек, шелушения и различных выделений [13] . Дерматит не заразен [13] .
Причины дерматита
В основном дерматит возникает при воздействии внешних раздражителей.
Их можно разделить на две группы:
- безусловные, или облигатные, раздражители, которые вызывают дерматит у всех людей (например, концентрированные кислоты, щёлочи, горячая вода);
- условные раздражители, или аллергены, которые вызывают дерматит только у некоторых людей, обладающих повышенной чувствительностью к ним.
Контакт с безусловными раздражителями вызывает простой, или артифициальный, дерматит, а с аллергеном — аллергический.
При непереносимости вещества, которое поступило в организм через пищеварительный тракт, кровь или верхние дыхательные пути, возникает острое воспаление кожи, а иногда и слизистых оболочек. Раньше такую реакцию называли токсикодермией, но в Международной классификации болезней 10-го пересмотра (МКБ-10) этот термин заменён на «Дерматит, вызванный неуточнёнными веществами, принятыми внутрь (L27.9)».
Лекарственные дерматиты (разновидность токсикодермии) также бывают двух видов:
- простые — возникают при взаимодействии с концентрированными препаратами;
- аллергические — часто встречаются у медработников, которые контактируют с лекарствами, в частности с антибиотиками.
Распространённость
Простой и аллергический контактные дерматиты встречаются достаточно часто. В России в 2018 году зарегистрировано больше 1200 случаев на 100 000 населения [3] .
Простой дерматит более распространён, чем аллергический: на него приходится 80 % всех случаев [4] . Заболеванию больше подвержены женщины, так как они чаще контактируют с раздражающими факторами, например бытовой химией и средствами по уходу за кожей и волосами [5] .
Аллергический контактный дерматит к одному или нескольким аллергенам в течение жизни возникает у 15–25 % людей [6] .
Факторы риска дерматита
- сухость кожи; ; и любая другая аллергия;
- ослабленный иммунитет из-за стресса, инфекций, ВИЧ, СПИДа, сердечной недостаточности, болезни Паркинсона и других сопутствующих заболеваний;
- постоянный контакт с профессиональными вредностями, например с металлами, растворителями, чистящими средствами, лекарствами, красителями и резиной [13] ; дерматит часто возникает у строителей, сварщиков, медработников, парикмахеров, специалистов по уборке, сотрудников лабораторий и работников сельского хозяйства [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы дерматита
Дерматит — это воспаление кожи, или местное проявление общей реакции организма на воздействие раздражителя. Независимо от характера раздражителя и типа дерматита возникают все основные признаки воспаления.
Эти признаки известны давно: их описал ещё римский учёный А. Цельс. Он выделил следующие основные местные симптомы воспаления: покраснение, припухлость, жар и боль. Римский врач и естествоиспытатель К. Гален к этим признакам добавил ещё один — нарушение функции. Хотя симптомы описаны больше 2000 лет назад, они не утратили своего значения и сегодня [1] .
Признаки воспаления:
- покраснение, вызванное расширением мелких артерий в области поражения;
- припухлость, которая развивается из-за усиленного кровенаполнения и экссудации (выхода жидкой части крови через сосудистую стенку в воспалённую ткань);
- повышение температуры на поражённом участке, что тоже вызвано усиленным кровенаполнением в поражённой области;
- боль (а также зуд и жжение) — возникает из-за раздражения нервных рецепторов, смещения рН в сторону закисления и механического давления из-за отёка;
- нарушение барьерной функции кожи.
Эти проявления присущи всем дерматитам, но в зависимости от характера раздражения, стадии и локализации будет преобладать тот или иной симптом. Кроме этих признаков, может появиться шелушение, утолщение поражённого участка кожи, сыпь в виде папул и пустул ( узелков и пузырьков ) [13] .
Патогенез дерматита
Выделяют пять стадий развития дерматита:
- Эритематозная — в области поражения расширяются мелкие артерии, что проявляется покраснением участка кожи, на который воздействовал раздражающий фактор.
- Папулёзная — на фоне покраснения развивается отёк, который вызван усиленным притоком крови и экссудацией. Отёк может быть равномерным на всём поражённом участке или в виде мелких папул.
- Везикулёзная — экссудация усиливается [2] , образуются пузырьки с прозрачной жидкостью. Если присоединилась инфекция, их содержимое становится гнойным (пустулёзная стадия).
- Стадия мокнутия — покрышка пузырьков лопается, возникают эрозии, через микроповреждения эпидермиса выходит серозная жидкость. На этой стадии воспаление максимальное, затем начинает уменьшаться.
- Сквамозная стадия — экссудата становится меньше, он ссыхается в корки и под ними восстанавливается эпидермальный покров. Это часто сопровождается шелушением. На месте отторжения корки долго может сохраняться застойная или поствоспалительная гиперпигментация. Обычно она проходит бесследно, но при длительном воспалении может остаться. Также при сильном раздражителе и большой глубине поражения могут остаться рубцы.
Дерматит может остановиться на любой стадии или развиться настолько стремительно, что отдельные стадии выделить не удаётся.
Классификация и стадии развития дерматита
Классификация по МКБ-10:
- L23 Аллергический контактный дерматит. Он включает дерматиты, вызванные воздействием на кожу металлов, клейких веществ, косметических средств, лекарств, красителей и других веществ. Но в некоторых случаях причину выявить не удаётся.
- L24 Простой раздражительный контактный дерматит. Его могут вызывать моющие средства, масла и смазочные материалы, растворители, косметика, лекарства, растения и др.
- L25 Неуточнённый контактный дерматит[6] .
Общепринятой клинической классификации дерматитов не существует, но условно его можно разделить на три большие группы: простой дерматит, аллергический контактный дерматит и токсикодермия.
Простой дерматит
Простой дерматит — это нормальная реакция кожи на внешний облигатный раздражитель (т. е. вещество, раздражающее кожу у всех людей). Такая реакция возникает только в месте контакта и не распространяется на другие ткани.
Основные облигатные раздражители:
- физические — давление, трение, ультрафиолетовое облучение, высокие и низкие температуры, рентгеновское и радиоактивное излучение;
- химические — кислоты, соли, щёлочи, лекарственные и боевые отравляющие вещества;
- биологические — крапива, плющ, белый ясенец, борщевик, медузы и т. д.
Облигатные раздражители, попадая на кожу, вызывают воспаление, интенсивность которого зависит от силы и продолжительности воздействия. После кратковременного контакта с сильным раздражителем возникает острый дерматит, а при длительном воздействии слабого раздражителя — хронический.
К простому дерматиту относится острый дерматит, мозоль, потёртости, пролежни, опрелость и другие виды дерматитов.
При остром дерматите на коже в области контакта с раздражителем образуется болезненное ограниченное покраснение или пузыри с почти прозрачным или кровянистым содержимым. В некоторых случаях может развиться некроз, или омертвение, поражённых участков кожи.
Мозоль — на пальцах ног или подошве образуются очень болезненные утолщения рогового слоя, клинообразно врезающиеся в кожу. В большинстве случаев мозоль возникает после длительного сдавливания.
Потёртости образуются из-за механического воздействия — давления или трения, например при ношении бандажей, неудобной обуви или одежды. В поражённой области возникает покраснение, отёк, боль. В некоторых случаях образуются пузыри — «водяные» мозоли. У людей, не привыкших к ручному труду, например колке дров, они могут появиться на ладонях. Если устранить причину, потёртости исчезают бесследно, но может остаться пигментация, лихенификация (усиление кожного рисунка) и рубцы.
Пролежни образуются у тяжелобольных пациентов из-за нарушения питания тканей, вызванного длительным сдавлением. В месте сдавливания кратковременно краснеет кожа, затем развивается некроз и появляются язвы с трудно отделяемыми тёмными корками. Язвы плохо заживают, поэтому со временем присоединяется вторичная инфекция.
Опрелости образуются в кожных складках при трении кожи, мокнущей от пота. В группе риска следующие группы:
- полные люди;
- пациенты с усиленным потоотделением и сахарным диабетом;
- рабочие, занятые физическим трудом (например, строители);
- люди, не соблюдающие правила гигиены;
- младенцы из-за трения пелёнок и одежды о кожу.
При этом кожа в области кожных складок, подмышек и/или паха краснеет и отекает. Затем поверхностный слой эпидермиса отслаивается, и образуются болезненные эрозии, по краям которых заметен валик отслоившейся кожи. К опрелости быстро присоединяется вторичная инфекция: стрептококковая или дрожжевая, что проявляется симптомами этих заболеваний, например появлением гноя и повышением температуры.
Дерматиты от высокой температуры (ожоги).
Ожоги могут быть четырёх степеней:
- I степени — покраснение, отёк, жжение и болезненность;
- II степени — на фоне покраснения и отёка появляются пузыри;
- III степени — некроз поверхностных слоёв дермы (т. е. более глубокое поражение кожи) без образования струпа;
- IV степени — некроз всех слоёв дермы с образованием струпа, при отторжении обнажается язва [7] .
У младенцев ожоги могут возникать при купании в ванночках с водой теплее 40 °C.
Дерматит от воздействия биологических факторов. На коже в области контакта с растением или животным может появиться очаг воспаления различной интенсивности. Так, после «ожога» крапивой на коже образуются волдыри, а борщевик под влиянием влаги и солнечных лучей вызывает буллёзный дерматит — пузыри, заполненные жидкостью. После контакта с медузой кожа краснеет и на ней появляются волдыри.
Хронический лучевой дерматит развивается из-за рентгеновского облучения, часто у рентгенологов, которые не соблюдают технику безопасности и не выполняют профилактические процедуры. Поражённая кожа становится сухой и истончённой, расширяются мелкие сосуды и появляются участки гиперпигментации и депигментации, могут образовываться язвы.
Дерматит от низкой температуры (отморожение). Под воздействием холода могут повреждаться ткани.
Выделяют четыре степени отморожения:
- Участок поражения отёчный , покрасневший с синюшным оттенком , возникает жжение и покалывание .
- На фоне отёка и покраснения формируются пузыри с прозрачным или кровянистым со держимым.
- Образуется струп , появляется сильная боль.
- Отмирают ткани [8] .
Ознобление возникает под воздействием низкой температуры (около 0 °C ) и сырости. Чаще наблюдается у детей, людей, работающих в сырых холодных помещениях, пациентов с астенией, нарушениями периферического кровообращения и гиповитаминозами, в частности при недостатке витаминов А и С. При озноблении поражаются тыльные поверхности кистей и стоп, уши и щёки. На этих участках формируется отграниченный красно-синюшный отёк, от мягкой до достаточно плотной консистенции. После согревания усиливается покалывание, жжение и зуд. С наступлением тёплого времени года ознобление исчезает, но нередко возобновляется осенью.
Солнечный дерматит развивается п од воздействием ультрафиолетового облучения, особенно у людей редко бывающих на солнце и относящихся к I и II фототипу по Фитцпатрику. У людей с I фототипом самый светлый оттенок кожи, светлые волосы и чаще голубые глаза. Они практически никогда не загорают, часто обгорают. Ко II фототипу относятся люди со светлой кожей, светло-русыми волосами, голубыми или зелёными глазами, они иногда загорают и часто обгорают [9] . На фоне разлитой эритемы (покраснения) и отёчности, возникающей после пребывания на солнце, могут образовываться мелкие пузырьки. При более тяжёлом поражении пузыри становятся крупными с прозрачной жидкостью внутри.
Солнечный дерматит часто сопровождается тошнотой, рвотой, головной болью и лихорадкой, особенно при обширном поражении. При утихании воспалительного процесса появляется пигментация и шелушение. У людей, которым приходится много бывать на солнце (например, работникам сельского хозяйства), солнечный дерматит может приводить к выраженному утолщению кожи, повышенной сухости, гиперпигментации и фотостарению.
Аллергический контактный дерматит
Аллергический дерматит — это усиленная реакция кожи, возникающая в месте контакта с аллергенами.
Самые распространённые из них:
- бытовая химия (моющие и чистящие средства, минеральные удобрения и др.);
- профессиональные аллергены (краски, лаки, химические вещества, медикаменты и др.);
- косметика;
- биологические аллергены.
На месте контакта с аллергеном, как правило на открытых участках тела, например на кистях, возникает острое воспаление. В дальнейшем эритема может увеличиться, покрыться пузырьками и волдырями. Также могут возникать кровоизлияния, вплоть до отмирания поражённых участков кожи.
Если человек продолжает контактировать с аллергеном, то каждый следующий эпизод дерматита протекает тяжелее и вовлекаются бóльшие участки кожи.
Токсикодермия
Токсикодермия — это острое воспаление кожи, которое возникает при разрушительном действии аллергенов, попавших внутрь.
Повышенная чувствительность к ним может быть как врождённой, так и приобретённой. Аллергенами могут быть пищевые продукты, лекарства, бактериальные токсины и продукты их распада. Заболевание протекает тяжелее при запорах, недостаточном употреблении жидкости и нарушении мочеиспускания. Выделяют три типа токсикодермии: распространённая, фиксированная и синдром Лайелла.
Распространённую токсикодермию чаще всего вызывают антибиотики, сульфаниламиды, анальгетики и барбитураты, но она может развиться даже при приёме препаратов против аллергии (антигистаминных) и против воспаления (кортикостероидных).
Обычно повышена чувствительность к какому-либо одному лекарству, но может наблюдаться и перекрёстная аллергия к препаратам одной или нескольких групп, например между пенициллинами и цефалоспоринами, Новокаином и сульфаниламидами, диуретиками и гипогликемическими средствами и т. д. Токсикодермия начинается остро, через несколько минут или часов после приёма лекарства или пищи. На коже и слизистых оболочках появляются симметричные высыпания, распространённость которых зависит от интенсивности аллергической реакции. Могут появляться пятна, псевдорозеолы с розовато-красной сыпью , эритема, эритродермия (покраснение, которое покрывает более 70 % поверхности тела), пурпура, волдыри, пузырьки и пустулы.
Фиксированную эритему обычно вызывают сульфаниламиды, но иногда и другие лекарства. Сначала на коже и слизистых появляется 1–2 ярко-красных пятна диаметром 2–5 см. Они быстро становятся синюшными, затем исчезают, а на их месте возникает темнеет кожа. Когда человек перестаёт принимать препарат, эритема исчезает. При повторном приёме высыпания появляются в тех же местах и распространяются на другие участки кожи. Если воспаление длилось долго, пигментация остаётся навсегда.
Синдром Лайелла — это самая тяжёлая форма токсикодермии, которая возникает после приёма лекарств или алкогольных суррогатов (различных жидкостей, не предназначенных для внутреннего употребления).
Развивается остро, с повышением температуры и нарушением сознания, иногда вплоть до комы. На коже, в первую очередь на спине, появляется много пузырей с прозрачным и кровянистым содержимым. Затем они увеличиваются, сливаются, поражённая кожа становится похожа на ошпаренную кипятком. Воспаление также затрагивает слизистые оболочки, на них возникает отёк и образуются эрозии. Симптомы интоксикации быстро прогрессируют, и пациент может погибнуть, особенно при поражении дыхательных путей, желудочно-кишечного тракта, печени, мочевыделительных органов и мозговых оболочек. Гибелью пациентов синдром Лайелла заканчивается в 50 % случаев [9] [10] .
Осложнения дерматита
Если дерматит не лечить, может присоединиться вторичная бактериальная и грибковая инфекция. При заражении бактериями отделяемое пузырьков мутнеет и желтеет, на коже появляются жёлтые корочки. В таком случае врач дополнительно назначает антибиотики — в виде мазей или таблеток в зависимости от тяжести процесса.
Диагностика дерматита
При подозрении на дерматит нужно обратиться к дерматологу или аллергологу.
При диагностике простого дерматита врач узнаёт о характерных симптомах и тщательно собирает аллергический анамнез: спрашивает об аллергии у пациента и его ближайших родственников, а также о возможном контакте с аллергенами. Также доктор уточняет, как давно появились высыпания, какие ощущения беспокоят, с чем они могут быть связаны. В отдельных случаях требуются дополнительные лабораторные или инструментальные исследования.
Если есть документы о диагностированных заболеваниях и других результатах обследований, можно показать их врачу напрямую или открыть доступ к своей электронной медкарте .
Диагностика аллергического контактного дерматита включает:
- сбор аллергологического анамнеза;
- общий анализ крови и мочи;
- по необходимости биохимический анализ крови;
- кожные пробы, чтобы определить аллерген (проводятся вне обострения) [6] .
Диагностика токсикодермии основана на характерных симптомах, тщательно собранном анамнезе и аллергологическом обследовании (но кожные пробы нельзя проводить во время обострения). При аллергической реакции часто повышен уровень IgE в крови [10] .
Дифференциальная диагностика
- острый дерматит следует отличать от аллергического дерматита, импетиго и вульгарной пузырчатки;
- мозоль — от подошвенных бородавок и вторичного сифилиса;
- опрелость — от вегетирующей пузырчатки, инверсного псориаза и паховой эпидермофитии;
- дерматит, вызванный биологическими факторами, — от аллергического дерматита, острой крапивницы, буллёзного импетиго, вульгарной пузырчатки;
- аллергический контактный дерматит — от экземы и токсикодермии;
- токсикодермию — от вторичного сифилиса (при розеолоподобной сыпи), аллергического дерматита, отрубевидного и розового лишая;
- фиксированную эритему — от многоформной экссудативной эритемы и ограниченной склеродермии;
- синдром Лайелла — от вульгарной пузырчатки и ожогов.
При сложностях с диагностикой, а также для того, чтобы отличить дерматит от пузырчатки, может понадобиться биопсия.
Лечение дерматита
В первую очередь, нужно перестать контактировать с раздражителем. Затем в зависимости от вида и тяжести дерматита применяют:
- местное лечение — примочки, мази и гели (например, при мозолях и опрелостях);
- дополнительно системные препараты — таблетки или инъекции (например, при аллергическом дерматите).
При выраженном мокнутии, присоединении вторичной инфекции, расчёсах и трещинах, особенно у детей, применяются антисептики и дезинфицирующие средства [6] .
Правильно определить форму дерматита и корректно подобрать лечение может только врач. Самолечением, особенно при серьёзных поражениях кожи, заниматься не стоит, так как оно может только усугубить течение болезни.
Лечение простого дерматита
При лечении дерматита в острый период нужно устранить воздействие раздражителя и делать влажные примочки с противовоспалительным, противозудным и вяжущим действием. Также следует использовать нейтральные жидкие мази и кремы с глюкокортикостероидами (ГКС).
В подострый период также применяют кремы с ГКС, а при присоединении вторичной инфекции — комбинированные препараты (кремы и мази, содержащие не только ГКС, но и антибактериальные и противогрибковые компоненты).
При лечении потёртости сначала устраняют причину (например, избавляются от неудобной обуви) и применяют кремы и мази с ГКС. Если появился пузырь, который причиняет дискомфорт, например при ходьбе, врач может вскрыть его и обработать кожу антисептиком. Самостоятельно вскрывать пузыри нельзя.
При пролежнях кожу обрабатывают дезинфицирующими растворами.
- каждые два часа менять положение больного в кровати;
- раскладывать специальные подушки вокруг пролежней (они равномерно распределяют нагрузку на тело, тем самым нормализуя кровообращение и уменьшая давление в поражённой области).
Омертвевшие ткани при пролежнях удаляют, а заживление стимулируют регенерирующими, эпителизирующими мазями.
Мозоль — применяют ванночки для ног с 2%-м раствором соды, механически соскабливают утолщённый роговой слой, используют специальные мозольные пластыри и кератолитические мази, которые способствуют отшелушиванию омертвевших клеток.
При опрелостях используют дезинфицирующие растворы и пудру с подсушивающим и противовоспалительным действием.
При ожогах используют прохладные примочки, компрессы, присыпки и мази. Ожоги II степени и выше лечат только в больнице.
При дерматитах, вызванных биологическими факторами, применяют гели с антигистаминными препаратами. Их назначают при укусах насекомых и фитодерматитах, но, как правило, только на начальных стадиях, так как они не очень эффективны. Также используются кремы с ГКС.
Хронический лучевой дерматит лечат кремами и мазями с регенерирующим, липидовосполняющим действием, содержащими Пантенол, экстракт алоэ, витамин Е, церамиды и т. д.
При отморожении проводится постепенное отогревание. Растирать и быстро согревать кожу нельзя. Дальнейшее лечение зависит от степени поражения.
При озноблении нужно изменить образ жизни, условия труда и принимать витамины. На начальных стадиях применяют тёплые ванночки, делают массаж, перед выходом на улицу наносят защитные липидовосполняющие средства.
При солнечном дерматите используют охлаждающие примочки и средства, которые стимулируют восстановление кожи (например, Пантенол). Также на начальной стадии поможет крем после загара.
Лечение аллергического контактного дерматита
При аллергическом дерматите необходимо прекратить контакт с аллергеном. В острой стадии используются примочки и местные ГКС. В подострой стадии назначают кремы с мочевиной, декспантенолом и липидовосполняющие средства. Также применяют антигистаминные, детоксицирующие препараты и сорбенты. В тяжёлых случаях ГКС вводят инъекционно или с капельницами.
Лечение токсикодермии
При токсикодермии необходимо прекратить приём всех препаратов, за исключением жизненно необходимых и давно принимаемых. Также следует нормализовать и усилить выделение из организма продуктов обмена — принимать слабительные и пить много жидкости. С помощью капельниц вводят дезинтоксикационные растворы, а также применяют ГКС в виде таблеток или инъекций. Лечение мазями и кремами позволяет уменьшить неприятные ощущения и предотвратить развитие вторичной инфекции.
При лечении фиксированной эритемы необходимо прекратить приём лекарства, которое вызвало аллергическую реакцию. При высыпаниях на слизистой рта нужно полоскать его дезинфицирующими растворами и соблюдать правила гигиены. Также могут применяться средства с противовоспалительным, эпителизирующим эффектом.
Синдрома Лайелла лечат в реанимации. Врачи поддерживают водно-солевой баланс, применяют большие дозы ГКС, проводят плазмаферез, при котором из плазмы удаляют токсичные вещества, и предотвращают присоединение вторичной инфекции.
Прогноз. Профилактика
Прогноз в большинстве случаев благоприятный. Для профилактики нужно перестать контактировать с аллергенами, так как даже кратковременное воздействие может привести к рецидиву [12] .
Чтобы избежать образования мозолей, в промежутки между пальцами ног помещают прокладки, а в местах костных выступов на пальцах — эластичные защитные кольца, также рекомендуется носить удобную обувь.
Для профилактики солнечного дерматита нужно избегать активных солнечных лучей, использовать головной убор, зонт и защитный крем с SPF 50.
Лечение ДЕРМАТИТА КИСТЕЙ РУК – Рекомендации Британской ассоциации дерматологов (перевод и адаптация проф. Святенко)

Эта статья была написана, чтобы помочь Вам лучше понять причины и лечение дерматита кистей рук.
Что такое дерматит кистей рук?
Дерматит кистей рук называют также экземой рук. Это состояние распространено и может затронуть примерно каждого 20-го человека. Он может начаться в детстве как часть тенденции / предрасположенности к экземе, но наиболее распространен среди взрослых трудоспособного возраста. Дерматит кистей рук может быть непродолжительной, легкой проблемой. Тем не менее, у некоторых людей он длится годами в тяжелой форме, что может иметь большое влияние на повседневную жизнь и ограничивать способность человека работать.
Кого, скорее всего, затронет дерматит кистей рук?
У людей, у которых в детстве была экзема (атопическая экзема) и у тех, кто работает в частом контакте с водой, существует высокий риск получения дерматита кистей рук.
Что вызывает дерматит кистей рук?
У многих людей дерматит кистей рук возникает из-за прямого повреждения кожи сильными химическими веществами или раздражителями, особенно мылом, моющим средством и постоянным контактом с водой. Это состояние называется раздражающим контактным дерматитом.
Контакт кожи с аллергенами, такими как духи, резина или кожа, также может вызвать дерматит у людей с аллергией на эти вещества. Это называется аллергическим контактным дерматитом.
Во многих случаях, однако, причина дерматита кистей рук неизвестна, и не имеет триггера. Также часто бывает, что у кого-то есть несколько причин дерматита кистей рук, например сочетание с контактным дерматитом.
Является ли дерматит наследственным?
Нет, это состояние не наследственное; однако тенденция к развитию дерматита кистей рук может протекать в семьях наряду с детской экземой, астмой и сенной лихорадкой.
Каковы симптомы ручного дерматита?
Как и другие формы дерматита, пораженные участки кожи ощущаются горячими, болезненными, грубыми, шелушащимися и зудящими. Там могут быть зудящие маленькие пузырьки или болезненные трещины.
Как выглядит дерматит кистей рук?
При дерматите кистей рук кожа воспаляется, становится красной и опухшей, с поврежденной высушенной поверхностью, которая заставляет ее выглядеть шелушащейся. Там могут быть потрескавшиеся участки, которые сочатся кровью и сливаются друг с другом. Иногда на ладонях или боках пальцев видны маленькие водянистые пузырьки. Могут быть затронуты различные части руки, такие как межпальцевые складки, фаланги или центр ладоней. Существует несколько различных форм дерматита кистей рук, но они обычно не указывают на причину, и картина со временем может меняться у одного человека.
Дерматит кистей рук может инфицироваться бактериями, называемыми стафилококки или стрептококки. Это вызывает усиление покраснения, болезненности, формирование корки, просачивание жидкости и появление гнойничков.
Как диагностируется дерматит кистей рук?
Диагностика дерматита кистей рук проводится путем тщательного изучения кожи. Изучение кожи ног и других областей тела покажет, является ли это частью более распространенного процесса или нет.
Пробы с контактными аллергенами важны для выяснения того, влияет ли аллергический контактный дерматит на общий дерматит. Тесты проводятся в течение нескольких дней и в конце должны быть истолкованы экспертом. Большинство взрослых тестируется на 50 общих аллергенов. Если кто-то также использует необычные химикаты на работе или во время хобби, им могут потребоваться дополнительные тесты.
Могут ли другие жалобы на кожу выглядеть как дерматит кистей рук?
Псориаз рук может быть похож на дерматит, особенно когда на ладонях имеются толстые шелушащиеся бляшки/пятна. Стригущий лишай или грибковая инфекция также вызывают зудящие шелушащиеся высыпания. Обычно они начинаются на ногах или в паху, но могут распространяться на руки и ногти. Образцы кожи из пораженных областей могут быть отправлены для анализа грибка (микология), если это необходимо исключить.
Какие профессии часто вызывают дерматит?
Среди профессий с высокой вероятностью появления дерматита кистей рук отмечают уборщиков, воспитателей, людей, которые заботятся о маленьких детях, поваров, парикмахеров, механиков, хирургов, стоматологов, медсестер, флористов, операторов машин, ароматерапевтов, косметологов и строителей. Любая работа, связанная с постоянным контактом с водой или мытьем рук более 10 раз в день («мокрая работа»), увеличивает вероятность возникновения дерматита.
Можно ли вылечить дерматит?
В большинстве случаев лечение контролирует состояние, но не излечивает его. Получение эффективного лечения на ранней стадии может предотвратить его переход в хроническую форму. У людей с аллергическим контактным дерматитом избегание аллергена может помочь или даже очистить дерматит.
Как лечить дерматит?
Увлажняющие средства (смягчающие средства) являются неотъемлемой частью лечения ручного дерматита. Они помогают восстановить поврежденную внешнюю кожу и блокировать влагу внутри кожи, делая ее мягкой и эластичной снова. Их следует наносить повторно в течение дня и всякий раз, когда кожа становится сухой.
ПРЕДУПРЕЖДЕНИЕ. В этом листе упоминаются «смягчающие средства» (увлажнители). Когда парафиносодержащие смягчающие продукты контактируют с перевязочными материалами, одеждой, постельным бельем или волосами, существует опасность, что открытый огонь или курение сигарет могут вызвать возгорание. Для снижения риска пожара пациентам, использующим средства для ухода за кожей или волосами, содержащими парафин, рекомендуется избегать открытого пламени, включая курение сигарет и нахождения рядом с людьми, которые курят или используют открытый огонь. Также рекомендуется регулярно стирать одежду и постельное белье, желательно ежедневно.
Заменители мыла очень важны , поскольку они очищают кожу без высушивания и нанесения ей вреда, как мыло или жидкое мыло.
Стероидные кремы и мази являются наиболее распространенным назначением лечения дерматита кистей рук. Они облегчают симптомы и успокаивают воспаленную кожу. Сильные стероиды обычно необходимы, поскольку мягкие стероиды (1% гидрокортизона) не работают на грубой коже. Они применяются до двух раз в день. При использовании предложенных Вашим доктором или медсестрой местных стероидов обычно не возникает проблем. Если они используются чрезмерно, существует риск истончения кожи, поэтому следует прекратить применение после того, как дерматит улучшится.
Антигистаминные таблетки не всегда полезны при дерматите кистей рук.
Седативные антигистаминные средства вызывают сонливость и могут помочь Вам заснуть.
Смолы перманганата калия могут быть полезны при сильном дерматите кистей рук с мокнутием/экзематизацией, чтобы высушить пузырьки и предотвратить бактериальную инфекцию.
Местные ингибиторы кальциневрина назначают в виде кремов и мазей для лечения дерматита вместо стероидов. Хотя они могут работать менее эффективно, чем сильные стероиды, они не несут никакого риска истончения кожи. Они могут часто вызывать жжение или зуд после применения.
Ультрафиолетовая (УФ) терапия – это стационарное лечение очень тяжелого дерматита. Оно предполагает посещение больницы для лечения два или три раза в неделю в течение примерно шести недель.
Стероидные таблетки могут применяться в течение нескольких недель при сильной вспышке дерматита. Доза обычно снижается постепенно в течение нескольких недель. Длительное применение не рекомендуется из-за побочных эффектов.
Алитретиноин имеет в основе витамин А и назначается специалистами для лечения тяжелого хронического дерматита. Курс лечения обычно длится до 6 месяцев. Его ни в коем случае нельзя принимать во время беременности.
Системные иммунодепрессанты – это мощные методы лечения, иногда назначаемые специалистами для лечения тяжелого дерматита. Они обычно назначаются людям, у которых была пересадка органов, и включают азатиоприн, циклоспорин и метотрексат. Люди, принимающие эти таблетки, должны внимательно следить за состоянием и проводить регулярные анализы крови.
Предотвращение дерматита кистей рук– самостоятельный уход
Всегда пользуйтесь защитными перчатками на работе и дома при контакте с раздражающими химикатами и водой. Наденьте хлопчатобумажные перчатки под нижнюю часть или выберите хлопчатобумажные перчатки, если Вам нужно работать дольше.
Наилучший выбор материала для перчаток (резина, ПВХ, нитрил и т.д.) будет зависеть от того, какие химикаты или аллергены обрабатываются. Перчатки должны быть чистыми и сухими внутри и не порваны.
Если перчатки носить нельзя, перед воздействием раздражителей следует наносить защитный крем. После воздействия тщательно промойте руки с помощью заменителя мыла, тщательно промойте, тщательно высушите, затем увлажните.
Эта статья была переведена из рекомендаций Британской ассоциации дерматологов «Обзорная информация для пациента» , адаптирована на русский язык профессором Святенко Т.В., г. Днепр, Украина.
Будьте здоровы и привлекательны!
Обращайтесь только к профессионалам.
Используйте при изучении информации о вашей проблеме только данные доказательной медицины, такие, как приведены в этой статье.
Источник https://www.losterin.ru/derm/holodovoj-dermatit/
Источник https://probolezny.ru/dermatit/
Источник https://derma.dp.ua/stati/lechenie-dermatita-kistej-ruk-rekomen/