Атопический дерматит и диатез — симптомы и лечение
Что такое атопический дерматит и диатез? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алексеева Михаила Евгеньевича, аллерголога со стажем в 53 года.
Над статьей доктора Алексеева Михаила Евгеньевича работали литературный редактор Маргарита Тихонова , научный редактор Владимир Горский

Определение болезни. Причины заболевания
Атопический дерматит (эндогенная экзема) — это хронически рецидивирующее воспалительное заболевание кожи, которое сопровождается мучительным зудом и появлением экзематозных и лихеноидных высыпаний.
Такая форма дерматоза часто протекает одновременно с другими аллергическими болезнями, например, бронхиальной астмой, аллергическим ринитом и конъюнктивитом, пищевой аллергией, а также с ихтиозом. Это сочетание усугубляет течение атопического дерматита.
Краткое содержание статьи — в видео:
Распространённость атопического дерматита
Заболеваемость детей составляет 10-12 % случаев, а заболеваемость взрослых — 0,9 %, из которых 30 % параллельно болеют бронхиальной астмой, а 35 % — аллергическим ринитом [17] .
Причины и факторы риска атопического дерматита
Атопический дерматит является иммунозависимой болезнью. Мощным фактором его развития являются мутации в генах, кодирующих филаггрин — структурный белок кожи, который участвует в образовании кожного барьера, препятствует потере воды и попаданию большого количества аллергенов и микроорганизмов. Поэтому в основном атопический дерматит наследуется от родителей, причём чаще всего от матери, чем от отца [1] [18] [19] .
Сама по себе такая генетическая мутация не приводит к атопическому дерматиту, но предрасполагает к его развитию. Такую «запрограммированную» склонность сейчас принято называть диатезом. Он не является самостоятельным заболеванием и может привести к развитию атопического дерматита только под влиянием провоцирующих факторов. К ним относятся:
- атопены — экологические аллергены, вызывающие образование аллергических антител, повышая чувствительность тучных клеток и базофилов:
- пищевые атопены (коровье молоко, пшеница, раки, крабы, соя, шоколад, цитрусовые);
- пыльцевые атопены (амброзия, полынь, берёза, ольха);
- пылевые атопены (шерсть животных, постельные клещи, плесневые грибы, бумажная пыль, лаки, краски);
- продукты питания (сладости, копчёности, острые блюда, спиртные напитки);
- медикаменты (антибиотики, витамины, сульфаниламиды, производные пиразолона);
- переохлаждение;
- эмоциональный стресс.
Значительную роль в обострении атопического дерматита играют:
- Внешние факторы:
- климатические условия (болезнь чаще возникает в скандинавских странах в весенне-осенний период);
- загрязняющие вещества бытовой среды (дым, духи);
- испарения растворителей (ацетон, скипидар);
- вредные условия труда (загрязнение кожи твёрдыми масляными частицами, частое трение и давление, агрессивные растворители и моющие средства).
- Внутренние факторы:
- вирусные инфекции (ВЭБ-мононуклеоз, СПИД, инфекционные гепатиты);
- болезни ЖКТ (панкреатиты, инфекционные гастриты);
- заболевания эндокринной системы (тиреотоксикоз, дисменорея, менопауза).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы атопического дерматита
Клиническая картина заболевания зависит от возраста пациента, в котором впервые возникли его симптомы. Начинается болезнь, как правило, в раннем детстве и к школьным годам затихает, но во время полового созревания и позже она может возникнуть снова.
Выделяют три фазы заболевания:
- младенческая — от 7-8 недель до 1,5-2 лет;
- детская — от 2 до 12-13 лет;
- взрослая — от начала полового созревания и старше.
По мере смены этих фаз локализации атопического дерматита постепенно меняются.
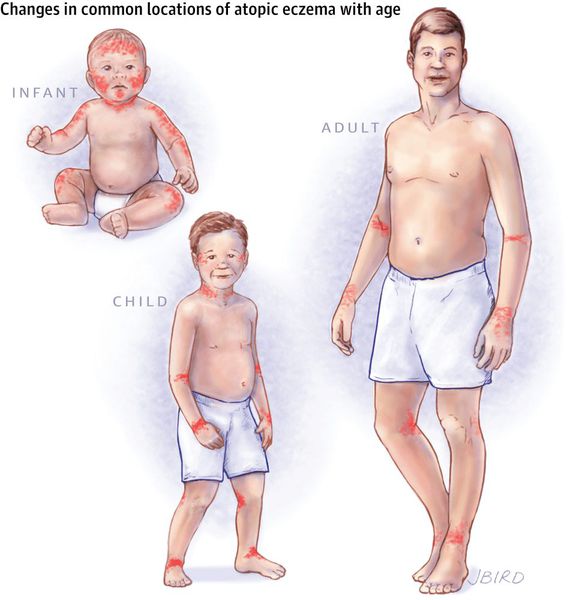
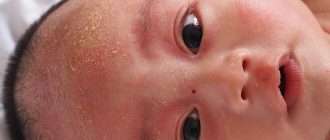
В младенческой фазе атопический дерматит протекает остро в форме младенческой экземы. При этом возникают красные отёчные папулы (узелки) и бляшки, которые мокнут и покрываются коркой. В основном они покрывают кожу щёк и лба, боковой поверхности шеи, верхней части груди, сгибательной поверхности конечностей и тыльной стороны кистей рук. На волосистой части головы образуется скопление чешуек-корок — гнейс.
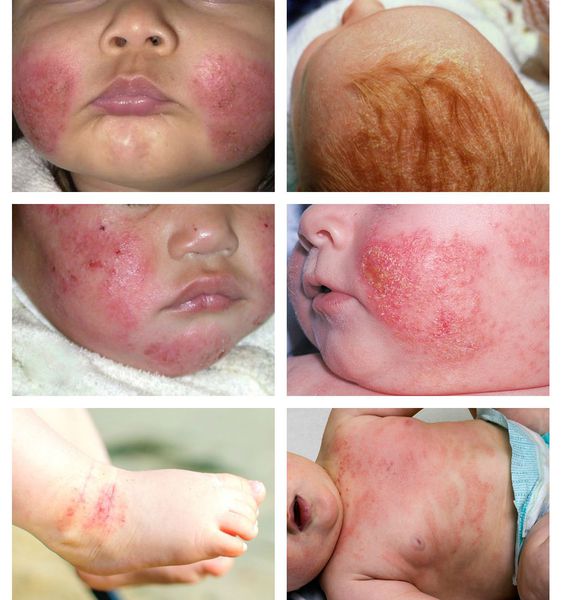
В детской фазе заболевание протекает в форме детской экземы. Первыми признаками в этот период являются зуд кожи и лёгкий отёк, сглаживающий мелкие складки. При этом складка нижнего века, наоборот, становится более выраженной (симптом Денни).
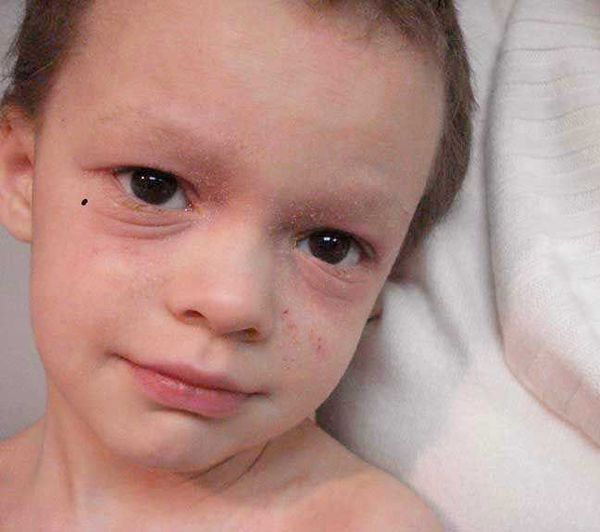
Первичным элементом кожной сыпи становятся везикулёзные (пузырьковые) высыпания. Затем образуются экзематозные бляшки величиной с монету, покрытые мелкими кровянистыми корками. По-другому эту сыпь называют экземой сгибов, т. к. в основном она располагается на сгибательной поверхности рук и ног.
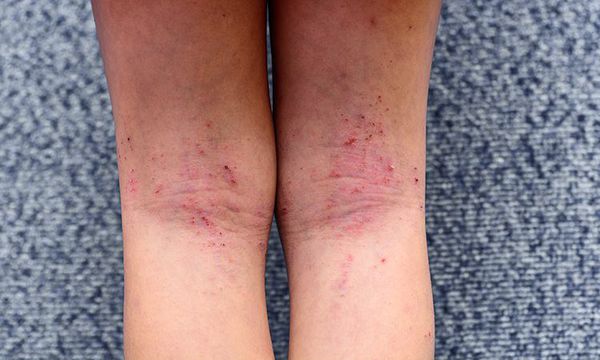
Единственный постоянный симптом болезни, который появляется независимо от возраста, — это сильный, иногда мучительный зуд. При различных повреждениях в коже накапливаются медиаторы воспаления, снижающие порог её чувствительности к различным раздражителям. Из-за этого при расчёсывании возникает экзематозное воспаление [22] .
Течение атопического дерматита зависит от времени года: зимой заболевание обостряется и возникают рецидивы, а летом наблюдается частичная или полная ремиссия [3] .
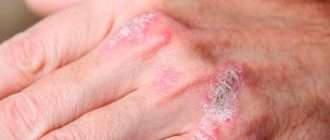
При обострении заболевания на месте регрессирующих высыпаний появляется шелушение, папулы, похожие на красный плоский лишай, и очаги лихенификации — утолщение кожи с увеличением складок. Процесс становится распространённым. Сыпь поражает в основном кожу сгибов локтевых и коленных суставов, лица, шеи и кистей рук. Нередко она стойко держится в области тыльной поверхности кистей рук, приобретая картину «хронической экземы кистей у атопика».
При продолжительном обострении общее состояние ухудшается. У некоторых возникают признаки астено-депрессивного синдрома — повышенная утомляемость, раздражительность, тревожность.
В период ремиссии кожа отличается сухостью (атопический ксероз), бледностью и раздражимостью.
Помимо основных проявлений болезни, т. е. экзем и зуда, становятся более выраженными симптомы сопутствующих заболеваний, таких как:
- фолликулярный кератоз («гусиная» кожа);
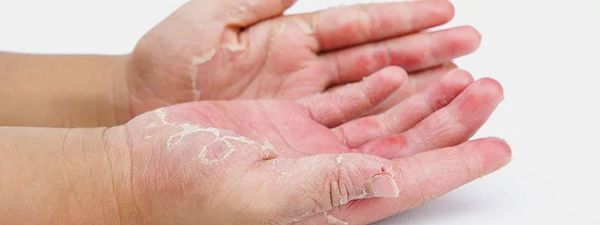
- вульгарный ихтиоз (шелушение кожи, складчатость ладоней) — встречается в 1,6-6 % случаев.
У людей с врождённым ихтиозом нередко развивается субкапсулярная катаракта.
При нерациональном лечении и повторном воздействии раздражающих средств помимо свежих высыпаний появляются парадоксальные вегетативные реакции кожи:
- усиленное потоотделение на сухих и здоровых с виду участков кожи (возникает мое мере стихания обострения);
- в ответ на механическое раздражение кожа становится резко белой.
Кроме того, появляются такие симптомы, как:
- периорбитальные изменения (складки под нижними веками, тени);
- полиаденит (воспаление множества лимфоузлов) — возникает при тяжёлом течении заболевания [2] .
Патогенез атопического дерматита
В основе патогенеза атопического дерматита лежит патологическая реакция организма. Она возникает из-за сложного взаимодействия трёх факторов [4] :
- дисфункции кожного барьера — основополагающий фактор;
- воздействия окружающей среды;
- нарушения иммунной системы.
Изменение проницаемости кожи связано с дефицитом филаггрина, который возникает из-за дефекта генов, регулирующих строение рогового слоя эпидермиса. Другими причинами нарушения кожного барьера являются:
- снижение уровня керамидов — липидов (жиров), которые защищают кожу от агрессивного влияния окружающей среды и предупреждают потерю влаги;
- увеличение протеолитических ферментов — веществ, отвечающих за скорость реакции клетки на раздражители;
- повышение электрокинетической активности клеток эпителия [5] ;
- усиление потери влаги через эпидермис. [6][7] .
Также защитный барьер кожи повреждается из-за внешнего воздействия протеаз клещей домашней пыли и золотистого стафилококка [7] .
Когда защитный барьер кожи нарушен, она становится более проницаемой для аллергенов, токсинов и раздражающих веществ, при проникновении которых возникает патологический иммунный ответ. Как правило, он протекает с участием Т-хелперов второго типа (Th2) — клеток, усиливающих адаптивную иммунную реакцию. Они приводят к продукции интерлейкинов (ИЛ-4, ИЛ-5, ИЛ-13), которые активируют В-лимфоциты, производящие иммуноглобулин Е (IgE), запускающий аллергическую реакцию. В результате в периферической крови происходит увеличение эозинофилов — лейкоцитов, которые участвуют в развитии аллергической реакции и защищают организм от аллергенов.
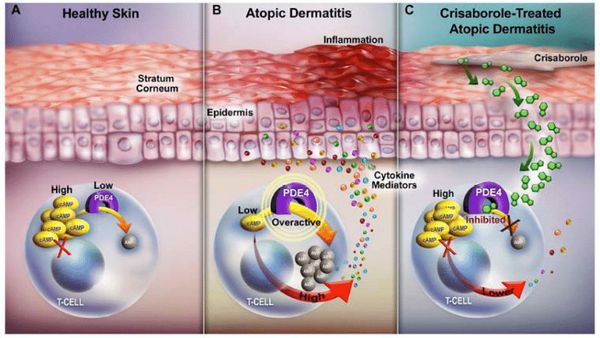
Расчёсывание при возникшем иммунном ответе травмирует кожу и стимулирует кератиноциты к выработке провоспалительных цитокинов, приводящих к хроническому воспалению.
Все эти изменения в эпидермисе становятся причиной усиленного поглощения аллергенов, микробной колонизации кожи, а также снижения порога чувствительности к холодовым и тактильным раздражителям [8] .
Классификация и стадии развития атопического дерматита
Классификация атопического дерматита основывается на оценке степени распространённости процесса, характера поражения и выраженности зуда [4] . В связи с этим выделяются два варианта течения заболевания:
- Лёгкое — характерно для людей с высоким уровнем антител IgE к пищевым и пылевым атопенам. Такое течение отличается сыпью в виде очагов экземы и участков лихенизации, располагающейся на коже шеи, лица и сгибов крупных суставов. В ответ на раздражители кожа белеет или приобретает смешанный оттенок. Обострение возникает в основном в весеннее и осеннее время до 4 раз в год. Поддаётся лечению топическими кортикостероидами и ингибиторами кальциневрина. Для предотвращения рецидива проводится санаторно-курортного лечение.
- Тяжёлое — свойственно пациентам с сопутствующими заболеваниями и склонностью к контактной чувствительности к металлам при нормальном уровне антител IgE. Течение отличается лихеноидными и экзематозными высыпаниями, которые затрагивают все конечности, туловище, лицо и шею. Подмышечные и бедренные лимфоузлы увеличиваются до размера лесного ореха и становятся плотными и малоболезненными. Щетинковые волосы бровей обламываются. При обследовании выявляется контактная чувствительность к никелю и хрому. Чаще болеют женщины. Регрессирует только под влиянием системной терапии иммуносупресссантами, кортикостероидами и селективной УФА. Пациенты с этим течением госпитализируются более 4 раз в год.
В зависимости от степени вовлечения кожного покрова различают три формы болезни:
- ограниченная;
- распространённая;
- универсальная (эритродермия).
При ограниченной форме высыпания возникают на коже шеи, локтевых и подколенных сгибов, тыльной стороне кистей и стоп, в области лучезапястных и голеностопных суставов. За пределами этих очагов кожа с виду здорова. Зуд приступообразный.
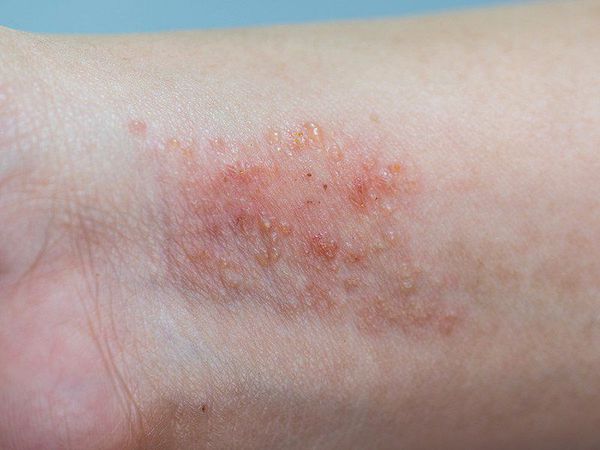
При распространенной форме сыпь появляется на коже предплечий, плеч, голеней, бёдер и туловище. На красновато-отёчном фоне возникают обширные участки лихеноидных папул с расчёсами и корками. Границы очагов поражения нечёткие. Кожные покровы сухие с отрубевидным шелушением. Зуд приводит к бессоннице.
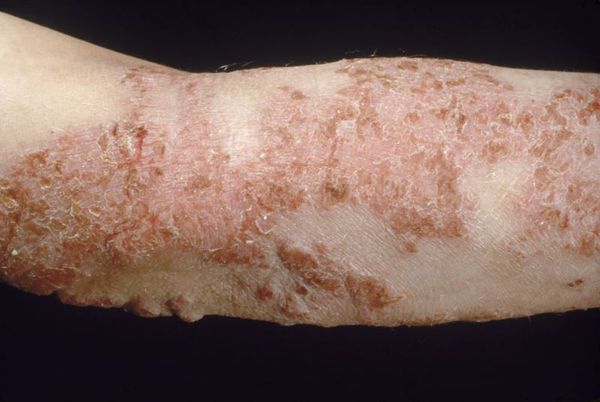
При универсальной форме сыпь покрывает более 50 % поверхности кожи кроме ладоней и носогубного треугольника. Кожа ярко красного цвета, напряженная, уплотнённая, покрыта многочисленными трещинами, особенно в складках. Пациентов беспокоят нестерпимый зуд, приводящий к расчёсам, глубоко травмирующим кожу. Щетинковые волосы обломаны в области бровей и усов. Возникает лихорадка до 38,2 °C и озноб.
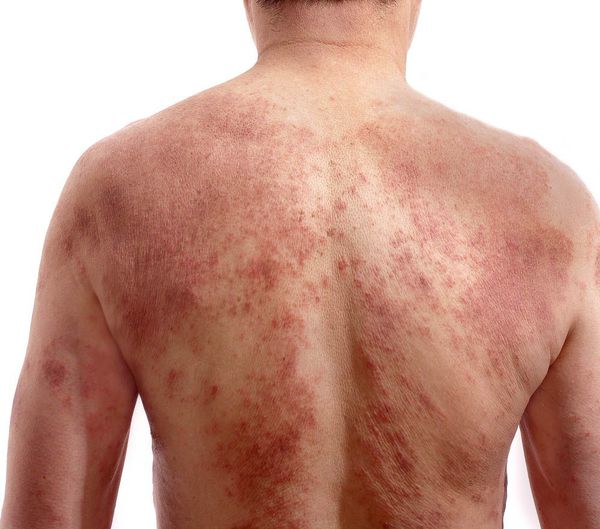
По характеру преобладающих высыпаний выделяют три типа атопического дерматита:
- эритематозно-сквамозный с лихенизацией (чаще возникает в детстве);
- экссудативный;
- лихеноидный (чаще поражает взрослых) [23] .
Осложнения атопического дерматита
При развитии болезни часто возникают различные инфекционные осложнения, связанные со стадией обострения. В период стабилизации кожа в участках поражения подвержена появлению импетиго [9] .
Осложнения младенческой фазы:
- Кандидоз — начинается с появления в глубине складок белесоватой полоски размокшего рогового слоя. Затем возникают мелкие пузырьки и обширные эрозии, по краям которых появляются отсевы вялых пустул.
- Герпетиформная экзема Капоши — на коже появляются пузырьки и пустулы с пупкообразным западением в центре и размером с булавочную головку или горошину. Серозное содержимое пузырьков быстро становится геморрагическим (наполняется кровью). Сыпь чаще появляется на коже лица, шеи и волосистой части головы, реже — в местах расчёсов на туловище и конечностях.
Осложнения детской фазы:
- Стафилококковое импетиго — проявляется сыпью в виде вялых пузырьков размером с горошину или лесной орех. Если их вскрыть, то на коже остаются повреждения, окружённые обрывками эпидермиса.
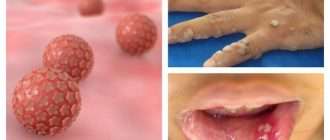
- Контагиозный моллюск — появляются полусферические телесные или розоватые папулы величиной с булавочную головку или больше с пупкообразным вдавлением в центре. Элементы могут быть единичными и множественными. При надавливании пинцетом на моллюск выделяется беловатая крошковатая масса — «моллюсковые тельца».
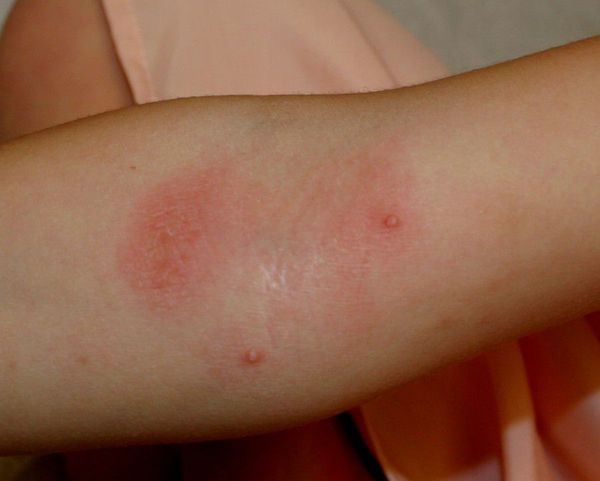
- Хроническаяпапилломавирусная инфекция — на тыле кистей и лице возникают плоские узелки. Их размер достигает 3-5 мм в диаметре. Они слегка возвышаются над поверхностью кожи, имеют округлую или многогранную форму, по цвету могут быть жёлтыми или не отличаться от здоровой кожи.
Осложнения взрослой фазы:
- Дерматофитии — на любых участках тела появляются грибковые поражения. Чаще они поражают паховые складки, ягодицы, бёдра и голени. На вид очаги грибка бледного цвета, покрыты отрубевидными чешуйками. Его границы розово-красного цвета, они чётко отграничивают очаг от здорового эпидермиса. По краям располагается выпуклый прерывистый валик, который состоит из папул, мелких пузырьков и корочек.
- Кератомикозы — отрубевидный лишай, который появляется в виде высыпаний светло-коричневого цвета, пятен неправильной формы с неровными «ажурными» краями. У людей с тёмной кожей эти пятна тёмно-коричневого цвета, покрыты еле заметными отрубевидными чешуйками, которые при поскабливании становятся хорошо заметными. Когда заболевание проходит, пятна остаются депигментированными и не поддаются загару.
Атопический дерматит значительно нарушает качество жизни пациента и членов его семьи. Внешний вид человека с зудящим дерматитом вызывает у окружающих беспокойство из-за инстинктивной осторожности заразиться паразитарным дерматозом. Сладострастное выражение лица больного, которое появляется от «оргазма» при расчёсывания очагов, ассоциируется у окружающих с психическим расстройством. Поэтому судьбе человека с атопическим дерматитом не позавидуешь: она мало отличается от судьбы прокажённого. Если добавить к этому невежество медицинских работников, которые не знают дерматологии и дают случайные рекомендации по лечению, то картина трудностей в общении со сверстниками становится полной [20] .
Длительные обострения атопического дерматита осложняются неврастеническим, депрессивным синдромами и истерией. По сути, это проявление чрезмерно выраженных черт характера, которое уходит сразу после выздоровления.
Диагностика атопического дерматита
У данного заболевания нет специфического лабораторного анализа, поэтому диагноз основывается на выявлении симптомов с учётом критериев Rajka [2] и оценки степени тяжести по шкале SCORAD.
Согласно критериям Rajka, речь об атопическом дерматите идёт, если у пациента есть три основных или дополнительных критерия и более [21] .
- Основные критерии:
- зуд;
- экземы;
- хроническое течение;
- наличие атопического дерматита у родственников.
- Дополнительные критерии:
- начало заболевания в детском возрасте;
- повышение IgE в сыворотке крови;
- сухость кожи и т.д.
Чтобы определить степень тяжести п о шкале SCORAD, нужно оценить объективные и субъективные критерии. К объективным относят интенсивность и распространённость поражений, к субъективным — интенсивность зуда днём и нарушение сна. Общая оценка высчитывается по определённой формуле. Максимальный возможный балл — 103, он указывает на крайне тяжёлое течение болезни.
О стадии заболевания можно судить по двум вегетативным изменениям:
Также для установления диагноза необходимо выявить специфические антитела класса IgE к экологическим аллергенам. С этой целью проводятся накожные аппликационные тесты, но только если у пациента выявлена гиперчувствительность замедленного типа.
При гистологическом исследовании участка поражённой кожи возникает следующая картина:
- в поверхностных слоях кожи вокруг кровеносных сосудов скапливаются клеточные элементы с примесью лимфы и единичными эозиновилами;
- в эпидермисе нарушен процесс ороговения клеток — отсутствует зернистый слой;
- в участках хронического воспаления эпидермиса наблюдается его утолщение, утолщение рогового слоя, межклеточный отёк и иногда спонгиозные пузырьки [4] .
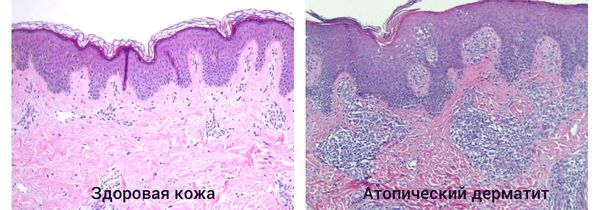
Часто атопический дерматит можно спутать с другими заболеваниями. Чтобы избежать ошибки, проводится дифференциальная диагностика с простым и аллергическим контактным дерматитом, монетовидной экземой, простым лишаем Видаля, псориазом, чесоткой, себорейной экземой, микозом гладкой кожи, СПИДом, энтеропатическим дерматитом и гистиоцитозом.
Для этого прибегают к лабораторным исследованиям:
- выявление патологии тромбоцитов для исключения синдрома Вискотта — Олдрича;
- оценка иммунного статуса для исключения синдрома Джоба;
- микроскопия чешуек при подозрении на дерматомикоз.
Иногда, чтобы отличить болезнь от другой патологии, достаточно посмотреть на локализацию сыпи. Например, при вульгарном псориазе поражаются разгибательные поверхности, а при атопическом дерматите — сгибательные [17] .
Лечение атопического дерматита
Тактика лечения зависит от тяжести и длительности заболевания:
- при лёгком течении болезни без чувствительности к аллергенам и осложнений возможно амбулаторное лечение;
- при тяжёлом течении и реакции организма на атопены требуется госпитализация.
Базисная терапия включает приём противовоспалительных, противозудных и гипосенсибилизирующих средств, угнетающих аллергическую реакцию [10] [12] .
В первую очередь необходимо избавиться от зуда. Так как он связан с воспалением, для его устранения могут использоваться антигистаминные и седативные препараты, топические кортикостероиды или ингибиторы кальциневрина (Такролимус и Пимекролимус) [13] .
При развитии среднетяжёлой и тяжёлой формы болезни, если топические препараты не помогают, больному вводят Дупилумаб (противопоказан пациентам младше 18 лет).
Второй задачей лечения является коррекция сухости кожи (ксероза), сосудистых и обменных нарушений. Для этого нужно устранить провоцирующие факторы, избегать запоров и диареи, принимать антигистаминные, седативные и иммунокорригирующие средства. Также показана рефлексотерапия, облучение кожи ультрафиолетом, селективная фототерапия и фотохимиотерапия. На кожу накладывают антисептические влажно-высыхающие повязки, горячие припарки и аппликации из парафина и наносят мази с кортикостероидами.
Диетотерапия проводится в три этапа:
- I этап — диагностическая диета. Она направлена на исключение из рациона продукта, который предположительно стал аллергеном. Если на протяжении этой диеты состояние пациента улучшилось, то аллергия к продукту подтверждается.
- II этап — лечебная диета. Нацелена на исключение не только всех пищевых аллергенов, но и провоцирующих факторов;
- III этап — расширение рациона во время ремиссии [14] .
При младенческой форме заболевания следует уделять особое внимание прикорму: он должен быть гипоаллергенным. Для этого нужно исключить такие продукты и вещества, как молоко, глютен, сахар, соль, бульон, консерванты, искусственные красители и ароматизаторы. Если у ребёнка есть желудочно-кишечные нарушения, то первым прикормом должны стать безмолочные каши промышленного производства, в составе которых нет сахара и глютена (например, гречневая, рисовая и кукурузная). В случае запоров или избыточной массы тела малыша прикорм начинают с пюре из кабачков, патиссонов, капусты и других овощей. Белковая часть рациона включает пюре из мяса кролика, индейки, конины и ягнёнка. Фруктовый прикорм состоит из зелёных и белых яблок. Соки рекомендуется давать только к концу первого года жизни.
При общем лечении рекомендуется использовать «Дезлоратадин»: в форме сиропа его можно давать детям от года, в форме таблеток — начиная с 12-13 лет. Короткий курс г люкокортикостероидов в форме таблеток показан только в случае тяжёлого обострения. Мази, гели и кремы с глюкокортикостероидами также рекомендованы при обострении и тяжёлой форме болезни [15] . К ним относятся гидрокортизон, флутиказон и другие. Активированный пиритион цинка в виде 0,2 % аэрозоля, крема и 1 % шампуня применяют с учётом его способности провоцировать обострение вирусных заболеваний и усиливать действие солнца [14] .
При госпитализации проводится инфузионная терапия — внутривенное введение раствора «Циклоспорин» с начальной дозой 2,5 мг/кг в сутки. В тяжёлых случаях доза может быть увеличена до 5 мг/кг в сутки. При достижении положительного результата дозировку постепенно снижают до полной отмены. Комплексно рекомендуется применять увлажняющие и смягчающие кремы «Локобейз Рипеа», «Ликоид Липокрем», «Липикар» и молочко «Дардиа».
Стойкой ремиссии способствует проживание в течение 2-3 лет на территории с тёплым климатом (Средиземноморье, климат пустыни, высокогорье) [10] .
Прогноз. Профилактика
При достижении школьного возраста обычно наступает стойкая ремиссия. Обострения возникают крайне редко. У пациентов с сопутствующим ихтиозом, бронхиальной астмой и аллергическим риносинуситом заболевание затягивается до взрослого возраста.
Спрогнозировать течение атопического дерматита можно с помощью оценки электрокинетической подвижности клеток буккального эпителия: чем ниже показатель, тем тяжелее будет протекать болезнь [10] [11] .
К профилактике заболевания относят:
- обучение пациента и членов его семьи правилам ухода за кожей, грамотному использованию лекарств и пр.;
- консультирование по поводу коррекции факторов риска развития неинфекционных заболеваний;
- проведение мероприятий по сохранению беременности у пациенток с атопическим дерматитом, начиная с первой половины срока беременности;
- соблюдение диеты кормящей матерью и новорождённым;
- лечение сопутствующих заболеваний;
- длительный приём «Дезлоратадина».
В качестве профилактики также применяется препарат «Рузам», который длительно подавляет аллергические реакции и модулирует иммунную реакцию организма. [16] . Перед его применением проводится проба с препаратом.
В случае начала обострения заболевания рекомендуется следующая формула профилактики: сон 8-10 часов в день + гипоаллергенная диета + ежедневные четырёхчасовые прогулки.
Атопический дерматит у детей
Атопический дерматит у детей – это воспалительное заболевание кожи хронического рецидивирующего течения, возникающее в раннем детском возрасте вследствие повышенной чувствительности к пищевым и контактным аллергенам. Атопический дерматит у детей проявляется высыпаниями на коже, сопровождающимися зудом, мокнутием, образованием эрозий, корок, участков шелушения и лихенизации. Диагноз атопического дерматита у детей основан на данных анамнеза, кожных проб, исследования уровня общего и специфических IgE. При атопическом дерматите у детей показаны диета, местная и системная медикаментозная терапия, физиолечение, психологическая помощь, санаторно-курортное лечение.
МКБ-10
Общие сведения
Атопический дерматит является самым ранним и наиболее частым проявлением реакции гиперчувствительности организма на действие аллергенов окружающей среды: на его долю приходится 80-85% случаев аллергии у детей раннего возраста. Как правило, атопический дерматит у ребенка проявляется уже в течение первого года жизни; может протекать с периодическими обострениями и временным стиханием кожных проявлений до пубертатного периода и даже сохраняться в зрелом возрасте.
Распространенность атопического дерматита в детской популяции неуклонно растет и составляет 10-15% в возрастной группе до 5 лет; 15-20% — среди детей школьного возраста. Атопический дерматит существенно снижает качество жизни детей, вызывая психологический дискомфорт и нарушая их социальную адаптацию. Атопический дерматит у детей является риск-фактором «атопического марша» — дальнейшего последовательного развития других аллергических заболеваний: аллергического ринита, поллиноза, аллергического конъюнктивита, бронхиальной астмы. При ослаблении организма атопический дерматит у детей может осложняться присоединением вторичной бактериальной и грибковой инфекций.
Проблема атопического дерматита у детей, в виду своей актуальности, нуждается в пристальном внимании со стороны педиатрии, детской дерматологии, аллергологии-иммунологии, детской гастроэнтерологии, диетологии.

Причины
Возникновение атопического дерматита у детей обусловлено комплексным взаимодействием различных факторов окружающей среды и генетической предрасположенности к аллергическим реакциям. Атопическое поражение кожи обычно возникает у детей с наследственной склонностью к развитию аллергических реакций. Доказано, что риск развития атопического дерматита у детей составляет 75-80% при наличии гиперчувствительности у обоих родителей и 40-50% — при атопии у одного из родителей.
К более частому развитию атопического дерматита у детей приводит гипоксия плода, перенесенная во внутриутробном периоде или во время родов. В первые месяцы жизни ребенка симптомы атопического дерматита могут быть вызваны пищевой аллергией вследствие раннего перевода на искусственные смеси, неправильного введения прикорма, перекармливания, имеющихся нарушений процесса пищеварения и частых инфекционно-вирусных заболеваний. Атопический дерматит чаще возникает у детей с гастритом, энтероколитом, дисбактериозом, гельминтозами.
Нередко к развитию атопического дерматита у детей приводит чрезмерное потребление высокоаллергенных продуктов матерью в период беременности и лактации. Пищевая сенсибилизация, связанная с физиологической незрелостью пищеварительной системы и особенностями иммунного ответа новорожденного, оказывает значительное влияние на формирование и последующее развитие всех аллергических заболеваний у ребенка.
Причинно-значимыми аллергенами могут выступать пыльца, продукты жизнедеятельности домашних клещей, пылевой фактор, бытовая химия, лекарственные средства и др. Спровоцировать обострение атопического дерматита у детей могут психоэмоциональное перенапряжение, перевозбуждение, ухудшение экологической ситуации, пассивное курение, сезонные изменения погоды, снижение иммунной защиты.
Классификация
В развитии атопического дерматита у детей различают несколько стадий: начальную, стадию выраженных изменений, стадию ремиссии и стадию клинического выздоровления. В зависимости от возраста манифестации и клинико-морфологических особенностей кожных проявлений выделяют три формы атопического дерматита у детей:
- младенческую (с периода новорожденности до 3 лет)
- детскую – (с 3 до 12 лет)
- подростковую (с 12 до 18 лет)
Эти формы могут переходить в одна в другую или заканчиваться ремиссией с уменьшением симптомов. Различают легкое, средней степени и тяжелое течение атопического дерматита у детей. Клинико-этиологические варианты атопического дерматита по причинно-значимому аллергену включают кожную сенсибилизацию с преобладанием пищевой, клещевой, грибковой, пыльцевой и другой аллергии. По степени распространенности процесса атопический дерматит у детей может быть:
- ограниченным (очаги локализуются в одной из областей тела, площадь поражения не >5% поверхности тела)
- распространенным/диссеминированным (поражение — от 5 до 15% поверхности тела в двух и более областях)
- диффузным (с поражением практически всей кожной поверхности).
Симптомы
Клиническая картина атопического дерматита у детей достаточно многообразна, зависит от возраста ребенка, остроты и распространенности процесса, тяжести течения патологии.
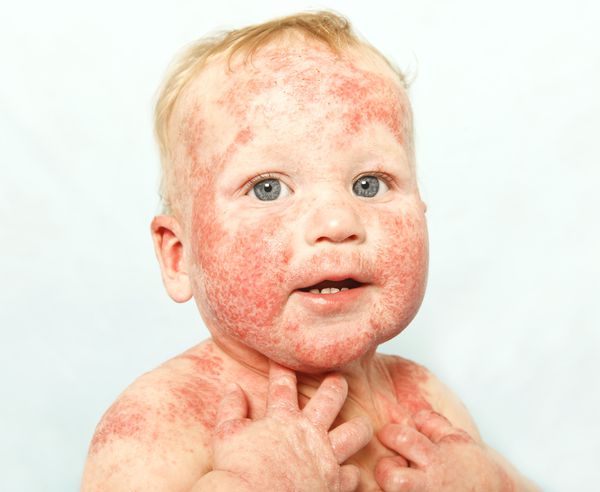
Младенческая форма атопического дерматита характеризуется острым воспалительным процессом – отеком, гиперемией кожи, появлением на ней эритематозных пятен и узелковых высыпаний (серозных папул и микровезикул), сопровождающихся резко выраженной экссудацией, при вскрытии – мокнутием, образованием эрозий («серозных колодцев»), корочек, шелушением.
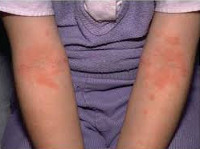
Типичная локализация очагов – симметрично в области лица (на поверхности щек, лба, подбородка); волосистой части головы; на разгибательных поверхностях конечностей; реже в локтевых сгибах, подколенных ямках и в области ягодиц. Для начальных проявлений атопического дерматита у детей характерны: гнейс — себорейные чешуйки с усиленным салоотделением в зоне родничка, у бровей и за ушами; молочный струп — эритема щек с желтовато-коричневыми корочками. Кожные изменения сопровождаются интенсивным зудом и жжением, расчесами (экскориацией), возможно гнойничковое поражение кожи (пиодермия).
Для детской формы атопического дерматита свойственны эритематосквамозное и лихеноидное кожное поражение. У детей наблюдается гиперемия и выраженная сухость кожи с большим количеством отрубевидных чешуек; усиление кожного рисунка, гиперкератоз, обильно шелушение, болезненные трещины, упорный зуд с усилением в ночное время. Кожные изменения располагаются преимущественно на сгибательных поверхностях конечностей (локтевых сгибах, подколенных ямках), ладонно-подошвенной поверхности, паховых и ягодичных складках, тыльной поверхности шеи. Характерно «атопическое лицо» с гиперпигментацией и шелушением век, линией Денье-Моргана (складкой кожи под нижним веком), вычесываем бровей.
Проявления атопического дерматита у детей подросткового возраста характеризуются резко выраженной лихенизацией, наличием сухих шелушащихся папул и бляшек, локализующихся преимущественно на коже лица (вокруг глаз и рта), шеи, верхней части туловища, локтевых сгибах, вокруг запястий, на тыльной стороне кистей и ступней, пальцах рук и ног. Для этой формы атопического дерматита у детей характерно обострение симптомов в холодное время года.
Диагностика
Диагностика атопического дерматита у ребенка проводится детским дерматологом и детским аллергологом-иммунологом. Во время осмотра специалисты оценивают общее состояние ребенка; состояние кожных покровов (степень влажности, сухости, тургор, дермографизм); морфологию, характер и локализацию высыпаний; площадь поражения кожи, выраженность проявлений. Диагноз атопического дерматита подтверждается при наличии у детей 3-х и более обязательных и дополнительных диагностических критериев.
Вне обострения атопического дерматита у детей применяют постановку кожных проб с аллергенами методом скарификации или прик-теста для выявления IgE-опосредованных аллергических реакций. Определение содержания общего и специфических IgE в сыворотке крови методами ИФА, РИСТ, РАСТ предпочтительно при обострении, тяжелом течении и постоянных рецидивах атопического дерматита у детей.
Атопический дерматит у детей необходимо дифференцировать с себорейным дерматитом, чесоткой, микробной экземой, ихтиозом, псориазом, розовым лишаем, иммунодефицитными заболеваниями.
Лечение атопического дерматита у детей
Лечение направленно на уменьшение выраженности аллергического воспаления кожи, исключение провоцирующих факторов, десенсибилизацию организма, предотвращение и снижение частоты обострений и инфекционных осложнений. Комплексное лечение включает диету, гипоаллергенный режим, системную и местную фармакотерапию, физиотерапию, реабилитацию и психологическую помощь.
- Диета. Помогает облегчить течение атопического дерматита и улучшить общее состояние, особенно у детей грудного и раннего возраста. Рацион питания подбирается индивидуально, исходя из анамнеза и аллергологического статуса ребенка, каждый новый продукт вводится под строгим контролем педиатра. При элиминационной диете из рациона убирают все возможные пищевые аллергены; при гипоаллергенной диете исключают крепкие бульоны, жареные, острые, копченые блюда, шоколад, мед, цитрусовые, консервы и др.
- Медикаментозное лечение. Включает прием антигистаминных, противовоспалительных, мембраностабилизирующих, иммунотропных, седативных препаратов, витаминов и применение местных наружных средств. Антигистаминные препараты 1-го поколения (клемастин, хлоропирамин, хифенадин, диметинден) применяют только короткими курсами при обострении атопического дерматита у детей, не отягощенного бронхиальной астмой или аллергическим ринитом. Антигистаминные препараты 2-го поколения (лоратадин, дезлоратадин, эбастин, цетиризин) показаны при лечении атопического дерматита у детей в сочетании с респираторными формами аллергии. Для купирования тяжелых обострений атопического дерматита у детей используют короткие курсы системных глюкокортикоидов, иммуносупрессивную терапию.
- Местное лечение. Помогает устранить зуд и воспаление кожи, восстановить ее водно-липидный слой и барьерную функцию. При обострениях атопического дерматита у детей среднетяжелой и тяжелой степени применяют аппликации местных глюкокортикоидов, при инфекционном осложнении — в комбинации с антибиотиками и противогрибковыми средствами.
В лечении атопического дерматита у детей используют фототерапию (УФA и УФB облучение, ПУВА-терапию), рефлексотерапию, гипербарическую оксигенацию, курорто- и климатотерапию. Детям с атопическим дерматитом нередко требуется помощь детского психолога.
Прогноз и профилактика
Наиболее выраженные в раннем возрасте проявления атопического дерматита могут уменьшаться или полностью исчезать по мере роста и развития детей. У большинства пациентов симптомы атопического дерматита сохраняются и рецидивируют в течение всей жизни.
Неблагоприятными прогностическими факторами являются: ранний дебют заболевания в возрасте до 2-3 мес., отягощенная наследственность, тяжелое течение, сочетание атопического дерматита у детей с другой аллергической патологией и персистирующей инфекцией.
Цель первичной профилактики атопического дерматита – предотвращение сенсибилизации детей из групп риска путем максимального ограничения высоких антигенных нагрузок на организм беременной и кормящей матери и ее ребенка. Исключительно грудное вскармливание в первые 3 месяца жизни ребенка, обогащение рациона матери и ребенка лактобактериями снижает риск раннего развития атопического дерматита у предрасположенных к нему детей.
Вторичная профилактика заключается в предупреждении обострений атопического дерматита у детей за счет соблюдения диеты, исключения контакта с провоцирующими факторами, коррекции хронической патологии, десенсибилизирущей терапии, санаторно-курортного лечения.
При атопическом дерматите важен правильный ежедневный уход за кожей детей, включающий очищение (непродолжительные прохладные ванны, теплый душ), смягчение и увлажнение специальными средствами лечебной дерматологической косметики; выбор одежды и белья из натуральных материалов.
2. Атопический дерматит у детей: современные клинические рекомендации по диагностике и терапии/ Намазова-Баранова Л.С. и соавт.// Вопросы современной педиатрии. — 2016.
3. Лечение атопического дерматита у подростков и взрослых: проблемы и пути их решения/ Камашева Г.Р., Надеева Р.А., Амиров Н.Б.// Вестник современной клинической медицины. — 2016.
Атопический дерматит — симптомы и лечение
Атопический дерматит – хроническое кожное заболевание воспалительного характера, которое сопровождается ярко выраженной внешней симптоматикой и неприятными ощущениями. Чаще всего патологический процесс наблюдается у детей младшего возраста как реакция чувствительности организма на присутствие различных аллергенов. При своевременном обнаружении характерных признаков, качественной диагностике и лечении болезнь переходит в состояние стойкой ремиссии и может лишь изредка напоминать о себе в более старшем возрасте. Давайте рассмотрим основные причины атопического дерматита у детей и взрослых, разновидности и симптомы заболевания, а также разберемся с основными методами терапии и профилактическими мерами.

Причины
Основным фактором, способствующим появлению патологии, считается наследственная предрасположенность. Это значит, что у больного присутствует определенный ген, отвечающий за повышенное продуцирование организмом клеток, которые вызывают аллергические реакции. Склонность к недугу чаще передается от матери, а не от отца. Заболевание провоцируется различными аллергенами и нередко сопровождается другими патологиями.
Распространенные причины возникновения патологического процесса и его обострений:
- употребление продуктов с консервантами, красителями и другими потенциальными аллергенами;
- вдыхание пыльцы растений в период цветения;
- неблагоприятная экологическая обстановка;
- использование косметики с агрессивными синтетическими компонентами в составе;
- прием некоторых лекарственных препаратов;
- шерсть домашних животных;
- некачественная уборка дома и обилие пыли;
- укусы насекомых;
- механическое раздражение кожи одеждой
- переохлаждение организма;
- стрессовые ситуации;
- вдыхание испарений ацетона и других растворителей;
- болезни ЖКТ и хронические ЛОР-заболевания в анамнезе, частые простуды;
- эндокринные нарушения (тиреотоксикоз, дисменорея и др.).
Врачи дополнительно выделяют группу риска, в которую входят младенцы, находящиеся на искусственном вскармливании, а также дети, рожденные после тяжелой беременности, проживающие в неблагоприятных социально-бытовых условиях, получающие неправильное, нерегулярное питание, не соответствующее возрасту. Кроме того, к атопическому дерматиту приводят вредные привычки будущей мамы, такие как курение, употребление спиртных напитков и др.
Классификация
Атопический дерматит делится на виды по нескольким критериям. Типы заболевания в зависимости от возрастной категории пациентов:
- младенческий (от рождения до 2 лет);
- детский (от 2 до 12 лет);
- подростковый (от 12 лет до совершеннолетия);
- взрослый (от 18 лет).
Классификация в зависимости от провоцирующих факторов:
- пищевой;
- бытовой (на пыль);
- на цветение;
- грибковый и т.д.
Виды по характеру течения патологического процесса:
- легкий;
- средней степени тяжести;
- тяжелый.
Формы по распространенности очагов поражения:
- Ограниченная. Высыпания локализуются в шейной области, под локтями и коленями, на тыльной стороне кистей и стоп, в области лучезапястий и голеностопов. Зуд возникает приступами.
- Распространенная. Кожа красноватая и отечная, появляются обширные высыпания с нечеткими контурами, корочками и расчесами. Ощущается сильнейший зуд, который мешает спать.
- Диффузная. Сыпь покрывает больше половины поверхности кожи. Человека беспокоит нестерпимый зуд, расчесывая кожу, он ее глубоко травмирует. Повышается температура тела, появляется озноб.
Симптомы атопического дерматита
Характерные внешние проявления заболевания:
- покраснения кожных покровов;
- обширные высыпания различной локализации;
- появление микротрещин;
- шелушение кожи.
Главным признаком атопического дерматита, независимо от его вида и провоцирующих факторов, является очень сильный зуд. Взрослые могут указать на наличие неприятной симптоматики и объяснить свои ощущения, чего нельзя сказать о грудничках. Родители могут догадаться о развитии дерматита у младенца не только по внешней симптоматике, но и по изменениям в поведении: при нарушении сна, ухудшении аппетита, беспричинном беспокойстве, плохом наборе массы тела и др. Клиническая картина болезни у детей старше 2 лет достаточно многообразна. Она зависит от возрастной категории, степени распространенности высыпаний, тяжести течения патологии и т.д. При расчесывании зудящих высыпаний на коже образуются трещинки, в которые могут проникнуть патогенные микроорганизмы. В результате происходит инфицирование, приводящее к повышению температуры тела и другим неприятным последствиям.
Диагностика
Даже если человек отлично себя чувствует, при появлении самых первых внешних признаков необходимо проконсультироваться с врачом. Это особенно важно, если речь идет о маленьком ребенке. Специалист должен внимательно осмотреть пациента, опросить его или родителей (зависит от возраста), изучить анамнез, назначить необходимые исследования и установить точную причину дерматита по их результатам.
Методы диагностики, которые показывают наибольшую информативность:
- лабораторные анализы крови и мочи;
- УЗИ внутренних органов;
- накожные аппликационные тесты для выявления специфических антител к различным аллергенам;
- гистологическое исследование пораженных участков кожи.
Также могут понадобиться:
- консультации узкопрофильных специалистов (эндокринолога, дерматолога и т.д.);
- выявление патологии тромбоцитов для исключения синдрома Вискотта — Олдрича;
- оценка иммунного статуса для исключения синдрома Джоба;
- микроскопия чешуек при подозрении на дерматомикоз.
Особенности лечения
Терапия должна быть комплексной. Важно не только устранить выраженную симптоматику недуга, но и изменить образ жизни в целом. Лечение атопического дерматита у детей и взрослых подразумевает первоочередное избавление от всех провоцирующих факторов, которые вызывают негативные реакции организма.
Стандартный перечень мероприятий для устранения патологии:
- использование медикаментов для снятия внешних симптомов;
- качественный всесторонний гигиенический уход за кожными покровами;
- соблюдение специальной диеты;
- налаживание грудного вскармливания, правильное питание кормящей мамы при ГВ, если от дерматита страдает младенец.
В целом терапевтическая тактика зависит от тяжести патологического процесса и его продолжительности. Легкий дерматит устраняется в домашних условиях. При тяжелой форме заболевания требуется помещение в стационар.
Питание
В первую очередь важно устранить продукт, который предположительно является аллергеном, и исключить его из рациона. Если при отказе от такой еды самочувствие улучшается, значит причина атопического дерматита у взрослого или ребенка кроется именно в нем. Затем показано лечебное диетическое питание. Оно нацелено на исключение всех провоцирующих факторов, а не только пищевых аллергенов. В период ремиссии рацион несколько расширяется.
Продукты, от которых стоит отказаться при атопическом дерматите, независимо от возраста:
- мясные, рыбные бульоны;
- шоколад, другие какаосодержащие изделия;
- жареное мясо;
- цитрусовые;
- черная смородина, земляника, дыня;
- мед;
- любые орехи;
- грибы;
- рыбная икра;
- копченые, пряные продукты;
- консервы.
Родители должны уделять особое внимание первому прикорму ребенка. В продуктах не должно содержаться молоко, сахар, бульон, ароматизаторы, консерванты и другие синтетические компоненты. Желательно с самого начала давать специальные несладкие безмолочные каши для младенцев без глютена (например, гречневую, рисовую, кукурузную). При проблемах с опорожнением кишечника прикорм начинается с овощного пюре из кабачков, цветной капусты и т.д. Из фруктов допускаются яблоки и груши. От соков рекомендуется отказаться до достижения ребенком годовалого возраста.
Рекомендованные лекарства
Все препараты должны подбираться исключительно лечащим врачом на основании клинической картины, анамнеза пациента и результатов обследований. В зависимости от симптомов и причин недуга назначаются следующие группы медикаментов:
- Антигистаминные (Супрастин, Тавегил, Кларитин, Дезлоратадин и др.). Показаны для снятия зуда и отечности при кожных проявлениях, а также при атопическом синдроме.
- Наружные противовоспалительные и противозудные средства (например, Протопик, Фенистил гель, Декспантенол) для устранения зуда и раздражения кожи.
- Антибиотики широкого спектра действия. Назначаются в случае присоединения бактериальной инфекции исключительно по рецепту врача.
- Противовирусные наружные средства при осложнении герпетической инфекцией (Ацикловир).
- Гормональные кремы и мази. Высокую эффективность показывают Целестодерм, Тридерм, Адвантан.
- Средства для смягчения и увлажнения кожи (Локобейз Рипеа, Дардиа).
Профилактика
Профилактические меры должны приниматься еще во время планирования беременности будущими родителями. Стоит отказаться от вредных привычек, пройти все необходимые обследования.
Общие рекомендации для пациентов разного возраста:
- соблюдение правил ухода за кожей;
- налаживание грудного вскармливания с ранним прикладыванием к груди еще в роддоме, соблюдение молодой кормящей мамой особой диеты;
- лечение всех сопутствующих патологий;
- ношение одежды из натуральных материалов;
- использование гипоаллергенных косметических средств гигиены;
- регулярная влажная уборка в доме и проветривания;
- ежедневные прогулки на свежем воздухе;
- закаливание детей и взрослых.
При прохождении качественного лечения атопического дерматита и устранении его причин важно строго соблюдать все перечисленные выше правила. Профилактика позволяет избежать рецидивов недуга у взрослых и детей.
Источники
- Атопический дерматит: Рук. для врачей / Под ред. Сергеева Ю.В. // М — 2002;
- Балаболкин И.И., Гребенюк В.Н. // Атопический дерматит у детей // М — 1999.
Информация представлена в ознакомительных целях и не является медицинской консультацией или руководством к лечению со стороны uteka.ru.
Источник https://probolezny.ru/atopicheskiy-dermatit/
Источник https://www.krasotaimedicina.ru/diseases/children/atopic-dermatitis
Источник https://uteka.ru/articles/bolezni/atopicheskii-dermatit/