7 дней как 7 шагов к здоровому питанию при раздраженном кишечнике
Из этой статьи вы узнаете о семи шагах к здоровому питанию:
- Шаг первый. Пищевой дневник
- Шаг второй. Планируем меню
- Шаг третий. Полезный завтрак
- Шаг четвертый. Готовим обед
- Шаг пятый. Готовим ужин
- Шаг шестой. Полностью заменяем рацион
- Шаг седьмой. Подводим итоги
Первым делом сформулируем правильную цель, ведь если целиться не туда, точно промахнешься. Здоровое питание будем рассматривать как инструмент на пути к здоровому кишечнику 1 . Это позволит нам иметь совершенно ясное представление, какой должна быть диета при раздраженном кишечнике.
Путь к здоровому кишечнику – это не забег на короткую дистанцию, которую можно пробежать на силе воле. Это марафон. При этом основные усилия идут на планирование, подготовку и тренировки.
Мы можем решить, что завтра силой воли откажемся от неподходящих продуктов, бросим вредные привычки и начнем новую жизнь. Но на утро в спешке мы открываем холодильник, закидываем в себя то, что попалось под руку, и бежим по делам. Наша цель – за семь дней сделать 7 шагов на пути к здоровому кишечнику. Это как встать вовремя, надеть кроссовки и выйти на пробежку. В этом случае вероятность возвращения к теплому одеялу стремится к нулю.
Шаг первый. Пищевой дневник

Пожалуй, одно из лучших изобретений. Это ваш учебник, ваш личный повар, который поможет вам вкусно и правильно питаться. При этом напишете вы его сами. Воспринимайте это как исследование своего собственного организма, а себя – как ученого.
Не стоит думать о пищевом дневнике как о способе фиксации нарушений диеты при раздраженном кишечнике. Станьте себе добрым другом, а не надсмотрщиком.
Что в нем отмечать и зачем 1,9 ?
- Время приема пищи. Это позволит увидеть, сколько раз в день вы едите, наедаетесь ли перед сном. Записывать необходимо всё: от напитков до крекеров.
- Блюдо и его полный состав. Детализация этого пункта может помочь раскрыть причину непереносимости любимых блюд, скорректировать их состав и наслаждаться ими без вреда для самочувствия. Например, омлет может включать в себя молоко/сливки. Возможно, причина не в самих яйцах, а в лактозном компоненте. Убрав его или заменив, вы сможете избежать неприятностей и оставите любимое блюдо в меню.
- Количество. Здесь отмечаем объем или массу порции. Это позволит увидеть, что причина дискомфорта может быть не только в самом продукте, но и в его количестве. Возможно, достаточно просто уменьшить порцию, а не полностью отказываться от любимого лакомства.
- Ощущения. Записываем ощущения и устанавливаем связь дискомфорта и конкретного продукта. Также отмечаем цель съеденного продукта. Например, «утолить голод», «поднять настроение», «заесть стресс», «праздник (все ели, и я тоже)».
Вести дневник при раздраженном кишечнике необходимо ежедневно, желательно после каждого приема пищи 1 . Записываем все, что съели, вплоть до макового зернышка. Мы же помним, что записываем это как исследование, а не как способ наказания себя. Только так мы увидим реальное положение дел и найдем путь к спокойному кишечнику. Можно использовать мобильные приложения или небольшую записную книжку. Но, книжка надежнее.
Этот шаг очень простой. Поэтому мы поставили его первым. Все, что вам нужно сделать в первый день – это завести тетрадь и только записывать. Ешьте то же, что обычно. Не стоит перенапрягаться.
Шаг второй. Планируем меню

Когда в холодильнике нет здоровых продуктов для нашего кишечника, мы едим те, что есть. О принципах диеты low FODMAP и тех продуктах, что лучше исключить 3 , можно узнать здесь.
А пока продолжаем вести дневник и составляем список полезных продуктов 2 , чтобы наполнить ими свой холодильник. Особенность состоит в том, что большинство продуктов, которые вы купите, – это ингредиенты, из которых необходимо готовить. В этом есть свои плюсы и минусы. Минус в том, что вам необходимо выделить время на приготовление пищи и подбор новых рецептов. Плюс в том, что вы точно будете знать, что именно вы едите, так как в промышленности в готовые продукты добавляется много балластных веществ, в том числе и глютен, как пищевая добавка в хлебобулочные изделия, соусы, кетчупы, макаронные изделия и многие другие.
Список продуктов с низким содержанием ферментируемых углеводов (FODMAP) 3 .
- Продукты из крупы и семян (с пометкой «без глютена») – гречневая, овсяная, темный рис, амарант, киноа, лен, рисовая лапша.
- Рыба как источник белка и омега кислот. Судак, хек, треска, горбуша, дорадо.
- Мясо – индейка, курица, кролик, говядина. Употребление свинины, баранины, сосисок, колбас и субпродуктов стоит свести к минимуму.
- Супы и бульоны, сваренные на воде, мясе, птице.
- Вершковые овощи – зелень, огурцы, помидоры, листовые салаты, сельдерей, кабачки, патиссоны, тыква.
- Морковь, баклажаны.
- Фрукты – киви, бананы, виноград, лимон, лайм, апельсин.
- Ягоды – горсть в сутки.
- Молочные продукты и молоко – исключаем лактозу. Для этого подойдет безлактозное коровье молоко, безлактозные йогурты. Также можно ввести в свой рацион кокосовое молоко, сливки и масло, миндальное молочко. Можно сыры твердых сортов.
- Масло гхи – разновидность топленого масла без лактозы и казеина. Используется точно так же, как обычное топленое масло.
- Растительные масла – льняное, подсолнечное, оливковое, черного тмина, кунжутное. Но при диарее ограничить употребление до 4 ст. л. в день.
- Хлебцы грубого помола – гречневые, рисовые.
- Яйца птицы – куриные, утиные, перепелиные.
Шаг третий. Полезный завтрак 2

Мы основательно подготовились, можно начинать – вводим полезный завтрак.
- 1 часть овсяной каши – 100 г.
- 3 части воды – 300 г.
- 1 часть кокосового молока – 100 г.
Когда вода закипит, всыпаем овсянку, вливаем кокосовое молоко, чуть солим. Варим до готовности. В готовую кашу можно добавить чайную ложку топленого масла гхи. Закрываем крышку и даем настояться 5-10 минут. Для придания сладкого вкуса можно украсить ее мелко нарезанным бананом, изюмом или щепоткой обычного сахара. Главное – в меру.
Солить нужно обязательно – именно это дает вкус и сладость на контрасте даже с минимальным количеством сахара.
Как сделать омлет без молока? Заменим коровье молоко кокосовым и так же взобьем яйца до воздушности. Если кокосового молока под рукой не оказалось, приготовим скрэмбл.
Взбиваем яйца, солим, выливаем на разогретую сковороду. Как только нижний слой чуть схватился, двигаем его лопаточкой. Делаем так несколько раз. Когда кажется, что блюдо сыровато и осталось еще немного, снимаем с плиты. Главное – не передержать.
Получится воздушное блюдо, очень похожее на омлет, но без молока. К нему можно добавить свежие или тушеные овощи, малосоленую рыбу, тертый сыр твердых сортов.
Шаг четвертый. Готовим обед 2

Сегодня будем готовить бульон. Этот полезный питательный продукт легко усваивается.
Для приготовления нам понадобятся:
- мясо на кости (говядина) – 300 г. или суповой набор
- черенки зелени
- морковь – 1 шт.
- кусочек корня сельдерея
Заливаем мясо на косточке или костный набор водой и ставим на огонь. Когда бульон закипит, убавляем огонь, снимаем пену и варим его на медленном огне с открытой крышкой, желательно 3 часа. Бульон при этом не должен сильно кипеть, он должен чуть булькать. За полчаса до готовности солим, добавляем морковь, сельдерей и пучок зелени (перевязанный ниткой).
После того как бульон готов, достаем все лишнее. Теперь его можно процедить. После остывания бульон разливаем по пластиковым стаканчикам и замораживаем. Так вы обеспечите себе запас бульона на целую неделю.
Бульон можно употреблять как самостоятельное блюдо для быстрого утоления голода или как основу для быстрого приготовления супа. В кипящий бульон останется добавить овощи и сварить их. Если вы хотите уменьшить жирность, то после охлаждения легко сможете снять сверху лишний жир.
Шаг пятый. Готовим ужин 2

Готовим ужин. Почему ужин? Потому что вы уже дома и холодильник с заветными продуктами под рукой.
Курица с овощами
Метод запекания – один из самых простых, так как позволяет положить все в одну емкость, поставить в духовку, а вынуть из нее уже готовое блюдо. Отлично сохраняется насыщенный вкус, которого так не хватает при запрете на жареное.
- куриная грудка/куриный окорок
- морковь – 2 шт.
- цукини/кабачки
- картофель (если хорошо переносится)
Курицу обмазываем оливковым маслом со специями, кладем в середину. Остальное нарезаем крупными кусками 3 на 3 см и раскладываем по краям. Солим, посыпаем специями. На дно выливаем 100 мл воды. Ставим в разогретую до 170°С духовку и готовим около 40-50 минут.
Плюс запеченного мяса в том, что его удобно резать, хранить и брать с собой.
Шаг шестой. Полностью заменяем рацион 2

Полностью заменяем рацион, готовим завтрак, обед и ужин.
Котлеты – любимое блюдо многих. В классическом рецепте используется белый хлеб. Мы приготовим котлеты без глютена.
- мясной фарш – 400 г.
- кабачок/цукини – 200 г.
- яйцо куриное – 1 шт.
- оливковое масло – 1 ст. л.
- соль, специи
Натрем кабачок на мелкой терке. Помнем немного его руками, чтобы выделился сок. Отложим в сторону. Яйцо взобьем в отдельной посуде вилкой до однородности или миксером/блендером на самой медленной скорости около минуты. Солим фарш, добавляем яйцо, специи, оливковое масло и тщательно перемешиваем.
Кабачки отжимаем и промачиваем бумажным полотенцем. Это нужно, чтобы убрать лишнюю воду, и чтобы наши котлеты не расползлись.
Снова все перемешиваем. Если получится, можно взбить вилкой. Убираем в холодильник на 20 минут. Смесь охладится и будет держать форму. Пока масса в холодильнике, разогреваем духовку до 180°С. Противень вынимаем сразу, чтобы он не нагрелся. Смажем его маслом. Зачерпываем столовой ложкой котлетную массу с горкой и выкладываем на противень. Запекаем в духовке 40-50 минут.
На основе этих котлет можно приготовить отличный перекус и брать его с собой. Достаточно добавить 100-200 г. отварного риса в фарш и получим сытные котлеты два в одном – мясо и рис. Приноровившись их готовить, можно сделать большую партию для заморозки и здорового питания на всю неделю.
Шаг седьмой. Подводим итоги

Хвалим себя, подводим итоги, пролистываем наш пищевой дневник и делаем выводы. Отмечаем для себя, какие продукты нам подошли, понравились, планируем следующую неделю.
Составляем список и заполняем холодильник.
Побалуем себя и приготовим пикантный банановый десерт.
Для приготовления нам понадобятся:
- банан – 2 шт.
- кокосовое молоко – 200 мл.
- сок лайма – 1 ст. л.
- сахар – 1 ч. л.
- какао – 1 ч. л.
Загружаем все в блендер и перемешиваем. Раскладываем по креманкам и убираем в морозильник на 2 часа.
Как нормализовать работу кишечника?
Соблюдать все рекомендации непросто. Главное не останавливаться и идти по пути улучшения своего рациона и самочувствия. Начав с малого, вы можете изменить не только питание, но и образ жизни. Это может косвенно улучшить ваш психологический настрой. Продвигаясь небольшими шагами, хвалите себя и не забывайте получать удовольствие от жизни.
Диета и изменение режима питания при раздраженном кишечнике 2 , без сомнения, положительно влияют на его работу. Однако если симптомы – боль, спазм, нарушения стула, вздутие, метеоризм – повторяются снова и снова, потребуется комплексная терапия, включающая прием препаратов 8 . При этом важно воздействовать на причину нарушенной работы кишечника, а не только на отдельно взятые проявления. Для борьбы с комплексом симптомов раздраженного кишечника использовать Дюспаталин® 135 мг.
- 135 мг уже через 15 минут 7 начинает работать, снимая боль и спазм в животе.
- Дюспаталин® 135 мг работает вне зависимости от причины нарушения работы кишечника, так как действует напрямую на мышечный слой кишечника, регулируя его работу и снимая спазм 4,5 .
- При курсовом приеме от 28 дней Дюспаталин® 135 мг способствует нормализации работы кишечника и устранению комплекса симптомов раздраженного кишечника: боли и спазма в области живота, нарушений стула (запор и/или диарея), метеоризма (газообразование, вздутие, урчание) 4,5 .
- Дюспаталин® 135 мг имеет высокий профиль безопасности, его применение не вызывает системных побочных эффектов 5 .
- Эффект Дюспаталин® 135 мг может сохраняться до 6 месяцев при курсовом приеме от 8 недель 6 .
С Дюспаталин® ваш кишечник невозмутим.
УЗНАТЬ БОЛЬШЕ
ДЮСПАТАЛИН® 135 мг —
ВАШ КИШЕЧНИК
НЕВОЗМУТИМ!
Дюспаталин® 135 мг способен один справляться с различными симптомами раздраженного кишечника: боль, спазм, нарушения стула, метеоризм 1 .
КАК РАБОТАЕТ ДЮСПАТАЛИН® 135 мг?
Предлагаем ознакомиться с механизмом действия Дюспаталин® 135 мг.
ВОПРОС-ОТВЕТ: КАК ЛЕЧИТЬ МЕДВЕЖЬЮ БОЛЕЗНЬ
Учитывая повышенную тревожность у людей с медвежьей болезнью, наличие депрессивных или фобических расстройств, лечение желудочно-кишечных симптомов проводится совместно с назначением психотропных препаратов. Чтобы нормализовать моторику кишечника, уменьшить боль и частоту стула, могут использоваться спазмолитики, например мебеверин (Дюспаталин®). Препарат может применяться длительно или в качестве экстренной терапии по необходимости 1 .
1 Воронов Н. А. Еда и здоровый образ жизни // Международный журнал гуманитарных и естественных наук. — Новосибирск, 2018. — № 6-1.
2 Макаренко Е.В. Синдром раздраженного кишечника: диетические рекомендации и принципы лечения // Вестник ВГМУ. – 2017. – Т.16, №6. – С. 23-34.
3 Казюлин А.Н., Дичева Д.Т., Русс И.С., Андреев Д.Н. и соавт. Диетотерапия со сниженным содержанием ферментируемых олигосахаридов, дисахаридов, моносахаридов и полиолов (FODMAP) при синдроме раздраженного кишечника// Consilium Medicum 2016 г. №8 – С.75-78.
4 Национальный институт здоровья и клинического совершенствования Великобритании. Синдром раздраженного кишечника у взрослых: диагностика и лечение синдрома раздраженного кишечника в первичном звене здравоохранения. Клинические рекомендации, март 2017 г.
5 Инструкция по медицинскому применению препарата Дюспаталин® (Мебеверин) 135 мг таблетки, покрытые оболочкой, от 13.07.2021.
6 Э.П. Яковенко и соавт. Абдоминальные боли: механизмы формирования, рациональный поход к выбору терапии. Приложение РМЖ «Болезни Органов Пищеварения» №2 от 01.09.2009. с. 48
7 Ивашкин В.Т., Маев И.В., Баранская Е.К. и соавт. Рекомендации российской гастроэнтерологической ассоциации по диагностике и лечению желчнокаменной болезни РЖГГК 2016; 3:64-80
8 Клинические рекомендации РГА и АКР. Синдром раздражённого кишечника 2021 г. https://cr.minzdrav.gov.ru/recomend/190_2
9 Гаус О.В., Ливзан М.А., Попелло Д.В. УПРАВЛЕНИЕ ПИТАНИЕМ ПРИ СИНДРОМЕ РАЗДРАЖЕННОГО КИШЕЧНИКА // ЭиКГ. 2020. №10 (182). URL: https://cyberleninka.ru/article/n/upravlenie-pitaniem-pri-sindrome-razdrazhennogo-kishechnika (дата обращения: 29.05.2022).
RUS2232071 (v1.0) Регистрационный номер: ЛП-001454. Материал разработан при поддержке ООО «Эбботт Лэбораториз» в целях
информирования
пациентов о заболевании.
Информация в материале не заменяет консультации специалиста здравоохранения.
Обратитесь к лечащему врачу.
Синдром раздраженного кишечника — симптомы и лечение
Что такое синдром раздраженного кишечника? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мокеевой Екатерины Сергеевны, педиатра со стажем в 21 год.
Над статьей доктора Мокеевой Екатерины Сергеевны работали литературный редактор Елизавета Цыганок , научный редактор Вячеслав Подольский и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Синдром раздражённого кишечника, или СРК (Irritable bowel syndrome), — это расстройство, которое сопровождается хронической болью в животе, дискомфортом, вздутием, нарушениями в работе кишечника и проблемами со стулом.
В 2016 году на съезде в США гастроэнтерологи сформировали Римские критерии IV пересмотра, согласно которым СРК диагностируют при длительной боли в животе. Она должна появляться не менее трёх раз в неделю в течение трёх месяцев подряд в сочетании с другими характерными симптомами, которые длятся не менее полугода.
Главная особенность СРК заключается в том, что лабораторные, инструментальные и гистологические исследования не выявляют никаких структурных нарушений в работе органов желудочно-кишечного тракта (ЖКТ).
Раньше болезнь рассматривали только как психосоматическое расстройство, когда нарушение работы внутренних органов обусловлено психогенными факторами. Но патогенез СРК сложнее.
Распространённость синдрома раздражённого кишечника
Симптомы СРК у себя наблюдают от 10 до 15 % взрослых людей, однако лишь 25–30 % из них обращаются за медицинской помощью [1] . У женщин СРК встречается чаще, чем у мужчин.
Дети также подвержены этой патологии, однако чаще всего синдром раздражённого кишечника впервые появляется в подростковом возрасте или в период от 20 до 27 лет.
У пожилых людей болезнь проявляется реже. Это может быть связано с ухудшением работы иммуннитета и сосудистой системы слизистой кишечника, т. е. они медленнее реагируют на раздражители.
Из-за дискомфорта в животе пациенты с СРК меньше двигаются, их профессиональная активность снижается. Некоторые люди начинают меньше общаться с окружающими. Всё это усугубляет течение болезни [2] .
Причины синдрома раздражённого кишечника
Причина развития СРК до сих пор остаётся неясной, однако есть факторы, которые способствуют формированию синдрома:
- несбалансированное питание, злоупотребление продуктами, которые раздражают слизистую кишечника (специи, копчёности, маринады, солёности, уксус, алкоголь, кофе, газированные напитки);
- психоэмоциональное напряжение, стресс, депрессия;
- перенесённые болезни, в том числе инфекционные (обычно это инфекции, которые воздействуют на ЖКТ и сопровождаются рвотой и диареей, например ротавирусная инфекция, сальмонеллёз и т. д.);
- приём некоторых лекарств (например, Омепразола, Метформина, антибиотиков, слабительных, антидепрессантов или пероральных гормональных препаратов).
По механизму воздействия на организм эти факторы можно разделить на следующие группы:
- факторы, влияющие на изменение моторики кишечника;
- факторы, повышающие кишечную чувствительность;
- различные генетические и экологические факторы.
Подход к лечению пациентов с СРК должен охватывать все аспекты причинно-следственных связей заболевания.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы синдрома раздраженного кишечника
В основе СРК лежат функциональные нарушения работы кишечника, которые проявляются характерными симптомами:
- боль в животе — отличается по местонахождению, степени интенсивности и характеру (может быть острой колющей или тупой разлитой), обычно боль связана с дефекацией и почти не тревожит во время сна;
- нарушения работы кишечника — обычно проявляются в виде диареи или запора (иногда сменяют друг друга), также беспокоят вздутие, дискомфорт, тяжесть в области живота, ощущение неполного опорожнения кишечника.
Течение болезни можно сравнить со снежным комом. Первые проявления болезни возникают на уровне тонкого кишечника: двенадцатиперстной, тощей и подвздошной кишки. Именно с их поражением связаны метеоризм, диарея и резкие боли, окрашенные вегетативными реакциями (изменением цвета кожи, повышенной потливостью и ухудшением настроения).
После тонкого кишечника в патологический процесс вовлекается толстый. В него попадают непереваренные вещества, что приводит к запорам, которые могут сменяться диареей, и менее острым болям, отдающим в спину.
Ночью пациентов обычно ничего не беспокоит [9] . Течение болезни сопровождается поочерёдной сменой обострений и ремиссий, длительность которых зависит от интенсивности симптомов и индивидуальных особенностей больного.
Патогенез синдрома раздраженного кишечника
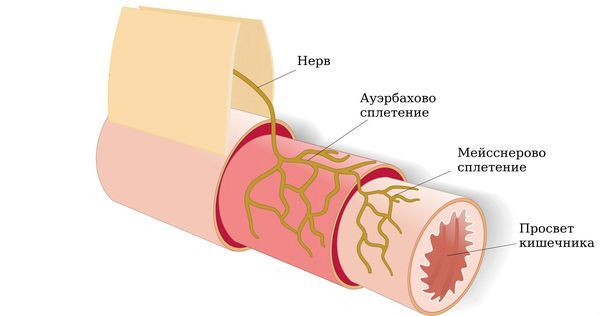
Тонкий кишечник — один из самых богато васкуляризированных органов. Несмотря на его постоянно меняющийся объём и положения петель, он получает бесперебойное кровоснабжение от брюшной аорты через большое количество артерий — дугообразных анастомозов. Именно из-за густой кровеносной сети боль часто носит разнообразный характер и сильно влияет на самочувствие.
Кроме богатой сети сосудов в стенках тонкого кишечника также много нервных сплетений, поэтому, когда кишечник начинает расширяться или сокращаться сильнее либо дольше обычного, к участкам кишки начинает поступать меньше крови, из-за чего и возникает боль.
Помимо большого количества артерий и вен стенки тонкого кишечника содержат много лимфатических сосудов, в его слизистой оболочке также находится около 80 % всех иммунных клеток, что делает кишечник важным органом иммунитета [11] .
Не только лимфоидная ткань, расположенная в непосредственной близости к слизистой оболочке, обеспечивает адаптивный иммунный ответ, но и эпителий не позволяет различным субстанциям с чужеродной генетической информацией проникнуть за пределы ЖКТ. Иммунитет кишечника также вырабатывает системную толерантность к полезным элементам, чтобы создать здоровую микрофлору.
Именно поэтому при нарушении работы слизистой кишечника сопротивляемость организма человека к бактериальным и вирусным инфекциям снижается, а риск аллергии повышается, что может способствовать развитию СРК. Согласно исследованиям, у людей с аллергией нередко встречается данный синдром, но как именно они связаны между собой ещё предстоит изучить [13] .
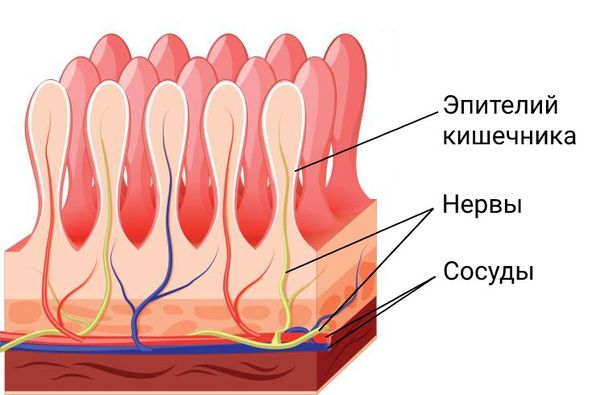
Почему возникает боль при СРК
Важную роль в развитии СРК играет патологическая взаимосвязь между ЖКТ и механизмами восприятия боли [2] . Например, меняется процесс синтеза и распада нейротрансмиттеров (глутамата, аспартата, нуклеотида аденозинтрифосфата и диоксид азота), которые передают болевые импульсы от кишечника к головному мозгу. У пациентов, страдающих СРК, также может снизиться влияние системы, подавляющей боль, из-за дефицита эндогенных опиатов, которые вырабатывает мозг (эндорфинов и энкефалинов). Параллельно меняется эмоциональное восприятие нервных импульсов, поступающих из кишечника в мозг [10] .
При СРК наблюдают нехватку серотонина. Из-за его неправильного обмена и перестройки нервной регуляции по оси «кишечник-мозг» в итоге может нарушиться сокращение кишечника, а также повыситься чувствительность кишки к привычному растяжению и нормальному количеству газов [6] . Такие изменения приводят к кишечным и внекишечным симптомам: боли в животе, изменению стула, нарушению пищевого поведения (от снижения аппетита до приступов неконтролируемого голода) [12] .
Также серотонин способствует положительным эмоциям и, как предшественник мелатонина, помогает регулировать циклы сна, бодрствования организма и внутренние часы [12] . Поэтому нехватка серотонина при СРК способствует тому, что у человека ухудшается настроение и возникают проблемы со сном.
Связь СРК и психических заболеваний
Согласно исследованиям, у большинства пациентов с СРК выявляют сопутствующие тревожные, депрессивные и ипохондрические расстройства. Дело в том, что тонкий кишечник напрямую связан с ЦНС через блуждающий нерв, а также грудные и поясничные спинномозговые нервы. В кишечнике также есть собственные нервные сплетения. Это определяет связь болезни с психоэмоциональной сферой и разнообразным характером болей и требует от пациента и врача комплексного и индивидуального подхода к лечению. Поэтому нарушение психического статуса таких больных приводит к усилению гастроэнтерологических симптомов [1] .
Классификация и стадии развития синдрома раздраженного кишечника
Сейчас применяют две классификации синдрома. Первая основана на преобладающем симптоме:
- СРК с кишечной дисфункцией — при этом виде синдрома возникают диарея или запоры;
- СРК с болевым синдромом — пациенты страдают от боли в животе разного характера;
- СРК с метеоризмом — у больных возникает вздутие и тяжесть в животе, отхождение газов из кишечника [4] .
В соответствии с характером стула больного выделяют:
- СРК с преобладанием запоров;
- СРК с преобладанием диареи;
- СРК со смешанным вариантом — диарея в равном соотношении сменяет запоры, самый распространённый вид;
- недифференцированный вид СРК — недостаточно данных, чтобы определить один из трёх основных видов [4] .
Также в зависимости от характера и тяжести симптомов течение болезни может быть лёгким, среднетяжёлым и тяжёлым.
Осложнения синдрома раздраженного кишечника
У пациентов с СРК могут развиться сопутствующие хронические заболевания органов, расположенных рядом с кишечником, например болезни печени, поджелудочной железы, органов мочеполовой системы и малого таза (у женщин это нарушения цикла, усиление симптомов ПМС, у мужчин — эректильная дисфункция, изменения в предстательной железе). Повышается риск геморроя и анальных трещин.
Часто при заболеваниях кишечника возникают хронические боли в спине.
Для РСК также характерно усугубление психосоматических расстройств, так как такие пациенты подвержены подавленному психоэмоциональному состоянию и стрессу.
При этом СРК никак не влияет на развитие рака или воспалительных заболеваний кишечника [6] .
Диагностика синдрома раздраженного кишечника
Главный признак СРК, который лежит в основе диагностики, — отсутствие значимых изменений в организме пациента при большом количестве жалоб. Однако доктору (терапевту, гастроэнтерологу или хирургу) приходится проводить много исследований, чтобы исключить тяжёлые патологии органов ЖКТ.
Диагностика СРК базируется на трёх пунктах:
- клинической картине и анализе истории болезни — врача интересует длительность болезни, симптом, который тревожит больше всего, провоцирующие факторы и т. д.;
- осмотре пациента — анализ физического состояния (с обязательным прощупыванием живота) и психического статуса пациента;
- лабораторных и инструментальных исследованиях — назначают индивидуально в соответствии с клиническими особенностями и рекомендациями, но чаще всего пациент проходит общеклинические исследования крови, мочи, кала, биохимические исследования крови и УЗИ органов брюшной полости.
При необходимости назначают углублённое дообследование (МРТ, рентгенологическое, эндоскопическое и расширенное серологическое обследование) [4] .
Лечение синдрома раздраженного кишечника
Лечение СРК комплексное, тактика зависит от периода болезни (обострения или ремиссии) и включает в себя несколько основных пунктов:
- коррекцию диеты и образа жизни;
- приём лекарств;
- психотерапевтическую и физическую реабилитацию.
Диета
Правильную диету подбирают в течение времени, поочерёдно исключая разные продукты и отслеживая реакцию организма. Для этого в начале болезни пациенту рекомендуют вести пищевой дневник. В результате ему назначают индивидуальный план питания, в котором не будет отдельных ингредиентов, вызывающих усиление симптомов болезни (элиминационная диета).
Врачи рекомендуют принимать пищу по 4–5 раз в день небольшими порциями. Иногда делать белковые перекусы, но избегать приёмов пищи в спешке или в процессе работы.
Продукты с высоким содержанием белка, например индейка, курица, яйца, лосось, молоко, соевые продукты и сыр, богаты триптофаном — аминокислотой, из которой синтезируется серотонин. Употребление этого вещества не означает, что организм будет поглощать и использовать его. Но доступность триптофана при необходимости улучшит синтез серотонина [8] .
Также необходимо увеличить питьевой режим: пить воду дробно и часто, при обострении лучше использовать тёплую воду.
При запорах необходимо добавлять в рацион продукты, богатые клетчаткой: овощи и фрукты (в период обострения их нужно термически обрабатывать, а при ремиссии употреблять свежими). При диарее, наоборот, стоит ограничить их потребление, при этом можно добавлять пищевые сорбенты.

В случае обострения, непрерывного и тяжёлого течения болезни важно исключить продукты, раздражающие кишечник (специи, копчёности, маринады, солёности, уксус, алкоголь, кофе, газированные напитки, фастфуд, снеки, чипсы, консервы, энергетики, пакетированные соки и компоты). Также не рекомендуются продукты, стимулирующие газообразование (все виды капусты, бобовые, картофель, виноград, молоко и свежая выпечка).
Полноценное питание — это основа здоровья и благополучия человека. При СРК полноценность питания нарушается, поэтому важно следить за качеством пищи.
Чтобы лучше регулировать и оптимизировать питание, могут порекомендовать биологически активные добавки (БАДы). Они помогают ликвидировать нехватку белков, витаминов, минералов и микроэлементов. Наиболее полезны БАДы, содержащие клетчатку (отруби, пектин, псиллиум) и обогащённые витаминами группы В, которые необходимы для оптимальной работы микробиоты кишечника [9] .
Консервативное лечение
Из лекарственных препаратов используют: спазмолитики, антидиарейные препараты, антагонисты серотонина (а именно 5-HT3-рецепторов), пробиотики, антибиотики, антидепрессанты и селективные ингибиторы обратного захвата серотонина.
Выбор препарата зависит от преобладающих симптомов, которые доставляют бóльшее беспокойство. Все лекарственные препараты и дозировку врач назначает индивидуально строго по медицинским показаниям.
Психотерапевтическая и физическая реабилитация
Обязательно показана психотерапия, особенно для пациентов со среднетяжёлым и тяжёлым течением болезни. Чтобы стабилизировать эмоциональное состояние, советуют заниматься творчеством, посещать художественные выставки, театральные постановки, слушать медитативную и расслабляющую музыку.
Физические упражнения также помогают нормализовать работу кишечника и способствуют выработке гормоноподобных веществ (эндорфинов, энкефалинов), которые снижают болевые ощущения и повышают настроение. Пациентам с СРК рекомендованы умеренные физические нагрузки, например ходьба, езда на велосипеде, плавание или йога.
Широко используется физиотерапевтическое лечение: иглорефлексотерапия, криомассаж, массаж живота, общий массаж, парафиновые, озокеритовые или грязевые аппликации на живот, питьё тёплых щелочных минеральных вод.
Иногда дополнительно проводят остеопатическое лечение. Считается, что такой метод воздействия улучшает кровоснабжение, венозный отток и подвижность органов брюшной полости, расслабляет пациента и нормализует его психоэмоциональное состояние [8] . Но эффективность остеопатического лечения пока не доказана. В последних клинических рекомендациях оно не упоминается.
Прогноз. Профилактика
СРК характеризуется волнообразным течением с чередованием периодов обострений и ремиссий. Лечение помогает 30 % пациентов, стойкая ремиссия наблюдается у 10 % [1] .
Имеющиеся данные о прогнозе течения СРК неоднозначны, так как не все пациенты обращаются к врачу. Несмотря на проводимое лечение, у большинства людей с СРК симптомы сохраняются в течение всей жизни, но они не усиливаются, а после 50–60 лет даже уменьшаются.
К факторам, оказывающим негативное влияние на прогноз, относятся отказ от лечения, длительное течение болезни без адекватного лечения, хронический стресс, а также наличие сопутствующих психиатрических и телесных заболеваний. Если человека беспокоят симптомы СКР, но он отказывается обратиться к гастроэнтерологу или проктологу, для начала ему стоит оказать психотерапевтическую помощь.
Своевременное выявление и адекватное лечение СРК позволяет значительно уменьшить симптомы и улучшить качество жизни пациентов. Лечение СРК должно быть комплексным, индивидуальным и длительным. Важно при этом сохранять позитивный настрой и обладать большим терпением.
Профилактика синдрома раздражённого кишечника
Профилактика СРК, как и других болезней кишечника, в первую очередь начинается с правильного питания. Необходимо соблюдать питьевой режим и ограничить потребление алкоголя, шоколада, напитков, содержащих кофеин, газированных напитков, сахарозаменителей, жареного, острого и солёного.
Важным средством профилактики также является двигательная активность. Аэробика, плавание, танцы и прогулки на свежем воздухе значительно снижают риск развития СРК. Однако важно заниматься спортом постоянно, без долгих перерывов.
Чтобы избавиться от тревожности и справляться со стрессом, следует заняться медитацией, йогой, дыхательной гимнастикой, растяжкой или найти любое другое успокаивающее хобби (рисование, лепка, шитьё и т. д.). (сама добавляла) [14] .
СРК часто передаётся по наследству, поэтому при выявлении симптомов важно провести семейную профилактику. Это позволит вовремя обнаружить и предупредить развитие у детей взрослых пациентов.
Синдром раздраженного кишечника

Синдром раздраженного кишечника — состояние, связанное с периодическими болями в животе, нарушениями стула, вздутием живота. Расстройство может возникать спонтанно, с определенной частотой, причиняя большой дискомфорт. Это состояние можно и нужно контролировать, лечить, применять профилактические меры. Ниже — подробная информация о его причинах, симптомах и лечении.
Причины
Синдром раздраженного кишечника часто встречается у взрослых. Его распространенность в мире может варьироваться от 1 до 28%. На частоту встречаемости влияет место проживания(она выше в странах Европы, в США, состояние чаще диагностируют у жителей городов, а не сельской местности), пол (женщины обращаются к врачу с этой проблемой в среднем в два раза чаще, чем мужчины).
При этом синдроме периодически возникают боли в животе. Они сопровождаются метеоризмом, диареей или, наоборот, запорами. Это происходит из-за изменения кишечной моторики и чувствительности к стимуляции, которые, в свою очередь могут быть связаны с сочетанием психосоциальных и физиологических факторов.
Психосоциальные нарушения
Синдром раздраженного кишечника связывают с рядом состояний, среди которых тревожность, депрессия, расстройства сна, хроническая усталость и другие. Конфликты и стрессы могут усиливать симптомы, провоцировать обострение, но иногда они вообще не влияют на появление недомогания.
Физиологические изменения
Особенности физиологии кишечника могут влиять на появление симптомов. При гипералгезии чувствительность кишечника к обычному растяжению стенок повышается, и возникают болевые ощущения. Дискомфорт могут вызывать вегетативные расстройства, острый гастроэнтерит в анамнезе, слишком сильный сократительный ответ толстой кишки на прием пищи. У женщин функции кишечника могут частично зависеть от колебаний уровня гормонов и его изменения в течение менструального цикла.
Изображение: Wiki Images — Scientific Animations (Creative Commons Attribution-Share Alike 4.0 International license)
На появление синдрома раздраженного кишечника также могут влиять наследственные факторы, физическое перенапряжение, несбалансированное питание, нарушение работы вегетативной нервной системы, нарушение кишечной микрофлоры. Эти факторы могут оказывать комбинированное действие, усиливая или уменьшая проявления синдрома. В то же время их наличие не означает, что синдром возникнет обязательно. Он не связан со структурными изменениями кишечника (диагностика не выявляет их).
Симптомы

Источник: СС0 Public Domain
При синдроме раздраженного кишечника минимум раз в неделю появляются боли в животе, которые связаны со следующими симптомами или состояниями:
- метеоризм, урчание в животе, усиленное газообразование, вздутие;
- чувство натуживания во время дефекации или ощущение, что кишечник опорожнен не полностью;
- слишком редкий или частый стул (меньше трех раз в неделю либо больше трех раз в сутки), изменение его формы, присутствие слизи в кале.
Главный симптом — абдоминальные боли. Их сила и частота могут меняться: у одних пациентов боли в животе бывают почти каждый день, у других они возникают реже, раз в несколько недель или даже месяцев. Живот может болеть после еды, что сопровождается вздутием, диареей, метеоризмом. Боль также может возникать после пробуждения, стресса, эмоционального возбуждения, физического напряжения. Обычно она проходит после дефекации. Живот не болит по ночам, чаще боль появляется с левой стороны в подвздошной области (боли могут быть и рассеянными). В целом болевой синдром стабильный, не нарастает, не изменяется со временем.
Вздутие живота ощущается пациентами как нарастающий дискомфорт. Нижняя часть живота увеличивается в объеме так, что одежда может становиться тесной. Появляется урчание, наблюдают повышенное газообразование в кишечнике (метеоризм).
У некоторых пациентов могут наблюдаться симптомы, не связанные с желудочно-кишечным трактом:
- мигрени, частые головные боли;
- слабость, быстрая утомляемость, усталость;
- затрудненное дыхание (ощущение неполного вдоха или кома в горле);
- дискомфорт в области груди, сердца (в том числе по ночам);
- изжога, тошнота и раннее насыщение;
- проблемы с мочеиспусканием (слишком частое, появление ложных позывов, ощущение, что мочевой пузырь опорожнен не полностью);
- боли в спине.
Эти симптомы чаще появляются у пациентов, имеющих серьезные психологические, эмоциональные проблемы.
Диагностика
Фото: photomalinka / freepik.com
Чтобы диагностировать синдром раздраженного кишечника, оценивают клиническую картину, историю болезни, потенциальное влияние психологических факторов, проводят осмотр.
Чтобы уточнить диагноз и исключить другие нарушения в работе кишечника, проводят ряд основных исследований и тестов. (таблица 1).
| Таблица 1. Перечень исследований для подтверждения синдрома раздраженного кишечника | |
|---|---|
| Исследование | Результаты |
| Клинический анализ крови | Проводится, чтобы исключить анемию, воспалительный процесс, инфекцию. |
| Биохимическое исследование крови | Контроль метаболических нарушений. При частой диарее; выявление электролитного дисбаланса. |
| Копрологические исследования | Анализы кала на содержание яиц гельминтов, простейших, кишечных патогенов, скрытой крови, патологических примесей. |
| Колоноскопия | Эндоскопическое обследование толстой кишки для оценки внутренней поверхности толстой кишки. |
| Ирригоскопия | Рентгенография толстой кишки с использованием контрастного вещества для диагностики воспалительных процессов слизистой, образования полипов, язв, для оценки строения, эластичности стенок, просвета. |
Дополнительно оценивают психологический статус пациента и отдельно — уровень тревоги и депрессии.
Большое значение имеет дифференциальная диагностика. Важно исключить воспалительные заболевания, инфекции, острые состояния, колиты, метаболические нарушения, другие заболевания. С синдромом раздраженного кишечника не связаны перечисленные ниже симптомы и состояния:
- возникновение болей по ночам;
- потеря веса;
- постоянные боли в животе при отсутствии других симптомов;
- заболевание прогрессирует, его проявления усиливаются;
- повышение температуры, лихорадка;
- наличие у родственников язвенного колита, целиакии, болезни Крона, рака толстой кишки;
- при лабораторной диагностике — выявление скрытой крови в кале, изменений в биохимических показателях крови, лейкоцитоза, повышения СОЭ, снижения уровня гемоглобина.
Это — признаки органических изменений, которые требуют углубленного обследования.
Лечение
Синдром раздраженного кишечника проявляется под влиянием комплекса факторов, и лечение должно компенсировать это и устранять основные симптомы. Для успешной терапии важно сотрудничество между врачом и пациентом, участие больного в лечении, его мотивация для преодоления и психоэмоциональных, и физиологических проблем. Для лечения может использоваться психотерапия, диетотерапия, лекарственные препараты. Врач выбирает методы лечения, учитывая, какие факторы в большей степени влияют на проявления синдрома. Также учитывают особенности здоровья пациента, длительность заболевания, то, как именно проявляется синдром.
Фото: val-suprunovich / freepik.com
Лекарственные препараты
Лекарства выбирают по набору симптомов:
- при диарее назначают обволакивающие, вяжущие и снижающие кишечную моторику лекарства, нормализующие перистальтику;
- при запорах используют слабительные с растительным составом, солевые растворы осмотического действия, другие препараты, усиливающие перистальтику;
- при метеоризме используют прокинетики, спазмолитики для нормализации перистальтики;
- для снятия болевого синдрома назначают спазмолитики.
При выраженных эмоциональных расстройствах (тревожность или возбудимость, неврастения, депрессия), дополнительно могут назначать антидепрессанты или седативные препараты.
Важно! Назначать лекарственные средства, давать рекомендации по их приему, устанавливать дозировки может только врач после подтверждения диагноза. Самолечение может быть опасным, ухудшать самочувствие, затруднять диагностику.
Психотерапия
Если появление симптомов синдрома раздраженного кишечника связано со стрессом, эмоциональным напряжением, тревожностью, помочь в решении проблемы может психотерапия. Чаще других применяют когнитивно-поведенческую терапию. Обычно это — краткосрочное лечение, которое помогает корректировать поведение, эмоциональный отклик, мысли, существующие установки. Реже может использоваться гипносуггестивная терапия, нейролингвистическое программирование или другие терапевтические методики.
Важно! Прежде, чем обращаться к психотерапевту, нужно пройти обследование у терапевта или гастроэнтеролога. Необходимо убедиться в том, что возникающие симптомы связаны именно с синдромом раздраженного кишечника, а не с другими заболеваниями.
Диета
При синдроме раздраженного кишечника пациентам рекомендуют соблюдать принципы здорового питания:
- рацион должен быть сбалансированным;
- лучше есть небольшими порциями, не торопясь;
- при вздутии живота исключают продукты, провоцирующие метеоризм (бобовые, капусту, другие продукты с высоким содержанием ферментируемой клетчатки);
- снижают потребление подсластителей, сахара, фруктозы, чтобы уменьшить риск диареи и метеоризма;
- для борьбы с запорами используют содержащие пищевые волокна пищевые добавки.
При построении плана питания для уменьшения симптомов синдрома раздраженного кишечника могут использоваться готовые диеты. Чаще других рекомендуют диету Low-FODMAP. Это — рацион из продуктов, содержащих минимум FODMAP-веществ (т.н. короткоцепочечных углеводов). К таким веществам относят:
- олигосахариды (содержатся в ржи, пшенице, бобовых, соевых продуктах, чесноке, луке);
- дисахариды (содержатся в молочных продуктах);
- моносахариды (фруктоза);
- полиолы (содержатся в сливах, персиках, грибах, цветной капусте).
Исключение продуктов, содержащих FODMAP-вещества, может уменьшать диарею и метеоризм, но такая диета эффективна не для всех пациентов. Если ее использование не дает результата, нужно отказаться от нее. Также для уменьшения проявлений синдрома раздраженного кишечника может использоваться безглютеновая диета. Формировать подходящий рацион лучше вместе с врачом после обследования.

Рисунок 1. Пример таблицы продуктов по FODMAP-диете. Источник: medicalnewstoday.com
Прогноз
При синдроме раздраженного кишечника прогноз является благоприятным: состояние пациента не ухудшается, а при правильном лечении симптомы можно контролировать или полностью убирать. При легкой форме синдрома обычно достаточно постановки диагноза, консультации, формирования рекомендаций по питанию и назначения препаратов для приема при появлении симптомов. Если состояние длится долго, является средним или тяжелым, назначают комплексное лечение. Пациента направляют к гастроэнтерологу, психотерапевту и альгологу (специалист по лечению боли). Обычно при соблюдении рекомендаций врачей состояние удается быстро улучшить.
Профилактика
Меры профилактики помогают уменьшить проявления синдрома раздраженного кишечника, лучше контролировать его, избегать боли и других симптомов.
Для профилактики врач может назначить соблюдение диеты: сбалансированное, умеренное питание. В рационе не должно быть продуктов, способных провоцировать диарею или запоры, метеоризм, абдоминальные боли. Желательно употреблять как можно меньше алкоголя, газированных, содержащих кофеин или сахарозаменители напитков, есть меньше соленого, острого, жареного. Потреблять пищу лучше небольшими порциями, через равные промежутки времени. Если синдром сопровождается запорами, лучше пить больше чистой воды.
Важно заботиться о собственном психологическом состоянии, сохранять эмоциональное равновесие. Нужно учиться контролировать эмоциональные реакции, осваивать методы релаксации. Чтобы снизить уровень стресса, соблюдают режим дня, контролируют уровень нагрузок, следят, чтобы отдых был достаточным. Хобби, занятия творчеством, увлечения помогают снижать эмоциональное напряжение и уменьшают риск появления синдрома.
Физические упражнения
Для профилактики синдрома раздраженного кишечника эффективны физические упражнения, занятия спортом. Нагрузки должны быть умеренными, посильными. Это может быть ходьба, плавание, гимнастика, йога, цигун, другие виды тренировок.
Влияние физической активности на состояние здоровья пациента с синдромом раздраженного кишечника:
- занятия спортом снимают психическое напряжение, помогают противостоять стрессу, улучшают эмоциональное состояние;
- в сочетании с диетой физические нагрузки нормализуют вес, улучшают общее самочувствие, защищают от недомоганий;
- формирование мышечного корсета в области брюшного пресса может корректировать перистальтику.
Рекомендации по физическим нагрузкам может дать лечащий терапевт, специалист по лечебной физкультуре или врач-реабилитолог. План тренировок составляют с учетом физической подготовки, состояния здоровья. Режим питания при занятиях спортом выстраивают так, чтобы между приемом пищи и началом тренировки проходило не меньше 1,5-2 часов.
Заключение
Синдром раздраженного кишечника можно лечить и контролировать. Правильное питание, здоровый образ жизни и отсутствие эмоциональных перегрузок уменьшают его проявления или полностью устраняют проблему. Главное — убедиться в том, что боли в животе и проблемы со стулом связаны именно с этим синдромом, а не с другими заболеваниями. Для этого нужно обратиться к терапевту или гастроэнтерологу, пройти обследование. По результатам диагностики врач сможет дать более точные и эффективные рекомендации по лечению и профилактике синдрома раздраженного кишечника.
Источник https://duspatalin.ru/poleznaya-informatsiya/7-dney-kak-7-shagov-k-zdorovomu-pitaniyu/
Источник https://probolezny.ru/sindrom-razdrazhennogo-kishechnika/
Источник https://medportal.ru/enc/gastroenterology/intestine/5/