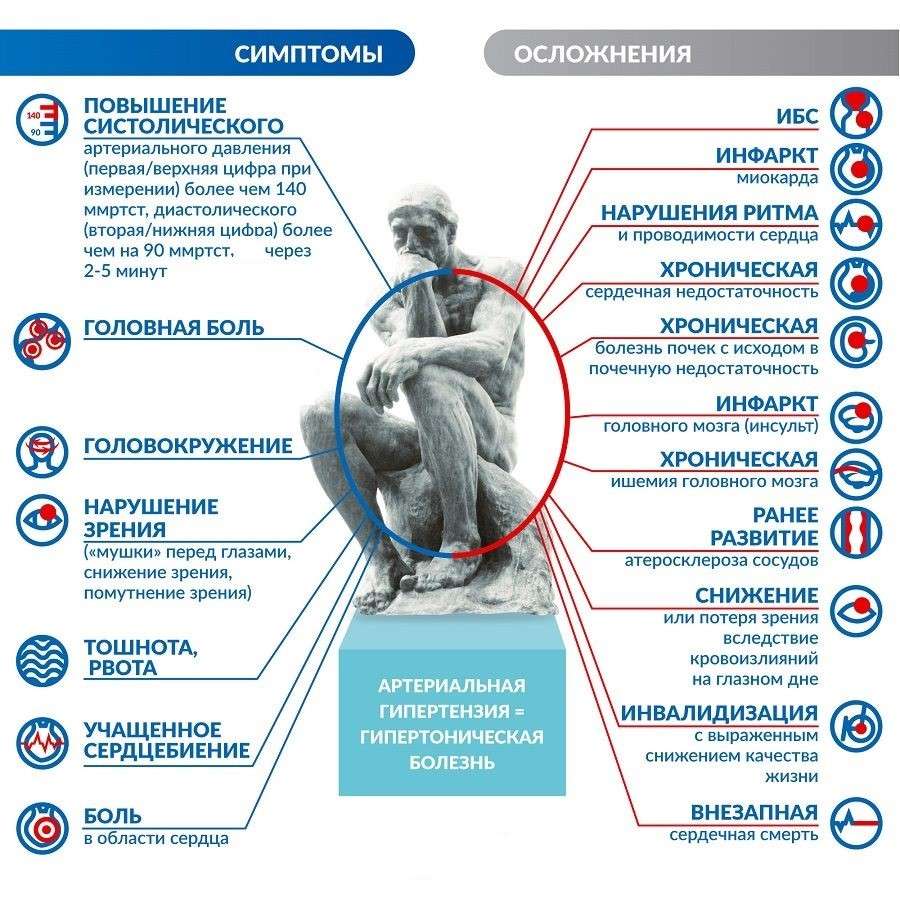
Гипертензия
В XXI веке артериальная гипертензия остаётся важной медико-социальной проблемой, так как она чревата осложнениями, которые приводят к инвалидности, нарушают качество жизни и может закончиться летально.
Заболевание успешно лечат врачи Юсуповской больницы. Если у вас повышено артериальное давление, необходимо незамедлительно обратиться к врачу. Только своевременное и грамотное лечение способствует выздоровлению.
Классификация артериальной гипертензии
Принято выделять 4 группы риска артериальной гипертензии в зависимости от вероятности поражения сердца, сосудов и других органов-мишеней, а также от наличия факторов отягощения:
- 1 – риск менее 15%, отсутствуют отягощающие факторы;
- 2 – риск находится в пределах10- 20%, не больше 3-х отягощающих факторов;
- 3 – риск от 20 до 30%, больше 3-х отягощающих факторов;
- 4 – риск выше 30%, больше трёх отягощающих факторов, поражены органы-мишени.
При артериальной гипертензии поражаются такие органы-мишени:
- головной мозг (преходящие нарушения мозгового кровообращения, инсульт);
- орган зрения (дегенеративные изменения и отслойка сетчатки, кровоизлияние, слепота);
- кровь (повышение уровня глюкозы, приводящее к поражению центральной нервной системы);
- сердце (гипертрофия левого желудочка, инфаркт миокарда);
- почки (протеинурия, почечная недостаточность).
В зависимости от степени выраженности сердечно-сосудистого риска выделяют несколько уровней артериального давления, представленных в таблице №1.
Таблица №1. Уровни артериального давления:
Систолическое А/Д (мм.рт.ст.)
Диастолическое А/Д (мм.рт.ст.)
Артериальная гипертензия 1 степени
Артериальная гипертензия 2 степени
Артериальная гипертензия 3 степени
Изолированная систолическая гипертензия
Причины гипертензии
К основным факторам риска первичной артериальной гипертензии относят:
- Пол и возраст. Наиболее предрасположены к развитию заболевания мужчины в возрасте от 35 до 50 лет. У женщин же риск артериальной гипертензии значительно возрастает после наступления менопаузы;
- Наследственная предрасположенность. Очень высокий риск заболевания у людей, родственники первой линии которых страдали этим заболеванием. Если же гипертензия была у двух и больше родственников, то риск возрастает;
- Повышенные психоэмоциональные нагрузки и стресс. При психоэмоциональной нагрузке выделяется большое количество адреналина, под влиянием которого увеличивается частота сердечных сокращений и объём перекачиваемой крови. Если человек находится в состоянии хронического стресса, то повышенная нагрузка приводит к износу артерий и возрастает риск осложнений со стороны сердца и сосудов;
- Употребление спиртных напитков. При ежедневном потреблении крепкого алкоголя показатели давления увеличиваются ежегодно на 5 мм рт. ст.;
- Курение. Табачный дым вызывает спазм периферических и коронарных сосудов. Стенка артерии повреждается никотином и другими компонентами, а в местах повреждений образуются атеросклеротические бляшки;
- Атеросклероз развивается вследствие избыточного потребления продуктов, содержащих холестерин, и курения. Атеросклеротические бляшки сужают просветы сосудов и мешают свободному кровообращению. Это приводит к артериальной гипертензии, которая стимулирует прогрессирования атеросклероза;
- Повышенное потребление поваренной соли провоцирует спазм артерий, задерживает жидкость в организме, что в совокупности приводит к развитию гипертензии;
- Избыточная масса тела приводит к снижению физической активности. Клиническими испытаниями установлено, что на каждый лишний килограмм приходится 2 мм. рт. ст. артериального давления;
- Гиподинамия увеличивает риск развития гипертензии на 20-50%.
Симптомы артериальной гипертензии
Опасность повышения артериального давления в том, что оно не сопровождается какими-либо характерными симптомами, а медленно и тихо «убивает». Заболевание в большинстве случаев не проявляется никакими признаками, прогрессирует и приводит к таким фатальным осложнениям, как инфаркт миокарда или инсульт. При бессимптомном течении артериальная гипертензия может оставаться незамеченной в течение десятилетий.
Наиболее часто у пациентов появляются такие жалобы:
- головная боль;
- мелькание мушек перед глазами;
- помутнение в глазах;
- головокружение;
- одышка;
- быстрая утомляемость;
- боль за грудиной;
- нарушение зрения;
- носовые кровотечения;
- отёки нижних конечностей.
Тем не менее, важнейшим признаком артериальной гипертензии является повышенное артериальное давление. Головные боли могут проявляться ощущением сдавливания головы «обручем», сопровождаться головокружением и тошнотой. Они возникают на фоне физического или нервного перенапряжения. Если боль сохраняется на протяжении продолжительного времени, появляется вспыльчивость, раздражительность, чувствительность к шуму.
Внутричерепная гипертензия
Часто головная боль может быть вызвана простудой, недосыпанием, переутомлением. Появляется она вследствие повышенного внутричерепного давления. Если головные боли приобретают постоянный выраженный характер – это сигнал для обращения в Юсуповскую больницу.
Доброкачественная внутричерепная гипертензия – это повышение давления внутри черепной коробки, не связанное с протеканием в организме какого-либо патологического процесса. Головные боли появляются из-за приема определенных медикаментов или вследствие ожирения.
Внутричерепная гипертензия: симптомы у взрослых и детей
Синдром внутричерепной гипертензии проявляется по-разному, в зависимости от места расположения патологии, служащей причиной повышенного внутричерепного давления, а также от стадии заболевания и скорости его развития.
Умеренная внутричерепная гипертензия проявляется в виде:
- головных болей;
- головокружения;
- приступов тошноты и рвоты;
- помутнения сознания;
- судорог.
Признаки внутричерепной гипертензии по мере развития патологии нередко выражаются нарушением зрения. При сильно повышенном внутричерепном давлении может наблюдаться потеря сознания, нарушения слуха, речи, обоняния и пр.
Внутричерепная гипертензия: диагностика
Виды диагностики патологии заключаются в:
- измерении внутричерепного давления при помощи введения иглы в жидкостные полости черепа или спинномозговой канал с присоединенным к ней манометром.
- отслеживании степени кровенаполнения и расширения вен глазного яблока. Если у пациента красные глаза, то есть глазные вены обильно наполнены кровью и хорошо просматриваются, можно говорить о повышенном внутричерепном давлении;
- ультразвуковом исследовании сосудов головного мозга;
- магнитно-резонансной и компьютерной томографии: исследуется расширение жидкостных полостей головного мозга, а также степень разрежения краев желудочка;
- проведении энцефалограммы.
Внутричерепная гипертензия: лечение, препараты
Повышенное внутричерепное давление может приводить к снижению интеллектуальных способностей больного, нарушениям в нормальной работе внутренних органов. Поэтому данная патология требует незамедлительного начала лечения, направленного на снижение внутричерепного давления.
Лечение может проводиться только при правильной диагностике причин патологии. Например, если внутричерепная гипертензия возникла по причине развития опухоли или гематомы головного мозга, то требуется прибегнуть к оперативному вмешательству. Удаление гематомы или новообразования приводит к нормализации внутричерепного давления.
Эссенциальная гипертензия
Эссенциальная артериальная гипертензия представляет собой повышение систолического давления крови в момент сокращения сердца и выброса крови до показателей 140 мм рт. ст. и выше этой отметки и/или диастолического давления крови в момент расслабления сердечной мышцы до отметки 90 мм рт. ст. и выше.
Симптомы эссенциальной гипертензии
В медицине выделяют следующие понятия:
- эссенциальная артериальная гипертензия (эссенциальная первичная гипертензия);
- гипертензивная болезнь с поражением сердца и почек;
- вторичная гипертензия: эндокринная, реноваскулярная, неуточненная и др.
Истинная гипертония (эссенциальная форма) занимает лидирующую позицию среди всех случаев гипертензии. Частота встречаемости составляет 90%.
В детском возрасте (до 10 лет) опасным считается уровень давления, превышающий 110/70 мм рт. ст., после 10 лет – 120/80 мм рт.ст. Диагноз подтверждается в случаях повторного измерения давления в течение четырех недель не менее двух раз в разные дни.
В большинстве случаев заболеванию подвержены люди в возрасте от 30-ти до 45-ти лет.
Причины возникновения заболевания
Несмотря на все современные достижения в области медицины, причины первичной гипертонии до сих пор не установлены. Выделяют лишь ряд факторов, увеличивающих риск развития подобного рода заболевания. Среди них:
- травмы спинного и головного мозга, вследствие которых нарушается тонус сосудов на периферии;
- нервные потрясения, регулярные стрессы. В данном случае в коре головного мозга наблюдается стойкий очаг возбуждения, длительный спазм вызывает повышение периферического сопротивления, сосуды теряют эластичность;
- наследственный фактор;
- избыточный вес: многие люди с лишними килограммами списывают свое ожирение на нарушения в работе эндокринных желез, записывают себя в списки «больных» и ничего не хотят менять в своем образе жизни. На самом деле никаких эндокринных нарушений может и не быть;
- малоподвижный образ жизни;
- чрезмерное потребление многими любимого кофе. При этом уровень кофеина в крови повышается, что не дает сосудам нормально расслабляться и расширяться. Всегда нужно помнить: «хорошо то, что в меру»;
- чрезмерное употребление соли. Она задерживает влагу в организме и приводит к повышению артериального давления. Известно, что японцы потребляют соли в два раза больше, нежели европейцы, и эссенциальная гипертензия среди населения Японии встречается очень часто;
- злоупотребление алкоголем и курение приводят к нарушениям нормальной регуляции тонуса сосудов.
Патологические изменения в организме при заболевании
На начальном этапе заболевания все патологические процессы, происходящие в организме, являются обратимыми. При развитии гипертонической болезни возникает необратимая органическая патология.
К такого рода изменениям причисляют:
- нарушение тонуса вен и артерий в глазном яблоке;
- гипертрофия левого желудочка;
- отложение в сосудах сердца и других артериях атеросклеротических бляшек;
- дистрофия миокарда в сочетании с расширением сердца до пределов недостаточности;
- образование микроаневризмы в тканях головного мозга, приводящее к возникновению инсульта;
- процесс затрудненной фильтрации мочи по причине сужения просветов в сосудах почек.
Степень развития патологических процессов напрямую зависит от стадии эссенциальной гипертензии.
Диагностика эссенциальной гипертензии
Виды диагностики эссенциальной гипертензии следующие:
- анализ жалоб пациента. Врач уточняет, как давно у больного появились проблемы с артериальным давлением, какие меры он предпринимал, обращался ли за лечением в больницу;
- анализ образа жизни: специалист обязательно проводит исследования касательно режима питания больного, его физической нагрузки, подверженности вредным факторам производства и пр.;
- проводится анализ наличия эссенциальной гипертензии у родственников больного;
- во время проведения осмотра врач выявляет шумы в сердце, хрипы в легких, признаки увеличения массы и размеров левого желудочка сердца, недостаточность сократительной функции левого желудочка, потерю эластичности и уплотнения стенок артерий;
- общий анализ крови. Позволяет выявить признаки развития воспаления в организме. Об этом факте свидетельствует повышенное содержание в крови уровня лейкоцитов;
- биохимический анализ крови. Его результаты позволяют провести оценку состояния липидного, белкового, углеводного, минерального обменов. По уровню содержания в крови микроэлементов можно провести оценку работы многих систем и органов;
- анализ мочи: определяется низкая плотность мочи, свидетельствующая о нарушениях в работе почек;
- ЭКГ (электрокардиография): выявляет увеличение размеров левого желудочка сердца, а также степень его «перегрузки»;
- ЭхоКГ (эхокардиография): дает возможность оценить размеры сердца, состояние клапанов, наличие нарушений сократительной функции сердца;
- СМАД (проведение суточного мониторинга артериального давления): обследование проводится с использованием специального прибора. Его закрепляют на поясе пациента и соединяют с манжетой, наложенной на плечо при помощи тонкого гибкого шланга;
- рентгенологическое исследование органов грудной клетки: выявляют патологии в легких, расширение полости левого желудочка, изменения, вызванные уплотнением стенок сосудов и ряд других осложнений;
- ультразвуковое исследование почек: дает возможность отследить патологические процессы, вызванные заболеванием;
- исследование глазного дна при помощи офтальмоскопа. Метод позволяет выявить изменения в сосудах, служащие следствием повышенного артериального давления.
В нашей клинике проводится любой вид диагностики. Опыт врачей и современное медицинское оборудование позволяют диагностировать заболевание на ранней стадии его развития и предотвратить осложнения.
Лечение эссенциальной гипертензии
Выбор тактики лечения врач проводит после оценки состояния больного и стадии развития патологии. На начальных стадиях больным назначают немедикаментозную терапию, подразумевающую:
- особую диету, направленную на ограничение потребления соли и пищи с высоким содержанием животных жиров;
- отказ от вредных привычек, в частности курения и злоупотребления алкогольных напитков;
- избавление от стрессов. В данном случае хорошо помогают занятия йогой, аутотренинг, сеансы у психотерапевта;
- больным с диагнозом эссенциальная гипертензия нельзя работать в условиях сильного шума и вибраций;
- отказ от чрезмерных физических нагрузок: интенсивные изматывающие тренировки на беговых дорожках следует заменить получасовыми пешими прогулками.
Медикаментозное лечение подразумевает прием следующих медицинских препаратов:
- ингибиторов ангиотензинпревращающего фермента. В данную группу относят огромное количество препаратов, снижающих уровень артериального давления несколькими путями одновременно;
- блокаторы рецепторов к ангиотензину 2. Препараты расширяют сосуды, тем самым понижая артериальное давление;
- бета-блокаторы: данный вид препаратов снимает боли в сердце, замедляет сердцебиение и расширяет сосуды;
- блокаторы кальциевых каналов: замедляют проникновение кальция в ткани сосудов и сердца, замедляют сердцебиение, расширяют сосуды;
- мочегонные препараты: подавляют всасывание натрия в почках, выводя его с мочой. К этой группе препаратов причисляют и те, которые сохраняют в организме калий. При этом они обладают слабым мочегонным эффектом;
- препараты центрального действия, направленные на понижение активности нервной системы. Также сюда относятся медикаменты, понижающие содержание в организме холестерина.
Осложнения эссенциальной гипертензии
Среди наиболее распространенных осложнений эссенциальной гипертензии выделяют:
- гипертонический криз – это резкое повышение артериального давления, проявляющееся сильными головными болями, шумом в ушах, пеленой перед глазами;
- развитие «гипертонического сердца»: стенки органа постепенно утолщаются, а его сократительная способность снижается. Это может привести к инфаркту миокарда, нарушениям ритма сердца, внезапной сердечной смерти, сердечной недостаточности;
- поражения центральной нервной системы: наблюдается головокружение, нарушение памяти и координации движений. При нарушении мозгового кровообращения может возникнуть инсульт;
- поражения почек: наблюдается повышенное выделение мочи либо же учащенные позывы к мочеиспусканию в ночное время;
- поражения глаз: кровоизлияния, сужение сосудов глаз, потеря зрения.
Синдром эссенциальной гипертензии у взрослых приводит к резкому повышению артериального давления и снижению функций различных органов.
Профилактика эссенциальной гипертензии
В качестве мер профилактики заболевания выступают:
- правильный образ жизни;
- отказ от вредных привычек – курения и злоупотребления спиртными напитками;
- соблюдение правильного рациона и режима питания. Следует употреблять больше продуктов, содержащих клетчатку и свести к минимуму жирную, острую и жареную пищу;
- физическая активность. В данном случае речь не идет о том, что каждый человек должен изматывать себя ежедневными физическими нагрузками в тренажерном зале. Для поддержания организма в норме достаточно ежедневно совершать прогулки на свежем воздухе в умеренном темпе в течение тридцати минут;
- регулярно проходить профилактические медицинские обследования, в ходе которых в обязательном порядке пациенту измеряют уровень артериального давления.
Качество предоставляемых услуг в больнице находится на европейском уровне. Все диагностические и лечебные процедуры выполняются на новейшем медицинском оборудовании. Палаты оборудованы с максимальным комфортом для пациентов.
Портальная гипертензия
Портальная гипертензия является осложнением при циррозе печени. Это явление повышенного кровяного давления в воротной вене, вызванное преградой на пути кровотока из вены.
Что представляет собой портальная гипертензия
В норме показатели давления в портальной зоне составляют 7 мм. рт. ст., в случаях, когда данный показатель превышает отметку 12-20 мм, в приносящих венах формируется застой и они расширяются. Тонкие стенки вен в противовес артериям растягиваются под давлением и легко рвутся.
Синдром портальной гипертензии: причины
Каждая группа гипертензии возникает по разным причинам.
Надпечёночная блокада образуется вследствие:
- давления опухоли или рубца на просвет vena cava inf.;
- синдрома Бадда-Киари;
- слипания листков сердечной сумки при воспалениях, при этом затрудняется печеночный ток и увеличивается давление.
- Печеночная форма гипертензии развивается по следующим причинам:
- развитие опухолей;
- прием цитостатиков, разрушающих гепатоциты; отравление токсическими веществами. В данном случае повышается сопротивление кровяному давлению;
- формирование спаек в печени;
- воспалительные процессы хронического характера;
- цирроз.
Хронические заболевания и систематические интоксикации организма могут послужить следствием фиброза, исключающего орган из кровотока. Такой сценарий возможен при отсутствии необходимого лечения, даже учитывая тот факт, что печень – это орган, который способен быстро регенерировать при больших участках повреждения.
Портальная гипертензия: симптомы
Первопричиной возникновения портальной гипертензии является цирроз. При такой патологии возрастает давление в воротном сосуде печени.
По мере развития заболевания появляются следующие признаки портальной гипертензии:
- изменяются показатели лабораторных анализов – нарушаются нормы содержания тромбоцитов, лейкоцитов и эритроцитов;
- увеличивается селезенка;
- ухудшается свертываемость крови;
- диагностируется скопление жидкости в области живота (асцит);
- развивается варикоз пищеварительного тракта;
- во многих случаях у пациентов наблюдаются кровотечения и анемия.
На ранних стадиях признаки портальной гипертензии при циррозе печени проявляются в виде ухудшения общего самочувствия, вздутия живота, тяжести под правым ребром. Далее у пациента появляется болевой синдром в области под правым ребром, увеличиваются в размерах печень и селезенка, нарушается нормальная работа пищеварительного тракта.
Портальная гипертензия: степени
Всего выделяют 4 степени патологии:
- 1-я степень – функциональная (начальная);
- 2-я степень – умеренная. Сопровождается умеренным расширением вен пищевода, увеличением селезенки и асцитом;
- портальная гипертензии 3 степени – выраженная форма патологии. На данном этапе наблюдается ярко выраженный геморрагический и асцитический синдромы;
- 4-я степень (осложненная). У пациента появляются кровотечения в пищеводе и желудке, возникает гастропатия и спонтанный бактериальный перитонит.
Портальная гипертензия: диагностика
Виды диагностики в Юсуповской больнице следующие:
- УЗИ: позволяет определить размеры селезеночной, портальной и верхней брыжеечной вен. При диаметре воротной вены более 15 мм и селезеночной более 7-10 мм можно точно утверждать о наличии портальной гипертензии. Также ультразвуковое исследование позволяет выявить увеличение печени и селезенки;
- ультразвуковая допплерография: позволяет исследовать структуру сосудов, а также измерить скорость течения крови по ним;
- ФГДС (фиброгастродуоденоскопия): позволяет выявить варикозное расширение вен кардиального отдела желудка и пищевода, служащих причиной кровотечений органов желудочно-кишечного тракта.
Портальная гипертензия: лечение
Лечение портальной гипертензии при циррозе печени направлено на предотвращение кровотечений. Для данной цели пациенту назначают прием соматостатина, пропранолола и терлипрессина.
Эффективность склеротерапии оставляет около 80%. Процедура подразумевает введение при помощи эндоскопа препарата соматостатина в поврежденные вены. Таким образом происходит закупорка просвета вен и «склеивание» их стенок. Этот метод лечения принято считать классическим.
Портальная гипертензия: профилактика
К мерам по предотвращению развития заболевания относятся:
- соблюдение правильного рациона и режима питания;
- занятия спортом;
- прививки против вирусного гепатита;
- отказ от злоупотребления алкогольными напитками;
- избегание воздействия вредных факторов производства в виде отравлений токсическими веществами.
Мерами профилактики при заболеваниях печени выступают:
- полное обследование с целью постановки диагноза на ранних стадиях развития заболеваний печени и начала лечения;
- строгое выполнение всех рекомендаций врача;
- комплексная терапия в условиях стационара под чутким контролем врачей.
К мерам профилактики развития кровотечений относят:
- контроль функции свертываемости крови;
- ректороманоскопию – то есть обследование сигмовидной и прямой кишки, ежегодно;
- фиброгастродуоденоскопию два раза в год.
Вторичная гипертензия
Чаще всего встречается первичная гипертензия, которую иногда называют гипертоническая гипертензия. Кроме первичной, или идиопатической формы заболевания, которую часто называют гипертонической болезнью, известна и вторичная гипертензия.
В зависимости от причины выделяют следующие виды заболевания:
- почечная гипертензия возникает вследствие поражения почечных артерий. Эту форму заболевания называют вазоренальная гипертензия;
- повышение систолического артериального давления имеет место при синдроме Иценко-Кушинга. В этом случае поражается мозговой слой надпочечников;
- феохромоцитома – заболевание, поражающее мозговой слой надпочечников. Она является причиной злокачественной формы артериальной гипертензии. Опухоль сдавливает внешний слой надпочечников, вследствие этого происходит выброс адреналина и норадреналина в кровь, что вызывает постоянное или кризовое повышение давления;
- гиперальдостеронизм, или синдромом Кона – это опухоль надпочечников, которая вызывает повышение уровня альдостерона. Вследствие этого снижается уровень калия в крови и повышается артериальное давление;
- такие заболевания щитовидной железы, как гиперпаратиреоз, гипер- и гипотиреоз являются причиной вторичной артериальной гипертензии;
- гемодинамическая или сердечно-сосудистая артериальная гипертензия возникает в результате вовлечения в патологический процесс магистральных сосудов. Она бывает при коартрации, или сужении, аорты и недостаточности аортального клапана;
- артериальная гипертензия у взрослых центрального генеза развивается при заболеваниях головного мозга со вторичным нарушением центральной регуляции (инсульте, энцефалите, травмах головы);
- лекарственная гипертензия может возникнуть при приёме оральных контрацептивов, нестероидных противовоспалительных препаратах, глюкокортикостероидов.
Симптомы первично и вторичной артериальной гипертензии похожи. В отличие от первичной формы заболевания вторичная гипертензия проявляется ещё и признаками основного заболевания. Иногда пациенты предъявляют такие жалобы:
- головная боль;
- головокружение;
- мелькание мушек перед глазами;
- чувство сдавления в висках;
- шум в ушах;
- общая слабость;
- покраснение лица;
- тошнота.
Диагностика вторичной гипертензии затруднительна, но есть несколько признаков, позволяющих её заподозрить:
- повышение артериального давления у лиц молодого возраста;
- острое внезапное начало заболевания сразу с высоких цифр давления;
- невосприимчивость к проводимой гипотензивной терапии;
- симпатоадреналовые кризы.
Вторичная, или симптоматическая гипертензия, имеет несколько форм, которые зависят от стойкости и величины давления, степени гипертрофии левого желудочка и стадии изменения сосудов глазного дна:
- транзиторная гипертензия характеризуется отсутствием стойкого повышения давления, увеличения левого желудочка и изменений глазного дна;
- для лабильной гипертензии характерно умеренное повышение давления, которое самостоятельно не снижается, незначительная гипертрофия левого желудочка, слабо выраженное сужение сосудов глазного дна;
- при стабильной гипертензии отмечается устойчивое повышение давления, увеличение миокарда левого желудочка, выраженное изменение глазных сосудов;
- злокачественная гипертензия отличается внезапным и быстрым развитием, стабильно высокими цифрами артериального давления, высокой опасностью осложнений со стороны сосудов, глазного дна, сердца, головного мозга.
При постановке диагноза важную роль играют методы исследования, которые во многом зависят от основного заболевания. В дополнение к общепринятым обследованиям пациенту назначают внутривенную урографию, магнитно-резонансную ангиографию, компьютерную томографию с контрастированием сосудов определяют уровень тиреоидных гормонов, катехоламинов в моче и крови.
Тот или иной генез заболевания можно заподозрить по степени изменения систолического и диастолического артериального давления.
Лечение вторичной гипертензии требует индивидуального подхода. Стандартная гипотензивная терапия при этой форме заболевания неэффективна.
Гемодинамической форма заболевания требует кардиохирургического лечения и медикаментозной коррекции сердечной недостаточности. Если причиной повышения давления стал приём лекарств, пациенту следует прекратить их принимать. При гипертонии центрального генеза следует компенсировать первичное заболевание, провести консервативное (при инсульте) или оперативное лечение (при новообразовании головного мозга). Аномалии в сосудах почек корригируют хирургическим путём.
Параллельно с лечением первичного заболевания пациентам назначают и антигипертензивную терапию, то есть медикаментозное снижение артериального давления:
- ингибиторы АПФ;
- антагонисты кальциевых каналов;
- β-адреноблокаторы;
- диуретики;
- гипотензивные препараты центрального действия.
Диастолическая гипертензия
Диагноз «изолированная диастолическая гипертензия» правомочен тогда, когда систолическое значение 90мм.рт.ст. Повышение диастолического давления до 90мм.рт.ст. не представляет угрозы человеку, не имеющему соматической патологии.
Людям, у которых повышены цифры диастолического давления, не имеющие сопутствующей патологии, рекомендуется контролировать артериальное давление и изменить образ жизни:
- отрегулировать качество сна;
- не употреблять красного вина;
- ограничить количество выкуренных за день сигарет;
- избегать стрессов;
- исключить из рациона соль;
- правильно питаться;
- поддерживать нормальный вес;
- заниматься физкультурой или йогой.
При наличии диастолической гипертензии возможны такие осложнения:
- субарахноидальное кровоизлияние;
- застойная сердечная недостаточность;
- аневризма брюшного отдела аорты;
- хроническая почечная недостаточность;
- деменция;
- болезнь Айцгеймера.
Когда имеет место диастолическая гипертензия, лечение в условиях стационара необходимо при наличии стабильно высокого диастолического давления. Проводится лечение основного заболевания, например, хирургическая коррекция порока аортального клапана. Врачи индивидуально назначают препараты при гипертензии. Применяются следующие таблетки от гипертензии:
- диуретики (лазикс, фуросемид);
- бета-адреноблокаторы (анаприлин, небилет);
- блокаторы кальциевых каналов (циннаризин);
- ингибиторы АПФ (каптоприл);
- блокаторы рецепторов ангиотензина II (юлоктран).
Гипертензивные кризы
Гипертензивный криз – это состояние индивидуального значительного повышения артериального давления у пациентов, страдающих первичной или вторичной артериальной гипертензией, сопровождающееся появлением или усугублением клинических симптомов и требующее быстрого контролируемого давления для ограничения или предупреждения повреждения органов-мишеней.
Криз 1 типа (адреналовый, нейровегетативный) проявляется повышением систолического артериального давления, увеличением пульсового давления, тахикардией, экстрасистолией, возбуждением. Криз 2 типа (водно-солевой, норадреналовый) имеет такие симптомы:
- преимущественное повышение диастолического давления со снижением пульсового;
- отёки лица, ног, рук;
- заметное уменьшение диуреза накануне криза.
Для лечения неосложнённого криза врачи применяют такие препараты:
- нифедипин;
- каптоприл;
- карведилол или другие бета-адреноблокаторы;
- метопролол;
- пропранолол;
- фуросемид;
- клофелин.
При осложнённом кризе проводят санацию дыхательных путей, обеспечивают пациента кислородом, делают венозный доступ. К выбору гипотензивного препарата подходят дифференцированно, вводят его внутривенно. Быстро снижают давление, а затем в течение 2-6 часов переходят на пероральные препараты, которыми снижают его до 160/100 мм рт. Пациента госпитализируют в специализированный стационар.
Гипертензивный церебральный криз – это внезапное повышение артериального давления до критических цифр, которое приводит к нарушению мозгового кровообращения. Он проявляется головной болью и другими симптомами, характерными для синдрома ликворной гипертензии.
Диагностика артериальной гипертензии
Очень важно знать методику измерения артериального давления, только тогда можно диагностировать гипертензию. Упражнение начинают с объяснения поведения человека во время процедуры, затем показывают, как правильно накладывать манжету и фиксировать показатели. Это зависит от того, каким аппаратом измеряется давление: механическим или электронным.
Обязательно проводить такие лабораторные анализы как:
- общий анализ крови и мочи;
- содержание глюкозы в крови;
- уровень креатинина, мочевой кислоты и калия;
- липидограмма;
- содержание С-реактивного белка в сыворотке крови;
- бактериальный посев мочи.
- Пациентам назначают такие инструментальные методы исследования:
- электрокардиограмму;
- эхокардиограмму;
- рентгенография органов грудной клетки;
- ультразвуковое исследование почек и надпочечников;
- УЗИ почечных и брахицефальных артерий.
Офтальмолог осмотрит глазное дно, оценит наличие и степень микропротеинурии. Всем пациентам Юсуповской больницы проводиться суточный мониторинг артериального давления.
Лечение артериальной гипертензии
Целью лечения любого пациента, страдающего артериальной гипертензией, является снижение риска развития сердечно-сосудистых осложнений и смерти от них. Подбор препаратов для лечения гипертензии определяет следующая стратегия: достижение целевого артериального давления, то есть, 140/80мм.рт.ст. и устранение факторов риска. У пациентов, страдающих заболеваниями почек и сахарным диабетом, давление необходимо снизить до 130/80мм.рт.ст. Это позволит улучшить качество жизни и ликвидировать симптомы заболевания.
Лёгочная гипертензия
Гипертензия лёгких – что это такое? Легочная гипертензия определяется как группа заболеваний, которые характеризуются прогрессивным повышением артериального давления в лёгочной артерии, что ведёт к правожелудочковой недостаточности и является причиной преждевременной смерти.
Кардиологи используют киническую классификацию легочной гипертензии. Она бывает идиопатической и наследственной. Последняя форма развивается вследствие мутации гена рецептора типа 2 к протеину костного происхождения или мутации гена активинподобной киназы-1 с и безнаследственной геморрагической телеангиэктазии. Её могут вызывать неизвестные мутации.
Виды легочной гипертензии
Врачи выделяют несколько основных видов легочной гипертензии:
- Первичную – заболевание с неизвестным происхождением, которое может быть как врожденным, так и приобретенным. Болезнь получила название «идиопатическая легочная гипертензия». Она характеризуется изменением легочной артерии и увеличением правого желудочка. Первичная легочная гипертензия является причиной инвалидизации больного, а при отсутствии лечения приводит к летальному исходу;
- Вторичную – развивается как осложнение других заболеваний: врожденных и приобретенных пороков сердца, ВИЧ-инфекции, болезней соединительной ткани, бронхиальной астмы, патологии дыхательной системы. Заболевание может развиться вследствие закупорки кровяными сгустками сосудов. В данном случае диагностируется хроническая легочная гипертензия.
Степени легочной гипертензии по давлению
Врачи Юсуповской больницы для определения степени тяжести заболевания используют эхокардиографию или катетеризацию сердца. Различают три степени тяжести легочной гипертензии:
- Увеличение давления в легочной артерии на 25 – 45 мм рт. ст. Указывает на I степень заболевания;
- Увеличение давления на 45-65 мм рт. ст. – легочная гипертензия II степени;
- Увеличение давления более чем на 65 мм рт. ст. – легочная гипертензия III степени.
- Синдром легочной гипертензии классифицируется также в зависимости от наблюдаемой клинической картины. При этом выделяется 4 класса:
- I класс: у пациентов не наблюдается снижения физической активности. Привычные нагрузки не вызывают одышку, головокружение, слабость и болезненные ощущения;
- II класс: у пациентов происходит снижение физической активности. При обычных нагрузках больной испытывает головокружение, одышку, боли за грудиной, слабость. В состоянии покоя данные симптомы исчезают;
- III класс: в значительной степени нарушается физическая активность пациентов. При незначительной нагрузке проявляются симптомы, характерные для данного заболевания;
- IV класс: значительное снижение активности. Легочная гипертензия 4 степени характеризуется выраженной симптоматикой как в состоянии покоя, так и при минимальных физических нагрузках.
Симптомы
Легочная гипертензия не имеет ярко выраженных симптомов, поэтому лечение начинается на поздних этапах заболевания. В дебюте заболевания можно обнаружить следующие симптомы:
- Появление небольшой одышки в состоянии покоя или при малой физической активности;
- Охрипший голос или сухой кашель;
- Снижение массы тела без видимых причин;
- Учащенное сердцебиение, с течением заболевания на шее у пациента отчетливо отмечается пульсация яремной вены;
- Подавленное настроение и постоянное чувство усталости и слабости;
Обмороки и головокружения, которые являются следствием гипоксии – нехватки кислорода.
На более поздних этапах легочная гипертензия проявляется следующими признаками:
- Нарушением ритма сердца – аритмией;
- Симптомами ишемии миокарда и приступами стенокардии, при которых пациента охватывает чувство страха, выступает холодный пот и появляется боль за грудиной;
- Кровохарканьем и появлением прожилок крови в мокроте.
На терминальной стадии происходит отмирание тканей, возникающее из-за формирования тромбов в артериолах. Гипертонические кризы у больных проявляются в ночное время. Острая сердечная недостаточность или перекрытие легочной артерии тромбом могут стать основными причинами смерти.
Причины возникновения заболевания
Причины возникновения легочной гипертензии разные. Почему возникает идиопатическая легочная гипертензия, учёные не установили до сих пор.
Постепенное сужение артериол и капилляров, относящихся к системе легочной артерии, предшествует развитию заболевания. На поздних стадиях поражения артерии может происходить воспалительное разрушение стенки сосуда.
Легочная гипертензия тесно связана с нарушениями со стороны сердечно-сосудистой системы и лёгких:
- Хронической обструктивной болезнью легких;
- Недостаточной вентиляцией легких;
- Остановкой дыхания в период сна (апноэ);
- Аномалиями развития дыхательной системы;
- Врожденными, а также приобретенными пороками сердца (стенозом митрального клапана, незаращением перегородки между желудочками, патологией левого желудочка);
- Ишемической болезнью сердца;
- Воспалением миокарда – миокардитом;
- Хронической сердечной недостаточностью.
К факторам риска развития легочной гипертензии относят отягощённую наследственность, приём наркотических веществах, некоторых лекарств (Фенфлурамина, Аминорекса, Дексфенфлюрамина) и химиотерапевтических препаратов.
Диагностика легочной гипертензии
В норме давление в легочной артерии в состоянии покоя составляет около 15 мм рт. ст. Если оно превышает 25 мм рт. ст., то это уже является патологией. Более 65 мм рт. ст. считается самой тяжелой степенью легочной гипертонии.
Лечение легочной гипертензии
Стандарты лечения легочной гипертензии предполагают комбинацию адекватной терапии с применением препаратов, выполнения рекомендаций по снижению симптоматики, хирургических методов. Немедикаментозные методы лечения синдрома легочной гипертензии предполагают соблюдение водно-солевого баланса, умеренные физические нагрузки и кислородотерапию. Врачи Юсуповской больницы рекомендуют пациентам с диагнозом легочная гипертензия соблюдать следующие ограничения:
- Уменьшить употребление жидкости — не более 1,5 литров в сутки. Также уменьшить потребление соли;
- Исключить подъемы на высоту (не более 1000 метров);
- Избегать обмороков, появления одышки и болей в груди, что достигается с помощью дозированной физической нагрузки.
Для лечения легочной гипертензии применяют препараты, действие которых направлено на восстановление функции дыхательной и сердечно-сосудистой систем. Специалистам при использовании медикаментозного метода удается уменьшить нагрузку на сердце, расширить сосуды и снизить давление.
В Юсуповской больнице кардиологи назначают пациентам с легочной гипертензией следующие фармакологические препараты:
- Антагонисты кальция. Изменяют частоту сердечных сокращений, расслабляют мускулатуру бронхов, снижают спазм сосудов малого круга, уменьшают агрегацию тромбоцитов, повышают устойчивость сердечной мышцы;
- Диуретики. Выводят лишнюю воду из организма, снижают давление;
- Ингибиторы АПФ. Расширяют сосуды, уменьшают нагрузку на сердце, снижают давление;
- Нитраты;
- Антиагреганты. Уменьшают способность склеивания эритроцитов и тромбоцитов. Предотвращает их прилипание к внутренней оболочке кровеносных сосудов;
- Антикоагулянты прямого действия. Эти препараты препятствуют образованию фибрина (такое вещество в крови, которое образует основу кровяного сгустка), а также предупреждают появление сгустков крови (тромбов);
- Непрямые антикоагулянты. Препараты, относящиеся к этой группе, воздействуют на свертывание крови, а также снижают свертываемость крови;
- Антагонисты рецепторов эндотелина;
- Бронходилятаторы. Эти препараты улучшают вентиляцию легких;
- Оксид азота NO в виде ингаляций – для расширения сосудов;
- Антибиотики — если имеется бронхолегочная инфекция;
- Простагландины. Мощные расширители сосудов, которые имеют целый спектр дополнительных эффектов, таких как препятствие слипанию тромбоцитов и эритроцитов, замедление образования соединительной ткани, уменьшение повреждения эндотелиальных клеток.
Тяжёлая легочная гипертензия у взрослых требует применения хирургических методов лечения:
- Тромбоэндартерэктомии – удаления из сосудов сгустков крови;
- Предсердной саптостомии – создания отверстия между предсердиями для снижения давления;
- Трансплантации комплекса легкого и сердца или только легкого – применяется на поздних стадиях развития заболевания и при наличии других заболеваний.
Чтобы остановить прогрессирование и не допустить осложнений болезни, своевременно обращайтесь к специалистам Юсуповской больницы.
Профилактика артериальной гипертензии
Для предупреждения развития артериальной гипертензии необходимо:
- организовать правильное питание;
- избегать эмоциональных нагрузок и стрессов;
- использовать рациональные физические нагрузки;
- нормализовать режим сна;
- следить за весом;
- активно отдыхать;
- отказаться от курения и злоупотребления спиртными напитками;
- регулярно посещать врача и сдавать анализы.
Артериальная гипертензия приводит к инвалидности и смерти. Заболевание успешно лечат врачи Юсуповской больницы. Лечение этого заболевания заключается в постоянном приёме лекарственных препаратов, позволяющих контролировать артериальное давление. Следует избегать гипертонических кризов и резких перепадов давления.
Если вы столкнулись с этой проблемой, позвоните по телефону, врач-координатор запишет вас на прием к кардиологу, а также ответит на все интересующие вас вопросы.
Гипертоническая болезнь сердца
Заболевания сердечно-сосудистой системы (гипертоническая болезнь, ишемическая болезнь сердца)
Наиболее часто встречающиеся заболевания сердечно-сосудистой системы – это гипертоническая болезнь (ГБ) и ишемическая болезнь сердца (ИБС). Причем у большинства пациентов эти заболевания сочетаются и взаимно отягощают друг друга.
Причины и симтомы ишемической болезни сердца, гипертонической болезни, инфаркт миокарда

В основе ИБС лежит несоответствие между потреблением и доставкой кислорода с кровью к сердечной мышце (миокарду). Как известно, кровоснабжение сердечной мышцы осуществляется по коронарным артериям. В результате атеросклероза и отложения бляшек на стенках происходит сужение (окклюзия) просвета этих сосудов. В ряде ситуаций (стресс, физическое напряжение) положение усугубляется спазмом коронарных артерий. Атеросклеротическая окклюзия и сосудистый спазм приводят к типичному приступу стенокардии, характеризующемуся сильными болями за грудиной, отдающими в левую руку, в левое плечо и лопатку, иногда – в спину или в живот.
Из-за этих загрудинных болей стенокардию когда-то в народе называли грудной жабой. Развитию ИБС и стенокардии способствует гипертоническая болезнь – периодическое или стойкое повышение артериального давления свыше 140/90 мм.рт. ст. Причины гипертонической болезни – все тот же атеросклероз, а также болезни почек, патология щитовидной железы или надпочечников. При гипертонической болезни возрастает сосудистое сопротивление, и сердцу для того чтобы перекачивать кровь по сосудам, требуется больше усилий. Возрастает работа сердца, и, следовательно – расход кислорода миокардом, что усугубляет течение ИБС.
В особо тяжелых случаях ток крови по коронарным сосудам прекращается полностью. Это происходит тогда, когда из-за нарушения циркуляции крови к окклюзии и спазму присоединяется тромбоз – артерия полностью закупоривается тромбом. В результате участок миокарда, в который снабжается кровью из этой артерии, некротизируется, омертвевает – развивается инфаркт. Инфаркт протекает с сильными, порой нестерпимыми загрудинными болями, сопровождающимися страхом смерти. При инфаркте возможны опасные для жизни осложнения – нарушения сердечного ритма, падение артериального давления до нулевого уровня (кардиогенный шок), остановка сердца. Хотя в редких случаях инфаркт миокарда протекает бессимптомно, и диагностируется ретроспективно (после того, как уже прошел) по характерным изменениям на электрокардиограмме.
Лечение ишемической болезни сердца, гипертонической болезни, инфаркт миокарда
В подавляющем большинстве случаев – медикаментозное. Лечение ИБС и инфаркта миокарда направлено на снижении нагрузки и на уменьшение потребления кислорода миокардом. В этом плане пациенту показан строгий постельный режим (в острой стадии инфаркта пациентам нельзя даже ходить в туалет). Назначают гипотензивные (снижающие артериальное давление) препараты, лекарства, нормализующие сердечный ритм и разжижающие кровь, растворяющие тромбы. При сильных нестерпимых болях могут применяться даже наркотики.
В последнее время в центральных клиниках осуществляют хирургическое лечение ИБС методом стентирования и аортокоронарного шунтирования. В первом случае в просвет коронарных артерий для расширения их просвета вводится стент — металлическая трубочка. Шунтирование предполагает создание дополнительного пути (шунта) между коронарной артерией и аортой в обход патологического участка. Эти операции технически сложно осуществимые,и требуют длительного периода послеоперационной реабилитации.
Последствия высокого артериального давления
Последствия высокого артериального давления способны спровоцировать инсульт и другие необратимые болезни, важно знать об этом и суметь предупредить их появление.

Врач-хирург высшей квалификационной категории, доктор медицинских наук, профессор кафедры общей хирургии АГМУ.
Определение заболевания
Столкнувшись с гипертонией, многие люди пускают заболевание на самотек, не задумываясь, какими серьезными могут быть последствия высокого артериального давления (это же касается отказа от приема стабилизирующих медикаментов во времена улучшения самочувствия). Кроме того, исследователи доказали, что заболевание может протекать и в скрытой форме, а учитывая график работы неосведомленного о болезни больного, он старается провести свободное время в домашних условиях, а не ходить по больницам (из-за регулярных, но не значительных головокружений и болей), что приводит к тяжелым последствиям и осложнениям заболевания.
Артериальная гипертония – сердечно-сосудистое заболевание, которое распространено во всех странах мира. При этом сужаются стенки кровяных сосудов, препятствуя прохождению крови внутри них, и вызывают внутреннее сопротивление. Следовательно, показатели тонометра показывают значения, превышающие 120/80, а состояние больного значительно ухудшается: появляются боли в грудном пространстве и голове, общая слабость, головокружения, онемение и другие симптомы.
Повышение артериального давления можно сравнивать, скажем, с поливом огорода. Если в резиновую шлангу набрать очень большой объем воды, то она не выдержит внутреннего давления и придет в непригодность. То же самое касается и сосудов, которые расширяются от кровяного напора может случиться их разрыв. Этим и опасно повышение давления внутри артерий.
Следовательно, регулярное внутрисосудистое давление провоцирует целый ряд отклонений в работоспособности организма, которые исследованы врачами и официально признаны заболеваниями во всем мире.
Прогрессирующая гипертония вызывает следующие проблемы:
- Недостаточность сердца и почек.
- Тахикардию.
- Аритмию.
- Вегетососудистую дистонию.
- Мозговые отклонения, связанные с нарушением памяти и речи.
- Инфаркт миокарда.
- Внутричерепное и глазное давление.
- Инсульт.
- Варикоз (может дополнительно спровоцировать слоновую болезнь).
- Тромбоз.
- Атеросклероз.
- Снижение зрения.

При длительном повышении внутрисосудистого давления страдают кровеносные сосуды, ведь они теряют свою эластичность, а толщина стенок увеличивается из-за скопления на них различных веществ. Рассмотрим эту особенность на примере атеросклероза:

Гипертония в комплексе с атеросклерозом – самое распространенное явление. При атеросклерозе на внутрисосудистых стенках откладываются атеросклеротические бляшки, уменьшая эластичность и просвет внутри артерий. Следовательно, появляется сопротивление кровотока. Тогда сердце еще справляется с поставленной задачей (за счет частоты и силы сокращений), но не получает достаточно крови, провоцируя стенокардию или, как в народе ее называют – грудную жабу.
Если длительное время не обращать внимания на данную проблему, то внутри артерий образуются тромбы, вызывая катастрофическую нехватку крови в сердце. В результате формируется почва для инфаркта миокарда. Также атеросклероз, как последствие высокого давления, в большинстве случаев влияет на сосудистую систему мозга, вызывая инсульт, вследствие чего человек может оказаться прикованным к кровати (из-за паралича конечностей), возникнут проблемы с речевым аппаратом, памятью.
В некоторых случаях из-за атеросклероза, появившегося на почве артериального давления, подвергаются поражению органы зрения. Изначально это проявляется «мушками» перед глазами, особенно при резкой смене положения тела (с горизонтального – на вертикальное). А учитывая, что в это время активизируется повышенное внутри глазное давление, человек может частично или полностью потерять зрение (из-за уязвимости сетчатки).
Воздействие гипертонии на сердце
Гипертоническая болезнь воздействует на весь организм, но больше всего страдают органы-мишени, попадающие под атаку. В первую очередь, подвергаются опасности такие органы и системы: сосуды и сердце, головной мозг, почки и орган зрения.

Стоит отметить, что при повышенном внутрисосудистом давлении сердце подвергается большой нагрузке, ведь основная задача этого органа – обеспечить весь организм оптимальным количеством крови. Следовательно, внутрь желудочков поступает кровь в объеме меньше нормы, и для выполнения поставленной задачи сердце начинает работать активней. Тогда у человека учащается сердцебиение.
Из-за этого фактора может наблюдаться увеличение сердечной полости, развиваются болезни, уменьшается срок работоспособности главного органа. При этом у человека можно наблюдать одышку и отечность конечностей.
Следовательно, если гипертония не была выявлена своевременно, то сердце начинает работать нестабильно, вызывая нарушение внутрисосудистого кровотока и, как следствие, ухудшается состояние самих кровеносных сосудов.
О повышении показателей
Установлено, что нормальные показатели тонометра у здорового человека должны соответствовать диапазону 110/120-70/60 мм.рт. ст., однако для некоторых людей эти значения могут являться высокими или низкими, и любое отклонение (увеличение или уменьшение показателей тонометра) от привычной нормы будет проявляться ухудшением самочувствия.
Например: если привычное значение давления у человека было 140/50, при этом он хорошо себя чувствовал, то повышение давления в данном случае будет считаться от 150/60 (а предыдущие показатели будут абсолютно нормальными, несмотря на отклонение), и начнут вызывать соответствующую симптоматику: обмороки, головокружения, общую физическую слабость. Этому фактору присвоена собственная медицинская терминология – адаптационное давление.

Такому человеку следует все равно постоянно пользоваться тонометром и регулярно проходить обследование у кардиолога, ведь гипертония способна протекать в скрытой форме и провоцировать внезапные осложнения.

Сердечные заболевания (в частности, гипертония) очень сложны, они отличаются своей непредсказуемостью. Высота давления воздействует на каждого человека по-разному, ведь у каждого своя собственная адаптационная гипертония, и при ее отклонении даже на 10 мм.рт. столба, существует риск смертельной опасности. Следовательно, чем ранее началось лечение гипертоника, тем благоприятнее будет прогноз заболевания.
Механизм развития последствий
Последствия артериальной гипертензии могут быть самыми разными, но есть и такие, которые могут доставить больному серьезные неприятности. Ярким примером такого последствия является гипертонический криз.
- Гипертонический криз. Гипертонический криз условное состояние пациента, при котором тонометр показывает минимальные значения 180/120 мм. рт. ст. Данный недуг несет огромную опасность здоровью и возникает исключительно на фоне гипертонии. Его длительность может протекать индивидуально от 2 часов до 2 дней, приводя к инсульту.
- Инсульт. Чем больше организм подвергался вредным привычкам, был отравлен плохой окружающей средой и другими факторами, которые имеют прямое воздействие на сосудистую систему, тем раньше он атакует человека. Чаще всего инсульт случается на фоне гипертонической болезни. Поражение организма инсультом приводит к нехорошим последствиям, разрушает клетки и сосуды головного мозга, приводя к умственной деградации, параличу и речевым затруднениям. Это обусловлено кислородным голоданием мозга, ведь, из-за закупорки сосудов, в некоторые отделы головного мозга кровь не поступает, вследствие чего клетки начинают отмирать, а их продукты распада проникают обратно в кровь. Тогда возникает повышенное давление внутри остальных сосудов, которые, не выдержав напряжения лопаются, провоцируя внутричерепные кровоизлияния. Если источник, вызывающий гипертонию, не устранен, она находится на 2-3 стадии, и человек уже подвергался гипертоническому кризу с инсультом, то следует немедленно принять меры во избежание повторных приступов с летальным исходом.
Артериальная гипертония – сугубо индивидуальное заболевание, характеризующееся показателями, которые для одного человека являются вполне нормальными, а в случае другого способны вызывать печальные последствия гипертонии. Настоятельно рекомендуется не пускать патологию на самотек, всегда заниматься профилактикой артериальной гипертонии, избавиться от вредных привычек, пересмотреть свой рацион, чтобы не переусердствовать с употреблением соленого, жирного, контролировать уровень холестерина и регулярно посещать кардиолога. Это позволит вовремя выявить начальную стадию гипертонии и излечить ее в полном объеме.
Для подготовки материала использовались следующие источники информации.
Повышение артериального давления

Кровяное давление – это мера силы, выталкивающей кровь к стенкам кровеносных сосудов. Повышенное кровяное давление, также называемое гипертонией, опасно, потому что вынуждает сердце работать усерднее, чтобы перекачивать кровь в организм, и может способствовать развитию атеросклероза, инсульта, инфаркта миокарда и сердечной недостаточности.
Что такое повышение артериального давления?
Появление гипертонии является следствием сложного взаимодействия генетических, психоэмоциональных и физиологических факторов. Были идентифицированы многочисленные общие генетические варианты с небольшим воздействием на давление и некоторые редкие факторы со значительным влиянием на кровяное давление. Кроме того, исследования генома в целом выявили 35 генетических факторов, связанных с артериальным давлением (12 из них влияют на кровяное давление, и были недавно обнаружены). Метилирование ДНК может каким-то образом связывать общую генетическую вариацию с множественными фенотипами, хотя механизмы, лежащие в основе этих ассоциаций, не поняты. Один вариант теста, проведенного в этом исследовании, показал, что генетические варианты однократно или в совокупности способствуют риску клинических фенотипов, связанных с высоким кровяным давлением.
Кровяное давление возрастает со старением, и риск стать гипертензивным в более позднем возрасте увеличивается. Несколько факторов внешней среды влияют на это. Высокое потребление соли повышает уровень кровяного давления у чувствительных к соли лиц. Отсутствие физических нагрузок, ожирение и депрессия могут играть определенную роль в отдельных случаях. Роль других факторов, таких как чрезмерное употребление кофеина и нехватка витамина D, менее очевидна. Также считается, что резистентность к инсулину, которая часто встречается при ожирении и является компонентом синдрома X (метаболического синдрома), способствует гипертензии. Исследование показывает, что сахар может играть важную роль в развитии гипертонии.
События в раннем возрасте, такие как недостаточный вес при рождении, курение матерей и отсутствие грудного вскармливания, могут стать факторами риска для гипертонической болезни взрослых, хотя механизмы, связывающие их с гипертензией взрослых, остаются неясными.
Повышенный уровень мочевины был обнаружен у людей с данным недугом по сравнению с людьми с нормальным кровяным давлением, хотя неясно, является ли этот симптом причинным или показателем плохой функции почек. Среднее кровяное давление может быть выше зимой, чем летом.
Показатели нормального кровяного давления
Показания артериального давления обозначены следующим образом: 120/80. Оно читается как «120 на 80». Верхнее число называется систолическим, а нижнее число диастолическим. Диапазоны кровяного давления:
- оптимальное: менее 120 и менее 80;
- нормальное: 120-129 и/или 80-84;
- высокое нормальное: 130-139 и/или 85-89;
- артериальная гипертензия 1 степени: 140-159 и/или 90-99;
- артериальная гипертензия 2 степени: 160-179 и/или 100-109;
- артериальная гипертензия 3 степени: больше 180 и/или больше 110;
- изолированная систолическая артериальная гипертензия: больше или равно 140 и меньше 90.

Если ваши результаты выше нормы, поговорите со своим врачом о том, как его правильно снизить.
Причины повышения давления
Имеются данные о том, что некоторые молодые люди с предгипертензией (пограничной гипертонией) имеют повышенную частоту сердечных сокращений и нормальное периферическое сопротивление (гиперкинетическая пограничная гипертензия). У них развиваются типичные особенности гипертонической болезни в более позднем возрасте.
Является ли эта картина традиционной для всех людей, у которых в конечном итоге развивается гипертония? Пока это оспаривается. Повышенное периферическое сопротивление при установленной гипертензии в основном объясняется структурным сужением мелких артерий и артериол, хотя также этому может способствовать уменьшение количества или плотности капилляров.
Не ясно, играет ли вазоконстрикция артериальных кровеносных сосудов роль в гипертонии. Гипертензия связывается со снижением периферической венозной совместимости, которая может увеличить венозный возврат, сердечную преднагрузку и, в конечном счете, вызвать диастолическую дисфункцию.
Импульсное давление часто увеличивается у старших людей с гипертонией. Это подтверждает, что систолические показатели являются высокими, а диастолические показывают нормальные или низкие результаты, обозначенные изолированной систолической гипертензией.
Высокое пульсовое давление встречается у людей старшего возраста с гипертонией и объясняется повышенной артериальной жесткостью, которая обычно сопровождает старение и может усугубляться высоким кровяным давлением.
Многие механизмы были предложены для исследования роста давления при гипертонии. Большинство доказательств подразумевает либо нарушения в поведении почек и воды (особенно аномалии внутрипочечной системы ренин-ангиотензина), либо аномалии симпатической нервной системы. Эти способы не являются взаимоисключающими, и вполне вероятно, что они в некоторой степени способствуют гипертонической болезни. Также было высказано предположение, что эндотелиальная дисфункция и воспаление сосудов способны привести к увеличению периферической резистентности и повреждению сосудов при гипертонии. Потребление избыточного количества натрия или недостаточность калия провоцирует чрезмерное поступление внутриклеточного натрия, который приводит в тонус гладкие мышцы сосудов и ограничивает кровоток.
Точные причины повышения показателей неизвестны, но некоторые вещи могут играть определенную роль, в том числе:
- избыточный вес или ожирение;
- недостаточность физической активности;
- чрезмерное потребление соли в пище;
- чрезмерное употребление алкоголя (более 1-2 напитков в день);
- стресс и возраст;
- семейная история болезни, генетика;
- хроническая болезнь почек, нарушения надпочечников и щитовидной железы;
- апноэ во сне.

Вторичная гипертония появляется из-за идентифицируемой причины (болезнь почек является наиболее распространенной причиной вторичной гипертонии). Данное явление также может быть вызвано эндокринными состояниями, такими как:
- синдром или болезнь Кушинга;
- гипертиреоз, гипотиреоз, гиперпаратиреоз;
- акромегалия;
- синдром Конна или первичный гиперальдостеронизм;
- стеноз почечной артерии (от атеросклероза или фибромускулярной дисплазии);
- феохромоцитома и другие хромаффинные опухоли;
- ожирение;
- апноэ во сне;
- беременность;
- коарктация аорты;
- чрезмерное введение в рацион лакрицы и употребление спиртного.
В 95% случаев высоких показателей АД основная причина может быть не найдена. Этот тип называется гипертонической болезнью. Хотя она остается загадочной, но напрямую связана с некоторыми факторами риска. Повышенное давление имеет тенденцию передаваться в семьях и, скорее всего, влияет в большинстве на мужчин, чем женщин. Возраст и раса играют определенную роль (чернокожие в два раза чаще, чем белые имеют повышенные показатели). И хотя пробел начинает сокращаться примерно в возрасте 44 лет, у чернокожих женщин наибольшая частота высокого давления фиксируется после 65 лет.
Диагностика гипертонии
Гипертония определяется при постоянно повышенном давлении. Традиционно рекомендуется ежемесячно проводить три отдельных наблюдения. Для точной диагностики артериальной гипертонии необходимо использовать метод измерения артериального давления. Неправильное получение показателей является обычным явлением и может изменять данные до 10 мм рт.ст., что приводит к ошибочному диагнозу и ложной классификации гипертонии.
Правильная методика включает в себя несколько этапов. Тщательное измерение артериального давления требует, чтобы пациент сидел тихо, по крайней мере, в течение пяти минут, в это время следует аккуратно надеть манжет тонометра для измерения давления. Человеку нужно опереться на спинку стула (ноги на полу не должны пересекаться) и следует избегать разговоров или движения во время этого процесса. Руке необходимо лежать на плоской поверхности на уровне сердца. Измерение должно проводиться в тихой комнате. Для обеспечения точности нужно получить несколько показаний артериального давления (не менее двух), расположенных на расстоянии 1-2 минуты друг от друга. Амбулаторный контроль показателей в течение 12-24 часов является наиболее точным методом подтверждения диагноза.
Исключением являются пациенты, которые имеют чрезмерное повышенное давление, особенно когда определенный орган плохо функционирует. Первоначальная оценка людей с гипертонической болезнью должна включать сбор истории заболевания и физикальное обследование. Благодаря наличию 24-часовых амбулаторных и домашних устройств, важно точно диагностировать больных с повышенным кровяным давлением.
Псевдогипертензия при синдроме несжимаемой артерии требует конкретной диагностики. Считается, что это состояние связано с кальцификацией артерий, что приводит к аномально высоким показаниям с манжетой, в то время как внутриартериальные измерения являются нормальными. Ортостатическая гипертензия – это увеличение кровяного давления в стоячем положении человека.
После постановки диагноза гипертонии врачи должны попытаться определить основную причину, основанную на факторах риска и других симптомах, если они имеются.
Вторичная гипертензия чаще встречается у детей-подростков, в большинстве случаев вызванных заболеваниями почек, и имеет множество факторов риска, включая ожирение и семейную историю гипертонии.
Лабораторные тесты могут проводиться для выявления возможных причин вторичной гипертензии и определения того, вызвало ли данное состояние повреждение сердца, глаз и почек. Дополнительные тесты на диабет и высокий уровень холестерина обычно выполняются, потому что сам недуг является сопутствующим фактором риска возникновения сердечных заболеваний и могут потребовать дальнейшее лечение.
Креатинин сыворотки крови измеряется для оценки наличия заболевания почек (может стать основной причиной или результатом гипертонии). Тест ЕGFR обеспечивает базовую оценку функции почек, которая может использоваться для мониторинга побочных эффектов некоторых антигипертензивных препаратов. Кроме того, тестирование образцов мочи на белок применяется как вторичный показатель заболевания почек. Анализ электрокардиограммы проводится для проверки доказательств, что сердце находится под напряжением от высокого кровяного давления (это показывает наличие гипертрофии – утолщения сердечной мышцы). Рентген грудной клетки или эхокардиограмма могут выполняться для поиска признаков увеличения или повреждения сердца.
- “Клиника Инновационных Технологий”. – Причины повышения давления.
- Многопрофильный медицинский холдинг “СМ-Клиника”. – Гипертония – высокое давление.
- Ассоциация сердечно-сосудистых хирургов России Секция “Кардиология и визуализация в кардиохирургии”. – Артериальная гипертензия.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Специальность: терапевт, врач-рентгенолог, диетолог .
Общий стаж: 20 лет .
Место работы: ООО “СЛ Медикал Груп” г. Майкоп .
Образование: 1990-1996, Северо-Осетинская государственная медицинская академия .
Причины повышенного давления

В большинстве случаев узнать, почему давление вдруг повысилось, очень сложно: симптом может быть как следствием болезни, так и временной реакцией. В случае стойкого повышения цифр на тонометре важно выявить причину нарушений как можно раньше. Это позволит подобрать лечение и быстрее нормализовать работу сердца и сосудов, избежав осложнений.
Какое давление считается повышенным?
Кровяное давление (артериальное давление, АД) — это та сила, с которой кровь воздействует на стенки сосудистого русла. Показатель измеряют тонометром и записывают в виде двух значений:
- Систолическое АД — «верхнее». Обозначает уровень давления в момент активного сокращения сердца — систолы.
- Диастолическое АД — «нижнее». Обозначает уровень давления в момент расслабления сердца — диастолы.
«Классическим» нормальным давлением считается результат 120/80 мм рт. ст. В современных рекомендациях повышение АД до 129/84 мм рт. ст. также не считается патологией. Если во время нескольких измерений цифры на тонометре оказываются в пределах значений 130–139/85–89 мм рт. ст., говорят о «высоком нормальном» давлении, а превышение этих значений — явный признак гипертонии.
Механической причиной повышения силы воздействия крови на сосудистые стенки становится сужение артерий, которое может происходить под воздействием ряда внешних и внутренних факторов (рис. 1).

Рисунок 1. Механизм повышения артериального давления — сужение сосудов. Источник: МедПортал
Повышенное АД длительное время может не проявлять себя. Яркие симптомы возникают только при резком подъеме давления. В таких условиях сердце человека работает «на износ»: чем тяжелее кровь проходит по сосудам, тем больше усилий приходится прикладывать сердечной мышце. Это приводит к постоянному негативному воздействию не только на сердечно-сосудистую систему человека, но и на почки, структуры головного мозга, зрительный анализатор.
Достоверно выявить гипертонию можно только с помощью систематического измерения давления. Однако некоторые симптомы могут натолкнуть на мысль о повышении АД. К ним относятся:
- головная боль;
- головокружения;
- нарушения сознания (помутнение);
- периодические покалывания, умеренная боль за грудиной;
- повышение частоты сокращений сердца;
- повышенная утомляемость;
- чувство нехватки воздуха (одышка) в момент физической нагрузки;
- покраснение кожи лица;
- носовые кровотечения без видимой причины.
Гипертония — очень распространенная патология. По данным ВОЗ, около 30% взрослого населения в мире страдают от повышения АД, а осложнения болезни (в том числе, инфаркты и инсульты) ежегодно приводят примерно к 9 миллионам летальных исходов. При этом только 10% гипертоников соблюдают рекомендации врачей и получают лечение, а около 40% даже не догадываются о своем диагнозе.
Классификация гипертонии в зависимости от причин
Случаи стойкого повышения давления принято делить на две группы:
- Первичная гипертензия (эссенциальная, гипертоническая болезнь). Конкретную причину развития болезни в этом случае выявить не удается: патология развивается под воздействием комплекса факторов. На случаи первичных форм заболевания приходится 90–95% гипертонии.
- Вторичная гипертензия (симптоматическая), когда нарушения сосудистого тонуса становятся осложнением основного заболевания или появляются под воздействием конкретной причины, составляет 5% ото всех случаев. При симптоматической гипертензии причину повышения АД можно выявить и исключить, нормализовав показатели.
Такая статистика не означает, что в большинстве случаев повлиять на повышение АД нельзя. При правильном подходе можно минимизировать факторы риска даже при первичной гипертонии.
Кто в группе риска?
Известен ряд факторов, которые значительно повышают риск гипертонии. Это состояния или события, которые определяют вероятность стойкого повышения АД.
Их можно разделить на две основные категории — неуправляемые (неизменяемые, немодифицируемые) и управляемые (изменяемые, модифицируемые).
Неуправляемые факторы риска
Шансы развития гипертонии неизбежно увеличиваются с возрастом: в группу риска попадают мужчины в возрасте от 55 лет и женщины после достижения 65-летнего возраста.
Кроме того, к неуправляемым факторам риска гипертонии относят:
- Наследственность. Семейную историю повышенного АД в разных исследованиях указывают как основу 30–60% случаев развития заболевания. Ученые доказали, что формированию гипертонии способствуют около 30 патологических комбинаций в генетическом коде. Этот вопрос еще подлежит длительному изучению: известные методы исследования не позволяют с максимальной точностью определить конкретные мутации, которые становятся причиной развития гипертонии.
- Пол. Известно, что до 64 лет повышению давления больше подвержены мужчины, а в возрасте старше 65 лет ситуация меняется: в основную группу риска попадают женщины. Это связано с наступлением климакса — до менопаузы женские половые гормоны оказывают естественное защитное действие на сосуды. Затем уровень эстрогенов постепенно снижается, и женщины становятся более уязвимыми в отношении сердечно-сосудистых заболеваний.
Управляемые факторы риска
Сами по себе состояния из этого списка не становятся причиной повышения АД, но они постепенно влияют на сосуды и «запускают» механизмы гипертонии. Поэтому для минимизации рисков заболевания нужно пересмотреть свой образ жизни и стараться следовать рекомендациям по профилактике гипертонии.
К основным управляемым факторам повышенного риска относятся:
- Избыточный вес. Увеличенная масса тела — это причина дополнительной нагрузки на сердце и сосуды. У людей с ожирением (если индекс массы тела (ИМТ) составляет более 30 кг/м2) гипертония встречается примерно в 5 раз чаще по сравнению с людьми с нормальным весом. При этом снижение веса на 10 кг позволяет уменьшить давление на 5–20 мм рт. ст.
- Большое количество соли в рационе. Эта привычная пищевая добавка вызывает жажду и параллельно задерживает жидкость в организме, что негативно отражается на работе сердца и сосудов. Уменьшение количества соли в рационе до 5 г в день позволяет снизить систолическое давление на 10–15 мм рт. ст (рис. 2).
- Несоблюдение правил здорового питания. Жиры животного происхождения провоцируют отложение «вредного холестерина» на стенках сосудов. Это становится причиной нарушения проходимости артерий и повышения АД. Также повышают давление «простые» углеводы — сладости, хлебобулочные изделия, каши быстрого приготовления.
- Употребление алкоголя. Этанол вызывает учащение сердцебиения за счет выброса адреналина и других гормонов с похожим стимулирующим действием. Это определяет дополнительную нагрузку на сердце и сосуды, провоцируя развитие гипертонии. Эксперты в сфере здравоохранения всех стран мира приходят к единому мнению о том, что «безопасной дозы» алкоголя не существует: для поддержания своего здоровья стоит полностью отказаться от спиртных напитков.
- Курение. Никотин способствует сужению сосудов. Это и становится причиной повышения давления. Временный спазм под воздействием курения со временем приводит к стойкому изменению эластичности артерий. Риск гипертонии повышается и у пассивных курильщиков.
- Гиподинамия — недостаточная подвижность. Отсутствие рациональных физических нагрузок считается причиной развития большинства хронических заболеваний в мире. Малоподвижный образ жизни повышает риск ожирения, вызывает застойные явления в организме, препятствует нормальному обмену веществ. Для профилактики гипертонии нужно увеличить физическую активность: как можно чаще проводить время на свежем воздухе, подобрать оптимальный вид спорта.
- Частые стрессы. Выброс адреналина, которым сопровождается каждый всплеск негативных эмоций, ускоряет работу сердца и определяет дополнительную нагрузку на сосуды. При хроническом стрессе в кровь выделяются гормоны, которые оказывают сосудосуживающее действие. В комплексе это существенно увеличивает вероятность гипертонической болезни.
При желании управляемые факторы риска возможно если не устранить полностью, то хотя бы минимизировать их негативный эффект.

Рисунок 2. Продукты с высоким содержанием соли, потребление которых следует ограничить. Источник: heart. org
Физиологические причины гипертонии
Артериальное давление — изменчивый показатель. У здорового человека цифры АД могут колебаться в течение дня.
В стенках сосудов есть мышечный слой. Он легко сокращается и расслабляется, в связи с чем давление может несколько повышаться и снижаться. Но в норме эти изменения настолько несущественные, что они не оказывают негативного воздействия на организм (даже не всегда заметны при измерении АД).
К основным физиологическим причинам повышения давления относят:
- физическую нагрузку — это могут быть не только занятия спортом, но и подъем по лестнице, быстрая ходьба, уборка;
- время суток — ночью активизируется парасимпатический отдел нервной системы, который отвечает за расслабление мышечного слоя сосудов и снижение АД;
- психологическое состояние — сильные эмоции (как негативные, так и позитивные) могут повышать давление за счет действия адреналина;
- прием стимулирующих веществ — кофе, чай, шоколад, острые и приправленные блюда и ряд других продуктов питания может привести к кратковременному повышению АД.
Нередко повышение давления происходит непосредственно в момент его измерения врачом. Тогда говорят о «гипертонии белого халата».
Патологические причины
Конкретные причины повышенного давления можно определить только в случаях развития вторичной гипертензии.
Чаще всего к стойкому подъему АД приводят:
- патологии почек (пиелонефрит, гломерулонефрит, поликистоз, опухоли; нарушения состояния почечных сосудов — сужение (стеноз) почечных артерий, осложнения сахарного диабета в виде нефропатии);
- гормональные нарушения (метаболический синдром, патологии щитовидной железы, нарушения работы надпочечников, патологии гипофиза, сахарный диабет);
- нейрогенные причины (повышение внутричерепного давления, энцефалит, опухоль головного мозга, травмы головы, нарушения кровообращения в мозговых структурах — инсульты);
- заболевания аорты и магистральных сосудов (преждевременный атеросклероз, аортальный стеноз);
- прием препаратов (гормональные контрацептивы, заместительная терапия во время менопаузы, противовоспалительные лекарства, средства генно-инженерной биологической терапии);
- токсическое воздействие (злоупотребление алкоголем, интоксикация соединениями свинца);
- синдром ночного апноэ — внезапная временная остановка дыхания во сне (патология приводит к выбросу адреналина во время сна).
Психологические причины
Кратковременный стресс может отчасти быть даже полезным для организма: он активизирует метаболизм, улучшает насыщение тканей кислородом, тонизирует и заряжает. Но постоянное стрессовое состояние (нервное напряжение, повышенная тревожность, эмоциональная нестабильность, страх, раздражительность) становится «благоприятной» почвой для развития хронических болезней. Под воздействием «гормонов стресса» (кортизол, адреналин, норадреналин) нарушается регуляция состояния сосудов — это и становится причиной развития гипертонии.
Исследования показывают, что психологическими причинами повышенного АД могут быть:
- определенный тип личности — от гипертонической болезни чаще других страдают холерики, которые склонны к сильным эмоциональным реакциям;
- социальные факторы — постоянная тревога из-за окружающей обстановки негативно отражается на состоянии сосудов;
- конфликтные ситуации, которые возникают в семье или на работе.
Среди психопатологических причин гипертонии выделяют:
- тревожное расстройство;
- апатию;
- депрессию;
- панические атаки.
Повышенное АД может быть практически единственным симптомом скрытой («маскированной») депрессии, поэтому нередко людям с гипертонией нужна консультация психотерапевта.
Кроме того, стресс может становиться причиной появления дополнительных факторов риска гипертонии — курения, злоупотребления алкоголем, нездорового питания.
Гипертония у подростков
Периодическое повышение давления в подростковом возрасте может быть вариантом нормы. Это связано с тем, что в этот период происходят важные гормональные изменения, которые могут дополнительно влиять на механизмы регуляции АД. Особенно часто эпизоды повышенного давления возникают у мальчиков: это происходит под влиянием тестостерона.
Однако причинами высоких цифр на тонометре у подростков также могут быть:
- избыточный вес и ожирение — у детей важно контролировать массу тела;
- вредные привычки в питании — большое количество фастфуда, снеков, субпродуктов, жиров животного происхождения, соли, сладостей;
- стрессы — высокие нагрузки в школе, сложные отношения с одноклассниками, непринятие себя, страхи по поводу своего будущего могут стать причинами нервных переживаний с повышением АД;
- другие болезни — чаще всего в подростковом возрасте вторичную гипертензию вызывают патологии почек, пороки сердца, заболевания нервной и эндокринной систем.
Если повышенное давление возникает только на приеме у врача, а в домашней обстановке тонометр показывает нормальные 120/80 мм рт. ст., переживать не стоит. Скорее всего, это проявление страха перед врачами.

Неправильное питания может спровоцировать гипертонию даже в юном возрасте. Фото: https://ru.freepik.com
Высокое давление у молодых людей
В молодом возрасте гипертензия чаще возникает под воздействием других заболеваний (патологии почек и почечных артерий, опухоли гипофиза, нарушения работы надпочечников, патологии репродуктивной системы у женщин), но могут развиваться и первые стадии гипертонии. В последнее время наблюдается тенденция «омоложения» гипертонии: стойкое повышение АД без видимых причин все чаще определяют у людей в возрасте 40–50 лет.
Диагностика гипертонии у молодых людей связана с рядом проблем:
- высокая вероятность агрессивных («злокачественных») форм гипертонической болезни — стремительного развития заболевания, частые гипертонические кризы (повышение АД более 220/120 мм рт. ст.);
- позднее выявление заболевания — повышенное АД длительно не сопровождается симптомами, а частота обращения к врачам в молодом возрасте меньше, чем в пожилом;
- отсутствие профилактических осмотров — отказ от периодической проверки основных функций организма;
- подверженность факторам риска гипертонии — молодые люди больше подвержены стрессовым факторам, чаще курят, злоупотребляют алкоголем и не соблюдают рекомендаций по питанию.
В молодом возрасте пациенты недостаточно серьезно относятся к своему здоровью, поэтому даже после выявления гипертонической болезни отказываются от приема препаратов и продолжают вести привычный образ жизни. Это нередко становится причиной ранних осложнений заболевания и тяжелого течения патологии в будущем.
Высокое давление у пожилых людей
Чаще всего к гипертонии у пожилых людей приводит атеросклероз — отложение «вредного холестерина» на стенках сосудов. Это становится причиной нарушения их эластичности (склерозирования) и сужения артериального просвета — основного механизма развития гипертонии.
У пожилых людей нередко развивается сахарный диабет 2 типа, который сопровождается сосудистыми осложнениями. Хронические болезни почек также могут стать причиной вторичной гипертензии у пожилых людей: с возрастом компенсаторные механизмы перестают работать, сужение почечных сосудов приводит к системному повышению АД.
Хотя вероятность повышения АД с возрастом увеличивается, у пожилых людей гипертония чаще проходит в доброкачественной форме — гипертонические кризы развиваются реже, а препараты лучше «держат» давление в пределах нормальных значений.
Высокое давление у беременных
Повышенное АД у беременных (гестационная гипертония) — не редкость, поскольку гормональные изменения, набор веса и перестройка работы сосудистой системы могут привести к временной гипертензии.
При этом постоянная гипертензия при беременности может быть опасной как для будущей матери, так и для ребенка.
Среди основных осложнений гестационной гипертонии определяют:
- дефицит питательных веществ у будущего ребенка, что может привести к задержке его развития;
- отслойка плаценты с тяжелым кровотечением;
- преэклампсия и эклампсия (отеки, нарушение работы почек, судороги).
Поэтому беременным важно контролировать свое давление и при первых признаках его повышения обращаться к врачу.
Как справиться с приступом гипертонии?
Яркие симптомы гипертонии обычно возникают при резком подъеме АД — развитии гипертонического криза. При повышении давления более 220/120 мм рт. ст. и/или появлении симптомов осложненного криза (резкая слабость, тошнота, рвота, нарушения зрения, острая головная боль, боль в сердце, нарушение речи или сознания, ограничение движений в конечностях) необходимо срочно вызвать неотложную помощь.
Неотложные действия в этой ситуации сводятся к проветриванию помещения, соблюдению постельного режима поддержанию спокойной обстановки, приему антигипертензивных препаратов (рис. 3).

Рисунок 3. Первая помощь при гипертоническом кризе. Источник: МедПортал
Когда обратиться к врачу?
Однократное повышение давления не считается патологией, поэтому после первого случая высоких цифр на тонометре необходимо измерять показатель еще несколько дней подряд.
Если АД стабильно повышено или находится в пределах высоких нормальных значений (130–139/85–89 мм рт. ст.), стоит обратиться к терапевту или кардиологу. Врач определит план действий для выявления причины патологии и нормализации давления. Важно не откладывать визит к специалисту: чем раньше начать лечение, тем легче будет в дальнейшем контролировать АД. На начальных стадиях болезни может быть достаточно пересмотреть свой образ жизни и соблюдать диету. При позднем обращении пожизненный прием препаратов неизбежен.
Дифференциальная диагностика
Чтобы понять, к какому из вариантов относится повышение АД, можно воспользоваться критериями дифференциальной диагностики (табл. 1).
Таблица 1. Критерии дифференциальной диагностики гипертонической болезни и вторичных гипертензий
Достоверно определить вид гипертонии может только врач: специалист назначит план обследования для поиска причин повышенного АД.
Заключение
Повышение давления может быть как временной естественной реакцией, так и опасным симптомом болезни. При этом каждому человеку важно знать о причинах и факторах риска гипертонии — в большинстве случаев изменение образа жизни, пересмотр рациона питания и регулярный контроль АД помогают избежать заболевания.
Лечение повышенного давления
Нормальное артериальное давление здорового человека – 120/80–130/85 мм рт ст.
- до 140/90 мм рт ст – нормальное повышенное артериальное давление;
- до 160/100 мм рт ст – артериальная гипертония I степени (мягкая);
- до 180/110 мм рт ст – артериальная гипертония II степени (умеренная);
- выше 180/110 мм рт ст – артериальная гипертония III степени (тяжелая).
Наши врачи










Как называются заболевания, при которых повышается артериальное давление?
Самостоятельное заболевание, сопровождающееся повышением уровня артериального давления, называется гипертонической болезнью. Оно возникает само по себе и не имеет иных причин в качестве заболеваний различных органов и систем.
Другая разновидность заболевания – симптоматическая артериальная гипертензия. Она, как следует из названия, является симптомом других заболеваний: поражения почек, эндокринных органов, сердца и крупных сосудов, нервной системы.
Причины гипертонической болезни
- Наследственная предрасположенность.
- Частые стрессы.
- Неправильное питание, преобладание в рационе жирной пищи, соли.
- Малоподвижный образ жизни.
- Избыточная масса тела.
- Вредные привычки: курение, злоупотребление алкогольными напитками.
- Профессиональные вредности.
Симптомы гипертонической болезни
Иногда заболевание может протекать бессимптомно. Пациента ничего не беспокоит, а повышение артериального давления выявляется только при его измерении.
- Слабость, быстрая утомляемость, плохая переносимость физических нагрузок. , боли в области сердца.
- Головокружение.
- Ощущение шума в ушах, «мушек перед глазами».
- Покраснение лица, ощущение жара.
Чем опасна гипертоническая болезнь?

Чем опасна гипертония
Если повышение артериального давления сохраняется в течение длительного времени, это чревато осложнениями.
- При первой стадии гипертонической болезни имеется только повышение артериального давления.
- На второй стадии к повышенному артериальному давлению присоединяются изменения со стороны сердца и сосудов: гипертрофия левого желудочка сердца, сужение сосудов (например, это может выявить окулист во время осмотра глазного дна), появление атеросклеротических бляшек в сосудах.
- На третьей стадии могут развиваться такие осложнения, как стенокардия и инфаркт миокарда, нарушение кровообращения головного мозга вплоть до инсульта, нарушение зрения в результате поражения сосудов сетчатки, почечная недостаточность, сужение сосудов и нарушение кровотока во внутренних органах.
Обследование при гипертонической болезни
Диагностикой и лечением гипертонической болезни занимаются терапевты, кардиологи. Самое первое мероприятие, помогающее выявить повышенное давление – его измерение при помощи тонометра. После осмотра врач порекомендует измерять давление в течение недели ежедневно, утром и вечером по три раза и вести дневник. Это поможет выявить средние показатели артериального давления и их колебания в течение суток.
- Лабораторные исследования крови и мочи.
- Рентгенография, компьютерная и магнитно-резонансная томография помогают оценить положение и размеры сердца, толщину его стенок, состояние аорты и других крупных сосудов. При наличии показаний – коронарография. (эхокардиография) и дуплексное исследование крупных сосудов помогают выявить утолщение стенок и расширение камер сердца, состояние кровотока.
- Электрокардиография также выявляет нарушения в сердце, связанные с повышением уровня артериального давления. и почек, щитовидной железы.
- Осмотр окулиста обнаруживает патологические изменения в сосудах глазного дна.
- При наличии показаний – консультации специалистов (невролога, уролога, эндокринолога и других).
Современное диагностическое оборудование многопрофильной клиники ЦЭЛТ позволяет проводить качественную всестороннюю диагностику.
Лечение повышенного давления
Сегодня существует большой арсенал медикаментозных препаратов, которые помогают снизить уровень артериального давления. Тем не менее, лечение повышенного давления остается сложной задачей. Врач должен правильно оценить причины и характер течения болезни, подобрать такую комбинацию препаратов, которая будет обеспечивать стабильный нормальный уровень артериального давления.
В многопрофильной клинике ЦЭЛТ работают опытные специалисты, которые используют современные комбинации лекарственных средств и подходят индивидуально к лечению каждого пациента.
Стоит помнить, что многое зависит и от самого пациента. Только четко соблюдая рекомендации врача и вовремя принимая назначенные лекарственные препараты, вы сможете поддерживать уровень своего артериального давления на стабильных цифрах.
Источник https://yusupovs.com/articles/terapia/gipertenziya/
Источник https://medcentr-endomedlab.ru/zabolevanija/gipertonicheskaja_bolezn_ishemicheskaja_bolezn_serdca_infarkt_miokarda.html
Источник https://gb12-barnaul.ru/blog/posledstvija-vysokogo-arterialnogo-davlenija/