Сахарный диабет при беременности, в родах и послеродовом периоде
Категории МКБ: Инсулинзависимый сахарный диабет (E10), Инсулиннезависимый сахарный диабет (E11), Сахарный диабет при беременности неуточненный (O24.9), Сахарный диабет при беременности. Существовавший ранее сахарный диабет инсулинзависимый (O24.0), Сахарный диабет при беременности. Существовавший ранее сахарный диабет инсулиннезависимый (O24.1), Сахарный диабет при беременности. Существовавший ранее сахарный диабет неуточненный (O24.3), Сахарный диабет, развившийся во время беременности (O24.4)
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «18» августа 2017 года
Протокол № 26
Сахарный диабет – это группа метаболических (обменных) заболеваний, характеризующихся хронической гипергликемией, которая является результатом нарушения секреции инсулина, действия инсулина или обоих этих факторов. Хроническая гипергликемия при СД сопровождается повреждением, дисфункцией и недостаточностью различных органов, особенно глаз, почек, нервов, сердца и кровеносных сосудов [4-6].
Гестационный сахарный диабет – это заболевание, характеризующееся гипергликемией, впервые выявленной во время беременности, но несоответствующей критериям «манифестного» СД [5,7]. ГСД – это нарушение толерантности к глюкозе различной степени выраженности, возникшее или впервые выявленное во время беременности.
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| Е10 | Сахарный диабет 1 типа |
| Е11 | Сахарный диабет 2 типа |
| O24 | Сахарный диабет при беременности |
| O24.0 | Существовавший ранее сахарный диабет инсулинзависимый |
| O24.1 | Существовавший ранее сахарный диабет инсулиннезависимый |
| O24.3 | Существовавший ранее сахарный диабет неуточненный |
| O24.4 | Сахарный диабет, возникший во время беременности |
| O24.9 | Сахарный диабет при беременности неуточненный |
Дата разработки/пересмотра протокола: 2014 год (пересмотрен 2017 г.)
Сокращения, используемые в протоколе:
| АГ | – | артериальная гипертензия |
| АД | – | артериальное давление |
| АПФ | – | ангиотензинпревращающий фермент |
| БРА | – | блокаторы рецпторов к ангиотензину |
| ГСД | – | гестационный сахарный диабет |
| ИМТ | – | индекс массы тела |
| НМГ | – | непрерывный мониторинг глюкозы |
| НПИИ | – | непрерывная подкожная инфузия инсулина (инсулиновая помпа) |
| ПГТТ | – | пероральный глюкозотолерантный тест |
| СД | – | сахарный диабет |
| ССП | – | сахароснижающие препараты |
| УЗИ | – | ультразвуковое исследование |
| ХЕ | – | хлебные единицы |
| HbAlc | – | гликозилированный (гликированный) гемоглобин |
Пользователи протокола: эндокринологи, врачи общей практики, терапевты, акушеры-гинекологи, врачи скорой помощи.
Категория пациентов: беременные женщины.
Шкала уровня доказательности:
Категории препаратов в соответствии со степенью безопасности применения во время беременности (FDA, США) [1-3]
| А | Контролируемые исследования у беременных женщин не выявили риска для плода в первом триместре и не свидетельствуют о риске во втором и третьем триместрах. Неблагоприятное действие на плод представляется маловероятным. |
| В | В исследованиях репродуктивности у животных риск для плода отсутствовал, но контролируемые исследования у беременных женщин не проводились. ИЛИ В исследованиях репродуктивности на животных выявлены побочные эффекты (иные, чем снижение фертильности), которые не подтвердились в контролируемых исследованиях у беременных женщин в первом триместре, а риск во втором и третьем триместрах не обнаружен. |
| С | В исследованиях репродуктивности на животных выявлены побочные эффекты на плод (тератогенное, эмбриоцидное действие или иное), контролируемые исследования у беременных женщин не проводились. ИЛИ Исследования у женщин и на животных не проводились. Эти препараты назначают только в том случае, если их потенциальная польза оправдывает возможный риск для плода. |
| D | Исследования на животных или у человека продемонстрировали пороки у плода. ИЛИ Опыт применения у человека указывает на риск для плода, или и то, и другое, причем при назначении препарата беременной женщине риск явно превышает любые возможные преимущества. Такие препараты противопоказаны беременным или женщинам, которые могут забеременеть. |

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Типы СД у беременных [9]:
· «истинный» ГСД, возникший во время данной беременности и ограниченный периодом беременности;
· СД 2 типа, манифестировавший во время беременности;
· СД 1 типа, манифестировавший во время беременности;
· прегестационный СД 2 типа;
· прегестационный СД 1 типа.
Таблица 1. Клиническая классификация СД [9]:
| СД 1 типа | Деструкция β-клеток поджелудочной железы, обычно приводящая к абсолютной инсулиновой недостаточности |
| СД 2 типа | Прогрессирующее нарушение секреции инсулина на фоне инсулинорезистентности |
| Другие специфические типы СД | · генетические дефекты функции β-клеток; · генетические дефекты действия инсулина; · заболевания экзокринной части поджелудочной железы; · индуцированный лекарственными препаратами или химическими веществами (при лечении ВИЧ/СПИД или после трансплантации органов); · эндокринопатии; · инфекции; · другие генетические синдромы, сочетающиеся с СД |
| Гестационный СД | возникает во время беременности |
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ (приложение 1-3)
Жалобы:
· при компенсации СД отсутствуют;
· при декомпенсации СД беременных беспокоят полиурия, полидипсия, сухость слизистых, кожи.
Анамнез:
· длительность СД;
· наличие сосудистых поздних осложнений СД;
· ИМТ на момент наступления беременности;
· патологическая прибавка в весе (более 15 кг в течение беременности);
· отягощенный акушерский анамнез (рождение детей массой более 4000,0 грамм).
Физикальное обследование:
СД 2 типа и ГСД протекают бессимптомно.
В связи с тем, что у большинства беременных ГСД протекает без выраженной гипергликемии и явных клинических симптомов во многих странах проводится активный скрининг на выявление ГСД с проведением ПГТТ с 75 г глюкозы. Данное исследование проводится всем женщинам в сроке 24-28 недель беременности. Кроме того, женщинам из групп риска (приложение 1,2) ПГТТ с 75 г глюкозы проводится уже на первом визите.
СД 1 типа:
· сухость кожи и слизистых, снижение тургора кожи, «диабетический» румянец, увеличение размеров печени;
· при наличии признаков кетоацидоза имеют место: глубокое дыхание Куссмауля, сопор, кома, тошнота, рвота «кофейной гущей», положительный симптом Щеткина-Блюмберга, дефанс мышц передней брюшной стенки;
· признаки гипокалиемии (экстрасистолии, мышечная слабость, атония кишечника).
Лабораторные исследования
Таблица 2. Пороговые значения глюкозы венозной плазмы для диагностики манифестного (впервые выявленного) СД во время беременности [6,7,9]
| Манифестный (впервые выявленный) СД у беременных 1 | |
| Глюкоза венозной плазмы натощак | ≥7,0 ммоль/л |
| HbA1c 2 | ≥6,5% |
| Глюкоза венозной плазмы вне зависимости от времени суток и приема пищи при наличии симптомов гипергликемии | ≥11,1 ммоль/л |
1 Если аномальные значения были получены впервые и нет симптомов гипергликемии, то предварительный диагноз манифестного СД во время беременности должен быть подтвержден уровнем глюкозы венозной плазмы натощак или HbA1c с использованием стандартизированных тестов.
При наличии симптомов гипергликемии для установления диагноза СД достаточно одного определения в диабетическом диапазоне (гликемии или HbA1c). В случае выявления манифестного СД он должен быть в ближайшие сроки квалифицирован в какую-либо диагностическую категорию согласно действующей классификации ВОЗ, например, СД 1 типа, СД 2 типа и т.д.
2 HbA1c с использованием метода определения, сертифицированного в соответствии с National Glycohemoglobin Standartization Program (NGSP) и стандартизованного в соответствии с референсными значениями, принятыми в DCCT (Diabetes Control and Complications Study).
В том случае, если результат исследования соответствует категории манифестного (впервые выявленного) СД, уточняется его тип и больная немедленно передается для дальнейшего ведения эндокринологу.
Если уровень HbA1c
Таблица 3. Пороговые значения глюкозы венозной плазмы для диагностики ГСД при первичном обращении [6, 7, 9]
| ГСД при первичном обращении | |
| Глюкоза венозной плазмы 1,2 | ммоль/л |
| Натощак | ≥5,1, но |
1 Исследуется только уровень глюкозы в венозной плазме. Использование проб цельной капиллярной крови не рекомендуется.
2 На любом сроке беременности (достаточно одного аномального значения измерения уровня глюкозы венозной плазмы).
Таблица 4. Пороговые значения глюкозы венозной плазмы для диагностики ГСД при проведении ПГТТ [6, 7, 9]
| ГСД, пероральный глюкозотолерантный тест с 75 г глюкозы | |
| Глюкоза венозной плазмы 1,2,3 | ммоль/л |
| Натощак | ≥5,1, но |
| Через 1 час | ≥10,0 |
| Через 2 часа | ≥8,5 и |
1 Исследуется только уровень глюкозы в венозной плазме. Использование проб цельной капиллярной крови не рекомендуется.
2 На любом сроке беременности (достаточно одного аномального значения измерения уровня глюкозы венозной плазмы).
3 По результатам ПГТТ с 75 г глюкозы для установления диагноза ГСД достаточно хотя бы одного значения уровня глюкозы венозной плазмы из трех, которое было бы равным или выше порогового. При получении аномальных значений в исходном измерении нагрузка глюкозой не проводится; при получении аномальных значений во второй точке, третье измерение не требуется.
Уровень глюкозы натощак, случайное определение уровня глюкозы крови глюкометром и определение глюкозы в моче (лакмусовая проба мочи) не являются рекомендованными тестами диагностирования ГСД.
Инструментальные исследования
Ультразвуковая диагностика плода (для выявления признаков диабетической фетопатии):
· крупный плод (размеры диаметра живота ≥75 перцентиля);
· гепатоспленомегалия;
· кардиомегалия/кардиопатия;
· двуконтурность головки плода;
· отек и утолщение подкожно-жирового слоя;
· утолщение шейной складки;
· впервые выявленное или нарастающее многоводие при установленном диагнозе ГСД (в случае исключения других причин многоводия).
NB! При выявлении требуется немедленная коррекция питания и проведение НМГ.
Показания для консультации специалистов:
Таблица 6. Показания у беременных с СД для консультаций специалистов* [6, 10-12]
| Специалист | Цели консультации |
| Консультация офтальмолога | для диагностики и лечения диабетической ретинопатии: проведение офтальмоскопии с широким зрачком. При развитии пролиферативной диабетической ретинопатии или выраженном ухудшении препролиферативной диабетической ретинопатии – безотлагательная лазерокоагуляция. |
| Консультация акушера-гинеколога | для диагностики акушерской патологии: до 34 недели беременности – каждые 2 недели, после 34 недели – еженедельно. |
| Консультация эндокринолога | для достижения компенсации СД: до 34 недели беременности – каждые 2 недели, после 34 недели – еженедельно. |
| Консультация терапевта | для выявления экстрагенитальной патологии каждый триместр. |
| Консультация нефролога | для диагностики и лечения нефропатии – по показаниям. |
| Консультация кардиолога | для диагностики и лечения осложнений диабета – по показаниям. |
*При появлении признаков хронических осложнений СД, присоединения сопутствующих заболеваний, появлений дополнительных факторов риска вопрос о частоте обследований решается индивидуально.
Женщинам с СД, ГСД, планирующим беременность или беременным, следует назначить комплексное обследование глаз и проинформировать о риске развития и/или прогрессирования диабетической ретинопатии. Первое обследование глаз следует провести в первый триместр, а в последующем такие женщины должны находиться под тщательным наблюдением на протяжении беременности и 1 года после родов.
Антенатальное ведение беременных женщин с сахарным диабетом представлено в приложении 4.

Диагностический алгоритм: приложение 1.2 [6, 7]
Схема – 1
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований
Таблица 7. Дифференциальный диагноз СД у беременных.
| Прегестационный СД | Манифестный СД во время беременности | ГСД |
| Анамнез | ||
| Диагноз СД установлен до беременности | Выявлен во время беременности | Выявлен во время беременности |
| Значения глюкозы венозной плазмы и HbA1c для диагностики СД | ||
| Достижение целевых параметров | Глюкоза натощак ≥7,0 ммоль/л HbA1c ≥6,5% Глюкоза вне зависимости от времени суток ≥11,1 ммоль/л | Глюкоза натощак ≥5,1 Через 1 час после ПГГТ ≥10,0 ммоль/л Через 2 часа после ПГГТ ≥8,5 и < 11,1 ммоль/л |
| Сроки диагностирования | ||
| До беременности | При любом сроке беременности | В 24-28 нед беременности |
| Проведение ПГГТ | ||
| Не проводится | Проводится при первом обращении беременной из группы риска | Проводится на 24-28 нед всем беременным, у которых не было выявлено нарушение углеводного обмена на ранних сроках беременности |
| Лечение | ||
| Инсулинотерапия с помощью многократных инъекций инсулина или непрерывной подкожной инфузии (помп) | Инсулинотерапия и диетотерапия (при СД 2) | Диетотерапия, при необходимости инсулинотерапия |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Амлодипин (Amlodipine) |
| Бисопролол (Bisoprolol) |
| Дилтиазем (Diltiazem) |
| Инсулин аспарт (Insulin aspart) |
| Инсулин гларгин (Insulin glargine) |
| Инсулин глулизин (Insulin glulisine) |
| Инсулин детемир (Insulin detemir) |
| Инсулин лизпро (Insulin lispro) |
| Инсулин растворимый (человеческий генно-инженерный) (Insulin soluble (human biosynthetic)) |
| Инсулин-изофан (человеческий генно-инженерный) (Insulin-isophan (human biosynthetic)) |
| Метилдопа (Methyldopa) |
| Метопролол (Metoprolol) |
| Нимодипин (Nimodipine) |
| Нифедипин (Nifedipine) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ
Целью лечения СД у беременных является достижение нормогликемии, нормализация АД, профилактика осложнений СД, снижение осложнений беременности, родов и послеродового периода, улучшении перинатальных исходов.
Таблица 8. Целевые значения углеводных показателей во время беременности [5,7,9].
| Время исследования | Гликемия |
| Натощак/перед едой/перед сном/03.00 | до 5,1 ммоль/л |
| Через 1 час после еды | до 7,0 ммоль/л |
| HbA1c | ≤6,0% |
| Гипогликемии | нет |
| Кетоновые тела в моче | нет |
| АД |
Немедикаментозное лечение
Диетотерапия:
При СД 1 типа рекомендуется соблюдение адекватной диеты: питание с достаточным количеством углеводов для предупреждения «голодного» кетоза.
При ГСД и СД 2 типа проводится диетотерапия с исключением легкоусвояемых углеводов и ограничением жиров; равномерное распределение суточного объема пищи на 4–6 приемов. Женщинам с нормальным ИМТ (18-25 кг/м 2 ) рекомендуется суточная калорийность пищи, равная 30 ккал/кг; с избыточной (ИМТ 25-30 кг/м 2) 25 ккал/кг; с ожирением (ИМТ ≥30 кг/м 2 ) – 12-15 ккал/кг.
Физическая активность:
При СД и ГСД рекомендуются дозированные аэробные физические нагрузки в виде ходьбы не менее 150 минут в неделю, плавание в бассейне; самоконтроль выполняется пациенткой, результаты предоставляются врачу. Необходимо избегать упражнений, способных вызывать повышение АД и гипертонус матки.
Обучение пациентов и самоконтроль
Обучение пациентов должно обеспечивать больных знаниями и навыками, способствующими достижению конкретных терапевтических целей.
В школу диабета направляются женщины, планирующие беременность, и беременные, не проходившие обучения (первичный цикл), или пациенты, уже прошедшие обучение (на повторные циклы), для поддержания уровня знаний и мотивации или при появлении новых терапевтических целей, переводе на инсулинотерапию.
Самоконтроль включает определение гликемии с помощью портативных приборов (глюкометров) натощак, перед и через 1 час после основных приемов пищи; кетонурии или кетонемии утром натощак; артериального давления; шевелений плода; массы тела; ведение дневника самоконтроля и пищевого дневника.
Назначая больному метод самоконтроля уровня глюкозы, необходимо убедиться, что пациент понял инструкцию по его применению, может им пользоваться и на основе полученных результатов проводить коррекцию лечения. Оценку умения пациента использовать метод самоконтроля следует проводить и в процессе наблюдения.
Система НМГ используется как дополнение к традиционному самоконтролю в случае наличия скрытых гипогликемий или при частых гипогликемических эпизодах (приложение 3).
Медикаментозное лечение
Для лечения ГСД у большинства беременных бывает достаточно диетотерапии и физической активности. При неэффективности этих мероприятий назначается инсулинотерапия.
Показания к инсулинотерапии при ГСД [5, 7, 10, 11]:
· невозможность достижения целевых уровней гликемии (два и более нецелевых значений гликемии) в течение 1–2 недель самоконтроля;
· наличие признаков диабетической фетопатии по данным экспертного УЗИ, которая является косвенным свидетельством хронической гипергликемии.
При назначении инсулинотерапии беременную совместно ведут эндокринолог/терапевт и акушер-гинеколог. Схема инсулинотерапии и тип препарата инсулина назначаются в зависимости от данных самоконтроля гликемии. Пациентка на режиме интенсифицированной инсулинотерапии должна проводить самоконтроль гликемии не менее 8 раз в день (натощак, перед едой, через 1 час после еды, перед сном, в 03.00 и при плохом самочувствии).
Пероральные ССП во время беременности и грудного вскармливания противопоказаны!
Госпитализация в стационар при выявлении ГСД или при инициации инсулинотерапии не обязательна и зависит лишь от наличия акушерских осложнений. ГСД сам по себе не является показанием к досрочному родоразрешению и плановому кесареву сечению.
Лечение беременных с СД
Все сахароснижающие лекарственные препараты должны быть приостановлены до беременности и заменены на инсулин [5, 11-14, 17, 19].
Используются только препараты инсулина человека короткой и средней продолжительности действия, аналоги инсулина ультракороткого действия и длительного действия, разрешенные в рамках категории В.
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
Таблица 9. Препараты инсулина, разрешенные к применению у беременных
| Фармакологическая группа | Международное непатентованное наименование ЛС | Способ применения | Категория препарата по FDA [1, 2, 3] | Уровень доказательности | |
| Ультракороткого действия (аналоги инсулина человека) | Инсулин лизпро | Подкожно или внутривенно. Устройства для введения: инсулиновые шприц-ручки, инсулиновые помпы, порт для инъекций | В | В | |
| Инсулин аспарт | B | А | |||
| Инсулин глулизин | C | С | |||
| Короткого действия | Инсулин растворимый человеческий генно-инженерный | Подкожно или внутривенно. Устройства для введения: инсулиновые шприцы, инсулиновые шприц-ручки, порт для инъекций | В | А | |
| Cредней продолжитель ности действия | Изофан-инсулин человеческий генно- инженерный | Подкожно. Устройства для введения: инсулиновые шприцы, инсулиновые шприц-ручки, порт для инъекций | В | А | |
| Длительного действия (аналоги инсулина человека) | Инсулин гларгин 100 ЕД/мл | Подкожно. Устройства для введения: инсулиновые шприц-ручки, порт для инъекций | С | В | |
| Инсулин детемир | В | А | |||
Перечень дополнительных лекарственных средств (менее 100% вероятности применения).
Лечение АГ:
У беременных с СД и хронической АГ целевым уровнем АД является 110-129/65-79 мм рт. ст. Дальнейшее снижение уровня артериального давления может быть связано с нарушением роста плода [5, 15-16]. Достижение таких значений АД позволяет в долгосрочной перспективе сохранить материнское здоровье и минимизировать риск нарушений развития плода. ИАПФ и БРА противопоказаны во время беременности, поскольку они могут вызывать фетальную почечную дисплазию, олигогидрамниоз и угнетение внутриутробного развития плода.
Антигипертензивная терапия во время беременности
· препарат выбора – метилдопа.
· при недостаточной эффективности метилдопы могут назначаться:
— блокаторы кальциевых каналов;
— β1-селективные адреноблокаторы.
Диуретики – по жизненным показаниям (олигурия, отек легких, сердечная недостаточность). Рутинное применение диуретиков во время беременности не рекомендуется, так как оно связано с уменьшением ОЦК матери, что приводит к снижению маточно-плацентарной перфузии [5, 11-14].
Таблица 11. Антигипертензивные препараты, разрешенные к применению у беременных
| Фармакологическая группа | Международное непатентованное наименование ЛС | Способ применения | Категория препарата по FDA [1-3] | Уровень доказательности |
| Альфа-адреномиметики | метилдопа | Перорально | В | В |
| Блокаторы кальциевых каналов (БКК) | ||||
| Дигидропиридиновые (БКК-ДГП) | нифедипин, амлодипин, | Перорально | В | В |
| нимодипин | С | С | ||
| Недигидропиридиновые (БКК-НДГП) | дилтиазем | Перорально | В | В |
| β – блокаторы (ББ) | ||||
| Кардиоселективные (β1) | метопролола сукцинат (ХR) | Перорально | С | В |
| бисопролол | Перорально | С | В | |
*применение после регистрации на территории РК
Во время беременности ПРОТИВОПОКАЗАНЫ [5, 11-14]:
· любые таблетированные сахароснижающие препараты;
· ингибиторы АПФ и БРА [15,16];
· ганглиоблокаторы;
· антибиотики (аминогликозиды, тетрациклины, макролиды и др.);
· статины [18].
· во время беременности запрещено использовать биоподобные инсулиновые препараты, не прошедшие полной процедуры регистрации лекарственных средств и дорегистрационных клинических испытаний у беременных.
· оптимальным средством введения инсулина являются инсулиновые помпы с возможностью непрерывного мониторинга глюкозы.
· суточная потребность в инсулине во второй половине беременности может резко увеличиваться, вплоть до 2–3 раз, в сравнении с исходной потребностью до беременности.
· фолиевая кислота 500 мкг в сутки до 12-й недели включительно для профилактики дефектов развития нервной трубки, особенно у женщин с высоким риском [5,11-14]; иодид калия 250 мкг в сутки в течение всей беременности – при отсутствии противопоказаний [5,11-14].
· антибиотикотерапия при выявлении инфекции мочевыводящих путей (пенициллины в I триместре, пенициллины или цефалоспорины – во II или III триместрах).
Особенности инсулинотерапии у беременных при СД 1 типа [10-14]
Первые 12 недель у женщин СД 1 типа из-за «гипогликемизирующего» влияния плода (из-за перехода глюкозы из кровотока матери в кровоток плода) сопровождаются «улучшением» течения диабета, уменьшается потребность в суточном применении инсулина, что может проявляться гипогликемическими состояниями с феноменом Сомоджи и последующей декомпенсацией.
Женщины с СД на инсулинотерапии должны быть предупреждены о повышенном риске гипогликемии и его затрудненном распознавании во время беременности, особенно в первом триместре. Беременные с СД 1 должны быть обеспечены запасами глюкагона [14].
Начиная с 13 недели увеличиваются гипергликемия и глюкозурия, возрастают потребность в инсулине (в среднем на 30-100% от предгестационного уровня) и риск развития кетоацидоза, особенно в сроке 28-30 нед. Это связано с высокой гормональной активностью плаценты, продуцирующей такие контринсулярные агенты, как хорионический соматомамматропин, прогестерон, эстрогены. Их избыток приводит к:
· инсулинорезистентности;
· снижению чувствительности организма больного к зкзогенному инсулину;
· увеличению потребности в суточной дозе инсулина;
· выраженному синдрому «утренней зари» с максимальным повышением уровня глюкозы в ранние утренние часы.
При утренней гипергликемии увеличение вечерней дозы продленного инсулина не желательно, в связи с высоким риском ночной гипогликемии. Поэтому у этих женщин при утренней гипергликемии рекомендовано вводить утреннюю дозу продленного инсулина и дополнительную дозу короткого/ультракороткого действия инсулина или перевод на помповую инсулинотерапию.
Особенности инсулинотерапии при проведении профилактики респираторного дистресс-синдрома плода: при назначении дексаметазона по 6 мг 2 раза в день в течение 2 дней доза продленного инсулина удваивается на период введения дексаметазона. Назначается котроль гликемии в 06.00, до и после еды, перед сном и в 03.00. для коррекции дозы короткого инсулина. Проводится коррекция водно-солевого обмена.
После 37 недели беременности потребность в инсулине может вновь снизиться, что приводит в среднем к снижению дозы инсулина на 4-8 ед/сутки. Полагают, что инсулинсинтезирующая активность β клеточного аппарата ПЖ плода к этому моменту столь высока, что обеспечивает значительное потребление глюкозы из крови матери. При резком снижении гликемии желательно усилить контроль за состоянием плода в связи с возможным угнетением феоплацентарного комплекса на фоне плацентарной недостаточности.
В родах происходят значительные колебания уровня глюкозы в крови, могут развиться гипергликемия и ацидоз под влиянием эмоциональных воздействий или гипогликемии, как следствия проделанной физической работы, утомления женщины.
После родов глюкоза крови быстро снижается (на фоне падения уровня плацентарных гормонов после рождения). При этом потребность в инсулине на короткое время (2-4 дня) становится меньше, чем до беременности. Затем постепенно глюкоза крови повышается. К 7-21-му дню послеродового периода она достигает уровня, наблюдавшегося до беременности.
Хирургическое вмешательство: нет.
Дальнейшее ведение
Таблица 11. Ведение беременных женщин с сахарным диабетом [11-14]
| Срок беременности | План ведения беременной женщины с СД |
| Первая консультация (совместно с эндокринологом и акушером-гинекологом) | · предоставление информации и совета по оптимизации гликемического контроля; · сбор полного медицинского анамнеза для определение осложнений сахарного диабета; · оценка всех принимаемых медикаментов и их побочных эффектов; · прохождение обследования состояния сетчатки глаза и функции почек в случае наличия их нарушения в анамнезе; |
| 7-9 нед | · подтверждение беременности и срока гестации |
| Полное антенатальное регистрирование | · предоставление полной информации по СД во время беременности и его влияния на беременность, родоразрешение и ранний послеродовый период и материнство (кормление грудью и начальный уход за ребенком) |
| 16 нед | · обследования сетчатки на 16-20 неделе у женщин с прегестационным СД при выявлении дивбетической ретинопатии во время первой консультации окулиста |
| 20 нед | · УЗИ плода сердца в четырех-камерном виде и сосудистого сердечного оттока на 18-20 неделе |
| 28 нед | · УЗИ плода для оценки его роста и объема околоплодных вод; · обследования сетчатки у женщин с прегестационным СД при отсутствии признаков диабетической ретинопатии на первой консультации |
| 32 нед | · УЗИ плода для оценки его роста и объема околоплодных вод |
| 36 нед | УЗИ плода для оценки его роста и объема околоплодных вод Решение о: · сроках и методе родоразрешения; · анастезия во время родов; · коррекция инсулинотерапии во время родов и в период лактации; · уход за ребенком после родов; · кормление грудью и его эффект на гликемию; · контрацепция и повторный послеродовый осмотр. |
Индикаторы эффективности лечения:
· достижение максимально близкого к нормальному состоянию уровня углеводного и липидного обменов, нормализация АД у беременной;
· развитие мотивации к самоконтролю;
· профилактика специфических осложнений сахарного диабета;
· отсутствие осложнений во время беременности и родов, рождение живого здорового доношенного ребенка.
Таблица 12. Целевые показатели гликемии у больных ГСД [5, 6, 9]
| Показатель (глюкоза) | Целевой уровень (результат, калиброванный по плазме) |
| Натощак | |
| Перед едой | |
| Перед сном | |
| В 03.00 | |
| Через 1 час после еды | |
| HbA1c |
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Беременным женщинам с СД 1 или 2 типов без каких-либо других осложнений рекомендуется планировать роды путем индукции родов или планового кесарева сечения между 37 +0 недель и 38 +6 недель беременности [13].
Беременным женщинам с СД 1 или 2 типов с осложнениями со стороны матери или плода рассмотреть возможность планирования родов в сроки до 37 + 0 недель [13].
Женщинам с ГСД рекомендуется планировать роды путем индукции родов или планового кесарева сечения не позже 40 + 6 недели [13].
При планировании родов у больных с СД 1 типа необходимо проводить оценку степени зрелости плода, так как возможно запоздалое созревание его функциональных систем.
Беременные женщины с СД и макросомией плода должны быть проинформированы о возможных рисках осложнений при нормальных вагинальных родах, индукции родов и кесаревом сечении.
При любой форме фетопатии, нестабильном уровне глюкозы, прогрессировании поздних осложнений диабета, особенно у беременных группы «высокого акушерского риска» необходимо решить вопрос о досрочном родоразрешении.
Ранний токсикоз беременных с кетоацидозом
Беременные женщины с кетоацидозом нуждаются в госпитализации.
Беременным необходима регидратация солевыми растворами в объеме 1,5-2,5 л/сут, а также перорально 2-4 л/сут водой без газа (медленно, маленькими глотками). В питании беременной на весь период лечения рекомендуется протертая пища, преимущественно углеводистая (каши, соки, кисели), с дополнительным досаливанием, исключением видимых жиров. При гликемии менее 14,0 ммоль/л инсулин вводится на фоне 5% раствора глюкозы.
Ведение родов [10,11]:
· оптимальный срок родоразрешения – 38–40 недель;
· оптимальный метод родоразрешения – роды через естественные родовые пути с тщательным контролем гликемии во время (ежечасно) и после родов;
Показания к операции кесарева сечения:
· акушерские показания к оперативному родоразрешению (плановые/экстренные);
· наличие выраженных или прогрессирующих осложнений СД.
Ведение послеродового периода при СД
У женщин с СД 1 типа после родов и с началом лактации доза продленного инсулина может снижаться на 80-90%, доза короткого инсулина обычно не превышает 2-4 ед перед едой по уровню гликемии (на период 1-3 дней после родов). Постепенно в течение 1-3 недель потребность в инсулине повышается и доза инсулина достигает предгестационного уровня. Поэтому:
· адаптировать дозы инсулина с учетом быстрого снижения потребности уже в первые сутки после родов с момента рождения плаценты (на 50% и более, возвращение к исходным дозам до беременности);
· рекомендовать грудное вскармливание (предупредить о возможном развитии гипогликемии у матери!);
· эффективная контрацепция минимум в течение 1,5 лет.
Тактика после родов у пациентки с ГСД
· после родов у всех пациенток с ГСД отменяется инсулинотерапия;
· течение первых трех суток после родов необходимо обязательное измерение уровня глюкозы венозной плазмы с целью выявления возможного нарушения углеводного обмена;
· пациентки, перенесшие ГСД, являются группой высокого риска по его развитию в последующие беременности и СД 2 типа в будущем. Эти женщины должны находиться под постоянным контролем со стороны эндокринолога и акушера-гинеколога;
· через 6–12 недель после родов всем женщинам с уровнем глюкозы венозной плазмы натощак · проводить ежегодный тест на HbA1c женщинам, у которых был диагностирован ГСД [13];
· диета, направленная на снижение массы при ее избытке;
· расширение физической активности;
· планирование последующих беременностей.
Карта наблюдения пациента, маршрутизация пациента: нет.
Немедикаментозное лечение: смотрите Амбулаторный уровень.
Медикаментозное лечение: смотрите Амбулаторный уровень.
Инсулинотерапия во время родов [8,9,13]
При естественных родах:
· уровни гликемии необходимо поддерживать в пределах 4,0-7,0 ммоль/л. Продолжить введение продленного инсулина;
· при приеме пищи во время родов введение короткого инсулина должно покрывать количество потребленных ХЕ (приложение 5);
· контроль гликемии каждые 2 часа;
· при гликемии менее 3,5 ммоль/л показано внутривенное введение 5% раствора глюкозы 200 мл. При гликемии ниже 5,0 ммоль/л дополнительно 10 г глюкозы (рассасывать в полости рта). При гликемии более 8,0-9,0 ммоль/л внутримышечное введение 1 ед простого инсулина, при 10,0-12,0 ммоль/л 2 ед., при 13,0-15,0 ммоль/л -3 ед., при гликемии более 16,0 ммоль/л – 4 ед.;
· при симптомах дегидратации внутривенное введение физиологического раствора;
· у беременных с СД 2 типа с низкой потребностью в инсулине (до 14 ед/сут) введения инсулина во время родов не требуется.
При оперативных родах:
· в день операции вводят утреннюю дозу продленного инсулина (при нормогликемии дозу уменьшают на 10-20%, при гипергликемии — дозу продленного инсулин вводят без коррекции, а также дополнительно 1-4 ед. короткого инсулина).
· в случае применения общей анестезии во время родов у женщин с СД, регулярный контроль уровня глюкозы крови (каждые 30 минут) должен быть осуществлен с момента индукции до рождения плода и полного восстановления женщины от общей анестезии.
· дальнейшая тактика гипогликемизирующей терапии аналогична тактике при естественном родоразрешении.
· на второй день после операции, при ограниченном приеме пищи дозу продленного инсулина снижают на 50% (преимущественно вводят утром) и короткий инсулин по 2-4 ед. перед едой при гликемии более 6,0 ммоль/л.
Особенности ведения родов при СД
· постоянный кардиотогографический контроль;
· тщательное обезболивание.
Хирургическое вмешательство:
· кесарево сечение (смотрите клинический протокол Кесарево сечение).
Индикаторы эффективности лечения:
· достижение максимально близкого к нормальному состоянию уровня углеводного и липидного обменов, нормализация АД у беременной;
· развитие мотивации к самоконтролю;
· профилактика специфических осложнений сахарного диабета;
· отсутствие осложнений во время беременности и родов, рождение живого здорового доношенного ребенка.
Таблица 12. Целевые показатели гликемии у больных ГСД [5, 6, 9]
| Показатель (глюкоза) | Целевой уровень (результат, калиброванный по плазме) |
| Натощак | |
| Перед едой | |
| Перед сном | |
| В 03.00 | |
| Через 1 час после еды | |
| HbA1c |
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации:
· все беременные женщины подлежат госпитализации при выявлении у них СД.
· женщины с прегестационным СД госпитализируются в следующие сроки беременности:
Первая госпитализация проводится в сроке беременности до 12 недель в стационар эндокринологического/терапевтического профиля в связи понижением потребности в инсулине и риском развития гипогликемических состояний.
Цель госпитализации:
· решение вопроса о возможности пролонгирования беременности;
· выявление и коррекция метаболических и микроциркуляторных нарушений СД и сопутствующей экстрагенитальной патологии, обучение в «Школе диабета» (при пролонгировании беременности).
Вторая госпитализация – в сроке 24-28 недель беременности в стационар эндокринологического/терапевтического профиля.
Цель госпитализации: коррекция и контроль динамики метаболических и микроциркуляторных нарушений СД.
Третья госпитализация – проводится в отделение патологии беременных организаций родовспоможения 2-3 уровня регионализации перинатальной помощи:
· при СД 1 и 2 типов в сроке 36-38 недель беременности;
· при ГСД – в сроке 38-39 неделе беременности.
Цель госпитализации – оценка состояния плода, коррекция инсулинотерапии, выбор метода и срока родоразрешения.
*Возможно ведение беременных с СД в удовлетворительном состоянии в амбулаторных условиях, если СД компенсирован и проведены все необходимые обследования
Показания для экстренной госпитализации:
· дебют СД во время беременности;
· гипер/гипогликемические прекома/кома;
· кетоацидотическая прекома и кома;
· прогрессирование сосудистых осложнений СД (ретинопатии, нефропатии);
· инфекции, интоксикации;
· присоединение акушерских осложнений, требующих экстренных мероприятий.
Информация
Источники и литература
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2017
- 1) FDA/CDER SBIA Chronicles. Drugs in Pregnancy and Lactation: Improved Benefit-Risk Information. January 22, 2015. Accessed April 25, 2017 at http://www.fda.gov/downloads/Drugs/DevelopmentApprovalProcess/SmallBusinessAssistance/UCM431132.pdf 2) FDA Consumer Articles. Pregnant? Breastfeeding? Better Drug Information Is Coming. Updated: December 17, 2014. Accessed April 25, 2017 at https://www.drugs.com/fda-consumer/pregnant-breastfeeding-better-drug-information-is-coming-334.html 3) World Health Organization. Definition, Diagnosis, and Classification of Diabetes Mellitus and its Complicatios: Report of a WHO consultation. Part 1: Diagnosis and Classification of Diabetes Mellitus. Geneva, World Health Organization, 1999 (WHO/NCD/NCS/99.2). 4) American Diabetes Association. Standards of medical care in diabetes, 2017. Diabetes Care, 2017, Volume 40 (Supplement 1) 5) Алгоритмы специализированной медицинской помощи больным сахарным диабетом. Под ред. И.И. Дедова, М.В. Шестаковой, А.Ю. Майорова, 8-й выпуск. Москва, 2017 6) Российиский национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение»/Дедов И.И., Краснопольский В.И., Сухих Г.Т. От имени рабочей группы//Сахарный диабет. 2012. — №4. – С.4-10. 7) World Health Organization. Use of Glycated Haemoglobin (HbAlc) in the Diagnosis of Diabetes Mellitus. Abbreviated Report of a WHO Consultation. World Health Organization, 2011 (WHO/NMH/CHP/CPM/11.1).
 Базарбекова Р.Б., Нурбекова А.А., Даньярова Л.Б., Досанова А.К. Консенсус по диагностике и лечению сахарного диабета. Издание четвертое. Алматы, 2016. – 64 с. 9) Избранные вопросы перинатологии. Под редакцией проф. Р.Й.Надишаускене. Издательство Литва. 2012г. 652 с 10) Diabetes and Pregnancy: An Endocrine Society Clinical Practice Guideline. Last Updated: 2013. J Clin Endocrinol Metab, 2013; 98: 4227–4249 11) Scottish Intercollegiate Guidelines Network (SIGN). Management of diabetes. A national clinical guideline, Updated 2013. 12) NICE Guideline. Diabetes in pregnancy: management from preconception to the postnatal period, 2015. 13) I. Blumer, E. Hadar, D. Hadden, L. Jovanovic, J. Mestman, M. HassMurad, Y. Yogev. Diabetes and Pregnancy: An Endocrine Society Clinical Practice Guideline. J Clin Endocrinol Metab, November 2-13, 98(11):4227-4249. 15) Canadian Diabetes Association Clinical Practice Guidelines Expert Committee. Canadian Diabetes Association 2013 Clinical Practice Guidelines for the Prevention and Management of Diabetes in Canada. Can J Diabetes 2013;37(suppl 1):S1-S212. 16) Singh SR, Ahmad F, Lal A, et al. Efficacy and safety of insulin analogues for the management of diabetes mellitus: a meta-analysis. CMAJ 2009;180:385-97.
Базарбекова Р.Б., Нурбекова А.А., Даньярова Л.Б., Досанова А.К. Консенсус по диагностике и лечению сахарного диабета. Издание четвертое. Алматы, 2016. – 64 с. 9) Избранные вопросы перинатологии. Под редакцией проф. Р.Й.Надишаускене. Издательство Литва. 2012г. 652 с 10) Diabetes and Pregnancy: An Endocrine Society Clinical Practice Guideline. Last Updated: 2013. J Clin Endocrinol Metab, 2013; 98: 4227–4249 11) Scottish Intercollegiate Guidelines Network (SIGN). Management of diabetes. A national clinical guideline, Updated 2013. 12) NICE Guideline. Diabetes in pregnancy: management from preconception to the postnatal period, 2015. 13) I. Blumer, E. Hadar, D. Hadden, L. Jovanovic, J. Mestman, M. HassMurad, Y. Yogev. Diabetes and Pregnancy: An Endocrine Society Clinical Practice Guideline. J Clin Endocrinol Metab, November 2-13, 98(11):4227-4249. 15) Canadian Diabetes Association Clinical Practice Guidelines Expert Committee. Canadian Diabetes Association 2013 Clinical Practice Guidelines for the Prevention and Management of Diabetes in Canada. Can J Diabetes 2013;37(suppl 1):S1-S212. 16) Singh SR, Ahmad F, Lal A, et al. Efficacy and safety of insulin analogues for the management of diabetes mellitus: a meta-analysis. CMAJ 2009;180:385-97.
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола с указание квалификационных данных:
1) Нурбекова Акмарал Асыловна – доктор медицинских наук, профессор кафедры эндокринологии РГП на ПХВ «Казахский национальный медицинский университет имени С.Д.Асфендиярова»;
2) Даньярова Лаура Бахытжановна – кандидат медицинских наук, эндокринолог, руководитель отдела эндокринологии РГП на ПХВ «Научно-исследовательского института кардиологии и внутренних болезней»;
3) Дощанова Айкерм Мжаверовна – доктор медицинских наук, профессор, заведующая кафедрой интернатуры акушерства и гинекологии АО «Медицинский Университет Астана»;
4) Смагулова Газиза Ажмагиевна – кандидат медицинских наук, доцент, заведующая кафедрой пропедевтики внутренних болезней и клинической фармакологии РГП на ПХВ «Западно-Казахстанский государственный медицинский университет им. М. Оспанова».Указание на отсутствие конфликта интересов: нет.
Рецензент:
Базарбекова Римма Базарбековна – доктор медицинских наук, профессор, заведующая кафедрой эндокринологии АО «Казахский медицинский университет непрерывного образования», Председатель РОО «Ассоциация врачей эндокринологов Казахстана».Указание условий пересмотра протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Приложение 1
У беременных женщин диагностика СД проводится на основании лабораторных определений уровня только глюкозы венозной плазмы.
Интерпретацию результатов тестирования проводят акушеры-гинекологи, терапевты, врачи общей практики. Специальной консультации эндокринолога для установления факта нарушения углеводного обмена во время беременности не требуется.Диагностика нарушений углеводного обмена при беременности проводится в 2 фазы [5].
1 ФАЗА. При первом обращении беременной к врачу любой специальности на сроке до 24 недель в обязательном порядке проводится одно из следующих исследований:
· глюкоза венозной плазмы натощак (определение глюкозы венозной плазмы проводится после предварительного голодания в течение не менее 8 часов и не более 14 часов);
· HbA1c с использованием метода определения, сертифицированного в соответствии с National Glycohemoglobin Standartization Program (NGSP) и стандартизованного в соответствии с референсными значениями, принятыми в DCCT (Diabetes Control and Complications Study);
· глюкоза венозной плазмы в любое время дня вне зависимости от приема пищи.Таблица 2 Пороговые значения глюкозы венозной плазмы для диагностики манифестного (впервые выявленного) СД во время беременности [2, 5].
Манифестный (впервые выявленный) СД у беременных 1 Глюкоза венозной плазмы натощак ≥7,0 ммоль/л HbA1c 2 ≥6,5% Глюкоза венозной плазмы вне зависимости от времени суток и приема пищи при наличии симптомов гипергликемии ≥11,1 ммоль/л 1 Если аномальные значения были получены впервые и нет симптомов гипергликемии, то предварительный диагноз манифестного СД во время беременности должен быть подтвержден уровнем глюкозы венозной плазмы натощак или HbA1c с использованием стандартизированных тестов.
При наличии симптомов гипергликемии для установления диагноза СД достаточно одного определения в диабетическом диапазоне (гликемии или HbA1c). В случае выявления манифестного СД он должен быть в ближайшие сроки квалифицирован в какую-либо диагностическую категорию согласно действующей классификации ВОЗ, например, СД 1 типа, СД 2 типа и т.д.
2 HbA1c с использованием метода определения, сертифицированного в соответствии с National Glycohemoglobin Standartization Program (NGSP) и стандартизованного в соответствии с референсными значениями, принятыми в DCCT (Diabetes Control and Complications Study).
В том случае, если результат исследования соответствует категории манифестного (впервые выявленного) СД, уточняется его тип и больная немедленно передается для дальнейшего ведения эндокринологу.
Если уровень HbA1cТаблица 3 Пороговые значения глюкозы венозной плазмы для диагностики ГСД [2, 5]
ГСД при первичном обращении Глюкоза венозной плазмы 1, 2 ммоль/л Натощак ≥5,1, но 1 Исследуется только уровень глюкозы в венозной плазме. Использование проб цельной капиллярной крови не рекомендуется.
2 На любом сроке беременности (достаточно одного аномального значения измерения уровня глюкозы венозной плазмы).При первом обращении беременным женщинам с ИМТ ≥25 кг/м 2 и имеющим нижеперечисленные факторы риска [2, 5] проводится ПГГТ на выявление скрытого СД 2 типа (таблица 2):
• малоподвижный образ жизни
• родственники 1-й линии родства, страдающие СД
• женщины, имеющие в анамнезе роды крупным плодом (более 4000г), мертворождение или установленный гестационный диабет
• гипертензия (≥140/90 мм. рт. ст. или на антигипертензивной терапии)
• уровень ЛПВП 0,9 ммоль/л (или 35 мг/дл) и/или уровень триглицеридов 2,82 ммоль/л (250 мг /дл)
• наличие HbAlc ≥ 5,7%, предшествующих нарушенной толерантности к глюкозе или нарушенной гликемии натощак
• кардиоваскулярные заболевания в анамнезе
• другие клинические состояния, ассоциированные с инсулинорезистентностью (в том числе ожирение тяжелой степени, акантозис нигриканс)
• синдром поликистозных яичников.2 ФАЗА – проводится на 24–28-й неделе беременности.
Всем женщинам, у которых не было выявлено СД на ранних сроках беременности, для диагностики ГСД проводится ПГТТ с 75 г глюкозы (приложение 2).Таблица 4 Пороговые значения глюкозы венозной плазмы для диагностики ГСД [2,5]
ГСД, пероральный глюкозотолерантный тест (ПГТТ) с 75 г глюкозы Глюкоза венозной плазмы 1,2,3 ммоль/л Натощак ≥5,1, но Через 1 час ≥10,0 Через 2 часа ≥8,5 и < 11,1 1 Исследуется только уровень глюкозы в венозной плазме. Использование проб цельной капиллярной крови не рекомендуется.
2 На любом сроке беременности (достаточно одного аномального значения измерения уровня глюкозы венозной плазмы).
3 По результатам ПГТТ с 75 г глюкозы для установления диагноза ГСД достаточно хотя бы одного значения уровня глюкозы венозной плазмы из трех, которое было бы равным или выше порогового. При получении аномальных значений в исходном измерении нагрузка глюкозой не проводится; при получении аномальных значений во второй точке, третье измерение не требуется.Уровень глюкозы натощак, случайное определение уровня глюкозы крови глюкометром и определение глюкозы в моче (лакмусовая проба мочи) не являются рекомендованными тестами диагностирования ГСД.
Приложение 2
Правила проведения ПГТТ
ПГТТ с 75г глюкозы является безопасным нагрузочным диагностическим тестом для выявления нарушения углеводного обмена во время беременности.
Интерпретация результатов ПГТТ может проводиться врачом любой специальности: акушером, гинекологом, терапевтом, врачом общей практики, эндокринологом.
Тест выполняется на фоне обычного питания (не менее 150 г углеводов в день), как минимум, в течение 3 дней, предшествующих исследованию. Тест проводится утром натощак после 8–14-часового ночного голодания. Последний прием пищи должен обязательно содержать 30–50 г углеводов. Пить воду не запрещается. В процессе проведения теста пациентка должна сидеть. Курение до завершения теста запрещается. Лекарственные средства, влияющие на уровень глюкозы крови (поливитамины и препараты железа, содержащие углеводы, глюкокортикоиды, β-адреноблокаторы, β-адреномиметики), по возможности, следует принимать после окончания теста.
ПГТТ не проводится:
— при раннем токсикозе беременных (рвота, тошнота);
— при необходимости соблюдения строгого постельного режима (тест не проводится до момента расширения двигательного режима);
— на фоне острого воспалительного или инфекционного заболевания;
— при обострении хронического панкреатита или наличии демпинг-синдрома (синдром резецированного желудка).
Определение глюкозы венозной плазмы выполняется только в лаборатории на биохимических анализаторах либо на анализаторах глюкозы. Использование портативных средств самоконтроля (глюкометров) для проведения теста запрещено.
Забор крови производится в холодную пробирку (лучше вакуумную), содержащую консерванты: фторид натрия (6 мг на 1 мл цельной крови) как ингибитор энолазы для предотвращения спонтанного гликолиза, а также EDTA или цитрат натрия как антикоагулянты. Пробирка помещается в воду со льдом. Затем немедленно (не позднее ближайших 30 минут) кровь центрифугируется для разделения плазмы и форменных элементов. Плазма переносится в другую пластиковую пробирку. В этой биологической жидкости и производится определение уровня глюкозы.Этапы выполнения теста
1-й этап. После забора первой пробы плазмы венозной крови натощак уровень глюкозы измеряется немедленно, т.к. при получении результатов, указывающих на манифестный (впервые выявленный) СД или ГСД, дальнейшая нагрузка глюкозой не проводится и тест прекращается. При невозможности экспресс-определения уровня глюкозы тест продолжается и доводится до конца.
2-й этап. При продолжении теста пациентка должна в течение 5 минут выпить раствор глюкозы, состоящий из 75г сухой (ангидрита или безводной) глюкозы, растворенной в 250–300 мл теплой (37–40°С) питьевой негазированной (или дистиллированной) воды. Если используется моногидрат глюкозы, для проведения теста необходимо 82,5 г вещества. Начало приема раствора глюкозы считается началом теста.
3-й этап. Следующие пробы крови для определения уровня глюкозы венозной плазмы берутся через 1 и 2 часа после нагрузки глюкозой. При получении результатов, указывающих на ГСД после 2-го забора крови, тест прекращается.Приложение 3
Система НМГ используется как современный метод диагностики изменений гликемии, выявления моделей и повторяющихся тенденций, выявления гипогликемий, проведения коррекции лечения и подбора сахароснижающей терапии; способствует обучению пациентов и их участию в своем лечении.
НМГ представляет собой более современный и точный подход по сравнению с самоконтролем в домашних условиях. НМГ позволяет измерять уровни глюкозы в межклеточной жидкости каждые 5 минут (288 измерений за сутки), предоставляя врачу и пациенту подробную информацию касательно уровня глюкозы и тенденций изменения ее концентрации, а также подает тревожные сигналы при гипо- и гипергликемии.Показания для проведения НМГ:
· пациенты с уровнем HbA1c вне целевых параметров;
· пациенты с несоответствием между уровнем HbA1c и показателями, зарегистрированными в дневнике;
· пациенты, с гипогликемией или в случаях подозрения на нечувствительность к наступлению гипогликемии;
· пациенты с боязнью гипогликемии, препятствующей коррекции лечения;
· дети с высокой вариабельностью гликемии;
· беременные женщины;
· обучение пациентов и привлечение к участию в своем лечении;
· изменение поведенческих установок у пациентов, которые не проводили самостоятельно мониторинг гликемии.Приложение 4
Замена продуктов по системе ХЕ
1 XE — количество продукта, содержащее 15 г углеводовМолоко и жидкие молочные продукты Молоко 250 мл 1 стакан Кефир 250 мл 1 стакан Сливки 250 мл 1 стакан Кумыс 250 мл 1 стакан Шубат 125 мл ½ стакана Хлеб и хлебобулочные изделия Белый хлеб 25 г 1 кусок Черный хлеб 30 г 1 кусок Сухари 15 г — Панировочные сухари 15 г 1 ст. ложка Макаронные изделия Вермишель, лапша, рожки, макароны
сочни2-4 ст. ложки в зависимости от формы изделия Крупы, мука Крупа любая в варенном виде 2 ст.л. с горкой Крупа манная 2 ст.л. Мука 1 ст. л Картофель, кукуруза Кукуруза 100 г ½ початка Сырой картофель 75 г 1 штука величиной с крупное куриное яйцо Картофельное пюре 90 г 2 ст. ложки с горкой Жаренный картофель 35 г 2 ст. ложки Морковь и свекла – до 200 г не учитываются, при употреблении более 200 г в один прием пищи считаются как 1 ХЕ Фрукты и ягоды (с косточками и кожурой) Абрикосы 110 г 2-3 штуки Айва 140 г 1 штука Ананас 140 г 1 кусок (поперечный срез-1 см) Арбуз 270 г 1 кусок Апельсин 150 г 1 штука, средний Банан 70 г ½ штуки, среднего Брусника 140 г 7 ст. ложек Виноград 70 г 12 шт. небольших Вишня 90 г 15 штук Гранат 170 г 1 шт. большой Грейфрут 170 г 0,5 шт. крупный Груша 90 г 1 шт., маленькая Дыня 100 г 1 кусок Ежевика 140 г 8 ст. ложек Инжир 80 г 1 штука Киви 110 г 1,5 штуки, крупной Клубника 160 г 10 штук, средних Крыжовник 120 г 6 ст. ложек Малина 150 г 8 ст. ложек Манго 110 г 1 штука, большой Мандарины 150 г 2-3 штуки, средних Персик 120 г 1 штука, средний Сливы 90 г 3-4 штуки, небольших Смородин 140 г 7 ст. ложек Хурма 70 г 1 штука, маленькая Черника 90 г 7 ст. ложек Яблоко 90 г 1 штука, маленькое Фруктовый сок 100 г 0,5 стакана Сухофрукты 20-30 г — Другие продукты Квас 250 мл 1 стакан Любой сладкий напиток 100 мл ½ стакана Мороженное 65 г — Сахар-песок 10 г 1 ст. ложка Сахар-кусковой 10 г 2 куска Варенье, мед 1 ст. ложка Пельмени, блины, оладьи, пирожки, сырники, вареники, котлеты также содержат углеводы, но количество ХЕ зависит от размера и рецепта изделия. При употреблении мяса – первые 100 г не учитываются, каждые последующие 100 г соответствуют 1 ХЕ
Гестационный сахарный диабет: родить и забыть о нем?

Гестационный сахарный диабет является распространенной патологией, которая встречается исключительно во время беременности. К счастью, при грамотном ведении пациенток и соблюдении ими врачебных рекомендаций в большинстве случаев все заканчивается благополучно. Однако бывает и такое, что проблемы с обменом углеводов никуда не исчезают после рождения ребёнка, и сахарный диабет остается. Кто входит в группу риска? Как избежать проблемы?

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Суть заболевания и статистика

Самой частой патологией обмена веществ у беременных женщин является гестационный сахарный диабет. При этом повышается риск различных осложнений при беременности как со стороны матери, так и со стороны малыша.
В последнее время такой диагноз врачи стали выставлять гораздо чаще. Почему так произошло?
- Во-первых, действительно увеличилось число пациенток с гестационным диабетом.
- Во-вторых, его стали лучше выявлять. Кроме того, несколько изменились критерии постановки диагноза.
Как часто встречается патология? Распространенность гестационного диабета отличается в разных странах (колеблется от 1% до 20%). В среднем гестационным диабетом страдают около 7% будущих мам.

Исследования показали, что риск развития диабета 2 типа оказывается в 7 раз выше у тех женщин, которые перенесли гестационный сахарный диабет.
В чем суть заболевания? Гормональные перестройки в женском организме неизбежны при вынашивании ребёнка. Серьезные изменения касаются обмена веществ, в том, числе обмена углеводов. Организму требуется вырабатывать больше инсулина для утилизации глюкозы, так как к нему снижается чувствительность тканей.
У некоторых женщин поджелудочная железа «не успевает» справиться с такой нагрузкой, в результате уровень сахара (глюкозы) в крови неизбежно повышается. Повышенный уровень сахара в крови на фоне беременности оказывает негативное влияние на организм матери и ребёнка.

Не всегда удается сразу разобраться с тем, какая патология возникла у беременной женщины. Развился у нее гестационный диабет, или же так дал о себе знать диабет другого типа, который просто впервые проявился на фоне вынашивания ребёнка.
Чем гестационный диабет опасен для ребёнка?
Излишки глюкозы из крови матери легко проникают в кровоток плода, а вот с инсулином этого не происходит. Но после 20 недель поджелудочная железа крохи начинает вырабатывать свой собственный инсулин. Чем больше глюкозы будет в его кровотоке, тем больше инсулина будет вырабатываться.
На фоне подъема инсулина в крови плода у него начинается выработка гормонов коры надпочечников в большом количестве. Это приводит к избыточному образованию белков и жиров, что сказывается ускоренным ростом малыша. При этом задерживается созревание его органов.
То есть, ребёнок может родиться относительно крупным (даже раньше срока), но при этом незрелым, что затрудняет его адаптацию к внеутробной жизни.
Особенности диагностики и факторы риска

Исследование уровня натощакового (на голодный желудок) сахара проводится у всех беременных женщин. Очень важно впервые сдать анализ на сроке до 24 недель беременности.

Кровь на сахар сдается из вены. Обычно такой анализ женщины сдают утром. Промежуток голодания до анализа должен быть не менее 8 часов, но и не более 14.
Несмотря на то, что нормальный уровень сахара у взрослого человека составляет 3,5-5,5 ммоль/л, при гестации уровень натощаковой глюкозы 5,1 ммоль/л уже является тревожным. Исследование проб капиллярной крови (например, с помощью портативных глюкометров) для диагностики гестационного диабета не целесообразно. Иногда исследуется уровень венозной глюкозы в любое время суток, вне зависимости от приема пищи.
Далее врач по показаниям дает направления на исследование уровня гликированного гемоглобина и на тест толерантности к глюкозе. Глюкозотолерантный тест (при отсутствии противопоказаний) проводится всем беременным женщинам. На консультацию к эндокринологу направляются далеко не все будущие мамы. Чаще беременных с гестационным диабетом ведут акушер-гинеколог и терапевт.
Особое внимание уделяется тем будущим мамам, которые входят в группу риска по развитию гестационного диабета. Кто к ней относится?
- Пациентки с изначально избыточным весом, если индекс массы тела превышает или равен 30,0 кг/м2.
- Беременные женщины, имеющие близких родственников с диабетом 2 типа.
- Женщины, имеющие в анамнезе гестационный диабет.
- Пациентки с глюкозурией (сахар в моче).
Какие рекомендации даст врач?

Не у всех женщин диабет проходит вместе с беременностью. В будущем заболевание может дать о себе знать диабетом 2 типа. Кроме того, возрастает риск ожирения и развития сердечно-сосудистой патологии. По данным некоторых исследований эти риски распространяются даже на детей заболевшей женщины.
Тревожный диагноз гестационного сахарного диабета выставлен. Как быть дальше? Каких рекомендаций необходимо придерживаться, чтобы все прошло благоприятно?
- Диетотерапия и поддержание нормального веса
Максимально сокращаются (в идеале исключаются) легкоусвояемые углеводы, ограничиваются жиры. О сладостях, белом хлебе, сдобе и продуктах с высоким гликемическим индексом нужно забыть. А вот большое количество овощей, фруктов, продукты из цельного зерна, блюда из рыбы, напротив, входят в полезный рацион. Требуется регулярное питание небольшими порциями. Частота приемов пищи – 4-6 раз в сутки.

Доказано, что риск развития диабета 2 типа после гестационного на 40-75% ниже у тех женщин, которые придерживаются при беременности правильного питания.
Кроме того, результаты некоторых исследований говорят о том, что избыточный вес при беременности и чрезмерные весовые прибавки являются факторами риска развития диабета 2 типа (риск возрастает примерно на 27%).
- Регулярные посильные физические нагрузки
Сидячий и малоподвижный образ жизни при беременности является фактором риска гестационного диабета. Для беременных женщин физической нагрузкой может быть обычная ходьба. Пешие прогулки на свежем воздухе (не менее 2-3 часов в неделю) будут полезны и для мамы, и для ее малыша. При отсутствии противопоказаний можно посещать специальные тренировки для будущих мам (фитнес, йога, гимнастика). Полезно плавать в бассейне.

Доказано, что чуть больше 2 часов легких физических нагрузок или примерно 75 минут интенсивных упражнений в неделю снижают риск перехода гестационного диабета в сахарный после родов на 45%.
Если женщина будет выполнять регулярные силовые упражнения, то риск развития диабета 2 типа снизится примерно на 30%.
- Инсулинотерапия
Любые препараты, снижающие уровень глюкозы, при беременности запрещены. Исключение составляет инсулин. К счастью, в большинстве случаев удается обойтись без инсулина. Его назначают в тех случаях, когда сахар в крови не удается нормализовать другими способами (нагрузки, диета), а также при появлении признаков диабетической фетопатии (со стороны ребёнка): крупный плод, отечность тканей, увеличение внутренних органов в размерах. При необходимости назначения препаратов инсулина будущая мама направляется на консультацию к эндокринологу.
- Грудное вскармливание
Важно настроиться на грудное вскармливание еще на этапе вынашивания крохи, изучить соответствующую литературу, по возможности посетить школу матери. Грудное вскармливание полезно не только для крохи, оно еще и благотворно воздействует на обмен веществ в организме матери.

Риск заболевания сахарным диабетом 2 типа ниже на 46% у тех женщин, которые кормили своих малышей грудью.
- Самоконтроль и врачебный контроль

Без самоконтроля за диабетом очень сложно прогнозировать имеющиеся риски заболевания. Для домашнего использования рекомендуется приобрести портативный глюкометр с тест-полосками. Важно измерять уровень глюкозы в крови перед основными приемами пищи (в идеале и через час после них). Много ценной информации дает ведение пищевого дневника, особенно у женщин с избыточным весом.
Очень важно соблюдать рекомендации гинеколога и терапевта, своевременно проходить плановые осмотры, следить за уровнем артериального давления, веса, регулярно сдавать общий анализ мочи, наблюдать за шевелениями малыша. В некоторых случаях врачи предлагают стационарное обследование и наблюдение за будущей мамой, от которого не стоит отказываться.
Даже после родов не стоит забывать об уже минувшей проблеме: через 6-12 недель врач дает направление на глюкозотолерантный тест, что поможет оценить состояние здоровья матери. Кроме того, врач даст рекомендации по дальнейшему питанию женщины и о возможном расширении физических нагрузок, лекарственной терапии (при необходимости).
Планирование последующих беременностей стоит начинать с полноценного обследования у гинеколога и узких специалистов (эндокринолог, офтальмолог, по показаниям кардиолог и др.)
Гестационный сахарный диабет — симптомы и лечение
Что такое гестационный сахарный диабет? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кирдянкиной Н.О., эндокринолога со стажем в 13 лет.
Над статьей доктора Кирдянкиной Н.О. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Гестационный сахарный диабет (ГСД) — это нарушение углеводного обмена, которое развилось во время беременности. При этом на момент зачатия уровень глюкозы в крови будущей мамы не был высоким. Данный вид сахарного диабета может возникнуть при любой беременности, особенно многоплодной и наступившей в результате ЭКО.
Распространённость ГСД в мире увеличивается также, как ожирение, предиабет и сахарный диабет 2-го типа. По оценкам Международной Диабетической Федерации, приблизительно 14 % беременностей протекают с ГСД, в исходе которых рождается 18 миллионов детей в год [1] . Все эти дети находятся в группе риска развития ожирения и сахарного диабета 2-го типа. Именно с появлением таких детей частично связан рост заболеваемости диабетом 2-го типа в целом.
Снизить риск развития ГСД у беременной можно, если вовремя его диагностировать и компенсировать нарушение обмена углеводов.
Развитие ГСД связано с генетической предрасположенностью. Она «активируется» под воздействием множества факторов риска [2] [3] [4] :
- избыточный вес или ожирение до беременности (увеличивает риск ГСД в 1,77-5,55 раза [6] );
- чрезмерная прибавка в весе во время беременности;
- приверженность западной диете — употребление фастфуда и другой пищи, богатой углеводами, транс-жирами;
- дефицит микроэлементов;
- возраст матери — в основном патология возникает с 25 лет, а также при первых родах после 35 лет и позже;
- отягощённый семейный анамнез по нарушениям углеводного обмена — наличие родственников, которые болели сахарным диабетом 2-го типа или ожирением;
- ГСД в анамнезе самой пациентки;
- отягощённый акушерский анамнез — синдром поликистозных яичников, мертворождение или хроническое невынашивание беременности (больше трёх самопроизвольных абортов в I или II триместрах беременности);
- макросомия (рождение крупного ребёнка) и пороки развития у ранее рождённых детей;
- глюкозурия — выведение из организма глюкозы вместе с мочой;
- курение во время беременности (увеличивает риск ГСД в два раза) [5] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы гестационного сахарного диабета
Симптомы гипергликемии — высокого уровня глюкозы в крови — будут наблюдаться уже в первом триместре. Они могут быть схожи с признаками токсикоза беременных, поэтому таким пациенткам рекомендуется определить концентрацию глюкозы в крови натощак.
При обращении к врачу беременные могут жаловаться на сухость во рту, жажду, увеличение количества выпиваемой жидкости (больше 2 л), обильное выделение мочи, повышенный или пониженный аппетит, слабость, похудание, кожный зуд, особенно в области промежности, нарушение сна. Они склонны к гнойничковым заболеваниям кожи и фурункулёзу. Однако все эти признаки более характерны для пациенток с манифестным сахарным диабетом.
Если же углеводный обмен у женщины был нарушен до беременности, то она может жаловаться на ухудшение зрения, снижение чувствительности ног и отёчность.
Пациентки с ГСД могут не предъявлять никаких жалоб , связанных с гипергликемией. Тогда диагноз устанавливается либо по уровню глюкозы в крови натощак, либо по результатам перорального глюкозотолерантного теста (ПГТТ). Иногда поводом для проведения обследования на наличие нарушений углеводного обмена могут служить признаки диабетической фетопатии ( внутриутробных осложнений ), обнаруженные во время УЗИ, — буккальный индекс, непропорциональный рост плода, многоводие и другие.
Патогенез гестационного сахарного диабета
Во время здоровой беременности организм матери изменяется, чтобы обеспечить потребности растущего плода: адаптируется сердечно-сосудистая, почечная, дыхательная, метаболическая и эндокринная системы. Изменяется и чувствительность к инсулину: она увеличивается, способствуя усвоению глюкозы и её отложению в виде жировых запасов. Однако в дальнейшем также увеличивается выработка материнских и плацентарных гормонов, таких как эстроген, прогестерон, лептин, кортизол, плацентарный лактоген и плацентарный гормон роста. Они подавляют действие инсулина и приводят к развитию физиологической инсулинорезистентности — устойчивости к инсулину. В итоге уровень глюкозы в крови слегка повышается. Эта глюкоза легко транспортируется через плаценту к плоду, она необходима для его роста.
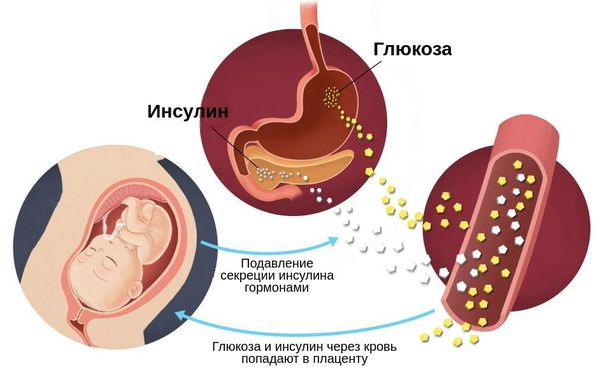
Такие изменения при беременности в норме компенсируются за счёт увеличения и новообразования клеток поджелудочной железы, а также постепенного увеличения вырабатываемого инсулина β-клетками [7] .
К дисфункции β-клеток во время беременности может привести множество факторов, перечисленных выше (например, увеличение жировой ткани, снижение физической активности, усиление деградации инсулина и другие). Каждый фактор риска прямо или косвенно связан с нарушенной работой клеток и/или чувствительностью к инсулину — гормону, который регулирует обмен углеводов в организме. В итоге развивается уже патологическая инсулинорезистентность, которая является основополагающим звеном в развитии гипергликемии (высокого уровня глюкозы в крови) во время беременности [2] [8] .
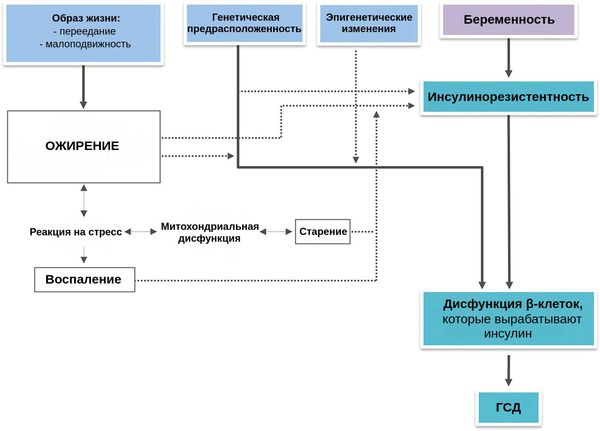
В большинстве случаев эти нарушения существуют ещё до беременности и могут прогрессировать. По этой причине повышается риск развития сахарного диабета 2-го типа после беременности, осложнённой ГСД.
ГСД и микробиота кишечника
Появляются доказательства того, что кишечный микробиом — сообщество микробов, обитающих в кишечнике — может воздействовать на метаболические заболевания, в том числе на развитие ГСД.
На состав кишечного микробиома влияют как события в начале жизни (преждевременные роды, кормление грудью), так и события в более позднем возрасте (диетические привычки и пристрастия, применение антибиотиков).
У людей со здоровым метаболизмом и пациентов с ожирением микробиом кишечника различен. Анализ бактерий кала у женщин с ГСД в анамнезе выявил более низкое содержание бактерий семейства Firmicutes и более высокую долю бактерий семейства Prevotellaceae по сравнению с женщинами с нормальным углеводным обменом во время беременности [9] . Подобные ассоциации наблюдаются при ожирении, сахарном диабете 2-го типа, НАЖБП и гиперхолестеринемии [7] .
Firmicutes перерабатывают растительные полисахариды, поэтому высокое содержание клетчатки в пище увеличивает концентрацию этих бактерий, а животные белки, наоборот, снижают. По-видимому, это свойства Firmicutes имеют отношение к патогенезу ГСД, хотя механизмы, лежащие в основе этого влияния, неизвестны.
Prevotellaceae — это бактерии, разрушающие муцин (основной компонент слизистой кишечника). Эти микроорганизмы могут способствовать увеличению проницаемости кишечника. Считается, что повышение проницаемости облегчает движение медиаторов воспаления из кишечника в кровоток, содействуя развитию и прогрессированию системной инсулинорезистентности [7] .
Классификация и стадии развития гестационного сахарного диабета
Собственной классификации у ГСД не существует. Он относится к разновидностям сахарного диабета, который подразделяют на следующие виды:
- Диабет 1-го типа;
- Диабет 2-го типа;
- Специфические типы диабета:
- диабет MODY;
- диабет, возникший вследствие панкреатита;
- ГСД, возникающий во время беременности (не путать с манифестным сахарным диабетом) и другие.
Сахарный диабет 1-го типа чаще всего встречается в детском и подростковом возрасте. Он связан с наличием аутоантител к инсулину, тирозинфосфатазе и островковым клеткам поджелудочной железы. Аутоантитела приводят к деструкции β-клеток и, как следствие, к абсолютной недостаточности инсулина.
Сахарный диабет 2-го типа чаще диагностируется с возрастом. Его патогенез похож на патогенез ГСД. В основе также лежит инсулинорезистентность — относительная недостаточность инсулина из-за нарушения работы β-клеток, которое приводит к гипергликемии. Так как выработка своего собственного инсулина в организме не нарушена, симптомы гипергликемии носят менее выраженный характер.
Диабет MODY — это диабет зрелого типа, который встречается у молодых людей и обусловлен генетически. Начинается это заболевание у людей до 25 лет. Сопровождается первичным дефектом в работе β-клеток поджелудочной железы.
Манифестный сахарный диабет — это нарушение концентрации глюкозы в крови, которое существовало ещё до беременности, но было диагностировано только во время беременности. Манифестным может быть как сахарный диабет 1-го и 2-го типа, так и другие специфические типы этого заболевания. Точный диагноз устанавливается уже после родов.
Осложнения гестационного сахарного диабета
ГСД может спровоцировать значительные неблагоприятные последствия у матери и у ребёнка, причём как ближайшие, так и отдалённые.
Осложнения у ребёнка
Гипергликемия у матери приводит к гипергликемии у плода, так как глюкоза матери легко переносится через плаценту. На повышение концентрации глюкозы реагирует поджелудочная железа плода: она начинает вырабатывать больше собственного инсулина. Это приводит к гиперинсулинемии — повышению уровня инсулина в крови плода. Именно гиперинсулинемия плода становится причиной большинства диабетических фетопатий [8] .
Макросомия является одной из наиболее важных проблем. Чрезмерное увеличение плода стимулируется влиянием инсулина. Он приводит к отложению большого количества подкожного жира и широким плечам ребёнка, которые не соответствуют тазу матери, из-за чего во время родов возникают травмы.
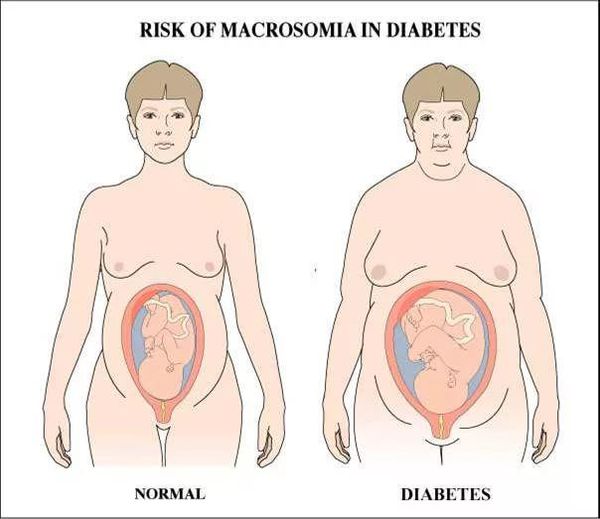
Младенцы матерей с ГСД, которые родились недоношенными, более склонны к развитию респираторного дистресс-синдрома (воспалительному поражению лёгких) и других проблем, связанных с рождением раньше срока.
При рождении младенцы с гиперинсулинемией склонны к гипогликемии — пониженному уровню глюкозы в крови. Она связана с внезапной изоляцией ребёнка от материнского источника глюкозы на фоне высокой концентрации собственного циркулирующего инсулина. Гипогликемия — экстренное состояние. Оно требует наблюдения, а иногда — интенсивной терапии и введения глюкозы внутривенно.
Помимо гипогликемии у детей часто наблюдается снижение кальция и повышение билирубина в крови, а также полицитемия — увеличение эритроцитов, лейкоцитов и тромбоцитов.
У женщин с ГСД и сопутствующим ожирением риск рождения мёртвого ребёнка выше в пять раз по сравнению с женщинами без нарушения углеводного обмена во время беременности [4] .
Также у детей, рождённых от матерей с ГСД, повышен риск развития как ожирения, так и диабета в более позднем возрасте [9] [10] [11] [12] .
Осложнения у матери
ГСД оказывает огромное влияние на здоровье матери. Если это заболевание не диагностировать и недолечить, то оно может спровоцировать преэклампсию ( высокое давление и протеинурия, которые впервые возникли после 20-й недели беременности ), эклампсию (судороги у людей с преэклампсией), преждевременные роды и кесарево сечение [13] . Диагностика и лечение на ранних этапах снижают эти неблагоприятные риски [14] [15] .
Сам по себе ГСД не является показанием к кесареву сечению. Оно может потребоваться при наличии осложнений. Например, в случае преэклампсии иногда роды искусственно стимулируют до того, как шейка матки «созреет». Это повышает вероятность кесарева сечения. При предполагаемой массе плода от 4500 г и более рекомендуется рассмотреть первичное кесарево сечение без родов, чтобы избежать дистоции плечиков — затруднённого выведения плечиков ребёнка через естественные родовые пути [16] .
В более долгосрочной перспективе ГСД можно рассматривать как фактор риска развития сахарного диабета 2-го типа и ожирения. Исследования показали, что примерно у 50 % женщин с ГСД диабет развился в течение 20 лет после беременности [17] [18] . Приблизительно у 10 % пациенток с ГСД сахарный диабет 2-го типа разовьётся вскоре после родов, и ещё у 70 % сахарный диабет проявится в течение 5-15 лет [19] . Риск диабета выше у тех женщин, которым была назначена инсулинотерапия во время ГСД [20] . Другие исследования также подтвердили повышенный риск развития сахарного диабета. Его величина зависит от распространённости диабета 2-го типа среди населения [11] [21] [22] .
Кроме того, было доказано, что у женщин с ГСД в анамнезе риск развития сердечно-сосудистых заболеваний выше на 63 % по сравнению с женщинами с нормальным углеводным обменом во время беременности [23] . Так как данные заболевания являются основной причиной смерти в мире, это вызывает серьёзную озабоченность.
Диагностика гестационного сахарного диабета
Диагностика ГСД сводится к определению уровня глюкозы в крови натощак. Кровь для анализа берётся только из вены. Определять гликемию с помощью анализа крови из пальца по уровню цельной капиллярной крови или глюкометром недопустимо, так как эти исследования не могут обнаружить нарушения углеводного обмена.
Перед измерением уровня глюкозы в венозной крови нельзя есть в течение 8-12 часов.
Полностью исключить ГСД это рутинное исследование не может, так как гликемия натощак у беременных всегда ниже, чем есть на самом деле. Поэтому всем беременным настоятельно рекомендуется проводить нагрузочный тест ПГТТ — пероральный глюкозотолерантный тест. Иначе его называют «тест на толерантность к глюкозе».
ПГТТ является оптимальным способом диагностики ГСД. Его проводят на 24-32 недели беременности только в лаборатории. Использование глюкометров запрещено.
Этапы ПГТТ [24] :
- Берётся кровь натощак;
- В течение пяти минут после взятия пробы пьётся специальный раствор из 75 г глюкозы и 250-300 мл воды (обычный пищевой сахар и любая еда для теста не подходят);
- Через один и два часа берутся повторные пробы крови.
Во время теста пациентка должна сидеть на стуле, дёргаться и ходить запрещено, можно пить воду.
Как подготовиться к ПГТТ [24] :
- минимум за три дня до теста пациентка должна полноценно питаться (не менее 150 г углеводов в день);
- перед самим тестом обязательно ночное голодание в течение 8-14 часов;
- последний приём пищи должен содержать 30-50 г углеводов;
- ночью и утром перед тестом пить воду нельзя;
- до проведения теста запрещено курить;
- если пациентка принимает лекарства, которые влияют на уровень глюкозы в крови (например, глюкокортикоиды), то их приём по возможности нужно отложить до окончания теста.
Противопоказания к ПГТТ [24] :
- индивидуальная непереносимость глюкозы;
- манифестный сахарный диабет;
- заболевания желудочно-кишечного тракта, при которых нарушено всасывание глюкозы (например, демпинг-синдром);
- ранний токсикоз во время беременности (тошнота, рвота);
- строгий постельный режим;
- острые воспалительные или инфекционные заболевания;
- обострение хронического панкреатита;
- внутривенное введение гексопреналина.
Для установления диагноза ГСД по результатам ПГТТ достаточно одного из указанных изменений глюкозы [24] :
- натощак — ≥ 5,1, но < 7,0 ммоль/л;
- через час после нагрузки — ≥ 10,0 ммоль/л;
- через два часа после нагрузки — ≥ 8,5, но < 11,1 ммоль/л.
Норма уровня глюкозы в крови у беременной при ПГТТ через два часа — ≥ 7,8 ммоль/л, но < 8,5 ммоль/л (у небеременных этот показатель указывает на нарушение толерантности).
Если при проведении теста до 24 недели значение глюкозы в крови натощак ≥ 5,1 ммоль/л, то тест с нагрузкой проводить не рекомендуется, так как на фоне соблюдения диетических рекомендаций результаты теста буду недостоверными.
Помимо прочего беременным рекомендован анализ утренней порции мочи на альбуминурию (соотношение альбумин/креатинин), консультация офтальмолога для осмотра глазного дна [24] .
Пациенткам с ГСД рекомендовано динамическое выполнение УЗИ для поиска признаков диабетической фетопатии у плода. К основным признакам протокола УЗИ, на которые следует обращать пристальное внимание, относятся [3] [25] :
- крупный плод (окружность живота матери больше окружности головы плода);
- гепатоспленомегалия (увеличение селезёнки и печени);
- нарушение работы сердца или его увеличение;
- двухконтурность головки плода;
- буккальный индекс;
- отёк и утолщение подкожно-жирового слоя;
- толщина подкожно-жировой клетчатки шеи > 0,32 см, толщина подкожно-жировой клетчатки груди и живота > 0,5 см;
- впервые выявленное или нарастающее многоводие, диффузное утолщение плаценты при установленном ГСД (в случае исключения других причин).
Дифференциальная диагностика
ГСД необходимо отличить от манифестного сахарного диабета. На него будут указывать следующие значения [24] :
- глюкоза натощак — ≥ 7,0 ммоль/л;
- глюкоза через два часа после нагрузки — ≥ 11,1 ммоль/л;
- гемоглобин A1c 2 — ≥ 6,5 %;
- глюкоза венозной крови независимо от времени и приёмов пищи при симптомах гипергликемии — ≥ 11,1 ммоль/л.
Лечение гестационного сахарного диабета
Как только врач-эндокринолог или акушер-гинеколог установили диагноз ГСД, пациентке нужно рассказать о принципах рационального сбалансированного питания, необходимости ведения дневника питания, самоконтроля гликемии и контроля кетонурии — кетоновых тел в моче.
Диетотерапия
Первым шагом к достижению и поддержанию нормального уровня глюкозы при ГСД является диетотерапия [3] [25] [26] [27] . Её цель — обеспечивать стабильную нормогликемию, предотвращать повышение или понижение уровня глюкозы в крови и кетонемию.
Питание беременной женщины должно содержать достаточное количество углеводов, исключая легко-усваиваемые (содержатся в белом хлебе, сладостях, некоторых фруктах и т. п.). Оптимальное количество углеводов в сутки — 175 г. Его нужно распределять на три основных приёма пищи и 2-3 перекуса.
Принципы диетотерапии:
- акцент на употреблении сложных углеводов (до 55 % от рекомендуемый суточной калорийности пищи) с низким содержанием жиров (25-30 % от рекомендуемой суточной калорийности пищи);
- суточное количество клетчатки должно быть не менеше 28 г;
- количество жира не должно превышать 35 % от суточной калорийности питания, при этом употребление насыщенных жиров нужно ограничить до 10 %, а транс-жиры полностью исключить;
- чтобы предотвратить появление кетоновых тел, перерыв между последним приёмом пищи вечером и первым на следующий день должен быть не более 10 часов [3][25] .
Каждый приём пищи должен содержать медленно-усваиваемые углеводы, белок, моно- и полиненасыщенные жиры, пищевые волокна. Это повышает чувствительность к инсулину, способствует меньшей прибавке в весе, снижает частоту назначаемой инсулинотерапии при ГСД. Беременным с ожирением и патологической прибавкой веса рекомендуется ограничить калорийность питания, но не меньше чем на 1800 ккал/сут во избежание кетоза.
На фоне диетотерапии проводится самоконтроль гликемии: измерение глюкозы в крови натощак, в течение дня и перед основными приёмами пищи, на ночь (до 5,1 ммоль/л), через час после еды (до 7,0 ммоль/л).

Диетические рекомендации при ГСД [2] [3] [25] :
- Продукты, которые можно есть в любом количестве:
- овощи — огурцы и помидоры, любую капусту, кабачки и цукини, баклажаны, сельдерей, стручковую фасоль, редис и редьку;
- продукты из сои;
- травы — укроп и петрушку, зелёный лук, щавель, листья салата.
- Продукты, которые нужно полностью исключить:
- сахар и мёд, конфеты, молочный шоколад и какао, повидло, варенье, джем, любую выпечку;
- молочные продукты, содержащие сахар — йогурты, глазированные сырки, сладкие творожки и т. п.;
- продукты быстрого приготовления — быстро развариваемые каши, пюре, лапша;
- тыкву, сладкую кукурузу, тушёную морковь и свёклу;
- некоторые фрукты и ягоды — арбуз, дыню, черешню, виноград, хурму, бананы, инжир, изюм, курагу, чернослив;
- белый хлеб, сдобу и мучное не из твёрдых сортов пшеницы;
- все газированные напитки, магазинные и свежевыжатые фруктовые соки.
- Продукты, которые можно употреблять, но только с ограничениями:
- сыр — до 100 г в сутки вместе с овощами или отдельно от другой пищи;
- творог — до 200 г в сутки вместе с овощами или отдельно от другой пищи;
- копчёную, острую, солёную пищу — до 50 г в сутки раз в неделю;
- соль — до одной чайной ложки в сутки;
- красную икру;
- горький шоколад (75 % какао) — до 25 г в сутки;
- 3,5-6 % молоко — до 100 мл за один приём;
- кисломолочные продукты (кефир, айран, тан, простоквашу) — до одного стакана за один приём ;
- сливочное масло — до 10-15 г в сутки;
- 10-15 % сметана — до 100 г в сутки;
- некоторые ягоды (черноплодную рябину, бруснику, чернику, голубику, ежевику, фейхоа, смородину, землянику, клубнику, малину, крыжовник, клюкву, вишню) — до 200 г отдельно от другой пищи или с творогом не более 100 г, можно есть на завтрак;
- некоторые фрукты (грейпфрут, лимон, лайм, киви, апельсин, яблоки, абрикосы, персики сливы, мандарины, груши, гранат, манго, папайю) — отдельно от другой пищи, не смешивая несколько видов фруктов и ягод; не есть до 12:00 и после 22:00;
- картофель и чуть недоваренную свёклу — до 100 г в сутки;
- тушёные овощи — до 200-250 г в один приём пищи;
- овощные оладьи (котлеты) — до 150 г в один приём пищи;
- сырую морковь — до 100 г в сутки;
- грибы — до 200 г в сутки;
- сушёные яблоки, груши, сливы, урюк — до 50 г в сутки отдельно от другой пищи;
- семечки, орехи — до 50 г в сутки отдельно от другой пищи;
- хлеб из муки грубого помола (лучше, чтобы он содержал 60 г углеводов на 100 г продукта) — до 150 г в сутки;
- все крупы — до 200 г в сутки три раза в неделю (гречку можно есть ежедневно);
- недоваренные спагетти и макароны из твёрдых сортов пшеницы — до 150-200 г в сутки ежедневно.
Молочные продукты лучше всего употреблять как перекус между основными приёмами пищи. С кефиром и молоком можно делать ягодные смузи.
Рекомендации по употреблению жиров [2] [3] [25] .

Витаминотерапия
Как показывают различные исследования, витамина D влияет на выработку и дисфункцию инсулина, а также повышает чувствительность к этому гормону.
Недавние исследования показали, что приём витамина D во время беременности снижает риск ГСД [29] . Для профилактики этого состояния беременным рекомендуется получать нативные формы витамина D в дозе 1200 МЕ/сут [31] . Если ГСД всё же развился, то улучшить инсулинорезистентность может дополнительное лечение высокой дозой витамина D (50000 МЕ каждые две недели) [30] .
Также установлена взаимосвязь ГСД и витаминов группы В. Согласно исследованию, концентрациях гомоцистеина у женщин с ГСД выше, чем у беременных без ГСД [32] . Эта аминокислота накапливается при нарушении фолантного цикла — сложного каскадного процесса. Нормализовать этот цикл можно с помощью витаминов группы В, в том числе фолиевой кислоты, В2, B6 и B12.
Согласно клиническому протоколу МАРС (Международной ассоциации специалистов репродуктивной системы), женщинам необходимо в течение трёх месяцев до беременности и как минимум на протяжении первого триместра беременности принимать фолаты (витамины B9), оптимально в составе фолатсодержащих комплексов в дозировке 400-800 мкг/сут [33] .
Инсулинотерапия
Инсулинотерапия показана, если не удалось нормализовать значения гликемии на фоне диетотерапии в течение двух недель (более 2 нецелевых значений), а также при наличии признаков диабетической фетопатии по данным УЗИ [3] [25] .
Любые сахароснижающие препараты, которые принимаются внутрь, беременным противопоказаны. В РФ разрешены препараты инсулина человека короткой и средней продолжительности действия, биосинтетические аналоги инсулина ультракороткого и длительного действия [25] .
Схема инсулинотерапии подбирается врачом-эндокринологом индивидуально в зависимости от показателей самоконтроля гликемии:
- при повышении гликемии через час после приёма пищи назначается терапия инсулином ультракороткого или короткого действия;
- при повышении гликемии натощак — терапия инсулином пролонгированного действия;
- при впервые выявленном (манифестном) сахарном диабете — инсулинотерапия в базис-болюсном режиме (имитация выработки инсулина организмом);
- при УЗ-признаках диабетической фетопатии немедленно проводится коррекция питания; рекомендован контроль гликемии через два часа после приёма пищи для выявления возможного смещения пиков гипергликемии при употреблении большого количества жира и белка; рассматривается вопрос о назначении препрандиального инсулина (натощак) при подтверждении гипергликемии.
На фоне инсулинотерапии самоконтроль гликемии проводится не менее семи раз в сутки:
- перед приёмом пищи;
- через час после пищи;
- на ночь;
- при необходимости — титрация дозы инсулина пролонгированного действия в 03:00 и 06:00.
Цели лечения по гликемии остаются прежними: гликемия натощак, в течение дня и перед основными приемами пищи, на ночь до 5,1 ммоль/л, через час после еды до 7,0 ммоль/л, через два часа после еды до 6,7 ммоль/л [3] [24] [25] .
Инсулин лизпро («Хумалог») [34] и инсулин аспарт («НовоРапид») [35] , как показывают исследования, не проникают через плаценту и разрешены к использованию во время беременности. Они представляют собой аналоги инсулина человека ультракороткого действия, поэтому их можно принимать непосредственно перед едой. Они обеспечивают большую гибкость в выборе времени приёма пищи по сравнению с человеческим инсулином короткого действия, который нужно принимать за 20-30 минут до еды.
НПХ-инсулин ( суспензия из инсулина и протамина ) обладает средней продолжительностью действия (12-16 часов). Его можно совмещать с инсулинами короткого действия.
Биосинтетические аналоги инсулина длительного действия доступны и используются для имитации базального фона (инсулин гларгин 100 МЕ/мл, инсулин детемир). Эти аналоги инсулина длительного действия не имеют пика действия и длятся около 24 часов. Они не уступают инсулину НПХ в отношении показателей гликированного гемоглобина HbA1c [36] [37] [45] .
Прогноз. Профилактика
Роды при ГСД проводятся на 38-39 недели беременности. Более ранее родоразрешение показано пациенткам с неконтролируемым ГСД. Тактику и показания к родам определяет акушер.
ГСД не является основанием для назначения досрочного родоразрешения и кесарева сечения.
Плановое кесарево при ГСД назначается при наличии у плода явных признаков диабетической фетопатии (предполагаемый вес более 4500 г) во избежание травмы во время родов [3] [25] .
В раннем послеродовом периоде рекомендовано проверять уровень глюкозы венозной крови натощак в течение первых двух суток для выявления возможного нарушения углеводного обмена [3] [24] [25] .
Так как пациентки с ГСД находятся в группе риска развития ГСД в последующие беременности, ожирения и сахарного диабета 2-го типа в будущем, им нужно тщательно контролировать углеводный обмен. На сроке 4-12 недели после родов рекомендуется пройти повторный тест с нагрузкой (ПГТТ) для уточнения нарушений обмена углеводов.
Правильно и своевременно поставленный диагноз, а также коррекция образа жизни в виде диетических рекомендаций позволяют эффективно снизить акушерские риски и частоту осложнений ГСД. На фоне проводимой диетотерапии при достижении нормогликемии уменьшается масса тела ребёнка при рождении, реже наблюдается макросомия, снижается потребность в назначении инсулинотерапии, улучшается контроль артериального давления во время беременности, новорождённые реже поступают в отделение интенсивной терапии, реже наступает перинатальная смерть [6] [27] .
На этапе планирования и ранних сроках беременности образ жизни может влиять на развитие ГСД. Так, в недавно проведенной работе было показано, что частое употребление сосисок и колбасных изделий чаще трёх раз в неделю до беременности увеличивало риск развития ГСД в 2,4 раза, а повышенное употребление свежих фруктов во время беременности снижало риск развития ГСД. Кроме того, чем выше был уровень физической активности до и в начале беременности, тем ниже был риск развития ГСД [38] .
Другое исследование показало, что повышенное употребление клетчатки снижает риск развития ГСД на 26 %, зерновых волокон — на 23 %, фруктовых волокон — на 26 % [39] . У женщин, питание которых было с высокой гликемической нагрузкой (более 196,6 г/сут) и низким содержанием пищевых волокон, риск развития ГСД был выше в 2,15 раза по сравнению с женщинами, которые употребляли меньше углеводов в сутки (148,2-178,4 г) и больше пищевых волокон [41] . Аналогичные результаты были показаны в ряде других исследований [42] [43] .
В ретроспективном анализе (период наблюдения составил 15,8 ± 5,1 лет) было показано, что у женщин с плохо контролируемым ГСД чаще развивались сахарный диабет 2-го типа, гипертония, ожирение и дислипидемия по сравнению с компенсированным ГСД [43] .
Как показывает систематический обзор литературы [27] , заболеваемость диабетом 2-го типа после ГСД увеличивается наиболее быстро в течение первых пяти лет после родов, а затем, по-видимому, выравнивается через 10 лет. Чтобы предупредить развитие этого заболевания, женщинам с ГСД в анамнезе рекомендуется проходить скрининг на выявление диабета и предиабета по крайней мере раз в три года в течение всей жизни [3] [24] [25] . Такие пациентки находятся под динамическим контролем акушера-гинеколога и эндокринолога. Кроме этого, необходимо своевременно информировать педиатров и других врачей о контроле за состоянием углеводного обмена и профилактики сахарного диабета 2-го типа и ожирения у ребёнка. В данной ситуации здоровый образ жизни (правильное питание и спорт) является залогом сохранения здоровья для всей семьи.
Лечение пациенток с ГСД является идеальной платформой для предотвращения и профилактики диабета 2-го типа. Питание матери во время беременности может инициировать у ребенка каскад метаболических и воспалительных иммунных реакций, которые проявятся на более поздних этапах жизни. Поэтому условия питания в этот период могут обратить вспять растущую тенденцию заболеваний, связанных с западным образом жизни.
Источник https://diseases.medelement.com/disease/%D1%81%D0%B0%D1%85%D0%B0%D1%80%D0%BD%D1%8B%D0%B9-%D0%B4%D0%B8%D0%B0%D0%B1%D0%B5%D1%82-%D0%BF%D1%80%D0%B8-%D0%B1%D0%B5%D1%80%D0%B5%D0%BC%D0%B5%D0%BD%D0%BD%D0%BE%D1%81%D1%82%D0%B8-%D0%B2-%D1%80%D0%BE%D0%B4%D0%B0%D1%85-%D0%B8-%D0%BF%D0%BE%D1%81%D0%BB%D0%B5%D1%80%D0%BE%D0%B4%D0%BE%D0%B2%D0%BE%D0%BC-%D0%BF%D0%B5%D1%80%D0%B8%D0%BE%D0%B4%D0%B5-2017/15289
Источник https://medaboutme.ru/articles/gestatsionnyy_sakharnyy_diabet_rodit_i_zabyt_o_nem/
Источник https://probolezny.ru/gestacionnyy-saharnyy-diabet/
- 1) FDA/CDER SBIA Chronicles. Drugs in Pregnancy and Lactation: Improved Benefit-Risk Information. January 22, 2015. Accessed April 25, 2017 at http://www.fda.gov/downloads/Drugs/DevelopmentApprovalProcess/SmallBusinessAssistance/UCM431132.pdf 2) FDA Consumer Articles. Pregnant? Breastfeeding? Better Drug Information Is Coming. Updated: December 17, 2014. Accessed April 25, 2017 at https://www.drugs.com/fda-consumer/pregnant-breastfeeding-better-drug-information-is-coming-334.html 3) World Health Organization. Definition, Diagnosis, and Classification of Diabetes Mellitus and its Complicatios: Report of a WHO consultation. Part 1: Diagnosis and Classification of Diabetes Mellitus. Geneva, World Health Organization, 1999 (WHO/NCD/NCS/99.2). 4) American Diabetes Association. Standards of medical care in diabetes, 2017. Diabetes Care, 2017, Volume 40 (Supplement 1) 5) Алгоритмы специализированной медицинской помощи больным сахарным диабетом. Под ред. И.И. Дедова, М.В. Шестаковой, А.Ю. Майорова, 8-й выпуск. Москва, 2017 6) Российиский национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение»/Дедов И.И., Краснопольский В.И., Сухих Г.Т. От имени рабочей группы//Сахарный диабет. 2012. — №4. – С.4-10. 7) World Health Organization. Use of Glycated Haemoglobin (HbAlc) in the Diagnosis of Diabetes Mellitus. Abbreviated Report of a WHO Consultation. World Health Organization, 2011 (WHO/NMH/CHP/CPM/11.1).