Сахарный диабет и ожирение клиническое руководство по диагностике и лечению
Т.Н. Маркова (1, 2)
1) Московский государственный медико-стоматологический университет им. А.И. Евдокимова, Москва, Россия; 2) Городская клиническая больница № 52 Департамента здравоохранения г. Москвы, Москва, Россия
Среди доказанных факторов риска развития неинфекционных заболеваний и смертности от них особую роль занимает ожирение, имеющее хронический рецидивирующий характер течения и высокую распространенность среди всех слоев населения независимо от пола и возраста. На сегодня к ассоциированным с ожирением заболеваниям относят более 10 нозологий, таких как сахарный диабет 2 типа (СД2), сердечно-сосудистые и онкологические заболевания, синдром поликистозных яичников, синдром обструктивного апноэ и многие другие, но, несомненно, лидирующее положение занимают заболевания сердечно-сосудистой системы и СД2. В настоящее время доказано, что терапия ожирения может замедлить развитие предиабета и являться одним из ключевых факторов в лечении СД2. Наряду с изменением образа жизни фармакотерапия является неотъемлемым этапом программы ведения больных ожирением. Убедительно доказано, что применение препаратов Редуксин® и Редуксин®Мет пациентами без противопоказаний эффективно и безопасно вне зависимости от наличия полиморбидной патологии и приема различной сопутствующей терапии.
Для цитирования: Маркова Т.Н. Ожирение и ассоциированные заболевания. Современные возможности профилактики и лечения в условиях реальной клинической практики. Фарматека. 2019;26(4):122–27. DOI: https://dx.doi.org/10.18565/pharmateca.2019.4.122-127
Введение
Глобальной проблемой современного здравоохранения является высокое распространение т.н. неинфекционных заболеваний (НИЗ). Ежегодно от них умирают более 40 млн человек. При этом 81% случаев смерти приходится на 4 группы заболеваний:
- Сердечно-сосудистые заболевания (инфаркт миокарда, инсульт и др.) служат основной причиной смерти от НИЗ – 17,7 млн человек ежегодно.
- Онкологические заболевания – 8,8 млн человек.
- Хронические респираторные болезни (хроническая обструктивная болезнь легких и бронхиальная астма) – 3,9 млн человек.
- Сахарный диабет – 1,6 млн человек [1, 2].
Ожирение как фактор риска НИЗ
Выявление модифицируемых факторов риска развития НИЗ и своевременная их коррекция должны лежать в основе комплексного подхода к решению рассматриваемой проблемы. Среди доказанных факторов риска развития НИЗ и смертности от них особую роль занимает ожирение, имеющее хронический рецидивирующий характер течения и высокую распространенность среди всех слоев населения независимо от пола и возраста. По данным многоцентрового (11 регионов РФ) наблюдательного исследования ЭССЕ-РФ (Эпидемиология сердечно-сосудистых заболеваний и их факторов риска в регионах Российской Федерации) с участием 25 224 человек в возрасте 25–64 лет, распространенность ожирения в популяции составила 29,7% [3]. Причем с 2011 по 2015 г. заболеваемость ожирением среди взрослого населения возросла в 2,3 раза, а частота впервые поставленного диагноза с 2010 по 2016 г. возросла на 98,1% [4].
Роль ожирения как фактора риска хронических НИЗ рассматривается многими авторами [5–7]. Причинами формирования хронических НИЗ при ожирении являются наблюдаемое преимущественно при висцеральном ожирении хроническое воспаление; повышенное образование свободных жирных кислот, приводящее к липотоксичности; развитие резистентности к инсулину и ассоциированной гиперинсулинемии/глюкозотоксичности; избыток адипокинов и повышенная активность ароматазы, определяющие гормональные нарушения репродуктивной сферы; активация ренин-ангиотензин-альдостероновая системы (РААС) и другие факторы, связанные с накоплением избытка жировой ткани. Перечисленные патологические процессы в организме индуцируют развитие широкого спектра соматических заболеваний и состояний, значительно ухудшающих качество жизни больного и прогноз (рис. 1).
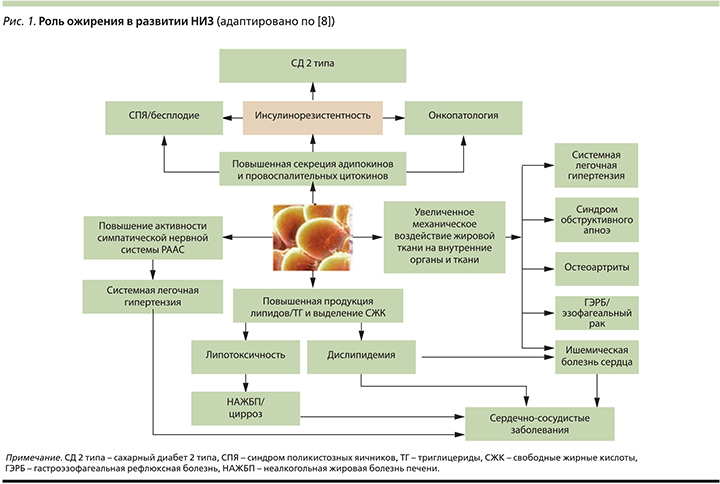
На сегодня к ассоциированным с ожирением заболеваниям относят более 10 нозологий, таких как СД2, сердечно-сосудистые и онкологические заболевания, синдром поликистозных яичников, синдром обструктивного апноэ и многие другие, но, несомненно, лидирующее положение занимают заболевания сердечно-сосудистой системы и СД2 [8].
В ряде исследований была доказана линейная зависимость между возрастанием массы тела и выраженностью артериальной гипертензии (АГ) [9, 10]. По материалам исследования ЭССЕ-РФ, частота АГ у лиц с абдоминальным ожирением в 2 раза превосходит таковую у лиц с нормальной массой тела, а у пациентов с ожирением градиентно возрастает с увеличением степени ожирения [11]. Патогенез развития АГ при ожирении многофакторный, включающий повышение активности РААС, задержку натрия в организме, нарушение эластичности сосудистой в стенке в условиях инсулинорезистентности. Одним из механизмов развития АГ при ожирении является увеличение тонуса симпатической нервной системы.
Lim S. et al. показали, что это достигается воздействием лептина и инсулина на гипоталамус [8, 12]. Связанный с этим повышенный тонус симпатической нервной системы способствует формированию и прогрессированию АГ, что дополнительно осложняет контроль АД [13].
Сахарный диабет 2 типа и ожирение
Хорошо известно, что ожирение и СД2 являются взаимосвязанными эпидемиями. При этом среди пациентов с ожирением повышается риск развития не только ранних нарушений углеводного обмена, но и СД2. В рамках национального эпидемиологического кросс-секционного исследования NATION, которое проводилось в 8 федеральных округах Российской Федерации, 63 регионах и 188 населенных пунктах с сентября 2013 по февраль 2015 г. были полученные данные, указывающие на значительное увеличение распространенности нарушений углеводного обмена у лиц с ожирением по сравнению с лицами с нормальной массой тела (p<0,001). Число участников с предиабетом и СД2 увеличивалось по мере возрастания индекса массы тела (ИМТ): при наличии ожирения по сравнению с лицами с нормальной массой тела доля предиабета возрастала в 4,5, а доля СД2 – в 11 раз [14]. В других исследованиях показано, что повышение ИМТ на 1 кг/м2 увеличивает риски развития СД2 на 12,1% [15].
Наличие СД2 у пациента в свою очередь служит фактором риска развития сердечно-сосудистых осложнений. Так, развитие СД2 способствует повышению риска инфаркта и инсульта в 4–6 раз, в целом более 80% причин смерти при СД2 обусловлены макроангиопатией [16, 17].
Лечение ожирения
В настоящее время доказано, что терапия ожирения может замедлить развитие предиабета [18, 19] и являться одним из ключевых факторов в лечении СД2. Так, некоторые исследования показали, что снижение массы тела на 10% сокращает риск развития СД2 в будущем на 80% [20]. В последних стандартах медицинской помощи больным СД2, подготовленных Американской диабетической ассоциацией, пациентам с предиабетом рекомендуется снижение массы тела на 7%, поскольку этот результат доказанно уменьшает риск развития диабета. Причем этим данным присвоен уровень доказательности А [21].
У пациентов с СД2 и ожирением небольшое и устойчивое снижение массы тела приводит к улучшению гликемического контроля и снижению доз сахароснижающих препаратов [16, 22, 23]. По данным исследования DiRECT, снижение массы тела способствовало достижению ремиссии СД2, которая верифицировалась по уровню гликозилированного гемоглобина (HbA1c) менее 6,5% в течение как минимум 2 месяцев после отмены антидиабетических препаратов, у 46% участников программы. А в группе пациентов, снизивших вес на 15 кг и более, доля лиц, достигших ремиссии, составила 86% [24]. Лечение ожирения также сопровождается улучшением различных метаболических параметров: снижением систолического и диастолического АД, уменьшением уровней общего холестерина, триглицеридов и холестерина липопротеидов низкой плотности; повышением концентрации липопротеидов высокой плотности; снижением выраженности стеатоза (фиброза) печени, гирсутизма; восстановлением менструального цикла и др. Таким образом, снижение массы тела считается критически важным для повышения эффективности терапии и улучшения прогноза течения ассоциированных заболеваний [25].
Наряду с изменением образа жизни фармакотерапия является неотъемлемым этапом программы ведения больных ожирением. Назначение фармакологических препаратов для лечения ожирения рекомендуется при ИМТ≥30 кг/м2 или при наличии ассоциированных с ожирением заболеваний у пациентов с ИМТ 27–29,9 кг/м2 [26].
В настоящее время на территории Российской Федерации зарегистрированы следующие препараты для лечения ожирения:
- Препараты, влияющие на способность организма усваивать из пищи определенные питательные вещества, – орлистат.
- Препараты центрального действия, влияющие на пищевое поведение, – сибутрамин.
- Аналоги человеческого глюкагоноподобного пептида-1 – лираглутид.
На сегодня, как известно, нарушения пищевого поведения занимают лидирующее значение в патогенезе ожирения. По данным нашего эпидемиологического исследования, вклад нарушений пищевого поведения в формирование ожирения составил 47,3% в суммарной доле таких факторов, как низкая физическая активность (30,8%), наследственная предрасположенность (10,5%) и возраст (11,5%) [27].
Отличительной особенностью терапии сибутраминсодержащими препаратами является положительное влияние на модификацию пищевого поведения, что способствует сохранению достигнутых результатов снижения массы тела. Так, показано, что через 8 месяцев после отмены терапии сибутрамином 79% пациентов сохранили сниженную массу тела. Сибутрамин и его метаболиты не влияют на высвобождение моноаминов, не ингибируют моноаминооксидазу (МАО), не обладают сродством к большому числу нейромедиаторных рецепторов, поэтому не вызывают привыкания, лекарственной зависимости и синдрома отмены, а следовательно, сибутрамин не снижает своей терапевтической эффективности на протяжении всего курса лечения [28–30].
Исследования, посвященные проблеме ожирения. Роль сибутраминсодержащих препаратов
В России с 2011 г. было проведено 3 масштабные наблюдательные программы, посвященные проблеме ожирения, с участием более 135 тыс. пациентов, позволивших реализовать принципы активного мониторинга эффективности и безопасности применения сибутрамина (Редуксин®, Редуксин®Мет, ПРОМОМЕД, Россия) в существующей клинической практике и сформировать у врачей навыки обоснованного назначения лекарственных препаратов для снижения массы тела.
В рамках Всероссийской наблюдательной программы «Весна», которая проводилась в 2011–2012 гг. (n=34 719), было показано, что применение препарата в течение 6 месяцев приводит к клинически значимому снижению массы тела и уменьшению окружности талии, что обеспечило положительную динамику показателей липидного обмена и гликемического контроля. Шестимесячный курс приема Редуксина позволил пациентам научиться контролировать объем потребляемой пищи, выработать правильные привычки питания и снизить калорийность суточного рациона [31].
Наблюдательная программа «ПримаВера», проведенная в 2012–2015 гг. под руководством Эндокринологического научного центра и Российской ассоциации эндокринологов, ставила своей целью изучить эффективность и безопасность применения Редуксина у большой разноплановой популяции пациентов в рамках рутинной клинической практики врачей различных специальностей. В итоге в программе приняли участие почти 100 тыс. пациентов, наблюдавшихся у 3095 врачей из 142 городов нашей страны. Среди указанной выборки 13 167 человек страдали СД2. Длительность применения составила от 3 до 12 месяцев. Ответ на терапию, т.е. снижение массы тела на 5% от исходной в течение 3 месяцев терапии, продемонстрировали 92,4% пациентов. Более длительная терапия (в течение 12 месяцев) позволила добиться снижения массы тела более 10% у 94,2% пациентов, включая больных СД2. При тщательном анализе динамики показателей сердечно-сосудистой системы и частоты развития побочных эффектов было показано, что длительная терапия Редуксином характеризуется благоприятным профилем безопасности даже у пациентов с высоким риском развития побочных эффектов (пациенты с СД2, метаболическим синдромом, с контролируемой АГ), но не имевших противопоказаний. Отметим, что частота возникновения побочных эффектов была незначительной и не превысила 3,2% [32].
Таким образом, в рамках широкомасштабного изучения применения Редуксина в рутинной клинической практике врачей различных специальностей было подтверждено, что польза от терапии превышает возможные риски [33].
В рамках терапии пациентов с нарушениями углеводного обмена на фоне ожирения обоснованной считается комбинация сибутрамина с метформином, которая обеспечивает синергетическое действие компонентов и возможность воздействия на различные аспекты нарушений углеводного обмена, способствующая наряду со снижением массы тела (в среднем на 11,5 кг за полгода) улучшению показателей углеводного обмена (снижение уровня HbA1c на 0,5%) и липидного спектра крови [34, 35].
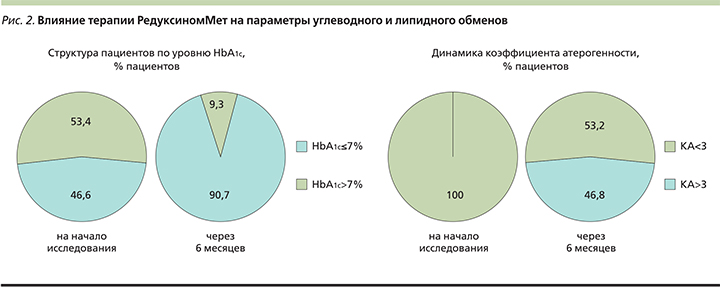
С ноября 2017 г. единственным лекарственным средством, зарегистрированным в Российской Федерации для снижения массы тела у пациентов с алиментарным ожирением и преддиабетом с дополнительными факторами риска развития СД2, которым изменение образа жизни не позволило достичь адекватного контроля гликемии, является препарат Редуксин®Мет. Препарат представляет собой нефиксированную комбинацию Редуксина (дозировка сибутрамина – 10 или 15 мг) и метформина (дозировка – 850 мг) в одной упаковке. Целесообразность использования препарата в комплексной терапии пациентов с СД2 была изучена в рамках наблюдательной программы «АВРОРА», которая проводилась в 2016–2018 гг. и включала 5 812 пациентов. Было показано, что включение препарата Редуксин®Мет в терапию пациентов с СД2 и ожирением помимо эффективного снижения массы тела оказывает положительное влияние на углеводный и липидный обмены, способствуя дополнительному снижению уровня HbA1c вплоть до достижения целевых значений и нормализации коэфициента атерогенности (КА) более чем у 50% пациентов (рис. 2). В целом, по результатам программы «АВРОРА» был сделан вывод, согласно которому Редуксин®Мет обеспечивает длительный метаболический контроль СД2 и способствует снижению риска развития осложнений [36].
Обобщенные результаты применения сибутраминсодержащих препаратов в широкомасштабных наблюдательных исследованиях в реальной клинической практике показывают, что подобная терапия позволяет достигать клинически значимого снижения массы тела и уменьшения окружности талии у пациентов без противопоказаний вне зависимости от пола, возраста и наличия сопутствующих заболеваний. Причем эффективность терапии пропорциональна длительности лечения (рис. 3).

Заключение
Таким образом, убедительно доказано, что применение препаратов Редуксин® и Редуксин®Мет пациентами без противопоказаний является эффективным и безопасным вне зависимости от наличия полиморбидной патологии и приема различной сопутствующей терапии.
Полученные в ходе наблюдательных программ данные должны помочь врачу при реализации персонифицированного подхода к ведению пациентов, что позволит более эффективно бороться с эпидемией ожирения и СД2, снизить бремя ассоциированных с рассматриваемой патологией НИЗ и улучшить качество жизни больных.
Литература
1. ВОЗ. Неинфекционные заболевания. Информационный бюллетень № 355, апрель 2017 г.
2. GBD 2015 Risk Factors Collaborators. Global, regional, and national comparative risk assessment of 79 behavioural, environmental and occupational, and metabolic risks or clusters of risks, 1990–2015: a systematic analysis for the Global Burden of Disease Study 2015. Lancet. 2016;388(10053):1659–724.
3. Муромцева Г.А. и др. Распространенность факторов риска неинфекционных заболеваний в российской популяции в 2012–2013 гг. Результаты исследования ЭССЕ-РФ. Кардиоваскулярная терапия и профилактика. 2014;13(6):4–11.
4. Федеральная служба государственной статистики. Здравоохранение в России. М., 2017.
5. Драпкина О.М., Елиашевич С.О., Шепель Р.Н.Ожирение как фактор риска хронических неинфекционных заболеваний. Российский кардиологический журнал. 2016;6(134):73–9.
6. Шальнова С.А., Деев А.Д., Баланова Ю.А. и др. Двадцатилетние тренды ожирения и артериальной гипертонии и их ассоциации в России. Кардиоваскулярная терапия и профилактика. 2017;16(4):4–10.
7. Bastien M., Poirier P., Lemieux I., et al. Overview of epidemiology and contribution of obesity to cardiovascular disease. Prog Cardiovasc Dis Elsevier. Inc. 2014;56(4):369–81.
8. Upadhyay J., Farr O., Perakakis N., Ghaly W., Mantzoros C. Obesity as a Disease. Med Clin North Am. 2018;102(1):13–33.
9. Stamler J. Epidemic Obesity in the United States. Arch Intern Med. 1993;153(9):1040–44.
10. Chandra A., Neeland I.J., Berry J.D., et al. The relationship of body mass and fat distribution with incident hypertension: Observations from the dallas heart study. J Am Coll Cardiol. 2014;64(10):997–1002.
11. Бойцов С.А., Баланова Ю.А., Шальнова С.А. и др. Артериальная гипертония среди лиц 25–64 лет: распространенность, осведомленность, лечение и контроль. По материалам исследования ЭССЕ. Кардиоваскулярная терапия и профилактика. 2014;14(4):4–14.
12. Lim K., Jackson K.L., Sata Y., et al. Factors Responsible for Obesity-Related Hypertension. Curr Hypertens Rep Curr Hypertens Rep. 2017;19(7):53.
13. Booth H.P., Prevost A.T., Gulliford M.C. Severity of obesity and management of hypertension, hypercholesterolaemia and smoking in primary care: population-based cohort study. J Hum Hypertens. 2016;30:40–5.
14. Дедов И.И., Шестакова М.В., Галстян Г.Р. Распространенность сахарного диабета 2 типа у взрослого населения России (исследование NATION). Сахарный диабет. 2016;19(2):104–12. Doi: 10.14341/DM2004116-17.
15. Ford E.S., Williamson D.F., Liu S. Weight change and diabetes incidence: findings from a national cohort of US adults. Am J Epidemiol. 1997;146(3):214–22.
16. UK Prospective Diabetes Study (UKPDS) Group. Intensive blood-glucose control with sulphonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes (UKPDS 33). Lancet. 1998;352:837–53.
17. Xavier PI-Sunyer F. Weight Loss and Mortality in Type 2 Diabetes. Diabet Care. 2000;23(10).
18. Tuomilehto J., Lindstrom J., Eriksson J.G., et al. Finnish Diabetes Prevention Study Group. Prevention of type 2 diabetes mellitus by changes in lifestyle among subjects with impaired glucose tolerance. N Engl J Med. 2001;344:1343–50.
19. Knowler W.C., Barrett-Connor E., Fowler S.E., et al. Diabetes Prevention Program Research Group. Reduction in the incidence of type 2 diabetes with lifestyle intervention or metformin. N Engl J Med. 2002;346:393–403.
20. Grams J., Garvey W.T. Weight Loss and the Prevention and Treatment of Type 2 Diabetes Using Lifestyle Therapy, Pharmacotherapy, and Bariatric Surgery: Mechanisms of Action. Curr Obes Rep. 2015;4(2):287–302.
21. American Diabetes Association. Prevention or Delay of Type 2 Diabetes: Standards of Medical Care in Diabetes-2018. Diabet Care. 2018;41(Suppl. 1):51–4.
22. Goldstein D.J. Beneficial health effects of modest weight loss. Int J Obes Relat Metab Disord. 1992;16:397–415.
23. Pastors J.G., Warshaw H., Daly A., Franz M., et al. The evidence for the effectiveness of medical nutrition therapy in diabetes management. Diabet Care. 2002;25:608–13.
24. Lean M.E.J., et al. Primary care-led weight management for remission of type 2 diabetes (DiRECT): an open-label, cluster-randomised trial. Lancet. 2018;391:541–51. Doi: 10.1016/S0140-6736(17)33102-1.
25. Диагностика, лечение, профилактика ожирения и ассоциированных с ним заболеваний (национальные клинические рекомендации). СПб., 2017.
26. Лечение морбидного ожирения у взрослых. Методические рекомендации Российской ассоциации эндокринологов и Общества бариатрических хирургов. М., 2016.
27. Маркова Т.Н. Значение этнических, наследственных, гендерных и гормонально-метаболических факторов в детерминации экзогенно-конституционального ожирения и метаболического синдрома. Дисс. докт. мед. наук. М., 2015.
28. Мкртумян А.М. и др. Показатели вазорегулирующей функции эндотелия у больных МС на фоне терапии Редуксином. Эффективная фармакотерапия в эндокринологии. 2008;4:18–24.
29. Дедов И.И. и др. Роль нейтротрансмиттеров в регуляции энергетического гомеостаза и возможности медикаментозной коррекции его нарушений при ожирении. Ожирение и метаболизм. 2016;1:9–15.
30. Логвинова О.В., Галиева М.О., Мазурина Н.В., Трошина Е.А. Место препаратов центрального действия в алгоритмах лечения экзогенно-конституционального ожирения. Ожирение и метаболизм. 2017;14(2):18–23.
31. Аметов А.С. Эффективное лечение ожирения – путь борьбы с эпидемией Diabetus mellipidus. Всероссийская наблюдательная программа «ВЕСНА»: результаты и выводы. Эффектив-ная фармакотерапия. Эндокринология. 2013;(suppl.):7–11.
32. Дедов И.И., Мельниченко Г.А., Романцова Т.И.Стратегия управления ожирением: итоги Всероссийской наблюдательной программы «ПримаВера». Ожирение и метаболизм. 2016;1:36–44.
33. Dedov I.I., et al. Body Weight Reduction Associated with the Sibutramine Treatment: Overall Results of the PRIMAVERA Primary Health Care Trial. Obes Facts 2018;11:335–43.
34. Аметов А.С., Тертычная Е.А. Глюко-липотоксичность в дебюте сахарного диабета2-го типа. Лечение и профилактика. 2014;3(11):32–5.
35. McNulty S.J., Ur E., Williams G. A Randomized Trial of Sibutramine in the Management of Obese Type 2 Diabetic Patients Treated With Metformin. Diabet Care. 2003;26(1):125–31.
36. Дедов И.И., Романцова Т.И., Шестакова М.В. Рациональный подход к терапии пациентов с СД2 и ожирением: итоги всероссийской наблюдательной программы «АВРОРА». Ожирение и метаболизм. 2018;15(4):48–58. Doi: 10.14341/OMET10076.
Метаболический синдром — симптомы и лечение
Что такое метаболический синдром? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чернышева Андрея Владимировича, кардиолога со стажем в 34 года.
Над статьей доктора Чернышева Андрея Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Метаболический синдром (синдром Reaven) представляет собой симптомокомплекс, сочетающий в себе абдоминальное ожирение, инсулинорезистентность, гипергликемию (повышенное содержание глюкозы в крови), дислипидемию и артериальную гипертензию. Все эти нарушения связаны в одну патогенетическую цепь. Кроме того, такой синдром часто сочетается с гиперурикемией (избытком мочевой кислоты в крови), нарушением гемостаза (свёртываемости крови), субклиническим воспалением, синдромом обструктивного апноэ-гипопноэ сна (остановкой дыхания во сне). [4]
Метаболический синдром – хроническое, распространённое (до 35% в российской популяции), полиэтиологическое заболевание (возникающее по многим причинам), в котором главная роль принадлежит поведенческим факторам (гиподинамия, нерациональное питание, стресс). Имеет значение также наследственная предрасположенность к артериальной гипертензии, атеросклероззависимым заболеваниям и сахарному диабету второго типа. [5]
Практикующим врачам важно выделять группу риска метаболического синдрома. К данной группе относятся пациенты с начальными признаками заболевания и его осложнениями: артериальная гипертензия, углеводные изменения, ожирение и повышенное питание, ишемическая болезнь сердца, атеросклеротические заболевания периферических и мозговых артерий, нарушение пуринового обмена, жировая болезнь печени; синдром поликистозных яичников; постменопаузальный период у женщин и эректильная дисфункция у мужчин; гиподинамия, злоупотребление алкоголем, табакокурение, наследственная отягощенность по сердечно-сосудистым и обменным заболеваниям. [3] [7]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы метаболического синдрома
Клинические проявления метаболического синдрома соответствуют симптомам его составляющих:
- абдоминального ожирения;
- артериальной гипертензии;
- изменениям углеводного, липидного и пуринового обмена.
Если изменения составляющих синдрома Reaven носят субклинический характер (что встречается довольно часто), то и течение заболевания носит асимптомный характер.
Патогенез метаболического синдрома
Инсулинорезистентность — первопричина развития метаболического синдрома. Представляет собой нарушение утилизации глюкозы в органах-мишенях (поперечнополосатой мускулатуре, липоцитах и печени), связанное с дисфункцией инсулина. Инсулинорезистентность уменьшает усвоение и поступление в клетки скелетной мускулатуры глюкозы; стимулирует липолиз и гликогенолиз, что приводит к липидным и углеводным патологическим изменениям. Кроме того, инсулинорезистентность усиливает секрецию инсулина, в результате чего возникает компенсаторная гиперинсулинемия и активация эндокринных систем (симпатоадреналовой, ренин-ангиотензин-альдостероновой) с формированием артериальной гипертензии, дальнейшим нарушением метаболических процессов, гиперкоагуляции, субклинического воспаления, дисфункции эндотелия и атерогенеза. Эти изменения, в свою очередь, способствуют усилению инсулинорезистентности, стимулируя патогенетический «порочный круг».
Классификация и стадии развития метаболического синдрома
Чёткой классификации и стадийности метаболического синдрома не существует. Его деление некоторыми авторами на полный, включающий все составляющие синдрома, и неполный представляется необоснованным. Несмотря на это, выраженность симптомов, количество компонентов синдрома Reaven и наличие осложнений оказывают влияние на стратификацию риска и выбор тактики лечения у конкретного пациента. Для этого следует учитывать:
- степень ожирения и артериальной гипертензии;
- выраженность метаболических изменений;
- наличие или отсутствие сахарного диабета и заболеваний, связанных с атеросклерозом.
В зависимости от индекса массы тела (ИМТ), который рассчитывается делением веса (кг) на рост (м 2 ), классифицируются следующие типы массы тела (МТ):
- нормальная МТ — ИМТ ≥18,5
- избыточная МТ — ≥25
- ожирение I степени — ≥30
- ожирение II степени — ≥35
- ожирение III степени — ≥40.
Важную роль играет распределение жировой ткани. Различают два типа ожирения:
- гиноидный (по типу «груша»), когда избыточная жировая ткань распределяется преимущественно на бёдрах и ягодицах;
- андроидный (по типу «яблоко»; абдоминальное ожирение), с преимущественной локализацией жира в области верхней половины тела (живот, грудь, плечи, спина).

Второй тип ожирения является более патогенным в плане риска возникновения сердечно-сосудистых заболеваний и сахарного диабета. Это связано с ожирением внутренних органов, в том числе печени (висцеральное ожирение, неалкогольная жировая болезнь печени), снижением сатурации крови кислородом из-за перехода дыхания на грудной, поверхностный тип и эндокринной активностью висцеральной жировой ткани с патологическим изменением выработки адипокинов (лептин, грелин, адипонектин). Выявлена чёткая корреляция между увеличением абдоминальной жировой ткани и индекса массы тела с риском сопутствующих заболеваний. Считается, что риски начинают нарастать при увеличении окружности талии (ОТ) >80 см у женщин и 94 см у мужчин, а при ОТ >88 см и 102 см соответственно риск возрастает значительно.
Ещё один важный компонент метаболического синдрома — артериальная гипертензия, которая может носить вторичный характер. Нормальным считается систолическое артериальное давление (САД) 120-129 мм рт.ст и диастолическое артериальное давление (ДАД) 80-84 мм рт.ст. САД
- 1 ст. – САД 140-159, ДАД 90-99;
- 2 ст. — САД 160-179, ДАД 100-109;
- 3 ст. — САД ≥180, ДАД ≥110.
Повышение артериального давления характеризуется повышением риска сердечно-сосудистых событий.
Для метаболического синдрома характерны также изменения липидного обмена, которые классифицированы в таблице ниже (в ммоль/л).
Осложнения метаболического синдрома
Так как метаболический синдром является сочетанием факторов риска сердечно-сосудистых и обменных заболеваний, именно эти патологии и являются его осложнениями. Речь идёт, в первую очередь, о сахарном диабете, ишемической болезни сердца и их осложнениях: диабетическая ангио-, нейро- и нефропатия, острая коронарная недостаточность, сердечная недостаточность, нарушение сердечного ритма и проводимости, внезапная сердечная смерть, цереброваскулярные заболевания и болезни периферических артерий. [17] Прогрессирование артериальной гипертензии также приводит к поражению органов-мишеней и ассоциированным клиническим состояниям.
Диагностика метаболического синдрома
Для диагностики метаболического синдрома необходимо выявить у пациента основной признак — абдоминальное ожирение по измерению ОТ (>80 см у женщин и >94 см у мужчин) и хотя бы два дополнительных критерия, которые включают в себя:
- артериальную гипертензию (артериальное давление ≥140/90 мм рт.ст.);
- липидные показатели (ммоль/л) — повышение концентрации в крови триглицеридов ≥1,7; снижение ХС ЛПВП 3,0;
- углеводные показатели (ммоль/л) — гипергликемия натощак ≥6,1 и НТГ 7,8 – 11,1. [8]
В клинических условиях нужно дифференцировать метаболический синдром от механического сочетания факторов риска, например артериальной гипертензии, избыточной массы тела без признаков абдоминального ожирения и повышения уровня ОХ крови, что встречается довольно часто (до 30%). В сомнительных случаях рекомендовано дополнительное определение инсулинорезистентности по следующим методикам:
- оценка базальной гиперинсулинемии в крови натощак (гиперинсулинемия — >18 мкед/мл);
- показатель HOMA-IR — произведение значения инсулина натощак (мкед/мл) на величину глюкозы (ммоль/л), разделить на 22,5 (значение большее, чем 2,27, считается инсулинорезистентностью);
- индекс Caro — соотношение тощаковой глюкозы (в ммоль/л) к инсулину (в мкед/мл) (инсулинорезистентность – значение < 0,33). [12]
Лечение метаболического синдрома
Лечение метаболического синдрома следует разделить на немедикаментозное и медикаментозное.
Немедикаментозное лечение синдрома Reaven — это ведение здорового образа жизни, отказ от курения и злоупотребления алкоголем, оптимальная двигательная активность [14] , рациональное питание, а также разумное использование природных и преформированных физических лечебных факторов (массаж, подводный душ-массаж, гипокситерапия и гиперкапния, водолечение, талассотерапия, бальнео- и термотерапия, внутренний прём минеральных вод, общие магнитотерапевтические воздействия) [15] , психотерапевтических методик и обучающих программ. [13]
Медикаментозное лечение метаболического синдрома, в зависимости от наличия тех или иных его компонентов, может включать гиполипидемические, антигипертензивные препараты, медикаменты для снижения инсулинорезистентности, постпрандиальной гипергликемии и веса.
Основными препаратами, которые используют при лечении артериальной гипертензии у больных синдромом Reaven и сахарным диабетом, являются ингибиторы ангиотензинпревращающего фермента, сартаны и агонисты имидазолиновых рецепторов. Однако для достижения целевого уровня артериального давления часто необходимо сочетание различных классов медикаментов, таких как пролонгированных блокаторов медленных кальциевых каналов, высокоселективных бета-адреноблокаторов и тиазидоподобных диуретиков (индапамид) в сочетании с медикаментами первой линии. [10]
Для коррекции нарушений липидного обмена при метаболическом синдроме первоначально используются статины, возможно их сочетание с эзетролом и фибратами. Основной механизм действия статинов — снижение внутриклеточного синтеза ОХ за счёт обратимого блокирования фермента 3-гидрокси-3-метилглютарил-кофермент А редуктазы. Оно ведёт к увеличению количества рецепторов к ХС-ЛПНП на поверхности гепатоцита и снижению концентрации ХС-ЛПНП в крови. Помимо этого, статины имеют плейотропные эффекты, такие как антитромбогенный, противовоспалительный, улучшение функции эндотелия, что приводит к стабилизации атеросклеротической бляшки. Современные статины способны вместе со снижением ХС-ЛПНП до 55% уменьшать триглицериды до 30% и повышать ХС-ЛПВП до 12%. В то же время, ключевое достоинство статинотерапии — снижение сердечно-сосудистых осложнений и общей смертности [1] . Эффективней всего использовать аторвастатин (10-80 мг/сут) или розувастатин (5-40 мг/сут). [11]
При неэффективности монотерапии статинами целесообразно присоединение эзетрола в дозе 10 мг/сут, который препятствует всасыванию ОХ в кишечнике и может усиливать снижение ХС-ЛПНП на 15-20%.
Фибраты — ещё один класс липидснижающих препаратов. Они расщепляют богатые триглицеридами жировые частицы, снижают синтез свободных жирных кислот и повышают ХС-ЛПВП путём увеличения распада ЛНП. Это приводит к значительному уменьшению триглицеридов (до 50%), ХС-ЛПНП (до 20%) и увеличению ХС-ЛПВП (до 30%). Фибраты также имеют плейотропные эффекты: снижают концентрацию мочевой кислоты, фибриногена и улучшают инсулиночувствительность, однако их положительное влияние на прогноз пациентов не доказано. Наиболее эффективный и безопасный препарат этой группы — фенофибрат 145 мг/сут.
Для снижения инсулинорезистентности препаратом выбора является метформин, который обладает доказанным положительным эффектом на тканевую инсулинорезистентность через усиление поглощения глюкозы тканями-мишенями. Метформин уменьшает скорость всасывания углеводов в тонкой кишке, оказывает периферическое анорексигенное действие, уменьшает продукцию глюкозы печенью, улучшает транспорт глюкозы внутри клеток. Положительное воздействие метформина (1500-3000 мг/сутки) на конечные точки обусловлено снижением инсулинорезистентности, системными метаболическими эффектами (снижение веса, липидных нарушений, факторов свёртываемости крови и т.д.). [9]
Для снижения постпрандиальной гипергликемии используют акарбозу, которая обратимо блокирует глюкоамилазы, сахарозы и мальтазы в верхнем отделе тонкой кишки. В итоге непереваренные углеводы достигают нижние отделы кишечника, и абсорбция углеводов пролонгируется. Вместе с тем, у акарбозы выявлены дополнительные эффекты. В исследовании STOP-NIDDM (2002 год) у больных метаболическим синдромом, принимающих акарбозу дозировкой 300 мг/сут, продемонстрировано снижение развития сахарного диабета на 36%, новых случаев артериальной гипертензии на 34% и суммарного показателя сердечно-сосудистых событий на 46% [6] .
При наличии у пациента с синдромом Reaven сахарного диабета второго типа могут применяться современные классы сахароснижающих препаратов, такие как аналог глюкагоноподобного пептида-1, ингибитор дипептидилпептидазы-4 и ингибитор натрийзависимого переносчика глюкозы второго типа. Представитель последнего класса эмпаглифлозин (Джардинс) в исследовании EMPA-REG OUTCOME (2016 год) снизил сердечно-сосудистую смертность у больных сахарным диабетом второго типа на 36%.
Медикаментозная коррекция морбидного ожирения показана, если немедикаментозное лечение не приводит к снижению массы тела более чем на 5% от исходного. Препараты для лечения ожирения делятся на аноретики центрального действия (сибутрамин), и средства, воздействующие на желудочно-кишечный тракт, например орлистат (Ксеникал).
Препарат для снижения аппетита сибутрамин в меньшей степени воздействует на дофаминовые и холинергические процессы, но уменьшает потребление жиров и углеводов, что приводит к похудению и улучшает жировой и углеводный метаболизм. Артериальное давление и частота сердечных сокращений при этом повышается только на 5%.
Орлистат является ингибитором желудочной и панкреатической липаз, вследствие чего треть пищевых триглицеридов не всасывается и снижается их концентрация в крови, что приводит к уменьшению калоража пищи и веса. Кроме того, снижается артериальное давление, уровень глюкозы и инсулинорезистентности.
В медицинской практике лечение метаболического синдрома зависит от наличия и выраженности его компонентов. В таблице ниже показана тактика подбора терапии при вариантах синдрома Reaven, которые встречаются наиболее часто.
Сахарный диабет 2 типа — инсулинонезависимый тип, зависимый от сахара

Сахарный диабет второго типа — хроническое заболевание, делающее человека зависимым от диет и лекарств на всю жизнь. В то же время, вовремя обнаружив болезнь и находясь на наблюдении у хорошего эндокринолога, больной диабетом может поддерживать хорошее качество жизни без тяжелых приступов и осложнений.

Что такое сахарный диабет 2 типа
В медицине выделяют два варианта диабета: инсулинозависимый и инсулиннезависимый. Диабет 2 типа не является инсулинозависимым. В отличии от заболевания 1 типа, при 2 типе поджелудочная железа остаётся неповреждённой, и островки Лангерганса (участки поджелудочной железы, вырабатывающие инсулиновые клетки) успешно выполняют свои функции.
Главная причина диабета 2 типа — снижение чувствительности инсулиновых рецепторов в клетках тканей.
Почему возникает диабет 2 типа: ученые открыли причину патологического состояния
Виновник нарушения — гормон адипонектин (GBP-28), продуцируемый адипоцитами — клетками жировой ткани внутренних органов. Основная функция адипонектина — расщепление жировых отложений до состояния аминокислот. Именно этот процесс предотвращает ожирение. Кроме того, гормон препятствует образованию атеросклеротических бляшек, нормализует холестерин, снижает вероятность тромбообразования.
Существует прямая зависимость между количеством вырабатываемого адипонектина и индексом массы тела. Чем стройнее человек, тем больше этого гормона продуцирует его организм. И наоборот: высокая масса тела напрямую связана со снижением количества GBP-28.
Гормон был открыт только в 1994 году, до этого времени механизм возникновения диабета 2 типа был не изучен и, соответственно, не мог правильно лечиться, поэтому диагноз диабет второго типа был равен пожизненному приговору. Последние исследования доказали, что адипонектин непосредственным образом влияет на метаболизм глюкозы, оказывая влияние на развитие диабета. Это открытие дает новый путь для лечения инсулиннезависимого диабета.
Адипонектин влияет на многие жизненно важные процессы, этим объясняется большое количество осложнений у диабетиков, имеющих низкий уровень гормона. В частности, GBP-28:
- препятствует образованию в печени жировых отложений;
- поддерживает оптимальный просвет и эластичность сосудов;
- не даёт висцеральному жиру откладываться на поверхности внутренних органов;
- помогает диагностировать атеросклероз, потому что клетки гормона откладываются в микротравмах сосудов;
- увеличивает метаболизм и способствует похудению;
- уменьшает воспаление сосудов и артерий;
- защищает миокард от некроза в случае нехватки кислорода.
При снижении уровня этого гормона, человек заболевает, причем в его организме нарушается комплекс процессов.
Взаимосвязь ожирения и сахарного диабета 2 типа
Виновник диабета 2 типа в большинстве случаев — висцеральный жир. Это не совсем тот жир, который откладывается на боках и талии при наборе лишнего веса. Причина появления висцерального жира — несоответствие поступившей в организм с пищей и растрачиваемой энергией.
Калорийная жирная и углеводная пища обладает высокими энергозапасами, поэтому увлечение мучными и кондитерскими изделиями, жареной картошкой и макаронами с мясной подливой чревато лишним весом. Излишки нерастраченной энергии переходят в жировые запасы организма, а именно, в подкожно-жировую прослойку и в висцеральный жир.
- Подкожно-жировая клетчатка имеет уникальную структуру. Она распределяется на бёдрах, талии, брюшной стенке, на ногах у женщин. Делая фигуру более округлой, но в разумных пределах, большой опасности для здоровья такое «пополнение» не представляет. Этот жир, при нормальном обмене веществ и соблюдение диеты, также легко уходит, как и приходит.
- Висцеральный (абдоминальный) тип жировых отложений невероятно опасен с медицинской точки зрения. В небольших количествах он организму необходим, т.к. защищает внутренние органы от механических повреждений, а также является запасным депо на случай энергетического истощения. Но вот его переизбыток — это уже беда для организма.
Абдоминальный жир накапливается под серозной оболочкой — тонкой соединительной мембраной, окружающей каждый орган. В большинстве случаев абдоминальный жир размещается на поверхности органов брюшной полости, поэтому характерная черта проблемы — выступающий живот, непропорционально большой на фоне других частей тела. В норме количество такого жира не должно превышать 15% от общей массы жировых отложений. Если его гораздо больше, излишки с кровотоком попадают в печень, перерабатываясь в холестерин. Возникает угроза развития атеросклероза, что приводит к инсульту или инфаркту.
Абдоминальный жир снижает количество выделяемого адипонектина, а он напрямую влияет на чувствительность клеток к инсулину. В результате у человека появляется инсулинорезистентность, и развивается диабет 2 типа.
Чем отличается диабет 2 типа от диабета 1 типа
Несмотря на схожесть названий и некоторых симптомов, диабеты 1 и 2 типа имеют разную природу и форму протекания.
| Диабет 1 типа | Диабет 2 типа |
| Чаще всего диагностируется в возрасте до 20 лет | Распространён среди людей старше 40 лет |
| Сахар поднимается резко | Медленное развитие заболевания |
| Больной резко худеет | У больного заметен лишний вес |
| Появляется независимо от образа жизни пациента | Большое значение при развитии болезни играет образ жизни |
| Болезнь проявляется быстро и бурно | Долгое время симптомы отсутствуют |
| Инсулин значительно ниже нормы | Инсулин несколько выше нормы |
| Сахаропонижающие препараты малоэффективны | Хорошо помогают заменители сахара |
| Болезнь неизлечима | При соблюдении режима питания имеются тенденции к излечению |
| Без инсулинотерапии человек умирает | Инсулин в виде инъекций не нужен |
Диабет 2 типа у детей
Диабет 2 типа чаще встречается у взрослых, однако маленькие дети также подвержены заболеванию. В основном это малыши, родители которых не следили за питанием, позволяли кушать чипсы, конфеты и другие сладости с красителями и обилием сахара.
Однако чаще всего в детском возрасте встречается диабет 1 типа, который имеет высокий наследственный фактор. Но в последнее время врачи отмечают резкий рост заболеваемости 2 типа. Если в 80-90-е годы XX века диабет 2 типа встречался только у 2% детей, то в наши дни его диагностируют почти у 45% детей-диабетиков. Причём 85% из них страдают лишним весом.
К развитию заболевания малышей приводят следующие факторы:
- вирусные инфекции, перенесённые мамой во время беременности;
- стрессы у малыша, которые провоцируют выброс адреналина в кровь, нарушая углеводным процессам;
- увлечение ребёнка продуктами питания, богатыми сахаром (вафли, конфеты, сгущёнка, газировка);
- отсутствие движения, гиподинамия;
- вес при рождении выше 4000 грамм.
Неужели диабет бывает от сладкого?
Не стоит сравнивать сладости своего детства с современными сладостями. Они гораздо более калорийные и вредные. При их изготовлении используются трансжиры, консерванты, красители, а это дополнительная нагрузка на поджелудочную железу.
Увлечение детей компьютерными играми приводит к гиподинамии и, как следствие, увеличение количества висцерального жира. А он как раз и является главным виновником развития диабета 2 типа. Поэтому врачей уже не удивляет, что дети младшего школьного возраста страдают таким «взрослым» недугом.
Группа риска по сахарному диабету 2-го типа
По прогнозам учёных диабет 2 типа к середине 21 века будет встречаться в 5 раза чаще, чем в 2000-е годы. Это связано с ухудшением экологии, популяризацией быстрого питания, гиподинамией, а также с тем, что станет взрослым поколение, детство которых прошло без отрыва от компьютера. Иными словами,в группе риска вся современная молодежь, игнорирующая здоровое питание и спорт.
В группу риска входят также:
Люди в возрасте старше 40 лет. Хотя каждый человек имеет свои организменные особенности, в основном рубежом для развития ярких признаков диабета, является 40-летний возраст.
- Женщины. После сорока у женщин, готовящихся к менопаузе, вырабатывается с каждым годом всё меньше половых гормонов, поддерживающих метаболические процессы.
- Мужчины. В 40 лет начинается и мужской климакс, о котором почему-то многие мужчины даже не слышали. В этом возрасте мужской организм также снижает гормональную активность.
С наступлением климакса полнеть начинают даже те, кто всю жизнь оставался стройным. Вот почему после 40 лет следует значительно сократить количество потребляемых калорий и начать следить за весом.
Люди с высоким индексом массы тела (ИМТ). Это показатель, рекомендованный Всемирной организацией здравоохранения, для расчета степени соответствия роста к массе человека. Критерии весьма условны, ведь они не учитывают возраста и рода занятий человека. Однако им следует придерживаться, чтобы понять, когда остановиться и начать худеть.
- В среднем формула такова: (рост [см] — 100) ± 10 %. Т.е. при росте 162 см женщина в норме должна весить не более 68 кг, чтобы не иметь проблем со здоровьем.
- Также значение имеет окружность талии. У мужчин максимальная цифра — 102 см, у женщин — 88 см. Если объёмы талии гораздо выше, это свидетельствует об избытке висцерального жира, который откладывается на органах.
Избыточный вес приводит к угнетению выработки адипонектина, который отвечает за переработку инсулина в энергию и за доставку её в клетку;
Гиподинамия — недостаточность движения . Спорт и физические упражнения увеличивают потребность мышц в глюкозе. При отсутствии движения излишки глюкозы остаются в крови, что приводит к снижению чувствительности к инсулину. Так развивается сахарный диабет.
Нарушение питания — постоянное потребление «быстрых» углеводов. Фаст-фуд, шоколадные батончики, ресторанная еда, лакомства из McDonald’s, чипсы и сладкие газированные напитки содержат много легкодоступных углеводов и крахмала при минимуме или полном отсутствии клетчатки. Углеводы быстро поступают в кровь, вынуждая вырабатывать больше инсулина. Если делать это часто, формируется инсулинорезистентность.
Частые стрессы. Во время стресса в организме выделяется большое количество адреналина — гормона антагониста инсулина. Соответственно чем больше адреналина в крови, тем выше уровень глюкозы. Уровень сахара в крови растёт, но клетки получить из него энергию не могут. Излишки глюкозы выводятся через почки, что негативно сказывается на их работе. Так начинается диабет 2-го типа, который человек мог бы предотвратить.
Симптомы сахарного диабета 2 типа
Признаки данной патологии могут длительное время проявляться смазано и не выражено, что часто приводит к позднему выявлению болезни. Тревожными для пациента сигналами должны стать следующие симптомы:
- сильная жажда и сухость во рту;
- обильное мочеиспускание, заставляющее пациента часто посещать туалет;
- потеря массы тела;
- нарушения зрения;
- раздражительность, повышенная утомляемость, слабость;
- нарушения сна;
- ослабление потенции и сексуального либидо у мужчин;
- нарушения пищеварения – тошнота, рвота, расстройства стула.
При отсутствии своевременной реакции на симптомы и назначения адекватного лечения, больной длительное время живет с повышенным уровнем сахара в крови. Это приводит к высокой нагрузке на все внутренние органы, включая печень, почки, сердце и сосуды . В результате могут развиваться такие опасные последствия, как инфаркт, инсульт, почечная или печеночная недостаточность. В связи с тем, что в организме резко нарушаются процессы заживления тканей, возникает высокий риск развития диабетической стопы, что может окончиться ампутацией конечности.
Как выявляется диабет 2 типа: диагностика
Сложность с выявлением диабета 2 типа заключается в том, что заболевание может годами никак себя не проявлять. Однако чем раньше будет выявлена проблема, тем больше шансов у пациента остаётся для полного выздоровления.
- Анализ крови на сахар . Самый простой анализ — взятие крови на сахар. Он делается натощак, и пациенту берут кровь из пальца. Нормой считается концентрация глюкозы от 3,3 до 5,5 ммоль/л. Всё, что выше, даже на пару десятых, уже является поводом для беспокойства. Однако такой анализ не даёт полной картины. Вполне возможно, пациент накануне сходил на День Рождения, и анализы показали последствия застолья. Желательно за сутки до сдачи крови не налегать на кондитерские изделия.
- Анализ на гликемический гемоглобин. Гораздо более красноречивый показатель гликемического гемоглобина. Он выявляет болезнь на начальной стадии развития, а также определяет людей, имеющих предрасположенность к диабету. Анализ основывается на том, что эритроциты, состоящие из гемоглобина, «живут» в организме около 120 дней, а затем распадаются в селезёнке до билирубина. За этот период они доставляют к клеткам кислород и выводят углекислый газ.
Анализ на гликированный гемоглобин показывает процесс протекания углеводного обмена. Если процент гликемического гемоглобина выше нормы, но анализ крови на глюкозу остаётся в норме, это говорит о начальной стадии развития диабета или преддиабете.
Эндокринологи медицинского центра Диана призывают всех пациентов, старше 40 лет регулярно проходить комплексное обследование организма и тщательно контролировать уровень глюкозы в крови. Это позволит вовремя обнаружить признаки сахарного диабета и избежать серьезных осложнений.
Показатели уровня сахара в крови: нормы и нарушения
| Анализ | Мужчины | Женщины | ||
| норма | патология | норма | патология | |
| Показатель гликированного гемоглобина % (до 30 лет) | 4,5-5,5 | свыше 5,5 | 4-5 | свыше 5 |
| Показатель гликированного гемоглобина % (от 30 до 50 лет) | 5,5-6,5 | свыше 6,5 | 5-7 | свыше 7 |
| Кровь из пальца натощак, ммоль/л | 3,3–5,5 | свыше 5,5 | 3,3–5,5 | свыше 5,5 |
| Анализ после приёма 75 грамм глюкозы, ммоль/л | менее 7,8 | свыше 7,8 | менее 7,8 | свыше 7,8 |
| Анализ на адипонектин, мг/мл | более 10 | менее 10 | более 10 | менее 10 |
Как лечится диабет 2 типа
Первое, что назначается пациенту после выявления диабета — это строгая диета. Суточное потребление калорий не должно превышать 2000. При этом вводится такое понятие как ХЕ (хлебные единицы).
1 ХЕ — это 25 гр хлеба или 12 гр усвоенных углеводов. Больной диабетом 2 типа должен употреблять в день не более 20 ХЕ. При ожирении норма уменьшается до 10 ХБ, а при тяжёлой физической работе увеличивается до 25 ХЕ.
Пациент распределяет пищу, богатую углеводами, равномерно на весь день. К продуктам, содержащим большое количество ХЕ, относятся мёд, курага, белый и чёрный хлеб, крупы, макароны, сладости. соответственно эти продукты следует употреблять ограниченно.
Совсем не содержат ХЕ рыба, мясо и яйца. Мало ХЕ в овощах, фруктах и зелени. Исходя из этого, рацион больного диабетом 2 типа должен состоять из мясных и рыбных блюд, а также салатов и фруктовых нарезок.
Если диабет имеет прогрессирующую стадию, пациенту прописывают медицинские препараты.
- глитазоны (Роглит, Авандия) ускоряют процесс вывода глюкозы из клеток;
- бигуаниды (Ланжерин, Сиофор) увеличивают чувствительность клеток к глюкозе;
- производные сульфонилмочевины (Глидиаб, Глюкобене) стимулируют выработку инсулина поджелудочной железой;
- ингибитор белков SGLT2 (Инвокана, Джардинс) выводят лишнюю глюкозу из организма).
Все эти препараты имеют серьёзные побочные действия. Также со временем снижается их эффективность. Со временем при прогрессирующем диабете больному выписывают инъекции инсулина, и диабет из 2 типа перерастает в неизлечимый 1 тип. Вот почему так важно вовремя распознать болезнь, чтобы начать лечение и остановить прогресс заболевания.
Где сдать анализы на диабет в Санкт-Петербурге
Сдать анализы на сахарный диабет 2 типа можно в питерской клинике Диана. Здесь же можно пройти УЗИ поджелудочной железы на новом экспертном аппарате. После этого можно получить консультацию опытного эндокринолога.
Эндокринологи клиники Диана комплексно подходят к лечению инсулиннезависимого сахарного диабета, комбинируя правильное питание, отказ от вредных привычек и физическую активность с рационально подобранным приемом лекарственных средств.
Запишитесь на прием к гинекологу по телефону 8-800-707-1560, закажите обратный звонок или заполните форму записи на странице!
Источник https://pharmateca.ru/ru/archive/article/37290
Источник https://probolezny.ru/metabolicheskiy-sindrom/
Источник https://medcentr-diana-spb.ru/endokrinologiya/saharnyiy-diabet-2-tipa/