Сезон респираторных инфекций: как защитить себя и своих близких?
Профилактика гриппа, ОРВИ и коронавируса — это единый комплекс мероприятий, направленный на предотвращение заболеваемости. Сегодня актуальны слова Гиппократа: «Болезнь легче предупредить, чем лечить». Соблюдение превентивных мер помогает защититься от заражения, сократить риски масштабного распространения инфекции, сохранить жизни людей.
С приходом пандемии важность профилактики респираторных инфекций ощутил на себе весь мир. COVID-19 заставил человечество по-новому взглянуть на способы сохранения здоровья. В одном ряду с коронавирусной инфекцией стоят грипп и ОРВИ, с которыми люди сталкиваются осенью и весной. Как показывает практика, сезонные болезни иногда вызывают не менее тяжелые осложнения, чем ковид. Уберечься от заражения и его последствий помогает профилактика гриппа и ОРВИ, разработанная врачами-эпидемиологами. Об особенностях респираторных вирусов, средствах и способах защиты от инфицирования читайте в нашей статье.

Способы заражения респираторной инфекцией
Респираторные вирусы — многочисленное семейство ультрамикроскопических внутриклеточных паразитов. Часть из них заметно активизируется в демисезонное время, вызывая эпидемии ОРВИ (острой респираторной вирусной инфекции). Это парамиксовирусы, пикорнавирусы, аденовирусы, коронавирусы, вирусы парагриппа, гриппа А, В, С.
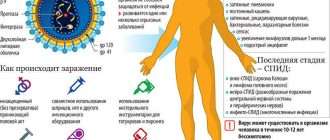
Возбудители инфекционных респираторных заболеваний обладают высокой контагиозностью (заразностью), но пробраться в организм они могут только через слизистые оболочки дыхательных путей. Основной способ инфицирования — аэрогенный или воздушно-капельный. Вирусные частицы перелетают по воздуху с капельками жидкости, которые вырываются изо рта больного человека при чихании, кашле. Второй способ заражения — контактно-бытовой. Прямой путь — через рукопожатие с носителем инфекции, непрямой — через контаминированные (зараженные) поверхности. Подхватив вирус на руки, его легко занести в нос, рот — «входные ворота» ОРВИ.
Средства для профилактики ОРВИ и гриппа
Превентивные меры в отношении острых респираторных инфекций делятся на специфические и неспецифические. Специфическая профилактика — это вакцинация. В РФ проводится иммунизация населения от гриппа и коронавируса. От других вирусов, которых медицинская вирусология насчитывает более двухсот, вакцины не существует. К неспецифическим методам относятся медикаментозная защита организма, домашние средства для укрепления иммунитета, правила профилактики гриппа и ОРВИ, рекомендованные ВОЗ.

Неспецифическая профилактика
Для предупреждения гриппа и ОРВИ разработаны фармакологические препараты двух типов:
• Лекарства прямого действия. Блокируют ферменты на поверхности вируса. Из-за этого возбудитель инфекции теряет способность воспроизводить свою РНК и белки.
• Средства, стимулирующие выработку защитных интерферонов для повышения сопротивляемости организма инфекциям.
Противовирусные лекарства выпускают в форме таблеток, капсул, порошков. Для детей предусмотрены сиропы, суспензии, капли, которые удобно принимать.
В ТОП-5 препаратов входят:
• Арбидол. Активен в отношении большинства возбудителей ОРВИ, включая вирусы гриппа. Для профилактики принимают дважды в неделю, для лечения — 4 раза в день. В форме порошка разрешен детям с 2 лет, в форме таблеток — с 6 лет.
• Эргоферон. Иммуномодулятор быстрого действия с доказанной эффективностью против респираторных вирусов. Таблетки для сублингвального приема назначают: в 1 день 5 шт. в течение 2 часов, в последующие дни — по 1 шт. трехкратно.
• Ингавирин. Инновационное противовирусное средство с высокой противовоспалительной активностью. Применяют при всех типах ОРВИ, включая коронавирусную инфекцию. В педиатрии используют с 7лет. Для достижения результата достаточно 1 капсулы в день.
• Кагоцел. Мощный иммуностимулятор, вызывает синтез интерферонов всеми клетками организма, которые участвуют в противовирусном ответе. Разрешен детям с 3 лет. Профилактика проводится циклами: 2 дня по 2 таблетки — 5 дней перерыв — 2 дня по 2 таблетки.
• Анаферон. Повышает выработку интерферона, назначают для превенции и лечения острых респираторных вирусных инфекций. В педиатрии применяют специально разработанный детский вариант препарата.
В отличие от антибиотиков, противовирусные средства продаются без рецепта врача.
Организация домашней профилактики ОРВИ и гриппа включает:
• Коррекцию питания. Стимулировать образование интерферона помогают продукты с высоким содержанием аскорбиновой кислоты — овощи, лесные ягоды, фрукты, зелень. Строительным материалом для иммунных клеток служит белок, поэтому в рационе должно быть достаточное количество мяса, рыбы, кисломолочной продукции, злаков (пшено, овес, греча). Главный помощник иммунитету — витамин D. Он содержится в яичном желтке, морской капусте, тресковой печени.
• Закаливание, физическую активность. Закаливающие процедуры рекомендуется начинать летом — до начала сезонных эпидемий. Занятия спортом насыщают кровь кислородом, ускоряют гемодинамику, усиливают кровоснабжение органов. Это позволяет поддерживать работоспособность клеток иммунной системы для производства интерферонов.

• Применение народных средств. Защититься от сезонных заболеваний помогают продукты с противомикробным действием (чеснок, имбирь, лук), а также растения с иммуностимулирующими свойствами (корень женьшеня, шиповник, эхинацея, шалфей, мелисса).
Для профилактики недомоганий важно придерживаться рационального режима труда и отдыха. Врачи рекомендуют высыпаться, ежедневно гулять, избегать конфликтных ситуаций, приводящих к стрессам, принимать витаминно-минеральные добавки.
Грипп и его опасность
Кроме коронавируса самым опасным возбудителем острых инфекций считается вирус гриппа. От своих респираторных «родственников» он отличается высокой вирулентностью — способностью быстро распространятся по организму, вызывать тяжелые осложнения — вплоть до летальности. В группу риска входят люди почтенного возраста, маленькие дети, пациенты с хроническими кардиологическими и пульмонологическими патологиями.
Вирус гриппа провоцирует инфекционно-воспалительные заболевания сердца, нервной системы, головного мозга. При тяжелой вирусной нагрузке быстро развивается интоксикация, повышается проницаемость сосудистых стенок, нарушается гемодинамика, легкие лишаются способности поглощать кислород, возникает дыхательная недостаточность, угрожающая фатальным исходом. Самая эффективная профилактика гриппа — введение противогриппозной вакцины до начала эпидемического сезона. Детей прививают с 6-месячного возраста.
Витамины для укрепления иммунитета
Определить, каких витаминов не хватает организму, помогают специальные анализы крови. Главным маркером стабильной работы иммунитета считаются нормальные показатели витамина-гормона D. Он поступает в организм с пищей, синтезируется клетками кожи под воздействием солнечных лучей. Учитывая дефицит ультрафиолета в большинстве российских регионов, витамин-гормон рекомендуется принимать в форме БАД. Для превенции респираторных заболеваний иммунная система нуждается в витаминах группы В, аскорбиновой кислоте, жирорастворимых витаминах А, Е.
Продукты, в которых содержатся витамины для профилактики ОРВИ и гриппа
Аскорбинка (витамин С):
- квашеная капуста
- болгарский перец
- цитрусовые
- клюква
- смородина
- шиповник
- орехи
- молоко
- бобовые культуры
- греча
- овес
- помидоры
- облепиха
- шпинат
- брокколи
- отруби
- яйца
- растительные масла
- морковь
- зелёный лук
- петрушка
- персики
- абрикосы
- дыня

Пополнять витаминный резерв только с помощью питания — задача непосильная. Для поддержания иммунной системы в состоянии боеготовности необходим дополнительный источник — аптечные витаминные комплексы:
• Супрадин Иммуно Форте;
• Доктор Море;
• Мульти-табс Иммуно Плюс;
• Сироп Педиакид;
• Суперум Комплекс эхинацея с витамином С.
Самые современные и эффективные средства для укрепления иммунитета можно заказать с доставкой на дом.
Что делать при заболевании?
Повышение температуры, слабость, першение, слезотечение — ранние признаки заражения инфекцией. При их появлении не рекомендуется покидать пределы дома. Во-первых, чтобы не распространять вирусы, во-вторых, чтобы не ухудшить самочувствие. Вызов терапевта или педиатра можно оформить по телефону. При экстремальных показателях температуры лучше вызвать Скорую помощь. До прихода врача заболевшего человека нужно уложить в постель, напоить теплым чаем (морсом). Желательно надеть медицинскую маску на больного, выделить ему отдельную комнату, посуду, гигиенические принадлежности. Для предупреждения осложнений важно следовать врачебным назначениям — принимать лекарства, пить много жидкости, проветривать комнату, кушать продукты, богатые витаминами, фитонцидами, белком. В первые дни болезни необходимо соблюдать постельный режим. При гриппе физическая нагрузка может спровоцировать развитие острого респираторного дистресс-синдрома — крайне опасного для жизни состояния.

Правила профилактики гриппа
ВОЗ настаивает на вакцинации, особенно это касается людей пожилого возраста. Для формирования противогриппозного иммунитета организму необходимо 3-5 недель. Прививку рекомендуется сделать в сентябре-октябре.
В сезон заболеваемости гриппом и ОРВИ медики призывают:
• Беречь себя и окружающих. Не посещайте общественные места без необходимости. Если общение с окружающими неизбежно — соблюдайте дистанцию. Чихайте аккуратно в заранее подготовленные бумажные салфетки. Носите медицинские маски, обрабатывайте руки антисептическими средствами, пользуйтесь одноразовыми перчатками.
• Соблюдать гигиену. Мойте руки с мылом в течение 20-30 секунд. Не дотрагивайтесь до лица грязными руками.
• Защищать от вирусов дом. Протирайте санитайзерами упаковки продуктов, принесенные из магазина, чаще проветривайте жилые помещения. Применяйте дезинфекторы при влажной уборке, обрабатывайте потенциально опасные поверхности, где могут скапливаться вирусы (ручки дверей, краны, выключатели).
• Помогать иммунитету. Добавьте в рацион лук, чеснок, лесные ягоды, имбирный корень. Старайтесь спать не меньше 7 часов в сутки, принимайте витамины для повышения иммунного статуса. Заранее купите в аптеке препараты для профилактики вирусных инфекций.
Ежедневная забота о здоровье поможет пережить эпидемический период без негативных последствий.
Острые респираторные заболевания (ОРЗ, ОРВИ) — симптомы и лечение
Что такое острые респираторные заболевания (ОРЗ, ОРВИ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 15 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Острые респираторные заболевания (ОРЗ) — группа острых инфекционных заболеваний, при которых возбудители проникают в организм человека через дыхательные пути и вызывают синдром поражения респираторного тракта и общей инфекционной интоксикации. Употребление термина ОРВИ (острое респираторное вирусное заболевание) при отсутствии лабораторно подтверждённой этиологической расшифровки является некорректным.
Краткое содержание статьи — в видео:
Эпидемиология
ОРЗ — это преимущественно антропонозы, т. е. болезни, способные поражать только человека . Являются самой многочисленной и частой группой заболеваний у человека (до 80 % всех болезней у детей). Поэтому они представляют серьёзную проблему для здравоохранения различных стран вследствие наносимого ими экономического ущерба.
Источник инфекции — больной человек с выраженными или стёртыми формами заболевания. Восприимчивость всеобщая, иммунитет к некоторым возбудителям (аденовирусы, риновирусы) стойкий, но строго типоспецифичный. Это значит, что заболеть ОРЗ, вызванным одним видом возбудителя, но разными серотипами (их могут быть сотни), можно многократно. Заболеваемость повышается в осенне-зимний период, может принимать вид эпидемических вспышек, довлеет к странам с прохладным климатом. Чаще болеют дети и лица из организованных коллективов (особенно в период адаптации).
Основной механизм передачи — воздушно-капельный (аэрозольный, в меньшей степени воздушно-пылевой путь), но может также играть роль контактно-бытовой механизм (контактный — при поцелуях, бытовой — через загрязнённые руки, предметы или воду) [2] [7] .
Этиология
ОРЗ — полиэтиологический комплекс заболеваний, т. е. они могут быть вызваны различными видами возбудителей:
- бактерии (стафилококки, стрептококки, пневмококки, гемофильная палочка, моракселла катаралис и др.);
- вирусы (риновирусы, аденовирусы, респираторно-синцитиальный вирус, реовирусы, коронавирусы, энтеровирусы, герпесвирусы, вирусы парагриппа и гриппа);
- хламидии (х ламидия пневмония , хламидия пситаки, хламидия трахоматис );
- микоплазмы (м икоплазма пневмония ).
Чаще всего возбудителем ОРЗ являются вирусы, поэтому термин ОРВИ используют небезосновательно. В последнее время иногда встречается употребление термина ОРИ (острая респираторная инфекция) [2] [4] .
Причина зимних вспышек простуды
От инфекций, передающихся воздушно-капельным путём, нас защищают клетки слизистой вблизи у кончика носа. Они выделяют специальные пузырьки — экзосомы, которые связывают бактерий, не давая им распространяться, и содержат антибактериальные ферменты, тут же атакующие инфекцию.
В новом исследовании учёные показали, как этот механизм противостоит вирусам. Взятые у людей образцы клеток подвергали действию двух риновирусов и одного коронавируса (не того, который вызывает COVID-19) — самых частых причин простуды. Клетки активно вырабатывали экзосомы, которые облепляли вирусные частицы.
Затем испытуемых попросили провести 15 минут при 4 °C, после чего измерили температуру в носу — она падала больше чем на десять градусов. В такую же температуру поместили клеточные культуры и снова атаковали их вирусами. Теперь клетки производили в среднем меньше экзосом и хуже справлялись с инфекцией.
Исследователи предполагают, что именно этот механизм ведёт к снижению защиты организма и регулярным вспышкам простуды зимой [11] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы острых респираторных заболеваний (ОРЗ)
Инкубационный период различен и зависит от вида возбудителя, может варьироваться от нескольких часов до 14 дней (аденовирус).
Для каждого возбудителя ОРЗ имеются свои специфические особенности протекания заболевания, однако все их объединяет наличие синдромов общей инфекционной интоксикации (СОИИ) и поражения дыхательных путей в той или иной степени. СОИИ проявляется общей слабостью, адинамией, быстрой утомляемостью, повышенной температурой тела, потливостью и др.
Синдром поражения респираторного тракта (СПРТ) — основной синдром для данных заболеваний, он включает:
- Ринит — воспаление слизистой оболочки носа. Характеризуется заложенностью носа, снижением обоняния, чиханием, выделениями из носа — сначала прозрачными слизистыми, затем слизисто-гнойными (более плотные выделения жёлто-зелёного цвета появляются в результате присоединения вторичной бактериальной флоры). — воспаление слизистой оболочки глотки. Основные симптомы: першение и боли в горле различной интенсивности, сухой кашель — «горловой».
- Ларингит — воспаление слизистых оболочек гортани. Проявляется осиплостью голоса, иногда афонией (отсутствием голоса), кашлем и болью в горле.
- Трахеит — воспаление трахеи. Сопровождается мучительным, преимущественно сухим кашлем, саднением и болями за грудиной.
- Бронхит — воспаление слизистой оболочки бронхов. При этом возникает кашель с наличием мокроты и без, сухие хрипы, редко крупнопузырчатые хрипы при аускультации (выслушивании).
- Бронхиолит — воспаление бронхиол (мелких бронхов). Характеризуется наличием кашля различной интенсивности и хрипов разных калибров.
Дополнительными синдромами могут быть:
- синдром экзантемы (высыпания на кожных покровах);
- тонзиллита (воспаления миндалин);
- лимфаденопатии (ЛАП) — увеличения лимфатических узлов ; ( воспаления слизистой оболочки глаза) ;
- гепатолиенальный синдром (увеличение печени и селезёнки);
- геморрагический синдром ( повышенная кровоточивость) ;
- синдром энтерита (воспаления слизистой оболочки тонкого кишечника) .
Алгоритм по распознаванию ОРЗ различной этиологии:
Наиболее распространенным заболеванием, имеющим тяжёлое течение и высокий риск развития осложнений является грипп. Инкубационный период гриппа длится от нескольких часов до 2-3 дней. В отличие от других острых респираторных заболеваний, при гриппе сначала появляется синдром общей инфекционной интоксикации (высокая температура, озноб, сильная головная боль, слезотечение, боль при движении глазных яблок, ломота в мышцах и суставах). На 2-3-день присоединяются симптомы поражения респираторного тракта: першение в горле, насморк, сухой надсадный кашель.
Типичное ОРЗ начинается с чувства дискомфорта, першения в носу и горле, чихания. В течение непродолжительного периода симптоматика нарастает, першение усиливается, появляется чувство интоксикации, повышается температура тела (обычно не выше 38,5 ℃), появляется насморк, неярко-выраженный сухой кашель. В зависимости от вида возбудителя и свойств микроорганизма могут последовательно появляться все перечисленные синдромы ОРЗ в различных сочетаниях и степени выраженности. Возможно появление осложнений и неотложных состояний [6] [7] .
Патогенез острых респираторных заболеваний (ОРЗ)
Входные ворота инфекции — слизистая оболочка ротоглотки и верхних дыхательных путей. Первым этапом колонизации человеческого организма является прикрепление инфекционного агента к поверхности клеток, имеющих специфические рецепторы для каждого вида возбудителя. Эта функция, как правило, выполняется одним из поверхностных белков оболочки патогена:
- у аденовирусов — гликопротеином (фибриллы);
- у парамиксо- или ортомиксовирусов шипами гемагглютинина;
- у коронавирусов — S-белком соединения и гликолипидами.
Взаимодействие болезнетворного агента с клеточными рецепторами необходимо не только для прикрепления его к клетке, но и для запуска клеточных процессов, подготавливающих клетку к дальнейшей инвазии. Т. е. наличие соответствующих рецепторов на поверхности клеток — это один из важнейших факторов, определяющих возможность или невозможность возникновения инфекционного процесса.
Внедрение возбудителя в клетку хозяина вызывает поток сигналов, активирующих целый ряд процессов, с помощью которых организм пытается от него освободиться, например, ранний защитный воспалительный ответ, а также клеточный и гуморальный иммунный ответ. Повышение метаболизма клеток представляет собой защитный процесс, но с другой стороны в результате накопления свободных радикалов и факторов воспаления запускается патологический процесс:
- нарушается липидный слой клеточных мембран эпителия верхних отделов респираторного тракта и лёгких;
- нарушаются матричные и барьерные свойства внутриклеточных мембран, увеличивается их проницаемость;
- развивается дезорганизация жизнедеятельности клетки вплоть до её гибели.
Второй этап инфицирования характеризуется вирусемией — попаданием вируса в кровь и распространением по всему организму. В совокупности с повышением деятельности защитных механизмов и появлением в крови продуктов распада клеток этот процесс вызывает интоксикационный синдром.
Третий этап характеризуется усилением выраженности реакций иммунной защиты, элиминацию (выведение) микроорганизма и восстановление строения и функции поражённой ткани хозяина [5] [7] .
Классификация и стадии развития острых респираторных заболеваний (ОРЗ)
По вовлечению отдельных частей дыхательной системы:
- Инфекции верхних дыхательных путей. Верхние дыхательные пути начинаются с носа и включают голосовые связки в гортани, придаточные пазухи носа и среднее ухо.
- Инфекции нижних дыхательных путей. Нижние дыхательные пути начинаются с трахеи и бронхов и заканчиваются бронхиолами и альвеолами.
По клинической форме:
- Типичная.
- Атипичная:
- акатаральная (отсутствие признаков поражения дыхательных путей при наличии симптомов общей инфекционной интоксикации);
- стёртая (маловыраженная клиника);
- бессимптомная (полное отсутствие клинической симптоматики).
По течению:
- неосложнённое ОРЗ;
- осложнённое ОРЗ;
По степени тяжести:
По длительности течения:
- острое (5-10 дней);
- подострое (11-30 дней);
- затяжное (более 30 дней) [8] .
Осложнения острых респираторных заболеваний (ОРЗ)
Если острое респираторное заболевание не пролечить вовремя, могут появиться различные более серьёзные заболевания:
- Связанные с ЛОР-органами: отит, синуситы, бактериальный ринит, ложный круп.
- Связанные с лёгочной тканью: вирусные пневмонии, вирусно-бактериальные и бактериальные пневмонии, абсцесс лёгкого ( ограниченный очаг гнойного воспаления в лёгочной ткани) , эмпиема плевры ( скопление гноя в плевральной полости) . Пневмония проявляется значимым ухудшением общего состояния, выраженным кашлем, усиливающимся на вдохе, при аускультации звуком крепитации ( потрескиванием или похрустыванием) , влажными мелкопузырчатыми хрипами, иногда одышкой и болями в грудной клетке.
- Связанные с поражением нервной системы: судорожный синдром, неврит ( воспаление нерва) , менингит ( воспаление оболочек головного и спинного мозга) , менингоэнцефалит (воспаление оболочек и вещества головного мозга), синдром Гийена—Барре и др. [10]
- Связанные с поражением сердца: миокардит (воспаление сердечной мышцы).
- Связанные с обострением хронических заболеваний: обострение ревматизма, тонзиллита, туберкулёза, пиелонефрита (воспаление почки) и др. [7]
Диагностика острых респираторных заболеваний (ОРЗ)
В широкой рутинной практике лабораторная диагностика ОРЗ (особенно при типичном неосложнённом течении) обычно не проводится. В отдельных случаях могут использоваться:
- Развёрнутый клинический анализ крови. При этом может обнаружиться лейкопения ( снижение количества лейкоцитов) и нормоцитоз ( нормальный размер эритроцитов) , лимфо- и моноцитоз ( увеличение числа лимфоцитов и моноцитов) , при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево (увеличение количество нейтрофилов и появление их незрелых форм );
- Общеклинический анализ мочи (изменения малоинформативны, указывают на степень интоксикации).
- Биохимические анализы крови. Может выявляться С-реактивный белок (указывает на наличие инфекции). При некоторых системных возбудителях, например аденовирусной инфекции, характерно повышение АЛТ.
- Серологические реакции. Возможна ретроспективная диагностика методами РСК, РА, ИФА, однако она редко используется в практической деятельности. В настоящее время широко применяется ПЦР-диагностика мазков-отпечатков, но её применение ограничено в основном стационарами и научно-исследовательскими группами.
При подозрении на развитие осложнений проводят соответствующие лабораторные и инструментальные исследования (рентген придаточных пазух носа, органов грудной клетки, КТ и др.) [3] [5] .
Лечение острых респираторных заболеваний (ОРЗ)
ОРЗ встречается очень часто и в большинстве случаев протекает в лёгкой и средней степени тяжести, поэтому обычно больные проходят лечение дома. При тяжёлых формах (с риском развития или развившимися осложнениями) пациенты должны проходить терапию в условиях инфекционного стационара до нормализации процесса и появления тенденций к выздоровлению. В домашних условиях лечением ОРЗ занимается терапевт или педиатр (в некоторых случаях инфекционист).
Один из важнейших компонентов в лечении ОРЗ — благоприятный микроклимат в помещении: воздух должен быть прохладным (18-20 °С) и влажным (влажность воздуха — 60-65 %). Больной не должен быть закутан в меховые одеяла (особенно при повышенной температуре тела), лучше всего надеть тёплую пижаму.
Пища должна быть разнообразной, механически и химически щадящей, богатой витаминами, рекомендуются мясные нежирные бульоны (идеально подходит негустой куриный бульон и т. п.), обильное питьё до — 3 л/сут. (тёплая кипячёная вода, чай, морсы). Хороший эффект оказывает тёплое молоко с мёдом, чай с малиной, отвар брусничных листьев.
Медикаментозная терапия ОРЗ включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (уменьшение беспокоящих симптомов) терапию.
Этиотропная терапия имеет смысл лишь при назначении в раннем периоде и лишь при ограниченном спектре возбудителей (в основном при гриппе). Использование средств отечественной фарминдустрии («Арбидол», «Кагоцел», «Изопринозин», «Амиксин», «Полиоксидоний» и т. п.) не обладают никакой доказанной эффективностью и могут иметь эффекта, лишь в качестве плацебо.
В качестве симптоматической терапии могут быть использованы препараты следующих групп:
- жаропонижающие при температуре у взрослых свыше 39,5, у детей — свыше 38,5 ℃ (парацетамол, ибупрофен);
- противовирусные и антибактериальные глазные капли при конъюнктивите;
- сосудосуживающие капли в нос при заложенности носа и насморке (не более 5 дней);
- солесодержащие капли в нос при рините для разжижения слизи;
- противоаллергические препараты при аллергическом компоненте ОРЗ;
- средства противовоспалительного и противомикробного действия местного действия (таблетки, пастилки и др.);
- средства для улучшения образования, разжижения и выделения мокроты (муколитики);
- антибиотики широкого спектра действия (при отсутствии улучшения в течении 4-5 дней, присоединении вторичной бактериальной флоры и развитии осложнений) [2][6] .
Прогноз. Профилактика
Прогноз при ОРЗ — положительный. Больные обычно выздоравливают в течение 5-10 дней без неблагоприятных последствий. Осложнения респираторных заболеваний могут возникнуть при гриппе, другие возбудители менее агрессивны. Также неблагоприятные последствия возможны у пациентов с ослабленным иммунитетом. После выздоровления организмом вырабатывается иммунитет к той инфекции, которой человек переболел .
Ведущую роль в профилактике распространения ОРЗ (исключая грипп) является:
Профилактика и лечение гриппа и других острых респираторных вирусных инфекций
(1).jpg)
Об актуальных изменениях в КС узнаете, став участником программы, разработанной совместно с АО »СБЕР А». Слушателям, успешно освоившим программу, выдаются удостоверения установленного образца.
Программа разработана совместно с АО »СБЕР А». Слушателям, успешно освоившим программу, выдаются удостоверения установленного образца.
Продукты и услуги Информационно-правовое обеспечение ПРАЙМ Документы ленты ПРАЙМ Методические рекомендации «Грипп и другие ОРВИ в период продолжающейся пандемии COVID-19: профилактика и лечение» (утв. Федеральным медико-биологическим агентством 10 ноября 2022 г.)

Обзор документа
Методические рекомендации «Грипп и другие ОРВИ в период продолжающейся пандемии COVID-19: профилактика и лечение» (утв. Федеральным медико-биологическим агентством 10 ноября 2022 г.)
Предисловие
Человечество почти 3 года ведет борьбу с новой коронавирусной инфекцией. Пандемию COVID-19 часто сравнивают с другой пандемией столетней давности — испанкой. Именно тогда, чтобы остановить распространение инфекции, впервые было применено ношение масок и ограничение массовых скоплений людей. Многолетний опыт борьбы с пандемиями показывает, что для обеспечения безопасности населения требуется укреплять основные эпидемиологические инструменты: охват вакцинацией, дистанцирование, использование масок по мере необходимости, контроль случаев распространения, эпиднадзор за новыми вариантами вирусов, отслеживание и изоляция больных.
Сегодня уже много известно о вирусе SARS-CoV-2, о механизмах заражения и путях его передачи, средствах защиты, разработаны методы диагностики и порядки оказания медицинской помощи больным, однако происхождение вируса по-прежнему неизвестно. Гипотезы об эволюции вируса естественным путем и об утечке из лаборатории имеют полное право на существование и требуют дальнейшего изучения. Установление происхождения вирусов поможет предотвратить будущие пандемии.
Сложность противодействия пандемиям состоит в том, что интенсивные социальные процессы, определяющие глобализацию общества, антропогенное преобразование окружающей среды, изменение климата, серьезные демографические изменения приводят к эволюционным изменениям и в инфекционной патологии, как новой, так и хорошо изученной. Ситуацию осложняет геополитическая обстановка в мире. Военные конфликты и социальные беспорядки увеличивают количество вспышек инфекционных заболеваний и влияют на системы эпиднадзора, тем самым усугубляя гуманитарные кризисы. Они способны изменить эпидемическую ситуацию до уровня ЧС биологического характера с созданием угрозы национальной безопасности.
Мир по-прежнему далек от готовности к будущим пандемиям. Уязвимость систем здравоохранения перед биологическими угрозами связана с ограниченными возможностями их своевременного обнаружения и принятия оперативных мер защиты населения в полном объеме. Необходим мониторинг и контроль инфекций для прогнозирования эпидемической ситуации и раннего предупреждения распространения инфекционных заболеваний.
Таким образом, существо проблемы обеспечения защиты населения от эпидемий состоит в реализации стратегии мониторирования и верификации таких ситуаций, эпидемиологическом прогнозировании и своевременном создании средств диагностики, лечения, профилактики, разработки своевременных и эффективных санитарно-противоэпидемических мероприятий.
Система подготовки к эпидемиям/пандемиям включает расширение сети современных лабораторий и медицинских организаций инфекционного профиля с целью ранней диагностики и лечения; внедрение программ обучения кадров здравоохранения, Роспотребнадзора по вопросам диагностики и профилактики опасных инфекций, мерам обеспечения эпидемиологической безопасности при оказании медицинской помощи, вопросам готовности медицинских учреждений к выявлению больного (подозрительного) инфекционными (или подозрительными на таковые) заболеваниями, представляющими опасность для населения и требующими проведения первичных противоэпидемических (профилактических) мероприятий; а также информационную работу с населением (формирование модели социально полезного поведения граждан).
В данных методических рекомендациях обобщен и проанализирован опыт работы медицинских организаций ФМБА России по профилактике, диагностике и лечению пациентов с COVID-19, гриппом и другими ОРВИ, а также проведения кампании по иммунизации против гриппа и COVID-19.
Авторский коллектив выражает надежду, что эти данные будут полезны врачам при оказании медицинской помощи больным.
1. Введение
Появление совершено нового, неизвестного ранее вирусного агента — коронавируса SARS-CoV-2, приведшее к развитию крупнейшей за последнее столетие пандемии, оказало серьезное влияние на эпидемический процесс гриппа и других ОРВИ.
Причинами сокращения передачи возбудителей гриппа и других ОРВИ были различные меры гигиены и социального дистанцирования, ношение масок и перчаток, проведение дезинфекционных мероприятий и использование населением антисептических растворов, введение дистанционного обучения и работы, ограничение проведения мероприятий и посещения общественных мест.
В условиях пандемии перестали циркулировать все подтипы вируса гриппа. Если в сезоне 2019/2020 гг. лидировал подтип А, в том числе A(H1N1)pdm09, и значительный вклад в заболеваемость вносил грипп В, то в сезоне 2020 — 2021 гг. ни один из подтипов не получил широкого распространения в мире, были зарегистрированы единичные случаи лабораторно подтвержденного гриппа.
Эпидемический сезон 2021 — 2022 гг. характеризовался ранним началом эпидемического подъема заболеваемости гриппом и ОРВИ, преимущественной циркуляцией на протяжении всего эпидемического сезона вируса гриппа А (H3N2), низкой заболеваемостью привитых против гриппа и отсутствием у них тяжелых форм заболевания, что подтверждает в целом эффективность иммунизации, а также низкой летальностью, обусловленной в основном поздним обращением за медицинской помощью и наличием у погибших сопутствующих хронических заболеваний.
Однако если грипп практически не регистрировали в первые годы пандемии COVID-19, это не означает, что он утратил свой пандемический потенциал. Грипп в сезоне 2022 — 2023 гг. может представлять бОльшую опасность, т.к. прогнозируется циркуляция тех штаммов, которые давно не были доминирующими.
2. Вакцинопрофилактика
Чрезвычайно важный этап в борьбе с пандемией — быстрое распространение научных знаний и фактических данных, особенно в области разработки и внедрения эффективных вакцин.
Опыт борьбы с пандемией COVID-19 в условиях отсутствия эффективных этиотропных препаратов показал, что эффективное противодействие распространению вируса SARS-CoV-2 возможно при формировании коллективного иммунитета. При высоком охвате населения вакцинацией и при невысокой скорости мутаций вируса COVID-19 превратится в сезонную инфекцию, а население в последующие годы будет регулярно прививаться, как это происходит с гриппом.
Из всего спектра возбудителей ОРВИ только в отношении гриппа и COVID-19 разработаны вакцины. Основная цель вакцинопрофилактики состоит в снижении рисков инфицирования, развития осложнений и смертности как у привитых, так и контактных лиц. Кроме того, вакцинация ограничивает риск формирования нового варианта возбудителя.
В понимании значимости иммунопрофилактики, в повышении приверженности населения вакцинации главную роль играют медицинские работники. Поэтому подготовка кадров здравоохранения по вопросам иммунопрофилактики является важным звеном в системе обеспечения биологической безопасности населения страны.
Оказывая помощь пациентам, медицинские работники рискуют своим здоровьем, а порой и жизнью. Пандемию COVID-19 обоснованно называют войной. COVID-19 — серьезнейшее испытание для всех медицинских работников, которые принимают участие в создании «санитарного щита» страны, в решении вопросов организации санитарно-противоэпидемических мероприятий, оказания медицинской помощи больным и их реабилитации. Последствия этой пандемии человечество будет ощущать на себе еще десятилетия.
Вакцинация против гриппа
Эффективность вакцинопрофилактики гриппа доказана многолетним мировым опытом. Анализ заболеваемости гриппом населения Российской Федерации за последние 20 лет показывает, что именно иммунопрофилактика гриппа приводит к существенному и достоверному снижению заболеваемости и смертности среди населения. По данным Роспотребнадзора, с 1996 года, когда впервые началась вакцинация против гриппа, показатель заболеваемости снизился почти в 200 раз.
В условиях пандемии COVID-19 вакцинация от гриппа имеет особое значение.
Для профилактики гриппа в мире применяют 2 основных типа вакцин: живые и инактивированные.
Различия между вакцинами:
Живые гриппозные вакцины содержат живой ослабленный вирус, способный заражать клетки человека, но неспособный эффективно размножаться в организме. В России живые вакцины практически не применяют.
Инактивированные гриппозные вакцины содержат инактивированные вирусные частицы или их отдельные белки. Выделяют цельновирионные вакцины, расщепленные, или сплит-вакцины, и субъединичные вакцины.
По наличию или отсутствию консерванта: вакцина для взрослых может быть с консервантом и без него. Вакцина для детей и вакцина для беременных — без консерванта;
По количеству антигенов — от 5 мкг до 15 мкг гемагглютинина каждого штамма вируса (Всемирной организацией здравоохранения рекомендуется 15 мкг).
По наличию иммуноадъюванта. Уменьшенное количество антигенов (от 5 до 11 мкг в дозе) компенсируется добавлением иммуноадъюванта с целью повышения иммуногенности и снижения реактогенности. В состав отечественных вакцин семейства Гриппол в иммуноадъювант входит азоксимера бромид. Другой иммуноадъювант — сополимер N-винилпирролидона и 2-метил-5-винилпиридина (Совидон) входит в состав гриппозной вакцины Совигрипп .
По числу антигенов: трехвалентные — 3 штамма вируса — типа А (подтипы A(H1N1)pdm09 и A(H3N2) и тип В (одной из двух эволюционных линий). Четырехвалентные вакцина — 4 штамма — добавлен штамм второй эволюционной линии вируса гриппа типа В.
Решением ВОЗ от 22 февраля 2018 года впервые установлено, что базовым типом вакцины для профилактики гриппа является четырехвалентная вакцина, включающая в себя следующие подтипы вируса гриппа: А H1N1, А H3N2 и две линии В; содержание в штаммовом составе вакцины не менее 15 мкг геммаглютинина вируса гриппа каждого из 4-х рекомендованных штаммов, всего не менее 60 мкг геммаглютинина вируса гриппа в одной дозе вакцины.
В РФ проводится вакцинация инактивированными вакцинами. Состав вакцин меняется каждый год. Это делается для обеспечения максимальной защиты от вируса гриппа. Данный процесс осуществляется по рекомендациям ВОЗ на основании прогноза, какие штаммы вируса гриппа будут циркулировать в ожидаемом сезоне.
ВОЗ объявила о рекомендациях по составу вакцин против гриппа для Северного полушария для эпидемического сезона 2022 — 2023 гг.( https://www.who.int/news/item/25-02-2022-recommendati.).
Рекомендации для четырехвалентных вакцин:
A/Darwin/9/2021 (H3N2) — (новый);
B/Austria/1359417/2021 (линия Victoria) — (новый);
B/Phuket/3073/2013 (линия Yamagata).
Изменения по двум штаммам из четырёх.
Рекомендации для трёхвалентных вакцин:
B/Austria/1359417/2021 (линия Victoria).
В настоящее время в Российской Федерации есть возможность производить и использовать отечественные гриппозные квадривалентные вакцины.
Россия — седьмая страна в мире, располагающая собственным независимым производством полного цикла четырехвалентных инактивированных гриппозных вакцин: Гриппол Квадривалент (РУ N ЛП-004951 от 23.07.2018), Ультрикс Квадри (РУ N ЛП-005594 от 19.06.2019) и Флю М Тетра (РУ N ЛП-00725 7 от 04.08.2021).
| Вакцина/форма выпуска/производитель | Номер рег. удостоверения, дата гос. регистрации | Показания к применению: вакцинация | Количество антигена A(H1N2), A(H3N2), B (Yamagata), B (Victoria) в дозе | Характеристики |
|---|---|---|---|---|
| Флю-М Тетра Флакон ФГУП СПбНИИВС ФМБА России | ЛП-007257 от 04.08.2021 | все возрастные группы, в том числе дети с 6 месяцев и беременные женщины | по 15 мкг каждого типа | Инактивированная расщепленная вакцина, содержит стабилизатор Тритон Х — 100 не более 100 мкг и консервант Тиомерсал (мертиолят) |
| Ультрикс Квадри шприц ФОРТ | ЛП-005594 от 19.06.2019 | все возрастные группы, в том числе дети с 6 месяцев и беременные женщины | по 15 мкг каждого типа | Инактивированная расщепленная вакцина, не содержит иммуномодуляторов, адъювантов и консервантов |
| Гриппол Квадривалент шприц Петровакс | ЛП-004951 от 23.07.2018 | — дети с 6 лет; — подростки; — взрослые до 60 лет | по 5 мкг каждого типа | Инактивированная субъединичная вакцина с полимерным адъювантом, азоксимера бромид — ПОЛИОКСИДОНИЙ |
Флю М Тетра — четырехвалентная инактивированная гриппозная вакцина, соответствует всем актуальным рекомендациям ВОЗ и рекомендована к применению для активной ежегодной профилактической иммунизации против сезонного гриппа детей с 6 месяцев, беременных и взрослого населения без возрастных ограничений. Гриппозную вакцину Флю М Тетра ФГУП СПбНИИВС ФМБА России производит по собственной оригинальной технологии полного цикла, в том числе обеспечивающей меньшее остаточное содержание куриного белка в сравнении с российскими и зарубежными аналогами, что особенно актуально для людей с аллергией. Более того, по параметрам реактогенности, безопасности и иммуногенности гриппозные вакцины СПбНИИВС ФМБА России превосходят отечественные и лучшие зарубежные аналоги, считающиеся эталоном гриппозных вакцин.
Ультрикс Квадри — вакцина гриппозная четырехвалентная инактивированная расщепленная, для иммунизации детей с 6 месяцев, беременных и взрослых без ограничения возраста. Для массовой иммунизации населения против сезонного гриппа в рамках Национального календаря профилактических прививок вакцина Ультрикс Квадри применяется с 2019 года.
Гриппол Квадривалент — гриппозная четырехвалентная инактивированная субъединичная вакцина адъювантная (содержащая азоксимера бромид 500 мкг) , разрешенная для иммунизации детей с 6 лет, беременных и взрослых до 60 лет. Вакцина Гриппол Квадривалент применяется целью профилактики гриппа в Российской Федерации и ряде стран СНГ с 2018 года.
В предстоящий эпидемический сезон 2022/2023 гг. запланировано привить не менее 60 % населения РФ, что особенно актуально в период начала сезона респираторных заболеваний и сохраняющейся угрозы распространения коронавируса. Целесообразно кампанию по вакцинации начать с октября для формирования и сохранения максимального протективного уровня антител в отношении вирусов гриппа в течение 4 — 6 месяцев. Крайне важен риск-ориентированный подход — привить не менее 75 % лиц из групп риска [2].
Согласно приказу Министерства здравоохранения Российской Федерации от 6.12.2021 г. N 1122н «Об утверждении национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям» вакцинации против гриппа подлежат лица, относящиеся к категориям высокого риска заболевания гриппом и неблагоприятных осложнений при заболевании, к которым относятся:
Дети с 6 месяцев, учащиеся 1 — 11 классов;
обучающиеся в профессиональных образовательных организациях и образовательных организациях высшего образования;
взрослые, работающие по отдельным профессиям и должностям (работники медицинских и образовательных организаций, организаций торговли, социальной сферы, транспорта, коммунальной и социальной сферы);
лица, работающие вахтовым методом, сотрудники правоохранительных органов и государственных контрольных органов в пунктах пропуска через государственную границу РФ; работники организаций социального обслуживания и МФЦ; государственные гражданские и муниципальные служащие;
взрослые старше 60 лет;
лица, подлежащие призыву на военную службу;
лица с хроническими заболеваниями, в том числе с заболеваниями легких, сердечно-сосудистыми заболеваниями, метаболическими нарушениями и ожирением [3].
Кроме того, Постановлением Главного государственного санитарного врача от 28.07.2022 г. N 20 подлежащими обязательной вакцинации от гриппа дополнительно названы лица, работающие в организациях птицеводства, свиноводства, работники зоопарков, а также лица, занимающиеся разведением птицы и свиней для реализации населению [2]. Такой шаг обусловлен угрозой распространения гриппа птиц и возможностью преодоления межвидового барьера (птицы-человек, человек-человек) в организме свиней.
— аллергические реакции на предшествующие прививки гриппозными вакцинами;
— аллергические реакции на куриный белок и другие компоненты вакцины;
— сильная реакция (температура выше 40 °С, отек и гиперемия в месте введения свыше 8 см в диаметре) или осложнения на предыдущее введение гриппозных вакцин в анамнезе;
— острые инфекционные и неинфекционные заболевания, обострение хронических заболеваний — прививки проводят через 2 — 4 недели после выздоровления или в период 3 реконвалесценции или ремиссии;
— при нетяжелых ОРВИ, острых кишечных заболеваниях вакцинацию проводят после нормализации температуры;
— детский возраст до 6 мес.
Преимущества вакцинации от гриппа:
1) защищает от заболевания;
2) снижает риск осложнений, ассоциированных с гриппозной инфекцией, как у детей, так и у взрослых, включая пожилых;
3) защищает группы риска с сопутствующей хронической патологией от тяжелого течения болезни, снижает риск госпитализации у лиц с диабетом, с хроническими болезнями легких;
4) защищает беременных женщин и плод от гриппа и его осложнений. Дети, рожденные от вакцинированных беременных, защищены от гриппа на 6 месяцев после рождения;
5) вакцинация от гриппа существенно снижает смертность от гриппа;
6) снижает распространение в коллективе при высоком охвате прививками — защита непривитых.
Обращает на себя внимание, что Минздрав России 22.10.2021 г. разрешил одновременную вакцинацию от ковида и гриппа — соответствующие изменения внесены в инструкцию по медицинскому применению вакцины «Гам-Ковид-Вак» («Спутник V»). Взаимодействие «Спутника V» с вакциной для профилактики гриппа изучено в доклинических исследованиях, показано отсутствие снижения иммуногенности обеих вакцин при их одновременном введении. При одновременной вакцинации от ковида и гриппа препараты вводятся в разные части тела, например, в левое и правое плечо.
В условиях серьезного эпидподъема по ковиду и гриппу гражданам критически важно защитить себя — это относится как к людям старшего поколения, так и к молодежи, которая сегодня также находится в группе риска. Возможность одновременно вакцинироваться от ковида и гриппа позволяет сделать вакцинацию более удобной для граждан и должна стать дополнительным стимулом, чтобы принять в ней участие. Ранее сегодня одновременную вакцинацию от ковид и гриппа одобрила Всемирная организация здравоохранения.
Ежегодная вакцинация населения — лучшая и наиболее эффективная стратегия снижения заболеваемости и смертности от гриппа.
По данным Роспотребнадзора, широкомасштабная прививочная кампания и комплексные мероприятия по информированию населения и формированию приверженности вакцинации способствуют росту охвата населения профилактическими прививками против гриппа.
Благодаря ежегодной вакцинации снижается нагрузка на систему здравоохранения, так как уменьшается число пациентов с тяжелыми формами заболевания, нуждающихся в стационарном лечении.
Высокая стоимость препаратов для лечения гриппа, широкий круг побочных эффектов при их использовании, наличие противопоказаний, а также ограниченная доступность противовирусных средств при массовых вспышках делают еще более значимой роль вакцинопрофилактики.
Отдельно стоит вопрос о роли вакцины против гриппа в защите от COVID-19. Несколько эпидемиологических исследований подтвердили наличие перекрестной защиты между вакцинацией против гриппа и COVID-19. В ходе наблюдений в одной из крупных голландских больниц было установлено, что те сотрудники, которые прививались против гриппа, на 37 % реже заражались коронавирусом во время первой волны COVID-19 и на 49 % процентов — во время второй. Вероятно, это указывает на то, что вакцинация против гриппа в определенной степени защищает от инфекции SARS-CoV-2. Результаты исследования опубликованы на сервере препринтов medRxiv https://www.medrxiv.org/content/10.1101/2021.09.03.21.
По мнению авторов исследования, четырехвалентная инактивированная вакцина против гриппа усиливала врожденный иммунный ответ против различных вирусов, в т.ч. и против SARS-CoV-2. Кроме того, после прививки резко снижалась активность почти 370 воспалительных белков. В их число входят многие цитокины, ответственные за так называемый цитокиновый шторм — опасное состояние системного воспаления, часто осложняющее течение COVID-19. Учёные отмечают, что результаты их наблюдений в значительной степени согласуются с более ранними исследованиями, показывающими обратную корреляцию между вакцинацией против гриппа и серьезными заболеваниями и смертью, связанными с COVID-19.
Вакцинация против COVID-19
Новая коронавирусная инфекция COVID-19 была включена в перечень заболеваний, представляющих опасность для окружающих (постановление Правительства Российской Федерации от 31 января 2020 г. N 66). Сразу после расшифровки генома вируса SARS-CoV-2 в ведущих мировых научных центрах началась активная разработка вакцин. Несколько различных вакцинных препаратов были разработаны с рекордной скоростью, во многом благодаря многолетним исследованиям в создании вакцин.
В Российской Федерации для вакцинации против COVID-19 зарегистрированы следующие вакцины:
комбинированная векторная вакцина («Гам-КОВИД-Вак»), дата регистрации 11.08.2020 г.;
комбинированная векторная вакцина («Гам-КОВИД-Вак-Лио»), дата регистрации 25.08.2020 г.;
вакцина на основе пептидных антигенов («ЭпиВакКорона»), дата регистрации 13.10.2020 г.;
вакцина коронавирусная инактивированная цельновирионная концентрированная очищенная («КовиВак»), дата регистрации 19.02.2021 г.
вакцина для профилактики COVID-19 («Спутник Лайт»), дата регистрации 06.05.2021 г.;
вакцина на основе пептидных антигенов («АВРОРА-КоВ»), дата регистрации 26.08.2021 г., дата переоформления 12.04.2022 г.;
комбинированная векторная вакцина («Гам-КОВИД-Вак-М»),
дата регистрации 24.11.2021 г.;
Вакцина субъединичная рекомбинантная («Конвасэл»), дата регистрации 18.03.2022 г.;
Комбинированная векторная вакцина («Гам-КОВИД-Вак», капли назальные), дата регистрации 31.03.2022 г.;
Комбинированная векторная вакцина («Салнавак»), дата регистрации 04.07.2022 г. [1].
Вакцинация населения против COVID-19 проводится в соответствии с временными методическими рекомендациями Министерства здравоохранения Российской Федерации «Порядок проведения вакцинации против новой коронавирусной инфекции (COVID-19)».
Срок действия сертификата о профилактических прививках против новой коронавирусной инфекции (COVID-19) после введения второго компонента (в случае двухкомпонентной вакцины) или после завершения вакцинации однокомпонентной вакциной «Спутник Лайт» составляет 12 месяцев.
Вакцинация против новой коронавирусной инфекции COVID-19 различных категорий граждан, в том числе лиц, переболевших данной инфекцией, ранее вакцинированных, а также ранее вакцинированных и впоследствии переболевших, проводится любыми вакцинами для профилактики COVID-19, зарегистрированными в Российской Федерации в установленном порядке, в соответствии с инструкциями по медицинскому применению препаратов.
В Календаре профилактических прививок по эпидемическим показаниям определены категории граждан с учетом приоритетности получения вакцины против COVID-19, с расширением за счет детей 12 — 17 лет (включительно) и с дополнением добровольного ее проведения при наличии письменного заявления одного из родителей (или законного представителя), составленного в произвольной форме, дополнительно к подписываемому родителем (или законным представителем) детей до 14 лет и/или самим подростком 15 — 17 лет добровольному информированному согласию на медицинское вмешательство.
Противопоказания к вакцинации:
вакцинация другими прививками менее месяца назад;
в течение шести месяцев с момента выздоровления после перенесенного COVID-19;
непереносимость компонентов вакцины;
склонность к тяжелой аллергии;
острые инфекционные заболевания.
В настоящее время вакцинация от COVID-19 является добровольной. Однако работники некоторых отраслей обязаны прививаться — это работники здравоохранения и образования, общественного питания и торговли, социального обслуживания и МФЦ. Необходимо прививать работников транспорта, лиц, работающих вахтовым методом, военнослужащих, волонтеров и др.
Массовая вакцинация в России стартовала 18 января 2021 года. В настоящее время отработан порядок вакцинации против COVID-19 взрослого населения, направленный на обеспечение эффективности и безопасности вакцинации, а также достоверности учета проведенной вакцинации против COVID-19 взрослого населения. Разработана стандартная операционная процедура, определяющая правила организации работы медицинских организаций и медицинских работников, осуществляющих проведение вакцинации против COVID-19 у взрослых. Проводится мониторинг побочных проявлений после иммунизации. Как правило, регистрируют в течение 1 — 3 суток после введения вакцины озноб, лихорадку (до 38,5 °С), головную боль, болезненность, покраснение в месте инъекции, тошноту, снижение аппетита.
Вакцинацию против COVID-19 проводят без необходимости изучения и учета данных гуморального иммунитета. В настоящий момент не существует утвержденного маркера (определенного защитного уровня антител). Работы по выработке такого параметра находятся в стадии исследований и пока не приняты, в том числе ВОЗ. Имеющиеся в настоящий момент тест-системы для определения клеточного иммунитета не могут использоваться из-за отсутствия достоверных данных по интерпретации результатов исследования (длительность защиты, ее выраженность (протективность) и степень устойчивости иммунной системы к ответу на мутации вируса).
До достижения уровня коллективного иммунитета населения по истечении 6 месяцев после перенесенного заболевания (в том числе у ранее вакцинированных лиц) или после 6 месяцев после предыдущей первичной вакцинации («экстренная» вакцинация) требуется проводить вакцинацию зарегистрированными вакцинами в соответствии с инструкцией по медицинскому применению, исключая произвольное использование компонентов вакцины.
Вакцинация от коронавируса не гарантирует 100 %-ной защиты от инфицирования SARS-COV-2. У привитых существует риск инфицирования и заболевания. Во многом это обусловлено появлением и циркуляцией новых штаммов вируса, а также особенностями формирования иммунитета, продолжительность которого зависит от дефектов иммунитета пациента, от возраста и др. Но у вакцинированных пациентов заболевание, как правило, протекает в более легкой форме и без осложнений.
Вакцинопрофилактика COVID-19 — это предупреждение тяжелых форм заболевания, уменьшение числа обращений к врачам поликлиник, числа госпитализаций, в том числе в отделения интенсивной терапии, — значительное снижение нагрузки на систему здравоохранения.
3. Клиника и диагностика гриппа, COVID-19 и других ОРВИ.
Инкубационный период короткий — от нескольких часов до 1 — 1,5 сут. Начало болезни острое. Ведущим клиническим симптомом является интоксикация: сильная головная боль, головокружение, боль в глазных яблоках, миалгии, артралгии.
При гриппе A(H1N1) первым симптомом может быть кашель, который появляется до подъема температуры. Отмечаются озноб, быстрое развитие клинических симптомов лихорадки, которая достигает своего максимума (39 — 40 °С) уже в 1-е сут. Средняя длительность лихорадочного периода составляет около 4 сут. Снижается температура тела критически или ускоренным лизисом. Цианоз является одним из основных симптомов токсикоза. Характерен внешний вид больного — гиперемия и одутловатость лица, сосуды склер инъецированы, гиперемия конъюнктив.
На 2 — 3 день присоединяются катаральные симптомы в виде ринита, заложенности носа, сухого кашля являются постоянными симптомами гриппа, но бывают умеренными и возникают к концу первых суток. Характерна диффузная гиперемия слизистой оболочки мягкого неба, дужек, задней стенки глотки, у трети больных отмечается выраженный цианотичный оттенок.
Трахеит — один из важных симптомов гриппа. Геморрагический синдром, развивающийся при выраженной интоксикации, проявляется в виде носовых кровотечений, точечных кровоизлияний на коже и слизистых оболочках, микрогематурии. Грипп может проявляться и симптомами со стороны желудочно-кишечного тракта: тошнотой, рвотой, жидким учащенным стулом.
Диапазон клинических проявлений со стороны нервной системы достаточно широк: от легких функциональных расстройств до серозных менингитов и тяжелых менингоэнцефалитов. Функциональные расстройства имеются даже при легких формах болезни и проявляются вегетативно-сосудистыми расстройствами, лабильностью сосудистого тонуса, внутричерепной гипертензией. Выраженная интоксикация, бред, галлюцинации, потеря сознания, судороги, повторная рвота являются симптомами тяжелого течения гриппа и требуют немедленного обращения за медицинской помощью.
В периферической крови при неосложненном гриппе отмечается лейкопения, которая наиболее выражена на 3 — 4-й день болезни. Другие показатели, как правило, соответствуют нормальным значениям, отмечаются лишь небольшие моноцитоз и эозинопения. При присоединении осложнений появляется лейкоцитоз, нейтрофилез с палочкоядерным сдвигом.
респираторные: острый бронхит, круп;
острый средний отит;
пневмонии: первичная, вторичная бактериальная;
сердечно-сосудистые: сердечная недостаточность, миокардит и перикардит, кровоизлияние в сердечную мышцу и другие органы;
неврологические: вирусный энцефалит, энцефаломиелит;
синдром Рейе: энцефалопатия + жировая дистрофия печени (чаще у детей 5 — 14 лет; данное осложнение связывают с приемом салицилатов, частота от 0,2 до 4 на 100000 инфекционных больных);
Грипп приводит к обострению сопутствующих заболеваний, что чрезвычайно опасно для людей с хронической патологией сердечно-сосудистой системы, органов дыхания, поджелудочной железы, центральной нервной системы и др. Особенно опасен грипп для людей пожилого возраста, новорожденных и беременных. У многих пациентов, переболевших гриппом, сохраняется синдром послевирусной астении, который может продолжаться в течение одного — двух месяцев после выздоровления.
Острые респираторные вирусные инфекции являются самыми распространенными заболеваниями в мире. ОРВИ — это большая группа острозаразных заболеваний вирусной этиологии, характеризующейся, преимущественно катаральным воспалением верхних дыхательных путей, сопровождающимся лихорадкой, кашлем, болью в горле, чиханием, насморком и нарушением общего состояния разной степени выраженности. Этиологический профиль циркулирующих возбудителей ОРВИ может различаться в зависимости от природно-климатических зон страны. Ежегодно в России ОРВИ заболевают до 40 млн. человек — это около 90 % всех регистрируемых инфекционных болезней. Следует отметить, что реальная заболеваемость намного выше, чем приводится в официальной статистике. В среднем за год на одного взрослого приходится 2 — 4 случая заболевания ОРВИ.
Наиболее распространенными возбудителями ОРВИ являются вирус гриппа, парагриппа, аденовирусы, респираторно-синцитиальный вирус, коронавирусы, реовирусы, пикорнавирусы (энтеровирусы, риновирусы, коксаки и ECHO) и др. В 20 % случаев возбудитель ОРВИ не выявляют. Это связано не только с техническими проблемами верификации патогенов, но и с тем, что далеко не все респираторные вирусы известны, о чем свидетельствуют продолжающиеся открытия новых возбудителей ОРВИ у человека
Следует отметить, что у многих пациентов острые заболевания дыхательных путей являются следствием коинфицирования различными вирусами. Сочетание нескольких респираторных патогенов, как правило, утяжеляет течение ОРВИ. Микст-инфекции во многом объясняют, почему даже при раннем начале приема этиотропных препаратов у больных с лабораторно подтвержденным гриппом результат лечения не всегда удовлетворительный.
ОРВИ нередко осложняются развитием внебольничной пневмонии, которая характеризуется нетяжелым течением, однако у лиц пожилого и старческого возраста, при наличии сопутствующих бронхолегочных, сердечно-сосудистых заболеваний или иммунодефицита они могут ассоциироваться с развитием тяжелых, угрожающих жизни состояний. Частота выявления респираторных вирусов у пациентов с внебольничной пневмонией носит выраженный сезонный характер и возрастает в холодное время года. У 10 — 30 % пациентов с внебольничной пневмонией выявляется смешанная или ко-инфекция, вызванная ассоциацией различных бактериальных возбудителей (например, S. pneumoniae с H. influenzae или M. pneumoniae) с респираторными вирусами. Внебольничная пневмония, вызванная ассоциацией возбудителей, имеет тенденцию к более тяжелому течению и худшему прогнозу.
Клинические проявления ОРВИ:
— постепенное или острое начало болезни
— умеренная или слабая интоксикация
— субфебрильная температура тела
— небольшая или отсутствует головная боль
— редко миалгия, артралгия, боль в области глазниц
— поражение респираторного тракта — ринит, фарингит, ларингит, бронхит
— кашель — либо лающий, грубый, приступообразный, либо влажный
— катаральные проявления — выражены (насморк, першение в горле, осиплость голоса)
— инъекция сосудов склер, век, слезотечение, конъюнктивит.
Методы клинико-лабораторной диагностики ОРВИ:
эпидемиологический анализ заболеваемости ОРВИ и гриппом, оценка сезонности и информации о циркулирующих штаммах вирусов;
оценка жалоб, данных объективного осмотра, сбор эпидемиологического анамнеза и анамнеза заболевания;
молекулярно-биологическая диагностика с использованием ПЦР — обнаружение генетического материала (ДНК либо РНК в зависимости от возбудителя) в биоматериале, взятом у пациента;
метод флуоресцирующих антител, иммуноферментный и радиоиммунологический анализ, серологические методы исследования (РТГА, РСК) биоматериалов, взятых из носо- и ротоглотки (мазки);
иммунохроматографические тесты для массового скрининга и экспресс-диагностики гриппа с определением антигенов вируса;
при наличии бактериальных осложнений рекомендуется выполнение посева микрофлоры с дальнейшим определением чувствительности к антибиотикам.
Разные ОРВИ могут иметь свои клинические особенности.
Аденовирусная инфекции (ДНК-содежащий вирус) проявляется ринофаринготонзиллитом, фарингоконъюнктивальной лихорадкой, вирусной пневмонией, эпидемическим кератоконъюнктивитом. Инкубационный период составляет 6 дней, при фарингоконъюнктивальной лихорадке — 2 — 3 дня, при эпидемическом кератоконъюнктивите от 3 до 22 дней. Передача инфекции возможна аэрозольным (основной), контактным и алиментарным (фекально-оральным) механизмами передачи, которые реализуются воздушно-капельным, контактно-бытовым, водным и пищевым путями передачи. Начало болезни постепенное с последовательным появлением клинических симптомов. Интоксикация умеренно выражена. Температура, как правило, субфебрильная, при фарингоконъюнктивальной лихорадке температура может достигать 39 — 40 °С, принимая затяжное течение. Основные симптомы: фарингит, трахеит, бронхит, лимфаденопатия шейных и подчелюстных л/у, конъюнктивит, острый тонзиллит. При пищевом пути заражения — диарея. Осложнения: стенозирующий ларинготрахеит, бронхит, пневмония.
Парагрипп (РНК-содержащий вирус). Инкубационный период составляет от 2 до 7 дней. Начало болезни постепенное. Отмечается слабо выраженная интоксикация, субфебрильная температура в течении 2 — 3 дней. На первое место выступают катаральные симптомы: затрудненное носовое дыхание, выделения из носа серозного или серознослизистого характера, умеренно выражен фарингит. Одним из типичных симптомов парагриппа является ларингит, сопровождающийся болью в горле, сухим грубым кашлем, охриплостью голоса. Среди осложнений возможны бронхит, пневмония, гипоксия, асфиксия, развитие отека мозга. У детей вирус парагриппа может вызывать стенозирующий ларинготрахеит (ложный круп).
Респираторно-синцитиальная вирусная инфекция. Возбудитель — РНК-содержащий вирус, относящийся к роду ортопневмовирусов семейства пневмовирусов. Инкубационный период продолжается 4 — 5 дней. Начало заболевания острое или постепенное. Интоксикация умеренно выражена. Преобладают катаральные симптомы: назофарингит, ларингит, наиболее частый симптом в первые дни болезни — непродуктивный приступообразный мучительный кашель. Осложнения: бронхиты, бронхиолиты, пневмония, апноэ, круп, гепатоспленомегалия, отит. Респираторно-синцитиальные вирусы могут являться пусковым моментом для развития аллергической реакции с последующим развитием бронхиальной астмы.
Риновирусная инфекция. Возбудитель — РНК-содержащий вирус из семейства пикорновирусов. Инкубационный период продолжается 1 — 2 дня. Длительность заболевания от 4 до 9 дней. Интоксикация умеренная или отсутствует. Температура повышается редко и не превышает субфебрильных значений. Заболевание начинается с легкого недомогания, затем присоединяются инъекция сосудов склер, боль в горле, увеличение подчелюстных лимфатических узлов. Типичные симптомы: заложенность носа, нарушение обоняния и вкуса, чихание, обильная ринорея. Риновирусы чаще чем другие вирусы, вызывают обострение бронхиальной астмы, синуситы и средний отит, тяжелую инфекцию нижних дыхательных путей (пневмонии и бронхиолиты) у детей, взрослых и у иммунокомпрометированных лиц.
Метапневмовирусная инфекция. Возбудитель — РНК-содержащий вирус семейства пневмовирусов. Случаи МПВИ регистрируются в течение всего года, но пики заболеваемости отмечаются зимой и ранней весной. Вирус поражает людей всех возрастных групп, но чаще всего болеют дети до 5 лет. МПВ является второй причиной после РСВ возникновения бронхиолиолитов у детей. Наиболее частыми симптомами являются кашель, насморк, одышка, лихорадка, головная боль и общее недомогание. У части больных МПВИ отмечается симптомы кишечной дисфункции в виде рвоты и диареи.
Бокавирусная инфекция. Возбудитель — ДНК-содержащий вирус семейства парвовирусов. Бокавирусная инфекция сопровождается многообразием клинических проявлений (назофарингит, острый или обструктивный бронхит), и чаще протекает в среднетяжелой форме с острым началом.
Лабораторные методы, применяемые с целью этиологической диагностики вирусных инфекций верхних и нижних дыхательных путей, подразделяют на прямые (выделение возбудителя инфекции, обнаружение генома или антигенов возбудителя) и косвенные (обнаружение специфических антител к возбудителю).
Для выявления нуклеиновых кислот (РНК/ДНК) — фрагментов генома возбудителей острых инфекций дыхательных путей применяют МАНК (методы амплификации нуклеиновых кислот), которые наиболее эффективны и востребованы для ранней диагностики.
Внедрение методов ранней этиологической лабораторной диагностики вирусных инфекций позволяет врачам своевременно применять средства противовирусной терапии, разрабатывать эффективную тактику ведения пациентов с инфекцией определенной этиологии, и тем самым, предотвращать осложнения и летальные исходы [6, 7].
Новая коронавирусная инфекция COVID-19
COVID-19 имеет целый ряд особенностей, отличающих его от ОРВИ. Прежде всего, поражаются не только легкие и респираторный тракт, но и другие органы и системы (сердце, желудочно-кишечный тракт, почки, нервная система и др.). При этом после начального периода, похожего на таковой при других острых респираторных вирусных инфекциях, может наступить резкое, порой внезапное ухудшение состояния больных с обширным поражением легких и синдромом полиорганной недостаточности.
Инкубационный период COVID-19 до начала распространения варианта Омикрон составлял от 2 до 14 суток, в среднем 5 — 7 суток. Новая коронавирусная инфекция COVID-19, вызванная вариантом Омикрон, характеризуется более коротким инкубационным периодом (2 — 7 суток, в среднем 3 — 4-суток).
Для COVID-19 характерно наличие клинических симптомов ОРВИ:
Повышение t тела;
Кашель (сухой или с небольшим количеством мокроты) в 80 % случаев;
Ощущение заложенности в грудной клетке.
Также могут отмечаться боль в горле, насморк, снижение обоняния и вкуса, признаки конъюнктивита.
Наиболее тяжелая одышка развивается к 6 — 8-му дню от момента заболевания. Также установлено, что среди первых симптомов могут быть миалгия, спутанность сознания, головные боли, кровохарканье, диарея (3 %), тошнота, рвота, сердцебиение. Данные симптомы в начале болезни могут наблюдаться и при отсутствии повышения температуры тела.
Клинические варианты и проявления COVID-19:
ОРВИ (поражение только верхних отделов дыхательных путей);
Пневмония без дыхательной недостаточности;
ОРДС (пневмония с ОДН);
Сепсис, септический (инфекционно-токсический) шок;
ДВС-синдром, тромбозы и тромбоэмболии.
Классификация COVID-19 по степени тяжести
Отсутствие критериев среднетяжелого и тяжелого течения.
Одышка при физических нагрузках;
Изменения при КТ (рентгенографии), типичные для вирусного поражения;
СРБ сыворотки крови >10 мг/л.
PaO2 /FiO2 300 мм рт. ст.;
Снижение уровня сознания, ажитация;
Нестабильная гемодинамика (систолическое АД менее 90 мм рт. ст. или диастолическое АД менее 60 мм рт. ст., диурез менее 20 мл/час);
Изменения в легких при КТ (рентгенографии), типичные для вирусного поражения;
Лактат артериальной крови > 2 ммоль/л;
Крайне тяжелое течение
Стойкая фебрильная лихорадка;
ОДН с необходимостью респираторной поддержки (инвазивная вентиляции легких);
Изменения в легких при КТ (рентгенографии), типичные для вирусного поражения критической степени или картина ОРДС.
В среднем у 50 % инфицированных заболевание протекает бессимптомно. У 80 % пациентов с наличием клинических симптомов заболевание протекает в легкой форме ОРВИ.
При наличии факторов, свидетельствующих о случае, подозрительном на COVID-19, пациентам вне зависимости от вида оказания медицинской помощи проводится комплекс клинического обследования для определения степени тяжести состояния, включающий сбор анамнеза, физикальное обследование, исследование диагностического материала с применением МАНК, пульсоксиметрию.
По результатам проведенного комплекса клинического обследования решается вопрос о виде оказания медицинской помощи и объеме дополнительного обследования.
Диагноз устанавливается на основании клинического обследования, данных эпидемиологического анамнеза и результатов лабораторных исследований.
COVID-19 протекает с различной тяжестью у разных пациентов. Наиболее распространенным клиническим проявлением является пневмония (вирусное диффузное альвеолярное повреждение с микроангиопатией), у 3 — 4 % пациентов зарегистрировано развитие острого респираторного дистресс-синдрома (ОРДС).
У части больных развивается гиперкоагуляционный синдром с тромбозами и тромбоэмболиями, поражаются также другие органы и системы (центральная нервная система, миокард, почки, печень, желудочно-кишечный тракт, эндокринная и иммунная системы), возможно развитие сепсиса и септического шока.
Длительное течение COVID-19 может быть связано с поражением органов, персистенцией вируса в организме, персистенцией хронического воспаления или иммунного ответа (генерация аутоантител), осложнениями, связанными с сопутствующими заболеваниями, реактивацией вируса Эпштейна-Барр, вызванного воспалением, связанным с COVID-19, и побочными эффектами лекарств, среди прочих факторов.
Методы диагностики COVID-19
Основное значение для этиологической лабораторной диагностики COVID-19 имеет выявление РНК SARS-CoV-2 с помощью МАНК или антигенов коронавируса с помощью иммунохимических методов.
Методы лабораторного исследования при COVID-19:
— методы, направлены на обнаружение компонентов возбудителя COVID-19 — SARS-CoV-2.
1. Молекулярно-биологическая диагностика с использованием полимеразной цепной реакции (ПЦР), направленная на обнаружение РНК SARS-CoV-2 в биоматериале, взятом у пациента.
2. Экспресс-тесты на выявление вирусных антигенов SARS-CoV-2.
— непрямые методы этиологической диагностики
Выявление иммуноглобулинов классов А, M, G (IgA, IgM и IgG) к SARS-CoV-2 (в том числе к рецептор-связывающему домену поверхностного гликопротеина S).
Всем лицам с признаками ОРИ рекомендуется проводить лабораторное обследование на РНК SARS-CoV-2. Также возможно проведение лабораторного обследования с использованием теста на определение антигенов SARS-CoV-2 в мазках из носо- и ротоглотки, а также в образцах слюны иммунохимическими методами.
Интерпретация результатов исследований методами амплификации нуклеиновых кислот и иммунохимическими методами [1]
| Результаты исследования SARS-CoV-2 | Интерпретация * | |||
|---|---|---|---|---|
| РНК | Антиген | IgM/ IgA | IgG | |
| — | — | — | — | Отсутствие текущей и ранее перенесенной инфекции COVID-19 |
| + | + | — | — | Острая фаза инфекции. Серонегативный период. Результат может предшествовать появлению симптомов COVID-19 |
| + | + | + | — | Острая фаза инфекции, начало развития иммунного ответа |
| + | + | + | + | Острая фаза инфекции, выраженный иммунный ответ на инфекцию COVID-19 |
| — | — | + | + | Поздняя фаза заболевания или выздоровление, выраженный иммунный ответ |
| — | — | — | + | Наличие инфекции COVID-19 в прошлом или период выздоровления. Сформирован иммунитет к SARS-CoV-2 |
* — результаты исследований суммарных антител интерпретируются в соответствии с включенным в определение видом антител
Выявление антител к SARS-CoV-2 имеет вспомогательное значение для диагностики текущей инфекции и основное для оценки иммунного ответа на текущую или перенесенную инфекцию. Выявление антител к SARS-CoV-2 проводится с использованием иммунохимических методов. Решение о тестировании на антитела к SARS-CoV-2 принимается лечащим врачом индивидуально, исходя из клинической целесообразности.
Антитела класса А (IgA) начинают формироваться и доступны для детекции примерно со 2 дня от начала заболевания, достигают пика через 2 недели и сохраняются длительное время. Антитела класса М (IgM) начинают выявляться примерно на 7-е сутки от начала заражения, достигают пика через неделю и могут сохраняться в течение 2-х месяцев и более. Примерно с 3-й недели или ранее определяются антитела класса G (IgG) к SARS-CoV-2. Особенностью гуморального ответа на инфекцию является небольшой временной промежуток между появлением антител IgM и IgG, а иногда и одновременное их формирование.
4. Дифференциальная диагностика
Необходимо дифференцировать новую коронавирусную инфекцию с гриппом, острыми респираторными вирусными инфекциями, вызываемыми риновирусами, аденовирусами, РС-вирусом, метапневмовирусами человека, MERS-CoV, вирусом парагриппа, вирусными гастроэнтеритами, бактериальными возбудителями респираторных инфекций, туберкулезом [1, 6].
Длительность инкубационного периода COVID-19 до появления варианта Омикрон SARS-CoV-2 составляла от 2 до 14 дней (в среднем 5 — 7 дней). COVID-19, вызванная вариантом Омикрон, характеризуется более коротким инкубационным периодом (2 — 7 дней, в среднем 3 — 4 дня).
Длительность инкубационного периода гриппа и ОРВИ, как правило, не превышает 3 дней. При гриппе заболевание начинается резко, при COVID-19 и ОРВИ, как правило, постепенно. Как при COVID-19, так и при гриппе может отмечаться высокая лихорадка, кашель, слабость. При течении ОРВИ высокая лихорадка, слабость встречаются редко. При этом при гриппе и ОРВИ одышка и затрудненное дыхание отмечаются значительно реже, чем при COVID-19.
Симптомы COVID-19 и туберкулеза могут быть схожи (кашель, повышение температуры, слабость). При туберкулезе симптомы в большинстве случаев развиваются постепенно, но может быть и острое течение заболевания. Оба заболевания могут протекать одновременно, утяжеляя течение друг друга. Для исключения туберкулеза целесообразно проведение теста in vitro для выявления эффекторных Т клеток, реагирующих на стимуляцию антигеном Mycobacterium tuberculosis методом ELISPOT, 3х кратное исследование мокроты на наличие кислотоустойчивых бактерий (после получения отрицательного результата на наличие РНК SARS-CoV-2). При получении отрицательного результата микроскопического исследования мокроты проводится выявление маркеров ДНК Mycobacterium tuberculosis методом ПЦР, лучевое обследование.
При вирусных гастроэнтеритах ведущим будет поражение желудочно-кишечного тракта (ЖКТ), симптомы поражения дыхательных путей, как правило, выражены минимально.
При проведении дифференциальной диагностики необходимо учитывать данные эпидемиологического анамнеза, клинические симптомы и их динамику. Во всех подозрительных случаях показано обследование на SARS-COV-2 и возбудителей других респираторных инфекций с применением МАНК: вирусы гриппа типа А и В, парагриппа, респираторно-синцитиальный вирус, риновирусы, аденовирусы, человеческие метапневмовирусы. Также рекомендуется проведение микробиологической диагностики (культуральное исследование) и/или ПЦР-диагностики на Streptococcus pneumoniae, Haemophilus influenzae type B, Legionella pneumophila, а также иных возбудителей бактериальных респираторных инфекций нижних дыхательных путей.
Для экспресс-диагностики могут использоваться экспресс-тесты с целью выявления пневмококковой и легионеллезной антигенурии, антигенов гриппа А и В, совместного выявления антигенов SARS-CoV-2 и гриппа А и В.
5. Лечение гриппа, COVID-19 и других ОРВИ
Современные подходы к терапии гриппа, COVID-19 и других ОРВИ подразумевают использование как медикаментозных, так и немедикаментозных методов.
Основными задачами медикаментозной терапии являются:
— подавление репликации вирусов на ранних сроках болезни,
— купирование клинических проявлений вирусной инфекции,
— профилактика и лечение осложнений, когда необходимо обоснованное, грамотное, своевременное применение антибиотиков и препаратов патогенетического действия.
Терапия гриппа должна быть комплексной, адекватной тяжести течения заболевания и направленной на все звенья патогенеза заболевания. Особые требования должны предъявляться к этиотропным и патогенетическим средствам. Все противогриппозные препараты условно можно разделить на противовирусные и симптоматические средства. Лечение гриппа обязательно должно проводиться с использованием противовирусных препаратов.
Противовирусная терапия должна назначаться как можно раньше, с момента первых симптомов (в первые 48 часов болезни), и начинаться без ожидания лабораторной верификации диагноза. Эти рекомендации применимы ко всем группам пациентов, включая беременных женщин, детей раннего возраста, пожилых людей и пациентов с сопутствующими нарушениями здоровья.
Преимуществами своевременного назначения противовирусной терапии являются снижение риска развития осложнений, укорочение периода лихорадки и других симптомов, что доказано клинически. Противовирусная терапия показана даже при позднем обращении пациентов за медицинской помощью.
Лечение гриппа — легкие неосложненные формы
| Схема лечения | Экстренная профилактика (при контакте с больным гриппом) |
|---|---|
| Осельтамивир (Тамифлю ) | |
| 75 мг 2 раза/сут. в течение 5 дней (суточная доза 150 мг) | |
| Занамивир для ингаляций (Реленза ) | |
| По 2 ингаляции (2 х 5 мг) 2 раза/сут. в течение 5 дней (суточная доза 20 мг) | |
| Умифеновир (Арбидол ) | |
| 200 мг 4 раза/сут. в течение 5 — 7 дней (суточная доза 800 мг) (не показан взрослые и дети старше 12 лет, не показан беременным и кормящим) | |
| Имидазолилэтанамид пентандиовой кислоты (Ингавирин ) | |
| 90 мг 1 раз/сут. в течение 5 дней | |
| Кагоцел | |
| 24 мг 3 раза в сутки в первые 2 дня, в последующие 2 дня по 12 мг 3 раза в день (суточная доза 36 — 72 мг). | Проводится 7-дневными циклами: 2 дня по 2 табл. 1 раз в день, 5 дней перерыв, затем цикл повторить. Длительность профилактического курса от 1 недели до нескольких месяцев. |
| Аминодигидрофталазиндион натрия (Галавит /Тамерон ) | |
| по 25 мг 4 раза в день. Курс 5 дней. Или по одному суппозиторию 100 мг 1 раз в день. Курс 5 дней. Или по 1 инъекции 100 мг ежедневно в течение 5 дней, затем по 100 мг один раз в день через день в течение 10 — 15 дней. Курс 10 — 15 инъекций. | |
| Азоксимера бромид (Полиоксидоний ) | |
| По 12 мг 2 раза в день в течение 10 дней | По 12 мг (1 табл.) в день в течение 10 дней Или в форме раствора по 6 мг интраназально или сублингвально за 2 — 3 приема в сутки в течение 10 дней |
| Анаферон | |
| В 1-й день лечения 8 табл. по схеме: по 1 табл. каждые 30 мин. в первые 2 часа (всего 5 табл. за 2 часа), затем в течение этого же дня еще по 1 табл. 3 раза через равные промежутки времени. На 2-ой день и далее по 1 табл. 3 раза/день до полного выздоровления. | Ежедневно 1 раз в день в течение 1 — 3 месяцев |
| Эргоферон | |
| В 1-й день лечения 8 табл. по схеме: по 1 табл. каждые 30 мин. в первые 2 часа (всего 5 табл. за 2 часа), затем в течение этого же дня еще по 1 табл. 3 раза через равные промежутки времени. На 2-ой день и далее по 1 табл. 3 раза / день до полного выздоровления. | |
Лечение гриппа — среднетяжелые неосложненные формы
| Препарат | Схема лечения |
|---|---|
| Осельтамивир (Тамифлю ) | 75 мг 2 раза/сут. в течение 5 дней (суточная доза 150 мг) |
| Занамивир для ингаляций (Реленза ) | 2 ингаляции (2 х 5 мг) 2 раза/сут. в течение 5 — 7 дней (суточная доза 20 мг); |
| Умифеновир (Арбидол ) | 200 мг 4 раза/сут. в течение 5 — 7 дней (суточная доза 800 мг) |
| Имидазолилэтанамид пентандиовой кислоты (Ингавирин ) | 90 мг 1 раз/сут. в течение 5 — 7 дней |
| Кагоцел | 24 мг 3 раза в сутки в первые 2 дня, в последующие 2 дня по 12 мг 3 раза в день (суточная доза 36 — 72 мг). |
| Азоксимера бромид (Полиоксидоний ) | По 12 мг (1 табл.) 2 раза в день в течение 10 дней или В форме раствора по 6 мг ежедневно в течение 3-х дней, далее через день общим курсом 10 инъекций |
| Аминодигидрофталазинион натрия (Галавит /Тамерон ) | по 25 мг 4 раза в день. Курс 5 дней. Или по одному суппозиторию 100 мг 1 раз в день. Курс 5 дней. Или по 1 инъекции 100 мг ежедневно в течение 5 дней, затем по 100 мг один раз в день через день в течение 10 — 15 дней. Курс 10 — 15 инъекций. |
| Анаферон | В 1-й день лечения 8 табл. по схеме: по 1 табл. каждые 30 мин. в первые 2 часа (всего 5 табл. за 2 часа), затем в течение этого же дня еще по 1 табл. 3 раза через равные промежутки времени. На 2-ой день и далее по 1 табл. 3 раза/день до полного выздоровления. |
| Эргоферон | В 1-й день лечения 8 табл. по схеме: по 1 табл. каждые 30 мин. в первые 2 часа (всего 5 табл. за 2 часа), затем в течение этого же дня еще по 1 табл. 3 раза через равные промежутки времени. На 2-ой день и далее по 1 табл. 3 раза / день до полного выздоровления. |
Лечение гриппа — тяжелые и осложненные формы
| Препарат | Схема лечения |
|---|---|
| Осельтамивир (Тамифлю ) | 150 мг 2 раза/сут в течение 5 — 10 дней (суточная доза 300 мг) |
| Занамивир для ингаляций (Реленза ) | 2 ингаляции по 5 мг два раза в день в течение 5 дней (только у спонтанно дышащих пациентов!) |
| Осельтамивир (Тамифлю ) — перорально в комбинации с Умифеновиром (Арбидолом ) | по 75 мг два раза в сутки (суточная доза 150 мг) + по 200 мг каждые 6 часов (4 раза в сутки — суточная доза 800 мг) в течение 5 — 10 дней |
* Применение комбинированной (двойной) схемы лечения гриппа не имеет доказательной базы.
Немедикаментозные вмешательства включают режим, в том числе гигиенические мероприятия, диету, физические методы снижения температуры, санацию верхних дыхательных путей (носовых ходов), физиотерапию и проч.
Для уменьшения интоксикации показано введение достаточного количества жидкости (1500 — 1700 мл) и витаминов (особенно аскорбиновой кислоты). Положительное значение оказывает одновременное насыщение диеты продуктами, богатыми витаминами P (черноплодная рябина, шиповник, черная смородина, лимоны и др.). В первые дни болезни калорийность рациона снижают до 1600 — 1800 ккал. Назначают частый прием пищи (6 — 7 раз в сутки), преимущественно в жидком и в хорошо измельченном виде.
Пациентам с ОРВИ ингибиторы нейраминидазы не показаны ввиду отсутствия точки приложения их действия. Рекомендуется в качестве этиотропной терапии назначение умифеновира по 200 мг 4 раза в сутки в течение 5 дней (детям от 6 до 12 лет по 100 мг 4 раза в день, беременным в I триместре и детям, младше 6 лет, препарат противопоказан).
Арсенал препаратов для иммунотерапии вирусных инфекций все время дополняется и включает интерфероны и их индукторы. Интерфероны гамма блокируют репликацию вирусных ДНК и РНК, синтез вирусных белков, сборку зрелых вирусных частиц и оказывают цитотоксическое воздействие на инфицированные вирусом клетки. При этом являются важнейшими провоспалительными цитокинами, продуцентами которых в организме человека являются естественные киллерные клетки, CD4 Th1 клетки и CD8 цитотоксические супрессорные клетки. Кроме того, они активируют продукцию белков острой фазы воспаления и усиливают экспрессию генов C 2 и С 4 компонентов системы комплемента. Преимущества индукторов интерферонов в том, что они способствуют синтезу сбалансированного количества эндогенных интерферонов. Их однократное введение в терапевтических дозах приводит к длительной продукции эндогенных интерферонов. Однако следует помнить, что применение препаратов на основе интерферонов целесообразно только в первые 72 часа от начала заболевания.
Для лечения гриппа (в составе комплексной терапии) и ОРВИ широко используются интерферон альфа 2 b, вводимый интраназально и препараты — индукторы интерферонов: «Кагоцел» , Тилорон, Меглюмина акридонацетат, Оксодегидроакрединилацетат и др.
Некоторые индукторы интерферона обладают уникальной способностью стимулировать синтез эндогенных интерферонов в определенных органах и популяциях клеток, что имеет определенные преимущества перед поликлональной стимуляцией иммуноцитов экзогенными интерферонами. Так, «Кагоцел» обладает свойством индукции всех типов интерферонов в короткие сроки (в кишечнике через 4 часа после приема) и длительной эффективностью, что позволяет назначать его в поздние сроки заболевания. Препарат доказал свою безопасность на различных популяциях пациентов, в т.ч. и с точки зрения отсутствия влияния на фертильность.
Особую важность имеет иммунокоррекция. Так, препарат Азоксимера бромид (Полиоксидоний), включенный в ЖНВЛП, успешно применяется для лечения и профилактики инфекционно-воспалительных заболеваний органов дыхания, включая ОРВИ. Благодаря своему патогенетическому и иммунокорректорному действию, препарат оказывает клинически выраженное благоприятное воздействие на длительность и выраженность симптомов заболевания, ускоряя выздоровление пациентов, а также профилактирует развитие осложнений (в качестве иммуноадьюванта входит в состав гриппозной вакцины Гриппол Квадривалент)
Среди иммунотропных препаратов следует выделить Анаферон , обладающий иммуноопосредованным противовирусным действием в отношении широкого спектра возбудителей ОРВИ, и Эргоферон , который помимо противовирусного обладает противовоспалительным и антигистаминным действием, что позволяет клинически значимо уменьшать длительность лихорадочного периода, купировать катаральный синдром и, соответственно, укорачивать сроки заболевания.
Обладающий единым противовирусным и антибактериальным действием, препарат Рафамин может применяться для лечения ОРВИ у взрослых с целью сокращения продолжительности заболевания и профилактики бактериальных осложнений за счет влияния на процессы распознавания иммунокомпетентными клетками различных патогенов (как вирусов, так и бактерий) и активации гуморального и клеточного звеньев иммунитета.
Еще один иммуномодулятор с противовоспалительным действием Аминодигидрофталазиндион натрия (Галавит /Тамерон ) может применяться для лечения ОРВИ и гриппа (в составе комплексной терапии) для активации клеточного иммунитета и повышения резистентности к вирусной инфекции.
Патогенетическая и симптоматическая терапия
Патогенетическая терапия представлена противовоспалительными средствами, применение которых возможно в комплексе и при наличии выраженной интоксикации и фебрильной лихорадки.
Жаропонижающие средства необходимо назначать при подъеме температуры выше 38,5 °С. Лихорадка развивается при большинстве ОРВИ, ее функция — защитная, связанная со стимуляцией иммунной системы, снижением способности к размножению многих микроорганизмов. При температуре выше 39,5 °С могут возникнуть отрицательные эффекты лихорадки (повышение потребления кислорода, усиление потерь жидкости, дополнительная нагрузка на легкие, сердце). Снижение температуры жаропонижающими средствами не должно иметь целью нормализацию температуры, обычно достаточно снизить ее на 1 — 1,5 °С. Наиболее безопасным жаропонижающим препаратом является парацетамол. В случаях, когда нужно достичь и противовоспалительного эффекта, назначают ибупрофен.
При необходимости используют местные сосудосуживающие препараты: предпочтителен спрей, а не капли, наличие дозатора и меньшая концентрация (0,05 % вместо 0,1 %) помогают избежать побочных эффектов (Нафазолин, Ксилометазолин, Оксиметазолин).
В качестве антиоксидантной терапии рекомендуется назначение флавоноидов и витаминов (Рутозид, Дигидрокверцетин, Витамин E, Витамин С).
Симптоматически при кашле могут быть назначены противокашлевые и отхаркивающие препараты (Ацетилцистеин, Бромгексин, Амброксол, Ренгалин ).
В случае острого риносинусита при необходимости используют назальные сосудосуживающие препараты (включая комбинированные), предпочтительно — в форме спрея.
Препараты, содержащие фенилпропаноламин и псевдоэфедрин, противопоказаны при артериальной гипертензии (АГ) и других сердечно-сосудистых заболеваниях, гипертиреозе, сахарном диабете. Они существенно увеличивают риск геморрагического инсульта. В 2001 г. эти препараты решением Фармкомитета переведены из ряда безрецептурных в рецептурные.
Лечение бактериальных осложнений ОРВИ
Респираторные вирусы, ослабляя иммунную защиту, могут приводить к различным осложнениям, которые имеют особенности при каждом виде возбудителя.
К возбудителям ОРЗ бактериальной природы относятся микоплазмы, хламидии, пневмококки, стрептококки, реже — грамотрицательная флора. Нередко на фоне вирусного поражения респираторного тракта, сопряженного с иммунодефицитом, а также при наличии факторов риска (переохлаждение, большие физические нагрузки, эмоциональное напряжение и др.) происходит активация собственной условно — патогенной флоры и, как следствие, развитие осложнений в виде бронхитов и пневмоний. В 80 — 90 % случаев развиваются пневмонии. В этиологии пневмоний доминируют пневмококки.
Признаками развившегося осложнения являются: отсутствие положительной динамики от терапии заболевания, лихорадка более 5 дней без тенденции к снижению, вторая волна лихорадки, длительно сохраняющиеся или нарастающие симптомы интоксикации, присоединение потливости, изменение характера кашля, возвращение респираторных симптомов, присоединение новых симптомов, характерных для риносинусита, бронхита, пневмонии и других заболеваний.
При лечении ОРВИ, протекающих с бактериальными осложнениями, можно использовать препарат Рафамин, сочетающий противовирусное и антибактериальное действие, который, при совместном использовании с антибиотиками повышает эффективность антибиотикотерапии, в том числе в отношении резистентных бактерий.
При лечении пациента с COVID-19 чрезвычайно важным является определение стадии заболевания и степени тяжести пациента. Именно эти факторы определяют правильную тактику ведения пациента в каждый конкретный период развития заболевания.
Основным подходом к терапии COVID-19 должно быть упреждающее назначение лечения до развития полного симптомокомплекса жизнеугрожающих состояний, а именно пневмонии, ОРДС, сепсиса.
В настоящее время следует выделить несколько препаратов, которые могут быть использованы при лечении COVID-19: фавипиравир, молнупиравир, нирматрелвир + ритонавир, ремдесивир, синтетическая малая интерферирующая рибонуклеиновая кислота (миРНК) [двуцепочечная], умифеновир и интерферон-альфа.
Назначение лечения должно обязательно сопровождаться получением добровольного информированного согласия пациента (или его законного представителя).
Согласно современным представлениям о патогенезе COVID-19 применение препаратов, рекомендуемых для этиотропной терапии, целесообразно начинать в ранние сроки, не позднее 7 — 8 дня от начала болезни (появления первых симптомов).
Этиотропное лечение COVID-19, особенно у больных с сопутствующей патологией, требует внимания к возможным лекарственным взаимодействиям.
Принимая во внимание сходство клинической картины легких форм COVID-19 с клинической картиной сезонных ОРВИ, до подтверждения этиологического диагноза в схемы терапии следует включать препараты, рекомендованные для лечения сезонных ОРВИ в соответствии Клиническими рекомендациями «Острые респираторные вирусные инфекции (ОРВИ) у взрослых», одобренные Минздравом России.
Для терапии в амбулаторных условиях пациентам с легким течением COVID-19 в качестве дополнительной терапии возможно назначение ингаляционного будесонида (порошок для ингаляций дозированный) в дозе 800 мкг 2 раза в сутки до момента выздоровления, но не более 14 суток. Применение будесонида позволяет снизить частоту обращения за неотложной медицинской помощью, риск госпитализации и уменьшить время до выздоровления.
На амбулаторном этапе при среднетяжелом течении заболевания возможно назначение ингибиторов янус-киназ (барицитиниба или тофацитиниба или упадацитиниба). В течение первых 7 дней болезни и/или при положительном результате лабораторного исследования на РНК SARS-CoV-2 и/или антигены SARS-CoV-2 терапия ингибиторами янус-киназ проводится в сочетании с этиотропными препаратами (фавипиравиром и интерфероном-альфа), а также с пероральным приемом антикоагулянтов.
Не рекомендуется использовать ГКС для перорального и внутривенного введения при лечении легких форм COVID-19, в том числе в амбулаторно-поликлинических и стационарных условиях.
Симптоматическое лечение включает:
Купирование лихорадки (жаропонижающие препараты, например, парацетамол или ибупрофен);
Комплексную терапию ринита и/или ринофарингита (увлажняющие/ элиминационные препараты, назальные деконгестанты);
Комплексную терапию бронхита (мукоактивные, бронхолитические и прочие средства).
Жаропонижающие назначают при t тела > 38,0 — 38,5 °С. При плохой переносимости лихорадочного синдрома, головных болях, повышении артериального давления и выраженной тахикардии (особенно при наличии ишемических изменений или нарушениях ритма) жаропонижающие препараты используют и при более низких цифрах. Наиболее безопасным препаратом является парацетамол.
Для местного лечения ринита, фарингита, при заложенности и/или выделениях из носа начинают с солевых средств для местного применения на основе морской воды (изотонических, а при заложенности — гипертонических). В случае их неэффективности показаны назальные деконгенстанты. При неэффективности или выраженных симптомах могут быть использованы различные растворы с антисептическим действием. С целью купирования кашля при COVID-19 используются противокашлевые препараты: бутамират, леводропропизин.
Для лечения тяжелых больных стационаре применяют сложные многокомпонентные схемы комплексной терапии с использованием всех возможностей современной медицины.
За лицами, перенесшими неосложненные формы гриппа, диспансерное наблюдение не устанавливается. Перенесшие осложненные формы гриппа подлежат диспансеризации не менее 3 — 6 мес. В отношении лиц, перенесших такое осложнение гриппа, как пневмония, осуществляются реабилитационные мероприятия (в амбулаторно-поликлинических условиях), и они подлежат обязательной диспансеризации в течение 1 года (с контрольными клинико-лабораторными обследованиями через 1, 3, 6 и 12 месяцев после болезни).
Диспансеризация после COVID-19. Пациентам, которым длительно проводилась неинвазивная и/или искусственная вентиляция легких и у которых при выписке имелись признаки значительных функциональных/органических нарушений, рекомендовано дистанционное консультирование через 4 недели после выписки из медицинской организации для оценки общего состояния, выявления депрессии, симптомов подозрительных на тромбоэмболию или других синдромов и заболеваний, требующих внимания.
Планируемая дата проведения углубленной диспансеризации устанавливается не ранее 60 календарных дней после выздоровления гражданина, перенесшего новую коронавирусную инфекцию COVID-19, при оказании ему медицинской помощи в амбулаторных условиях или в условиях стационара.
Категории граждан, проходящих углубленную диспансеризацию в первоочередном порядке, определены в приложении к Порядку направления граждан на прохождение углубленной диспансеризации, включая категории граждан, проходящих углубленную диспансеризацию в первоочередном порядке, утвержденному приказом Минздрава России от 01.07.2021 N 698н.
6. Профилактика
Медикаментозная профилактика гриппа, COVID-19 и других ОРВИ включает:
— орошение слизистой оболочки полости носа изотоническим раствором хлорида натрия;
— использование лекарственных средств для местного применения, обладающих барьерными функциями (оксолиновая мазь и др.);
— применение препаратов: интерферонов, индукторов интерферонов, иммуномодуляторов и др.
Препараты для профилактики гриппа и ОРВИ
| Препарат | Схема назначения |
|---|---|
| Интерферон альфа 2b человеческий рекомбинантный | Капли или спрей в каждый носовой ход 2 раз в день (разовая доза — 3000 ME, суточная доза — 6000 ME) в течение 14 дней |
| Умифеновир (Арбидол ) (взрослые и дети старше 12 лет, не показан беременным и кормящим) | 200 мг 1 раз/сут. в течение 10 — 14 дней |
| Кагоцел | проводится 7-дневными циклами: 2 дня по 2 табл. 1 раз в день, 5 дней перерыв, затем цикл повторить. Длительность профилактического курса от 1 недели до нескольких месяцев. |
| Азоксимера бромид (Полиоксидоний ) | По 12 мг (1 табл.) в день в течение 10 дней или в форме раствора по 6 мг интраназально или сублингвально за 2 — 3 приема в сутки в течение 10 дней |
| Аминодигидрофталазиндион натрия (Галавит /Тамерон ) | по 1 табл. 2 раза в день. Курс 5 — 10 дней. или по 1 суппозиторию 1 раз в день. Курс 5 дней. Или по 1 инъекции 100 мг ежедневно в течение 5 дней, затем по 100 мг один раз в день через день в течение 10 — 15 дней. Курс 10 — 15 инъекций. |
| Анаферон | ежедневно 1 раз в день в течение 1 — 3 месяцев |
Рекомендованные схемы медикаментозной профилактики COVID-19
| Группа | Рекомендованная схема * |
|---|---|
| Здоровые лица и лица из группы риска (старше 60 лет или с сопутствующими хроническими заболеваниями) | ИФН- (интраназальные формы) ** в соответствии с инструкцией по применению препарата (спрей, капли, раствор, лиофилизат для приготовления раствора, гель или мазь) или Умифеновир по 200 мг 2 раза в неделю в течение 3 недель |
| Постконтактная профилактика у лиц при единичном контакте с подтвержденным случаем COVID-19, включая медицинских работников | ИФН- (интраназальные формы) ** в соответствии с инструкцией по применению препарата (спрей, капли, раствор, лиофилизат для приготовления раствора, гель или мазь) + Умифеновир по 200 мг 1 раз в день в течение 10 — 14 дней |
* При необходимости профилактические курсы повторяют
** Беременным назначают только рекомбинантный
Неспецифическая профилактика
— мероприятия, направленные на предотвращение распространения инфекции и проводится в отношении источника инфекции (больной человек), механизма передачи возбудителя инфекции, а также потенциально восприимчивого контингента (защита лиц, находящихся и/или находившихся в контакте с больным человеком).
Мероприятия в отношении источника инфекции:
ранняя диагностика и активное выявление инфицированных, в том числе с бессимптомными формами;
своевременное обращение пациента в медицинские организации в случае появления симптомов ОРИ;
соблюдение дистанции от 1,5 до 2 метров;
использование мер социального разобщения (временное прекращение работы предприятий общественного питания, розничной торговли (за исключением торговли товаров первой необходимости), переход на удаленный режим работы, перевод на дистанционное обучение образовательных организаций;
соблюдение правил личной гигиены (мыть руки с мылом, использовать одноразовые салфетки при чихании и кашле, прикасаться к лицу только чистыми салфетками или вымытыми руками);
использование средств индивидуальной защиты органов дыхания (одноразовые медицинские маски, респираторы);
Мероприятия, направленные на механизм передачи возбудителя инфекции:
соблюдение правил личной гигиены (мытье рук, использование антисептиков, медицинских масок, перчаток);
использование средств индивидуальной защиты;
проведение дезинфекционных мероприятий [1, 4].
В целях обеззараживания поверхностей в приемном отделении проводится дезинфекция, в том числе с помощью аэрозольного метода дезинфекции помещений. Для быстрого и эффективного обеззараживания воздушной среды и поверхностей в отсутствие людей применяются ультрафиолетовые бактерицидные облучатели открытого типа с высокими дозами УФ-облучения (не менее 25 мДж/см2) и суммарным бактерицидным потоком излучения не ниже 200 Вт; для обеззараживания воздуха в присутствии людей применяются ультрафиолетовые бактерицидные облучатели закрытого типа (рециркуляторы) с высокими дозами УФ-облучения (не менее 25 мДж/см2) и с достаточной производительностью (обеспечение рециркуляции всего объема воздуха в помещении не менее 4-х раз за 1 час). Количество необходимых облучателей рассчитывается в соответствии с инструкцией по их применению на кубатуру помещения, в котором они будут установлены.
В условиях высокой вероятности поступления пациента с новой коронавирусной инфекцией (наличие местной передачи инфекции на территории) необходимо реализовать следующие мероприятия:
— Запрет на посещения пациентов в медицинских организациях стационарного типа родственниками и другими лицами;
— Запрет посещения медицинских организаций стационарного типа лицами, не являющимися сотрудниками организации;
— Остановка и перенос плановой госпитализации;
— Проведение 2-кратного в течение суток медицинского осмотра и термометрии всех стационарных пациентов с записью результатов в листе наблюдения;
— Обучение и инструктаж медицинских сотрудников по вопросам предупреждения распространения COVID-19, проведения противоэпидемических мероприятий, использования СИЗ и мер личной профилактики;
— Разработка порядка действий при выявлении пациента с подозрением на инфекцию, вызванную новым коронавирусом.
Медицинские отходы, в том числе биологические выделения пациентов (мокрота, моча, кал и др.), относятся к чрезвычайно эпидемиологически опасным отходам класса В и подлежат обязательному обеззараживанию (дезинфекции)/обезвреживанию физическими методами (термические, микроволновые, радиационные и другие), для чего в медицинской организации необходимо предусмотреть наличие специализированной установки, работающей с использованием таких методов. Вывоз необеззараженных отходов класса В за пределы территории медицинской организации не допускается. После аппаратных способов обеззараживания с применением физических методов и изменения внешнего вида отходы класса В могут накапливаться, временно храниться, транспортироваться, уничтожаться и захораниваться совместно с отходами класса А. Применение химических методов дезинфекции возможно только для обеззараживания пищевых отходов и выделений больных, а также при организации противоэпидемических мероприятий в очагах. Утилизация медицинских отходов проводится в соответствии с принятым в учреждении регламентом, не противоречащим санитарно-эпидемиологическим правилам и нормам.
Обработка дезинфицирующими средствами всех поверхностей, находящихся в непосредственной близости с человеком, зараженным коронавирусом, и обработка рук — необходимый минимум профилактических мероприятий наряду с применением средств индивидуальной защиты.
Рекомендованы к использованию дезинфекционные средства из следующих химических групп:
Хлорактивные (натриевая соль дихлоризоциануровой кислоты, хлорамин Б). Гипохлорит кальция (натрия) в концентрации рабочего раствора не менее 0,5 % (по активному хлору) и средств на основе дихлорантина (не менее 0,05 %).
Кислородактивные (перекись водорода — в концентрации не менее 3 %).
Катионные поверхностные активные вещества: четвертичные аммониевые соединения в концентрации в рабочем растворе не менее 0,5 %; третичные амины (в концентрации в рабочем растворе не менее 0,05 %); полимерные производные гуанидина (в концентрации в рабочем растворе не менее 0,2 %).
Спирты — в качестве кожных антисептиков и дезинфицирующих средств (для обработки небольших по площади поверхностей): изопропиловый спирт в концентрации не менее 70 % по массе, этиловый спирт в концентрации не менее 75 % по массе.
Мероприятия, направленные на восприимчивый контингент:
режимно-ограничительные мероприятия, включая клиническое наблюдение и карантин [5, 8, 9].
7. Приложения
1. Алгоритм оказания медицинской помощи взрослым больным ОРВИ
Диагностические обследования проводятся при подозрении на осложнения после ОРВИ.
Лабораторные исследования: клинический анализ крови; клинический анализ мочи.
Обязательные инструментальные исследования:
Рентгенография органов грудной клетки (при подозрении на пневмонию);
Рентгенография придаточных пазух носа (при подозрении на развитие синусита);
ЭКГ (при наличии кардиальных симптомов).
При неосложненном течении ОРВИ — не назначаются.
Врача-оториноларинголога (при подозрении на развитие синусита, отита);
Врача-инфекциониста (при тяжелом/среднетяжелом течении ОРВИ, отказе больного от госпитализации, групповых случаях заболевания).
При неосложненной форме ОРВИ консультации не проводятся. В амбулаторных условиях проводится лечение легких и среднетяжелых форм ОРВИ.
| Показания к назначению | Препараты по МНН (примерный перечень) | Комментарии |
|---|---|---|
| Противовирусные средства | ||
| Клинические проявления ОРВИ | — Умифеновир 200 мг 4 раза в сутки 5 дней (суточная дозам 800 мг) — Имидазолилэтанамид пентандиовой кислоты (Ингавирин ) 90 мг 1 раз /сут. в течение 5 дней — Кагоцел 36 — 72 мг/сут 24 мг 3 раза в сутки в первые 2 дня, в последующие 2 дня по 12 мг 3 раза в день; — Полиоксидоний по 12 мг (табл.) 2 раза в день в течение 10 дней или в форме раствора по 6 мг интраназально или сублингвально за 2 — 3 приема в сутки в течение 10 дней — Аминодигидрофталазиндион натрия (Галавит /Тамерон ) По 25 мг 4 раза в день. Курс 5 дней. Или по одному суппозиторию 1 раз в день. Курс 5 дней. Или по 1 инъекции 100 мг ежедневно в течение 5 дней, затем по 100 мг один раз в день через день в течение 10 — 15 дней. Курс 10 — 15 инъекций. — Анаферон В 1-й день лечения 8 табл. по схеме: по 1 табл. каждые 30 мин. в первые 2 часа (всего 5 табл. за 2 часа), затем в течение этого же дня еще по 1 табл. 3 раза / сут. На 2-ой день и далее по 1 табл. 3 раза / день до полного выздоровления — Эргоферон В 1-й день лечения 8 табл. по схеме: по 1 табл. каждые 30 мин. в первые 2 часа (всего 5 табл. за 2 часа), затем в течение этого же дня еще по 1 табл. 3 раза / сут. На 2-ой день и далее по 1 табл. 3 раза / день до полного выздоровления. — Рафамин В 1-й день лечения 8 табл. по схеме: по 1 табл. каждые 30 минут в первые 2 часа (всего 5 табл. за 2 часа), затем в течение этого же дня еще по 1 табл. 3 раза / сут. На 2-ой день и далее принимают по 1 табл. 3 раза / сут. Длительность лечения составляет 5 дней. — Интерферон альфа-2b капли в нос/спрей интраназальный 15000 — 18000 ME/сут., суппозитории ректальные — 1 — 3 млн ЕД/сут. в прямую кишку | Противовирусные средства прямого и непрямого противовирусного действия |
| Средства патогенетической и симптоматической терапии | ||
| При повышении температуры тела > 38.5 °С, головной, мышечной боли | — Парацетамол 500 — 4000 мг/сут.; — Ибупрофен 1200 мг/сут.; — Диклофенак 100 — 150 мг/сут. внутрь или в/м | Не рекомендовано применение ацетилсалициловой кислоты и препаратов ее содержащих, т.к. они могут приводить к развитию геморрагического синдрома! |
| При затруднении носового дыхания | Сосудосуживающие капли в нос: — Ксилометазолин; по 2 — 3 капли 0,1 % раствора 3 — 4 раза в день | |
| — Оксиметазолин; по 1 — 2 капли 0,05 % раствора в каждый носовой ход 2 — 3 раза в день | ||
| — Нафазолин по 1 — 3 капли 0,1 % раствора 3 — 4 раза в сутки | ||
| При сухом кашле (препараты, устраняющие кашель) | — Декстрометорфан — Бутамират по 15 мг 4 раза в сут (сироп) — Ренгалин 1 — 2 табл. (5 — 10 мл) 3 — 6 раз в сутки. | |
| При влажном кашле с трудноотделяемой мокротой (препараты, повышающие эффективность кашля) | — Ацетилцистеин 600 — 1200 мг/сут. — Гвайфенезин 200 — 400 мг 3 — 4 раза в сут. — Бромгексин 8 мг/3 — 4 раза в сут — Карбоцистеин 250 — 750 мг/сут. — Амброксол 30 — 90 мг/сут. — Ренгалин 1 — 2 табл. (5 — 10 мл) 3 — 6 раз в сутки. | Не рекомендовано одновременное применение отхаркивающих и противокашлевых препаратов! |
| Общеукрепляющее, антиоксидантное действие | — Аскорбиновая кислота 500 мг/сут. | |
| Клинические проявления гриппа, в т.ч. у пациентов с отягощенным аллергоанамнезом | — Клемастин 2 мг/сут.; — Хлоропирамин 75 — 100 мг/сут. | |
Показания к экстренной госпитализации в инфекционное отделение (стационар):
тяжелая форма ОРВИ;
в случае отсутствия эффекта от амбулаторного лечения;
по эпидпоказаниям (отсутствие возможности изоляции — проживание в общежитии, гостинице и т.д.);
при обострении/декомпенсации сопутствующих заболеваний (заболевания сердечно-сосудистой системы, органов дыхания, сахарный диабет, заболевания желудочно-кишечного тракта, хроническая почечная недостаточность, хроническая печеночная недостаточность, выраженный дефицит массы тела и др.).
2. Алгоритм оказания медицинской помощи больным гриппом
Диагностические обследования проводятся при подозрении на осложнения.
Лабораторные исследования: клинический анализ крови; клинический анализ мочи.
Обязательные инструментальные исследования:
Пульсоксиметрия (выполняется на всех этапах оказания медицинской помощи для ранней диагностики респираторных нарушений при осложненном течении заболевания);
Рентгенография органов грудной клетки (при подозрении на пневмонию);
ЭКГ (при наличии кардиальных симптомов, сопутствующей сердечно сосудистой и бронхолегочной патологии).
При неосложненной форме гриппа — исследования не назначаются.
Врача-оториноларинголога (при подозрении на развитие синусита, отита);
Врача-инфекциониста (при тяжелом/среднетяжелом течении гриппа, отказе больного от госпитализации, групповых случаях заболевания).
При неосложненной форме консультации не проводятся. В амбулаторных условиях проводится лечение легких и неосложненных среднетяжелых форм гриппа.
строгий постельный режим;
обильное теплое питье на весь лихорадочный период;
рациональное питание (легкоусвояемые продукты — молочно-растительная диета — фрукты, овощи).
Показания к экстренной госпитализации в инфекционное отделение:
грипп с тяжелым и среднетяжелым течением;
подозрение на пневмонию;
признаки острой дыхательной недостаточности;
отсутствие эффекта от проводимого амбулаторного лечения;
по эпидпоказаниям — отсутствие возможности изоляции (проживание в общежитии, гостинице и т.д.);
при обострении/декомпенсации сопутствующих заболеваний сердечно-сосудистой системы и органов дыхания, нарушениями обмена веществ (сахарный диабет, ожирение 2 — 3 ст.), заболевания желудочно-кишечного тракта, хроническая почечная недостаточность, хроническая печеночная недостаточность; выраженный дефицит массы тела;
рекомендуется госпитализировать беременных (на любом сроке и в послеродовый период), лиц старше 65 лет, пациентов со злокачественными новообразованиями и пр.
| Показания к назначению | Препараты по МНН (примерный перечень) | Комментарии |
|---|---|---|
| Ингибиторы нейраминидазы | ||
| Лечение гриппа | — Осельтамивир — Занамивир | Этиотропные средства |
| Ингибитор гемагглютинина, ингибитор фузии/слияния | ||
| Лечение гриппа, COVID-19, ОРВИ | — Умифеновир — Энисамия йодид | Этиотропные средства |
| Ингибиторы эндонуклеазы | ||
| Лечение гриппа и ОРВИ | — Балоксавир марбоксил | Этиотропные средства |
| Ингибитор NP-белка | ||
| Лечение гриппа, COVID-19, ОРВИ | — Имидазолилэтанамид пентандиовой кислоты | Этиотропные средства |
| Ингибитор синтеза РНК вирусов и репликации геномных фрагментов | ||
| Лечение гриппа и ОРВИ | — Риамиловир | Этиотропные средства |
| Препараты интерферонов | ||
| Лечение гриппа, COVID-19, ОРВИ | — Рекомбинантные альфа/гамма интерфероны | Блокада трансляции вирусных мРНК, презентация вирусных антигенов |
| Иммунотропные препараты с различными механизмами действия | ||
| Лечение гриппа и ОРВИ | — Меглюмина акридонацетат | Повышение синтеза эндогенных интерферонов, активация клеточного иммунитета, стимуляция антителообразования, поликлональная стимуляция иммунного ответа и пр. |
| — Тилорон | ||
| — Азоксимера бромид | ||
| — Кагоцел | ||
| — Полиоксидоний | ||
| — Аминодигидрофталазиндион натрия (Галавит /Тамерон ) | ||
| — Рафамин | ||
| — Анаферон | ||
| — Эргоферон | ||
| Показания к назначению | Препараты по МНН (примерный перечень) | Комментарии |
| Средства патогенетической и симптоматической терапии | ||
| При повышении температуры тела > 38.5 °С, головной, мышечной боли | Нестероидные противовоспалительные — Парацетамол — Ибупрофен — Диклофенак | Не рекомендовано применение ацетилсалициловой кислоты и препаратов ее содержащих, т.к. они могут приводить к развитию геморрагического синдрома! |
| При затруднении носового дыхания | Сосудосуживающие капли в нос: — Ксилометазолин | |
| — Оксиметазолин; | ||
| — Нафазолин | ||
| При сухом кашле (препараты, устраняющие кашель) | Противокашлевые: — Декстрометорфан — Бутамират — Ренгалин | |
| При влажном кашле с трудноотделяемой мокротой (препараты, повышающие эффективность кашля) | Отхаркивающие: — Ацетилцистеин — Гвайфенезин — Бромгексин — Карбоцистеин — Амброксол — Ренгалин | Не рекомендовано одновременное применение отхаркивающих и противокашлевых препаратов! |
| Общеукрепляющее, антиоксидантное действие | — Аскорбиновая кислота | |
| Клинические проявления гриппа, в т.ч. у пациентов с отягощенным аллергоанамнезом | — Клемастин — Хлоропирамин | |
3. Алгоритм оказания медицинской помощи взрослым больным COVID-19
1. Сбор эпидемиологического анамнеза.
2. Физикальное обследование с установлением степени тяжести состояния пациента (оценка уровня сознания, осмотр, термометрия, аускультация, пальпация живота и лимфатических узлов, измерение ЧДД, ЧСС, АД, пульсоксиметрия.
3. Выявление РНК SARS-CoV-2 с применением МАНК.
4. Выявление иммуноглобулинов классов А, M, G.
6. Лабораторная диагностика: общий (клинический) анализ крови, гемоглобина, гематокрита, лейкоцитов, тромбоцитов, лейкоцитарной формулы, биохимический анализ крови (мочевина, креатинин, электролиты, глюкоза, АСТ, АЛТ, ЛДГ, билирубин, альбумин, тропонин, ферритин), С-реактивный белок, прокальцитонин, мозговой натрий-уретический пептид — NT-proBNP/BNP, коагулограмма).
7. Обзорная рентгенография легких (имеет низкую чувствительность).
8. Компьютерная томография легких (высокая чувствительность).
9. Ультразвуковое исследование легких и плевральных полостей.
Решение о необходимости госпитализации пациента принимается врачом на основании комплекса клинико-эпидемиологических данных с учетом тяжести состояния пациента (среднетяжелое/тяжелое течение заболевания) и требований, предусмотренных приказом Минздрава России от 19.03.2020 N 198н «О временном порядке организации работы медицинских организаций в целях реализации мер по профилактике и снижению рисков распространения новой коронавирусной инфекции COVID-19».
При подозрении на внебольничную пневмонию и тяжелое течение ОРВИ, гриппа и новой коронавирусной инфекции при оказании медицинской помощи в амбулаторных условиях кроме сбора анамнеза и физикального обследования пациента необходимо обратить внимание на такие объективные данные, как частота дыхательных движений, артериальное давление, пульс, сатурация кислорода, социальный статус пациента, группы риска среди населения по тяжелому течению пневмонии, ОРВИ, гриппа и новой коронавирусной инфекции.
Экстренная госпитализация пациентов в стационар осуществляется бригадой скорой медицинской помощи и показана в обязательном порядке при наличии следующих критериев:
— частота дыхательных движений более 25 в минуту;
— гипоксемия SaО 2 < 95 %);
— систолическое артериальное давление < 90 мм рт. ст.;
— диастолическое артериальное давление < 60 мм рт. ст.;
— пульс более 110 ударов в минуту;
— высокий риск декомпенсации или наличие декомпенсации сопутствующих заболеваний;
— пациенты группы риска по тяжелому течению пневмонии и новой коронавирусной инфекции;
— при повторном вызове к пациенту с новой коронавирусной инфекцией или подозрением на внебольничную пневмонию;
— нарастание температуры тела или сохранение лихорадки более 3 дней;
— кровянистая или окрашенная кровью мокрота.
Показания к госпитализации пациентов в круглосуточный стационар:
— тяжелое течение внебольничной пневмонии, ОРВИ, гриппа и новой коронавирусной инфекции;
— наличие тяжелых сопутствующих заболеваний, в том числе в стадии обострения, возраст старше 65 лет;
— неэффективность стартовой терапии (48 — 72 часа);
— желание пациента и/или членов его семьи.
Критерии тяжелого течения внебольничной пневмонии (при наличии хотя бы одного критерия внебольничная пневмония расценивается как тяжелая):
— ЧДД > 25 в минуту;
— РО2 в артериальной крови < 60 мм рт. ст.;
— повышение уровня креатинина, острая почечная недостаточность;
— двух- или многодолевое поражение легких;
— внелегочный очаг инфекции (менингит, перикардит и т.д.);
— пациенты с высоким риском декомпенсации или с наличием декомпенсации сопутствующих заболеваний.
К группам риска тяжелого течения внебольничной пневмонии, ОРВИ, гриппа и COVID-19 относятся следующие лица:
— лица любого возраста с хроническими заболеваниями легких;
— лица любого возраста с заболеваниями сердечно-сосудистой системы;
— лица с нарушениями обмена веществ (диабет, ожирение);
— лица с хроническим заболеванием почек, хроническими заболеваниями печени, определенными неврологическими состояниями (включая нейромышечные, нейрокогнитивные нарушения, эпилепсию), гемоглобинопатиями и иммунодефицитами (ВИЧ-инфекция, прием лекарств, подавляющих иммунитет, наличие злокачественных образований);
— лица, получающие длительную аспириновую терапию;
— лица в возрасте 65 лет и старше;
— лица с хроническим алкоголизмом, наркоманией, истощением.
8. Заключение
В условиях пандемии COVID-19 во время эпидемического сезона респираторных заболеваний и внебольничных пневмоний избежать роста заболеваемости и массовой госпитализации больных, значительно снизить нагрузку на систему здравоохранения возможно с помощью ограничительных мер и вакцинации против гриппа и COVID-19.
При выборе препаратов для лечения, при принятии решения о госпитализации пациентов с гриппом или COVID-19 чрезвычайно важным является установить степень тяжести и стадию заболевания. Именно эти факторы определяют правильную тактику ведения пациентов в каждый конкретный период болезни. От своевременности оказания медицинской помощи на дому, в амбулаторных и стационарных условиях, от компетентности врача зависит здоровье, а порой и жизнь пациента. Важно отметить, что знаниями и навыками оказания помощи больным COVID-19 или гриппом, в том числе в тяжелом состоянии, должны обладать не только инфекционисты, но и врачи других специальностей.
9. Список литературы
1. https://www.rosminzdrav.ru/ Временные методические рекомендации «Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19)» 16 версия (18.08.2022)
2. Постановление Главного государственного санитарного врача Российской Федерации от 28.07.2022 N 20 «О мероприятиях по профилактике гриппа и острых респираторных вирусных инфекций в эпидемическом сезоне 2022 — 2023 годов»
3. Приказ Министерства здравоохранения РФ от 6 декабря 2021 г. N 1122н «Об утверждении национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям»
4. СП 3.1.3597-20 «Профилактика новой коронавирусной инфекции (COVID-19)»
5. Методические рекомендации МР 3.1.0229-21 «Рекомендации по организации противоэпидемических мероприятий в медицинских организациях, осуществляющих оказание медицинской помощи пациентам с новой коронавирусной инфекцией (COVID-19) (подозрением на заболевание) в стационарных условиях».
6. Орлова Н.В. Комплексный подход к дифференциальной диагностике синдромов и симптомов COVID-19 / Н.В. Орлова, В.В. Никифоров // Эпидемиология и инфекционные болезни. — 2021. — Т. 26. — N 2. — С. 44-56. — DOI 10.17816/EID106168. — EDNSMRICS.
7. Грипп и острые респираторные вирусные инфекции: современная этиотропная и патогенетическая терапия. Алгоритмы оказания медицинской помощи больным / В.В. Никифоров, Л.В. Колобухина, Т.Г. Суранова [и др.]; Академия постдипломного образования ФГБУ ФНКЦ ФМБА России; ГБОУ ВПО РНИМУ им. Н.И. Пирогова Минздрава России; ФГБУ «НИЦЭМ им. почетного академика Н.Ф. Гамалеи» Минздрава России; ГБУЗ «Инфекционная клиническая больница N 1 Департамента здравоохранения города Москвы». — Москва: Издательство «Спецкнига», 2019. — 26 с. — EDN TWZRFS.
8. Управление рисками при формировании приверженности к профилактическим мероприятиям в период пандемии COVID-19 (по результатам социологического опроса) / Н.В. Орлова, Т.В. Гололобова, Т.Г. Суранова [и др.] // Фундаментальные и прикладные аспекты анализа риска здоровью населения: Материалы всероссийской научно-практической интернет-конференции молодых ученых и специалистов Роспотребнадзора с международным участием, Пермь, 11 — 15 октября 2021 года / Под редакцией А.Ю. Поповой, Н.В. Зайцевой. — Пермь: Пермский национальный исследовательский политехнический университет, 2021. — С. 192-196. — EDN QJUBZS.
9. Меры противодействия заносу и распространению коронавирусной инфекции COVID-19 в медицинских организациях / В.В. Никифоров, Т.Г. Суранова, В.Н. Комаревцев [и др.] // Медицина экстремальных ситуаций. — 2020. — Т. 22. — N 3. — С. 77-82. — DOI 10.47183/mes.2020.008. — EDN TJJOHX.
Обзор документа
ФМБА выпустило рекомендации по профилактике и лечению гриппа и других ОРВИ в период продолжающейся пандемии коронавируса.
Для просмотра актуального текста документа и получения полной информации о вступлении в силу, изменениях и порядке применения документа, воспользуйтесь поиском в Интернет-версии системы ГАРАНТ:
Источник https://gorzdrav.org/blog/mery-profilaktiki-grippa-orvi-i-virusnykh-zabolevanij-u-vzroslykh/
Источник https://probolezny.ru/ostrye-respiratornye-zabolevaniya-orz/
Источник https://www.garant.ru/products/ipo/prime/doc/405623221/