Остеохондроз с корешковым синдромом: симптомы и лечение
Остеохондроз – достаточно распространенное заболевание, которое чаще встречается у людей после 40 лет. Однако, в последнее время участились случаи диагностирования остеохондроза у людей более молодого возраста. При остеохондрозе происходит поражение тканей позвоночника. В патологический процесс вовлекаются позвонки, межпозвоночные диски, суставы и другие элементы позвоночника. Заболевание чаще всего развивается постепенно, периодически напоминая о себе болью и дискомфортными ощущениями в позвоночнике. Тем не менее, без должного лечения остеохондроз быстро прогрессирует и может перерасти в острую фазу и в дальнейшем вызвать серьезные осложнения.
Лечение остеохондроза не терпит самодеятельности. Нерациональное лечение может только усугубить ситуацию. Для получения качественной терапии остеохондроза можно обратиться в Юсуповскую больницу. Доктора имеют большой опыт лечения данной патологии и владеют эффективными методиками терапии дистрофических процессов позвоночника.
Остеохондроз и корешковый синдром
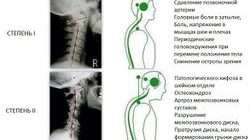
Корешковый синдром – это поражение корешка спинномозгового нерва в области его отделения от спинного мозга и выхода из позвоночника. Корешковый синдром развивается в результате сдавливания нервного корешка в месте его выхода из позвоночного столба. Спровоцировать корешковый синдром могут различные врожденные патологии позвоночника, малоподвижный образ жизни, травмы позвоночника, переохлаждение, опухоли, грыжа. Наиболее часто корешковый синдром развивается на фоне остеохондроза. При этом очаг поражения может возникнуть в любом его отделе: шейном, грудном или поясничном.
Мнение эксперта

Автор:
Екатерина Дмитриевна Абрамова
Врач-невролог, руководитель клиники хронической боли
Поражение корешка спинномозгового нерва происходит в 60–70 % случаев обострения остеохондроза позвоночника. Болевой синдром сопровождается выраженным нарушением движения, ограничением подвижности. В 90 % случаев это приводит к временной нетрудоспособности. Инвалидизация в результате дегенеративно-дистрофического поражения опорно-двигательного аппарата наступает в 40 % случаев. Чтобы не допустить утрату способности к самообслуживанию, необходимо вовремя обращаться к врачам.
Диагностика корешкового синдрома в Юсуповской больнице включает в себя рентген и КТ. Исследования позволяют установить локализацию патологического очага и провести соответствующую терапию. Неврологи используют комплексный подход для лечения корешкового синдрома при остеохондрозе. Для этого проводится этиотропная и симптоматическая терапия, а также применяются дополнительные средства в целях профилактики рецидивов. Все используемые комбинации препаратов входят в перечень европейских рекомендаций по купированию острых приступов остеохондроза с корешковым синдромом. Индивидуальный подход к каждому пациенту позволяет повысить результативность лечения и добиться положительного эффекта за минимальное количество времени.
Остеохондроз с корешковым синдромом: симптомы и лечение
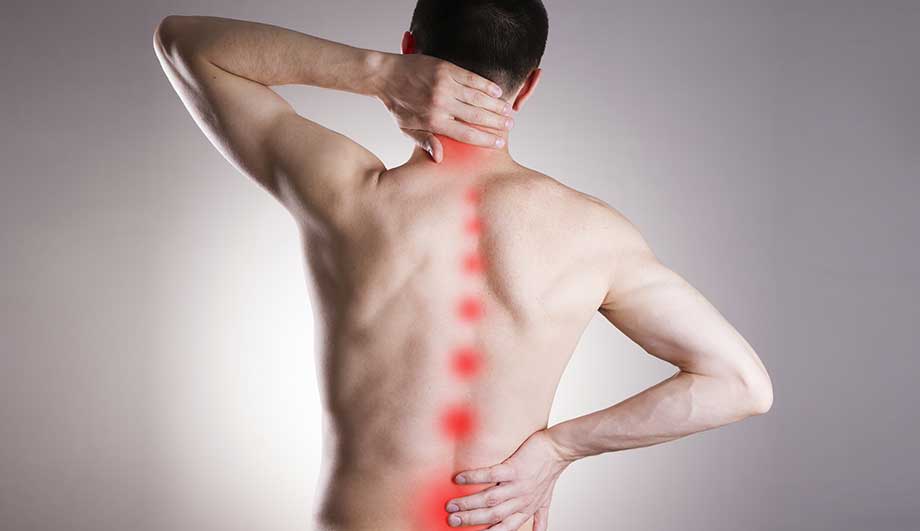
Характерным признаком развития корешкового синдрома при остеохондрозе является боль в области поражения нерва: в шее, спине, пояснице. Боль может отражаться и в других участках организма и появляться как головная боль, боль в сердце и желудке, боль в ягодице. При корешковом синдроме затрудняются движения вследствие болевого синдрома, становится сложно выполнять привычную работу и даже просто двигать руками или ногами. Боль может постоянно беспокоить человека, перерастая в хроническую, и усиливаться при неосторожном движении или переохлаждении. Иногда в области поражения нерва возникают прострелы, которые сопровождаются резкой острой болью. В этот период человек практически не может двигаться, ухудшается общее самочувствие.
Еще одним признаком корешкового синдрома является снижение чувствительности в зоне разветвления нервов, пораженной остеохондрозом. При выполнении определенных манипуляций отмечается явное нарушение чувствительности по сравнению с другим участком позвоночника.
При остеохондрозе с корешковым синдромом происходит нарушение движений. Это объясняется развитием патологического процесса в мышцах на фоне пораженных нервов. Мышцы слабеют и постепенно атрофируются.
Лечение остеохондроза с корешковым синдромом является комплексным. Оно будет включать:
- медикаментозную терапию;
- физиотерапию;
- лечебную физкультуру;
- рациональное питание.
В остром периоде больному показан постельный режим и принятие обезболивающих препаратов. Для устранения сильного болевого синдрома выполняют блокады – уколы новокаина в область поражения.
После устранения признаков острого остеохондроза назначают лечение, которое будет иметь длительный характер. Терапия обычно занимает много времени: в зависимости от сложности патологического процесса это могут быть недели и месяцы. Тем не менее, необходимо пройти полный курс, так как только в таком случае возможно избежать серьезных осложнений и повторения обострения заболевания.
В качестве медикаментозных средств используют нестероидные противовоспалительные препараты, которые эффективно снимают воспаление и боль (диклофенак натрия, ибупрофен, нимесулид и др.). Мышечные спазмы устраняются миорелаксантами, а обменные процессы в тканях позвоночника улучшают хондропротекторы.
Физиотерапия остеохондроза с корешковым синдромом будет включать:
- лазеротерапию;
- иглоукалывание;
- рефлексотерапию;
- массаж.
Лечебная физкультура позволяет исключить атрофию мышц, повысить их тонус и улучшить общее самочувствие.
Корешковый остеохондроз: меры профилактики
Уже развившийся остеохондроз полностью вылечить практически нельзя. При адекватной терапии удается достигнуть длительной ремиссии, которая может длиться годами и даже десятилетиями. Однако для исключения обострения остеохондроза необходимо пересмотреть свой образ жизни и строго выполнять рекомендации врача.
Мерами профилактики остеохондроза являются:
- рациональное сбалансированное питание, включающее все необходимые микроэлементы и витамины для нормальной работы организма;
- отказ от вредных привычек;
- дозированные физические нагрузки (лечебная гимнастика, плаванье, прогулки на свежем воздухе);
- снижение нагрузки на позвоночник;
- при наличии сидячей работы делать перерывы каждый час и менять позу (можно делать простой комплекс упражнений ЛФК);
- нормализация массы тела;
- использование удобной обуви (рекомендуется отказаться от обуви на высоком каблуке).
Остеохондроз с корешковым синдромом: лечение в Юсуповской больнице
В Юсуповской больнице выполняют качественное лечение остеохондроза с корешковым синдромом. Здесь работают ведущие врачи Росси, которые имеют большой опыт устранения данного заболевания. В Юсуповской больнице пациент получает полный комплекс терапии остеохондроза:
- медикаментозная терапия;
- физиотерапия;
- профилактика.
В лечении остеохондроза используются современные методы купирования болевого синдрома, снятия острой боли, устранения воспалительного процесса и торможения дегенеративных процессов. С пациентами работают квалифицированные неврологи, реабилитологи, инструкторы ЛФК, рефлексотерапевты. При необходимости пациент может получить консультацию другого узкого специалиста: кардиолога, эндокринолога и пр.
Индивидуальный подход в лечении остеохондроза позволяет назначать наиболее действенную терапию для данного пациента. Учитываются особенности течения заболевания, наличие у пациента сопутствующих патологий (например, сердечно-сосудистой или пищеварительной системы). Это важно для правильного выбора медикаментов и элементов физиотерапии. Специально подобранное лечение позволяет устранить остеохондроз качественно и безопасно.
Курс терапии можно пройти амбулаторно или в стационаре Юсуповской больницы. В периоде острого остеохондроза рекомендуется воспользоваться стационарным лечением, а в дальнейшем посещать амбулаторию. В Юсуповской больнице созданы все условия для комфортного пребывания как в стационаре, так и в амбулатории. Также в больнице работает круглосуточная служба скорой помощи, которая может приехать на дом и выполнить необходимые мероприятия при появлении острых болей.
Врачи Юсуповской больницы помогают пациентам урегулировать свой привычный образ жизни так, чтобы он позволял сохранить здоровье на долгие годы. Пациентам даются рекомендации от профессиональных диетологов, неврологов, травматологов, инструкторов лечебной физкультуры, соблюдая которые можно забыть о проблеме остеохондроза на долгие годы.
Чтобы записаться на консультацию к специалистам, получить информацию о работе клиники реабилитации и других отделений, можно позвонить по телефону Юсуповской больницы.
Корешковый синдром: причины, симптомы, диагностика, лечение

Корешковый синдром это распространенное неврологическое нарушение, возникающее в процессе сдавливания нервов спинного мозга. В медицинской практике также используется термин радикулопатия, которая чаще всего наблюдается в области пояснично-крестцового отдела позвоночника, реже шейного и грудного. 90% заболеваемости падает на возраст после 35 лет.
Хотя сейчас специалисты отмечают увеличение количества жалоб и от молодых пациентов – от 18 лет и старше.
Задачи современной неврологии и вертебрологии — своевременно выявить и ликвидировать фактор, вызвавший сдавливание корешка, так как сам по себе этот синдром является признаком множества различных заболеваний.
Что провоцирует нарушение?
Корешковый синдром вызывают следующие заболевания:
- грыжа межпозвоночного диска;
- фасеточная артропатия;
- травмы и опухоли позвоночника;
- болезнь Потта;
- остеомиелит;
- врожденные нарушения развития позвоночника;
- спондилолистез.

- возраст;
- генетическая предрасположенность;
- работа, связанная с частыми резкими поворотами туловища и подъемом тяжестей;
- переохлаждение организма:
- ношение неудобной обуви и как следствие плоскостопие;
- гормональные сбои;
- неправильно организованное рабочее место, заставляющее в течение длительного времени находиться в неудобной для человека позе;
- неправильное скудное питание и недостаточный питьевой режим;
- избыточный вес.
Остеохондроз, как фактор-провокатор
Остеохондроз часто развивается совместно с корешковым синдромом, который приобретается за несколько лет по мере прогрессирования патологического процесса в том или ином отделе позвоночника.
При остеохондрозе происходит старение и разрушение позвонков, а также сужение костных каналов, что является основной причиной сдавливания спинномозговых нервов.
Осложнения болезни, такие как межпозвоночная грыжа, остеофиты, дискогенная миелопатия, инфаркт спинного мозга и т.д., тоже являются причиной проявления радикулопатии.
Симптоматика и особенности клиники
Общие симптомы, которые сопровождают корешковый синдром, следующие:
- боль – сначала стреляющая резкая, затем тупая ноющая;
- парестезия в участке с пораженным корешком;
- ощущение слабости;
- выпадение волос, сухая шелушащаяся кожа, чрезмерная потливость.
Симптомы поражения отдельных корешков
Радикулопатия шейного отдела позвоночника проявляется следующим образом:
- острая стреляющая боль в районе шеи, иррадиирующая в затылок, лопатку, руку;
- усиление боли во время резких вращений или поворотов головой;
- онемение пальцев;
- гипотрофия шейных мышц.
В грудном отделе позвоночника синдром проявит себя следующим образом:

- боль возникает приступами, распространяется подмышки, на руки до локтя;
- чувство боли может проникать даже в сердце, кишечник, желудок, печень;
- происходит усиление дискомфорта во время разговора, глубокого вдоха, кашля или чихания.
Радикулопатия пояснично-крестцового отдела позвоночника имеет следующую симптоматику:
- боль возникает неожиданно, усиливается при движениях туловищем;
- парестезия в области пораженного корешка;
- снижение мышечного тонуса ног;
- иногда наблюдаются нарушения в работе органов малого таза.
Возможные локализации «зажима» корешка
Позвоночник человека состоит из 33 позвонков. Симптомы корешкового синдрома различаются в зависимости от того, в каком позвонке локализован зажим нерва:
- С1-С2. Боль начинается в затылке, часто на фоне этого появляется головокружение и тошнота. Наблюдается парестезия этих участков.
- С3. Редкая локализация. Боль сосредоточена на затылке, переходит в шею, отдает в язык, лоб.
- С4. Боль начинается в области предплечья и лопатки. Наблюдается парестезия в этих зонах.
- С5. Нечастая локализация. Заболевание здесь проявляется симптомами поражения руки.
- С6-C8. Онемение и гипотрофия мышц идут от шеи и лопатки к надплечевой области, достигая пальцев руки.
- Т1. Боль и парестезия в подмышечной зоне, может уйти под ключицу и в руки до локтя. Наблюдается сухость в глотке.
- Т2-Т6. Боль и онемение возникают на всей поверхности вдоль позвоночника.
- Т7-Т8. Болевые ощущения носят также опоясывающий характер, поскольку идут от лопаток и доходят до подложечной области.
- Т9-Т12. Дискомфорт наблюдается в нижнем участке корпуса, иногда боль достигает паховой области.
- L1-L3. Болевые спазмы вместе с парестезией внизу живота, в паховой области.
- L4. Боль локализуется на передней внутренней поверхности бедра.
- L5. Болевые ощущения возникают по всей поверхности пораженной ноги и могут достичь стопы. Больной иногда даже не может опираться на нижнюю конечность.
- S1. Боль в нижнем отделе поясницы и крестце, иррадирующая в голени, в стопу и пальцы ноги. Мышцы голени и бедра уменьшаются в размерах.
- S2-S5. При сдавливании этих корешков возникает явление сакральной каудопатии. Болевые ощущения начинаются в области крестца, переходят на заднюю часть бедра и голени, стопу и большой палец. Иногда случаются судороги мышц бедра.

Симптомы и лечение радикулопатии L4 L5 S1 позвонков:
Диагностические критерии и методы
Невролог или вертебролог при постановке диагноза используют следующие методы:
Комплекс медицинской помощи
Лечение корешкового синдрома схоже со способами борьбы с остеохондрозом.
Медикаментозная терапия
В зависимости от стадии, вида и локализации для лечения радикулопатии применяются следующие виды лекарственных средств:

- анальгетики (Ибупрофен, Диклофенак)- для купирования болевых ощущений; при сильных болях врач может назначить блокады с новокаином или лидокаином:
- нестероидные противовоспалительные средства (НПВС) – для уменьшения процесса воспаления (Нимесулид, Диклофенак, Найз-гель);
- анестезирующие и аналгезирующие мази (Меновазин, Финалгон);
- миорелаксанты для купирования спазмов в мышцах (Баклофен, Мидокалм, Сирдалуд);
- нейрометаболические средства (витамины группы B и поливитамины) – для улучшения общего состояния пациента;
- антидепрессанты (Дезипрамин, Дулоксетин);
- ганглиоблокаторы – для снятия боли (Бензогексоний, Ганглефен);
- хондропротекторы – останавливают разрушительные процессы в хрящевой ткани (Артепарон, Терафлекс);
- антихолинэстеразные препараты (Прозерин, Дибазол);
- дегидратирующие средства для уменьшения отека нервных корешков (Фуросемид, Гипотиазид)
- транквилизаторы (Седуксен, Реланиум, Сибазон);
- спазмолитики (Но-шпа);
- нейролептики.
Физиотерапевтическое лечение
Следующие процедуры отлично зарекомендовали себя в лечении корешкового синдрома, особенно эффективны они в области поясничного и крестцового отдела:

- гальванизация и электрофорез;
- фонофорез;
- диадинамические токи;
- вытяжение ручное или с помощью петли Глиссона;
- магнитотерапия;
- рефлексотерапия;
- подводный гидромассаж;
- УЗ-терапия;
- грязелечение;
- аппликации;
- бальнеотерапия;
- ЛФК;
- мануальная терапия;
- индуктотермия;
- изометрическая кинезиотерапия;
- массаж;
- иглоукалывание.
Хирургический подход
Оперативный метод лечения при радикулопатии применяется только в сложных запущенных случаях и заключается в удалении опухоли или грыжи, давящей на корешок.
Очень популярна такая безопасная и эффективная хирургическая процедура, как нуклеопластика (холодноплазменная, гидропластика, лазерная вапоризация). Суть этой малоинвазивной процедуры в том, что на ядро межпозвоночного диска воздействуют холодной плазмой, лазером или физраствором.
Иногда рекомендована микродискэктомия. Суть этой операции заключается в удалении межпозвоночного диска вместе с грыжей.
Народная медицина
Для лечения корешкового синдрома применяют и средства народной медицины, действие которых направлено на уменьшение воспаления и боли:
- отвар березовой и осиновой коры;
- гирудотерапия;
- растирания мазью на основе скипидара;
- примочки из грецких орехов, измельчённых и перемешанных с керосином;
- горячие солевые аппликации;
- различные травяные и ягодные отвары и чаи;
- медово-спиртовые растирания.
Прогноз и последствия
Возможность полного избавления от радикулопатии зависит от основного заболевания и степени сдавливания нерва. Если человек не обратится вовремя к врачу, а будет пытаться самостоятельно дома избавиться от боли и воспаления, то прогноз в такой ситуации будет неблагоприятный – лечение будет длинным и сложным.
Кроме того, основная болезнь будет прогрессировать, что в дальнейшем может привести к инвалидности.
Вскользь о главном — превентивные меры

После того, как нарушение будет вылечено, расслабляться не стоит, необходимо ежедневно заниматься профилактикой его повторного возникновения.
Помимо того, что нужно проходить плановый осмотр и процедуры, предложенные неврологом, вертебрологом, остеопатом или рефлексотерапевтом, необходимо соблюдать основы основ:
- снижение нагрузки на позвоночник;
- укрепление мышц спины при помощи ЛФК и массажа;
- похудение (в случае наличия лишнего веса у больного).
Желательно проходить лечение в специальных центрах и стационарах, так как дома не всегда есть возможность соблюдать диету, режим сна, отдыха и приема лекарств, а также не все способны самостоятельно заниматься лечебной физкультурой
Лечение корешкового синдрома

Корешковый синдром диагностируется на приеме у врача-невролога.
Звоните +7 495 135-44-02 Наш врач восстановительной терапии в неврологии сможет эффективно Вам помочь!
Корешковый синдром возникает при поражении спиномозгового корешка, а от них в свою очередь отходят нервы ко всем органам и частям тела.
Корешковый синдром характеризуется болью по ходу иннервации данного корешка.
Например, при ишиазе или корешковом синдроме S1- корешка боль начинается в области ягодицы с пораженной стороны и продолжается вниз до самой стопы, зачастую сочетаясь с онемением и потерей чувствительности в зоне данного сегмента. Боль такого характера, как правило, связана с движением и положением в котором находиться поясница.
В традиционной медицине существует название этого вынужденного положения при корешковом синдроме: «Анталгическая поза».
Обычно, пациент с острым корешковым синдромом ощущает «прострелы» в зоне поражённого нерва.
При корешковом синдроме могут развиваться двигательные нарушения, которые проявляются в виде снижения мышечной силы и двигательных нарушений.
При поражении корешка S1 у больного уменьшаются в объёме мышцы голени и бедра. Часто пациент испытывает затруднения при просьбе пройтись на носочках.
Корешковый синдром встречается при различных патологиях позвоночника: дисковых грыжах, остеохондрозе, спондилолистезе, сподилоартрозе, переломах позвоночника и редко при опухолях спинного мозга.
Можно ли вылечить корешковый синдром навсегда или только на определённый срок?
Прогноз можно обсуждать лишь тогда, когда мы знаем причину возникновения корешкового синдрома, установить которую может только доктор-специалист при помощи современных методов обследования.

Диагностика корешкового синдрома
Существует масса методов диагностики корешкового синдрома. Самыми популярными и эффективными среди них являются ядерно-магнитно-резонансная томография (ЯМРТ), ультразвуковая допплерография экстра и интракраниальнах сосудов (УЗДГ), рентгенографический метод исследования. И самое важное, это осмотр врача-специалиста, который может выбрать наиболее подходящий метод исследования для каждого пациента в его конкретном случае.
Лечение корешкового синдрома
Лечение корешкового синдрома при помощи таблеток практически невозможно, вы только переведёте остро текущий процесс в хронический, что может ухудшить прогноз лечения. Таким образом, чтобы эффективно лечить симптомы, вызванные развитием корешкового синдрома необходимо получить консультацию врача-специалиста (невролога) и пройти необходимую диагностику. Только после вышеуказанных мероприятий возможно безопасное и максимально эффективное лечение.
В чём всё-таки заключается смысл лечения корешкового синдрома?
После постановки точного диагноза и оценки болевого синдрома пациента необходимо определиться с методом лечения. Среди самых действенных лечебных мероприятий можно отметить:
китайский точечный массаж,
и только в самых тяжёлых и запущенных случаях приём лекарственных препаратов.
Очень важно, при болях в позвоночнике не заниматься самолечением и не ждать пока симптомы болезни пройдут сами по себе. Это может грозить развитием межпозвоночной грыжи, усилением болевого синдрома, несвоевременное обращение к врачу может значительно осложнить и удлинить ход лечения корешкового синдрома.
Вовремя обратившийся пациент имеет все шансы излечиться за 3-5 процедур, грамотно подобранных вашим лечащим доктором.
На самом деле корешковый синдром, это очень серьёзное заболевание, возникающее в том случае если пациент долгое время не лечил уже имеющуюся проблему, например межпозвонковую грыжу, листез, антелистэз ( диагносцируют при смещении позвонка кпереди или кзади), запущенный сколиоз, кифосколиоз, патологическую ротацию позвонка и многое другое.
При давлении на корешок межпозвонкового диска могут возникать не только острые или хронические боли, дискомфорт при движении, наклонах, поворотах туловища, но и трофические нарушения, то есть нарушения кровообращения в зоне иннервации данного корешка. Например, онемение, потеря чувствительности, возникновение слабости или полное отсутствие движений в зоне, отвечающей за данный конкретный участок тела, иннервируемый повреждённым корешком.
В зависимости от длительности или давности процесса можно говорить о методах лечения и о прогнозе на выздоровление.
Соответственно, если пациент лечился исключительно лекарствами, снимал воспаление и обезболивал, тем самым он с каждым днём ухудшал своё же состояние и всё больше отдалялся от истинного, настоящего лечения, смысл которого, это высвобождение нервного корешка и соответственно улучшение трофических процессов в зоне его иннервации, восстановление подвижности и усиление мышц.
После излечения от корешкового синдрома непременно необходимо ежедневно заниматься профилактикой его повторного возникновения. А именно выполнять определённые упражнения, чётко усвоить гигиену движений и периодически, в соответствии в планом реабилитации проходить повторное лечение и осмотры неврологом, остеопатом, рефлексотерапевтом.

Лечении корешкового синдрома в запущенной стадии
Необходим комплексный подход, который должен включать в себя и методы остеопатической и мануальной коррекции, и методику комплексной иглорефлексотерапии и, конечно, традиционные методы лечения.
В первое время, после снятия острых болей Ваш лечащий доктор будет наблюдать Вас ежемесячно.
Возможно будет необходимость повторить курс лечения или сформировать новый. Реабилитационные мероприятия по поводу профилактики и лечения корешкового синдрома будет необходимо проводить 2 раза в год, и это в случае отсутствия обострений.
Очень важно, не забывать про один из основных методов профилактики и лечения корешкового синдрома, лечебную гимнастику.
Именно с помощью специальных упражнений вы можете продлить молодость и значительно улучшить не только состояние позвоночника, но и функции практически всех остальных органов. Впервые лечебную гимнастику обязательно необходимо выполнять в присутствии инструктора и своего лечащего доктора, для того чтобы сформировать индивидуальный, подходящий только для Вашего тела комплекс оздоровительных упражнений.
Часто бывает так, что корешковый синдром имеет травматическое происхождение. В таких случаях обычно врачи используют метод иглотерапии и традиционную лекарственную нейрометаболическую, нейротрофическую и нейропротективную терапию. И только после этого, не ранее чем через месяц будет разрешена мануальная или остеопатическая коррекция, лечебная физкультура.
Вы получите квалифицированную помощь и рекомендации не по шаблону, а индивидуально подобранный курс лечения, обращайтесь.
В нашей клинике вы получите квалифицированную помощь и рекомендации не по шаблону, а индивидуально подобранный курс лечения корешкового синдрома.
Источник https://yusupovs.com/articles/rehab/osteokhondroz-s-koreshkovym-sindromom-simptomy-i-lechenie/
Источник https://clinic-a-plus.ru/articles/nevrologiya/12700-koreshkovyy-sindrom-radikulopatiya-poyasnichno-kresttsovogo-grudnogo.html
Источник https://brainklinik.ru/sindrom-koreshkovy/