Лечение тазобедренного сустава
К основным заболеваниям тазобедренного сустава относятся артроз, артрит, врождённые аномалии (дисплазия тазобедренного сустава и вывих бедра), злокачественные новообразования и болезнь Легга-Кальве-Пертеса. Все они при поздней диагностике и отсутствии адекватного лечения приводят к нарушению функции конечности и инвалидности. Лечение заболеваний тазобедренного сустава включает медикаментозную терапию, оперативные вмешательства, ЛФК, физиотерапию.
В клинике реабилитации Юсуповской больницы команда специалистов разного профиля проводит восстановительное лечение, направленное на устранение боли и улучшение функции сустава. С этой целью используют новейшие физиотерапевтические методики, инновационные методы лечебной физкультуры, современные тренажёры ведущих европейских фирм-производителей, подвесные системы для снижения нагрузки на опорно-двигательный аппарат, действующие аналогично бассейну. Лечением больных занимаются кандидаты медицинских наук, ведущие специалисты в области нейрореабилитации пациентов с травмами опорно-двигательного аппарата, инструктора-методисты по ЛФК, физиотерапевты.

Лечение коксартроза без операции
Основными клиническими проявлениями артроза тазобедренного сустава (коксартроза) являются боли и деформация суставов, которые приводят к нарушению их функции. Боли возникают при ходьбе и нагрузке на больной сустав, а уменьшаются в покое. Они усиливаются к вечеру и ночью, после дневной нагрузки. Иногда боли в тазобедренных суставах усиливаются под влиянием метеорологических факторов (низкой температуры, высокой влажности и атмосферного давления). Скованность при коксартрозе длится до 30 минут.
Лечение тазобедренного сустава без операции проводится следующими лекарственными препаратами:
- симптоматическими средствами быстрого действия (нестероидными противовоспалительными препаратами, ацетаминофеном, опиоидными анальгетиками, кортикостероидными гормонами), которые оказывают влияние на клинические симптомы коксартроза – воспаление, боль;
- модифицирующими средствами замедленного действия (глюкозамином, хондроитином, пиаскледином, гиалуроновой кислотой), которые обладают хондромодифицирующим эффектом, предупреждая деградацию суставного хряща.
Важным дополнением к традиционной терапии коксартроза является лечебная гимнастика. Она имеет следующую специфику:
- упражнения нельзя выполнять резко или слишком энергично и интенсивно;
- гимнастика имеет скорее статический, нежели динамический характер;
- до и после выполнения упражнений и при возникновении неприятных ощущений, необходимо сделать небольшой массаж мышц в области бедра и тазобедренного сустава;
- успокоить боль и снять напряжение в мышцах помогает тёплая ванна;
- если позволяет физическое состояние, при коксартрозе полезно плавать в бассейне, речке или в море.
В клинике реабилитации Юсуповской больницы при коксартрозе применяют инновационные физиотерапевтические процедуры. Они оказывают симптоматическое воздействие, снимают боль и отёчность. Под воздействием прогрессивных физиотерапевтических методов лечения запускается механизм восстановления хрящевой ткани, нормализуются обменные процессы, баланс ферментов, восстанавливается функция тазобедренного сустава.
Процедуры для лечения коксартроза назначают с учётом основного действия конкретной процедуры и преобладающих симптомов:
- при болевом синдроме – ультрафиолетовое облучение волнами средней длины (СУФ);
- в случае преобладания воспалительного процесса – инфракрасную лазеротерапию, УВЧ низкой интенсивности, высокоинтенсивную СМВ (сантиметроволновую) терапию;
- при нарушениях кровообращения, питания, оттока лимфы – ультразвук, электротерапию (воздействие токами), лечебные ванны;
- для стимуляции восстановления хрящевой ткани – высокоинтенсивную высокочастотную магнитотерапию, ударно-волновую терапия, лечение озоном.
Большинство процедур наиболее эффективно на первой и второй стадии коксартроза. При наличии острого воспаления их не назначают, его снимают лекарственными препаратами. Физиотерапия в основном применяется в подостром периоде заболевания и выполняет функцию поддерживающего лечения.
Операция на тазобедренном суставе
Самой успешной операцией ортопедической хирургии является замена тазобедренного сустава. Более чем в 90% случаев пациентам не требуется повторное оперативное вмешательство. Показаниями к замене тазобедренного сустава являются:
- коксартроз;
- артрит (воспаление тазобедренного сустава);
- некроз головки бедренной кости вследствие нарушений кровообращения;
- остеопороз (появление пустот в костной ткани тазобедренного сустава);
- перелом тазобедренного сустава;
- рак костей.
Протез сустава – это искусственное приспособление, которое способно заменить его функцию. Он располагается внутри человеческого тела и называется эндопротезом. Эндопротезирование сустава – оперативное вмешательство по замене компонентов сустава имплантатами, которые имеют анатомическую форму здорового сустава и позволяют выполнять весь объём движений. После операции пациент забывает о болях в суставах и возвращается к активной жизни.
Материалы, из которых изготовляют современные протезы суставов, прочные и хорошо приживаются в организме человека. Срок службы эндопротезов варьирует от 15 до 20 лет, а во многих случаях пациенты пользуются ими до 30 лет. При износе протеза его заменяют новым. В зависимости от метода фиксации различают следующие виды протезов тазобедренных суставов: эндопротезы цементной и бесцементной фиксации.
Операция эндопротезирования бывает полной (тотальной) или неполной (частичной). При частичном эндопротезировании меняют только изношенные части сустава, например, головку бедренной кости или суставную впадину. Такую операцию называют однополюсным эндопротезированием. При тотальном протезировании производят замену всего сустава на эндопротез.
Во время госпитализации пациент учится обращаться с тростью, которой ему нужно пользоваться в течение 6 недель после операции на тазобедренном суставе. Полностью купаться, заниматься водной гимнастикой, можно на следующий день после удаления шовного материала. В течение двенадцати недель после операции необходимо избегать полной нагрузки на сустав. Вождение автомобиля разрешается через 6 недель после операции на тазобедренном суставе.
Операции на тазобедренном суставе в Москве делают в клиниках-партнёрах Юсуповской больницы. Сколько стоит заменить тазобедренный сустав в Москве? Цена операции тотальной замены тазобедренного сустава в Москве – от 54000 рублей. Однополюсное эндопротезирование обойдётся в 30 тысяч рублей. Цена операции на тазобедренном суставе в Москве зависит от стоимости эндопротеза.
Реабилитация после операции на тазобедренном суставе
В день операции специалист по лечебной гимнастике показывает пациенту упражнения, которые помогут быстро «встать на ноги». При удачном исходе на первый-второй день больному разрешается сидеть, а потом и ходить со вспомогательными приспособлениями. После операции реабилитолог проводит раннюю реабилитацию, помогая правильно обращаться с новым суставом и постепенно его разрабатывать. Пациент находится в стационаре от 10 до 14 дней. Полное восстановление после операции на тазобедренном суставе длится 3-6 месяцев.
После выписки пациенты могут пройти курс восстановительной терапии по специальной программе в клинике реабилитации Юсуповской больницы. Восстановление и возвращение работоспособности проходит здесь быстрее, чем в домашних условиях. Опытные реабилитологи, физиотерапевты ежедневно контролируют ход реабилитации и при необходимости корректируют программу.
Перелом тазобедренного сустава
В большинстве случаев перелом тазобедренного сустава возникает при резком сильном ударе в область бедра:
- во время дорожно-транспортного происшествия;
- при сильных точечных ударах;
- из-за падения с высоты.
Часто происходит перелом тазобедренного сустава в пожилом возрасте в связи с нарушением структуры костной ткани. Причиной перелома тазобедренного сустава может быть:
- постклимактерический период;
- врождённые пороки развития костной ткани;
- остеопороз – снижение плотности костей.
Тактика лечения зависит от характера перелома, повреждённых костей, индивидуальных особенностей пациента. Консервативная тактика применяется у молодых пациентов. Суть её заключается в наложении тазобедренной гипсовой повязки с отведением поврежденной ноги на 30 0 и последующей фиксацией. Спустя 3 месяца врач разрешает пациенту передвигаться на костылях. Наступать на ногу при переломе шейки бедренной кости можно лишь через 6 месяцев. Для других повреждений срок может быть увеличен или уменьшен.
Пожилым людям травматологи проводят скелетное вытяжение. При этом способе лечения повреждённую ногу отводят в сторону на 30 0 и прикрепляют груз весом до 10 кг. В таком положении пациент находится 7-10 дней, затем ему разрешают приподниматься на локтях.
Травматологи применяют 2 тактики хирургического лечения при переломе тазобедренного сустава – открытую и закрытую. Открытая операция проводится в следующей последовательности:
- хирург рассекает мягкие ткани и тазобедренный сустав;
- обнажает место перелома;
- под зрительным контролем пробивает штифт и скрепляет повреждённые участки бедренной кости.
Открытое оперативное вмешательство при переломе тазобедренного сустава часто вызывает коксартроз. По этой причине операция открытого типа проводится редко и только в том случае, если есть противопоказания к другим техникам хирургического вмешательства.
Закрытая операция под контролем рентгена и исключает повреждение суставной капсулы. Хирург проводит общее или местное обезболивание, вместе с ассистентами отводит повреждённую нижнюю конечность в сторону на 30 0 , с помощью рентгена убеждается в нужном положении сломанных участков. Затем врач рассекает ткани до кости в подвертельной области, под рентгеновским контролем с этой точки вводит штифт. Убедившись в достигнутом результате, зашивает рану и накладывает гипсовую повязку.
При закрытой операции на следующий день реабилитологи назначают дыхательную гимнастику. Затем пациенту разрешается приподниматься на локтях и садиться в постели. Через 4 недели он может ходить на костылях, через 6 месяцев допускается физическая нагрузка на повреждённую ногу.
Благодаря достижениям в области травматологии, врачи после сложного перелома могут полностью заменить повреждённый тазобедренный сустав искусственным аналогом. Корсет при переломе тазобедренного сустава применяется после выполнения межвертельной (репозиционной) остеотомии или полного эндопротезирования тазобедренного сустава.
Программа реабилитации при переломе тазобедренного сустава составляется реабилитологами Юсуповской больницы индивидуально. Для быстрого восстановления и снижения вероятности осложнений проводятся следующие мероприятия:
- дыхательная гимнастика – для улучшения кровообращения;
- лечебная физкультура под контролем старшего инструктора ЛФК;
- мануальная терапия;
- физиотерапия.
В Юсуповской больнице пациентам после перелома тазобедренного сустава диетологи индивидуально подбирают рацион питания. В него включают достаточное количество белка, витаминов и минеральных веществ. Из меню исключаются жареные, маринованные и копчёные блюда, кофе, крепкий чай и алкоголь. Эта мера помогает организму направить все силы на восстановление костей и суставов. Пройти курс реабилитации при заболеваниях или переломе тазобедренного сустава можно, позвонив по телефону Юсуповской больницы.
Заболевания по направлению Коксартроз тазобедренного сустава
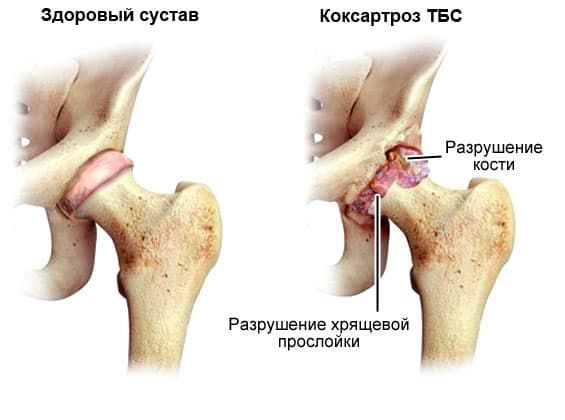
Коксартроз — дегенеративное заболевание, которое приводит к разрушению тазобедренного сустава и имеет хронический характер течения. Чаще встречается у старших возрастных групп. Чаще болеют женщины, чем мужчины.
Начало болезни — постепенное, развивается медленно. Может затрагивать один сустав или оба. Является наиболее распространенным видом артроза.
Почему развивается заболевание?
Коксартроз у некоторых пациентов сопровождает естественный процесс старения организма и является дистрофией тканей тазобедренного сустава. На его возникновение влияют такие факторы:
- сниженное питание тканей;
- врожденная аномалия тазобедренного сустава, в частности, дисплазия;
- перенесенная травма тазовой области;
- постинфекционный коксартроз;
- асептический некроз головки тазобедренного сустава;
- болезнь Пертеса (остеохондропатия).
К сожалению, определить причину болезни не всегда удается и патология тазобедренного сустава называется идиопатическим коксартрозом — то есть таким, причины которого не установлены. Это является стимулом для постоянного исследования проблемы. Ведутся научные работы в данной сфере и врачи пришли к выводу, что более высокий риск коксартроза наблюдается у следующих пациентов пациентов:
- Наследственная склонность к патологии. Пациенты, чьи родители страдали заболеваниями хрящевой и костной ткани, в большинстве случаев тоже будут иметь подобные проблемы;
- Избыточный вес. Значительная масса тела является нагрузкой на суставы, которые и без того регулярно подвергаются механической работе;
- Обменные нарушения, сахарный диабет. Это приводит к некачественному поступлению кислорода и полезных веществ в ткани сустава, из-за чего они теряют свои свойства.
Зная основные факторы риска заболевания, можно спланировать профилактические меры по его предупреждению.
Как распознать патологию тазобедренного сустава?
Симптоматика коксартроза зависит от анатомических особенностей опорно-двигательного аппарата, причин патологии и стадии процесса. Рассмотрим основные клинические проявления:
- болезненность сустава;
- иррадиация боли в колено, бедро, паховую область;
- скованность движения;
- ограниченная подвижность;
- нарушения ходьбы, хромота;
- снижение массы мышц бедра;
- укорочение поврежденной конечности.
Клиническая картина соответствует внутренним изменениям в тканях сустава. Симптомы нарастают постепенно и на первых стадиях пациент не уделяет им должного внимания. Это опасно, ведь именно в начале процесса лечение приносит больший эффект.
Клинические и рентгенологические степени коксартроза
Ниже перечислены симптомы болезни, характерные для каждой степени.
- 1 степень. Пациент ощущает периодическую болезненность и дискомфорт. Неприятные ощущения беспокоят после физических нагрузок, длительного положения в статической позе. Болезненность локализована в зоне сустава и проходит после отдыха. На этой стадии процесса не нарушена походка и нет укорочения ноги. Изменения заметны на рентгенограмме — сужается суставная щель, появляются остеофиты (костные разрастания).
- 2 степень. Увеличивается интенсивность боли, она может появляться во время отдыха и иррадиирует в соседние участки тела. Появляется хромота после того, как человек долго ходил или перенапрягся. Ограничивается объем движений в суставе. Параллельно развиваются изменения рентгенологической картины: значительно сужается межсуставная щель, смещается головка бедренной кости, остеофиты растут на внутреннем и внешнем краях вертлужной впадины.
- 3 стадия. Болезненность приобретает постоянный характер, появляется в дневное и ночное время. Значительно ухудшается походка, появляется постоянное прихрамывание. Резко снижается двигательная функция, атрофируются мышцы ноги. изменение мышечной ткани приводит к тому, что нога немного “подтягивается” и становится короче. Это приводит к деформации осанки и искривлению тела. Рентгенограмма на данной стадии процесса: тотальное сужение щели между поверхностями сустава, деформация головки бедренной кости, значительный рост остеофитов.
Диагностическая программа при заболевании
Основной метод диагностики — рентгенологический. С его помощью можно определить наличие заболевания и его стадию. На рентгенографии анализируют структуры сустава на предмет сужения суставной щели, остеофитов, разрушения головки тазобедренной кости.
Если есть необходимость в исследовании состояния мягких тканей — проводится магниторезонансная томография. Она позволяет детально исследовать состояние хрящевых участков сустава, а также мышц тазобедренной области.
Современные методы и направления лечения коксартроза тазобедренного сустава
Лечение коксартроза может быть консервативным и хирургическим. Лечение коксартроза направлено на достижение следующих целей:
- снижение болевых проявлений;
- восстановление двигательной активности;
- реабилитация и восстановление трудоспособности;
- профилактика осложнений;
- повышение качества жизни пациента.
Начало лечения заключается в модификации факторов риска. Для этого врач рекомендует следующие мероприятия:
- нормализация массы тела;
- отказ от вредных привычек;
- полноценное питание;
- нормализация физической активности;
- сбалансированный питьевой режим;
- здоровый сон.
Консервативное лечение различают: медикаментозное и немедикаментозное. Медикаментозное лечение включает в себя нестероидные противовоспалительные препараты, анальгетики, хондропротекторы. Они снижают воспалительный процесс в тканях сустава, устраняют отек и болезненность, восстанавливают объем движений и улучшают состояние хрящевой ткани.
Немедикаментозное лечение включает, помимо прочего, массаж пораженного участка. Это стимулирует работу мышц, противостоит их дистрофии и является профилактикой укорочения конечности. Полноценный и профессиональный массаж стимулирует кровоток в зоне сустава, а это, в свою очередь, приводит к нормализации обмена веществ в тканях. Обратите внимание, что массаж не всегда полезен при коксартрозе — его проводят лишь между обострениями и на некоторых стадиях процесса. Назначить его может лечащий врач, порекомендует приемы массажа, кратность процедуры и длительность курса.
Обязательное условие лечения — лечебная физкультура. Это профилактика контрактур и прогрессии заболевания. Упражнения должны проводится ежедневно, только тогда они имеют эффект. Гимнастика подбирается в индивидуальном порядке и назначается врачом реабилитологом. Упражнения улучшают общее самочувствие, снижают риск эмоциональных расстройств, укрепляют силы организма.
Физиотерапия — еще один метод, который применяет при коксартрозе. Это может быть грязелечения, лечебные ванны и душ, магнитотерапия. Применяется электро- и фонофорез с лекарственными веществами.
Если перечисленные методы лечения не принесли эффекта или применялись несвоевременно — требуется хирургическое лечение.
Оперативное вмешательство при коксартрозе
Хирургическое лечение применяется при неэффективности консервативных методов. Особенно это актуально при поздней постановке диагноза. Современные оперативные методики и качественное оснащение операционной позволяют восстановить структуру и функцию сустава, вернуть человеку объем движений и нормальное качество жизни. Наиболее эффективным методом хирургического лечения является эндопротезирование сустава.
Показаниями к оперативному вмешательству являются:
- коксартроз 2-3 степени;
- отсутствие эффекта терапии;
- тотальное ограничение движений, ходьбы.
Противопоказания, которые не позволяют выполнить операцию:
- декомпенсированное состояние почек, сердца, печени;
- психические болезни;
- острая стадия воспалительного процесса в организме.
Именно для этого проводится предоперационная диагностика. Однако если есть возможность корректировать состояние — пациент готовится к операции и после этого проводится вмешательство.
Операция заключается в удалении пораженных тканей и установке протеза. Существуют различные модели эндопротезов. Различаются методы их крепления в кости – цементная и бесцементная, материалом, из которого изготовлен эндопротез. О всех особенностях эндопротеза и тонкостях оперативного вмешательства можно получить информацию на консультации у лечащего врача.
Период восстановления после хирургического лечения
С первого дня после операции проводится реабилитация под контролем врача. Сначала она заключается в выполнении пассивных движений, затем нагрузки постепенно увеличиваются. Ходьба в первое время допускается только с костылями, разрешается сидение и приседание.
Естественно, в первое время после операции существуют ограничения по нагрузкам. Этого не стоит бояться — ведь без операции эти ограничения сохранились бы до конца жизни. Снижение физической активности после хирургического лечения необходимо для укрепления положения эндопротеза, восстановление целостности кости, заживления ран. В течении 2-х месяцев должны быть исключены спортивные занятия, физические нагрузки на сустав, длительная ходьба и некоторые виды упражнений. После полного восстановления человек возвращается к полноценной жизни, может заниматься спортом и активными видами отдыха.
Сроки службы эндопротеза: большинство фирм обозначает выживаемость около 90% на сроках наблюдения до 15 лет.
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Операция при артрозе тазобедренного сустава
Коксартроз тазобедренного сустава обычно вызывает дегенеративно-дистрофические процессы в костной или хрящевой ткани. Заболевание отличается медленным прогрессированием, которое затягивается на долгие годы, в процессе чего происходит варусная деформация ноги. Почти все пациенты с таким диагнозом старше 40 лет. Чаще всего патология поражает женский организм или профессиональных спортсменов (независимо от пола), основная нагрузка у которых проходится на ноги. Операция коксартроз тазобедренного сустава поможет вернуть нормальную двигательную активность или восстановить ее настолько, насколько это возможно с учетом тяжести заболевания.

Выбор операции
Виды операций
При коксартрозе врачи чаще назначаются операции для возвращения пациента к привычной жизни. Могут проводиться:
- Артроскопия.
- Артротомия – вскрытие сустава и получение доступа в его полость для реализации дренирования.
- Артродез – иссечение отмерших участков ткани, удаление остатков пораженного хряща и соединение оголенных поверхностей костей. После операции при правильном восстановлении и реабилитации сустав полностью срастается. Это позволяет почти полностью избавиться от болевых ощущений, но подвижность сочленения навсегда утрачивается.
- Остеотомия. Заключается в реализации спиливания отдельных зон тканей с бедренной головки. В итоге изменяется угол оказания давления на суставы, поэтому боль проявляется менее интенсивно. Операция помогает улучшить самочувствие пациента в течение пяти лет.
- Артропластика. Считается самым перспективным способом хирургического лечения. Он также самый популярный, помогает восстановить состояние даже при коксартрозе 2 или 3 степени.
- Пункция – прокол сустава специальной иглой, при помощи которой вводится лекарство или откачивается патологическое содержимое.
С целью лечения и сохранения двигательной активности реализуется техника обновления тканей. Чтобы сделать искусственный хрящ, используются такие материалы:
- здоровые ткани пациента;
- препарированные части сустава от трупа;
- искусственные хрящи;
- синтетические материалы (керамика, металл и полиэтилен).
Артроскопический дебридмент
При организации хирургического вмешательства артроскопически делается небольшой разрез. Также используются специальные артроскопические инструменты маленького диаметра, оснащенные светом и оптическим прицелом.
Операция проводится при дегенеративных нарушениях в хрящах. Хирургия запрещена в следующих случаях:
- аномальное строение таза;
- преобразование коксартроза в анкилоз, когда щель сустава полностью закрывается;
- ожирение 3 и 4 степени, так как артроскопический доступ становится невозможным из-за большого слоя подкожного жира.
Врач обязательно учитывает стандартные противопоказания к реализации любых операций.

Дебридмент
Артроскопический дебридмент проводится при местном или общем наркозе. Сначала ногу растягивают, чтобы облегчить доступ. Затем порядок действий такой:
- Колотый разрез.
- Введение в суставную полость артроскопа с камерой, проведение осмотра.
- Сама операция посредством шейвера с насадками (иссекаются спайки, удаляются пораженные области хряща, свободные внутрисуставные тела).
- Обязательная санация полости. Врач накладывает швы и делает асептическую повязку.
Время восстановления после хирургического вмешательства относительно недолгое. На следующий день допустимо начать постепенно ходить, но с применением костылей. В первые сутки к ТБС прикладывается лед, а через 5 – 7 дней доктор снимает швы. Все это время пациенту назначаются НПВС и антибиотики. Требуется ежедневная смена повязок.
Артроскопический дебридмент в первую очередь сводится к удалению суставных мышей – это хрящевые осколки, обломки наростов кости и другие ненужные тела, размещающиеся в суставной полости. Они сильно раздражают синовиальную оболочку, а при проникновении в щель провоцируют резкие боли и полное обездвиживание. Дебридмент заметно уменьшается болевой синдром и возвращает подвижность сустава. Но эффект длится только около 2 лет.
Артроскопическая и лазерная хондропластика
Хондропластика – более сложная и болезненная операция. Также она является более дорогостоящей. Хирургическое вмешательство предполагает удаление и замену частей хряща. Это своеобразная починка тазобедренного сочленения при помощи специальных заплаток.
Операция чаще реализуется при 2-й степени поражения, когда хрящ уже деформируется, но еще не разрушен до конца. Важно понимать, что пересаженный материал также подвержен дегенеративно-дистрофическим процессам, поэтому операция не излечивает полностью, а только задерживает прогрессирование заболевания.
После хондропластики понадобится длительное восстановление. Хирургическое вмешательство бывает нескольких видов:
- абразивное – обработка пораженных зон стимулирует восстановление хряща;
- мозаичное – пересадка частей хряща из других участков тела самого пациента;
- введение стволовых клеток в травмированные области;
- постановка мембран из коллагена, помогающих удерживать необходимые для хряща вещества, тем самым стимулируя самостоятельное восстановление;
- замена пораженных зон новыми донорскими или искусственными.
Лазерная хондропластика проводится только при несильном повреждении. При этом удаляются шероховатости с поверхности сустава, остеофиты. Операция позволяет преодолеть последствия, но не купирует влияние причин и не способствует восстановлению структур хряща.
Остеотомия
При организации остеотомии кости делится на части, которые потом снова совмещаются, но под другим углом. По мере необходимости изымаются или добавляются искусственные клинья кости. Чтобы зафиксировать все фрагменты, применяются пластины, винты и стержни. Для восстановления работы тазобедренного сочленения остеотомия назначается на 2-й стадии коксартроза. На 3-й стадии хирургическое вмешательство облегчит симптоматику, но не приведет к полному выздоровлению.
Соединение осколков при остеотомии
Околосуставная остеотомия предполагает восстановление работы опорно-двигательной системы. К противопоказаниям метода относятся:
- двустороннее поражение;
- лишний вес;
- возраст старше 60 лет;
- острые воспаления в полости сустава.
Операция позволяет частично разгрузить ТБС, уменьшить или полностью устранить боль, замедлить прогрессирование коксартроза. Время манипуляций хирурга – обычно не больше 4 часов.
Выделяется 2 вида остеотомии:
- Закрытая – проводится через разрез до 2 см в длину. Хирург через него отсекает необходимый фрагмент костной ткани. Высока вероятность травмирования сосудов или нервов, потому что врач работает почти вслепую.
- Открытая – разрез довольно длинный (от 10 до 12 см). Это необходимо для полноценной визуализации. Кость аккуратно просверливают в нужных местах, рассекая ее по образовавшимся точкам.
Как правило, при коксартрозе реализуется только открытая остеотомия, потому что тазобедренное сочленение самое крупное в организме человека.
Артродез
Артродез – один из способов операции при диагнозе коксартроз. Он предполагает проведение стабилизации сустава с помощью обездвиживания. Назначается это вмешательство при невозможности организации пластики или полной замены компонентов. Метод используется крайне редко. Выделяют несколько этапов, как врач делает операцию:
- После осуществления доступа доктор удаляет все участки, подвергшиеся некрозу, отделяет их от головки бедра.
- При некрозе головки и шейки их также удаляют, затем проводится подготовка к сопоставлению частей.
- Подготовленные части надежно фиксируются друг с другом в определенном положении, которое выбирает хирург в зависимости от ситуации. Это полностью убирает боль, но также совсем обездвиживает ТБС.
После артродезирования нога иммобилизируется гипсом до грудной клетки на срок 2 – 3 месяца. Затем еще в течение нескольких месяцев требуется использование ортопедической фиксации.
Пациент сможет самостоятельно передвигаться только через 5 – 6 месяцев с учетом того, что движения суставом будут полностью ограничены и не получится полностью возвратиться к привычной жизни. В связи с этим артродез – крайняя мера.
Артропластика и эндопротезирование
При сильной дистрофии в суставе, резком ограничении подвижности, при гипотрофии окружающих мышц в тазе, бедре и голени любой метод, предполагающий сохранение сустава, считается паллиативным лечением. В тяжелых ситуациях эффективной будет только артропластика или эндопротезирование.
Артропластика ТБС – это высокотехнологичная операция, когда изношенный сустав меняют на искусственный. В итоге к человеку возвращается возможность нормальной двигательной активности, также отступает боль и восстанавливается качество жизни.
Функциональные имплантаты выпускают по размерам. Размерный ряд довольно обширный, что помогает уже на стадии планирования хирургического вмешательства правильно подобрать модель. Врач учитывает анатомический размер головки бедра, вертлужной впадины, форму и размеры костномозгового канала и другие параметры. Материалы эндопротезов не отторгаются и устойчивы к нагрузкам, их не разрушает внутренняя среда организма. Процесс адаптации пациента длится достаточно долго – в среднем составляет 2,5 – 4 месяца. Показания артропластики следующие:
- деформирующий артроз;
- артрит ревматоидный;
- перелом бедренной шейки;
- асептический некроз, который сопровождается деформацией головки;
- врожденная дисплазия сустава;
- псевдоартроз;
- посттравматические осложнения и некоторые опухолевые процессы.
Также поводом для рекомендации операции являются:
- укорочение конечности;
- постоянная хромота;
- почти не проходящая интенсивная боль;
- отсутствие результата при проведении консервативной терапии в течение полугода.
Эндопротезирование ТБС – операция по замене сустава на искусственный протез. Назначается она на последних стадиях коксартроза, когда заболевания запущено настолько, что другие методы становятся неэффективными. Операция проводится при полном разрушении гиалинового хряща.
Врач обязательно обсуждает с больным нюансы эндопротезирования, вероятность осложнений, также выбирает размер протеза. Основные риски манипуляции заключаются в инфицировании, больших потерях крови и тромбировании сосудов.
После завершения эндопротезирования требуется курс обезболивающих и противовоспалительных лекарств. Для дополнительной фиксации под тазобедренную зону и между ног подкладывается валик. Уже через день разрешается минимальная активность в больничной кровати. На вторые сутки можно попробовать совершение статичной легкой нагрузки, на третьи сутки допустимо приседать с опорой, попытаться передвигаться с костылем. Швы снимают через 2 недели.
Плюсы, минусы, риски эндопротезирования
Главное достоинство эндопротезирования заключается в том, что протез почти полноценно заменяет собственный сустав. Отличие только в том, что нагружать его можно меньше. Все материалы очень прочные и износостойкие, устойчивые к химическому и биологическому воздействию. После успешной реабилитации двигательная активность полностью восстанавливается, но перед операцией нужно узнать о ее недостатках:
- Большая стоимость. Если пациент просит сориентировать его, сколько будет стоить хирургическое лечение, то это точно не менее 150 тыс. рублей на территории РФ.
- Необходимость постоянной разработки ТБС, так как при неправильной реабилитации результата не будет.
- Ограниченность времени службы эндопротеза – 10, 15 или 20 лет максимум. Уже производят современные модели с более длительным сроком, но при реализации операции молодому пациенту в любом случае через определенное количество лет потребуется повторная замена, которая всегда сложнее первой.
- Высокие риски большой кровопотери.
Осложнения могут быть ранние:
- инфицирование;
- воспаление в нервных волокнах;
- тромбоз вен;
- редко легочная эмболия.
К отсроченным осложнениям относятся:
- уплотнение, окостенение мягких тканей рядом с протезом, что становится причиной тугоподвижности;
- нестабильность и расшатывание протеза под влиянием слишком сильных физических нагрузок;
- послеоперационный остеомиелит, как последствие, инфицирование – это гнойное разрушение костных тканей рядом с протезом, что провоцирует септическую нестабильность;
- вывих головки эндопротеза из-за неаккуратных движений, при падении;
- перелом шейки или ножки протеза из-за износа;
- смещение головки протеза из-за расшатывания вкладыша;
- увеличение или уменьшение длины прооперированной ноги из-за неправильной установки или атрофии мышц.
Противопоказания
Операция эндопротезирования разрешена не всегда. Противопоказаниями являются:
- ожирение после 3 степени, потому что лишний вес сильно нагружает имплант, не давая ему нормально прижиться, способствуя уменьшению срока службы;
- паралич или парез ноги, на которой нужна операция;
- тяжелые формы остеопороза;
- симптомы перекрестной аллергии на препараты анестезии или другие медикаменты;
- воспаление в соединительных или околосуставных тканях;
- хроническая инфекция в организме;
- недостаточность печени или почек;
- патологии сердца легких, ЦНС;
- ВИЧ.
Операции и инвалидность
Часто инвалидность пациента является противопоказанием к реализации оперативного вмешательства на тазобедренном суставе.
Коксартроз – одно из самых тяжелых заболеваний с тяжелыми последствиями для опорно-двигательного аппарата. Деформирующие формы обычно провоцируют долговременную нетрудоспособность, ограниченность в самообслуживании в равной степени, что и инвалидность, вызванная другими причинами.
Когда коксартроз переходит на 2 стадию развития, это говорит о неэффективности терапии или ее несвоевременном начале, об упущенном времени. Такая степень тяжести приводит к снижению качества жизни, так как люди жалуются на сильные боли и трудность даже при спокойной ходьбе.
Операция и инвалидность
Диагноз коксартроз не делает инвалидом автоматически. Для присвоения группы требуется прохождение обследования. Это сложный процесс по времени, он забирает много моральных и физических сил из-за постоянного хождения по больницам и комиссиям экспертов. Группа устанавливается в соответствии с совокупностью клинических признаков и ограничением подвижности.
Даже присвоение группы не окончательно. При проведении операции группа понижается или снимается совсем.
Операции при коксартрозе – это последний вариант лечения, который осуществляется при отсутствии результатов консервативных методик. Нужно постараться не доводить свой сустав до плачевного состояния, а своевременно посещать специалиста при подозрении на начало развития проблемы. Это позволит избежать операции и сохранить полноценное здоровье.
В ряду заболеваний опорно-двигательной системы коксартроз выделяется медленным течением и серьезными осложнениями. Запущенная форма болезни, наступающая в 3 стадии, ведет к инвалидности, если не прибегнуть к операции. Для восстановления двигательных функций проводится эндопротезирование, операция артроза тазобедренного сустава, при которой проводится замена сустава протезом. Показанием к проведению оперативного вмешательства служит полное разрушение хряща.
Особенности эндопротезирования тазобедренного сустава
Эндопротезирование относится к сложным видам операций и требует от врача высокой профессиональной подготовки. В России такие операции проводятся в специализированных клинических центрах, расположенных в Смоленске, Санкт-Петербурге и Москве.
Во время операции проводится вскрытие суставной сумки. Хирург оценивает степень поражения и тщательно удаляет все разрушенные ткани. Затем в бедренную кость вставляется имплантат, который и послужит человеку здоровым суставом.
Согласно статистике, 95% пациентов, прошедших эндопротезирование тазобедренного сустава, полностью восстанавливают двигательные способности и возвращаются к обычной жизни.
Для понимания особенностей лечения артроза тазобедренного сустава операцией, следует посмотреть на его строение.
Сустав представляет собой шарообразное тело, которое способно вращаться в трех направлениях: по вертикальной, сагиттальной и фронтальной оси. Состоит он из бедренной и подвздошной костей. При этом головка бедренной кости входит в специальную впадину, расположенную на подвздошной кости.
Головка и внутренняя поверхность впадины покрыты хрящевой тканью, обеспечивающей их гладкое скольжение. При ее разрушении обе части сустава начинают тереться друг о друга и теряют двигательные функции. При протезировании происходит замена одной или двух частей. О том, как принимают решение об операции, можно посмотреть здесь:
Основные виды эндопротезирования
Выбор вида протезирования зависит от объема разрушений сустава. Сегодня проводится два вида операций:
- Однополюсная, когда в суставе заменяют только головку бедренной кости.
- Двухполюсная, при которой замене подлежат, и головка бедренной кости, и вертлюжная впадина.
Тактика и стратегия оперативного вмешательства разрабатываются хирургом с учетом общего состояния пациента, установленной степени разрушений, клинических показаний.
Материалы и способы крепления имплантатов тазобедренного сустава
Главное требование, которое предъявляется к имплантатам тазобедренного сустава – это полное соответствие с человеческим суставом, данным нам природой. Эффективность протеза зависит и от высокой степени его подвижности. На подвижность и долговечность протеза влияют материал, из которого он выполнен, и способ его крепления.
Если все требования по качеству, надежности и функциональности имплантата соблюдены, он способен нормально функционировать в течение 10-20 лет
По истечении заявленного срока эксплуатации, или при раннем износе протеза, необходима повторная операция по эндопротезированию. Решение о ее проведении принимает лечащий врач, проведя необходимое обследование. Видео операции эндопротезирования:
Материалы имплантатов
Современная медицина предлагает пациентам сразу несколько видов протезов тазобедренного сустава. У каждого из них есть свои особенные характеристики, но оптимальный выбор делает специалист. Рассмотрим все материалы:
- Металл–пластик. Имплантат в таком исполнении подходит для мужчин и женщин, в жизни которых нет активных занятий спортом и тяжелого физического труда. Металлопластик часто ставят пожилым людям, когда нет необходимости в длительной ревизии сустава из-за его износа. К сожалению, у такого протеза небольшой срок службы.
- Металл-металл. Протез обладает самым долгим сроком эксплуатации и высокой прочностью. Оптимален для установки пациентам мужского пола, ведущих активный образ жизни. Металлические имплантаты нельзя ставить беременным женщинам, поскольку ионы металла могут навредить плоду.
- Керамика-керамика. Такой протез может быть установлен пациентам обоего пола и разного возраста. Керамика нетоксична и достаточно долговечна, она наиболее близка по составу природному суставу. Однако керамические протезы стоят очень дорого и не каждому человеку по карману.
- Керамика-пластмасса. Самый недорогой материал. Как правило, его выбирают для установки пожилым пациентам. Протез не отличается долговечностью, поэтому его не ставят молодым людям, которым трудно отказаться от быстрого ритма жизни. Имплантат быстро изнашивается, что ведет к новой операции.
Способы крепления
В эндопротезировании применяются два метода крепления имплантатов тазобедренного сустава:
- Бесцементное крепление. Принцип крепления называют «эффектом врастания», когда костная ткань подгоняется под эндопротезы и самостоятельно в них врастает. Часто используется для установки пациентам молодого возраста, у которых велика вероятность быстрого износа протеза и требуется быстрая и легкая его замена.
- Цементное крепление. Протез закрепляется в проблемной области специальным цементом, изготовленным из особого полимерного материала. Оптимальный вариант для людей, ведущих тихую, размеренную жизнь.
В некоторых случаях может быть использован гибридный тип крепления, при котором чашка протеза крепится путем врастания, а его ножки закрепляют на цемент.
Поэтапное проведение процедуры
Когда установлен артроз 3 степени тазобедренного сустава и операция неизбежна, начинается процесс подготовки пациента к сложной процедуре. Врач беседует с больным, объясняет ему возможные риски и осложнения. Во время операции может произойти тромбирование сосудов, большая кровопотеря, вывих эндопротеза после его установки.
Общая тактика лечения выглядит так:
- Первое, что делается в плане подготовки к эндопротезированию, это тщательный подбор размера протеза. Выбирается материал и способ крепления.
- За два дня до процедуры больного госпитализируют и проводят полное обследование.
- Продолжительность операции по эндопротезированию может составлять 1-3 часа.
- Во время операции хирург удаляет омертвевшие и разрушенные ткани хряща и сустава. Затем монтирует имплантат.
После операции пациенту назначается прием противовоспалительных препаратов. Уже через день после эндопротезирования больному разрешают легкую активность в постели. На второй день, оценив состояние пациента, врач может позволить делать статические движения и приседания. Постепенная разработка сустава продолжается и после выписки из стационара.
Как проходит послеоперационный период?
Больной находится в стационаре 2 недели, которые необходимы для безопасного восстановления после операции. Если за время нахождения в стационаре все проходило нормально, пациента выписывают. Составляется домашний курс реабилитации.
Практика показывает, что риски возникновения осложнений после эндопротезирования составляют 15 % от всех проведенных операций.
Вернувшись домой, человеку следует строго соблюдать рекомендации врачей и находится под постоянным наблюдением специалистов. Важно грамотно рассчитывать физические нагрузки. Желательно, чтобы процесс восстановления проходил под присмотром инструктора-реабилитолога.
Меры предосторожности после эндопротезирования тазобедренного сустава
Соблюдение определенных правил позволяет правильно и безопасно пройти курс реабилитации и успешно вернуться к обычной жизни. В послеоперационный период придерживайтесь следующих правил:
- Не сгибайте бедро больше чем на 90 градусов.
- Не давайте полную нагрузку имплантату по оси.
- Старайтесь не садиться на низкую мягкую мебель (диваны, кресла).
- В положении «сидя» нельзя закидывать ногу на ногу. Удерживайтесь от резких и порывистых движений, совершая какие-то бытовые действия.
- Выполняя упражнения восстановительной физкультуры, следите за тем, чтобы ваши ноги не пересекались («ножницы») и не соединялись.
- Перед занятием ЛФК нельзя принимать обезболивающие средства, чтобы не перегрузить сустав.
- Во время отдыха и сна ложитесь на здоровый бок, ноги разделите валиком или подушкой. Спите на спине, используя разграничительную подушку, которую укладывайте между ног.
Прогрессивные методы восстановления тазобедренного сустава
Эндопротезирование – это сложная полостная операция. Однако при 3 степени артроза тазобедренного сустава без операции по эндопротезированию можно обойтись, если вовремя заняться лечением недуга.
Сегодня успешно проводятся операции с эндоскопическим доступом. Артроскопия проводится щадящим методом, когда в районе бедра делаются несколько надрезов на коже. В разрезы вводят специальные оптические и эндоскопические инструменты. Весь процесс транслируется на монитор, на который выводятся хирургические манипуляции. В большом разрешении показывается все поле работы хирурга.
Для проведения таких операций требуется высокое профессиональное мастерство хирурга. Врачу надо удалить остеофиты, придать суставу естественную анатомическую форму, зашить суставную губу, ввести в сустав коллагеновый биоматрикс, заменяющий поврежденные ткани хряща.
Артроскопия дает высокие положительные результаты, легко переносится пациентами, и позволяет полностью восстановить двигательные функции сустава. Малоинвазивное вмешательство не требует длительного нахождения пациента в стационаре.
Источник https://yusupovs.com/articles/rehab/lechenie-tazobedrennogo-sustava/
Источник https://www.gosmed.ru/lechebnaya-deyatelnost/spravochnik-zabolevaniy/travmatologiya-bolezny/koksartroz-tazobedrennogo-sustava/
Источник https://mcpanacea.ru/info/interesnoe/operatsiya-pri-artroze-tazobedrennogo-sustava