Симптомы и лечение псориатического артрита суставов
Диагностические методики при артрите и артрозе Причины развития псориатического артрита Медикаментозное лечение псориатического артрита Классификация псориатического артрита Как выглядит псориатический артрит?
Одной из разновидностей аутоиммунной патологии суставов является псориатический артрит, развивающийся почти у 30% больных псориазом. Заболевание суставов поражает преимущественно людей от 20 до 50 лет и почти никогда не встречается у детей и подростков. Очаги воспаления чаще всего локализуются в коленных или голеностопных суставах, а также в области фаланговых сочленений верхних и нижних конечностей. Патология имеет хронический характер, требует постоянного лечения и часто приводит к инвалидности.
Механизм развития
Развитие псориатического артрита связано с псориазом – хроническим неинфекционным заболеванием, поражающим кожные покровы. Установлено, что дерматоз является аутоиммунной патологией, при которой вырабатываемые иммунной системой Т-лимфоциты атакуют эпидермис, вызывая воспаление и аномально быстрый рост клеток. В результате на теле больного образуются выступающие над поверхностью кожи бляшки красного цвета с чрезмерно сухой чешуйчатой поверхностью.
Почти у трети пациентов воспалительный процесс распространяется на соединительную ткань, приводя к поражению суставов. В подавляющем большинстве случаев артрит развивается на фоне уже диагностированного псориаза. Однако примерно у 20% пациентов первые признаки патологии появляются за 10 и более лет до формирования характерных бляшек (псориатический артрит без кожных проявлений). Несмотря на многочисленные исследования, точная этиология псориаза и связанного с ним артрита до сих пор не установлена.
Причины болезни
Установлено, что пусковым механизмом развития псориатического поражения суставов являются следующие факторы:
- Стресс и психоэмоциональное потрясение (почти в 30% случаев);
- Наследственная предрасположенность;
- Перенесенные инфекции (ветряная оспа, корь, герпес, опоясывающий лишай, стрептококковая ангина);
- Травмы, ушибы, последствия хирургического вмешательства;
- Нарушения обмена веществ;
- Сердечно-сосудистые патологии;
- Заболевания соединительной ткани;
- Длительный прием некоторых медикаментов (гормональные и нестероидные противовоспалительные средства, препараты для нормализации артериального давления).
Классификация и формы патологии
Согласно классификации по МКБ-10 код псориатического артрита М07. В зависимости от локализации очагов поражения выделяют несколько форм заболевания:
- Ассиметричный псориатический олигоартрит. Наиболее распространенная форма патологии, встречающаяся почти у 70% пациентов, и имеющая относительно легкий характер течения по сравнению с другими разновидностями. Воспалительный процесс развивается в одном или нескольких суставах только с одной стороны тела;
- Генерализованный ревматоидоподобный псориатический полиартрит. Диагностируется примерно у 15% пациентов и характеризуется симметричным поражением суставов с обеих сторон по аналогии с ревматоидным артритом;
- Спондилит. Болезнь поражает позвоночник преимущественно в поясничном или шейном отделе. При отсутствии своевременно начатого медикаментозного лечения происходит срастание костной ткани с полной потерей подвижности, восстановить которую может только хирургическая операция;
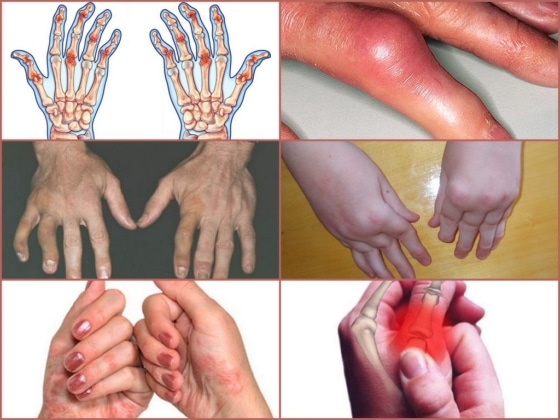
- Дистальный артрит. Воспаление локализуется в межфаланговых суставах стоп или кистей рук, часто сопровождается поражением ногтевых пластин;
- Мутилирующий артрит. Заболевание сопровождается тяжелой деформацией костей и соединительной ткани, преимущественно в верхних конечностях. Часто сочетается со спондилитом и другими формами патологии. В большинстве случаев мутилирующая форма артрита быстро приводит к инвалидности и полной потере подвижности рук или ног.
Основные симптомы и лечение псориатического артрита зависят от его вида и степени тяжести. Хуже всего поддается медицинской коррекции злокачественная форма болезни, сочетающаяся с тяжелыми поражениями кожи и часто приводящая к летальному исходу.
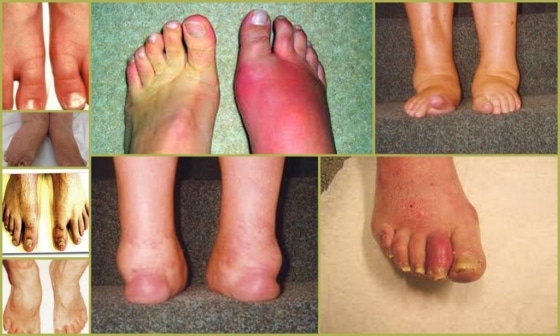
Признаки заболевания
К характерным симптомам псориатического артрита относятся:
- Ноющая боль в пораженных суставах, особенно сильно ощущаемая при пальпации;
- Отечность сустава и окружающих его тканей;
- Кожа в области воспаления более горячая на ощупь, имеет синюшный или бордовый оттенок;
- Пальцы на ногах и руках значительно утолщены, их подвижность затруднена;
- Поражения ногтевых пластин (изменение цвета, появление наростов, шероховатостей и мелких ямок, отделение ногтя от поверхности кожи).
На ранней стадии многие симптомы могут не проявляться. Насторожить должно ощущение скованности в суставах конечностей, усиливающееся в утреннее время, и изменение формы пальцев: на фото псориатический артрит выглядит, как «сосископодобное» утолщение.
Злокачественный псориазный артрит развивается преимущественно мужчин и сопровождается выраженным болевым синдромом, формированием обширных бляшек на коже, лихорадкой, увеличением лимфатических узлов, ухудшением общего состояния. За счет поражения внутренних органов (сердца, почек, печени) высока вероятность летального исхода.
Важно!
Всем пациентам с псориазом следует внимательно относиться к состоянию своих суставов и проходить ежегодные обследования даже при отсутствии признаков воспаления.
Диагностика
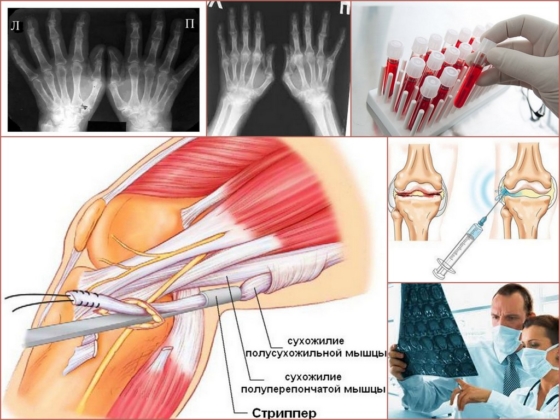
При первичном осмотре врач обращает внимание на характерные симптомы патологии (боль, деформацию пальцев ног и рук, видимые изменения суставов), собирает информацию о наследственном анамнезе пациента и наличии сопутствующих заболеваний. Лабораторная и инструментальная диагностика псориатического артрита включает в себя:
- Общий анализ крови с показателями содержания лейкоцитов, СОЭ, ревматоидного фактора (для подтверждения острого воспалительного процесса и исключения ревматоидного артрита);
- Анализ синовиальной жидкости на содержание лейкоцитов и нейтрофилов;
- Рентгенографическое исследование пораженных участков тела.
К основным рентгенологическим признакам псориатического артрита относятся:
- Деструкция и деформация суставов, преимущественно асимметричная;
- Сужение суставного хряща;
- Наличие кальцификатов (отложения солей кальция в соединительной ткани);
- Эрозия, разрастания (остеофиты) и кистовидные просветления костной ткани;
- Утолщение и уплотнение окружающих сустав мягких тканей.
Методы лечения
Хроническое аутоиммунное заболевание невозможно вылечить, для предотвращения дальнейшей деформации и разрушения соединительной ткани требуется пожизненное лечение и постоянное наблюдение у специалиста. Однозначно ответить на вопрос, какой врач лечит псориатический артрит, нельзя. В большинстве случаев требуется многопрофильная помощь терапевта, дерматолога, ортопеда, иммунолога, ревматолога и других узких специалистов в зависимости от клинической картины и сопутствующих патологий.
Лекарственная терапия
Медикаментозное лечение псориатического артрита включает в себя прием следующих групп препаратов:
- Нестероидные противовоспалительные средства, подавляющие патологические процессы в пораженных тканях (Метиндол, Диклофенак, Бутадион);
- Кортикостероиды – гормональные противовоспалительные лекарства (Дексаметазон, Преднизолон, Диапропионат);
- Иммунодепрессанты для подавления патологической аутоиммунной реакции (Метотрексат, Циклофосфан, Азатиоприн, Лефлуномид);
- Препараты золота (Кризанол);
- Хондропротекторы, восстанавливающие поврежденную структуру костной ткани (гликозамина сульфат, гиалуроновая кислота);
- Витамины группы В и А, ускоряющие регенерацию тканей;
- Седативные препараты (настойка корня валерианы, пустырник).
Наблюдающий специалист решает, как лечить псориатический артрит, на основании общей клинической картины, наличия сопутствующих заболеваний и осложнений.
Важно!
Бесконтрольный прием лекарственных средств или нарушение схемы лечения недопустимы. Большинство применяемых медикаментов имеют множество побочных эффектов, приводящих к ухудшению общего состояния и усилению симптомов псориаза, поэтому лечение проводится под наблюдением врача.
Другие способы лечения
Немедикаментозные методы лечения псориатического артрита включают в себя:
- Физиотерапия (лечение ультразвуком, помещение в барокамеру, бальнеолечение);
- Лечебная физкультура, направленная на восстановление подвижности суставов;
- Особая диета.
Во время лечения пациентам рекомендуется употреблять малые порции пищи несколько раз в день, выпивать не менее одного литра чистой воды в сутки. Ежедневное питание должно быть калорийным и сбалансированным. В рацион следует ввести молочные и кисломолочные продукты, нежирные сорта мяса, орехи, овощи. В период обострений необходимо исключить сладости, консервы, соль и другие специи, красное мясо, цитрусовые и бобовые. Соблюдение диеты при псориатическом артрите суставов позволяет улучшить общее состояние пациента, снизить частоту обострений.
Всем группам пациентов во время лечения и ремиссии категорически запрещен алкоголь. Продукты переработки этилового спирта выводятся через печень и кожные покровы, значительно ухудшая их состояние и провоцируя дальнейшее развитие псориаза и артрита. Также алкогольные напитки несовместимы с большинством применяемых при этих заболеваниях медикаментов.
Народная медицина
Хорошо зарекомендовало себя лечение псориатического артрита народными средствами:
- Настой петрушки. Зелень вместе с корнем измельчить с помощью мясорубки, залить кипятком и настоять в течение 12 часов. Принимать трижды в день по одной трети стакана;
- Настойка сабельника. Примерно 100 г травы залить бутылкой водки и выдержать в темном прохладном месте 2 недели. Пить по одной чайной ложке в день до еды, курс лечения составляет 2 месяца;
- Отвар из листьев брусники. Две столовые ложки растительного сырья залить 200 мл горячей воды и подогреть в течение 10-15 минут. Отфильтрованную жидкость остудить, выпить в течение дня. Продолжительность лечения устанавливается индивидуально.
Перед применением средств народной медицины следует проконсультироваться со специалистом. На вопрос, чем лечить артрит при псориазе в конкретном случае, может ответить только врач.
Прогноз
К основным последствиям псориатического артрита относится разрушение суставов и сращивание костей, необратимые поражения внутренних органов. Прогноз заболевания зависит от его формы и времени начала лечения. Течение воспалительного процесса непредсказуемо, у некоторых пациентов он развивается стремительно и приводит к необратимым последствиям и инвалидности.
О неблагоприятном прогнозе для жизни можно говорить при злокачественной разновидности псориатической патологии, множественном поражении суставов, нарушениях работы сердца, почек и печени. Нередко причиной летального исхода становятся побочные эффекты, вызываемые приемом средств, используемых при лечении заболевания.
Псориатический артрит — скрытый враг
Псориатический артрит — это вторичное воспалительное заболевание суставов с хроническим течением. Проявляется у каждого 4-го пациента с псориазом, как следствие основного заболевания. Часто воспалительный процесс затрагивает не только периферийные суставы, но и перебрасывается на позвоночник, вовлекает связки и сухожилия.
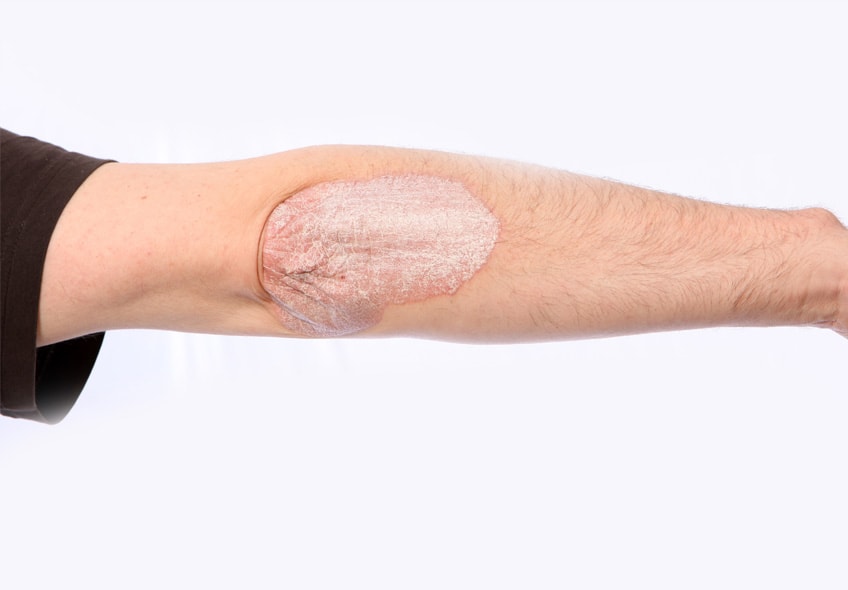
Псориатический артрит — хроническое воспаление суставов, следствие псориаза.
Обычно болезнь дает о себе знать в возрасте 25-50 лет, однако встречается и более ранняя, ювенильная форма, при которой дебют заболевания происходит уже в 9-11 лет. С небольшим перевесом псориатическому артриту больше подвержены женщины.
Хотя обычно заболевание протекает в легкой и средней форме, примерно 10-15% пациентов страдает от инвалидизирующей формы.
Причины псориатического артрита
Точные причины псориатического артрита на данный момент наукой не установлены. Предполагается, что его может спровоцировать совместное действие таких факторов, как:
- наследственная склонность к заболеваниям опорно-двигательного аппарата (на данный момент является ведущей причиной псориатического артрита, по мнению ревматологов);
- сильные эмоциональные потрясения, стрессы, работа, связанная с высокими психологическими нагрузками;
- недавно перенесенные вирусные и инфекционные заболевания;
- носительство стрептококковой инфекции, наличие очагов хронического воспаления в организме;
- неблагоприятная экологическая ситуация в регионе проживания;
- различные травмы (в т.ч. полученные в отдаленном прошлом);
- вредные привычки;
- неправильный образ жизни, в особенности, несбалансированное питание;
- избыточный вес;
- длительный прием некоторых медикаментов;
- иммунодефицитные состояния;
- депрессия;
- интенсивные физические нагрузки;
- недавнее родоразрешение, менопауза, нарушения в работе эндокринных желез и возрастные гормональные изменения.
Чаще всего артрит псориатического типа поражает пациентов среднего возраста с аутоиммунными поражениями ногтей и характерными для псориаза бляшками. Наблюдается зависимость между проявлением артрита и состоянием нервной системы — расшатанные нервы и повышенная возбудимость могут спровоцировать дебют болезни.
Также замечено, что женщины чаще страдают от симметричного псориатического артрита, а мужчины — обращаются с воспалением позвоночных суставов и межфаланговых суставов конечностей.
Виды псориатического артрита
Свыше ⅔ больных псориатическим артритом наблюдаются поражения крупных суставов — при этом болезнь может распространяться только на один сустав или затрагивать сразу несколько. Чаще всего при этом страдают коленный и голеностопный суставы, чуть реже — тазобедренный. Как и при ревматоидном артрите, болезнь может поразить абсолютно любое сочленение. У 15% пациентов наблюдается олигоартрит, при котором воспаление начинается в 3 и более суставах.
Ревматологи выделяют 5 условных форм псориатического артрита. Следует учитывать, что эти формы могут сочетаться, находиться в промежуточном состоянии и даже переходить одна в другую у одного и того же пациента.
- Симметричный полиартрит — по проявлениям напоминает ревматоидный артрит (сопровождается болью, воспалением, отеком, скованностью по утрам). Эта форма отличается сравнительно легким течением и практически не приводит к заметным деформациям суставов, образованию узелков. Чаще всего поражает периферийные суставы.
- Асимметричный олигоартрит — поражает 2-4 суставов (обычно суставы пальцев рук и ног). Часто он сопровождается дактилитом — воспалением суставов, который приводит к распуханию пальцев (т.н. “пальцы-сардельки”. Боли при асимметричном олигоартрите достаточно интенсивные, а ограничение подвижности — выраженное.
- Артрит с вовлечением дистальных суставов пальцев (т.е., расположенных ближе к ногтю). В отличие от ревматоидного артрита, псориатический может поражать все суставы пальца, вследствие чего может образоваться сращение суставных поверхностей вплоть до полной неподвижности пальца. Для нее характерна диффузная (отечная) припухлость, покраснение кожи над сочленениями. Эта форма псориатического артрита может затрагивать суставы пальцев ног и рук — как по отдельности, так и вместе.
- Осевая(аксиальная)форма — для нее характерно воспаление межпозвонковых и крестцово-повздошных (расположены в области поясницы, в задней части таза) суставов. Она чаще наблюдается у мужчин (до 40% страдающих от псориатического артрита). Сопровождается воспалительными болями в спине, умеренным ограничением подвижности при наклонах вперед, назад и в стороны. Аксиальную форму псориатического артрита ставят больным, которые жалуются на поясничные боли продолжительностью свыше 3 месяцев, которые появились до 45 лет.
- Мутилирующая форма — этот вид псориатического артрита встречается примерно у 5% больных сопровождается обезображиванием, деформацией суставов. Характерным его признаком считаются т.н. телескопические пальцы. Эта патология вызвана рассасыванием костной ткани в концевых фалангах пальцев и головках костей пясти. Как следствие, пальцы укорачиваются, приобретают припухший у основания и суженный к кончикам (конусообразный) вид. Кончики пальцев становятся истонченными, остроконечными. Патология имеет не только эстетические последствия: вследствие искривления пальцев больные страдают от их подвывихов и неподвижности суставов, различных контрактур (стойких ограничений подвижности), нарушения нормальных осей движения. Изменения почти всегда носят асимметричный характер.
Редко и исключительно у мужчин может проявляться злокачественная форма псориатического артрита. Она возникает на фоне атипичного псориаза, сопровождается повышением температуры, ознобом, сильными болями, которые не поддаются купированию обычными анальгетиками. Больные стремительно худеют, жалуются на образование язв, осыпание волос, увеличение и болезненность лимфатических узлов. Сильный суставной синдром сопровождается нарушениями в работе сердца и почек, иногда — мозга.
Симптомы псориатического артрита
Симптомам псориатического артрита почти всегда предшествуют дерматологические проявления псориаза. При этом бляшки, язвы, шелушение кожи могут появиться как за несколько лет, так и за 2-3 месяца до боли в суставах. Такое развитие патологии наблюдается по меньшей мере у 6 из 7 пациентов; у остальных суставной синдром может быть первичным. Примерно 15% больных замечают симптомы псориатического артрита в течении первого года после поражения кожных покровов.
Прогресс болезни обычно идет параллельно прогрессу псориаза, однако прямой корреляции между разрастанием очагов псориаза и осложнением артрита не наблюдается.
К общим неспецифическим симптомам псориатического артрита относится:
- боль и отек в суставах (чаще — периферических);
- чувство скованности по утрам, которое может прогрессировать (переходить в постоянную скованность или частичное ограничение подвижности) или оставаться на месте;
- энтезопатия — боль при ощупывании или сдавлении суставов в местах прикрепления сухожилий (эти участки особенно подвержены воспалительному процессу при псориатическом артрите).
Симптомы псориатического артрита могут сопровождаться гнойниками, синдромом наперстка (деформация ногтей с образованием углублений) и другими признаками псориаза.
Специфические симптомы псориатического артрита (ПА) включают:
- воспаление суставов пальцев и их распухание по веретенообразному типу (дактилит);
- отек, который сопровождается синюшностью и побагровением кожи;
- скованность движений в позвоночнике (в случае псориатического спондилита или одностороннего сакроилеита);
- патологическое изменение формы суставов с порозовением кожи над ними;
- снижение эластичности связок, сухожилий и мышц, которое приводит к дискомфорту при движениях, вывихам и подвывихам;
- усиление скованности во второй половине ночи и к утреннему пробуждению, а также ее постепенное затухание в ходе бытовой активности или разминки;
- заметные попытки пациента поберечь пораженные суставы, перенести нагрузку с них на здоровые;
- при некоторых формах ПА — укорочение пальцев.
Важно учитывать, что при артрите псориатического происхождения отсутствуют характерные для ревматоидного артрита ревматоидные узелки.
Псориатический артрит часто имеет непредсказуемое течение с периодическими обострениями и последующей ремиссией. Чаще он имеет скрытое начало; ремиссии наступают быстрее, полнее и проще, чем при ревматоидном артрите. Агрессивное течение болезни с редкими ремиссиями имеет неблагоприятный прогноз.
При отсутствии лечения или при злокачественном течении симптомы псориатического артрита могут нарастать вплоть до инвалидности пациента.
Диагностика псориатического артрита
Диагностика псориатического артрита
Диагностика псориатического артрита включает устный опрос, осмотр пациента и пальпацию пораженных суставов, а также лабораторные аппаратные методы исследования.
- клинический (общий) анализ крови при диагностике псориатического артрита может показать рост СОЭ;
- биохимический анализ крови показывает повышенные титры Ц-реактивного белка (чем интенсивнее проявления ПА, тем выше этот показатель);
- в анализе крови на ревмофактор при псориатическом артрите ревмофактор, как правило, отсутствует. Если ревмофактор все же обнаружен, поставить правильный диагноз поможет тест на анти-ЦЦП.
Также исследования могут показать признаки поражения внутренних органов и глаз. Нередко у больных также наблюдается артериальная гипертензия.
Среди аппаратных исследований наиболее информативными для диагностики псориатического артрита считаются:
- рентгенологическое исследование (позволяет обнаружить разрушение дистальных фаланг, наличие деформаций и подвывихов);
- магнитно-резонансная томография (МРТ);
- ультразвуковое исследование суставов (УЗИ).
Дополнительно может потребоваться консультация дерматолога и анализы соскобов кожи. При поражении внутренних органов и глаз к процессу диагностики привлекаются другие специалисты.
Будучи вторичным к аутоиммунному заболеванию, ПА во многом напоминает ревматоидный (также аутоиммунной этиологии). Поэтому в ходе диагностики псориатического артрита важно дифференцировать эти два диагноза друг от друга. Разделение ревматоидного и псориатического артритов также затрудняет сходство клинических картин: например, анкилозирующий спондилоартрит при псориазе и болезнь Бехтерева, болезнь Рейтера и псориатические поражения слизистой оболочки глаз, рта, половых органов можно различить только при помощи специальных диагнозов.
Не последнюю роль в раннем выявлении симптомов псориатического артрита играет самодиагностика. Для этого больным артритом рекомендуется ежегодное прохождение специального опросника для скрининга.
Следует немедленно обратиться к врачу, если у пациента присутствует 4 и более признаков из списка ниже:
- боли в суставе начались до достижения 40-летнего возраста;
- болевой синдром имел скрытое начало (ему не предшествовала травма или другая очевидная причина);
- дискомфорт исчезает после умеренных физических нагрузок;
- боль сохраняется или даже усиливается в состоянии покоя;
- болевые ощущения особенно донимают по ночам, а к середине дня заметно утихают;
- на теле присутствует сыпь, наблюдается расслоение и деформация ногтей.
Лечение псориатического артрита
Лечение псориатического артрита заключается в подавлении ошибочного иммунного ответа организма, снятии болевого синдрома и воспаления, восстановлении синовиального хряща и других структурных элементов сустава. Взятие под контроль симптомов псориатического артрита также помогает избежать дальнейшего разрушения суставов. Для этого используется широкий спектр средств: медикаментозное лечение, диета, лечебная гимнастика и физиотерапия (магнитотерапия, лекарственный электрофорез, ультразвук с гидрокортизоном, массаж, парафиновые аппликации, сероводородные ванны, кинезиотерапия). Также желательно обучение пациента ортопедическому режиму.
Хирургическое лечение псориатического артрита проводится крайне редко — когда комплексная терапия заболевания оказывается неэффективна.
Диета при псориатическом артрите
Диета при псориатическом артрите предполагает соотношение щелочеообразующей пищи к кислотной не менее 3:1.
Больным не рекомендованы:
- пасленовые (помидоры, картофель, баклажаны, болгарский перец);
- обилие мясных продуктов и злаков в рационе.
Следует ограничить потребление:
- бобовых;
- масла;
- сахара;
- продуктов, богатых крахмалом;
- кислых ягод, цитрусовых;
- добавление уксуса в блюда.
Желательно полностью исключить из рациона:
- полуфабрикаты и фастфуд;
- колбасные и кондитерские изделия;
- снеки, шоколад;
- газированные напитки;
- блюда из ракообразных и субпродукты;
- жареную пищу.
Яблоки стоит употреблять только печеными. Нежирное мясо птицы, отварную рыбу необходимо есть от 4 до 7 раз в неделю, 2-4 раза в неделю включайте в рацион яйца. Не забывайте есть молочные продукты со сниженным содержанием жира. Также ежедневно следует выпивать от 6 до 8 стаканов воды (не напитков!) каждый день!
ЛФК при псориатическом артрите
Комплекс упражнений для лечения псориатического артрита формирует инструктор ЛФК. При этом учитывается то, какие суставы поражены, какой уровень спортивной подготовки есть у пациента, есть ли у него травмы и конституциональные особенности, а также в каком возрасте он находится. Помимо упражнений лечебной гимнастики, больным псориатическим артритом рекомендованы пешие прогулки, плавание, аквааэробика. Стоит избегать травматичных видов спорта, бега.
Упражнениям лечебной гимнастики стоит уделять не менее 30-40 минут в день: это время следует разбить на 2-3 занятия по 15-20 минут.
Упражнения при поражении суставов кисти:
- сжимайте и разжимайте пальцы в быстром темпе;
- держа кисти на уровне груди, выполните вращения в лучезапястных суставах сначала в одну сторону, затем в другую;
- кисти с прямыми ладонями постарайтесь отклонить максимально влево и вправо, а затем вперед и назад (при этом не следует помогать себе другой рукой);
- возьмите яблоко, небольшой мячик или другой круглый предмет и начинайте обжимать его пальцами;
- также можно выполнять упражнения со специальным кистевым эспандером или разминать пластилин.
Гимнастика для локтевых суставов:
- расслабьте плечи, чтобы руки свободно свисали вдоль тела, свободно покачайте ими;
- не меняя позиции, постарайтесь мягко растереть ткани вокруг локтевого сустава другой рукой, повторите на обе стороны;
- поднимите руки таким образом, чтобы локти находились на уровне плеч. Свободно покачайте предплечьями, как шарнирная кукла;
- вращайте руки в локтевых суставах, избегая резких, надрывных движений;
- возьмите теннисный мячик и катайте его по столу от себя, к себе и в других направлениях;
- поставьте локти на стол, так, чтобы запястья располагались перпендикулярно столешнице. Вращайте кистями сначала в одну сторону, затем в другую.
Упражнения для плечевых суставов:
- свободно опустите руки, а затем выполняйте вращения руками перед собой сначала по часовой стрелке, потом против нее (поочередно);
- поставьте локоть на опору (например, столешницу) и выполняйте вращения плечом вперед и назад;
- наклонитесь перпендикулярно полу, свободно свесив руки, и раскачивайтесь из стороны в сторону, чтобы руки качались по принципу “маятника”;
- встаньте прямо и, держа локти прямыми, “взбирайтесь” ладонями вверх по дверному косяку.
Занятия при псориатическом артрите стоп:
- тяните носок на себя, слегка покачивая им из стороны в сторону (упражнения можно выполнять стоя, сидя или лежа);
- потопчитесь на месте или пройдитесь вперед, переминаясь с ноги на ногу — сначала на внешней поверхности стоп, затем на внутренней, потом на пальцах и на пятках;
- вращайте стопами по и против часовой стрелки.
Разминка для коленных суставов:
- встаньте прямо и постарайтесь пружинить на ногах, слегка сгибая и разгибая ноги в коленях. При этом напрягайте мышцы ног таким образом, чтобы нагрузка приходилась на них, а не на суставы;
- сядьте на стул и, придерживая ногу под коленной чашечкой, мягко подтяните колено к груди;
- стоя прямо, перекрестите ноги и начинайте наклоны, стараясь дотянуться кончиками пальцев до пола;
- встаньте прямо и поставьте руки на пояс, после чего выполните отведения ноги в сторону.
Гимнастика для тазобедренных суставов:
- стоя прямо и держа руки на поясе, отводите прямую ногу в сторону, слегка покачивая ею и стараясь увеличить угол отведения;
- пройдитесь вперед на прямой несгибаемой стопе таким образом, чтобы работали только мышцы таза;
- сядьте на стул так, чтобы крестец располагался как можно ближе к спинке. После этого выполняйте наклоны вперед таким образом, чтобы дотянуться кончиками пальцев до пальцев ног;
- лягте на спину и, согнув ноги в коленях, поставьте стопы на пол. Выполняйте поочередное отведение бедер так, чтобы внешняя их сторона касалась пола.
Лечение псориатического артрита в домашних условиях
При легком и среднем течении болезни, которое не сопровождается осложнениями на внутренние органы, псориатический артрит лечится амбулаторно — т.е., на дому с периодическими посещениями врача (обычно — по необходимости).
В домашних условиях пациент может осуществлять лечение псориатического артрита таблетками и гелями, делать самомассаж больных суставов и делать парафиновые аппликации и упражнения лечебной гимнастики.
Лечение псориатичекого артрита
Медикаментозное лечение псориатического артрита
Лечение псориатического артрита таблетками похоже на терапию при ревматоидном.
- Нестероидные противовоспалительные средства. При благоприятном течении болезни с НПВС могут использоваться для сдерживания симптомов артрита в качестве самостоятельного средства. Однако чаще всего требуется подключение базисных препаратов.
- Глюкокортикоиды. Стероидные препараты используются в случае неэффективности НПВС короткими курсами. Они помогают быстро снять отек, боль и симптомы воспалительного процесса, однако имеют побочные эффекты. При воспалении связочного аппарата ГК применяются местно.
- Хондропротекторы (Артракам) — единственная группа препаратов, которая способствует регенерации тканей сустава. Они помогают добиться стойкой ремиссии на длительные месяцы, устранить симптомы воспаления и значительно уменьшить болевой синдром. Лечение псориатического артрита таблетками с хондроитин и глюкозамин сульфатом помогает наладить метаболизм в суставных тканях и улучшить качество суставной смазки — это сокращает износ сустава и препятствует дальнейшему разрушению хряща.
- Базисные противовоспалительные средства. БПВС показаны при высокой активности псориатического артрита. Они помогают снизить интенсивность симптомов. Подбирать препарат должен только врач (некоторые БПВС неэффективны при поражениях позвоночника).
- Генно-инженерные биологические препараты — наиболее современный, однако все еще достаточно дорогостоящий способ лечения артритов, имеющих аутоиммунную природу.
Профилактика псориатического артрита
Для профилактики псориатического артрита, а также сдерживания активности болезни пациентам рекомендованы регулярные физические нагрузки (ЛФК), поддержание грамотных с точки зрения ортопедии поз во время работы по хозяйству и выполнения трудовых обязанностей. Больным псориазом следует оборудовать эргономичное рабочее и спальное место, чтобы исключить травмирование мягких тканей или нарушение их трофики (это может вызывать воспаление). Также рекомендуется:
Псориатический артрит — симптомы и лечение
Что такое псориатический артрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бабинцевой Марины Юрьевны, эндокринолога со стажем в 29 лет.
Над статьей доктора Бабинцевой Марины Юрьевны работали литературный редактор Юлия Липовская , научный редактор Ирина Семизарова и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Псориатический артрит (Psoriatic аrthritis) — это хроническое иммуноопосредованное воспалительное заболевание костно-суставной системы, которое развивается у пациентов с псориазом.
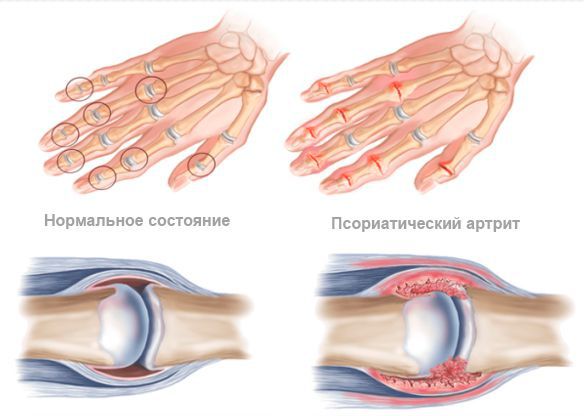
При псориатическом артрите преимущественно поражаются суставы и сухожилия кистей и стоп, а также энтезисы (места прикрепления сухожилий). Иногда в процесс вовлекается позвоночник с развитием спондилита и крестцово-подвздошные суставы с развитием сакроилеита [6] .
В клинике псориатического артрита преобладают симптомы воспаления: боль, отёк, покраснение, повышение температуры в области поражённого сустава с постепенным снижением его функции.
Распространённость
Псориазом страдает от 1 до 3 % населения всего мира. Болезнь одинаково часто поражает мужчин и женщин. Из всех пациентов с псориазом, у 5–7 % развивается псориатический артрит. При этом некоторые исследователи указывают, что симптомы артрита у больных с псориазом встречаются в 46–61 % случаев [1] [6] [10] .
Чаще всего псориатический артрит возникает в возрасте от 20 до 60 лет, но его симптомы могут появиться и в любом другом возрасте. У детей псориатический артрит встречается редко, обычно он проявляется в 1–2 года или в 6–16 лет [9] .
Причины псориатического артрита
Псориаз — это системный процесс, в который могут вовлекаться суставные ткани. Заболевание не полностью изучено. Точные причины псориаза и псориатического артрита неизвестны.
Есть данные о наследственной предрасположенности: п римерно у 40 % пациентов с псориазом или псориатическим артритом есть родственники первой степени родства с этими патологиями [18] [17] . В таком случае отмечается взаимосвязь с HLA-системой. HLA (Human Leukocyte Antigens, человеческие лейкоцитарные антигены) — это группа белковых молекул на поверхности клеток, которые позволяют организму распознавать собственные и чужие клетки (бактерии, вирусы, раковые клетки и т. д.) и при необходимости запускать иммунный ответ.
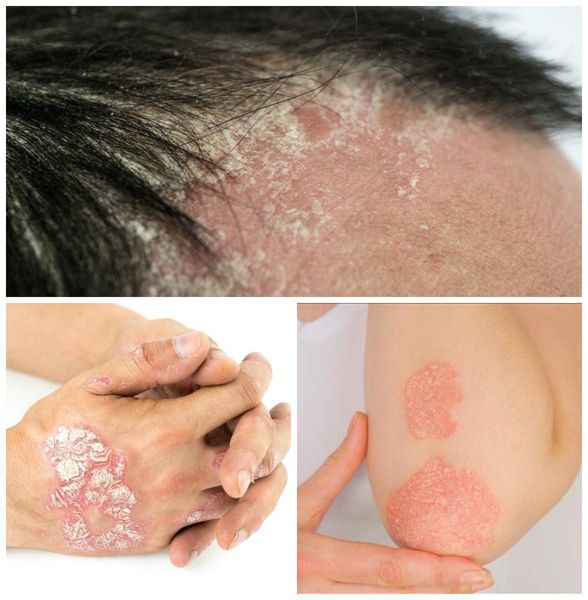
Наследственная предрасположенность проявляется под воздействием неблагоприятных факторов среды, которые изменяют состояние иммунной системы организма. К таким факторам относят:
- Инфекции — бактериальные, вирусные или грибковые.
- Иммунодефицит — врождённый или приобретённый, в том числе СПИД.
- Эндокринные факторы. Их воздействие на возникновение или прогрессирование псориатического артрита изучено не до конца. Известно, что пубертатный период (период полового созревания) и начало менопаузы обостряют течение заболевания, а при беременности оно протекает более мягко.
- Заболевания желудочно-кишечного тракта — гастрит, холецистит, дисбактериоз кишечника.
- Психоэмоциональный стресс способствует началу заболевания в 70 % случаев, а обострению процесса — в 65 % [1] .
- Лекарства — препараты лития, β-адреноблокаторы, а минохинолиновые средства, иногда нестероидные противовоспалительные препараты (НПВП). Эти медикаменты повышают в крови уровень провоспалительных ферментов, которые при наличии генетической предрасположенности запускают патологический процесс.
- Травмы.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы псориатического артрита
Основной симптом псориатического артрита — это поражение суставов, которое характеризуется типичными проявлениями артрита: болью, припухлостью и ограничением подвижности суставов. Характерной особенностью этого заболевания является асимметричность и хаотичность воспаления суставов.
Иногда псориатический артрит протекает в форме симметричного полиартрита. Такой артрит напоминает ревматоидный характер суставного синдрома: у пациента возникает боль, припухлость, ограничение движений, утренняя скованность более чем в четырёх симметричных суставах рук и ног (преимущественно суставов кистей, стоп и коленей).
Для псориатического артрита типично:
- одновременное воспаление нескольких суставов одного пальца (осевой артрит);
- воспаление дистальных (дальних) и I межфаланговых суставов кистей и стоп, I запястно-пястных суставов и плюснефаланговых суставов стоп, т. е. суставов-исключений для ревматоидного артрита.
Артрит коленных суставов при псориазе сопровождается большим количеством выпота (жидкости) [1] [2] [4] [5] [9] .
При вовлечении осевого скелета пациента беспокоят воспалительные боли в спине, главным образом в шейном и поясничном отделах. Эта боль возникает или усиливается ночью, утром или когда человек долго находится в одном положении. Утром пациенты обычно чувствуют скованность суставов, после разминки она уменьшается или проходит. Также может возникать боль в грудной клетке при дыхании. Сакроилеит проявляется перемежающейся болью в ягодичных мышцах.
У 48 % пациентов с псориатическим артритом обнаруживается дактилит (воспаление фалангов пальцев кисти или стопы) [2] . При остром дактилите весь палец становится резко болезненным, равномерно припухает, отекает и краснеет. Развивается «сосискообразная» деформация пальца. Хронический дактилит вызывает отёк и припухлость пальца без болевых ощущений.
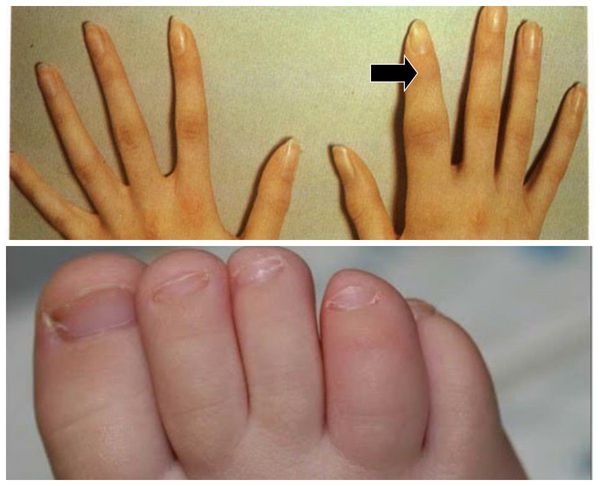
Ещё одним частым клиническим проявлением псориатического артрита являются энтезиты — воспаление в местах прикрепления сухожилий мышц к кости. Чаще всего страдает область пятки: место прикрепления подошвенной фасции и ахиллова сухожилия к пяточной кости. Также могут поражаться остистые отростки позвонков, верхний край надколенника, крылья подвздошных костей и др. [5]
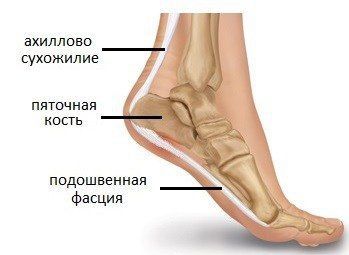
При высокой степени активности артрита к клинической картине может присоединяться лихорадка с подъёмами температуры до 38–39 °C.
Патогенез псориатического артрита
Псориатический артрит входит в симптомокомплекс псориаза. Кроме суставов и соединительной ткани псориаз поражает кожу, внутренние органы и лимфатические узлы, а также нарушает микроциркуляцию.
Установлено, что 30 % генетической предрасположенности псориатического артрита связано с HLA, которая представляет собой значительную часть хромосомы [7] . Различные антигены этой системы предопределяют развитие разных вариантов псориатического артрита. Например, антиген В17 ассоциирован с развитием олигоартритического или спондилоартритического вариантов псориатического артрита, В27 — с поражением осевого скелета, а антиген В38 — с асимметрическим артритом.
Патогенез псориатического артрита связан с взаимодействием клеточных и гуморальных (жидкостных) факторов иммунной системы.
Главная роль в этом процессе принадлежит провоспалительным цитокинам. Это информационные молекулы, которые синтезируются активированными иммуноцитами и клетками эпидермиса и обеспечивают воспалительный ответ организма.
При псориатическом артрите количество провоспалительных цитокинов увеличивается. Под их воздействием на начальных стадиях в синовиальных оболочках суставов расширяются капилляры, появляется отёк и инфильтрация вокруг кровеносных сосудов. Инфильтрация подразумевает пропитывание ткани воспалительной жидкостью. Основу этой жидкости в коже при псориазе и в синовиальных оболочках суставов при псориатическом артрите составляют активированные Т-лимфоциты вместе с тканевыми макрофагами и дендритными клетками. Т. е. псориаз и псориатический артрит — это Т-клеточно опосредованный процесс [2] [4] .
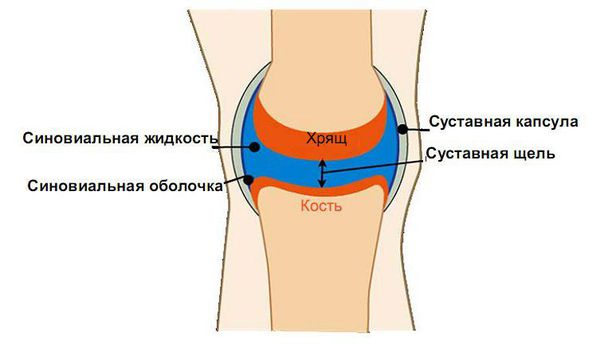
В последних исследованиях всё большее значение в возникновении и прогрессировании псориатического артрита отводится ангиогенезу, т. е. образованию новых кровеносных сосудов. Это происходит под влиянием провоспалительных цитокинов, которые имеют проангиогенный характер: эндотелиальный фактор роста, фактор некроза опухоли α (ФНО-α), интерлейкин 8 и др. [8] . Они провоцируют образование новых сосудов, из-за этого усиливается синовиальная инфильтрация и гиперплазия (разрастание тканей), увеличивается синтез цитокинов и факторов роста, и возникает порочный круг.
Провоспалительные цитокины также вызывают гиперчувствительность воспринимающих нервных волокон. В результате возбуждённые болевые рецепторы начинают отвечать на обычные неболевые воздействия, и человек ощущает боль в суставе при лёгком давлении и движении.
Классификация и стадии развития псориатического артрита
Варианты псориатического артрита по клинической картине:
- Дистальная форма. Преимущественно поражаются дистальные (дальние) межфаланговые суставы кистей и стоп. При классической дистальной форме возникает изолированный артрит этих суставов. Но они могут вовлекаться в патологический процесс и при других клинических формах псориатического артрита.
- Асимметричный моно- или олигоартрит. Этот вариант псориатического артрита встречается чаще всего. Могут поражаться коленные, локтевые, лучезапястные, голеностопные и межфаланговые суставы, но число вовлечённых суставов не превышает четырёх.
- Симметричный полиартрит (ревматоидоподобная форма). Поражаются симметричные суставы (парные суставные области), как при ревматоидном артрите. Асимметричная патология при этой форме также возможна, но количество вовлечённых в патологический процесс суставов должно быть не менее пяти.
- Псориатический спондилит. В изолированной форме встречается редко, чаще сочетается с периферическим артритом. Псориатический спондилит сопровождается воспалительным поражением межпозвонковых суставов, а также крестцово-подвздошного сочленения.
- Мутилирующий артрит. Характеризуется распространённым остеолизом (разрушением) суставных поверхностей. Это редкая форма псориатического артрита, при которой из-за разрушения суставной поверхности пальцы кистей и стоп укорачиваются и деформируются, появляются множественные разнонаправленные подвывихи пальцев [1][2][4][8] .
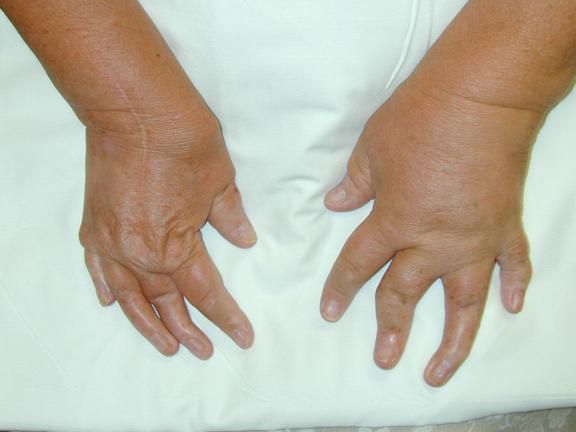
У детей встречаются два клинических варианта заболевания, которые не исключают друг друга:
- Первый вариант развивается преимущественно у девочек 1 – 2 лет и характеризуется поражением не более четырёх суставов, дактилитами, хроническим увеитом и положительным тестом на антинуклеарные антитела.
- Второй вариант детского псориатического артрита дебютирует обычно в 6 – 12 лет. Он одинаково часто встречается у мальчиков и у девочек. Поражаться может любое количество суставов, иногда вовлекается осевой скелет, возникают дактилиты и энтезиты. Антиядерные антитела обычно отсутствуют, однако наблюдается ассоциация с HLA-B27 [8] .
Формы псориатического артрита, которые отражают основные черты патологического процесса, степень его тяжести, степень прогрессирования костно-суставной деструкции, наличие и выраженность системных проявлений и т. д.:
- Обычная форма. Прогрессирует медленно. Воспаление развивается в ограниченном числе суставов, в крестцово-подвздошных суставах или позвоночнике. Функциональной недостаточности нет. Деструкции отмечаются в единичных суставах.
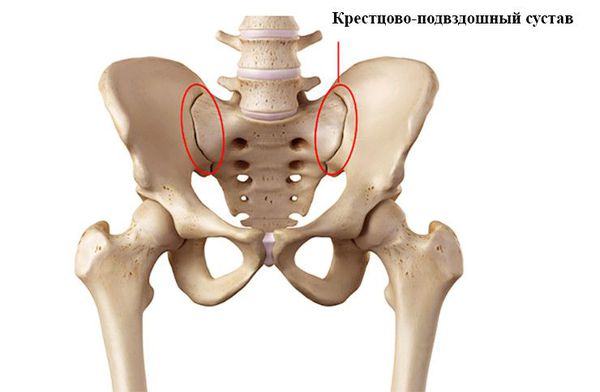
- Тяжёлая форма. Характеризуется генерализованным артритом, спондилитом с выраженной деформацией позвоночника, множественными эрозиями суставов, функциональной недостаточностью суставов II – III степени, выраженными общими и висцеральными проявлениями, прогрессирующим течением экссудативного или атипичного псориаза.
- Злокачественная форма. Отличается особо тяжёлым течением: гектической лихорадкой с перепадами температуры тела на 3 – 5 °C, которые могут повторяться 2 – 3 раза за сутки; генерализованным артритом с выраженными экссудативными проявлениями — развивается только у мужчин с пустулёзным или эритродермическим псориазом. При пустулёзном псориазе у пациента появляются высыпания — пустулы, заполненные жидкостью. Эритродермический псориаз — это тяжёлая форма заболевания с распространением псориатических высыпаний по всему телу. При этом высыпания становятся ярко-красными и покрываются белыми чешуйками. Злокачественная форма псориатического артрита очень плохо поддаётся лечению.
Степени активности:
- Минимальная активность. Пациента беспокоят незначительные боли в суставах при движении, утренняя скованность отсутствует или не превышает 30 минут. Температура тела в этом случае нормальная, скорость оседания эритроцитов (СОЭ) в общем анализе крови не превышает 20 мм/ч.
- Умеренная активность. Боль в суставах возникает не только при движении, но и в покое. В этой стадии утренняя скованность длится до трёх часов, температура тела повышается до 38 °С, СОЭ — до 40 мм/ч. Возможен лейкоцитоз и сдвиг лейкоцитарной формулы влево (увеличение количества молодых незрелых нейтрофилов).
- Максимальная активность. Характеризуется сильными болями в суставах при движении и в покое, а также значительным и стойким отёком вокруг суставов. Температура тела повышается до 39 °С, лабораторные показатели значительно изменены [5] .
Осложнения псориатического артрита
Осложнения псориатического артрита условно можно разделить на суставные и системные.
Суставные осложнения связаны в первую очередь с эрозией суставных поверхностей, разрушением костей концевых фаланг. В результате прогрессирует функциональная недостаточность суставов, вплоть до четвёртой степени, при которой суставы полностью неподвижны из-за костных анкилозов (сращений суставных концов костей).
Если не лечить стойкий дактилит, достаточно рано развивается сгибательная контрактура пальцев (укорочение и уплотнение сухожилий ладонной поверхности) и функциональная недостаточность кистей и стоп [2] .
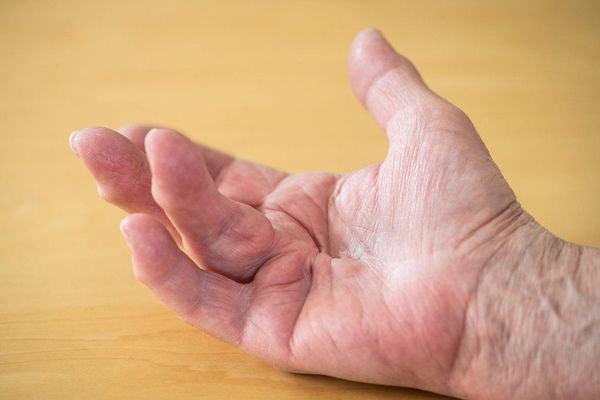
К системным проявлениям псориатического артрита относят поражение следующих органов:
- глаз (конъюнктивит, иридоциклит, увеит, реже эписклерит);
- почек (гломерулонефрит, амилоидоз почек, тубулопатия);
- сердца (миокардит, эндокардит с поражением клапанного аппарата сердца, чаще аортального клапана с развитием аортита);
- печени (гепатит);
- периферической нервной системы (полиневрит) и др.
Причиной возникновения системных проявлений псориатического артрита считают прогрессирующую дезорганизацию соединительной ткани, сложные нарушения в системе клеточного и гуморального иммунитета, а также системный пролиферативно-деструктивный васкулит (воспаление сосудов) [1] [13] .
При псориатическом артрите происходят метаболические нарушения, например дислипидемия — изменение уровня липидов в крови с увеличением «вредных» липопротеидов низкой плотности. В сочетании с прогрессирующим атеросклерозом это повышает риск сердечно-сосудистых смертей у таких пациентов.
Атеросклероз прогрессирует из-за повышения в крови провоспалительных цитокинов, которые нарушают функции эндотелия (внутренней стенки сосудов). Эндотелий при этом продуцирует проатерогенные и прокоагулянтные медиаторы, под влиянием которых в стенке сосудов откладываются липиды, «дестабилизируются» атеросклеротические бляшки и возникают тромбы [14] [15] .
Диагностика псориатического артрита
Диагноз « псориатический артрит » ставится на основании клинической картины, лабораторных тестов и рентгенологических данных.
Клинические проявления
В клинической картине отмечается два основных симптомокомплекса: суставной синдром и наличие характерных псориатических высыпаний на коже.
Воспалительное поражение опорно-двигательного аппарата (артрит, спондилит, энтезит) в 60–70 % случаев развивается на фоне уже имеющихся кожных проявлений [1] . Однако в ряде случаев псориатический артрит начинается именно с суставного синдрома при отсутствии изменений на коже.
Поражение осевого скелета возможно и без сопутствующего артрита, но чаще оно наблюдается при воспалении в периферических суставах. Псориатический сакроилеит обычно является односторонним. Часто это единственное проявление поражения осевого скелета (изолированный псориатический сакроилеит).
Суставной синдром обычно развивается остро, реже подостро в виде стойкой артралгии (суставной боли). Боль интенсивная, часто сопровождается скованностью. В редких случаях боль и скованность обездвиживают больного [1] [2] .
Псориаз кожи может быть как распространённым, так и ограниченным — в виде единичных бляшек. Высыпания обычно появляются на волосистая части головы, за ушными раковинами, на локтевых и коленных суставах, в области пупка и межъягодичной складки. Иногда единственным проявлением патологии является псориаз ногтей в виде напёрстковидного псориаза, онихолизиса, подногтевого гиперкератоза и др.
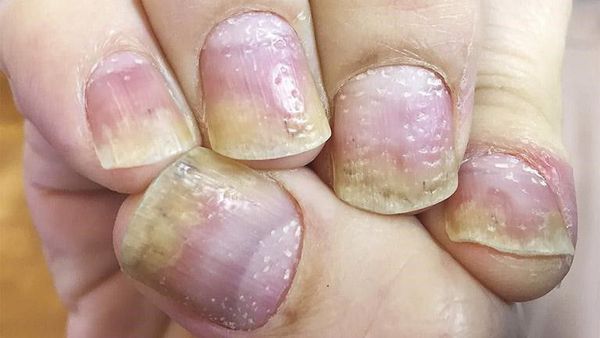
Лабораторная диагностика
Лабораторные проявления при псориатическом артрите неспецифичны и связаны с активностью воспалительного суставного процесса. При умеренной и максимальной активности наблюдается повышение СОЭ, лейкоцитоз со сдвигом лейкоцитарной формулы, увеличение уровня С-реактивного белка (СРБ), диспротеинемия (нарушение содержания белков в плазме крови). Чем выше активность воспалительного процесса, тем более выражены эти изменения [1] [2] [4] .
У 5–10 % пациентов в небольших концентрациях (титр не выше 1/64) выявляется ревматоидный фактор — антитела, которые ошибочно атакуют собственные ткани организма. У 20 % повышается уровень мочевой кислоты, при этом симптомы подагры практически никогда не определяются [1] .
Для уточнения диагноза псориатического артрита также определяют ген системы гистосовметимости HLA-B27 с помощью полимеразной цепной реакции. У трети пациентов тест является положительным [4] .
Инструментальная диагностика
Рентгенологическая картина псориатического артрита имеет свои особенности. На первых этапах видно сужение суставных щелей. Когда болезнь прогрессирует, развиваются эрозивные изменения в дистальных межфаланговых суставах. Эрозия сначала поражает края суставов, затем распространяется к центру. Также может наблюдаться разрушение концевых фаланг, в результате возникает костная деформация по типу «карандаш в стакане».
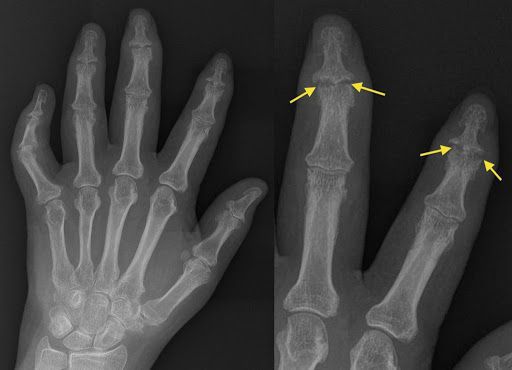
Заподозрить у пациента псориатический артрит также позволяют:
- костные пролиферации ( разрастания): энтезофиты ( костные выступы в месте крепления сухожилия или связки) и краевые костные разрастания;
- костные анкилозы (сращения);
- изменения в позвоночнике: паравертебральные оссификаты (очаги патологического окостенения рядом с позвоночником); краевые синдесмофиты (костные наросты позвонков);
- периостит (воспаление надкостницы);
- односторонний или асимметричный двусторонний сакроилеит (воспаление крестцово-подвздошного сустава);
Диагноз псориатического артрита ставится при наличии воспалительного суставного синдрома, а также трёх и более баллов по критериям CASPAR (ClASsification criteria for Psoriatic ARthritis, 2006) [1] [2] [4] [6] [9] . В критерии CASPAR входят:
- Наличие кожного псориаза (как на момент осмотра, так и в анамнезе, в том числе семейном).
- Псориатические изменения ногтей.
- Отрицательный тест на ревматоидный фактор.
- Дактилиты.
- Рентгенологические признаки внесуставной костной пролиферации.
Дифференциальная диагностика
Псориатический артрит сложно отличить от других болезней, если суставной синдром возникает до развития кожных проявлений.
Дифференциальную диагностику проводят со следующими заболеваниями:
- Псориатический артрит отличается от ревматоидного асимметричным характером суставного процесса и отсутствием ревматоидного фактора в сыворотке крови и синовиальной жидкости.
- Болезнью Рейтера. При псориатическом артрите в отличие от болезни Рейтера нет связи суставного синдрома с урогенитальной инфекцией.
- Идиопатическим анкилозирующим спондилитом (болезнью Бехтерева). Эта патология отличается более выраженной скованностью и болью позвоночника, а также отсутствием рентгенологических особенностей псориатического спондилита. .
- Остеоартритом.
Лечение псориатического артрита
Терапевтические цели лечения псориатического артрита:
- Достичь ремиссии или минимальной активности клинических проявлений, если невозможно добиться ремиссии.
- Предупредить или замедлить прогрессирование заболевания, в том числе рентгенологическое.
- Увеличить продолжительность жизни пациента и улучшить её качество.
- Снизить риск возникновения коморбидных заболеваний.
В лечении используются нестероидные противовоспалительные препараты (НПВП), глюкокортикоиды (ГКС), синтетические и таргетные синтетические базисные противовоспалительные препараты, а также генно-инженерные биологические препараты с различным механизмом действия.
НПВП и ГКС — это «симптом-модифицирующие препараты», которые уменьшают боль, отёчность и другие симптомы артрита, энтезита и дактилита. При назначении НПВП учитываются сопутствующие заболевания пациента. При заболеваниях желудочно-кишечного тракта преимущественно назначаются селективные ингибиторы ЦОГ-2, при патологии сердечно-сосудистой системы — неселективные ингибиторы ЦОГ. В ряде случаев для профилактики осложнений со стороны желудочного тракта назначаются специальные протективные препараты (Нольпаза, Омез и т. д.).
ГКС в основном вводят внутрисуставно. Системное применение (т. е. для всего организма) при псориатическом артрите нецелесообразно, так как может вызвать обострение псориаза, вплоть до пустулёзных форм.
Если терапия НПВП и ГКС неэффективна, к лечению подключают синтетические и таргетные синтетические базисные противовоспалительные препараты, а также генно-инженерные биологические препараты. Все они обладают «болезнь-модифицирующим эффект», т. е. воздействуют на механизм развития болезни.
К синтетическим базисным противовоспалительным препаратам ( cБПВП) относятся Метотрексат, Сульфасалазин, Лефлуномид, Циклоспорин. Они подавляют воспаление в костно-суставном аппарате и в коже, а также задерживают структурные повреждения суставов. Показания для назначения cБПВП : сохраняющаяся активность псориатического артрита, высокие уровни СОЭ и С-реактивного белка, тяжёлый псориаз, наличие эрозий суставных поверхностей. Однако эти препараты неэффективны при спондилите и энтезитах [4] [5] [16] .
Среди cБПВП первым назначают Метотрексат, начиная с минимальной дозировки 10 мг/нед. У Метотрексата много побочных действий, поэтому перед его назначением пациента обследуют: определяют уровень печёночных ферментов, креатинина, глюкозы, выполняют общий клинический анализ крови, анализ на ВИЧ и вирусные гепатиты, делают рентгенографию грудной клетки. При назначении Метотрексата обязательно нужно принимать фолиевую кислоту в дозе не менее 5 – 10 мг/нед. Если у пациента есть противопоказания к приёму Метотрексата, назначают другие препараты этой группы.
Таргентные синтетические базисные противовоспалительные препараты ( тсБПВП) — это новая группа препаратов для лечения псориатического артрита. К этой группе относятся Апремиласт и Тофацитиниб. Эти препараты эффективно подавляют воспаление в коже и суставах, замедляют рентгенологическое прогрессирование заболевания, также они эффективны в отношении дактилита, энтезита и спондилита [4] [5] [6] .
Среди генно-инженерных биологических препаратов (ГИБП) используются ингибиторы фактора некроза опухоли α (Инфликсимаб, Адалимумаб и др.), моноклональные антитела к интерлейкину 12 и 23 (Устекинумаб) и к интерлейкину 17 (Секукинумаб).
ГИБП уменьшают активность артрита, энтезита, дактилита и замедляют рентгенологическое прогрессирование артрита [4] [16] . Ингибиторы фактора некроза опухоли α используют как в монотерапии (терапии одним препаратом), так и в сочетании с Метотрексатом. До назначения ГИБП необходимо обследовать пациента на туберкулёз. Для этого назначают пробу Манту, диаскин-тест, рентген органов грудной клетки и консультацию фтизиатра.
Прогноз. Профилактика
Псориаз — это хроническое прогрессирующее заболевание, которое приводит к функциональной недостаточности суставов и инвалидизации пациента. Неблагоприятное развитие псориатического артрита чаще наблюдается у мужчин и молодых людей [10] .
Прогноз хуже, если рано развивается функциональная недостаточность суставов высокой степени. Провоцирующими факторами для этого может быть полиартрит, эрозии суставов, предшествующий приём глюкокортикоидов, увеличение СОЭ и С-реактивного белка [6] .
Если болезнь не лечить, то уже через 6 месяцев от начала заболевания могут развиваться эрозии, мутилирующий артрит и сакроилеит, что ухудшает дальнейший прогноз заболевания [10] .
При псориатическом артрите пациент утрачивает трудоспособность в течение 5 лет с начала заболевания. Смертность в этой группе выше, чем у населения в целом (у женщин на 65 %, у мужчин на 59 %) [11] . Это связано с внесуставными системными проявлениями псориатического артрита:
- обструктивными заболеваниями сосудов сердца и головного мозга;
- почечной недостаточностью, которая впоследствии приводит к амилоидной нефропатии;
- болезнями системы дыхания;
- злокачественными опухолями;
- осложнениями от проводимого лечения.
Ранняя диагностика и лечение псориатического артрита замедляют поражение суставов, снижают риск обострений и осложнений, что улучшает качество жизни пациента. Поэтому важно вовремя обратиться к врачу и выполнять все его предписания.
Профилактика
Первичная профилактика псориатического артрита не разработана, т. е. пока не существует мер, которые помогли бы предотвратить развитие этой болезни.
Вторичная профилактика направлена на снижение активности процесса, замедление темпов прогрессирования артрита и сохранение функции суставов. Основная роль среди мер вторичной профилактики отводится подбору адекватной стандартной терапии, а также включению в лечение генно-инженерных базисных препаратов. Также целесообразно проводить скрининговую диагностику артрита у пациентов с псориазом или с семейным анамнезом псориаза и псориатического артрита. Таким пациентам рекомендуется проходить осмотры у ревматолога, а при наличии суставных жалоб врач должен назначить дополнительную диагностику: УЗИ или рентген суставов, анализы крови.
Источник https://tulrb.ru/info/interesnoe/psoriaticheskij-artrit
Источник https://artracam.com/news/psoriaticheskiy-artrit-skrytyy-vrag/
Источник https://probolezny.ru/psoriaticheskij-artrit/