Найти и обезвредить: первые признаки гемофилии у малыша

Во всем мире 17 апреля отмечают день гемофилии, и наша страна не является исключением. Однако немногие знают, что это за болезнь и как складывается судьба больных людей. Что является основными причинами развития гемофилии, какие симптомы позволяют заподозрить ее у новорожденных детей и малышей первого года жизни, каким образом современная медицина может помочь больным этим тяжелым заболеванием? Подробности в новой статье на портале MedAboutMe.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
17 апреля — Всемирный день больных гемофилией
По инициативе Всемирной организации здравоохранения и Всемирной федерации гемофилии 17 апреля был официально утвержден днем, когда пристальное внимание уделяется проблемам больных этим тяжелым недугом. Он призывает не оставаться равнодушными к судьбе таких людей, всячески помогать им и поддерживать.
Благодаря тому, что появилась возможность проведения заместительной терапии дефицитными факторами свертывания, это заболевание перестало быть несовместимым с жизнью. Однако судьба таких больных незавидна, ведь часто она представляет собой борьбу за возможность своевременно и регулярно получать жизненно важный препарат.
Что представляет собой гемофилия
Гемофилия — это одно из самых опасных и серьезных заболеваний, вызывается мутацией генов, отвечающих за правильную работу свертывающей системы крови. В зависимости от типа заболевания может быть резко снижена, либо полностью отсутствовать выработка VIII, IX, либо XI фактора, которые обеспечивают процесс свертывания крови. В результате малейшее кровотечение может привести к печальным последствиям, ведь останавливается оно очень долго и иногда без своевременного вмешательства врачей заканчивается фатально.
Наиболее распространенной является гемофилия А, при которой резко снижена или полностью отсутствует выработка VIII фактора. Она составляет 85% случаев этого заболевания и является самой тяжелой. Тип В проявляется дефектом выработки IX фактора (13% больных), а тип С — XI (1-2% больных). Помимо этого, есть еще и более редкие варианты, когда нарушена выработка какого-либо другого фактора свертывания, однако встречаются они крайне редко.
Заболевание это пожизненное, ведь, к сожалению, медицина пока не в состоянии вмешаться в генетический аппарат клетки.
Единственный выход для таких людей — это введение недостающих факторов в виде инъекций, и делать это надо постоянно и регулярно.
Основные причины появления гемофилии у детей

Гемофилия представляет собой заболевание, при котором имеется мутация в определенных генах, отвечающих за активность факторов свертывания. По этой причине заболевание это является врожденным и первые симптомы появляются сразу после появления на свет новорожденного. Однако возможны две основные причины развития этого заболевания:
- Оно было унаследовано от родителей. Гены, кодирующие активность основных факторов свертывания, находятся в половой X хромосоме. У женщин их две, а у мужчин — одна (вторая — Y). По этой причине заболевание это в большинстве случаев — удел лиц мужского пола. Женщины заболевают им крайне редко, ведь для этого необходимо, чтобы мать и отец их были носителями гемофилии и передали им это заболевание (вероятность этого составляет 25%). Поэтому в мире зарегистрированы лишь единичные случаи, когда признаки гемофилии проявлялись у женщины, однако в большинстве случаев она является носительницей и может передать это заболевание своему сыну.
- Мутация генов в X хромосоме, не связанная с отягощенной наследственностью. Эта причина обуславливает 25-30% случаев заболевания. При этом больной ребёнок рождается от здоровых родителей, которые не являлись изначально носителями патологических генов. Мутация произошла позже, к примеру, в результате действия ионизирующего излучения, химических веществ, наркотиков или алкоголя на яйцеклетки будущей матери, либо сперматозоиды отца. Предсказать заранее вероятность развития гемофилии в данном случае невозможно, ведь часто в роду таких родителей не было ни одного случая данного заболевания.
Как заподозрить гемофилию у новорожденного ребёнка
Заподозрить наличие гемофилии у новорожденного малыша, родители которого были совершенно здоровы и не являлись носителями соответствующих мутантных генов (что бывает в 25-30% случаев), можно, но сделать это непросто. Причина в том, что грудное молоко матери содержит определенное количество факторов свертывания, что позволяет компенсировать их дефицит. Однако в случае, когда больной гемофилией малыш с рождения находится на искусственном вскармливании, симптомы появляются в первый месяц жизни.
Ими могут быть послеродовые кефалогематомы, которые у здоровых детей довольно быстро проходят, длительное кровотечение из пупочной ранки, появление синяков на коже (что крайне нехарактерно для малышей). После инъекций длительно продолжается выделение крови, а в результате введения лекарства в мышцу формируются кровоизлияния. Однако данные симптомы могут быть проявлением различных заболеваний, и гемофилия — это лишь одно из длинного списка. Поэтому такие детки сразу из родильного дома должны быть переведены в детскую больницу для полного обследования.
Каковы симптомы гемофилии у маленьких детей
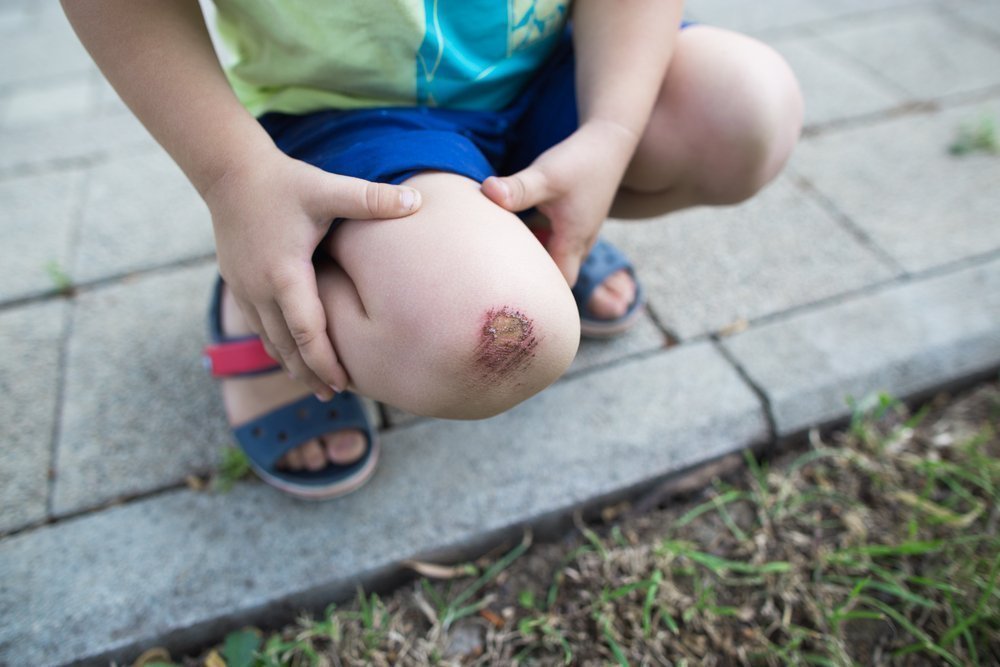
Если ребёнок находится на грудном вскармливании, с ним обращались осторожно, аккуратно и не делали внутримышечных уколов, то первые полгода симптомы гемофилии могут вообще отсутствовать. Начальные признаки болезни появляются тогда, когда ребёнок начинает активно двигаться: вставать, ходить и падать. В результате у него часто возникают синяки, кровоизлияния в суставы (чаще всего — коленные, ведь именно на них дети обычно падают). Одновременно с этим у ребёнка бывают эпизоды носовых кровотечений, иногда можно обнаружить геморрагическую сыпь на коже, в кале и моче также возможно появление крови. Симптомы часто усиливаются после перенесенных простудных заболеваний, ведь они дополнительно приводят к нарушению проницаемости сосудов.
Гемартрозы или кровоизлияния в сустав способствуют развитию артрита или артроза. Гематомы в мышцах обычно не проходят в течение длительного времени, они постепенно распространяются на новые участки. Заболевание имеет настолько яркую картину, что не заметить его практически невозможно. Внимательные родители должны обращать внимание на кожу ребёнка — при появлении длительно незаживающих синяков необходимо обратиться на прием к доктору. Маловероятно, что это окажется именно гемофилия, однако есть ряд других не менее серьезных недугов, которые дебютируют именно таким образом.
Чем современная медицина может помочь больным гемофилией

До появления факторов свертывания в виде инъекций, больные гемофилией были обречены на гибель в детском или подростковом возрасте. Им редко удавалось дожить до совершеннолетия и, тем более, оставить потомство. Сегодня жизнь таких людей нельзя назвать безоблачной, однако у них есть шанс на ее продление при условии постоянной заместительной терапии. К сожалению, полностью избавить человека от этого недуга невозможно, ведь он обусловлен генетически.
Перед тем, как начать лечение, доктор должен выяснить, выработка какого конкретно фактора свертывания снижена у больного и насколько сильно. Для этого проводят лабораторное исследование системы гемостаза, определяют активность всех основных ее показателей. Если содержание какого-либо из них составляет 5-49% от нормы, то такая гемофилия характеризуется как легкой степени и проявляется лишь длительными послеоперационными кровотечениями (в том числе после удаления зуба), то есть на обычную жизнь человека влияет не сильно. Если содержание фактора составляет 1-5% от необходимого, то тогда имеет место гемофилия среднетяжелого течения, а в случае, когда этот показатель ниже 1%, либо отсутствует вообще — тяжелого.
Диагноз подтверждает генетическое тестирование, без него однозначно установить его невозможно. Однако заболевание можно заподозрить еще до появления малыша на свет — в период внутриутробного развития. Для этого беременным женщинам, у которых отягощена наследственность по гемофилии, проводят амниоцентез и биопсию хориона. Эти методы позволяют дать точный ответ — унаследовал ребёнок это заболевание от родителей либо он здоров. При наличии подтвержденных генетических изменений в соответствующих генах врач-акушер гинеколог оповещает женщину о данном факте и составляет определенный план ведения такой беременности и родов. Единственный метод родоразрешения в данном случае — это кесарево сечение с максимально щадящим способом извлечения головки плода из матки.
Лекарства для больных гемофилией

Лечебная тактика зависит прежде всего от степени тяжести заболевания. Легкая степень не предполагает постоянной заместительной терапии. Кровоостанавливающие лекарства могут понадобиться такому больному лишь в ситуациях, когда у него проводится операционное вмешательство, либо он получил серьезную травму (порезы, переломы и др.). В таком случае применяют свежезамороженную плазму, введение различных факторов свертывания в виде растворов, различные гемостатики, переливание донорских эритроцитов.
Тяжелая степень гемофилии предполагает регулярное введение лекарств, в состав которых входит недостающий фактор свертывания. Обычно необходимо 2-3 инъекции в неделю, однако, если такому человеку планируются хирургические вмешательства, то возникает потребность в дополнительном их введении. Препараты эти стоят очень дорого, поэтому больные получают их по программе «7 редких нозологий» бесплатно по рецепту от врача-гематолога. При появлении гемартрозов, гематом или кровотечений различной локализации дополнительно проводится терапия свежезамороженной плазмой, эритроцитарной массой, гемостатиками.
Больной гемофилией среднетяжелой степени в большинстве случаев не нуждается в постоянном введении соответствующего фактора свертывания, однако данный вопрос решается врачом-гематологом в индивидуальном порядке.
Алексей Николаевич Романов — наследник престола, больной гемофилией
Наиболее известным лицом, больным гемофилией, был 5-й ребёнок в семье Александры Федоровны и Николая II Романовых, которому предписывалось унаследовать императорский трон. Первые 4 их ребёнка были совершенно здоровыми девочками, а вот долгожданный сын получил эту тяжелую наследственную болезнь от своей матери. Уже в возрасте 2 месяцев у него развилось сильное кровотечение из пупочной ранки, далее стали появляться обширные синяки и кровоизлияния в полости различных суставов. Мальчик часто жаловался на интенсивные боли в коленях и локтях, которые нередко доводили его до потери сознания. Во время эпизода носового кровотечения его жизнь чуть было не оборвалась еще в раннем детстве. Несмотря на свою болезнь, он был активным и веселым, любил резвиться, однако каждая травма означала для него неделю строгого постельного режима и длинный список различных процедур.
В последние годы жизни из-за постоянных болей в суставах ходьба давалась Алексею с большим трудом: во время торжественных мероприятий его нередко выносили на публику на руках. Последнее обострение болезни развилось в 15 лет и полностью не прошло к моменту его расстрела вместе со всей царской семьей.

Рождение ребёнка с гемофилией — большая редкость, однако забывать об этом заболевании нельзя. Нужно всегда быть готовым к тому, чтобы правильно оказать медицинскую помощь такому ребёнку и не навредить.
Примерно четверть детей с гемофилией рождаются от абсолютно здоровых родителей, а у остальных детей семейный анамнез по гемофилии отягощен. Поэтому в родильном доме может быть ожидаемо рождение больного гемофилией ребёнка, но также это может быть полной неожиданностью для всех.
В периоде новорожденности встречаются самые разные нарушения свертывающей системы крови. На этапе родильного дома очень сложно поставить соответствующий диагноз, выявить тот фактор свертывания, которого у ребёнка не хватает. Поэтому всех детей с подозрением на гемофилию и другие болезни, сопровождающиеся расстройствами свертывания крови, необходимо переводить из родильного дома в детскую больницу для полноценной диагностики.
Что же делать, если уже достоверно известно о рождении на свет больного гемофилией ребёнка?
Болезнь Виллебранда

Болезнь Виллебранда – самая частая в мире патология свертывающей системы крови (коагулопатия)! Ее распространённость составляется 1% среди населения мира!
Фактор Виллебранда — это белок с большой молекулярной массой (мультимер), который необходим для слипания тромбоцитов и запуска факторов свертывания (биохимических цепочек) в процессе образования кровяного сгустка.
Болезнь Виллебранда – это наследственно заболевание, при котором либо снижено количество данного белка, либо патологически изменена его функция.
Как проявляется болезнь Виллебранда? Симптомы
- Носовые кровотечения;
- Множественные синяки по телу, которые возникают без ударов, без факта травматизации;
- Гематомы при минимальной травматизации или спонтанные, возникающие без ударов;
- Длительное кровотечение при удалении зубов;
- Длительные кровотечения при травмах или операциях;
- У женщин и девушек обильные менструации;
- Длительные кровотечения при малых порезах или из мест инъекций при заборе анализов крови;
- Гемартрозы и межмышечные гематомы;
Болезни Виллебранда существует 3 типа! Почему это важно?
Потому что тяжелые проявления Болезни Виллебранда встречаются при типе 1 (когда снижено количество белка) и 3 (когда он отсутствует).
Но, существует 2 тип болезни Виллебранда, когда в разной степени изменена его функция. Подтипов Виллебранда 4 вида.
Второй тип болезни Виллебранда имеет большую распространенность в России! Это самый часто встречающийся вариант этой болезни в нашей стране.
- Эта болезнь наследственная и не всегда человек может критически оценить степень кровоточивости;
- Проявления или тяжесть кровотечений может быть очень разная.
При тяжелых проявления, когда носовые кровотечения могут провожаться по 40 минут и более или присутствует отягощенный семейный анамнез (смерти от кровотечений у бабушек или дедушек) – нужно обратиться к гематологу, который занимается патологией свертывающей системы крови.
Почему важно исключить эту болезнь Виллебранда , если у ребенка имеются проявления кровоточивости?
Потому что наличие данной болезни повышаются риски тяжелых кровотечений при проведении инвазивных исследований, операций или при родах у женщин.
Как заподозрить болезнь Виллебранда? Красные флаги
Строго говоря, сразу сказать, что у ребенка именно болезнь Виллебранда по проявлениям невозможно!
Патологий свертывающей системы крови много и проявления у них часто одинаковые – это разного рода кровотечения.
Красным флагом и поводом для обследования у гематолога – является любое проявление кровоточивости или/ и наличие болезней крови (кровотечений) в семье.
Тут важны нюансы! Если у ребенка возникают носовые кровотечения только при травматизации слизистой (ковыряет в носу) или синяки, которые возникают только после травм (падений) в области коленок или на локтях – такие проявления кровоточивости не считаются патологическими!
Нужно обратиться к гематологу если ребенка беспокоят:
- периодические носовые кровотечения
- спонтанные и даже не продолжительные (15 минут)
- большие синяки, которые возникают сами собой.
Когда нужно ли обследовать детей первого года жизни?
- Если при рождении у малыша возникли кефалогематомы (гематомы на голове) или кровотечения из мест забора анализов крови или пупочной ранки – такого ребенка необходимо обследовать у гематолога.
- Если у ребёнка есть небольшие синяки или кровотечения из носа (при травматизации – туалете носа) – показаний для обследования до 1,5 лет нет.
Почему важен возраст при проведении обследования?
У детей 1-го года жизни факторы свертывания физиологически снижены, а фактор Виллебранда наоборот более высокий, чем у взрослых.
Поэтому чтобы точно быть уверенными, что ребенок не имеет проблем со свертывающей системой крови, если нет тяжелых кровотечений, обследование необходимо проводить после 1,5 лет!
Как поставить диагноз?
Специфические тесты на патологию свертывающей системы крови назначает только гематолог, который занимается гемостазом.
Самостоятельно сдавать тесты в лаборатории рядом с домом не рекомендуется!
Почему не стоит самостоятельно сдавать тесты?
Правильно интерпретировать их может только врач-гематолог.
Данные тесты довольно сложных при проведении и требуют особенно тщательного исполнения. К сожаление немногие лаборатории проводят данные тест качественно!
Фактор Виллебранда – это острофазовый белок (он изменяется при воспалительном процессе), он повышается при воспалении!
Это значит, что после перенесенной простуды и даже легкой вирусной инфекции и особенно короновирусной инфекции, необходимо чтобы прошло 2–3 недели!
Потому что результаты тесто будут ложноотрицательные;
Врач – гематолог с учетом возраста, группы крови и при первичном опросе решает необходимо ли обследование сейчас или нужно проведение тестов спустя определенный срок.
Для того чтобы поставить диагноз и подтвердить или опровергнуть болезни свертывающей системы крови делается скрининговое обследование:
- коагулограмма;
- 2 теста на определение количества и функцию фактора Виллебранда;
- тест агрегации тромбоцитов с 4–5 важными агрегантами (АДФ, коллагеном, ристоцитином и низкими дозами ристоцитина и адрегалином).
Но, важно делать их все одновременно в один забор крови!
Самый важный вопрос – лечение болезни Виллебранда!
В России тяжелые формы болезни Виллебранда лечат заместительной терапией.
Это препараты для внутривенного фактора Виллебранда, которые вводят детям и взрослым для купирования кровотечений или которые вводятся постоянно с целью профилактики кровотечений.
В какой дозе вводить эти препараты и в каком режиме решает врач-гематолог.
Если у ребенка обнаружена легкая форма болезни Виллебранда, ему необходимо вводить препарат Виллебранда перед проведением операций или при лечении зубов у стоматолога для предупреждения кровотечения.
Если у ребенка выявлена болезнь Виллебранда – куда обратиться?
Если у ребенка обнаружена болезнь Виллебранда и диагноз поставил врач-гематолог.
Тогда гематолог отправляет ребенка в центр патологии гемостаза (в зависимости от того, где территориально проживает ребенок).
Где ему повторно проводится обследование на патологию свертывающей системы крови, чтобы точно быть уверенными в диагнозе.
При повторном подтверждении диагноза ребенок наблюдается в центре у гематолога.
При легком течении выдается документ на бесплатное получение препарата фактора Виллебранда (ежемесячно), объясняется как его хранить, и когда необходимо вводить, если возникло кровотечение.
При тяжелом течении врач-гематолог подбирает дозу и препарат Виллебранда для каждого ребенка индивидуально и режим введения. И также ребенок получает документ, по которому может получать препарат бесплатно.
В России существует российское общество пациентов с Гемофилии, в которое могут обратиться родители детей не только с гемофилией, но и иными патологиям.
В обществе проходят ежемесячные встречи — школы с врачами — гематологами, обучение по введению препаратов и многое другое.
Болезни крови

Эту систему правильнее назвать «системой свертывания и противосвертывания», поскольку в нее входят факторы-антагонисты, постоянно следящие за тем, чтобы кровь свертывалась там, где надо, но и чтобы этот процесс не заходил слишком далеко.
При травме кровеносного сосуда эта система обеспечивает образование тромба, который формируется из растворимого белка крови – фибриногена, быстро переходящего в нерастворимую форму – фибрин. Кровь свертывается только в месте повреждения, процесс тромбирования ограничивается антикоагулянтами, так что остальная кровь остается жидкой. Благодаря тромбу кровотечение прекращается, и через некоторое время тромб начинает рассасываться, проходимость в кровеносном сосуде восстанавливается.
Механизм, обеспечивающий все эти процессы, весьма сложен, он включает выделяемые стенкой сосуда факторы, активность кровяных пластинок – тромбоцитов, взаимодействие специфических факторов свертывания, регуляцию процесса свертывания «противосвертывающими» веществами – антикоагулянтами и их ингибиторами, а также факторы, обеспечивающие процесс растворения фибрина. Вся система состоит из полутора десятка факторов, в ее функционировании принимают участие и многие другие компоненты, так что детальное рассмотрение всей системы выходит за рамки популярного издания. Так что мы сейчас поговорим только о наиболее частых заболеваниях, связанных с этой системой.
Гемофилия
Гемофилия, или повышенная кровоточивость, – группа наследственных болезней, вызванных врожденным дефицитом некоторых важных факторов свертываемости. При гемофилии А есть дефицит фактора VIII (антигемофильного глобулина), при гемофилии В – фактора IX, при гемофилии С – фактора XI и гемофилии фон Виллебранда – белка, связанного с фактором VIII.
Наиболее тяжело протекают первые две формы, которые наблюдаются только у мальчиков, они встречаются с частотой 1:5000, причем 85% имеют гемофилию А и 15% – В. Эта форма наследственности характерна для заболеваний, ген которых расположен на Х-хромосоме. Благодаря тому, что у женщин две Х-хромосомы, здоровый ген «нарабатывает» достаточно факторов свертывания, и женщины не страдают болезнью сами, хотя и являются носителями аномального гена. А у мальчиков, получивших Х-хромосому с больным геном, необходимые факторы или отсутствуют полностью, или же продуцируются в недостаточном количестве.
Гемофилия известна очень давно, даже в Библии указывается на необязательность обряда обрезания, если в семье были случаи сильного кровотечения при этой процедуре. Хорошо известна передача гемофилии в семьях европейских царствующих особ (ею страдал цесаревич Алексей), родственников английской королевы Виктории, являвшейся носителем гемофилии.
Гемофилия С наблюдается, главным образом, у евреев-ашкенази, хотя встречается и у других народов, ген фактора XI не связан с Х-хромосомой.
Гемофилия фон Виллебранда встречается чаще, чем гемофилия А и В, – у 1–2% населения, но ее проявления намного легче, так что она диагностируется реже. Эта разновидность гемофилии связана с дефицитом белка, являющегося носителем фактора VIII, который участвует в процессах свертывания крови в коже и слизистых. Наследственность при ней также не связана с Х-хромосомой.
Симптомы. Основной симптом гемофилии А и В – кровоизлияния и кровотечения при травмах. Особенно часто кровоизлияния происходят в суставы, что ведет к их тугоподвижности. При гемофилии А, поскольку фактор VIII не проходит через плаценту, эти явления могут наблюдаться уже с рождения.
В отсутствие лечения больные погибают от кровотечений при травмах или операциях, если заболевание ранее не было диагностировано.
При гемофилии С кровоточивость менее выражена, кровотечения удается остановить обычными методами.
Болезнь фон Виллебранда проявляется в основном кровоточивостью кожи и слизистых – у детей, страдающих этой болезнью, легко возникают синяки при небольших травмах, долго кровит десна при удалении зуба. У девочек-подростков болезнь проявляется повышенными потерями крови при менструациях, но это нередко расценивается их матерями как норма, поскольку они сами страдают тем же недугом вследствие недиагностированной гемофилии. Белок фон Виллебранда относится к категории так называемых белков острой фазы, количество которого резко возрастает при стрессе. Именно поэтому страдающие этой формой гемофилии во время больших операций (а это сильный стресс) приобретают способность к нормальной свертываемости крови.
Лечение. Больным гемофилией А и В надо периодически восполнять недостающий фактор свертываемости, вводя свежезамороженную плазму или, лучше, концентрат факторов свертываемости. При форме С вводят плазму. Частые введения этих препаратов резко повышают риск заражения гепатитами В и С, поэтому больные должны обследоваться на маркеры гепатитов и прививаться против гепатита В. Сейчас созданы рекомбинантные препараты, которые избавляют больного от риска получить кровяные инфекции.
При болезни фон Виллебранда используют препарат десмопрессин, который увеличивает образование недостающего белка.
Идиопатическая тромбоцитопеническая пурпура
Это заболевание, больше известное как болезнь Верльгофа, возникает в результате резкого уменьшения в крови кровяных пластинок – тромбоцитов. В большинстве своем тромбоциты гибнут во время иммунопатологического процесса, когда в организме ребенка появляются антитела к тромбоцитам, которые и разрушают их. Причина появления антител неизвестна, поэтому заболевание называется идиопатическим. Известно лишь, что обычно антитела появляются под влиянием перенесенной вирусной инфекции – кори, краснухи или, чаще всего, ОРВИ. Снижение числа тромбоцитов ведет к нарушению свертывания крови и появлению на коже кровоизлияний, которые и дали название болезни – пурпура (в пер. с лат. – красная).
Симптомы. У ребенка, перенесшего вирусную инфекцию 3–4 недели назад, появляются на коже разного размера кровоизлияния – от мелких «жучков» – петехий до обширных «кокард» – экхимозов. Часто это явление сопровождается кровотечениями из носа, других слизистых, реже – внутренними кровотечениями. При значительной кровопотере возникает анемия. Снижение числа тромбоцитов, часто до 0,20•109/л (в норме их около 200•109/л), сочетается с удлинением времени кровотечения. Хотя продукция тромбоцитов в костном мозгу повышается, их быстрое разрушение не позволяет поднять численность до нормы. Несмотря на подчас угрожающую клиническую картину, прогноз при этой болезни в большинстве случаев благоприятный, 3/4 больных выздоравливают в течение 3–4 месяцев. Однако у части детей процесс принимает хроническое течение с рецидивами.
Лечение. Переливание свежей крови, тромбоцитарной массы применяется лишь в качестве экстренной меры при сильных кровотечениях. Как и при других иммунопатологических процессах, больным прописывают преднизолон, который облегчает течение болезни, хотя и не предотвращает ее перехода в хроническую форму у части больных. Хороший быстрый эффект дает внутривенное введение иммуноглобулина в больших дозах. В тяжелых хронических случаях прибегают к удалению селезенки.
Васкулит геморрагический
Этот вид пурпуры (нередко называемый капилляротоксикозом или, по-старому, болезнью Шенлейна-Геноха) не связан с нарушением численности тромбоцитов. При нем происходит воспаление мелких сосудов кожи (и почек), которые повреждаются откладывающимися на их стенках иммунными комплексами, преимущественно содержащими иммуноглобулин А (IgА). Происхождение этих комплексов неясно, хотя большая часть заболеваний развивается вслед за перенесенной инфекцией, обычно – респираторной.
Симптомы. После перенесенной нетяжелой инфекции на коже появляется мелкая геморрагическая сыпь, вначале она может быть приподнятой, зудящей. Сыпь появляется после даже несильного щипка, под манжетой для измерения кровяного давления. Нередко возникают боли в животе, связанные с поражением сосудов кишечника; может развиться кишечная непроходимость. Боли в суставах, чаще коленных и голеностопных, обычно быстро проходят без лечения. Наиболее опасное проявление болезни – поражение почек, которое наблюдается у 25–50% больных. У части из них развивается прогрессирующий IgA-нефрит, оканчивающийся хронической почечной недостаточностью. Заболевание не сопровождается снижением числа тромбоцитов и удлинением времени кровотечения. Сыпь держится до 10 дней, но у многих больных заболевание рецидивирует.
Лечение. При высокой температуре, болях применяют парацетамол, при болях в животе – стероиды (преднизолон), при других формах они не показаны. Изменения почек лечат как гломерулонефрит.
Болезни «белой» крови
Термином «белая кровь» обозначают совокупность лейкоцитов – белых кровяных телец (лейкос – белый). Все они образуются в костном мозге, их главная роль – иммунная защита организма.
Все элементы белой крови делятся на ряд групп. К гранулоцитам относятся клетки, содержащие особые гранулы; в зависимости от окраски гранул клетки называют эозинофиолами, базофилами или нейтрофилами. Первые два вида участвуют в развитии аллергических реакций, нейтрофилы наиболее многочисленны, их функция состоит в фагоцитозе микробов в очаге инфекции.
Не содержащие гранул клетки представлены двумя основными видами. Лимфоциты являются основой клеточного иммунитета, функция В-лимфоцитов состоит в выработке антител, Т-лимфоциты исполняют роль помощников В-лимфоцитов в выработке антител (Т-хелперы) и клеток-убийц (Т-киллеры). Моноциты из крови проникают в ткани, превращаясь там в тканевые макрофаги – клетки, фагоцитирующие все чужеродные частицы (микробы, белки, минералы и т.д.) и «предъявляющие» их антигены В-лимфоцитам для выработки антител.
Количество клеток белой крови суммарно на три порядка меньше, чем эритроцитов (6–10•109/л), соотношение отдельных клеток зависит от возраста. Число лейкоцитов повышается при воспалительных заболеваниях, вызванных микробами за счет нейтрофилов; напротив, при вирусных инфекциях увеличивается число лимфоцитов. Определение числа лейкоцитов и «лейкоцитарный формулы» – важнейшая диагностическая процедура. Но есть и заболевания самой системы белой крови, некоторые из них приводятся ниже.
Агранулоцитоз
В переводе это состояние означает «отсутствие гранулоцитов» (в основном нейтрофилод). Такая картина – полное или почти полное исчезновение из периферической крови гранулоцитов – наблюдается при некоторых описанных выше гипопластических анемиях. Но нередко поражается только продукция гранулоцитов, тогда как остальные клетки продуцируются костным мозгом в достаточном количестве. У детей чаще всего агранулоцитоз развивается в ответ на лечение злокачественных процессов препаратами – цитостатиками. Однако то же самое может произойти и в ответ на прием анальгина, сульфамидов, левомицетина, нистатина, фенобарбитала и ряда других средств, как индивидуальная реакция. Редко агранулоцитоз возникает при инфекции (тиф, малярия, корь).
Симптомы. Вначале изменение числа нейтрофилов не вызывает никаких симптомов, но затем снижение противомикробной защиты проявляется развитием воспалительных процессов. В первую очередь страдает полость рта – возникает воспаление десен (гингивит), стоматит, затем присоединяются кишечные расстройства (энтерит), септическая инфекция. В крови выявляется общее снижение числа лейкоцитов до 2–3•109/л, при этом численность нейтрофилов падает до единичных.
Лечение. Агранулоцитоз требует прежде всего отмены медикамента, его обусловившего. Для подавления иммунных реакций вводят стероиды (преднизолон), с инфекцией борются с помощью антибиотиков.
Циклическая нейтропения
Это врожденное заболевание характеризуется периодическим (каждые три недели) снижением числа нейтрофилов до очень низких цифр с самопроизвольным повышением. Причина его неизвестна.
Симптомы. В периоды снижения численности нейтрофилов (ниже 0,6•109/л) у больных развиваются воспалительные процессы. А в период ремиссии они чувствуют себя хорошо. Циклические изменения числа лейкоцитов с возрастом становятся менее выраженными. Это заболевание следует отличать от хронических форм нейтропении, при которых сниженное число нейтрофилов и воспалительные изменения наблюдаются постоянно.
Лечение. В периоде обострения приводится лечение воспалительных изменений. Тяжелые формы нейтропений требуют применения стероидов, в практику входит применение гранулоцитарного колоний-стимулирующего фактора.
Лейкозы (лейкемии)
Эта группа злокачественных заболеваний характеризуется безудержным размножением в костном мозге и других органах клеток-предшественниц той или иной клетки белой крови. Чаще других у детей наблюдается Т-клеточный лейкоз, реже – формы, связанные с размножением предшественников гранулоцитов (миелоидный лейкоз) или моноцитов (моноцитарный лейкоз). Причина развития некоторых форм известна – это ионизирующая радиация, вирус из группы ретровирусов, однако для большинства лейкозов причина болезни неизвестна. Избыточное размножение лейкоцитов приводит к подавлению других ростков костного мозга, очаги кроветворения, возникающие вне костного мозга, разрушают ткани соответствующих органов, организм перестает сопротивляться инфекции, что в совокупности и приводит к печальному исходу.
Симптомы. Проявления лейкозов многообразны, чаще заболевание выявляется при развитии инфекционных осложнений, таких, как тяжелая ангина. В некоторых случаях в глаза бросаются «немотивированная» температура, нарастающая бледность ребенка, связанная с анемией, кровоточивость.
Лечение. Лейкоз еще 20 лет назад относился к числу абсолютно смертельных заболеваний, а сейчас 85–90% больных удается излечить. Для этого используют широкий набор лекарственных препаратов, в том числе подавляющих клеточный рост (цитостатиков). Эти препараты используют в определенных комбинациях по строгим протоколам, что позволяет полностью подавить безудержно размножающуюся клеточную линию. В случае неудачи прибегают к пересадке костного мозга. Это высокотехнологичные, и очень дорогие, методы лечения успешно внедряются в онкогематологических центрах многих регионов России.
Источник https://medaboutme.ru/articles/nayti_i_obezvredit_pervye_priznaki_gemofilii_u_malysha/
Источник https://ogni.clinic/articles/tpost/so3s1f8sx1-bolezn-villebranda
Источник https://zdd.1sept.ru/article.php?id=200301601