Какие мази от дерматита лучшие: гормональные или негормональные, и есть ли альтернатива

Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
- эффективно снимает жжение и зуд;
- купирует острые и хронические воспалительные процессы;
- увлажняет кожу;
- снижает выраженность болевых ощущений;
- препятствует проникновению в очаги воспалений вирусов, грибков и бактерий (об этом говорит отсутствие вторичных присоединившихся инфекций).
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
- Антисептические. Действие направлено на то, чтобы обеззаразить кожу и исключить проникновение бактерий через образующиеся язвочки.
- Противовоспалительные. Направлены на снятие зуда и раздражения, устранение воспалительных процессов.
- Увлажняющие. Косвенно способствуют выздоровлению за счет восстановления водного баланса кожи.
- Регенерирующие. Их основное действие – стимуляция процессов заживления за счет активации естественной регенерации кожного покрова.
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
- Бепантен,
- Пантенол,
- Цинковая мазь,
- Радевит,
- Видестим,
- Левосин,
- Фенистил,
- Топикрем.
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
- могут вызывать аллергию у людей, склонных к аллергическим проявлениям;
- проявляют свое действие не при всех видах дерматита, чаще при контактном и аллергическом.
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
- слабые,
- средние,
- сильные,
- очень сильные.
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
- Гидрокортизоновая,
- Целестодерм,
- Акридерм,
- Адвантан,
- Элоком,
- Дермовейт,
- Фуцикорт.
Главные недостатки гормональных мазей при лечении дерматита:
- Привыкание. Самый главный минус, который заключается в том, что со временем мазь перестает быть эффективной для лечения конкретного пациента. Одни и те же активные компоненты гормональных мазей вызывают привыкание.
- Побочные эффекты. Ввиду гормональной природы такие мази имеют множество неприятных побочных действий. Они проявляются при неправильном или слишком долгом применении. В тяжелых случаях может развиться атрофия кожи и даже недостаточность надпочечников.
- Наличие синдрома отмены. Как и в случае с негормональным, при использовании гормональных мазей нельзя прерывать курс и пропускать нанесение. Особенно сильно синдром отмены проявляется при резком отказе от гормонального средства. Это проявляется в том, что симптомы дерматита могут внезапно вернуться. По этой причине гормональные средства отменяют постепенно, уменьшая дозу и количество нанесений.
Гормональные средства могут претендовать на звание лучших мазей от дерматита, но только в плане эффективности. Да, они быстрее помогают справиться с симптомами заболевания, нежели негормональные. Но при этом они могут оказывать кратковременный эффект, требуют очень строгого соблюдения схемы лечения, имеют побочные эффекты и большой список противопоказаний, который включает:
- венерические заболевания;
- туберкулез;
- беременность и лактацию;
- герпес;
- бактериальные или грибковые поражения кожи.
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.

В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.
Дерматит — симптомы и лечение
Что такое дерматит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Щитченко Юлии Евгеньевны, дерматолога со стажем в 18 лет.
Над статьей доктора Щитченко Юлии Евгеньевны работали литературный редактор Вера Васина , научный редактор Татьяна Репина и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Дерматит (Dermatitis; от др.-греч. δέρμα — кожа + лат. itis — воспаление) — это воспаление кожи, возникающее при воздействии раздражителя. У заболевания могут быть разные симптомы и причины, но обычно оно сопровождается зудом, сухостью кожи или сыпью, иногда — появлением волдырей, корочек, шелушения и различных выделений [13] . Дерматит не заразен [13] .
Причины дерматита
В основном дерматит возникает при воздействии внешних раздражителей.
Их можно разделить на две группы:
- безусловные, или облигатные, раздражители, которые вызывают дерматит у всех людей (например, концентрированные кислоты, щёлочи, горячая вода);
- условные раздражители, или аллергены, которые вызывают дерматит только у некоторых людей, обладающих повышенной чувствительностью к ним.
Контакт с безусловными раздражителями вызывает простой, или артифициальный, дерматит, а с аллергеном — аллергический.
При непереносимости вещества, которое поступило в организм через пищеварительный тракт, кровь или верхние дыхательные пути, возникает острое воспаление кожи, а иногда и слизистых оболочек. Раньше такую реакцию называли токсикодермией, но в Международной классификации болезней 10-го пересмотра (МКБ-10) этот термин заменён на «Дерматит, вызванный неуточнёнными веществами, принятыми внутрь (L27.9)».
Лекарственные дерматиты (разновидность токсикодермии) также бывают двух видов:
- простые — возникают при взаимодействии с концентрированными препаратами;
- аллергические — часто встречаются у медработников, которые контактируют с лекарствами, в частности с антибиотиками.
Распространённость
Простой и аллергический контактные дерматиты встречаются достаточно часто. В России в 2018 году зарегистрировано больше 1200 случаев на 100 000 населения [3] .
Простой дерматит более распространён, чем аллергический: на него приходится 80 % всех случаев [4] . Заболеванию больше подвержены женщины, так как они чаще контактируют с раздражающими факторами, например бытовой химией и средствами по уходу за кожей и волосами [5] .
Аллергический контактный дерматит к одному или нескольким аллергенам в течение жизни возникает у 15–25 % людей [6] .
Факторы риска дерматита
- сухость кожи; ; и любая другая аллергия;
- ослабленный иммунитет из-за стресса, инфекций, ВИЧ, СПИДа, сердечной недостаточности, болезни Паркинсона и других сопутствующих заболеваний;
- постоянный контакт с профессиональными вредностями, например с металлами, растворителями, чистящими средствами, лекарствами, красителями и резиной [13] ; дерматит часто возникает у строителей, сварщиков, медработников, парикмахеров, специалистов по уборке, сотрудников лабораторий и работников сельского хозяйства [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы дерматита
Дерматит — это воспаление кожи, или местное проявление общей реакции организма на воздействие раздражителя. Независимо от характера раздражителя и типа дерматита возникают все основные признаки воспаления.
Эти признаки известны давно: их описал ещё римский учёный А. Цельс. Он выделил следующие основные местные симптомы воспаления: покраснение, припухлость, жар и боль. Римский врач и естествоиспытатель К. Гален к этим признакам добавил ещё один — нарушение функции. Хотя симптомы описаны больше 2000 лет назад, они не утратили своего значения и сегодня [1] .
Признаки воспаления:
- покраснение, вызванное расширением мелких артерий в области поражения;
- припухлость, которая развивается из-за усиленного кровенаполнения и экссудации (выхода жидкой части крови через сосудистую стенку в воспалённую ткань);
- повышение температуры на поражённом участке, что тоже вызвано усиленным кровенаполнением в поражённой области;
- боль (а также зуд и жжение) — возникает из-за раздражения нервных рецепторов, смещения рН в сторону закисления и механического давления из-за отёка;
- нарушение барьерной функции кожи.
Эти проявления присущи всем дерматитам, но в зависимости от характера раздражения, стадии и локализации будет преобладать тот или иной симптом. Кроме этих признаков, может появиться шелушение, утолщение поражённого участка кожи, сыпь в виде папул и пустул ( узелков и пузырьков ) [13] .
Патогенез дерматита
Выделяют пять стадий развития дерматита:
- Эритематозная — в области поражения расширяются мелкие артерии, что проявляется покраснением участка кожи, на который воздействовал раздражающий фактор.
- Папулёзная — на фоне покраснения развивается отёк, который вызван усиленным притоком крови и экссудацией. Отёк может быть равномерным на всём поражённом участке или в виде мелких папул.
- Везикулёзная — экссудация усиливается [2] , образуются пузырьки с прозрачной жидкостью. Если присоединилась инфекция, их содержимое становится гнойным (пустулёзная стадия).
- Стадия мокнутия — покрышка пузырьков лопается, возникают эрозии, через микроповреждения эпидермиса выходит серозная жидкость. На этой стадии воспаление максимальное, затем начинает уменьшаться.
- Сквамозная стадия — экссудата становится меньше, он ссыхается в корки и под ними восстанавливается эпидермальный покров. Это часто сопровождается шелушением. На месте отторжения корки долго может сохраняться застойная или поствоспалительная гиперпигментация. Обычно она проходит бесследно, но при длительном воспалении может остаться. Также при сильном раздражителе и большой глубине поражения могут остаться рубцы.
Дерматит может остановиться на любой стадии или развиться настолько стремительно, что отдельные стадии выделить не удаётся.
Классификация и стадии развития дерматита
Классификация по МКБ-10:
- L23 Аллергический контактный дерматит. Он включает дерматиты, вызванные воздействием на кожу металлов, клейких веществ, косметических средств, лекарств, красителей и других веществ. Но в некоторых случаях причину выявить не удаётся.
- L24 Простой раздражительный контактный дерматит. Его могут вызывать моющие средства, масла и смазочные материалы, растворители, косметика, лекарства, растения и др.
- L25 Неуточнённый контактный дерматит[6] .
Общепринятой клинической классификации дерматитов не существует, но условно его можно разделить на три большие группы: простой дерматит, аллергический контактный дерматит и токсикодермия.
Простой дерматит
Простой дерматит — это нормальная реакция кожи на внешний облигатный раздражитель (т. е. вещество, раздражающее кожу у всех людей). Такая реакция возникает только в месте контакта и не распространяется на другие ткани.
Основные облигатные раздражители:
- физические — давление, трение, ультрафиолетовое облучение, высокие и низкие температуры, рентгеновское и радиоактивное излучение;
- химические — кислоты, соли, щёлочи, лекарственные и боевые отравляющие вещества;
- биологические — крапива, плющ, белый ясенец, борщевик, медузы и т. д.
Облигатные раздражители, попадая на кожу, вызывают воспаление, интенсивность которого зависит от силы и продолжительности воздействия. После кратковременного контакта с сильным раздражителем возникает острый дерматит, а при длительном воздействии слабого раздражителя — хронический.
К простому дерматиту относится острый дерматит, мозоль, потёртости, пролежни, опрелость и другие виды дерматитов.
При остром дерматите на коже в области контакта с раздражителем образуется болезненное ограниченное покраснение или пузыри с почти прозрачным или кровянистым содержимым. В некоторых случаях может развиться некроз, или омертвение, поражённых участков кожи.
Мозоль — на пальцах ног или подошве образуются очень болезненные утолщения рогового слоя, клинообразно врезающиеся в кожу. В большинстве случаев мозоль возникает после длительного сдавливания.
Потёртости образуются из-за механического воздействия — давления или трения, например при ношении бандажей, неудобной обуви или одежды. В поражённой области возникает покраснение, отёк, боль. В некоторых случаях образуются пузыри — «водяные» мозоли. У людей, не привыкших к ручному труду, например колке дров, они могут появиться на ладонях. Если устранить причину, потёртости исчезают бесследно, но может остаться пигментация, лихенификация (усиление кожного рисунка) и рубцы.
Пролежни образуются у тяжелобольных пациентов из-за нарушения питания тканей, вызванного длительным сдавлением. В месте сдавливания кратковременно краснеет кожа, затем развивается некроз и появляются язвы с трудно отделяемыми тёмными корками. Язвы плохо заживают, поэтому со временем присоединяется вторичная инфекция.
Опрелости образуются в кожных складках при трении кожи, мокнущей от пота. В группе риска следующие группы:
- полные люди;
- пациенты с усиленным потоотделением и сахарным диабетом;
- рабочие, занятые физическим трудом (например, строители);
- люди, не соблюдающие правила гигиены;
- младенцы из-за трения пелёнок и одежды о кожу.
При этом кожа в области кожных складок, подмышек и/или паха краснеет и отекает. Затем поверхностный слой эпидермиса отслаивается, и образуются болезненные эрозии, по краям которых заметен валик отслоившейся кожи. К опрелости быстро присоединяется вторичная инфекция: стрептококковая или дрожжевая, что проявляется симптомами этих заболеваний, например появлением гноя и повышением температуры.
Дерматиты от высокой температуры (ожоги).
Ожоги могут быть четырёх степеней:
- I степени — покраснение, отёк, жжение и болезненность;
- II степени — на фоне покраснения и отёка появляются пузыри;
- III степени — некроз поверхностных слоёв дермы (т. е. более глубокое поражение кожи) без образования струпа;
- IV степени — некроз всех слоёв дермы с образованием струпа, при отторжении обнажается язва [7] .
У младенцев ожоги могут возникать при купании в ванночках с водой теплее 40 °C.
Дерматит от воздействия биологических факторов. На коже в области контакта с растением или животным может появиться очаг воспаления различной интенсивности. Так, после «ожога» крапивой на коже образуются волдыри, а борщевик под влиянием влаги и солнечных лучей вызывает буллёзный дерматит — пузыри, заполненные жидкостью. После контакта с медузой кожа краснеет и на ней появляются волдыри.
Хронический лучевой дерматит развивается из-за рентгеновского облучения, часто у рентгенологов, которые не соблюдают технику безопасности и не выполняют профилактические процедуры. Поражённая кожа становится сухой и истончённой, расширяются мелкие сосуды и появляются участки гиперпигментации и депигментации, могут образовываться язвы.
Дерматит от низкой температуры (отморожение). Под воздействием холода могут повреждаться ткани.
Выделяют четыре степени отморожения:
- Участок поражения отёчный , покрасневший с синюшным оттенком , возникает жжение и покалывание .
- На фоне отёка и покраснения формируются пузыри с прозрачным или кровянистым со держимым.
- Образуется струп , появляется сильная боль.
- Отмирают ткани [8] .
Ознобление возникает под воздействием низкой температуры (около 0 °C ) и сырости. Чаще наблюдается у детей, людей, работающих в сырых холодных помещениях, пациентов с астенией, нарушениями периферического кровообращения и гиповитаминозами, в частности при недостатке витаминов А и С. При озноблении поражаются тыльные поверхности кистей и стоп, уши и щёки. На этих участках формируется отграниченный красно-синюшный отёк, от мягкой до достаточно плотной консистенции. После согревания усиливается покалывание, жжение и зуд. С наступлением тёплого времени года ознобление исчезает, но нередко возобновляется осенью.
Солнечный дерматит развивается п од воздействием ультрафиолетового облучения, особенно у людей редко бывающих на солнце и относящихся к I и II фототипу по Фитцпатрику. У людей с I фототипом самый светлый оттенок кожи, светлые волосы и чаще голубые глаза. Они практически никогда не загорают, часто обгорают. Ко II фототипу относятся люди со светлой кожей, светло-русыми волосами, голубыми или зелёными глазами, они иногда загорают и часто обгорают [9] . На фоне разлитой эритемы (покраснения) и отёчности, возникающей после пребывания на солнце, могут образовываться мелкие пузырьки. При более тяжёлом поражении пузыри становятся крупными с прозрачной жидкостью внутри.
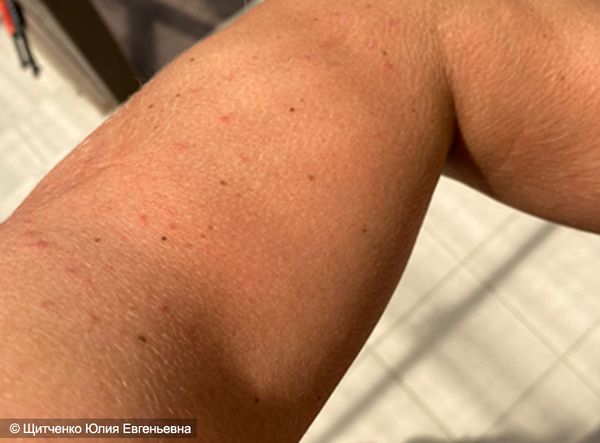
Солнечный дерматит часто сопровождается тошнотой, рвотой, головной болью и лихорадкой, особенно при обширном поражении. При утихании воспалительного процесса появляется пигментация и шелушение. У людей, которым приходится много бывать на солнце (например, работникам сельского хозяйства), солнечный дерматит может приводить к выраженному утолщению кожи, повышенной сухости, гиперпигментации и фотостарению.
Аллергический контактный дерматит
Аллергический дерматит — это усиленная реакция кожи, возникающая в месте контакта с аллергенами.
Самые распространённые из них:
- бытовая химия (моющие и чистящие средства, минеральные удобрения и др.);
- профессиональные аллергены (краски, лаки, химические вещества, медикаменты и др.);
- косметика;
- биологические аллергены.
На месте контакта с аллергеном, как правило на открытых участках тела, например на кистях, возникает острое воспаление. В дальнейшем эритема может увеличиться, покрыться пузырьками и волдырями. Также могут возникать кровоизлияния, вплоть до отмирания поражённых участков кожи.
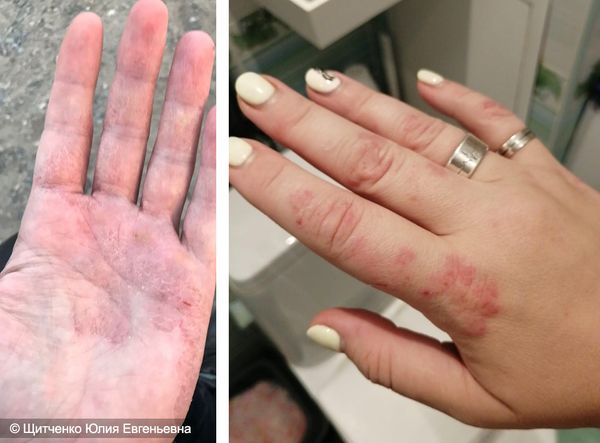
Если человек продолжает контактировать с аллергеном, то каждый следующий эпизод дерматита протекает тяжелее и вовлекаются бóльшие участки кожи.
Токсикодермия
Токсикодермия — это острое воспаление кожи, которое возникает при разрушительном действии аллергенов, попавших внутрь.
Повышенная чувствительность к ним может быть как врождённой, так и приобретённой. Аллергенами могут быть пищевые продукты, лекарства, бактериальные токсины и продукты их распада. Заболевание протекает тяжелее при запорах, недостаточном употреблении жидкости и нарушении мочеиспускания. Выделяют три типа токсикодермии: распространённая, фиксированная и синдром Лайелла.
Распространённую токсикодермию чаще всего вызывают антибиотики, сульфаниламиды, анальгетики и барбитураты, но она может развиться даже при приёме препаратов против аллергии (антигистаминных) и против воспаления (кортикостероидных).
Обычно повышена чувствительность к какому-либо одному лекарству, но может наблюдаться и перекрёстная аллергия к препаратам одной или нескольких групп, например между пенициллинами и цефалоспоринами, Новокаином и сульфаниламидами, диуретиками и гипогликемическими средствами и т. д. Токсикодермия начинается остро, через несколько минут или часов после приёма лекарства или пищи. На коже и слизистых оболочках появляются симметричные высыпания, распространённость которых зависит от интенсивности аллергической реакции. Могут появляться пятна, псевдорозеолы с розовато-красной сыпью , эритема, эритродермия (покраснение, которое покрывает более 70 % поверхности тела), пурпура, волдыри, пузырьки и пустулы.
Фиксированную эритему обычно вызывают сульфаниламиды, но иногда и другие лекарства. Сначала на коже и слизистых появляется 1–2 ярко-красных пятна диаметром 2–5 см. Они быстро становятся синюшными, затем исчезают, а на их месте возникает темнеет кожа. Когда человек перестаёт принимать препарат, эритема исчезает. При повторном приёме высыпания появляются в тех же местах и распространяются на другие участки кожи. Если воспаление длилось долго, пигментация остаётся навсегда.
Синдром Лайелла — это самая тяжёлая форма токсикодермии, которая возникает после приёма лекарств или алкогольных суррогатов (различных жидкостей, не предназначенных для внутреннего употребления).
Развивается остро, с повышением температуры и нарушением сознания, иногда вплоть до комы. На коже, в первую очередь на спине, появляется много пузырей с прозрачным и кровянистым содержимым. Затем они увеличиваются, сливаются, поражённая кожа становится похожа на ошпаренную кипятком. Воспаление также затрагивает слизистые оболочки, на них возникает отёк и образуются эрозии. Симптомы интоксикации быстро прогрессируют, и пациент может погибнуть, особенно при поражении дыхательных путей, желудочно-кишечного тракта, печени, мочевыделительных органов и мозговых оболочек. Гибелью пациентов синдром Лайелла заканчивается в 50 % случаев [9] [10] .
Осложнения дерматита
Если дерматит не лечить, может присоединиться вторичная бактериальная и грибковая инфекция. При заражении бактериями отделяемое пузырьков мутнеет и желтеет, на коже появляются жёлтые корочки. В таком случае врач дополнительно назначает антибиотики — в виде мазей или таблеток в зависимости от тяжести процесса.
Диагностика дерматита
При подозрении на дерматит нужно обратиться к дерматологу или аллергологу.
При диагностике простого дерматита врач узнаёт о характерных симптомах и тщательно собирает аллергический анамнез: спрашивает об аллергии у пациента и его ближайших родственников, а также о возможном контакте с аллергенами. Также доктор уточняет, как давно появились высыпания, какие ощущения беспокоят, с чем они могут быть связаны. В отдельных случаях требуются дополнительные лабораторные или инструментальные исследования.
Если есть документы о диагностированных заболеваниях и других результатах обследований, можно показать их врачу напрямую или открыть доступ к своей электронной медкарте .
Диагностика аллергического контактного дерматита включает:
- сбор аллергологического анамнеза;
- общий анализ крови и мочи;
- по необходимости биохимический анализ крови;
- кожные пробы, чтобы определить аллерген (проводятся вне обострения) [6] .
Диагностика токсикодермии основана на характерных симптомах, тщательно собранном анамнезе и аллергологическом обследовании (но кожные пробы нельзя проводить во время обострения). При аллергической реакции часто повышен уровень IgE в крови [10] .
Дифференциальная диагностика
- острый дерматит следует отличать от аллергического дерматита, импетиго и вульгарной пузырчатки;
- мозоль — от подошвенных бородавок и вторичного сифилиса;
- опрелость — от вегетирующей пузырчатки, инверсного псориаза и паховой эпидермофитии;
- дерматит, вызванный биологическими факторами, — от аллергического дерматита, острой крапивницы, буллёзного импетиго, вульгарной пузырчатки;
- аллергический контактный дерматит — от экземы и токсикодермии;
- токсикодермию — от вторичного сифилиса (при розеолоподобной сыпи), аллергического дерматита, отрубевидного и розового лишая;
- фиксированную эритему — от многоформной экссудативной эритемы и ограниченной склеродермии;
- синдром Лайелла — от вульгарной пузырчатки и ожогов.
При сложностях с диагностикой, а также для того, чтобы отличить дерматит от пузырчатки, может понадобиться биопсия.
Лечение дерматита
В первую очередь, нужно перестать контактировать с раздражителем. Затем в зависимости от вида и тяжести дерматита применяют:
- местное лечение — примочки, мази и гели (например, при мозолях и опрелостях);
- дополнительно системные препараты — таблетки или инъекции (например, при аллергическом дерматите).
При выраженном мокнутии, присоединении вторичной инфекции, расчёсах и трещинах, особенно у детей, применяются антисептики и дезинфицирующие средства [6] .
Правильно определить форму дерматита и корректно подобрать лечение может только врач. Самолечением, особенно при серьёзных поражениях кожи, заниматься не стоит, так как оно может только усугубить течение болезни.
Лечение простого дерматита
При лечении дерматита в острый период нужно устранить воздействие раздражителя и делать влажные примочки с противовоспалительным, противозудным и вяжущим действием. Также следует использовать нейтральные жидкие мази и кремы с глюкокортикостероидами (ГКС).
В подострый период также применяют кремы с ГКС, а при присоединении вторичной инфекции — комбинированные препараты (кремы и мази, содержащие не только ГКС, но и антибактериальные и противогрибковые компоненты).
При лечении потёртости сначала устраняют причину (например, избавляются от неудобной обуви) и применяют кремы и мази с ГКС. Если появился пузырь, который причиняет дискомфорт, например при ходьбе, врач может вскрыть его и обработать кожу антисептиком. Самостоятельно вскрывать пузыри нельзя.
При пролежнях кожу обрабатывают дезинфицирующими растворами.
- каждые два часа менять положение больного в кровати;
- раскладывать специальные подушки вокруг пролежней (они равномерно распределяют нагрузку на тело, тем самым нормализуя кровообращение и уменьшая давление в поражённой области).
Омертвевшие ткани при пролежнях удаляют, а заживление стимулируют регенерирующими, эпителизирующими мазями.
Мозоль — применяют ванночки для ног с 2%-м раствором соды, механически соскабливают утолщённый роговой слой, используют специальные мозольные пластыри и кератолитические мази, которые способствуют отшелушиванию омертвевших клеток.
При опрелостях используют дезинфицирующие растворы и пудру с подсушивающим и противовоспалительным действием.
При ожогах используют прохладные примочки, компрессы, присыпки и мази. Ожоги II степени и выше лечат только в больнице.
При дерматитах, вызванных биологическими факторами, применяют гели с антигистаминными препаратами. Их назначают при укусах насекомых и фитодерматитах, но, как правило, только на начальных стадиях, так как они не очень эффективны. Также используются кремы с ГКС.
Хронический лучевой дерматит лечат кремами и мазями с регенерирующим, липидовосполняющим действием, содержащими Пантенол, экстракт алоэ, витамин Е, церамиды и т. д.
При отморожении проводится постепенное отогревание. Растирать и быстро согревать кожу нельзя. Дальнейшее лечение зависит от степени поражения.
При озноблении нужно изменить образ жизни, условия труда и принимать витамины. На начальных стадиях применяют тёплые ванночки, делают массаж, перед выходом на улицу наносят защитные липидовосполняющие средства.
При солнечном дерматите используют охлаждающие примочки и средства, которые стимулируют восстановление кожи (например, Пантенол). Также на начальной стадии поможет крем после загара.
Лечение аллергического контактного дерматита
При аллергическом дерматите необходимо прекратить контакт с аллергеном. В острой стадии используются примочки и местные ГКС. В подострой стадии назначают кремы с мочевиной, декспантенолом и липидовосполняющие средства. Также применяют антигистаминные, детоксицирующие препараты и сорбенты. В тяжёлых случаях ГКС вводят инъекционно или с капельницами.
Лечение токсикодермии
При токсикодермии необходимо прекратить приём всех препаратов, за исключением жизненно необходимых и давно принимаемых. Также следует нормализовать и усилить выделение из организма продуктов обмена — принимать слабительные и пить много жидкости. С помощью капельниц вводят дезинтоксикационные растворы, а также применяют ГКС в виде таблеток или инъекций. Лечение мазями и кремами позволяет уменьшить неприятные ощущения и предотвратить развитие вторичной инфекции.
При лечении фиксированной эритемы необходимо прекратить приём лекарства, которое вызвало аллергическую реакцию. При высыпаниях на слизистой рта нужно полоскать его дезинфицирующими растворами и соблюдать правила гигиены. Также могут применяться средства с противовоспалительным, эпителизирующим эффектом.
Синдрома Лайелла лечат в реанимации. Врачи поддерживают водно-солевой баланс, применяют большие дозы ГКС, проводят плазмаферез, при котором из плазмы удаляют токсичные вещества, и предотвращают присоединение вторичной инфекции.
Прогноз. Профилактика
Прогноз в большинстве случаев благоприятный. Для профилактики нужно перестать контактировать с аллергенами, так как даже кратковременное воздействие может привести к рецидиву [12] .
Чтобы избежать образования мозолей, в промежутки между пальцами ног помещают прокладки, а в местах костных выступов на пальцах — эластичные защитные кольца, также рекомендуется носить удобную обувь.
Для профилактики солнечного дерматита нужно избегать активных солнечных лучей, использовать головной убор, зонт и защитный крем с SPF 50.
Атопический дерматит — симптомы и лечение
Атопический дерматит – хроническое кожное заболевание воспалительного характера, которое сопровождается ярко выраженной внешней симптоматикой и неприятными ощущениями. Чаще всего патологический процесс наблюдается у детей младшего возраста как реакция чувствительности организма на присутствие различных аллергенов. При своевременном обнаружении характерных признаков, качественной диагностике и лечении болезнь переходит в состояние стойкой ремиссии и может лишь изредка напоминать о себе в более старшем возрасте. Давайте рассмотрим основные причины атопического дерматита у детей и взрослых, разновидности и симптомы заболевания, а также разберемся с основными методами терапии и профилактическими мерами.

Причины
Основным фактором, способствующим появлению патологии, считается наследственная предрасположенность. Это значит, что у больного присутствует определенный ген, отвечающий за повышенное продуцирование организмом клеток, которые вызывают аллергические реакции. Склонность к недугу чаще передается от матери, а не от отца. Заболевание провоцируется различными аллергенами и нередко сопровождается другими патологиями.
Распространенные причины возникновения патологического процесса и его обострений:
- употребление продуктов с консервантами, красителями и другими потенциальными аллергенами;
- вдыхание пыльцы растений в период цветения;
- неблагоприятная экологическая обстановка;
- использование косметики с агрессивными синтетическими компонентами в составе;
- прием некоторых лекарственных препаратов;
- шерсть домашних животных;
- некачественная уборка дома и обилие пыли;
- укусы насекомых;
- механическое раздражение кожи одеждой
- переохлаждение организма;
- стрессовые ситуации;
- вдыхание испарений ацетона и других растворителей;
- болезни ЖКТ и хронические ЛОР-заболевания в анамнезе, частые простуды;
- эндокринные нарушения (тиреотоксикоз, дисменорея и др.).
Врачи дополнительно выделяют группу риска, в которую входят младенцы, находящиеся на искусственном вскармливании, а также дети, рожденные после тяжелой беременности, проживающие в неблагоприятных социально-бытовых условиях, получающие неправильное, нерегулярное питание, не соответствующее возрасту. Кроме того, к атопическому дерматиту приводят вредные привычки будущей мамы, такие как курение, употребление спиртных напитков и др.
Классификация
Атопический дерматит делится на виды по нескольким критериям. Типы заболевания в зависимости от возрастной категории пациентов:
- младенческий (от рождения до 2 лет);
- детский (от 2 до 12 лет);
- подростковый (от 12 лет до совершеннолетия);
- взрослый (от 18 лет).
Классификация в зависимости от провоцирующих факторов:
- пищевой;
- бытовой (на пыль);
- на цветение;
- грибковый и т.д.
Виды по характеру течения патологического процесса:
- легкий;
- средней степени тяжести;
- тяжелый.
Формы по распространенности очагов поражения:
- Ограниченная. Высыпания локализуются в шейной области, под локтями и коленями, на тыльной стороне кистей и стоп, в области лучезапястий и голеностопов. Зуд возникает приступами.
- Распространенная. Кожа красноватая и отечная, появляются обширные высыпания с нечеткими контурами, корочками и расчесами. Ощущается сильнейший зуд, который мешает спать.
- Диффузная. Сыпь покрывает больше половины поверхности кожи. Человека беспокоит нестерпимый зуд, расчесывая кожу, он ее глубоко травмирует. Повышается температура тела, появляется озноб.
Симптомы атопического дерматита
Характерные внешние проявления заболевания:
- покраснения кожных покровов;
- обширные высыпания различной локализации;
- появление микротрещин;
- шелушение кожи.
Главным признаком атопического дерматита, независимо от его вида и провоцирующих факторов, является очень сильный зуд. Взрослые могут указать на наличие неприятной симптоматики и объяснить свои ощущения, чего нельзя сказать о грудничках. Родители могут догадаться о развитии дерматита у младенца не только по внешней симптоматике, но и по изменениям в поведении: при нарушении сна, ухудшении аппетита, беспричинном беспокойстве, плохом наборе массы тела и др. Клиническая картина болезни у детей старше 2 лет достаточно многообразна. Она зависит от возрастной категории, степени распространенности высыпаний, тяжести течения патологии и т.д. При расчесывании зудящих высыпаний на коже образуются трещинки, в которые могут проникнуть патогенные микроорганизмы. В результате происходит инфицирование, приводящее к повышению температуры тела и другим неприятным последствиям.
Диагностика
Даже если человек отлично себя чувствует, при появлении самых первых внешних признаков необходимо проконсультироваться с врачом. Это особенно важно, если речь идет о маленьком ребенке. Специалист должен внимательно осмотреть пациента, опросить его или родителей (зависит от возраста), изучить анамнез, назначить необходимые исследования и установить точную причину дерматита по их результатам.
Методы диагностики, которые показывают наибольшую информативность:
- лабораторные анализы крови и мочи;
- УЗИ внутренних органов;
- накожные аппликационные тесты для выявления специфических антител к различным аллергенам;
- гистологическое исследование пораженных участков кожи.
Также могут понадобиться:
- консультации узкопрофильных специалистов (эндокринолога, дерматолога и т.д.);
- выявление патологии тромбоцитов для исключения синдрома Вискотта — Олдрича;
- оценка иммунного статуса для исключения синдрома Джоба;
- микроскопия чешуек при подозрении на дерматомикоз.
Особенности лечения
Терапия должна быть комплексной. Важно не только устранить выраженную симптоматику недуга, но и изменить образ жизни в целом. Лечение атопического дерматита у детей и взрослых подразумевает первоочередное избавление от всех провоцирующих факторов, которые вызывают негативные реакции организма.
Стандартный перечень мероприятий для устранения патологии:
- использование медикаментов для снятия внешних симптомов;
- качественный всесторонний гигиенический уход за кожными покровами;
- соблюдение специальной диеты;
- налаживание грудного вскармливания, правильное питание кормящей мамы при ГВ, если от дерматита страдает младенец.
В целом терапевтическая тактика зависит от тяжести патологического процесса и его продолжительности. Легкий дерматит устраняется в домашних условиях. При тяжелой форме заболевания требуется помещение в стационар.
Питание
В первую очередь важно устранить продукт, который предположительно является аллергеном, и исключить его из рациона. Если при отказе от такой еды самочувствие улучшается, значит причина атопического дерматита у взрослого или ребенка кроется именно в нем. Затем показано лечебное диетическое питание. Оно нацелено на исключение всех провоцирующих факторов, а не только пищевых аллергенов. В период ремиссии рацион несколько расширяется.
Продукты, от которых стоит отказаться при атопическом дерматите, независимо от возраста:
- мясные, рыбные бульоны;
- шоколад, другие какаосодержащие изделия;
- жареное мясо;
- цитрусовые;
- черная смородина, земляника, дыня;
- мед;
- любые орехи;
- грибы;
- рыбная икра;
- копченые, пряные продукты;
- консервы.
Родители должны уделять особое внимание первому прикорму ребенка. В продуктах не должно содержаться молоко, сахар, бульон, ароматизаторы, консерванты и другие синтетические компоненты. Желательно с самого начала давать специальные несладкие безмолочные каши для младенцев без глютена (например, гречневую, рисовую, кукурузную). При проблемах с опорожнением кишечника прикорм начинается с овощного пюре из кабачков, цветной капусты и т.д. Из фруктов допускаются яблоки и груши. От соков рекомендуется отказаться до достижения ребенком годовалого возраста.
Рекомендованные лекарства
Все препараты должны подбираться исключительно лечащим врачом на основании клинической картины, анамнеза пациента и результатов обследований. В зависимости от симптомов и причин недуга назначаются следующие группы медикаментов:
- Антигистаминные (Супрастин, Тавегил, Кларитин, Дезлоратадин и др.). Показаны для снятия зуда и отечности при кожных проявлениях, а также при атопическом синдроме.
- Наружные противовоспалительные и противозудные средства (например, Протопик, Фенистил гель, Декспантенол) для устранения зуда и раздражения кожи.
- Антибиотики широкого спектра действия. Назначаются в случае присоединения бактериальной инфекции исключительно по рецепту врача.
- Противовирусные наружные средства при осложнении герпетической инфекцией (Ацикловир).
- Гормональные кремы и мази. Высокую эффективность показывают Целестодерм, Тридерм, Адвантан.
- Средства для смягчения и увлажнения кожи (Локобейз Рипеа, Дардиа).
Профилактика
Профилактические меры должны приниматься еще во время планирования беременности будущими родителями. Стоит отказаться от вредных привычек, пройти все необходимые обследования.
Общие рекомендации для пациентов разного возраста:
- соблюдение правил ухода за кожей;
- налаживание грудного вскармливания с ранним прикладыванием к груди еще в роддоме, соблюдение молодой кормящей мамой особой диеты;
- лечение всех сопутствующих патологий;
- ношение одежды из натуральных материалов;
- использование гипоаллергенных косметических средств гигиены;
- регулярная влажная уборка в доме и проветривания;
- ежедневные прогулки на свежем воздухе;
- закаливание детей и взрослых.
При прохождении качественного лечения атопического дерматита и устранении его причин важно строго соблюдать все перечисленные выше правила. Профилактика позволяет избежать рецидивов недуга у взрослых и детей.
Источники
- Атопический дерматит: Рук. для врачей / Под ред. Сергеева Ю.В. // М — 2002;
- Балаболкин И.И., Гребенюк В.Н. // Атопический дерматит у детей // М — 1999.
Информация представлена в ознакомительных целях и не является медицинской консультацией или руководством к лечению со стороны uteka.ru.
Источник https://psormak.ru/articles/kakie-mazi-ot-dermatita-luchshie-gormonalnye-ili-negormonalnye/
Источник https://probolezny.ru/dermatit/
Источник https://uteka.ru/articles/bolezni/atopicheskii-dermatit/