Как проверить состояние сосудов: методы и локализации
Как правило, говоря о болезнях сосудов, в первую очередь имеют в виду поражение стенок артерий – атеросклероз и изменение диаметра сосудов венозного русла – варикозное расширение вен. Однако сосудами пронизан весь человеческий организм и далеко не каждый задумывается, что список заболеваний, относящихся к сосудистой области, насчитывает не один десяток. Сюда относятся всевозможные флебиты, тромбозы, извитости артерий, лимфостазы конечностей, именуемые слоновостью, варикоз малого таза, геморрой и многое другое. Поэтому, своевременно проверить сосуды и их работоспособность – святое дело каждого.
Эти «многоликие» сосуды
Можно только позавидовать «породе людей», которые очень щепетильно относятся к любому малейшему ухудшению своего состояния здоровья. Стала кружиться голова, отекли ли ноги к вечеру, обнаружились вдруг «звездочки» на ногах, значит, что-то не в порядке. Большинство же посмеивается над ними и старается не принимать никаких мер, надеясь, что все «само рассосется». Поэтому не удивительно, что лечение начинается только тогда, когда тяжелейшие симптомы уже налицо.
Сосудистые заболевания медленно, но верно, идут в ногу со временем, став чумой XX, а теперь уже и XXI века. Ученые полагают, что эволюция развития человека не повлекла за собой, каких бы то ни было, видоизменений в сосудистой системе. Не вдаваясь в подробности строения кровеносных сосудов, надо просто понимать, что под «сосудами» понимается тончайшая организованная система, где каждое ответвление отвечает за работу отдельно взятого органа.

Так, артерии стремятся доставить кровь от сердца ко всем органам и тканям, поэтому им помогают еще дополнительные ответвления – артериолы. А венами проложен обратный путь от органов к сердцу. Межклеточное пространство испещрено капиллярами. Больше всего их там, где высок уровень обмена веществ, и серое вещество головного мозга не исключение.
Капилляры, в свою очередь, сливаются в венулы, которые тоже играют не последнюю роль в улучшении микроциркуляции и возврате крови к сердцу. И так вот трудятся они «не покладая рук» на протяжении всей человеческой жизни, чтобы донести до каждой клеточки кровь, напитанную кислородом и всеми необходимыми питательными веществами.
К какому специалисту обратиться?
Порой, чувствуя недомогание, человек затрудняется в выборе нужного специалиста, способного разрешить проблему. Хотя, в любом поселении наверняка найдется фельдшер или терапевт, который принимает пациентов с любыми хворями. Уж он точно подскажет, какой врач специализируется на том или ином заболевании.
В каждом районном центре или, мало-мальски похожем на поселок городского типа, есть врач-невропатолог или невролог, что собственно одно и то же. Невролог – это осовремененное название одного и того же специалиста. Данный врач сможет помочь при травмах и кровоизлияниях в области головного мозга, остеохондрозе, нарушениях сна и координации движений. Одним словом там, где имеют место сосудистые недуги нервной системы.
С целью постановки точного диагноза невролог вправе направить на обследование сосудов головного мозга с применением самых современных методов. Ведь нарушение кровоснабжения не замедлит сказаться на общем самочувствии, что проявляется в виде частых головных болей, головокружения, нарастающего раздражения.

Проверить сосуды на ногах поможет специалист сосудистой хирургии, именуемый ангиолог или ангиохирург. Он осуществляет лечение кровеносных и лимфатических сосудов. В его власти спасти человечество от таких заболеваний, как инсульт, почечная недостаточность, трофические язвы, тромбофлебит, тромбоз и даже нарушение потенции, если оно связано с его спецификой. Важно знать, что столь разнообразный спектр деятельности сосудистого хирурга объясняется тем, что в его компетенции лечение поражений вен, артерий и лимфатических сосудов. Проверить состояние вен можно доверить и более узкому специалисту – флебологу.
Думается, что практически все осведомлены о том, чтобы проверить сосуды сердца, следует обратиться к кардиологу. Хотя, иногда бывает сложно провести четкую границу между истинными заболеваниями сердца и другими сосудистыми болезнями, которые оказывают косвенное влияние на него. Так, ревматизм и миокардит, исконно сердечные недуги, а атеросклероз и флебит наносят больше поражения артериям и венам. И, наконец, гипертония оказывает негативное воздействие на всю сердечно-сосудистую систему.
Каждый из вышеперечисленных врачей может назначить комплексное обследование в рамках своей специализации.
Исследуем сосуды головы и шеи
Итак, долго откладываемый визит к нужному специалисту нанесен. Будем последовательны и начнем с самого важного исследования – головного мозга. Оно имеет место при:
- Инсульте;
- Ишемии мозга;
- Вегето-сосудистой дистонии (ВСД);
- Сотрясении;
- Гипертонии;
- Нарушении мозгового кровообращения;
- Энцефалопатии.
Возможно, больного беспокоит шум в ушах или частые головные боли, головокружение. Это тоже может быть серьезным поводом для обследования.
Магнитно-резонансная томография (МРТ)
Современный метод диагностики, применяемый для исследования сосудов мозга – магнитно-резонансная томография (МРТ). Она позволяет врачу получить данные о структурных и патологических изменениях сосудистого русла мозговой ткани и оценить все, происходящие в данный момент, процессы. МРТ помогает дать оценку состоянию сосудистых стенок, проверить их на наличие бляшек и тромбов.
Эффект во многом зависит от самого аппарата МРТ, поскольку аппарат с магнитным полем 0.3-0.4 Тл имеет низкую разрешающую способность и не сможет увидеть всех мельчайших изменений в сосудах головного мозга. Гораздо качественней провести эту процедуру сможет аппарат МРТ 1,0 Тл или 1,5 Тл. Но, каких-то других преимуществ по отношению к первому наименованию, не имеют.
Порой процедуру МРТ проводят с применением метода контрастирования, то есть, окрашивания крови специальными веществами. Это позволяет быстрее увидеть с помощью томографа патологические изменения, наличие бляшек.
Видео: зачем делать МРТ?
Реоэнцефалография (РЭГ)
Обследование МРТ можно отнести к максимально качественному, но дорогому методу, который применяется далеко не в каждой клинике. Гораздо шире распространен такой способ исследования сосудов головы, как реоэнцефалография (РЭГ). Для обозначения этой процедуры применяется еще термин церебральная реография. Обследование проводится при помощи прибора – реографа, который с достаточно высокой точностью может помочь при диагностике сосудистых заболеваний.
Прибор представляет собой источник тока с пластинчатыми металлическими электродами, которые крепятся к предварительно обезжиренной спиртом коже головы резиновыми лентами. Сами пластины тоже обрабатываются специальной контактной пастой. Затем через них пропускают слабый ток, и начинается процесс регистрации состояния сосудов. Электроды могут накладываться равномерно по всей поверхности головы или сосредотачиваться в зоне травмированного участка.
Подробнее о реоэнцефалографии головы читайте по ссылке.
Информация получается путем наблюдения за процессом электропроводности кровотока и тела, разница между которыми дает эффект пульсации. Таким образом, можно добыть достоверные сведения о скорости кровенаполнения, тонусе и уровне эластичности стенок сосудов. Причем можно получить информацию отдельно о деятельности артериальной и венозной систем, что особенно ценно при подозрении на нарушение венозного оттока.
Допплерография

К основным методам проверки мозга можно отнести дуплексное сканирование сосудов, которое проводится, как правило, вместе с исследованием области шеи. Исследованию подвергаются так называемые брахиоцефальные артерии (шейные сосуды).
Совершенно безболезненная процедура, представляющая собой ультразвуковое исследование (УЗИ), позволяет проверить сосуды головы и шеи, а также сосуды любой области, где бы они не находились. Когда обнаруживается постоянное повышение артериального давления, то есть смысл проверить сосуды почек, поскольку сужение сосудов, отвечающих за кровоснабжение почек, могут привести к тяжелейшей форме гипертонии.
Привлекает простота метода, который не предполагает специальной подготовки к обследованию. Пациент находится в горизонтальном положении на кушетке, а смазанный гелем датчик «гуляет» по телу пациента, выдавая моментально результат на мониторе.
Но процедура, занимающая всего полчаса, так проста только для пациента. К сожалению, этот прибор имеется не в каждом медицинском учреждении. Качество и точность полученных данных во многом зависят от качества самого оборудования, но и специалист должен иметь специальную подготовку, чтобы грамотно и безошибочно интерпретировать полученную информации.
Видео: процесс допплерографии
Ультрасонография
Обследование сосудов шеи вместе с исследованием мозга оправдано тем, что эта область представляет собой единое целое сосудистой системы всей головы, включая сонную артерию и позвоночную артерии, а также заднюю и переднюю области мозжечковой артерии. Благодаря поверхностному расположению сонной артерии можно получить очень ценные данные о состоянии всей артериальной системы организма. Эта же процедура позволяет проверить на тромбы, на наличие фиброзных узлов, что впоследствии может привести к образованию атеросклеротических бляшек.
В ходе проведения исследования пациент лежит на спине, запрокинув голову и отвернув ее в противоположную сторону от зоны обследования. Датчик направляется вверх по шее, затем под челюсть и за ухо. Возможность включения цветного режима позволяет рассмотреть расположение и состояние сонной артерии «во всей красе». Таким же образом, пациент поворачивает голову в другую сторону, освобождая зону обследования, а затем поворачивается на бок, чтобы можно было просмотреть позвоночную артерию.
То, что было описано выше, называется ультрасонография. Она проводится с участием того же прибора – ультразвукового сканера. Показаниями к применению дуплексного сканирования шеи могут быть:
- Головокружение, шаткость походки, потеря сознания;
- Перенесенный инсульт;
- Пульсирующие образования в области шеи;
- Гипертония;
- Головные боли;
- Остеохондроз;
- Резкое снижение зрения, памяти.
Исследуем сердце и сосуды
Такие простые методы диагностики, не предполагающие сложной аппаратуры и проникновения внутрь, как измерение пульса, давления, простукивание и прослушивание сердечного ритма, дают возможность получения общего, поверхностного представления о работе сердца пациента.
Комплексное обследование сердца и сосудов включает в себя:
- Электрокардиограмму (ЭКГ);
- Эхокардиографию (ЭКГ, но в условиях физической нагрузки);
- Ультросонографию сонной артерии, а также сонографию нижних конечностей;
- Проверка эластичности сосудов;
- Реовазография (исследование кровотока в сосудах верхних и нижних конечностей).
Полное обследование, как правило, этим не ограничивается. Проводится дополнительное лабораторное исследование крови на соответствие нормам электролитов, минеральных веществ, липидов, сахара, протромбина и всего, что может включать в себя полный развернутый анализ.
Как уже было сказано выше, любые сосуды можно проверить посредством допплерографии, но если данный способ все же не даст полную картину состояния сердечно-сосудистой системы, то на помощь всегда придет метод компьютерной томографии.
Компьютерная томография

Несмотря на то, что первые томографы появились еще в 1972 году, за прошедшие годы технология прошла многократное усовершенствование. Томограф представляет собой стол с кольцеобразной оболочкой, подключенный к КТ – сканеру. Пациент ложится внутрь кольца, которое вращается и снимает многослойно исследуемую область. Аппарат используется не только для обследования коронарных сосудов, но и грудного, брюшного, тазового отдела и конечностей.
Что касается сердца, то компьютерная томография дает возможность распознать степень сужения сосудов, не совершая внутрисердечных манипуляций. Метод может применяться в обычной поликлинике. Часто, для усиления изображения, вводится контрастное вещество, в качестве которого берется йод. В заключении томограф выдает трехмерную картинку сердца с контрастно окрашенными сосудами, где можно четко увидеть их деформацию, если она имеется. Важно и то, что КТ дает возможность увидеть не только сердце, но и окружающие ткани, что помогает проверить наличие опухоли и состояние аорты.
Коронарография
Этот хирургический метод применяется в крайних случаях и требует реанимационного оборудования. Здесь тоже предполагается введение контрастного вещества, но только через катетер, который в свою очередь вводится в артериальное русло. Специальная рентгеновская установка – ангиограф сканирует весь процесс на монитор.
Эта сложная процедура имеет свои плюсы, поскольку она позволяет не только провести диагностику, но и сразу исправить негативные последствия сужения сосудов. Для этого катетер с баллончиком воздуха подводится к месту сужения и расширяет сосуд.
Читайте подробнее: об ангиографии сосудов и специфике её частного случая – коронарографии сердечных сосудов.
Диагностика варикозного расширения вен
Визит к флебологу или ангиологу не стоит затягивать, если венозный рисунок на ногах становится все более выраженным, а к вечеру ноги отекают, и чувство усталости и тяжести в нижних конечностях не дают покоя. Как правило, врач начинает прием с установления визуальных признаков изменения кожного покрова. Но, чтобы поставить точный диагноз важно владеть информацией о состоянии соединительной ткани и глубоких подкожных вен и их клапанов. Не будем повторяться о дуплексном ультразвуковом сканировании, которое является универсальным методом обследования сосудов, когда имеются еще специфические способы, касающиеся обследования вен нижних конечностей.

Существует множество функциональных проб, которые не обладают точной информативностью, но дают возможность на определенной стадии заболевания определить степень проходимости глубоких вен. Так, например, при маршевой пробе Дельба-Пертеса, пациенту, при наполненности поверхностных вен накладывают жгут на верхнюю часть бедра и предлагают шагать в течение 10 минут. При хорошей проходимости поверхностные вены спадают уже через минуту.
Флебография
Более точную информацию можно получить при обследовании вен способом рентгенографии (флебография, венография) с введением контрастного вещества. Процесс этот довольно трудоемкий, поскольку рентгенограмма делается в различных проекциях. Пациент должен менять положение тела, то задерживать дыхание, то производить вовремя выдох.
Функционально-динамическая флебоманометрия
Этот способ дает более точные сведения, поскольку производится измерение венозного давления при различной физической нагрузке. При состоянии покоя, в вертикальном положении, венозное давление в ногах не может превышать гидростатического. Но чтобы обнаружить поврежденные клапаны, следует все же обратиться к ультразвуковому доплеровскому детектору. Согласно ультразвуковой волне датчик производит различные звуки.
Применяются несколько режимов исследования, позволяющих оценить диаметр вены, просвет, наличие клапана. Достаточно часто врачи используют в диагностике венозного расширения двухцветный анализатор Допплера, который высвечивает вены голубым цветом, а артерии – красным, но он считается малоэффективным.
Видео: репортаж об обследовании ног
Из недосказанного
Процедуру допплерографии с учетом диагноза проходят сегодня тысячи пациентов, и этот метод является на сегодняшний день наиболее доступным в исследовании сосудов. Однако не утихают и разговоры о том, не оказывает ли эта процедура вреда для здоровья. Однако, не доказано и не прослежено на практике, что ультразвук может оказать негативное воздействие на внутриклеточные процессы, поэтому он считается абсолютно безвредным.
Конечно, когда приходится выбирать между вредом процедуры исследования, например, если дело касается МРТ, и, в случае отказа от нее, невозможностью постановки точного диагноза, а значит и полноценного лечения, то результат выбора очевиден. Сосудистые заболевания требуют индивидуального подхода, но есть и банальные причины, ведущие к их стремительному росту среди молодого поколения.
Атеросклероз
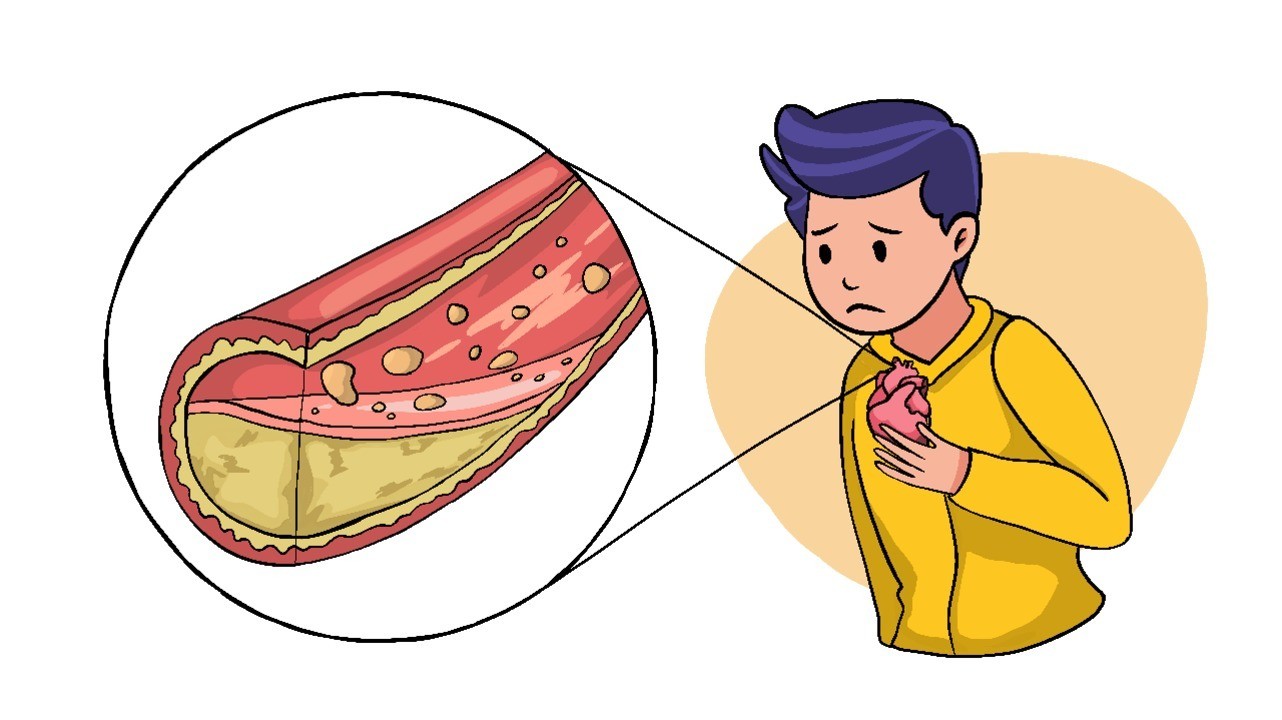
Для многих не секрет, что употребление продуктов, богатых холестерином, негативно сказывается на здоровье. В этой статье мы рассказываем, почему это так, и как холестерин становится причиной ишемической болезни сердца и инфаркта.
Что такое атеросклероз
Атеросклероз — распространенное заболеваний артерий, при котором сосуды теряют эластичность, а на их стенках откладываются липидные фракции (холестериновые бляшки). По мере прогрессирования заболевания размер бляшек увеличивается, структура этих бляшек может меняться, а просвет сосуда становится меньше. Это приводит к нарушению кровотока, а в дальнейшем — инфаркту органа, который снабжается кровью.
Атеросклероз характерен для всех типов артерий, в том числе — аорты, коронарных артерий, сонных, а также артерий конечностей и других. Наиболее распространенные последствия атеросклероза — это ишемическая болезнь сердца и инфаркт миокарда. На фоне атеросклеротического поражения сосудов также могут развиваться: почечная недостаточность, инсульты, гангрена конечностей и другие патологии.
Важно: плохой и хороший холестерин. Под холестериновыми бляшками понимают «плохой» холестерин. Это липопротеины низкой плотности (ЛПНП), в которых много жиров, но мало белка. «Хорошим» холестерином считают липопротеины высокой плотности (ЛПВП), который не представляет опасности для сосудов. Холестерин — жизненно важный компонент, входящий в состав клеточных мембран и ряда гормонов.
Различают несколько разновидностей атеросклероза в зависимости от происхождения и локализации. По первому параметру атеросклероз бывает:
- Гемодинамический — развивается на фоне сосудистых патологий, в том числе и артериальной гипертензии. Воспалительные процессы на стенках сосудов притягивают клетки иммунной системы и жировые фракции. Так образуются бляшки, которые со временем увеличиваются в размерах.
- Метаболический — возникает при нарушениях метаболизма, когда в крови циркулирует избыточное количество ЛПНП. Точные механизмы появления атеросклеротических бляшек на фоне метаболических нарушений пока неизвестны. Неблагоприятными факторами в данном случае являются ожирение, сахарный диабет, чрезмерное употребление простых углеводов и гиподинамия.
- Смешанный — развивается на фоне гемодинамических и метаболических нарушений. Установлено, что в большинстве случаев у пациентов речь идет именно о смешанном атеросклерозе, когда метаболические изменения приводят к гемодинамическим, а те в свою очередь еще сильнее ухудшают обменные процессы.
В зависимости от локализации атеросклероз бывает следующих видов:
- аорты;
- коронарных сосудов;
- сосудов нижних конечностей;
- сосудов головного мозга;
- сосудов почек, печени, поджелудочной железы;
- других сосудов.
Существует еще одна классификация заболевания — по степени развития патологии. Здесь выделяют четыре этапа:
I этап — бессимптомный или доклинический. Выявить атеросклеротические изменения можно только при помощи специальных диагностических инструментов.
II этап — ишемический. Просвет артерий сужается, из-за чего органы, снабжаемые кровью, недополучают питательные вещества и кислород. Наиболее заметны ишемические проявления при атеросклерозе коронарных артерий и артерий головного мозга.
III этап — тромбонекротический. В местах скопления холестериновых бляшек образуются сгустки крови — тромбы. Опасность тромба в том, что он может оторваться от стенки артерии, а затем с током крови закупорить сосуды с меньшим диаметром. Полная закупорка сосуда приводит к некротическим изменениям, что требует немедленного медицинского вмешательства.
IV этап — склеротический. Это терминальный период атеросклероза, на котором пораженная область сосуда заменяется рубцом. Артерия теряет эластичность и не в состоянии выполнять свои функции по обеспечению равномерного тока крови.
Кто в группе риска
Атеросклеротическим изменениям сосудов в той или иной степени подвержены все люди. Все зависит от того, когда атеросклероз приведет к серьезным осложнениям — в 40 лет или в 80. Рассмотрим основные группы людей, которые рискуют встретиться с этой проблемой раньше остальных:
- Люди с артериальной гипертензией. Повышенное давление — повреждающий фактор для сосудов. При повреждении развивается воспалительный процесс, являющийся основным триггером для появления холестериновых бляшек.
- Люди с заболеваниями обмена веществ. Нарушения липидного обмена, сахарный диабет, а также гормональные нарушения являются факторами риска развития атеросклероза.
- Люди, страдающие от ожирения. Этот фактор в совокупности с неправильным питанием — один из основных в развитии атеросклероза.
- Люди, ведущие малоподвижный образ жизни. Гиподинамия ухудшает ток крови, а также способствует развитию застойных явлений.
- Другие факторы. Развитию атеросклероза также способствуют инфекционные заболевания (источники воспаления), неправильное питание, стрессы, наследственные факторы, а также повышенная вязкость крови.
Важно: атеросклероз и холестерин. До конца прошлого века врачи полагали, что между употреблением животной пищи (в которой содержится холестерин) и атеросклерозом существует прямая связь. Считалось, что чем больше употреблять холестерина, тем выше вероятность болезни. Однако для развития атеросклероза одного лишь холестерина недостаточно. Если стенки артерий не повреждены, то сколько бы холестерина не циркулировало в крови, атеросклероза не будет. Кроме того, основное количество холестерина синтезируется в печени, поэтому привнесенный извне холестерин практически не оказывает негативного влияния.
Причины атеросклероза
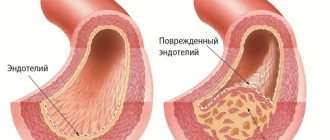
До сих пор точные причины развития атеросклероза неизвестны. Накопленные на сегодняшний день сведения о заболевании показывают, что главная причина атеросклероза — это повреждение внутренней стенки сосуда, например, при высоком давлении. Косвенным подтверждением этой теории является тот факт, что чаще всего атеросклеротические изменения затрагивают места разветвления артерий, куда приходится максимальное давление крови.
При повреждении стенок сосудов развивается воспалительный процесс. Кроме того, усиленный поток крови при повышенном давлении способствует продукции в стенках сосудов молекул адгезии. Они притягивают на себя иммунные клетки, в частности, макрофаги. Со временем макрофаги накапливают в себе окисленные липопротеины и образуют пенистые клетки. Так формируются жировые полоски на стенке артерии, которые затем трансформируются в бляшки.
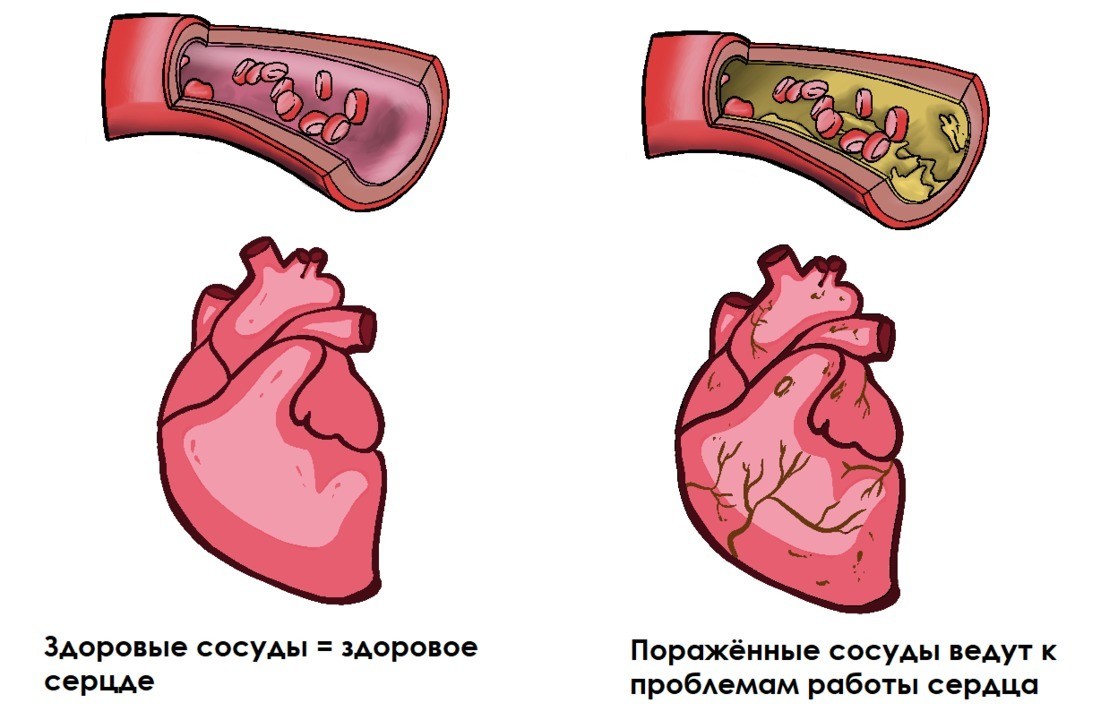
Рисунок 1. Как состояние сосудов отражается на здоровье сердца. Источник: МедПортал
Поэтому одним из наиболее серьезных факторов развития атеросклероза является артериальная гипертензия. При наличии нарушения липидного обмена, это почти всегда приводит к атеросклерозу.
Важно: атеросклероз и мясо. Казалось бы, с понимаем того, что экзогенный холестерин не несет опасности сосудам, мясная пища должна быть реабилитирована. Но не все так просто. Если посмотреть на статистику, то вегетарианцы болезнями сердца и сосудов болеют значительно реже. Согласно последним исследованиям, причина этого может крыться в ТМАО. Такой аббревиатурой называют вещество триметиламиноксид. Причем тут мясо? В мясе содержится много карнитина, который очень нравится кишечным бактериям. В бактериях карнитин превращается в триметиламин (ТМА), который уже в печени окисляется до триметиламиноксида (ТМАО). В настоящее время ТМАО рассматривается как один из факторов развития атеросклероза, инсульта и других сердечно-сосудистых заболеваний. При этом точный механизм развития атеросклероза под воздействием ТМАО пока остается непонятным.
Механизм развития болезни
Рассмотрим подробнее механизмы и три этапа развития атеросклероза, с чего все начинается и чем заканчивается.
Первый этап
Изначально на внутренних стенках артерий образуются жировые полоски и пятна. Из-за воспалительного процесса артериальная стенка отекает, становится рыхлой и притягивает все больше липидных фракций.
Второй этап
Из соединительной ткани и липидов образуются атеросклеротические бляшки. На этом этапе бляшки еще мягкие, поэтому при сильном токе крови они могут разрываться и закупоривать более мелкие сосуды.
Третий этап
На последнем этапе в бляшках скапливается кальций, что делает их тверже.
До сих пор, относительно механизмов развития атеросклероза ведутся дискуссии. Предполагается, что появление атеросклеротических бляшек также связано и с некоторыми инфекциями. Также рассматривают и роль мутаций, при которых стенки артерий становятся более уязвимыми перед повреждающими факторами.
Симптомы атеросклероза
Поскольку атеросклероз поражает различные артерии, то и симптоматика зависит от локализации поражения. При поражении сосудов, питающих сердце, развивается ишемическая болезнь сердца; при атеросклерозе почечных сосудов — почечная недостаточность и так далее. Рассмотрим подробнее симптомы атеросклероза разных артерий.
Атеросклероз сосудов сердца
При поражении атеросклерозом аорты и коронарных артерий на начальных этапах заболевания симптомов у больного нет. Со временем возникают проявления, напоминающие стенокардию. Для атеросклероза сердца характерны боль и ощущение сдавливания в области груди. Боль может распространяться на левую руку и в область под левой лопаткой. Приступ стенокардии в большинстве случаев длится недолго, но в данной случае такие боли могут беспокоить больного часами.
У человека может быть увеличен размер левого желудочка сердца. Это связано с тем, что при атеросклеротическом поражении сердечных сосудов затрудняется ток крови в сердце. Это приводит к переполнению левого желудочка. В таких условиях стенки желудочка начинают растягиваться и утолщаться, поскольку им приходится выполнять дополнительную работу по прокачке крови. Подобные изменения на начальных стадиях хорошо поддаются терапии, поэтому крайне важно как можно раньше обратиться к врачу и начать лечение.
Атеросклероз брюшных артерий
Брюшные артерии питают кровью внутренние органы, располагающиеся в этой области, главным образом, органы ЖКТ. Поэтому при атеросклеротическом поражении сосудов брюшной области у больного возникают жалобы на нарушение пищеварения.
Одним из первых симптомов при атеросклерозе брюшных артерий является боль в животе, тошнота и рвота. Как правило, это затяжные боли, которые могут беспокоить человека о по несколько часов. Как правило, болевые ощущения затрагивают область пупка и верхних отделов живота.
Ухудшение кровоснабжения органов пищеварительного тракта также приводят к вздутию, запорам или диарее. На поздних стадиях атеросклероза брюшных артерий больного часто беспокоит рвота с остатками непереваренной пищи. В тяжелых случаях терминальных стадий атеросклероза возникают некротические изменения тканей кишечника.
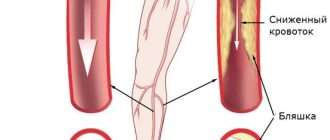
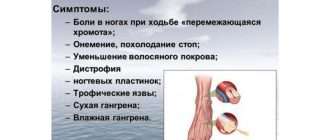
Атеросклероз сосудов нижних конечностей
Как и атеросклероз сердечных артерий, атеросклероз сосудов нижних конечностей — достаточно распространенное явление. Эта болезнь может не проявляться годами, а при прогрессировании патологии у человека появляется боль в ногах. На первых этапах боль возникает при прохождении длительных расстояний. Однако, чем больше закупориваются сосуды ног, тем меньшее расстояние может пройти больной без передышки.
Еще одним косвенным признаком атеросклеротического изменения сосудов нижних конечностей является частичная потеря волосяного покрова на ногах. Происходит это из-за ухудшения кровоснабжения. Также возникают и проблемы с ногтями и кожей.
Опасность атеросклероза нижних конечностей, прежде всего, в трофических нарушениях конечности. Если болезнь не лечить, то со временем возрастает риск появления трофических язв и некротических изменений. В запущенных случаях при атеросклерозе нижних конечностей развивается гангрена, при которой показана ампутация.
Атеросклероз сосудов головного мозга
При атеросклеротическом поражении сосудов, питающих головной мозг, у больного на первом этапе возникают симптомы кислородного голодания мозга. В первую очередь беспокоят головные боли и головокружения. Кроме того, ухудшается концентрация внимания и память. Человек становится более рассеянным и вялым.
При прогрессировании болезни часто начинает беспокоить тошнота, иногда рвота. Из-за нехватки кислорода в головном мозге возможно чувство онемения конечностей. При дальнейшей закупорке сосуда возрастает риск ишемического инсульта, при котором отмирает часть ткани мозга.
Когда обратиться к врачу
При подозрении на атеросклероз из-за наличия в семейном анамнезе сердечно-сосудистых заболеваний, лучше всего будет записаться к врачу, чтобы проверить уровень холестерина.
Врач захочет узнать, был ли в семейном анамнезе люди с повышенным уровнем холестерина, высоким давлением или другими заболеваниями сердца. Также важно сообщить врачу об образе жизни, пищевых привычках, употреблении табака. Помимо этого врачу понадобится информация о том, проходил ли человек тест на холестерин раньше.
Осложнения атеросклероза
В зависимости от пораженных атеросклерозом сосудов у пациента могут развиться следующие осложнения:
- ишемическая болезнь сердца и инфаркт миокарда;
- ишемический инсульт;
- сбои в работе ЖКТ;
- образование тромба;
- аневризма аорты;
- нарушение в работе почек;
- трофические язвы и гангрена конечности;
- другие осложнения.
Диагностика
Диагностика при атеросклерозе включает проведение ряда процедур:
- Осмотр пациента и сбор анамнеза. На первом этапе врач изучает жалобы человека, осматривает кожу (при атеросклерозе она, как правило, бледная), а также прослушивает сердце и измеряет артериальное давление.
- Анализы крови (общий и биохимический). При атеросклерозе у больного может быть повышен сахар, белок, холестерин и некоторые другие показатели. По анализу крови также можно предположить, какие именно артерии поражены атеросклерозом.
- Анализы мочи. Изменения состава мочи особенно заметны при атеросклерозе почечных сосудов.
- Инструментальная диагностика. В зависимости от локализации атеросклеротического поражения, пациенту могут проводить электрокардиограмму, эхокардиографию (УЗИ сердца), фонокардиограмму, ангиографию сосудов нижних конечностей, магнитно-резонансную томографию и другие виды исследований.
После проведения исследований лечащий врач устанавливает точный диагноз и составляет схему лечения.
Особенности лечения

Источник: Yapanda/Depositphotos
Атеросклероз — болезнь, лечение которой не ограничивается одним лишь медицинским вмешательством. Важное значение в лечении заболевания занимает модификация образа жизни. Пациенты должны придерживаться принципов правильного питания и отказаться от вредных привычек. Неотъемлемой частью жизни должны стать ь регулярные физические нагрузки. Их уровень подбирает врач исходя из возраста пациента и общего состояния здоровья. Как правило, это прогулки с постепенным увеличением времени и интенсивности ходьбы.
Для замедления патологического процесса пациенту при атеросклерозе назначают следующие виды лекарств:
- Статины — препараты, снижающие уровень холестерина в крови.
- Секвестранты желчных кислот — препараты, угнетающие выработку желчных кислот. При нехватке желчных кислот намного быстрее утилизируется холестерин.
- Фибраты — препараты, уменьшающие продукцию жиров.
- Сосудорасширяющие препараты. К таким относятся, например, производные никотиновой кислоты. При расширении сосудов кровь легче продвигается по пораженным атеросклерозом сосудам.
В большинстве случаев изменения образа жизни и медикаментозной терапии достаточно для улучшения состояния больного и остановки патологического процесса. Однако в запущенных случаях, при слишком тяжелых изменениях в сосудах и органах, которые они снабжают кровью, пациенту показано хирургическое вмешательство. Основные виды операций при атеросклерозе:
- Шунтирование — создание дополнительных сосудов (шунтов) для обеспечения нормального тока крови.
- Ангиопластика — малоинвазивная операция, при которой в артерию вводится катетер с баллоном на конце. При достижении пораженного участка баллон открывают, что позволяет расширить участок артерии. Затем на это место устанавливают стент — металлическую сетчатую трубку, которая позволяет беспрепятственно продвигаться крови по сосуду.
В лечении атеросклероза крайне важно и лечение сопутствующих заболеваний, так как сахарный диабет, артериальная гипертензия, болезни почек и других.
Диета при атеросклерозе
Диета при атеросклерозе должна удовлетворять следующие принципы:
- Ограничение насыщенных жиров. Человеку рекомендуется уменьшить количество потребляемых животных жиров. Лучше отказаться от жареного мяса, поскольку при жарке происходит изомеризация жиров. Из-за этого в жареном мясе увеличивается доля трансжиров, а от них желательно полностью отказаться.
- Больше овощей и фруктов. Ешьте больше растительной пищи, поскольку в ней содержится клетчатка, которая нормализует уровень сахара и липидов в крови, а также улучшит пищеварение.
- Ограничение соли и сахара. Чрезмерное потребление простых углеводов (сахар, сладости, сладкие напитки, в том числе и натуральный сок) способствует ожирению и нарушению обмена веществ. А слишком большое количество соли в рационе увеличивает риск возникновения сердечно-сосудистых заболеваний в целом.
Крайне важно соблюдать правила пищевого поведения. Никогда не переедайте, ешьте медленно и тщательно пережевывайте пищу. Относительно количества приемов пищи — проконсультируйтесь со своим врачом. Для некоторых пациентов достаточно 2-3 приема пищи в день, а некоторым нужно дробное питание — до 4-6 раз маленькими порциями.
Прогнозы при атеросклерозе
В настоящее время полностью избавиться от атеросклероза невозможно. Пока еще не разработаны такие препараты, которые бы позволили полностью избавиться от бляшек, а самое главное — восстановить стенки сосудов. Поэтому прогнозы при атеросклерозе зависят от того, на какой стадии заболевания пациент обратился к врачу. Если это ранние стадии, то прогноз благоприятный при соблюдении всех рекомендаций врача, особенно касающихся изменения образа жизни.
Профилактика атеросклероза
Профилактические мероприятия в отношении атеросклероза сводятся к соблюдению следующих рекомендаций:
- Соблюдение принципов здорового и сбалансированного питания. Отказ от чрезмерного употребление сахара, соли и жирной пищи.
- Физическая активность минимум 150 минут в неделю.
- Нормализация веса.
- Отказ от вредных привычек (курения, злоупотребления спиртными напитками).
- Контроль психического здоровья и избегание стрессов.
Заключение
Атеросклероз намного легче предупредить, чем лечить. Если с раннего возраста вести здоровый образ жизни, то вероятность атеросклероза и сопутствующих проблем существенно снижается. Так можно защитить свой организм от целого ряда заболеваний, поскольку работы всех органов и систем во многом зависит от состояния сосудов.
Диагностика ишемической болезни сердца: анализы крови

Для диагностики изменений в организме, вызванных ишемической болезнью сердца, применяют лабораторные исследования. Это многочисленные анализы крови, выявляющие высокий риск осложнений ИБС, а также подтверждающие наличие сопутствующих заболеваний — диабета, поражений почек, печени, нарушений липидного обмена и атеросклероза. Помимо стандартных исследований, необходимо определение концентрации холестерина, общего и его фракций, измерение уровня сахара в крови как натощак, так и с нагрузкой. Это поможет в выборе тактики лечения, подборе препаратов и профилактике осложнений.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Анализы крови, дополнительные исследования
Различные анализы крови помогают выявить, есть ли у пациента ишемическая болезнь сердца либо имеется высокий риск ее развития. Необходимо провести не только общий анализ крови, но и ряд биохимических тестов, выявляя отклонения ключевых показателей. Однако, отклонения показателей от нормативных в анализах крови не всегда указывают на наличие болезни. Чтобы анализ крови был максимально точным, нужно заранее обсудить с врачом подготовку к исследованиям и определенные ограничения до дня сдачи крови.
Могут быть назначены:
- Анализ крови для подсчета форменных элементов, уровня гемоглобина и СОЭ;
- Липидный профиль плазмы;
- Анализы крови, определяющие специфические маркеры, указывающие на риск прогрессирования ишемической болезни сердца;
- Определение сахара в крови, причем не только натощак, но и с нагрузкой;
- Уровни электролитов плазмы;
- Определение некоторых ферментов и плазменных белков,
- Анализ крови с определением факторов свертывания, особенно тем пациентам, кто принимает антикоагулянты и антиагреганты.
Липидный профиль: холестерин и дополнительные компоненты
В образцах крови, забранных из локтевой вены, измеряют количество липидов плазмы или связанных с ними веществ. Высокие концентрации общего холестерина специалисты связывают с провокацией сердечно-сосудистых болезней. Холестерин — липофильный спирт, жировая субстанция, которая вырабатывается печенью либо поступает с отдельными продуктами питания. Организму необходим холестерин, чтобы поддерживать здоровье всех клеток. Но избыточные его концентрации приводят к ИБС.
Идеальные значения для лиц в возрасте 20 лет и моложе составляют 2,9-5,1 ммоль/л, а для лиц старше 21 года не более 5,5-5,8 ммоль/л. Повышение концентрации холестерина происходит с возрастом, но есть границы, выше которых резко повышается риск патологий.
Анализ может быть проведен в любое время даже без предварительного голодания. Однако, если холестерин определяется как часть общего липидного профиля, стоит в течение 12 часов перед сдачей крови воздержаться от еды и напитков (кроме воды). Для получения наиболее точных результатов должно пройти не менее двух месяцев после инфаркта, оперативных вмешательств, тяжелых инфекций, травм или рождения ребёнка.
Липопротеиды высокой либо низкой плотности: роль при болезни
Высокие концентрации липопротеинов, обладающих низкой плотностью, определяемые в крови, известны как «хороший» холестерин. Они обычно связаны со снижением риска поражений сосудов, а также развития ишемической болезни сердца. Многие исследователи считают, что ЛПВП связывают «лишний» холестерин, удаляя его из плазмы.
Их уровень не должен быть ниже 1,6 ммоль/л, и чем выше концентрации ЛПВП, тем лучше для пациента.
Липопротеины низкой плотности, циркулирующие в плазме, нередко называют «плохим» холестерином. Высокие уровни данных молекул специалисты связывают с провокацией сердечно-сосудистых патологий, включая ишемическую болезнь сердца, ее осложнений (инсульты либо инфаркты) и внезапной смерти. Снижение ЛПНП-фракции считается основной целью при лечении медикаментами (статины), которые снижают концентрацию холестерина.
Целевые значения для ишемической болезни сердца таковы:
- Менее 1,8 ммоль/л для пациентов с проблемами сердца либо кровеносных сосудов и людей, имеющих крайне высокие риски формирования сердечно-сосудистой патологии;
- Менее 2,5 ммоль/л для лиц с высокими рисками сердечных болезней, но без имеющихся симптомов;
- Менее 3,4 ммоль/л для здоровых людей, у которых низкие риски в будущем заболеть ишемической болезнью сердца.
Перед тем, как сдавать кровь для определения этих показателей, необходим отказ от приема пищи и напитков (кроме воды) на протяжении 8-12 часов. Должно пройти более 2-х месяцев с момента родов, перенесенных операций или инфаркта, тяжелых травм, чтобы анализ был максимально точным.
Триглицериды крови: зачем их определять?

Высокие концентрации триглицеридов крови связывают с болезнями сердца и поражением сосудов. Кровь содержит различные концентрации триглицеридов в разные периоды времени, что зависит от принятого алкоголя и жирных продуктов, избытка сладостей в рационе. Патологическими причинами высокого уровня этих молекул могут быть ожирение и болезни щитовидной железы, поражение печени.
Целевое значение, к которому нужно стремиться — менее 1,69 ммоль/л. Чтобы анализ был максимально точным, кровь следует забирать после 12-часового голодания (можно пить только воду).
Концентрации сахара в крови: зачем их определять?
Важно определение сахара в крови, проводимое строго натощак. Повышенные уровни указывают на диабет или состояния, связанные с нарушением толерантности к глюкозе. При нем организм плохо усваивает глюкозу из-за проблем с синтезом или работой инсулина, особенно при ожирении.
- Сахар крови менее 5,5 ммоль/л — это нормальное значение,
- От 5,6 до 6.9 ммоль/л — это повышенный сахар в крови, сегодня считается нарушенной толерантностью к глюкозе, ранее именовался «преддиабетом». Пациенты, у которых сахар в крови колеблется в этих границах, подвержены повышенному риску развития диабета, им необходима диета, коррекция образа жизни и физических нагрузок.
- Превышение более 7,0 ммоль/л в двух или более образцах крови натощак указывает на развитие сахарного диабета.
Гемоглобин А1с (гликированный) показывает средний уровень глюкозы пациента за последние 2-3 месяца. Повышение уровня гликированного гемоглобина выявляет как преддиабет, так и клинически значимый сахарный диабет.
Считается, что пациенты с диабетом чаще страдают от ИБС. Это означает, что у них повышен риск сердечного приступа. Глобальные профилактические меры по снижению риска ИБС включают понижение показателей ЛПНП-фракции, диету, физические упражнения и пристальное внимание к артериальному давлению.
Специалисты указывают, что пациенты с уровнями HgbA1c от 5,7% до 6,4% подвержены повышенному риску развития диабета (т. е. у них выявляется преддиабет), им могут быть полезны изменения в образе жизни. Уровни HgbA1c, большие или равные 6,5%, указывают на диабет.
Кровь для этого исследования можно собирать в любое время, без предварительной подготовки и голодания.
Источник https://clinic-a-plus.ru/articles/sosudi-veni/13226-kak-proverit-sosudy-vazhnost-obsledovaniya-i-obzor.html
Источник https://medportal.ru/enc/vessels/atherosclerosis/atherosclerosis/
Источник https://medaboutme.ru/articles/diagnostika_ishemicheskoy_bolezni_serdtsa_analizy_krovi/