Синдром раздраженного кишечника

Синдром раздраженного кишечника — состояние, связанное с периодическими болями в животе, нарушениями стула, вздутием живота. Расстройство может возникать спонтанно, с определенной частотой, причиняя большой дискомфорт. Это состояние можно и нужно контролировать, лечить, применять профилактические меры. Ниже — подробная информация о его причинах, симптомах и лечении.
Причины
Синдром раздраженного кишечника часто встречается у взрослых. Его распространенность в мире может варьироваться от 1 до 28%. На частоту встречаемости влияет место проживания(она выше в странах Европы, в США, состояние чаще диагностируют у жителей городов, а не сельской местности), пол (женщины обращаются к врачу с этой проблемой в среднем в два раза чаще, чем мужчины).
При этом синдроме периодически возникают боли в животе. Они сопровождаются метеоризмом, диареей или, наоборот, запорами. Это происходит из-за изменения кишечной моторики и чувствительности к стимуляции, которые, в свою очередь могут быть связаны с сочетанием психосоциальных и физиологических факторов.
Психосоциальные нарушения
Синдром раздраженного кишечника связывают с рядом состояний, среди которых тревожность, депрессия, расстройства сна, хроническая усталость и другие. Конфликты и стрессы могут усиливать симптомы, провоцировать обострение, но иногда они вообще не влияют на появление недомогания.
Физиологические изменения
Особенности физиологии кишечника могут влиять на появление симптомов. При гипералгезии чувствительность кишечника к обычному растяжению стенок повышается, и возникают болевые ощущения. Дискомфорт могут вызывать вегетативные расстройства, острый гастроэнтерит в анамнезе, слишком сильный сократительный ответ толстой кишки на прием пищи. У женщин функции кишечника могут частично зависеть от колебаний уровня гормонов и его изменения в течение менструального цикла.
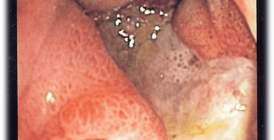
Изображение: Wiki Images — Scientific Animations (Creative Commons Attribution-Share Alike 4.0 International license)
На появление синдрома раздраженного кишечника также могут влиять наследственные факторы, физическое перенапряжение, несбалансированное питание, нарушение работы вегетативной нервной системы, нарушение кишечной микрофлоры. Эти факторы могут оказывать комбинированное действие, усиливая или уменьшая проявления синдрома. В то же время их наличие не означает, что синдром возникнет обязательно. Он не связан со структурными изменениями кишечника (диагностика не выявляет их).
Симптомы

Источник: СС0 Public Domain
При синдроме раздраженного кишечника минимум раз в неделю появляются боли в животе, которые связаны со следующими симптомами или состояниями:
- метеоризм, урчание в животе, усиленное газообразование, вздутие;
- чувство натуживания во время дефекации или ощущение, что кишечник опорожнен не полностью;
- слишком редкий или частый стул (меньше трех раз в неделю либо больше трех раз в сутки), изменение его формы, присутствие слизи в кале.
Главный симптом — абдоминальные боли. Их сила и частота могут меняться: у одних пациентов боли в животе бывают почти каждый день, у других они возникают реже, раз в несколько недель или даже месяцев. Живот может болеть после еды, что сопровождается вздутием, диареей, метеоризмом. Боль также может возникать после пробуждения, стресса, эмоционального возбуждения, физического напряжения. Обычно она проходит после дефекации. Живот не болит по ночам, чаще боль появляется с левой стороны в подвздошной области (боли могут быть и рассеянными). В целом болевой синдром стабильный, не нарастает, не изменяется со временем.
Вздутие живота ощущается пациентами как нарастающий дискомфорт. Нижняя часть живота увеличивается в объеме так, что одежда может становиться тесной. Появляется урчание, наблюдают повышенное газообразование в кишечнике (метеоризм).
У некоторых пациентов могут наблюдаться симптомы, не связанные с желудочно-кишечным трактом:
- мигрени, частые головные боли;
- слабость, быстрая утомляемость, усталость;
- затрудненное дыхание (ощущение неполного вдоха или кома в горле);
- дискомфорт в области груди, сердца (в том числе по ночам);
- изжога, тошнота и раннее насыщение;
- проблемы с мочеиспусканием (слишком частое, появление ложных позывов, ощущение, что мочевой пузырь опорожнен не полностью);
- боли в спине.
Эти симптомы чаще появляются у пациентов, имеющих серьезные психологические, эмоциональные проблемы.
Диагностика
Фото: photomalinka / freepik.com
Чтобы диагностировать синдром раздраженного кишечника, оценивают клиническую картину, историю болезни, потенциальное влияние психологических факторов, проводят осмотр.
Чтобы уточнить диагноз и исключить другие нарушения в работе кишечника, проводят ряд основных исследований и тестов. (таблица 1).
| Таблица 1. Перечень исследований для подтверждения синдрома раздраженного кишечника | |
|---|---|
| Исследование | Результаты |
| Клинический анализ крови | Проводится, чтобы исключить анемию, воспалительный процесс, инфекцию. |
| Биохимическое исследование крови | Контроль метаболических нарушений. При частой диарее; выявление электролитного дисбаланса. |
| Копрологические исследования | Анализы кала на содержание яиц гельминтов, простейших, кишечных патогенов, скрытой крови, патологических примесей. |
| Колоноскопия | Эндоскопическое обследование толстой кишки для оценки внутренней поверхности толстой кишки. |
| Ирригоскопия | Рентгенография толстой кишки с использованием контрастного вещества для диагностики воспалительных процессов слизистой, образования полипов, язв, для оценки строения, эластичности стенок, просвета. |
Дополнительно оценивают психологический статус пациента и отдельно — уровень тревоги и депрессии.
Большое значение имеет дифференциальная диагностика. Важно исключить воспалительные заболевания, инфекции, острые состояния, колиты, метаболические нарушения, другие заболевания. С синдромом раздраженного кишечника не связаны перечисленные ниже симптомы и состояния:
- возникновение болей по ночам;
- потеря веса;
- постоянные боли в животе при отсутствии других симптомов;
- заболевание прогрессирует, его проявления усиливаются;
- повышение температуры, лихорадка;
- наличие у родственников язвенного колита, целиакии, болезни Крона, рака толстой кишки;
- при лабораторной диагностике — выявление скрытой крови в кале, изменений в биохимических показателях крови, лейкоцитоза, повышения СОЭ, снижения уровня гемоглобина.
Это — признаки органических изменений, которые требуют углубленного обследования.
Лечение
Синдром раздраженного кишечника проявляется под влиянием комплекса факторов, и лечение должно компенсировать это и устранять основные симптомы. Для успешной терапии важно сотрудничество между врачом и пациентом, участие больного в лечении, его мотивация для преодоления и психоэмоциональных, и физиологических проблем. Для лечения может использоваться психотерапия, диетотерапия, лекарственные препараты. Врач выбирает методы лечения, учитывая, какие факторы в большей степени влияют на проявления синдрома. Также учитывают особенности здоровья пациента, длительность заболевания, то, как именно проявляется синдром.
Фото: val-suprunovich / freepik.com
Лекарственные препараты
Лекарства выбирают по набору симптомов:
- при диарее назначают обволакивающие, вяжущие и снижающие кишечную моторику лекарства, нормализующие перистальтику;
- при запорах используют слабительные с растительным составом, солевые растворы осмотического действия, другие препараты, усиливающие перистальтику;
- при метеоризме используют прокинетики, спазмолитики для нормализации перистальтики;
- для снятия болевого синдрома назначают спазмолитики.
При выраженных эмоциональных расстройствах (тревожность или возбудимость, неврастения, депрессия), дополнительно могут назначать антидепрессанты или седативные препараты.
Важно! Назначать лекарственные средства, давать рекомендации по их приему, устанавливать дозировки может только врач после подтверждения диагноза. Самолечение может быть опасным, ухудшать самочувствие, затруднять диагностику.
Психотерапия
Если появление симптомов синдрома раздраженного кишечника связано со стрессом, эмоциональным напряжением, тревожностью, помочь в решении проблемы может психотерапия. Чаще других применяют когнитивно-поведенческую терапию. Обычно это — краткосрочное лечение, которое помогает корректировать поведение, эмоциональный отклик, мысли, существующие установки. Реже может использоваться гипносуггестивная терапия, нейролингвистическое программирование или другие терапевтические методики.
Важно! Прежде, чем обращаться к психотерапевту, нужно пройти обследование у терапевта или гастроэнтеролога. Необходимо убедиться в том, что возникающие симптомы связаны именно с синдромом раздраженного кишечника, а не с другими заболеваниями.
Диета
При синдроме раздраженного кишечника пациентам рекомендуют соблюдать принципы здорового питания:
- рацион должен быть сбалансированным;
- лучше есть небольшими порциями, не торопясь;
- при вздутии живота исключают продукты, провоцирующие метеоризм (бобовые, капусту, другие продукты с высоким содержанием ферментируемой клетчатки);
- снижают потребление подсластителей, сахара, фруктозы, чтобы уменьшить риск диареи и метеоризма;
- для борьбы с запорами используют содержащие пищевые волокна пищевые добавки.
При построении плана питания для уменьшения симптомов синдрома раздраженного кишечника могут использоваться готовые диеты. Чаще других рекомендуют диету Low-FODMAP. Это — рацион из продуктов, содержащих минимум FODMAP-веществ (т.н. короткоцепочечных углеводов). К таким веществам относят:
- олигосахариды (содержатся в ржи, пшенице, бобовых, соевых продуктах, чесноке, луке);
- дисахариды (содержатся в молочных продуктах);
- моносахариды (фруктоза);
- полиолы (содержатся в сливах, персиках, грибах, цветной капусте).
Исключение продуктов, содержащих FODMAP-вещества, может уменьшать диарею и метеоризм, но такая диета эффективна не для всех пациентов. Если ее использование не дает результата, нужно отказаться от нее. Также для уменьшения проявлений синдрома раздраженного кишечника может использоваться безглютеновая диета. Формировать подходящий рацион лучше вместе с врачом после обследования.

Рисунок 1. Пример таблицы продуктов по FODMAP-диете. Источник: medicalnewstoday.com
Прогноз
При синдроме раздраженного кишечника прогноз является благоприятным: состояние пациента не ухудшается, а при правильном лечении симптомы можно контролировать или полностью убирать. При легкой форме синдрома обычно достаточно постановки диагноза, консультации, формирования рекомендаций по питанию и назначения препаратов для приема при появлении симптомов. Если состояние длится долго, является средним или тяжелым, назначают комплексное лечение. Пациента направляют к гастроэнтерологу, психотерапевту и альгологу (специалист по лечению боли). Обычно при соблюдении рекомендаций врачей состояние удается быстро улучшить.
Профилактика
Меры профилактики помогают уменьшить проявления синдрома раздраженного кишечника, лучше контролировать его, избегать боли и других симптомов.
Для профилактики врач может назначить соблюдение диеты: сбалансированное, умеренное питание. В рационе не должно быть продуктов, способных провоцировать диарею или запоры, метеоризм, абдоминальные боли. Желательно употреблять как можно меньше алкоголя, газированных, содержащих кофеин или сахарозаменители напитков, есть меньше соленого, острого, жареного. Потреблять пищу лучше небольшими порциями, через равные промежутки времени. Если синдром сопровождается запорами, лучше пить больше чистой воды.
Важно заботиться о собственном психологическом состоянии, сохранять эмоциональное равновесие. Нужно учиться контролировать эмоциональные реакции, осваивать методы релаксации. Чтобы снизить уровень стресса, соблюдают режим дня, контролируют уровень нагрузок, следят, чтобы отдых был достаточным. Хобби, занятия творчеством, увлечения помогают снижать эмоциональное напряжение и уменьшают риск появления синдрома.
Физические упражнения
Для профилактики синдрома раздраженного кишечника эффективны физические упражнения, занятия спортом. Нагрузки должны быть умеренными, посильными. Это может быть ходьба, плавание, гимнастика, йога, цигун, другие виды тренировок.
Влияние физической активности на состояние здоровья пациента с синдромом раздраженного кишечника:
- занятия спортом снимают психическое напряжение, помогают противостоять стрессу, улучшают эмоциональное состояние;
- в сочетании с диетой физические нагрузки нормализуют вес, улучшают общее самочувствие, защищают от недомоганий;
- формирование мышечного корсета в области брюшного пресса может корректировать перистальтику.
Рекомендации по физическим нагрузкам может дать лечащий терапевт, специалист по лечебной физкультуре или врач-реабилитолог. План тренировок составляют с учетом физической подготовки, состояния здоровья. Режим питания при занятиях спортом выстраивают так, чтобы между приемом пищи и началом тренировки проходило не меньше 1,5-2 часов.
Заключение
Синдром раздраженного кишечника можно лечить и контролировать. Правильное питание, здоровый образ жизни и отсутствие эмоциональных перегрузок уменьшают его проявления или полностью устраняют проблему. Главное — убедиться в том, что боли в животе и проблемы со стулом связаны именно с этим синдромом, а не с другими заболеваниями. Для этого нужно обратиться к терапевту или гастроэнтерологу, пройти обследование. По результатам диагностики врач сможет дать более точные и эффективные рекомендации по лечению и профилактике синдрома раздраженного кишечника.
Синдром раздраженного кишечника: что это такое и как с ним бороться?

Гастроэнтерологи часто в своей практике ведут пациентов с функциональными заболеваниями желудочно-кишечного тракта, жалующимися на различные виды болей и вздутие в животе, изменчивую перистальтику кишечника. Синдром раздраженного кишечника – наиболее часто обсуждаемая проблема в этой области. Симптомы часто возникают во время путешествий, из-за смены питания или воды.
Что такое синдром раздраженного кишечника?
Синдром раздраженного кишечника — это функциональное расстройство кишечника, вызывающее боль в животе или дискомфорт, связанный с проблемами кишечника и вариабельной дефекацией.
Синдром раздраженного кишечника очень распространен во всем мире, особенно в высокоразвитых странах. От 20% до 30% населения мира, в том числе около 20% детей, страдают этим синдромом. Более половины этих людей не обращаются к врачу. Хотя женщины в два раза чаще, чем мужчины, обращаются за медицинской помощью по поводу таких проблем. Женщины более эмоциональны и тяжелее переносят причиняемый этим состоянием дискомфорт.
Наиболее часто синдром раздраженного кишечника встречается в возрасте до 40 лет. Эти проблемы затем стихают. Вторая вспышка может произойти после 60 лет. Это больше связано с психоэмоциональным и социальным состоянием повседневной жизни. Доля мужчин и женщин старше 50 лет, обратившихся к врачу с подозрением на синдром раздраженного кишечника примерно одинакова.
Причины синдрома раздраженного кишечника
Причины синдрома раздраженного кишечника точно неясны. Однако научные исследования показывают, что перистальтика кишечника у больных нарушена и слизистая оболочка кишечника особенно чувствительна к механическому или химическому раздражению.
У некоторых больных снижен болевой порог в кишечнике, и они более чутко реагируют на боль. Психологические факторы, такие как нервозность, страх или горе, влияют на пищеварение и могут способствовать развитию синдрома раздраженного кишечника.
Таким образом, в его основе лежат психосоциальные и физиологические факторы. Синдром раздраженного кишечника связан с дисфункцией вегетативной нервной системы. В случае сильного, продолжительного стресса нерешенные ежедневные проблемы могут повысить чувствительность кишечника, что может привести к этому заболеванию.
Причиной могут быть острые кишечные инфекции, такие как сальмонеллез и дизентерия. У таких больных развиваются хронические кишечные расстройства. Как и при любом заболевании, нельзя исключать генетические особенности.
Синдром раздраженного кишечника может быть вызван непереносимостью пищи или аллергией на какой-либо продукт, например, непереносимостью лактозы.
Симптомы синдрома раздраженного кишечника
У некоторых больных симптомы появляются внезапно и без каких-либо предварительных предупредительных сигналов. Однако синдрому раздраженного кишечника часто предшествует желудочно-кишечная инфекция.
Многие пациенты отмечают расстройство желудка с детства. Психосоматические причины, по-видимому, также играют роль: пациенты часто оказывались в очень стрессовых ситуациях незадолго до появления первых симптомов, таких как развод или потеря работы.
Наиболее распространенные жалобы – периодические боли или дискомфорт в животе. Наиболее частая боль возникает в левой половине живота и внизу живота, при вздутии живота, вариабельной дефекации – диарея или запор, или их комбинация. Боль в животе обычно стихает после дефекации и может усилиться после еды. У пациентов с такими симптомами плохое или даже очень плохое качество жизни, поэтому они чаще обращаются к врачам с подозрением на серьезные органические заболевания.
Существуют также симптомы, непосредственно не влияющие на желудок и кишечный тракт, но связанные с синдромом раздраженного кишечника. Например, люмбалгия – хроническая боль в пояснице, головная боль, хроническая усталость, слабость, затрудненное мочеиспускание и половой акт, боль в груди, что заставляет пациента подозревать болезни сердца.
Диагноз
В первую очередь необходимо оценить психологическое состояние больного. Необходим хороший контакт с пациентом. Первый визит к врачу занимает достаточно времени, чтобы все обсудить. Пациента следует обследовать на наличие беспокойства, депрессии и страха.
Очень важно выяснить анамнез заболевания по следующим критериям – ощущения боли и дискомфорта:
- мешают не менее 6 месяцев и длится не менее 3 месяцев;
- уменьшается после дефекации или увеличивается одновременно с дефекацией;
- увеличивается с изменением количества и консистенции абдоминального выброса.
Диагноз синдрома раздраженного кишечника правдоподобен при наличии двух из этих критериев.
Дополнительные критерии:
- дефекация менее трех раз в неделю – запор или более трех раз в день – диарея;
- стул твердый или жидкий;
- выделения из живота затруднены, ощущается неполное опорожнение кишечника;
- в кале имеется примесь слизи, живот вздут.
Чем больше симптомов, тем вероятнее диагноз синдрома раздраженного кишечника.
Также важно оценить возрастную группу риска пациента. Если у больного есть вышеперечисленные жалобы и он старше 50 лет, его следует обследовать очень серьезно. Особенно если есть следующие дополнительные симптомы:
- анемия;
- ректальное кровотечение;
- похудание;
- продолжительная диарея.
В случае положительного диагноза, то есть если синдром раздраженного кишечника подтвердится – это хорошая новость, так как синдром раздраженного кишечника не способствует развитию тяжелых заболеваний.
Какие анализы и анализы необходимо сдать
В первую очередь необходимо исключить другие органические заболевания. Например:
- заболевания желчного пузыря и желчевыводящих путей;
- глютеновую болезнь;
- непереносимость лактозы;
- воспалительные заболевания кишечника;
- рак толстой и прямой кишки;
- острые и хронические инфекции;
- дисбактериоз;
- дивертикулез толстой кишки;
- гинекологические заболевания;
- рак;
- воспаление толстой кишки.
- общий анализ крови;
- С-реактивный белок – CRO;
- биохимические лабораторные анализы;
- исследование кала на паразитарные инфекции, скрытая кровь в кале;
- гормоны щитовидной.
Обследования, которые необходимо провести:
- эндоскопия – гастроскопия и колоноскопия с биопсией;
- УЗИ органов брюшной полости.
Лечение состоит из двух частей:
- Психологической;
- Медицинской.
Врач должен убедиться, что синдром раздраженного кишечника неопасное заболевание и что все эти симптомы вызваны нарушением диеты и стрессом. Больной должен верить, что у него нет серьезного органического заболевания.
К сожалению, стандартной универсальной терапии синдрома раздраженного кишечника не существует. Лекарства применяют по симптомам.
Для уменьшения и предотвращения вздутия живота следует соблюдать диету, рекомендуются пробиотики, антидепрессанты для уменьшения стресса и беспокойства, невсасывающиеся антибиотики, например, рифаксимин.
Если мучают запоры, то рацион должен быть обогащен клетчаткой. Рекомендуются препараты, способствующие дефекации – полиэтиленгликоль или макрогол. В свою очередь, при диарее – диета со сниженным количеством углеводов и клетчатки, лоперамид, подавляющий движения кишечной мускулатуры.
Боль в животе облегчается спазмолитиками, маслом перечной мяты, чаем и, возможно, антидепрессантами. Назначение антидепрессантов требует консультации и участия психотерапевта. `
Синдром раздраженного кишечника

Самым распространенным заболеванием пищеварительной системы, по мнению специалистов, является синдром раздраженного кишечника. Так называют состояние, проявлениями которого являются боли в области живота и изменение характера дефекации. Возникновение нарушений определенным образом связано с расстройством психоэмоциональной сферы пациента.
Общая информация
Синдром раздраженного кишечника (СРК) представляет собой нарушение деятельности пищеварительного тракта, локализованное в толстом кишечнике, связанное с изменением характера перистальтики и пищеварительного процесса. Для него характерно нерегулярное, волнообразное течение, отсутствие прогресса симптоматики и связь между появлениями болей и стрессовыми ситуациями, эмоциональной напряженностью. При этом выраженные органические патологии пищеварительных путей, как правило, отсутствуют.
Заболевание развивается у людей всех возрастных категорий, но наиболее подвержены ему представители активной возрастной группы от 25 до 40 лет. Женщины заболевают в два-три раза чаще мужчин, а в целом, по разным оценкам, СРК встречается у 5-10% населения.
В каких случаях развивается СРК?
У пациентов, страдающих СРК, расстройство пищеварительной системы не может быть названо самостоятельным заболеванием. Основной причиной синдрома раздраженного кишечника, как правило, становится стресс, тревожность или депрессивное состояние. Однако чисто психологической патологией его тоже нельзя считать, поскольку при обострениях в кишечной стенке повышается количество болевых рецепторов, в клетках возрастает концентрация специфических соединений, которые служат медиаторами воспалительного процесса, а в межклеточных промежутках наблюдается скопление лимфоцитов и других клеток, обычно сопровождающее воспаления.
Спусковым крючком для развития заболевания часто становятся:
- стрессы;
- резкая смена режима питания, в том числе из-за путешествий или переезда в другой регион;
- прием антибиотиков;
- кишечная инфекция;
- перенесенная хирургическая операция.
Что бы ни вызвало развитие болезни, у всех пациентов наблюдается одна общая черта – повышенная чувствительность кишечной стенки.
Проявления заболевания

Симптомы синдрома раздраженного кишечника можно разделить на группы по характеру нарушений: течение с нарушениями дефекации, с другими проявлениями, относящимися к пищеварительной деятельности, и с негастроэнтерологическими проявлениями. Первоочередное значение придается следующим признакам.
- Боли в животе. Локализация болезненных ощущений может меняться, часто они ощущаются в подвздошной области слева или справа, могут присутствовать в нижней части живота. Сила болевых ощущений варьирует от небольшого дискомфорта до пронизывающей, кинжальной боли, характер тоже может быть разным – ноющие, острые, постоянно ощущаемые или схваткообразные приступы. Они появляются или усиливаются после еды и появляются или на время исчезают после дефекации. Во время ночного сна боли, как правило, отсутствуют. У женщин боли ощущаются сильнее во время менструаций.
- Вздутие живота. Причиной может быть усиленное образование газов в кишечнике, тогда дискомфорт исчезает после их отхождения. В некоторых случаях чувство распирания не проходит после испускания газов.
- Нарушения дефекации. Принято считать нарушениями либо задержки стула, когда дефекация происходит три раза в неделю или реже, и учащение стула, когда пациент посещает уборную трижды в день или чаще. В первом случае каловые массы становятся твердыми, во втором – размягчаются вплоть до жидкого стула, но возможен и вариант «пробки», когда первая порция уплотнена и выходит с болями, а после нее следуют жидкие массы.
- Позывы к дефекации. В некоторых случаях у пациента возникает непреодолимый позыв к дефекации, вынуждающий его немедленно бросить все дела и посетить туалет. Другое возможное нарушение – ощущение неполной дефекации, когда после отхождения каловых масс приходится задерживаться, ожидая выхода следующей порции.
- Другие нарушения пищеварительной сферы. К ним относят периодически возникающую тошноту, изжогу, отрыжку, боли в правой подреберной области.
Среди симптомов, относящихся к деятельности других органов, наиболее часто встречаются:
- учащение мочеиспускания, в том числе ночью, ощущение незавершенного опорожнения мочевого пузыря;
- боли в области поясницы, суставах или мышцах;
- головные боли;
- слабость;
- ощущение зябкости в пальцах;
- болевые ощущения во время полового акта у женщин, сексуальная дисфункция у мужчин;
- нарушения сна;
- тревога, депрессия, угнетенное состояние, приступы паники.
На наличие проявлений психопатологического характера указывают менее трети пациентов.
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60
Диагностические методы
Для выбора адекватной схемы лечения синдрома раздраженного кишечника врач должен безошибочно установить наличие заболевания. Поскольку его симптоматика достаточно неопределенна и расплывчата, то имеющиеся симптомы проверяют на соответствие Римским критериям:
- признаки СРК должны появиться не менее, чем за полгода до постановки диагноза;
- рецидивирующие боли в области живота в течение 3 последних месяцев должны проявляться не менее трех дней в месяц;
- после дефекации состояние больного должно улучшаться;
- боли связаны с изменением частоты и/или консистенции стула.
При диагностике синдрома раздраженного кишечника медики обращают особое внимание на физическое состояние пациента, которое, как правило, не соответствует его ощущениям. У больного отсутствуют признаки ухудшения пищеварительной функции: нет анемии, электролитный баланс остается в пределах нормы, нет признаков истощения и т. д.
Чтобы исключить наличие органических патологий кишечника, пациенту назначают:
- проведение общего анализа крови;
- клинический анализ кала (общий, на наличие крови, яйца глист);
- эзофагогастродуоденоскопию;
- анализ на с-реактивный белок;
- исследования функции щитовидной железы;
- скрининг на целиакию и на непереносимость лактозы;
- анализ фекальных воспалительных маркеров, чтобы исключить болезнь Крона и язвенный колит;
- колоноскопию с биопсией.
Проведение перечисленных исследований позволяет исключить возможность воспалений и онкозаболеваний кишечника, других органов малого таза, а также эндокринных заболеваний.
Медицинская терапия
Поскольку механизмы развития заболевания изучены слабо, выбор методов лечения зависит от текущей симптоматики и индивидуальных особенностей организма пациента. Единой общепринятой методики не существует, однако при лечении установлена высокая эффективность плацебо. Это говорит о существенной роли психологических факторов в течение заболевания.
Диета при синдроме раздраженного кишечника является одним из наиболее важных факторов, влияющих на самочувствие пациента. Подбор продуктов рекомендуется осуществлять на индивидуальной основе: пациент должен вести записи в дневнике питания и отмечать реакцию организма на те или иные продукты. Рекомендовано регулярное питание без быстрых перекусов. При диарее может принести пользу исключение продуктов с глютеном или лактозой. Частые запоры облегчаются повышением количества продуктов, богатых клетчаткой: овощей, цельнозлаковых каш, отрубей, фруктов.
Не менее важно нормализовать функции нервной системы пациента. Хорошим средством для этого служит умеренная физическая активность: пешеходные прогулки, плавание в бассейне, фитнес, йога и т. д. При необходимости назначаются сеансы психотерапии, прием психотропных средств.
В число клинических рекомендаций при синдроме раздраженного кишечника входит медикаментозная терапия, в том числе:
- гастроэнтеропротекторы;
- спазмолитики;
- средства, нормализующие перистальтику;
- при запорах – слабительные с лактулозой;
- пробиотические препараты;
- антидепрессанты трициклического действия или ингибиторы обратного захвата серотонина.
Эффективность терапии зависит от общего состояния пациента и от тяжести нарушений деятельности нервной системы.
Часто возникающие вопросы
Как лечить народными средствами?
Достаточно эффективными средствами народной медицины показали себя растения, действующие как природные спазмолитики. Это масло перечной мяты, сок алоэ вера, добавление в пищу куркумы и имбиря. Кроме того, многим пациентам помогают сборы трав и травяные чаи с успокаивающим эффектом.
Сколько длится заболевание?
Длительность лечения зависит от многих факторов, но в любом случае процесс не будет быстрым и займет несколько месяцев. При адекватной терапии и соблюдении клинических рекомендаций синдром раздраженного кишечника полностью излечивается.
Как предупредить развитие СРК?
Профилактика синдрома раздраженного кишечника заключается в нормализации режима питания и образа жизни. Необходимо избегать перееданий, придерживаться сбалансированного меню, избегать чересчур жирной и острой пищи, продуктов с быстрыми углеводами. Умеренная физическая активность, поддержание позитивного эмоционального настроя, снижение уровня стрессов тоже способствуют нормализации состояния здоровья.
Источник https://medportal.ru/enc/gastroenterology/intestine/5/
Источник https://medcentr-diana-spb.ru/gastrojenterologija/sindrom-razdrazhennogo-kishechnika-chto-jeto-takoe-i-kak-s-nim-borotsja/
Источник https://www.medicina.ru/patsientam/zabolevanija/sindrom-razdrazhennogo-kishechnika/