Острый аппендицит
Название документа:
Клинический протокол «Острый аппендицит».
Цель документа: Улучшить диагностику атипичных форм острого аппендицита; предотвратить развитие послеоперационных раневых осложнений, снизить длительность пребывания больных в стационаре; повысить восстановление нормальной физической активности.
Этапы помощи:
Первичный, вторичный, треичный уровни оказания медицинской помощи.
Клинический протокол предназначен для врачей семейной медицины, врачей станции скорой медицинской помощи, общих хирургов первичного и вторичного звеньев оказания медицинской помощи, врачей-гастроэнтерологов, врачей-инфекционистов, урологов, акушер-гинекологов, студентов и клинических ординаторов.
Дата создания:
Данный клинический протокол был создан в 2013 году.
Планируемая дата обновления:
Проведение следующего пересмотра планируется по мере появления новых ключевых доказательств или каждые 5 лет. Все поправки к представленным рекомендациям будут опубликованы в соответствующих изданиях.
ОСТРЫЙ АППЕНДИЦИТ
(клинический протокол) МКБ-10-К35
Острый аппендицит (ОА) является самым распространенным хирургическим заболеванием органов брюшной полости и занимает среди них первое место. Наибольшая частота приходится на возраст от 20-40 лет, женщины болеют в 2 раза чаще, чем мужчины. По статическим данным за последние 6 лет РМИЦ Республики Кыргызстана поздняя госпитализация с ОА в среднем составляет 27,5%. Общие осложнения после операции составляют 1,9%, в том числе 1,4% — ИОХВ. Послеоперационная летальность по республике составляет в среднем 0,1%. ОА — наиболее частая причина развития перитонита и внутрибрюшных осложнений.
Своевременная топическая диагностика ОА в практике врача не вызывает трудностей. Однако, правильная постановка диагноза ряда атипичных проявлений ОА, а также ОА у беременных и у лиц пожилого возраста вызывает значительные трудности. Это сказывается на увеличении количества неоправданных аппендэктомий при неизмененном червеобразном отростке.
1. ОПРЕДЕЛЕНИЕ/ОБЩИЕ ДАННЫЕ
Период протекания
Данный клинический протокол был создан в 2013 году.

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Классификация острого аппендицита (по М.И. Лыткину, 1998) [1]
- Простой (поверхностный, катаральный).
- Флегмонозный.
- Гангренозный.
- Перфоративный.
- Неосложненный
- Осложненный:
- аппендикулярным инфильтратом;
- аппендикулярным абсцессом;
- местным перитонитом;
- разлитым перитонитом;
- другими осложнениями (забрюшинная флегмона, межкишечные абсцессы и др.)
По клинической картине:
- С типичной клинической картиной.
- С атипичной клинической картиной:
- с дизурическими расстройствами;
- с симптомами заболеваний желчевыводящих путей;
- с диареей;
- с признаками тяжелой гнойной интоксикации;
- с гиперпирексией.
По клиническому течению:
- Быстро регрессирующий.
- Нерегрессирующий.
- Медленно прогрессирующий.
- Бурно прогрессирующий.
адекватно и своевременно выполненная аппендэктомия; предотвращение послеоперационных раневых осложнений; снижение длительности пребывания больного в стационаре.
Клинические исходы/Критерии оценки. Частота развития раневой инфекции; частота развития перитонита или абсцесса брюшной полости; выраженность боли в послеоперационном периоде; сроки восстановления нормальной функции кишечника и нормальной физической активности; смертность.
Этиология и патогенез
Этиология и патогенез
Основная причина развития острого аппендицита — обтурация просвета червеобразного отростка.
Наиболее частая причина обтурации просвета — каловые камни.
Более редкие причины: инородное тело, новообразование, результат воспаления, гиперплазия лимфоидной ткани, гельминты.
После обтурации просвета червеобразного отростка возникает спазм гладкомышечных клеток его стенки, сопровождающийся сосудистым спазмом. Первый из них приводит к нарушению эвакуации, застою в червеобразном отростке, второй — к локальному нарушению питания слизистой оболочки. Оба процесса становятся причиной возникновения воспаления сначала слизистой, а затем всех слоев червеобразного отростка.
Диагностика
2. ДИАГНОСТИКА
Диагноз острого аппендицита ставят на основании анамнеза, клинического осмотра, результатов лабораторных исследований. В случаях затруднения установления диагноза ОА, вызванных атипичным расположением червеобразного отростка исследование дополняют инструментальными методами диагностики.
- боль в правой подвздошной области;
- иногда характер болей может существенно отличаться от описанных выше вследствие вариабельности анатомического расположения червеобразного отростка,
- отсутствие аппетита, тошнота с однократной рвотой, задержка стула, слабость, недомогание.
— боли начинаются в эпигастральной области, постепенно перемещаются в околопупочную область и через 1-12 ч локализуются в правой подвздошной области (симптом Кохера).
Объективный осмотр
Клиническая картина при остром аппендиците зависит от стадии заболевания и расположения червеобразного отростка.
Температура тела. На ранней стадии заболевания происходят небольшое повышение температуры тела и тахикардия. Значительное повышение температуры тела и учащение пульса свидетельствуют о возникновении осложнений (перфорация червеобразного отростка, формирование абсцесса).
При обычной локализации червеобразного отростка (спереди от слепой кишки), как правило, при пальпации живота имеется болезненность в правой подвздошной области (в точке Мак Бурнея).
Защитное напряжение мышц передней брюшной стенки и симптомы раздражения брюшины свидетельствуют о прогрессировании заболевания и вовлечении в воспалительный процесс париетальной брюшины.
Наибольшее диагностическое значение получила триада симптомов [2]. (Уровень В):
- боль в правой подвздошной области,
- напряжение мышц в этой области,
- положительный симптом Щеткина-Блюмберга.
- при тазовом расположении червеобразного отростка;
- при его ретроцекальном и забрюшинном расположении;
- у больных пожилого и старческого возраста;
- в первые часы заболевания при простом (катаральном) аппендиците.
- Ситковского– у больного, лежащего на левом боку, в правой подвздошной области появляется боль, вызванная натяжением воспаленно измененной брюшины в области слепой кишки и брыжейки червеобразного отростка в связи с его смещением;
- Ровзинга– появление болей в правой подвздошной области при нанесении толчков в левой подвздошной области в проекции нисходящей ободочной кишки;
- Раздольского– болезненность при перкуссии над очагом воспаления;
- пахово-мошоночный симптом Крымова– появление боли после введения кончика пальца и пальпации брюшины через наружное отверстие правого пахового канала;
- Бартоломье-Михельсона– болезненность при пальпации правой подвздошной области в положении больного на левом боку;
- Запирательного отверстия– появление болей при повороте согнутого правого бедра внутрь в положении больного на спине;
- Образцова– при пальпации правой подвздошной области в положении больного на спине боль усиливается при поднимании правой выпрямленной ноги.
- Наличие болей в животе требует целенаправленного исключения диагноза «острый аппендицит» с учетом разнообразия его атипичных форм.
- Сомнения в диагнозе острого аппендицита служат основанием для направления больного в хирургический стационар. При этом в случае атипичной клинической картины допустимо использовать диагноз направления «острый живот».
- Исследование анализа крови на характерные при аппендиците лейкоцитоз и сдвиг лейкоцитарной формулы крови влево.
- При неясном диагнозе, подозрении, когда аппендицит не исключается противопоказано применение местного тепла (грелки) на область живота, а также применение клизм и слабительных препаратов.
- В случае категорического отказа от госпитализации больной и его родственники должны быть предупреждены о возможных последствиях с соответствующей записью в медицинской карте.
- Хирург обязан госпитализировать больного не только с ясным диагнозом острого аппендицита, но и в случаях, когда имеется лишь подозрение на острый аппендицит, при наличии отдельных его признаков.
- При невозможности подтвердить или исключить диагноз острого аппендицита после первичного обследования осуществляется динамическое наблюдение в условиях хирургического стационара: повторные осмотры каждые 2 часа, повторное исследование количества лейкоцитов и лейкоцитарной формулы. Проводят УЗ исследование. По показаниям — консультация гинеколога, уролога.
- Наблюдение осуществляется в течение 12 часов, после чего диагноз острого аппендицита либо снимается, либо принимается решение об операции, либо (при возможности) выполняется диагностическая лапароскопия, которая при подтверждении диагноза закончится лапароскопической аппендэктомией.
Анализ крови на лейкоциты и лейкоцитарную формулу
— Для пациентов с острым аппендицитом характерен умеренный лейкоцитоз (10-18х10 9 /л) с преобладанием нейтрофилов (Уровень В) [3].
— Однако нормальное количество лейкоцитов в периферической крови не исключает диагноз острого аппендицита.
— Если клинические результаты подтверждают у пациента острый аппендицит, нет надобности в дальнейших исследованиях, которые могут привести к задержке хирургического вмешательства [2].
— У пациентов с пальпируемым интрабрюшным инфильтратом должны быть проведены УЗИ или КТ-исследования [4].
Тесты, чтобы исключить другие причины
— Пациентам с сомнительной клинической картиной острого аппендицита для подтверждения или исключения диагноза должны быть назначены УЗИ или КТ-исследования [5].
— Редко, когда при УЗИ удается визуализировать червеобразный отросток по всей длине. Однако, это имеет значение для обнаружения альтернативных причин брюшной боли [6].
— В зарубежных рекомендациях КТ-исследование все чаще используется как начальный диагностический тест на острый аппендицит [7]. В то же время некоторые авторы рекомендуют использовать КТ выборочно при подозрении на острый аппендицит, поскольку задержка в оперативном вмешательстве увеличивает число перфоративных форм острого аппендицита [8]. Более того, КТ, обладая высокой чувствительностью и специфичностью, неприемлема в качестве рутинного исследования из-за лучевой нагрузки и высокой стоимости, ограничивающей ее доступность для большинства лечебных учреждений [2].
— Исследуют общий анализ мочи для исключения возможной инфекции мочевых путей или почечной колики. У женщин репродуктивного возраста должен быть проведен мочевой тест на беременность.
Диагностические тесты при подозрении на острый аппендицит
- Выявление червеобразного отростка в его атипичных местах расположения, включая аппендицит с внутрибрюшным абсцессом.
- Чувствительность составляет 74- 97%, специфичность 47-96%, точность 71-97% [9].
- Утолщение и расширение кишечной стенки, а также воспалительные изменения в окружающих тканях — дополнительные сведения, визуализируемые при компьютерно-томографическом сканировании живота и малого таза. Выявляет атипичное расположение червеобразного отростка.
- Чувствительность составляет 87- 100%, специфичность 95-99%, точность 93-98% [10, 11].
- Высокая информативность, возможность перехода из диагностической манипуляции в лечебную, но это вмешательство инвазивно, требует общей анестезии и сопровождается операционным и анестезиологическим риском.
- Диагностическая точность составляет 99,3%, чувствительность — 99,5%, специфичность — 99,2% [12].
Диагностическая шкала при подозрении на острый аппендицит (шкала Alvarado).
Тест MANTRELS [13].
Тест основан на клинических особенностях пациентов. Чем выше баллов из возможного общего количества 10, тем больше шанс наличия острого аппендицита
M: Перемещение боли в правую подвздошную область = 1 балл A: Анорексия = 1 балл
N: Тошнота и рвота = 1 балл
T: Напряжение в правой подвздошной области = 2 балла R: С-м Щеткина-Блюмберга = 1 балл
E: Повышенная температура = 1 балл L: Лейкоцитоз = 2 балла
S: Сдвиг лейкоцитарной формулы влево = 1 балл.
Баллы 1-4: диагноз ОА мало вероятен,
Баллы 5-7: диагноз ОА вероятен,
Баллы 8-10: диагноз ОА определенный.
Особенности клиничекого течения ОА при атипичной локализации червеобразного отростка
При тазовой локализации
воспалённого червеобразного отростка боли выявляют в надлобковой области; пальпация передней брюшной стенки неинформативна, только при пальцевом исследовании прямой кишки можно выявить важные симптомы острого аппендицита; возможны дизурические симптомы (учащённое болезненное мочеиспускание).
При ретроцекальном расположении червеобразного отростка боли смещены в правый фланг и правую поясничную область.
Подпеченочный острый аппендицит. Изредка наблюдается высокое медиальное (подпеченочное) расположение червеобразного отростка, что очень затрудняет диагностику острого аппендицита. Болезненность в области правого подреберья, наличие здесь же напряжения мышц и других симптомов раздражения брюшины скорее всего порождают мысль об остром холецистите. Между тем в этом случае типичный для приступа острого аппендицита анамнез является отправной точкой для установления правильного диагноза. Помимо этого, в большинстве случаев острого холецистита удается пальпировать увеличенный желчный пузырь, в то время как при остром аппендиците пальпировать какое-либо патологическое образование в животе не удается; исключение составляют лишь случаи аппендикулярного инфильтрата.
Левосторонний острый аппендицит. Еще реже в клинической практике встречается так называемый левосторонний аппендицит. Он наблюдается либо при обратном расположении внутренних органов (situs viscerum inversus), либо в случае мобильной слепой кишки, имеющей длинную брыжейку. В том и другом случае типичные для аппендицита симптомы наблюдаются в левой подвздошной области. Вместе с тем, если при подвижной слепой кишке аппендэктомия может быть без труда выполнена путем обычного правостороннего доступа, то в случае истинного обратного расположения внутренних органов необходимо произвести разрез в левой подвздошной области. Вот почему, наблюдая клинику левостороннего острого аппендицита, необходимо прежде всего убедиться в отсутствии указанной аномалии, а затем уже дифференцировать аппендицит от других острых заболеваний органов брюшной полости.
Дифференциальный диагноз
Дифференциальный диагноз
Острый аппендицит нужно дифференцировать почти от всех острых заболеваний органов брюшной полости и забрюшинного пространства при состоянии «острый живот» (табл.1).
- Начинается с довольно сильных схваткообразных болей в верхних и средних отделах живота, неоднократная рвота вначале съеденной пищей, а затем и желчью, проявляется частый жидкий стул;
- В анамнезе провоцирующие алиментарные факторы (приём большого количества жирных и острых продуктов, алкоголя и пр.);
- При объективном исследовании живота обращает на себе внимание отсутствие локализованной болезненности, симптомов раздражения брюшины и симптомов, характерных для острого аппендицита. При аускультации живота выслушивается усиленная перистальтика. Пальцевое ректальное исследование выявляет наличие жидкого кала с примесью слизи.
- Употребление в пищу недоброкачественных продуктов сопровождается проявлениями острого гастрита или острого энтерита.
- Больные жалуются на ухудшение самочувствие, рвоту, боли в подложечной области.
- Установление того факта, что такую же пищу ели другие члены семьи и поражение имеет групповой характер и на первый план выступает тяжелая интоксикация организма, даёт возможность исключить острый аппендицит.
- Боль локализуется в эпигастральной области, реже начинается в левом подреберье приобретая характер опоясывающей. Выраженность боли варьирует от небольшого дискомфорта до очень интенсивной, буквально нестерпимой. Боль постоянная, непрерывно нарастающая.
- При объективном исследовании живота обращает на себя внимание несоответствие между тяжестью общего состояния и относительно невыраженной болезненностью в эпигастральной области, живот несколько вздут. Напряжение мышц или отсутствует, или слабо выражено. Выявляются характерные симптомы для острого панкреатита: отсутствие пульсации брюшной аорты в эпигастрии, болезненность левого рёберно-позвоночного угла (симптом Мэйо-Робсона), паретическое состояние желудка и поперечно-ободочной кишки (симптом Керте )
- Повышение диастазы в моче;
- Определение активности амилазы в сыворотке крови.
- Неотложнаясонографи я поджелудочной железы и парапанкреатической клетчатки,
- Диагностическая лапароскопия и компьютерная томография.
- Острая внезапная, бурно нарастающая боль, издавна сравниваемая с ударом кинжала: доскообразное напряжение брюшных мышц, симптом Спижарного — исчезновение печеночной тупости при перкуссии живота.
- Наличие язвенного анамнеза: частые голодные боли в эпигастрии, изжога.
- При прикрытых перфоративных язвах экссудат излившийся в правую подвздошную ямку вызывает раздражение брюшины в правой подвздошной области. Во время операции несоответствие выпота в правой подвздошной ямке (желудочное содержимое с примесью желчи) заставляет прибегнуть к срединной лапаротомии.
- Свободный газ под правым или левым куполом диафрагмы
- Высоко информативна неотложная ФГДскопия
- При остром холецистите боль возникает в правом подреберье, часто иррадиирует в правое плечо, правое надплечье или в область лопатки. Тошнота и повторная рвота, которая не приносит облегчения.
- Боль связана с приемом жирной, жареной, копченой, острой пищи.
- Патогномоничным для острого холецистита являются симптом Ортнера — болезненность при поколачивании правой реберной дуги ребром кисти; симптом Кера— боль в области проекции желчного пузыря на переднюю брюшную стенку при пальпации на высоте вдоха; симптом Мэрфи — непроизвольная задержка дыхания на вдохе при пальпации этой области; Мюсси-Георгиевского (френикус- симптом) — болезненность при надавливании пальцем правой надключичной ямки между ножками грудиноключично-сосцевидной мышцы.
- Иктеричность склер и темная окраска мочи свидетельствуют об осложненном течении острого холецистита.
- Обнаружение в моче желчных пигментов, повышение уровня щелочной фосфатазы и гипербилирубинемия.
- Сонографические изменения в стенке желчного пузыря и в тканях, прилежащих к желчному пузырю
- Чаще встречается у детей и у больных пожилого и старческого возраста.
- Абдоминальная боль в правой половине живота может возникать как реакция на плеврит или нижнедолевую пневмонию. Вначале боль проявляет себя на вдохе и при изменении положения тела больного, при кашле. При щадящем дыхании она исчезает.
- До развития болевого симптома присутствуют признаки эндогенной интоксикации или анамнестические указания в пользу заболевания легких.
- Постановке правильного диагноза помогают аускультация легких.
- Обычно наблюдается у детей с недавне перенесенной инфекцией верхних дыхательных путей.
- Боль в животе обычно диффузна с напряжением мышц передней брюшной стенки не характерной для правой подвздошной области
- Спазмы могут присутствовать, но регидность обычно отсутствует.
- Генерализованное увеличение лимфатических узлов может быть отмечено.
- Нет специфического теста, чтобы подтвердить диагноз.
- Относительный лимфоцитоз является наводящим на размышления.
- Отрицательный ультразвук или помощь результатов КТ исключают другие диагнозы.
- Данная патология чаще наблюдается у детей и клинически проявляет себя схваткообразной болью при отсутствии напряжения мышц живота.
- Симптомы раздражения брюшины сомнительные. Пальпаторно в животе определяется малоболезненное подвижное образование — инвагинат. Наряду с этим имеются симптомы, типичные для кишечной непроходимости: вздутие живота, задержка отхождения стула и газов, при перкуссии определяется тимпанит. Нередко в прямой кишке выявляют слизь с кровью.
- Обнаружение чаш Клойбера рентгенологически;
- Сонографически выявляется симптом «мишень в мишени», выраженная пневматизация петель кишок с уровнем жидкости в них.
- Трудности при дифференциации с аппендикулярным инфильтратом.
- В течение определенного периода времени больного беспокоит слабость, недомогание, плохой аппетит. Наряду с этим отмечается снижение массы тела, нарушение стула, периодическое урчание и вздутие живота, неинтенсивная периодическая схваткообразная боль в правой половине живота.
- В анализах крови выявляется ускоренная СОЭ, хроническая анемия.
- Предварительный диагноз позволяет установить сонография, а окончательный — фиброколоноскопия с биопсией.
- При воспалении дивертикула Меккеля характер боли, ее развитие во времени ни чем не отличается от таковой при остром аппендиците.
- При опросе больного с воспалением дивертикула Меккеля можно выяснить существование подобных болей в прошлом и неоднократные обследования пациента с подозрением на острый аппендицит.
- При сонографии дивертикул Меккеля выглядит как округлое образование, напоминающее кисту, слияние которого с тонкой кишкой соответствует месту наибольшей болезненности живота. Его стенка имеет такое же строение, как и стенка кишки, но утолщена за счет воспаления.
- Диагностическая лапароскопия.
- Взрослые с лихорадкой, тошнотой, рвотой, диареей, боли в правой подвздошной области и локализованное напряжение мышц. Боль носит постоянный нарастающий или схваткообразный характер. Обычно боль локализуется сразу же в правой половине живота, сопровождается умеренным вздутием живота, усиленной перистальтикой. Тенезмы, частый жидкий стул с примесью слизи и крови.
- В анамнезе подобные, но менее интенсивные боли беспокоят на протяжении длительного (месяцы и годы) времени и сопровождаются периодическими поносами.
- Сонографически при болезни Крона воспаление всех слоев кишечной стенки проявляется ее утолщением, гиперэхогенностью и потерей нормального чередования эхогенных и гипоэхогенных слоев. Перистальтика пораженных сегментов резко ослаблена.
- ведущим методом дифференциальной диагностики является диагностическая лапароскопия.
- Боль схваткообразная, больные беспокойны, мечутся в постели, пытаясь принять щадящее положение тела. Боль часто сопровождается учащенным мочеиспусканием, резью и иррадиацией в мочеиспускательный канал.
- Возникновению такой боли обычно предшествует прием острой пищи, тряская езда, водная нагрузка, прием алкоголя.
- Боль может сопровождаться слабыми симптомами раздражения брюшины, что зависит от уровня обструкции мочеточника конкрементом.
- Гематурия.
- Лейкоцитоза нет.
- Рентген брюшной полости может выявить кальцинированный камень.
- При сонографии можно определить наличие конкрементов на всем протяжении мочевыделительного тракта, расширение чашечно-лоханочной системы, мочеточников.
- Пиелография и КТ подтверждают диагноз.
- Боль возникает внезапно, сразу же локализуется в надлобковой области и быстро распространяется в правую или в левую подвздошную область.
- Возникновение такой боли пациентки обычно связывают с физической нагрузкой или с половым актом.
- В анамнезе аменорея 6-8 недель, субъективные признаки беременности, мажущие кровянистые выделения из половых путей.
- При осмотре признаки коллапса.
- При пункции заднего свода влагалища кровь со сгустками.
- Гемоглобин, гематокрит снижены или быстро снижаются в динамике.
- Положительные или сомнительные тесты на беременность.
- При сонографии определяется свободная жидкость в брюшной полости
- Острая боль внизу живота, тошнота, рвота, обмороки, слабость и головокружение, позывы на дефекацию.
- Признаки острого живота.
- При вагинальном исследовании резкая болевая реакция на смещение шейки матки, пальпация придатков резко болезненна.
- Пункция заднего свода влагалища – кровь или серозно-геморрагическая жидкость.
- Степень анемии соответствует количеству крови, излившейся в брюшную полость.
- Тесты на беременность отрицательные.
- При сонографии наличие свободной жидкости в брюшной полости.
- Подострое начало, нарастающая боль, часто после внутриматочных вмешательств, при менструации.
- Субфебрильная температура, иногда выше 39 0 С.
- Чаще двусторонняя боль, усиливающаяся при глубокой пальпации.
- При вагинальном исследовании матка не изменена, определяются резко болезненные придатки, чаще с обеих сторон.
- Лейкоцитоз, сдвиг формулы влево.
- На УЗИ увеличенные придатки, в просвете трубы иногда гной.
ОСТРЫЙ АППЕНДИЦИТ У ЛЮДЕЙ ПОЖИЛОГО ВОЗРАСТА
Постановка диагноза аппендицита в пожилом возрасте чаще представляет трудности и становится причиной более поздних хирургических вмешательств. Типичные клинические симптомы (боли в правом нижнем квадранте живота, тошнота, рвота, повышение температуры тела) могут отсутствовать. Кроме того, клинические симптомы острого аппендицита могут имитировать наличие других, более частых заболеваний брюшной полости у пожилых. Ошибки в диагностике аппендицита у лиц пожилого возраста отмечаются в 15–35% случаев [14].
ОСТРЫЙ АППЕНДИЦИТ У БЕРЕМЕННЫХ
Наиболее распространенное хирургическое заболевание у беременных, угрожающее жизни матери и плода. Аппендицит во время беременности встречается в 0,03-5,20% случаев [15].
В целом на первую половину беременности приходится 3/4 всех наблюдений острого аппендицита [15]. Наиболее часто аппендицит возникает в I (19-32%) и II триместрах (44-66%) беременности, реже в III триместре (15-16%) и послеродовом периоде (6-8%) [14]. Между тем, деструктивные формы аппендицита чаще возникают в III триместре и послеродовом периоде, а перинатальные исходы бывают хуже, если заболевание развилось во II триместре беременности [16].
Характерные симптомы ОА у беременных [15]:
Усиление боли в правой подвздошной области в положении на правом боку — симптом Бартоломье-Михельсона, появление болезненности в правой подвздошной области при подталкивании по левому ребру матки — симптом Грегори, выраженная болезненность при пальпации в положении на левом боку — симптом Ситковского, усиление боли при приведении к животу правой нижней конечности — симптом Лароша, кашлевой симптом Черемского — появление боли в правой подвздошной области при кашле.
Необходимо производить УЗИ, использование которого повышает процент правильных диагнозов до 83% [17]. Приоритет в диагностике аппендицита у беременных принадлежит лапароскопии. Применение лапароскопии как оптимального метода диагностики атипичных и малосимптомных форм аппендицита безопасно во всех триместрах беременности и послеродовом периоде (Level II, Grade B) [18].
При оценке лабораторных показателей необходимо помнить, что повышенный лейкоцитоз у беременных — явление физиологическое. Придавать значение этому показателю следует, когда число лейкоцитов превышает более 10000 мл 3 . Имеет значение не столько сам лейкоцитоз, сколько его изменение в динамике. Лейкоцитоз, нейтрофильный сдвиг влево в лейкоцитарной формуле, лимфоцитопения свидетельствуют в пользу аппендицита. По степени выраженности лейкоцитоза можно судить о глубине морфологических изменений в червеобразном отростке.
Лечение
ЛЕЧЕНИЕ ОСТРОГО АППЕНДИЦИТА
Установленный диагноз острого аппендицита — абсолютное показание к оперативному лечению.
Аппендэктомии предшествует внутривенное введение антибиотиков широкого спектра действия с целью профилактики гнойных осложнений (Уровень С) [19].
Периоперационная антибиотикопрофилактика (ПАП) раневых осложнений
Для ПАП при аппендэктомии рекомендуются антимикробные препараты (АМП) активные в отношении анаэробов (B.fragilis) и гр- микробов (E.coli). Учитывая доступность и затрато-эффективность в Кыргызской Республике рекомендуются цефазолин + метронидазол, при аллергии к бета-лактамам – клиндамицин + гентамицин или метронидазол + гентамицин или метронидазол + ципрофлоксацин (уровень (А) [20].
Как показали РКИ однократное введение АМП снижало частоту ИОХВ так же как и 2-3 кратное введение [20].
Что касается осложненного аппендицита, то для Кыргызской Республики приемлемы (в порядке увеличения стоимости) гентамицин + метронидазол, ципрофлоксацин + метронидазол, цефтриаксон + метронидазол, цефуроксим + метронидазол, ампициллин_+сульбактам, имипенем + циластатин. (В-III) [21].
Стандарты ПАП
(см. национальное руководство по ПАП).
Неосложненный острый аппендицит:
Цефазолин 1 гр в/в струйно + метронидазол 500 мг/100 мл в/в капельно во время премедикации пациента перед операцией однократно.
При неосложненном остром аппендиците профилактическое введение антибиотиков широкого спектра действия должно проводиться в течение 24 час (УровеньA) [22].
При осложненном аппендиците (гангренозная форма, перфорация, периаппендикулярный абсцесс, аппендикулярный инфильтрат, перитонит) применяют антибактериальную терапию до нормализации температуры тела и лейкоцитов крови.
Обезболивание:
- лапароскопическая аппендэктомия – эндотрахеальный наркоз;
- открытая аппендэктомия из доступа по Волковичу-Дьяконова – внутривенный наркоз;
- открытая аппендэктомия при перитоните – эндотрахеальный наркоз или эпидуральная анестезия.
- лапароскопическая аппендэктомия (типичная, атипичная) – операция выбора;
- аппендэктомия из лапаротомного доступа (типичная, атипичная);
- аппендэктомия из внебрюшинного доступа при забрюшинном расположении отростка.
По сравнению с открытой аппендэктомией лапароскопическая аппендэктомия может сократить время пребывания пациента в стационаре, уменьшить послеоперационную боль и раневые осложнения, но может привести к увеличению уровня внутрибрюшных абсцессов (Уровень А) [23].
Этапы операции: [1, 24]
1. Доступ:
а. Косой переменный («кулисный») Волковича-Дьяконова через точку Мак Бурнея.
- выраженные технические трудности;
- осложнение диффузным распространённым перитонитом;
- ошибка в диагнозе.
- при разрезе по Волковичу-Дьяконова расширение операционного доступа производится по способу Богоявленского-Колесова: из нижнего угла разрез продолжается медиально с пересечением стенок влагалища прямой мышцы живота и отведением мышцы медиально;
- срединный лапаротомный доступ при необходимости может быть продлен кверху или книзу.
- растяжение отверстия в брюшине до нужного размера крючками недопустимо. Брюшина должна быть рассечена на необходимую длину острым путем;
- при вскрытии брюшной полости необходимо обратить внимание на наличие и характер выпота в брюшной полости. Наличие желчного, калового или обильного гнойного выпота служит показанием к лапаротомии;
- при обнаруженном несоответствии изменений червеобразного отростка клинике заболевания необходима дополнительная интраоперационная ревизия (терминальный отдел подвздошной кишки на предмет болезни Крона или дивертикула Меккеля, брыжейка илеоцекального отдела кишечника на предмет лимфатических узлов, пальпация и осмотр слепой кишки на предмет опухоли, осмотр правых придатков матки, пальпация мочеточников);
- при вторичном (поверхностном) аппендиците вначале санируется основной (первичный) патологический процесс, а затем осуществляется аппендэктомия;
- при выявленной гинекологической патологии и отсутствии данных за патологию червеобразного отростка аппендэктомия не показана;
- при обнаружении рыхлого аппендикулярного инфильтрата выполняется аппендэктомия с санацией и дренированием подвздошной ямки;
- обнаружение плотного воспалительного инфильтрата во время операции исключает активные манипуляции по поиску и выделению отростка;
- вскрытие и дренирование периаппендикулярного абсцесса предпочтительно осуществлять внебрюшинно через дополнительный разрез в боковых отделах живота.
4. Мобилизация червеобразного отростка. Основание червеобразного отростка расположено у места слияния трёх продольных слоев мышечной оболочки слепой кишки.
- типичная;
- ретроградная (если червеобразный отросток не выводится в рану).
- погружной способ. Культю перевязывают лигатурой из рассасывающегося материала и погружают в купол слепой кишки «кисетным», «Z»-образным или узловыми швами);
- лигатурный способ. Культю перевязывают лигатурой из нерассасывающегося материала (капрон) и не погружают (в детской практике, в эндохирургии).
- при остром простом аппендиците в брюшной полости обнаружен экссудат (геморрагический, желчный, гнойный, кишечный);
- при невозможности интраоперационно обнаружить червеобразный отросток в типичном месте.
- гангренозная форма воспаления отростка;
- инфильтрация стенки слепой кишки и возможность несостоятельности швов, погружающих культю;
- неполное удаление червеобразного отростка;
- удаление отростка из инфильтрата или абсцесса;
- ненадежный гемостаз;
- технические трудности во время операции;
- ретроградная аппендэктомия;
- забрюшинное расположение отростка;
- наличие другой патологии органов брюшной полости;
- перитонит.
Предпочтение следует отдавать полихлорвиниловым и силиконовым дренажам. Дренажи из брюшной полости удаляются при отсутствии отделяемого, появлении перистальтики, формировании дренажного канала. Силиконовые дренажи могут находиться в брюшной полости до 5-6 суток. При дренировании брюшной полости дренажи вводят через отдельный разрез брюшной стенки.
- зашивание брюшной полости наглухо;
- зашивание брюшной полости наглухо и выведение дренажа через контрапертуру;
- наложение первично-отсроченных швов (при местном гнойном перитоните, технических сложностях во время обработки культи червеобразного отростка, длительной и травматичной операции);
- тампонирование раны марлевыми тампонами (при этом рану не зашивают или зашивают частично);
- наложение лапаростомы (при разлитом гнойном перитоните).
Опухоль слепой кишки – правосторонняя гемиколэктомия. Вместе с тем объем операции зависит от операбельности опухоли, переносимости вмешательства и должен быть согласован с анестезиологом.
Дивертикул Меккеля – удаление дивертикула.
Гранулематозный колит (болезнь Крона) – операцией выбора является резекция пораженного участка кишки (срединная лапаротомия), интубация кишечника и дренирование брюшной полости.
- нарушенная внематочная беременность (с внутрибрюшным кровотечением) – удаление маточной трубы;
- при трубной беременности с размерами плода менее 5 см без внутрибрюшного кровотечения выполняется органосохраняющая операция – продольная сальпинготомия;
- разрыв кисты яичника – электроклазия кисты (при малых размерах кисты) или клиновидная резекция яичника (при больших размерах кисты);
- перекрут кисты яичника – удаление кисты яичника;
- разрыв большой ретенционной кисты яичника – энуклеация кисты;
- пиосальпинкс – удаление маточной трубы;
- подозрение на опухоль яичника – овариэктомия.
Объем лечебных мероприятий зависит от течения послеоперационного периода.
При благоприятном течении, о чем свидетельствует постепенное улучшение самочувствия больного, нормализация температуры тела, пульса, состава крови, восстановление адекватной функции кишечника и т.д., целесообразен ранний активный двигательный режим. Однако при этом необходимо учитывать возраст пациента, форму аппендицита и характер сопутствующих заболеваний. В большинстве случаев после ЛАЭ пациенты могут вставать и ходить через 6-8 часов после операции, при зашитой ране после ОАЭ – через 12-16 часов, а при открытой ране – через 12-16 часов с использованием брюшного бандажа.
Потребность в применении обезболивающих препаратов, как правило, не превышает двух суток.
Применение антибактериальных препаратов зависит от формы острого воспаления червеобразного отростка:
- при катаральной форме острого аппендицита антибиотики не применяют (достаточно введения препарата до операции);
- при флегмонозной их применяют в течение 24 часов;
- при гангренозной форме, периаппендикулярном абсцессе, перитоните применяют антибактериальную терапию.
Через сутки после операции разрешают прием жидкой пищи, а с восстановлением функции кишечника – практически обычный пищевой режим (исключение составляют жирная, жаренная, острая пища, копчености, цельное молоко).
Если во время операции брюшная полость была дренирована, обязательно осуществляют контроль за объемом и характером отделяемого по дренажам. Сроки удаления дренажей зависят от цели и причин их установки. Если дренаж установлен для контроля за гемостазом, его удаляют через 16-24 ч после операции.
При осложненном аппендиците дренажи из брюшной полости удаляются при отсутствии отделяемого, появлении перистальтики, формировании дренажного канала.
При необходимости проводят профилактику тромбоэмболических осложнений. По показаниям проводят лечение сопутствующих заболеваний.
Швы снимают на 6-8 сутки, а при произведенной лапаротомии — на 10-12 день после операции. Выписку больных после ЛАЭ осуществляют на 2-5-е сутки, после открытой аппендэктомии – на 6-8-е сутки.
Контрольные анализы крови и мочи назначаются через сутки после операции и перед выпиской. Удаленный макропрепарат подлежит гистологическому исследованию.
- Нормальная температура тела;
- Нормальные показатели лабораторных анализов;
- Отсутствие серьезных осложнений при заживлении операционной раны.
Информация
Источники и литература
- Клинические протоколы Министерства здравоохранения Кыргызской Республики
- 1. Неотложная хирургия органов брюшной полости (клиническое руководство) /Р.Л. Ахметшин, А.а. Болджиар, П.А. Болджиар и др.; под ред. П.Г. Кондратенко, В.И. русина. – Донецк, 2013. – 720 с. 2. Itskowitz MS, Jones SM. Appendicitis. Emerg Med. 2004;36:10-15. 3. Andersson R.E. Meta-analysis of the clinical and laboratory diagnosis of acute appendicitis. Br J Surg. 2004;91:28-37. 4. American College of Radiology. Palpable abdominal mass. 2006. http://acr.org/SecondaryMainMenuCategories/quality_safety/GuidanceResources.aspx (last accessed 8 February 2010).Choi D, Park H, Lee YR, et al. The most useful finding for the diagnosing acute appendicitis on contrast-enhanced helical CT. ActaRadiol. 2003;44:574-582. 5. Ceydeli A, Lavotshkin S, Yu J, et al. When should we order a CT scan and when should we rely on the results to diagnose an acute appendicitis? CurrSurg. 2006;63:464-468. 6. Puylaert JB. Imaging and intervention in patients with acute right lower quadrant disease. BaillieresClinGastroenterol. 1995;9:37-51. 7. Bendeck SE, Nino-Murcia M, Berry GJ, et al. Imaging for suspected appendicitis: negative appendectomy and perforation rates. Radiology. 2002;225:131-136.J.F.Y.Lee, C.K.Lee, C.K.Leow, P.B.S. LaiandW.Y.Lau. Appendicitis In The Elderly. //Australian and new Zealand journal surgery. 2000:593-596. 8. Musunuru S, Chen H, Rikkers LF, et al. Computed tomography in the diagnosis of acute appendicitis: definitive or detrimental? J Gastrointest Surg. 2007;11:1417-1421. 9. Дроздов Г.Э. Ультразвуковая диагностика острого аппендицита и его осложнений: автореф. дисс. … канд. мед.наук. — М.; 1996. 10. Terasawa T, Blackmore CC, Bent S, et al. Systematic review: computed tomography and ultrasonography to detect acute appendicitis in adults and adolescents. AnnInternMed. 2004;141:537-546. 11. Mohamed А.,Bhat N. Acute Appendicitis Dilemma of Diagnosis and Management. //The Internet Journal of Surgery. 2010 Volume 23 Number 12. Musunuru S, Chen H, Rikkers LF, et al. Computed tomography in the diagnosis of acute appendicitis: definitive or detrimental? J GastrointestSurg. 2007;11:1417-1421. 13. Alvarado A. A practical score for the early diagnosis of acute appendicitis. Ann Emerg Med. 1986;15:557-564. 14. Ротков И.Л. Диагностические ошибки при остром аппендиците. — М.: Медицина, 1988. 15. Доброквашин С.В., Измайлов А.Г., Волков Д.Е, Бердникова Е.А. Особенности диагностики острого аппендицита у беременных. — Практическая медицина, 2010. — № 8. 16. Коркан И.П. Диагностическая лапароскопия у беременных. — Хирургия, 1992. — № 2. — С. 63-66. 17. Brown JJ, Wilson C, Coleman S, Joypaul BV. Appendicitis in pregnancy: an ongoing diagnostic dilemma. ColorectalDis. 2009;11:116-22. 18. Society of American Gastrointestinal and Endoscopic Surgeons (SAGES). Guidelines for diagnosis, treatment, and use of laparoscopy for surgical problems during pregnancy. Los Angeles (CA): Society of American Gastrointestinal and Endoscopic Surgeons (SAGES); 2011. 31 p. [185 references]. 19. Solomkin J.S., Mazuski J.E., Bradley J.S. et al. Diagnosis and management of complicated intra-abdominal infection in adults and children: guidelines by the Surgical Infection Society and the Infectious Diseases Society of America. Clin Infect Dis 2010 Jan 15;50(2):133-64. [189 references]. 20. Dale W. Bratzler, E. Patchen Dellinger et al., Clinical practice guidelines for antimicrobial prophylaxis in surgery, ASHP report, Am J Health-Syst Pharm. 2013; 70:195-283. 21. Solomkin JS, Mazuski JE, Bradley JS, Rodvold KA. et al. Diagnosis and management of complicated intra-abdominal infection in adults and children: guidelines by the Surgical Infection Society and the Infectious Diseases Society of America. Clin Infect Dis 2010 Jan 15;50(2):133-64. [189 references] PubMed External Web Site Policy. . 22. Humes D, Speake W, Simpson J. Appendicitis. Clinical evidence. London: BMJ Publishing Group Ltd, 2006. 23. Sauerland SR, Lefering R, Neugebauer EAM. Laparoscopic versus open surgery for suspected appendicitis. In: The Cochrane Library, Issue 4, 2004. Chichester, UK: John Wiley & Sons, Ltd. 24. Стандарты диагностики и лечения. Новосибирск, 2005. – 38 с.
Информация
Адрес для переписки с рабочей группой:
Кыргызская Республика, 720044, г. Бишкек, Национальный хирургический центр,
ул. И.Абдраимова, д. 25 Калжикеев Абдрасул Мусатаевич тел.: 0550055755
e-mail: shadykanov.kairat@mail.ruРуководители рабочей группы
Ф.И.О. Должность Калжикеев А.М. к.м.н., зав. отделением хирургии кишечника НХЦ, доцент кафедры госпитальной хирургии с курсом оперативной хирургии
КГМА им. И.К. АхунбаеваЭгенбаев Р.Т. Ученый секретарь НХЦ, к.м.н. Ответственные исполнители
Ф.И.О. Должность Джайлобаев Т.А. врач отделения хирургии кишечника НХЦ Кудайбергенов Т.И. ассистент кафедры госпитальной хирургии с курсом оперативной
хирургии КГМА им. И.К. АхунбаеваМурзакалыков К.И. врач отделения хирургии кишечника НХЦ Ибраев Д.Ш. врач отделения хирургии кишечника НХЦ Боркошев Н.Т. врач отделения хирургии кишечника НХЦ Калжикеев А.А. врач-интраскопист консультативно-диагностического отделения Шадыканов К.Ч. клинический ординатор НХЦ Медицинские рецензенты внутренние
Ф.И.О. Должность Уметалиев Ю.К. д.м.н., профессор ассистент кафедры госпитальной хирургии с
курсом оперативной хирургии имени академика Мамакеева М.М.Ниязов Б.С. д.м.н., профессор зав.кафедрой КГМИ ПП И ПК Оморов Р.А. д.м.н., профессор, член – корр. НАН КР, зав.каф. факультетской
хирургии КГМА им. И.К. АхунбаеваМадаминов А.М. д.м.н., профессор кафедры факультетской хирургии КРСУ Медицинские рецензенты внешние
Ф.И.О. Должность Лукас Вайленманн Медицинский консультант общей практики и консультант по неотложной медицинской помощи, учебно-тренировочный центр
неотложной помощи, КГМИПиПККамбаралиева Б. клинический фармаколог, консультант по рациональному использованию лекарственных средств, проект «Сити Хоуп Интернешнл» Методологическая экспертная поддержка
Барыктабасова Б.К. — к.м.н., консультант отдела доказательной медицины МЗ КР, методолог по разработке и оценке качества клинических руководств и протоколов, специалист по доказательной медицинеВ процессе апробации и рецензирования клинического протокола были получены комментарии и рекомендации, которые были учтены при его доработке.
После апробирования и получения комментариев, рецензий данный клинический протокол был утвержден Экспертным советом по оценке качества Министерства здравоохранения Кыргызской Республики.- Высококачественный систематический обзор когортных или исследований случай-контроль или
- Высококачественное когортное или исследование случай-контроль с очень низким риском систематической ошибки или
- РКИ с невысоким риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию.
- Описания серии случаев или
- Неконтролируемое исследование или
- Мнение экспертов.
Декларация конфликта интересов
Перед началом работы по созданию данного клинического руководства все члены рабочей группы дали согласие сообщить в письменной форме о наличии финансовых взаимоотношений с фармацевтическими компаниями. Никто из членов авторского коллектива не имел коммерческой заинтересованности или другого конфликта интересов с фармацевтическими компаниями или другими организациями, производящими продукцию для диагностики, лечения и профилактики острого аппендицита.
Катаральный аппендицит
Катаральный аппендицит – начальный этап воспаления червеобразного отростка с морфологическими изменениями только его слизистой оболочки. Ориентировочно стадия катарального аппендицита длится около 12 часов, затем переходит во флегмонозный аппендицит. Проявляется сильными болями в животе, позитивными симптомами раздражения брюшины, диспепсическими расстройствами, повышением температуры. Диагноз ставится на основании клинического осмотра, МСКТ органов брюшной полости, диагностической лапароскопии. Для дифференциального диагноза используется УЗИ органов брюшной полости, обзорная рентгенография органов брюшной полости. Лечение только хирургическое — аппендэктомия.
Общие сведения
Простой, или катаральный аппендицит – поверхностный воспалительный процесс в червеобразном отростке, при котором отмечается нейтрофильная инфильтрация только слизистой оболочки аппендикса. Является наиболее распространенной хирургической патологией – до 90% случаев всех острых хирургических заболеваний. Частота развития катарального аппендицита составляет 4-5 случаев в год на 1000 человек. У беременных женщин катаральный аппендицит является причиной большей части ургентных хирургических вмешательств. Среди детей это заболевание также очень распространено, может наблюдаться даже в периоде новорожденности, хотя пик заболеваемости попадает на школьный возраст. Половые различия в заболеваемости катаральным аппендицитом отмечаются только в возрастной группе 12-25 лет – в этот период мужчины госпитализируются в стационар с данным диагнозом несколько чаще, чем женщины (в соотношении 3:2).
Причины
Точка в изучении этиологии и патогенеза катарального аппендицита до сих пор не поставлена, хотя разработано множество теорий возникновения этого заболевания: механическая, инфекционная, нейрорефлекторная, аллергическая, сосудистая, эндокринная и алиментарная. Согласно механической теории, катаральный аппендицит возникает на фоне обтурации просвета червеобразного отростка каловыми камнями, паразитами, лимфоцитарными фолликулами (при их гиперплазии), опухолями. Также перекрытие просвета аппендикса может наблюдаться при спаечном процессе в брюшной полости, при перегибе отростка.
Из-за нарушения эвакуации содержимого аппендикса давление в нем повышается, возникают локальные нарушения кровообращения, активизация бактериальной флоры. Слизистая оболочка червеобразного отростка воспаляется, в его сосудах формируются тромбы, что в дальнейшем приводит к некрозу стенки кишки.
Инфекционная теория перекликается с механической, так как связывает активацию кишечной флоры с угнетением барьерной функции аппендикса на фоне воздействия тех же механических факторов, а также хронического воспалительного процесса в толстом кишечнике. Нейрорефлекторная теория указывает на ведущую роль нарушений рефлекторной деятельности в патогенезе катарального аппендицита. При сбоях в функционировании вегетативной нервной системы возникает спазм артерий аппендикса, их тромбоз одновременно с нарушением венозного оттока и циркуляции лимфы в червеобразном отростке. Все это также приводит к снижению барьерной функции аппендикса и активации бактерий в его полости.
Аллергическая теория предполагает, что начало воспалительного процесса в аппендиксе связано с запуском аллергических реакций третьего и четвертого типа (они отвечают за аутоиммунный механизм реагирования), из-за чего значительно повышается проницаемость стенки отростка, что способствует проникновению в ее толщу условно-патогенной флоры с развитием воспалительного процесса.
Алиментарная теория называет причиной возникновения катарального аппендицита недостаточное количество клетчатки и пищевых волокон в рационе, а также преобладание мясной пищи. Из-за этого нарушается продвижение пищевых масс по кишечнику, страдает эвакуация содержимого толстой кишки, в том числе и аппендикса.
Наименее распространены сосудистая (связывает начало катарального аппендицита с системными васкулитами, поражающими сосуды аппендикса) и эндокринная (считает, что в червеобразном отростке продуцируется гормон секретин, являющийся медиатором воспаления) теории. К факторам риска, предрасполагающим к развитию катарального аппендицита, относят молодой возраст (12-28 лет), инфекционные заболевания кишечника (энтероколиты), воспалительный процесс в малом тазу, угнетение иммунитета, нарушения функционирования кишечника, каловые камни и гельминтозы.
Симптомы катарального аппендицита
Клиническая картина катарального аппендицита отличается полиморфностью проявлений, в связи с чем заболевание может маскироваться под разнообразную хирургическую патологию. Связано это с различными вариантами расположения червеобразного отростка относительно других органов, исходным состоянием организма, наличием или отсутствием осложнений. Однако существует ряд симптомов, наиболее часто встречающихся при катаральном аппендиците и позволяющих заподозрить данное заболевание.
Боль – это самый первый и распространенный признак катарального аппендицита. Чаще всего впервые боль возникает в околопупочной области, имеет тупой и ноющий характер (очень редко – схваткообразный). Для катарального аппендицита характерна миграция боли в разные отделы живота, лишь через 2-8 часов эпицентр болевого синдрома перемещается в правую подвздошную область. Локализация болевого синдрома в подвздошной области сопровождается усилением боли. Возникновение кинжалообразной боли обычно говорит о прогрессировании процесса во флегмонозный аппендицит с перфорацией червеобразного отростка. Для аппендикулярной боли не характерна иррадиация, однако патогномоничным симптомом является усиление болевых ощущений при кашле. Следует помнить о том, что при аномальном расположении червеобразного отростка локализация боли будет нетипичной (в пояснице, правом подреберье, в тазу).
Примерно треть пациентов отмечают возникновение сухости во рту, тошноты и однократной рвоты на фоне развития болевого синдрома. Диспепсические явления обычно имеют рефлекторный характер. Рвота на высоте боли также может указывать на развитие флегмонозного аппендицита.
Появление некоторых симптомов катарального аппендицита связывают с контактированием воспаленного червеобразного отростка с другими органами: дизурия при распространении процесса на мочевой пузырь или мочеточник, диарея при раздражении стенки кишки. Запор возможен в начале заболевания, а также при формировании перитонита (наличие воспалительного процесса в брюшине говорит о деструктивном аппендиците).
Общее состояние при катаральном аппендиците в начале заболевания остается удовлетворительным. Возможно повышение температуры до 37,0-37,5°С. По мере прогрессирования заболевания нарастает слабость, явления интоксикации. Характерным признаком воспалительного процесса является разница между ректальной и кожной температурой более 1°С.
Диагностика катарального аппендицита
Наибольшее значение для диагностики катарального аппендицита имеет клинический осмотр. Для катарального аппендицита характерны симптомы Ровзинга (усиление боли при сдавливании сигмовидной кишки и последующем толчкообразном надавливании в области правого фланка), Ситковского (усиление боли в положении на левом боку), Бартомье-Михельсона (при пальпации правой подвздошной области в положении на левом боку болезненность значительно усиливается). Для подтверждения диагноза может потребоваться назначение дополнительных методов исследования.
УЗИ брюшной полости, обзорная рентгенография органов брюшной полости в основном используются для дифференциальной диагностики с другой острой хирургической патологией. Наиболее информативными методами для постановки диагноза катарального аппендицита являются МСКТ органов брюшной полости (определяется утолщение стенки аппендикса, увеличение его размеров, периаппендикулярный воспалительный процесс), диагностическая лапароскопия (при подтверждении диагноза производится удаление воспаленного червеобразного отростка).
Неспецифичны и изменения в клинических анализах. Общий анализ крови в подавляющем большинстве случаев выявляет воспалительный процесс (лейкоцитоз, токсические формы лейкоцитов, сдвиг до юных форм), однако не указывает его локализацию. При наличии симптомов катарального аппендицита у молодых людей практически всегда выявляется триада лабораторных признаков: лейкоцитоз, увеличение количества нейтрофилов, повышение уровня С-реактивного белка. У детей и пожилых людей данная триада может и не выявляться.
Лечение и прогноз катарального аппендицита
При подозрении на катаральный аппендицит динамическое наблюдение за пациентом должно быть осуществлено в сроки не более 6 часов. Пациенты с подозрением на воспаление червеобразного отростка ни в коем случае не должны госпитализироваться для наблюдения в отделение гастроэнтерологии, а только в хирургическое отделение. В экстренном порядке проводятся дополнительные обследования, консультация гастроэнтеролога и врача-эндоскописта, подготовка к экстренному оперативному вмешательству. В предоперационном периоде проводится коррекция сопутствующей патологии, вводятся антибиотики с профилактической целью.
Оперативное вмешательство может проводиться лапаротомным или лапароскопическим доступом, а также транслюминально (через разрез в желудке или влагалище). Лапароскопическая аппендэктомия является наиболее современным и безопасным методом лечения катарального аппендицита. При этом удаление червеобразного отростка производится через небольшие проколы в передней брюшной стенке. Лапароскопическая операция практически не имеет осложнений, хорошо переносится пациентами, обеспечивает быстрое восстановление после вмешательства.
В некоторых случаях (при тяжелой сопутствующей патологии, аномальном расположении червеобразного отростка) лапароскопическая операция пациенту противопоказана. В этой ситуации выполняется расширенное оперативное вмешательство (открытая аппендэктомия), расположение разреза при этом соответствует локализации аппендикса.
Прогноз катарального аппендицита обычно благоприятен, так как эта клиническая форма характеризуется отсутствием тяжелых осложнений и говорит о своевременном обращении пациента в клинику. Обычно выявление катарального аппендицита приводит к быстрому восстановлению после операции. Поскольку патогенез катарального аппендицита до конца не изучен, меры специфической профилактики также не разработаны.
Аппендицит — симптомы и лечение
Что такое аппендицит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Свечкарь И. Ю., хирурга со стажем в 16 лет.
Над статьей доктора Свечкарь И. Ю. работали литературный редактор Елена Бережная , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Острый аппендицит (Appendicitis) — это быстро развивающееся воспаление червеобразного отростка слепой кишки (аппендикса).
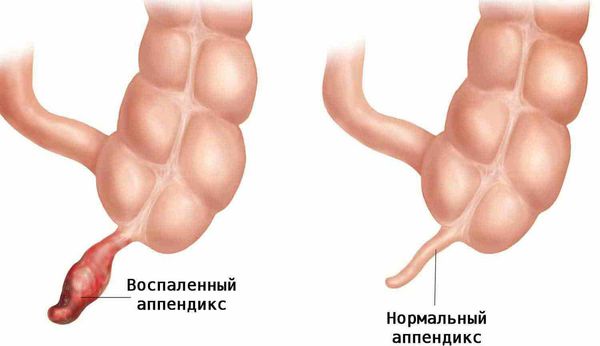
В хирургии нет более известного заболевания, чем острый аппендицит, но эта «известность» не делает его простым в выявлении и лечении. Любой хирург, часто сталкивающийся в своей профессиональной деятельности с этим заболеванием, скажет, что установка диагноза острого аппендицита в каждом конкретном случае — задача нелёгкая, вариативная и основана прежде всего на опыте и интуиции врача.
С какой стороны находится аппендикс
Червеобразный отросток, или аппендикс (лат. appendix), представляет собой трубчатую структуру длиной 4-10 см, диаметром 0,5-0,7 см, которая отходит от стенки слепой кишки и слепо заканчивается. Аппендикс расположен внизу живота, в правой части.
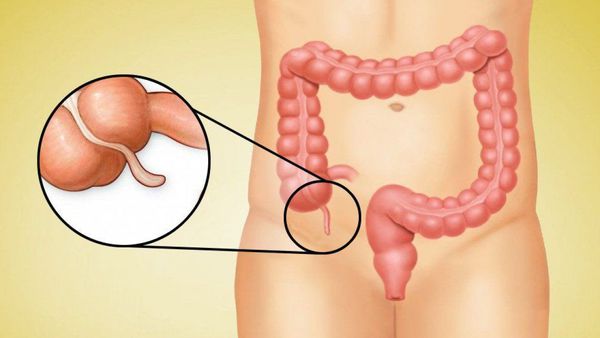
Стенка аппендикса состоит из тех же четырёх слоёв, что и другие отделы кишечника, и толщина её примерно такая же. Но хотя червеобразный отросток является частью кишечника, в функциях переваривания пищи он практически не участвует [1] .
Роль аппендикса в организме
Менее столетия назад в научных кругах аппендикс считался бесполезной частью организма, к тому же весьма опасной и непредсказуемой, так как воспаление аппендикса может произойти с любым человеком в любой момент. Развитие болезни возможно даже на фоне полного здоровья, что может разрушить все планы человека.
Возникает логичный и оправданный вопрос: если этот отросток не нужен, не лучше ли его удалять всем заранее в определённом возрасте, например в детстве. Нет, не лучше. Опыт профилактической плановой аппендэктомии (удаления аппендикса) военнослужащим нацистской Германии в 30-х годах XX века показал, что после этой операции люди чаще остальных страдали от хронических заболеваний кишечника и инфекционных заболеваний в целом.
Как выяснилось при дальнейших исследованиях, в аппендиксе имеется повышенное содержание лимфоидных тканей [2] . С учётом его расположения на границе тонкого и толстого кишечника, вероятнее всего, он является органом иммунной системы — «стражем» тонкокишечной микрофлоры. Ненужных органов в организме человека нет, и червеобразный отросток не исключение.
Эпидемиология
Заболеваемость острым аппендицитом составляет 4-6 человек на 1000 населения в год. Ранее он считался самым частым острым хирургическим заболеванием, но в последние годы уступает по частоте острому панкреатиту и острому холециститу. Чаще развивается в возрасте 18-42 лет. Почти в два раза чаще им заболевают женщины. Может развиваться в детском возрасте, чаще в 6-12 лет [1] .
Причины аппендицита
Одной явной и безусловной причины развития острого аппендицита нет. Определённую роль может играть алиментарный фактор, то есть характер питания. Замечено, что в странах с более высоким потреблением мяса частота заболеваемости острым аппендицитом выше [9] . Объяснением служит тот факт, что мясная пища в большей степени служит причиной возникновения гнилостных процессов в кишечнике и нарушения эвакуации.
Существует мнение, что частое употребление жареных подсолнечных семечек может вызвать аппендицит, однако нет данных, которые могут это подтвердить.
В редких случаях причиной аппендицита могут стать инородные тела в аппендиксе, например случайно проглоченная зубная пломба, семена фруктов и овощей или непереваренные остатки растительной пищи. 95% веществ, которые не перевариваются желудочно-кишечным трактом, без проблем проходят через пищеварительную систему. Однако более тяжёлые вещества из нижней части слепой кишки могут легко попасть в просвет аппендикса. Перистальтическая активность аппендикса не может вывести содержимое обратно в слепую кишку, поэтому накопление инородных тел может привести к закупорке просвета и, следовательно, к воспалению [10] .
В детском возрасте причиной заболевания может стать наличие гельминтов в толстой кишке с проникновением их в аппендикс и нарушением эвакуации из последнего. [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы аппендицита
Характерные признаки аппендицита:
1. Боль. Самый главный, частый и важный симптом острого аппендицита. Чаще всего возникает в ночное время или ранним утром. В первые часы заболевания локализуется в эпигастральной области, то есть в верхней центральной части живота, под грудиной. Также могут быть нечётко выраженные боли по всему животу.
Сначала болезненные ощущения редко бывают интенсивными, могут носить спастический характер, на некоторое время стихать. Через 2-3 часа развивается так называемый симптом Кохера — смещение болей и локализация их в правой подвздошной области (правой нижней части живота, примерно на середине расстояния между паховой складкой и пупком).
Вышеописанный характер боли возникает при типичном анатомическом расположении аппендикса.
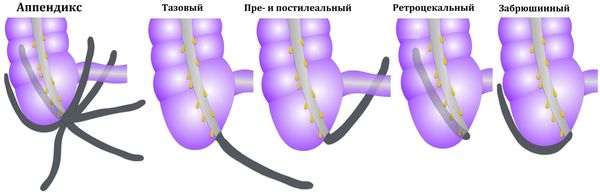
Атипичные формы и симптомы
Возможны и другие варианты расположения аппендикса: под печенью, в малом тазу, позади слепой кишки, забрюшинно, а также в редких случаях — в левой нижней части брюшной полости при situs viscerum inversus (зеркальном расположении внутренних органов). В этих случаях боль может отмечаться соответственно в правом подреберье, правой поясничной области, над лобком, в правом бедре, в области заднего прохода или в левой половине живота. Атипичные формы составляют 5-8 % от всех случаев острого аппендицита.
Существует ряд симптомов, которые связаны с болью при аппендиците и названы в честь открывших их врачей:
- симптом Ровзинга — появление или усиление болей в правой подвздошной области, когда врач совершает толчковые движения в зоне нисходящей кишки в левой подвздошной области;
- симптом Ситковского — появление или усиление болей в правой нижней части живота, если пациент лежит на левом боку;
- симптом Воскресенского (симптом «рубашки» или «скольжения») — врач через рубашку кончиками пальцев делает быстрое и лёгкое скользящее движение сверху вниз по направлению к правой подвздошной области, при этом боль усиливается в конечной точке движения;
- симптом Образцова — появление боли в правой подвздошной области, когда пациент поднимает выпрямленную правую ногу;
- симптом Коупа — появление боли в глубине таза справа и над лоном, когда больной в положении лежа на спине сгибает правую ногу в коленном суставе и поворачивает кнаружи.
Когда пациент попадает в больницу, дежурный хирург приёмного покоя обязательно выполняет некоторые из этих манипуляций, чтобы проверить наличие характерных для аппендицита болевых симптомов.
2.Тошнота и рвота. Возникают не всегда, примерно в 2/3 случаев. Обычно вскоре после появления первоначальных болей появляется тошнота, а затем и однократная или двухкратная рвота, которая редко бывает обильной. Рвота носит рефлекторный характер, она является результатом раздражения нервных окончаний брюшины в области развивающегося воспаления. Если не обратиться за помощью, через двое суток от момента начала заболевания рвота может возобновиться, но уже на фоне развивающегося перитонита и общей интоксикации организма.
3. Повышение температуры тела. В первые 12 часов при начальной стадии воспалительного процесса температура тела обычно составляет 37,2-37,5 °C . В 3-7 % случаев в первые часы температура может достигать 38 °C и больше. В дальнейшем после 12 часов и до двух суток температура обычно достигает фебрильных цифр — 38 °C и выше, появляется чувство жара или озноба.
4. Нарушение стула. Нечасто, но может наблюдаться жидкий стул, 1-3 раза. Происходит при тазовом расположении аппендикса и прилежании его к прямой кишке или раздражении нервных окончаний тазовой брюшины.
5. Частое мочеиспускание. Этот симптом аппендицита чаще наблюдается у женщин, что связано или с вышеописанным раздражением тазовой брюшины, или с воздействием воспалённого аппендикса на мочевой пузырь или правый мочеточник при их близком расположении.
6. Общая слабость и недомогание. Связаны с развивающейся интоксикацией организма [2] .
Почему может болеть с другой стороны
При остром аппендиците боль часто возникает и в других частях живота, что связано с распространением воспаления по брюшине. В начальных фазах развития острого аппендицита боль может «отдавать» в область над лобком и в промежность, иногда — в правое бедро. При атипичном забрюшинном расположении аппендикса боль может локализоваться в правой поясничной области. При развитии острого воспалительного процесса боль будет распространяться по всё большему числу областей.
Признаки аппендицита у женщин
Аппендицит у мужчин и женщин протекает практически одинаково.
Острый аппендицит у беременных
При беременности изменяется расположение органов брюшной полости — они оттесняются увеличивающейся маткой в стороны и кверху. Слепая кишка с аппендиксом также оттесняются кверху. Частота острого аппендицита у беременных и небеременных женщин одного возраста одинакова.
Но в случае возникновения острого аппендицита при беременности клиническая картина может быть нехарактерной — боль локализуется тем выше, чем больше срок беременности. Кроме того, многие беременные часто сталкиваются с тянущими неприятными ощущениями внизу живота, в поясничной области, с тошнотой и рвотой. Всё это может привести к тому, что острый аппендицит у них будет выявлен в более поздней фазе заболевания.
Оперативное лечение в первом и втором триместрах при неосложнённых формах — лапароскопическое. В третьем триместре чаще применяются открытые вмешательства, так как большая матка препятствует безопасному проведению лапароскопии. Очень важно не допустить развития перитонита, так как в этом случае повышается вероятность неблагоприятных последствий для матери и плода.
Острый аппендицит у ребёнка
Острый аппендицит чаще встречается у детей в возрасте 6-12 лет. Возможно, это связано с особенностями быстрого роста и физиологической перестройкой детского организма в данный период. Анатомической особенностью детей является то, что большой сальник у них менее развит и выполняет свою защитную функцию хуже, чем у взрослых. Поэтому распространение воспалительного процесса по брюшной полости происходит быстрее.
У детей симптомы острого аппендицита, как правило, ярко выражены и диагноз устанавливается при первом обращении к специалисту.
Патогенез аппендицита
Как развивается аппендицит
Воспаление в аппендиксе почти всегда начинается изнутри — со слизистой. В последующем оно распространяется на наружные слои. Порядок может быть нарушен в случае закупорки (тромбоза) аппендикулярного питающего кровеносного сосуда, в этом случае наступает гангрена (омертвление) всех слоёв органа.
Основной путь развития острого воспаления — энтерогенный, что подразумевает инфицирование определёнными видами бактерий со стороны просвета слепой кишки. В 90 % случаев источником острого воспаления служит анаэробная флора, для развития которой не требуется кислород, в остальных — аэробные микроорганизмы, которые нуждаются в кислороде, в том числе широко известная всем кишечная палочка.
Существует также теория гематогенного (через кровеносное русло) и лимфогенного (через лимфатические протоки и узлы) путей инфицирования стенки аппендикса из других очагов воспаления. Но вероятность этих событий низкая, такое возможно только у ослабленных пациентов и лиц с иммунодефицитом. Важным фактором в патогенезе и развитии острого аппендицита служит нарушение эвакуации из него: при закупорке устья калом, гельминтами или отёчных явлениях при воспалительных заболеваниях кишечника.
Классификация и стадии развития аппендицита
В нашей стране принята классификация профессора В. С. Савельева. Она отражает стадии течения острого аппендицита, которые следуют одна за другой по ходу прогрессирования воспалительного процесса [3] .
Формы острого типичного аппендицита:
- катаральный аппендицит (простой, поверхностный) — затрагивает только слизистую оболочку аппендикса;
- флегмонозный аппендицит — затрагивает все слои, на серозной оболочке появляется белок фибрин;
- гангренозный аппендицит — омертвение всех слоёв аппендикса;
- перфоративный аппендицит — прорыв стенки аппендикса;
- эмпиема червеобразного отростка — р азновидность флегмонозного воспаления, при котором в результате рубцового процесса или закупорки каловым камнем в просвете отростка образуется замкнутая полость, заполненная гноем.
К атипичным формам острого аппендицита относят варианты его расположения:
- ретроцекальный аппендикс — расположен вдоль задней поверхности стенки кишечника ;
- подпечёночный — расположен под печенью ;
- тазовый — расположен в малом тазу ;
- левосторонний — расположен слева.
Осложнения аппендицита
При несвоевременном обращении за медицинской помощью или неправильном её оказании через 2-3 суток после начала заболевания могут развиваться жизнеугрожающие осложнения [2] [4] :
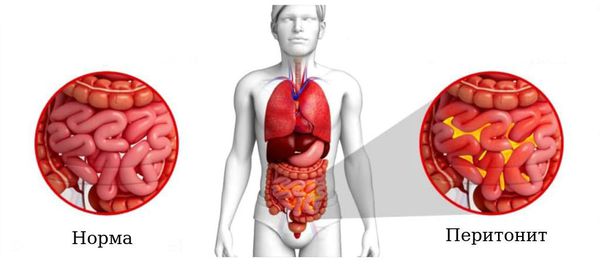
- Перитонит — острое воспаление брюшины. Местный перитонит в зоне первичного воспалительного очага (аппендикса) начинает развиваться с флегмонозной формы. В дальнейшем, если не происходит отграничения процесса, он прогрессирует, распространяется на остальные отделы брюшной полости и через 3-4 суток приобретает гнойный характер. При отсутствии лечения наступает летальный исход.
- Периаппендикулярный инфильтрат. Биологическим смыслом образования инфильтрата является отграничение острого воспалительного очага от остальных органов брюшной полости и попытка организма уберечься от перитонита. Инфильтрат представляет собой спаянные вокруг аппендикса петли тонкого кишечника и толстую кишку с их брыжейками, жировую ткань брюшной полости и прилежащую брюшную стенку.
- Аппендикулярный абсцесс — внутрибрюшной отграниченный гнойник, возникающий вследствие разрыва аппендикса. Часто является следующей фазой процесса после образования инфильтрата.
- Абсцессы брюшной полости — отграниченные внутрибрюшные гнойники на фоне перитонита.
- Флегмона брюшной стенки — разлитое гнойное воспаление тканей, которое р азвивается в случае близкого расположения аппендикса или абсцесса к брюшной стенке. Забрюшинная флегмона — распространение воспалительного процесса по забрюшинной клетчатке при соответствующем расположении червеобразного отростка.
- Пилефлебит. Редкое, но крайне тяжёлое осложнение, которое представляет собой септический тромбофлебит крупных висцеральных вен брюшной полости — верхнебрыжеечной и воротной вен. Путь распространения гнойного воспаления — сосудистый, от аппендикулярных сосудов [4] .
- Сепсис — заражение крови инфекционными агентами и их токсинами.
Диагностика аппендицита
Попытка самодиагностики и дальнейшего самолечения при остром аппендиците может быть опасной. При сохраняющихся более 1,5-2 часов болях в животе и наличии прочих перечисленных симптомов аппендицита лучшим решением будет обращение в приёмный покой клиники, имеющей лицензию на оказание соответствующей помощи. Как правило, это крупные государственные муниципальные клиники, в составе которых есть хирургические отделения (центральные районные, городские и краевые больницы). Большинство частных клиник помощь при аппендиците не оказывает и перенаправляет пациентов в соответствующие учреждения.
Диагностика при остром аппендиците основана на результатах проведения осмотра, общего анализа крови, УЗИ органов брюшной полости и КТ брюшной полости.
Осмотр и сбор анамнеза
Осмотр дежурного врача, сбор анамнеза у пациента подразумевают выяснение характерных особенностей и симптомов аппендицита, проведение термометрии, пальпации живота с выявлением зоны болезненности, выявление симптомов раздражения брюшины, проверку так называемых «аппендикулярных симптомов». Имеются клинические шкалы, которые по совокупности симптомов показывают вероятность наличия острого аппендицита. Например, в западных странах распространена шкала Alvarado.

- 0-4 балла — низкая вероятность аппендицита;
- 5-6 баллов — неопределённая вероятность аппендицита;
- 7-8 баллов — средняя вероятность аппендицита;
- 9-10 баллов — высокая вероятность аппендицита.
Что может спросить врач:
- где болит;
- как болит;
- как давно болит и с какого места началась боль;
- обстоятельства появления боли (связь с приёмом пищи, физической нагрузкой, стрессом);
- не было ли тошноты, рвоты, повышения температуры;
- не нарушен ли стул и мочеиспускание;
- проводились ли ранее хирургические операции (в том числе аппендэктомия);
- у женщин — фаза менструального цикла и вероятность беременности;
- наличие сопутствующих заболеваний.
Лабораторные анализы при апендиците
Общий анализ крови может выявить: повышение уровня лейкоцитов (в первые сутки до 11-15 тысмкл, в дальнейшем уровень может быть ещё выше); сдвиг лейкоцитарной формулы влево — феномен появления незрелых форм лейкоцитов; также может наблюдаться эозинофилия ( повышение числа эозинофилов ).
Инструментальная диагностика
УЗИ органов брюшной полости. Не обладает 100 % чувствительностью и специфичностью в диагностике острого аппендицита, но должно выполняться всегда при абдоминальном болевом синдроме неясного происхождения, чтобы отличить аппендицит от других заболеваний. Если УЗИ выполняет опытный специалист на аппаратуре высокого разрешения, информативность ультразвуковой диагностики острого аппендицита может достигать 90 %.
КТ брюшной полости. Применяется в сложных для диагностики случаях, в том числе при атипичных формах заболевания. Информативность достигает 95 %.
Можно ли сразу точно поставить диагноз
Даже при проведении всех обследований сомнения в правильном диагнозе могут остаться и у опытного врача. В таком случае показана госпитализация в хирургический стационар и выполнение диагностической лапароскопии под общим наркозом.
Как отличить аппендицит от других заболеваний
Ряд заболеваний имеет сходную с острым аппендицитом картину, например почечная колика, острый пиелонефрит, острый холецистит, острый панкреатит, язвенная болезнь, болезнь Крона, острый гастроэнтерит, апоплексия яичника, сальпингит и прочие. Чтобы отличить аппендицит от других заболеваний, проводят дифференциальную диагностику, в ходе которой сопоставляют характерные признаки. Для этого могут потребоваться дополнительные обследования: биохимический анализ крови, ЭГДС, УЗИ органов малого таза и почек, обзорная и экскреторная урография, осмотр гинеколога и уролога и др. [4] [5]
Лечение аппендицита
Первая помощь при развитии аппендицита
Специфическая первая помощь при аппендиците не требуется. При подозрении на аппендицит следует обратиться к врачу.
К какому врачу обращаться
Лечением аппендицита занимается хирург.
Показания для операции
Острый аппендицит без лечения чреват тяжелейшими последствиями, поэтому диагностированное воспаление аппендикса — достаточное показание для операции.
При установке диагноза «острый аппендицит» показано экстренное хирургическое вмешательство: удаление аппендикса, или аппендэктомия. Первые 24-48 часов от начала заболевания протекают, как правило, без развития осложнений, поэтому операция ограничивается только объёмом удаления аппендикса. Операция может быть выполнена путём разреза брюшной стенки в правой подвздошной области длиной 5-7 см (доступ по МакБурнею — Волковичу — Дьяконову).
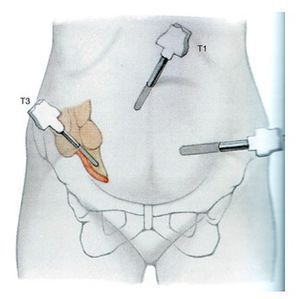
Лапароскопия при аппендиците
Более современна и предпочтительна лапароскопическая операция. Лапароскопия — более универсальная методика, которая позволяет провести вначале диагностический этап — осмотр органов брюшной полости, червеобразного отростка. При подтверждении диагноза острого аппендицита возможно выполнение аппендэктомии лапароскопическим путём. Если диагноз не подтверждается, лапароскопия позволяет избежать ненужного разреза брюшной стенки. В любом случае этот метод более щадящий и косметически выгодный, чем разрез [5] .
В случае выявления распространённого гнойного перитонита, который развивается с 3-4 суток заболевания, операция производится уже в объёме большого разреза брюшной стенки — срединной лапаротомии. Это необходимо не только для удаления аппендикса, но и для полноценной санации брюшной полости.
При катаральной форме аппендицита назначение антибиотиков не обязательно. При флегмонозной и гангренозной форме и перитоните — обязательно назначение антибактериальных препаратов, начиная с момента проведения операции. Также из зоны вмешательства производится бактериологический посев для возможной дальнейшей коррекции терапии.
При выявлении аппендикулярного инфильтрата немедленная аппендэктомия не показана, так как она связана с повышенной травматичностью из-за риска повреждения вовлечённых в инфильтрат органов. Как правило, назначается антибактериальная терапия до уменьшения воспалительных явлений.
При выявлении аппендикулярного абсцесса производится малоинвазивное дренирование гнойника — установка трубки в просвет гнойника с целью его опорожнения и устранения очага воспаления. Дренаж может быть оставлен в полости абсцесса на срок до 2-3 месяцев.
При аппендикулярном абсцессе, как и при аппендикулярном инфильтрате, показана отсроченная операция (через 1-3 месяца после первичного лечения) в объёме аппендэктомии. Это время требуется для уменьшения воспалительных явлений и выполнения вмешательства в относительно благоприятном «холодном» периоде.
Диагноз «хронический аппендицит» вызывает сомнения своей правомочностью у многих исследователей. Обычно это состояние после ранее перенесённого острого аппендицита, пролеченного не оперативным путём, а посредством антибактериальной терапии. Хронический аппендицит требует оперативного лечения в плановом порядке.
Противопоказания к операции при остром аппендиците
- аппендикулярный инфильтрат (выявляется при пальпации живота, а также по данным УЗИ и КТ брюшной полости) — при такой форме острого аппендицита процесс отграничен и требует применения антибактериальных препаратов;
- тяжёлые сопутствующие заболевания, которые значительно увеличивают риск послеоперационных осложнений и летальности — в таких случаях также допустимо начинать лечение с приёма антибиотиков.
Восстановление после удаления аппендицита
Первые 5-7 дней после операции следует придерживаться щадящей диеты. Физическую активность как после лапароскопии, так и после «разреза» рекомендуется ограничить на один месяц. Тяжёлые физические нагрузки и спортивные тренировки следует отменить на 2-3 месяца.
Никаких особенных пунктов реабилитации (к примеру, лечения минеральными водами Кисловодска или грязевыми ваннами) не требуется. При восстановлении после обширной полостной операции при перитоните необходим строго индивидуальный подход.
Можно ли вылечить аппендицит народными средствами
При аппендиците показана экстренная операция, лечение народными средствами может привести к смерти пациента.
Прогноз. Профилактика
При неосложнённом течении острого аппендицита и выполнении операции в течение первых суток прогноз благоприятный, пациент обычно проводит в клинике 2-3 суток. При проведении операции в течение двух суток заболевания прогноз в целом также благоприятный, однако вероятность осложнений чуть выше и длительность пребывания в стационаре увеличивается за счёт проведения курса антибактериальной терапии — до 5-7 дней. При перитоните и других осложнённых формах острого аппендицита успех и продолжительность лечения будут зависеть от многих факторов: объёма операции, наличия и степени распространённости перитонита, возраста пациента и наличия сопутствующих заболеваний. Поэтому при появлении симптомов необходимо сразу обратиться к врачу.
Проверенного способа предотвратить аппендицит не существует. В качестве первичной профилактики можно рекомендовать питание с высоким содержанием клетчатки: фрукты, овощи, бобовые, овсянка, коричневый рис, цельная пшеница и другие цельнозерновые продукты. О днако нет достоверных данных, что такое питание предупреждает развитие воспаления аппендикса.
Согласно исследованиям, в редких случаях причиной аппендицита может стать накопление инородных тел в аппендиксе. В связи с этим рекомендуется, не употреблять семена фруктов и овощей, а также тщательно пережёвывать растительную пищу [10] .
Источник https://diseases.medelement.com/disease/%D0%BE%D1%81%D1%82%D1%80%D1%8B%D0%B9-%D0%B0%D0%BF%D0%BF%D0%B5%D0%BD%D0%B4%D0%B8%D1%86%D0%B8%D1%82-%D0%BA%D0%BF-%D0%BA%D1%80-2013/16683
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_gastroenterologia/endoappendicitis
Источник https://probolezny.ru/appendicit/