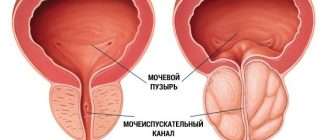
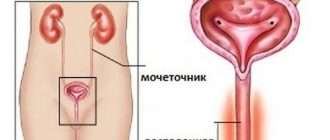
Гломерулонефрит и хроническая почечная недостаточность
1. Что такое гломерулонефрит и хроническая почечная недостаточность?
Гломерулонефрит – это хроническое заболевание почек. Такое название используется для целой группы заболевание почек, при которых происходит поражение почеченых клубочков. Но термин гломерулонефрит иногда используют и в качестве названия для хронической почечной недостаточности. Попробуем разобраться подробнее.
Почки выполняют в организме важную работу – фильтруют кровь. Они удаляют отходы и лишнюю жидкость, вымывая их из организма вместе с мочой. Но когда почки не справляются со своей функцией, отходы скапливаются в крови и вызывают проблемы со здоровьем.
Иногда симптомы гломерулонефрита появляются внезапно. Но все равно такая болезнь развивается не сразу, а в течение многих лет из-за повреждения почек. В каждой почке есть около миллиона крошечных фильтров, назваемых нефроны. Если нефроны повреждены, они перестают работать. Какое-то время здоровые нефроны могут брать на себя дополнительную «работу» взамен больных. Но если поражение почек продолжается, все больше нефронов закрываются, и оставшиеся просто не могут фильтровать кровь настолько хорошо, чтобы сохранить здоровье организма.
Один из способов оценить то, насколько хорошо работают почки – это тест на скорость клубочковой фильтрации. Обычно результаты рассчитываются в зависимости от уровня креатинина в крови. И в зависимости от показателя можно выяснить наличие проблем с почками. Есть пять стадий заболевания почек, последней из которых считается почечная недостаточность.
Гломерулонефрит – это поражение почек, которое может иметь разную степень. Но когда функция почек падает ниже определенной точки, это называется почечная недостаточность. Почечная недостаточность – серьезное заболевание, которое влияет на весь организм. Почечная недостаточность может привести к проблемам с сердцем, костями, мозгом и заставить вас чувствовать себя очень плохо. Без лечения почечная недостаточность может быть смертельно опасна.
Есть некоторые вещи, которые помогут остановить или замедлить повреждение почек. Лекарства и некоторые изменения в образе жизни помогут управлять болезнью и почувствовать себя намного лучше.
2. Причины заболевания
Гломерулонефрит, как и хроническая почечная недостаточность вызывается повреждением почек. Самыми распространенными причинами этого повреждения являются высокое артериальное давление и сахарный диабет.
Другими причинами хронической почечной недостаточности могут стать:
- Заболевания почек, в том числе, инфекционные – поликистоз почек, пиелонефрит, врожденные проблемы с почками.
- Сужение или закупорка почечной артерии, по которой кровь поступает к почкам.
- Длительный прием препаратов, которые могут повреждать почки. Это, к примеру, нестероидные противовоспалительные препараты, в том числе, популярный ибупрофен.
Симптомы гломерулонефрита и симптомы хронической почечной недостаточности могут проявиться только через несколько месяцев после начала процесса разрушения почек. Но даже это считается ранним проявлением болезни. У большинства людей на ранних стадиях гломерулонефрита никаких симптомов нет вообще. А бывает и так, что процесс разрушения почек длится по 30 лет и никак не дает о себе знать.
Признаками ухудшения функции почек, а значит и первыми симптомами почечной недостаточности могут быть:
- Мочеиспускание, которое происходит реже, чем обычно;
- Отеки тела от скопления жидкости в тканях;
- Сильная усталость и сонливость;
- Потеря чувства голода или беспричинное снижение веса;
- Частая боль в желудке, тошнота или рвота;
- Проблемы со сном;
- Головные боли и проблемы с ясностью мышления.
3. Диагностика гломерулонефрита
Чтобы выяснить, насколько хорошо работают почки, врач в первую очередь назначит вам анализ крови и анализ мочи. Эти поможет выявить признаки заболевания почек и анемию (она может начаться из-за проблем с почками). Дополнительные обследования помогут исключить другие заболевания, которые могут иметь схожие симптомы.
Анализ, в ходе которого измеряется количество мочевины и креатинина в крови поможет оценить, насколько хорошо почки фильтруют кровь. Когда почки работают плохо, количество азота и креатинина в крови увеличивается. Уровень креатинина позволяет оценить и скорость клубочковой фильтрации, стадию заболевания почек и принять решение о схеме лечения.
УЗИ или компьютерная томография помогут врачу визуально оценить состояние почек – измерить их размер, оценить кровоток, увидеть, если поток мочи блокируется на каком-то участке. В некоторых случаях может потребоваться биопсия – взятие крошечного образца ткани почек и их дальнейшее исследование под микроскопом.
4. Лечение болезни
Поскольку причиной хронической почечной недостаточности часто является другая проблема со здоровьем (как правило, давление или диабет), лечение почек начинается с борьбы с первопричиной. Контроль уровня сахара в крови и артериального давления помогут замедлить или остановить повреждение почек. Но, конечно, могут понадобиться и лекарства.
Вообще заболевание почек считается сложной проблемой. Чтобы справиться с ней, нужны правильная диагностика и лечение. Чаще всего назначается сложная схема приема лекарств, поэтому нужно постоянно контролировать ход лечения у врача, чтобы вовремя скорректировать схему лечения почечной недостаточности.
Изменения в образе жизни тоже являются важной частью лечения гломерулонефрита и хронической почечной недостаточности. Вот несколько рекомендаций:
- Придерживайтесь диеты, которая полезна для почек. Важно употреблять правильное (не избыточное) количество соли и белка. Кроме того, полезно будет и проследить за количеством жидкости, которое вы пьете каждый день.
- Физические нагрузки и правильно подобранная программа упражнений очень полезны для здоровья.
- Не курите.
- Не употребляйте алкоголь.
- Всегда перед приемом каких-то лекарств консультируйтесь с врачом. Особенно если речь идет о новых препаратах, витаминах или травах. Некоторые из них могут плохо воздействовать на почки.
Как правило, для лечения почечной недостаточности есть два варианта действий – диализ или пересадка почек. Обе эти процедуры имеют как свои преимущества, так и недостатки.
- Почечный диализ, или просто диализ – это процесс фильтрации крови, когда почки уже не справляются с этой функцией. Это не лекарство, и диализ не лечить почечную недостаточность. Но эта процедура поможет чувствовать себя лучше и жить дольше.
- Пересадка почки может быть рекомендована в целом здоровым пациентам с почечной недостаточностью. После трансплантации почек самочувствие улучшится и симптомы почечной недостаточности пропадут. Но пациенту приходится ждать, когда появится донорская почка, подходящая именно для его организма. А для того, чтобы избежать отторжения пересаженной почки, придется принимать лекарства. И возможно – всю оставшуюся жизнь.
Заболевания 
Жалобы и симптомы 
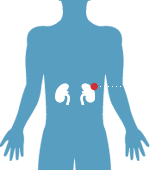
- Боль в области почек, поясницы
- Кровь в моче (Гематурия) или помутнение мочи
- Частое мочеиспускание или его отсутствие
- Высокая температура
- Повышенное артериальное давление
- Отеки лица, ног, особенно по утрам
- Частая жажда, сухость во рту
- Общее недомогание, потеря аппетита
Если вы обнаружили у себя подобные симптомы, возможно, это сигнал заболевания, поэтому рекомендуем проконсультироваться с нашим специалистом.
Диагностика 
- УЗИ почек
- УЗИ надпочечников
- Оценка почечного кровотока
- Анализ крови на мочевину и креатинин
Наши цены 
- Консультация врача нефролога, профессор — 10000 р.
- Биохимический анализ крови (стандартная, 10 показателей) — 2470 р.
- Биохимический анализ крови (расширенаяая, 14 показателей) — 3565 р.
- Общий анализ крови — 675 р.
- УЗИ почек и оценка почечного кровотока — 1900 р.
Мы стараемся оперативно обновлять данные по ценам, но, во избежание недоразумений, просьба уточнять цены в клинике.
Данный прайс-лист не является офертой. Медицинские услуги предоставляются на основании договора.
Хронический гломерулонефрит — симптомы и лечение
Что такое хронический гломерулонефрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Болгаровой Ольги Геннадьевны, педиатра со стажем в 13 лет.
Над статьей доктора Болгаровой Ольги Геннадьевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Гломерулонефрит — это двустороннее диффузное иммунное воспалительное заболевание почек, при котором в первую очередь поражаются их клубочки — гломерулы.
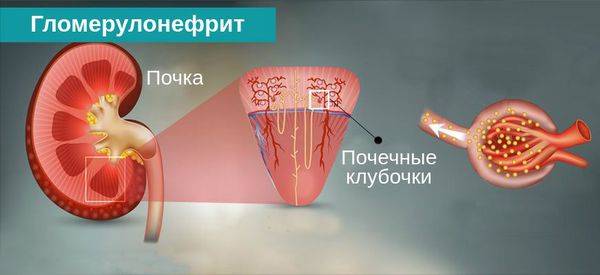
Хронический гломерулонефрит включает в себя группу различных заболеваний почек, отличных по своей причине, морфологической структуре и подходам к лечению, но объединённых первичным поражением гломерулов. [3]
В России заболеваемость хроническим гломерулонефритом достигает 13–50 случаев на 10 000 населения. Данные патологии чаще наблюдаются у мужчин. Они могут развиться в любом возрасте, однако наиболее часто возникают у детей 3–7 лет и взрослых 20–40 лет. [17]
На заболеваемость гломерулонефритом влияют популяционные, климатические и социально-экономические факторы. Так, фокально-сегментарный гломерулосклероз чаще встречается у афроамериканцев, ИГА-нефропатия более распространена на азиатском континенте, инфекционно-зависимые гломерулонефриты — в тропиках и развивающихся странах. [16]
Причины возникновения хронического гломерулонефрита зачастую неизвестны. В развитии части болезней установлена роль бактериальной и вирусой инфекции, в частности вирусов гепатита В и С, ВИЧ-инфекции, вирусов кори и Эпштейна — Барра. По существу, каждая редкая и новая инфекция может вызвать гломерулонефрит. [3] Также на появление хронического гломерулонефрита оказывают влияние лекарственные препараты, опухоли и другие внешние и внутренние факторы. [2]
В чём разница между гломерулонефритом и пиелонефритом
При пиелонефрите воспаляются не клубочки, а почечная ткань и лоханка. Чаще всего это воспаление связано с бактериальной инфекцией, тогда как гломерулонефрит возникает из-за неправильной работы иммунитета.
Что такое волчаночный гломерулонефрит
Волчаночный нефрит — это гломерулонефрит, вызванный системной красной волчанкой. Проявляется кровью и белком в моче. На поздних стадиях в крови повышается содержание азотистых продуктов обмена. Заболевание выявляют примерно у половины больных волчанкой [19] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы хронического гломерулонефрита
Первые клинические проявления хронического гломерулонефрита могут быть скудными, поэтому зачастую болезнь подкрадывается незаметно. В этом случае заподозрить заболевание можно только по изменению состава мочи: появление в ней белка (протеинурия) и изменение мочевого осадка — появление эритроцитов и лейкоцитов в моче.
Иногда болезнь дебютирует как острый нефрит. В таком случае она проявляется несколькими синдромами:
- нефритический синдром — связан с воспалением почек и проявляется гематурией (наличием крови в моче), протеинурией более 3 г/сутки, артериальной гипертонией, возникающей из-за задержки натрия, олигурией (уменьшением объёма выделяемой мочи) и снижением скорости клубочковой фильтрации;
- нефротический синдром — сочетание таких симптомов поражения почек, как массивная протеинурия более 3,5 г/сутки, отёки, дислипидемия, гипопротеинемия и гипоальбуминемия;
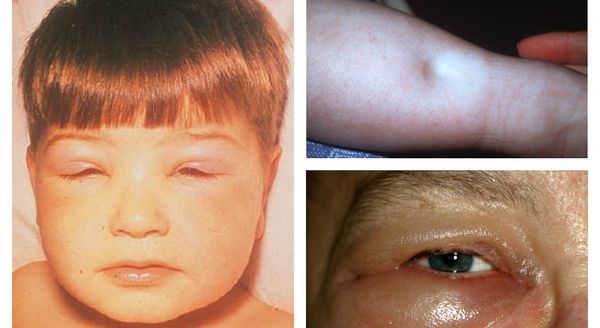
- мочевой синдром — включает изменения в анализах мочи, не укладывающиеся в рамки основных синдромов.
Сочетание нефротического и нефритического синдрома является наиболее неблагоприятным вариантом.
Помимо данных проявлений для гломерулонефрита характерны следующие симптомы:
- болезненные ощущения в поясничной области;
- повышение артериального давления;
- отёки;
- суставные боли;
- слабость;
- кожная сыпь.
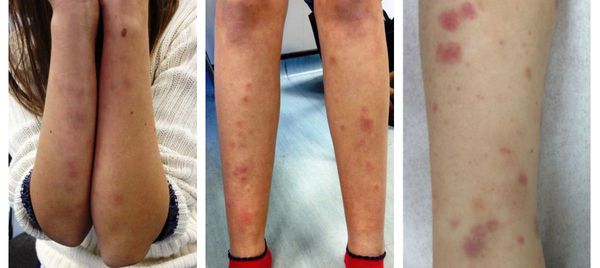
Все формы хронического гломерулонефрита способны периодически обостряться, при этом клиническая картина напоминает или полностью повторяет проявления острой формы заболевания. При подостром или быстро прогрессирующем гломерулонефрите функции почек снижаются на 50% меньше чем за три месяца.
Особенности хронического гломерулонефрита у детей
У детей заболевание может долго протекать без симптомов. Как правило, болезнь проявляется после 20 лет и сопровождается нарушением работы почек.
Хронический гломерулонефрит при беременности
Беременность при гломерулонефрите не противопоказана. Её течение зависит от степени нарушения работы почек и контроля артериального давления [18] .
Патогенез хронического гломерулонефрита
Инфекционные и другие стимулы способствуют появлению иммунного ответа с формированием и отложением антител и/или иммунных комплексов в клубочках почек (или их образованием сразу в клубочках), а также усилению клеточно-опосредованной иммунной реакции. В ответ на возникающие иммунные нарушения в почечных клубочках развиваются изменения, претерпевающие ряд стадий. Сегодня с достаточной уверенностью можно говорить о конкретных механизмах только некоторых из них.
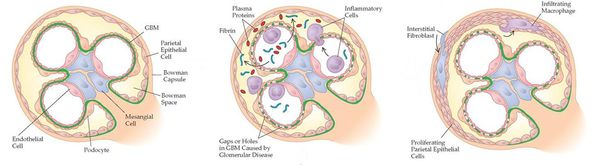
Начало иммуновоспалительного процесса связано с активацией медиаторов тканевого повреждения, прежде всего с активацией хемотаксических факторов, способствующих миграции лейкоцитов. Одновременно активируются факторы коагуляции (сгущения), в результате чего образуются депозиты фибрина и происходит выброс факторов роста и цитокинов — гормоноподобных веществ, вырабатываемых клетками иммунной системы.
На первых этапах заболевания иммунное воспаление преобладает. Поэтому чем раньше начато иммуносупрессивное лечение, тем лучше прогноз заболевания. При стихании воспалительного процесса на первый план выходят неиммунные механизмы прогрессирования болезни:
- гиперфильтрация — неизменённые клубочки работают с повышенной нагрузкой;
- внутриклубочковая и артериальная гипертензия;
- нарушения липидного обмена и свёртывания крови;
- гиперурикемия — увеличение концентрации мочевой кислоты в крови.
При дальнейшем прогрессировании заболевания происходят вторичные изменения: процесс распространяется на другие структуры почки — канальцы и интерстиций (вид соединительной ткани).
Исход воспаления — фиброз и склероз почечной ткани, т. е. потеря почечной функции.
Классификация и стадии развития хронического гломерулонефрита
По причинам возникновения гломерулонефриты делятся на две группы:
- Первичные (идиопатические) — когда причины возникновения неизвестны.
- Вторичные — когда причины развития заболевания обусловлены:
- системными аутоиммунными заболеваниями (системной красной волчанкой, АНЦА-ассоциированными и геморрагическими васкулитами, ревматоидным артритом);
- поражениями почек в рамках паранеопластического синдрома (опухолей и лимфом) — эти гломерулонефриты устойчивы к стандартной терапии, поэтому прогноз может быть улучшен (вплоть до полного выздоровления) при полном удалении опухоли;
- инфекциями (инфекционным эндокардитом, вирусами гепатита В и С, ВИЧ-инфекцией, вирусом Эпштейна — Барра и другими);
- лекарственными болезнями (аутоиммунной реакцией на фармокологические и биологические препараты).
По клиническим проявлениям выделяют пять форм заболевания:
- Нефротическая — возникает чаще всего, сопровождается выраженными отёками (возможно скопление невоспалительной жидкости в грудной и брюшной полости, околосердечной сумке, а также отёк кожи), массивной протеинурией (более 5 г/л у взрослых и 3 г/л у детей), цилиндрурией, гипопротеинемией и дизлипидемией.
- Гипертоническая — количественные и качественные изменения мочи менее выражены по сравнению с длительным синдромом артериальной гипертензии, при котором артериальное давление повышается до 180/100-200/120 мм рт. ст. и сопровождается в течение дня серьёзными колебаниями показателей по разным причинам.
- Гематурическая (болезнь Берже) — среди прочих симптомов заболевания преобладает наличие крови в моче, причём как визуальное (заметное глазу), так и лабораторное, при котором отмечается значительное или упорное присутствие эритроцитов в осадке мочи. Данная форма чаще возникает у молодых мужчин.
- Латентная — возникает довольно часто. В связи с неявными симптомами может существовать на протяжении 10-20 лет и дольше, но в итоге всё равно приводит к уремии. Человек обычно чувствует себя удовлетворительно, возможен слабо выраженный мочевой синдром, отёки и артериальная гипертензия не наблюдаются. Из лабораторных показателей можно обнаружить протеинурию (не более 1-2 г/сутки), небольшое количество эритроцитов и цилиндров в моче, тонких, желтоватых, переплетающихся нити фибрина, удельный вес мочи в норме.
- Смешанная — включает в себя проявления нефротической и гипертонической форм.
По морфологическим изменениям выделяют три хронических гломерулонефритов:
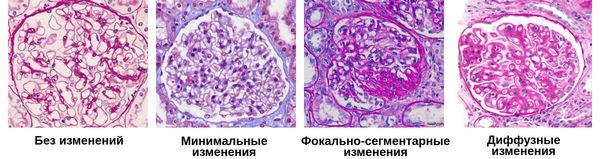
- Минимальные — на микроскопиеском уровне изменений практически нет, возможно только различить слияние ножек подоцитов, покрывающих капилляры почечных клубочков.
- Фокально-сегментарные — под микроскопом можно обнаружить не только слияние подоцитов, но и склероз и дистрофию некоторых клубочковых петель.
- Диффузные — увеличение количества клеток в клубочках почек:
- мезангиопролиферативные;
- мезангиокапиллярные. [4]
Осложнения хронического гломерулонефрита
Гломерулонефрит может осложниться инфекцией, в том числе связанной с иммунодепрессивной терапией (пиелонефрит, туберкулёз), нарушениями фосфорнокальциевого гомеостаза и остеопорозом. Причиной тому — острый воспалительный процесс или же осложнения иммунносупрессивной терапии.
Осложнения нефротической формы хронического гломерулонефрита:
- нефротический криз — самое грозное осложнение;
- внутрисосудистое свёртывание крови (ДВС-синдром);
- тромбозы вен, в том числе почечных;
- рожеподобные изменения кожи, появление которых сопровождается повышением температуры и усилением симптомов интоксикации.
Нефротический криз возникает внезапно. Его развитие может спровоцировать активная диуретическая терапия. К характерным проявлениям относятся интенсивные боли в животе, перитонитоподобный синдром, повышенная температура тела. В дальнейшем это осложнение может привести к развитию гиповолемического шока и смерти. [15]
Один из вариантов развития гипертонической формы хронического гломерулонефрита — это гипертрофия миокарда левого желудочка (сердечная астма, отёк лёгких). Также может возникнуть острая сердечная недостаточность. [1]
Диагностика хронического гломерулонефрита
Для диагностики гломерулонефритов прежде нужно исключить целый ряд заболеваний со схожими симптомами:
- протеинурию;
- диабетическую нефропатию;
- гипертоническую болезнь с поражением почек;
- амилоидоз почек (нарушение белково-углеводного обмена в почках);
- миеломную нефропатию;
- наследственные нефропатии. [1][2]
Лабораторное или визуальное наличие крови в моче требует исключения других урологических проблем, опухолей, феномена сдавления левой почечной вены у детей, наследственных заболеваний почек — болезни тонких мембран, синдрома Альпорта (наследственного нефрита).
Для дифференциальной диагностики с системными заболеваниями необходимо исследовать их маркеры в крови:
- при системной красной волчанке — антинуклеарные антитела, волчаночный антикоагулянт, Д-димер;
- при антифосфолипидном синдроме — антитела к кардиолипину и бетта-2-гликопротеину; [1]
- при АНЦА-васкулите — антитела к цитоплазме нейтрофилов двух классов. [13]
При обострении любой формы хронического нефрита скорость оседания эритроцитов увеличивается, а также уровень иммунологических показателей, сиаловых кислот, фибрина и серомукоида в крови. При развитии хронической почечной недостаточности независимо от формы хронического нефрита уровень креатинина и мочевины в крови увеличивается. [1] [11]
Основные аспекты диагностики гломерулонефритов:
- изменения в анализах мочи — прежде всего протеинурия, гематурия ицилиндрурия;
- биохимический анализ крови — гипопротеинэмия, гипоальбуминемия, диспротеинемия, повышение альфа-2-глобулина, гаммаглобулина, креатинина и азотистых шлаков, уровня сахара и липидного спектра, гиперхолестеринэмия, дизлипидемия, гиперурикемия.
- УЗИ-почек — увеличение или уменьшение размера почек, истончение и гиперэхогенность паренхимы, нарушение кортико-медуллярной дифференциации;
- КТ и МРТ с контрастированием для исключения урологических проблем.
Постановка диагноза многих гломерулярных заболеваний невозможна без пункционной биопсии почки.
Показания к биопсии:
- наличие стероидрезистентного нефротического синдрома;
- признаки острого нефритического синдрома с почечной недостаточностью;
- подозрение на быстро прогрессирующий гломерулонефрит или хронический интерстициальный нефрит;
- заболевания с одновременным нарушением различных систем организма, включая почки (системная красная волчанка, геморрагический васкулит);
- длительная изолированная протеинурия или гематурия.
Противопоказания к биопсии:
- часто рецидивирующи нефротически синдром (исключение — подозрение на нефротоксичность, связанную с циклоспорином А);
- наличие только одной почти в организме (не строгое противопоказание);
- нарушение свертывания крови;
- бесконтрольная артериальная гипертензия;
- запущенные стадии формирования нефросклероза;
- терминальная почечная недостаточность.
Биопсию проводит опытный нефролог или хирург в условиях стационара. Сама процедура длится примерно 15-20 минут. Осложнения при биопсии возникают редко, кровотечение возможно всего в 5-10% случаев. [5]
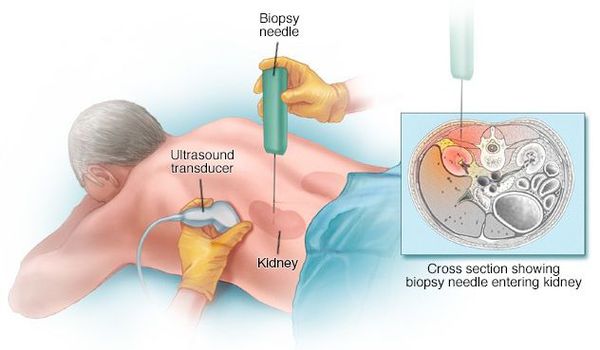
Проведение биопсии почки и верификация морфологического варианта поражения почек показаны даже в тех случаях, когда имеется связь макро- гематурии с ангиной и напрашивается диагноз «острый гломерулонефрит». Исследования показали, что под маской острого «постстрептококкового» гломерулонефрита могут скрываться такие тяжёлые поражения почек, как экстракапиллярный гломерулонефрит, исход и прогноз которого зависят от своевременного начала лечения. [6]
Лечение хронического гломерулонефрита
Лечение хронических гломерулонефритов сводится к трём целям:
- подавление иммунных реакций;
- снижение темпа прогрессирования патологии;
- предупреждение появления хронической почечной недостаточности.
Этиотропная терапия проводится только при выявленной причине хронического гломерулонефрита, например, при лептоспирозе, БГСА-инфекции, вирусных гепатитах, ВИЧ-инфекции и других). В подобных случаях применяются антибиотики и противовирусные препараты.
Иммуносупрессивная терапия включает применение следующих лекарств:
- Глюкокортикостероидные препараты (ГКС). Одним из первых показаний к их применению был изолированный нефротический синдром у детей при болезни минимальных изменений. Эти препараты обладают мощным противовоспалительным и иммуносупрессивным действием, применяются в том числе для лечения аутоиммунных заболеваний почек. В последние годы были выяснены принципиально новые эффекты ГКС, в частности их защитное влияние на гломерулярные клетки — подоциты. [9]
Однако ГКС имеют множество побочных эффектов. Поэтому их стараются назначать коротким курсом в больших дозах, постепенно переходя на поддерживающую терапию минимальными дозам.
- Цитостатики. В настоящее время такой цитостатик, как циклоспорина А, является признанным методом лечения нефротических вариантов гломерулонефритов, в основе которых лежит повреждение подоцитов. При болезни минимальных изменений, фокально-сегментарном гломерулосклерозе и мембранозном гломерулонефрите данный препарат чаще всего используется в комбинации с ГКС. [7][8]
У пациентов со стероидрезистентным фокально-сегментарным гломерулосклерозом и непереносимостью циклоспорина предлагается применение другого цитостатика — микофенолата мофетила в комбинации с высокими дозами дексаметазона. [2]
- Моноклональные антитела. Использование препаратов на этой основе является новым направлением лечения хронических гломерулонефритов. Например, ритуксимаб считается эффективным препаратом. Он имеет меньше токсичных побочных эффектов и при некоторых формах заболевания позволяет добиться ремиссии. [14]
Одна из методик лечения резистентных к стандартной терапии форм является пульс-терапия — высокодозное введение лекарств коротким курсом. [12] Такой способ эффективно купирует обострения гломерулонефритов и относительно хорошо переносится пациентами.
Как правило, пульс-терапия проводится с использованием метилпреднизолонома, циклофосфамида или обоих препаратов:
- пульс-терапия метилпреднизолоном проводится 2–3 дня, после чего курс повторяются ещё 3–4 раза с перерывом в 10 дней;
- пульс-терапия циклофосфамидом проводится раз в четыре недели с повторением от 6 до 12–14 раз.
В последние десятилетия для торможения прогрессирования хронического гломерулонефрита применяется нефропротективная стратегия лечения. Так как при стихании иммунно-воспалительного процесса на первый план выходят неиммунные факторы прогрессирования заболевания (прежде всего гемодинамические), а также обменные (гиперлипидемия, дислипидемия, гиперурикемия) и коагуляционные, применяются ингибиторы АПФ и блокаторы рецепторов ангиотензина. Эти препараты восстанавливают системную и внутриклубочковую микроциркуляцию, обладают противовоспалительным и цитопротективным действием (защита клеток от вредных факторов). Они применяются для лечения всех форм гломерулонефритов и замедляют прогрессирование болезни. При некоторых формах латентных и гематурических вариантов заболевания, когда не показано иммуносупрессивное лечение, они являются препаратами выбора.
Плазмаферез (способ очищения крови) применяется для лечения быстро прогрессирующего гломерулонефрита, а также нефритов, протекающих на фоне системных заболеваний.
Гемосорбция и гемодиализ (способы внепочечного очищения крови) относятся к методам заместительной почечной терапии. К ним прибегают во время острого периода почечной недостаточности.
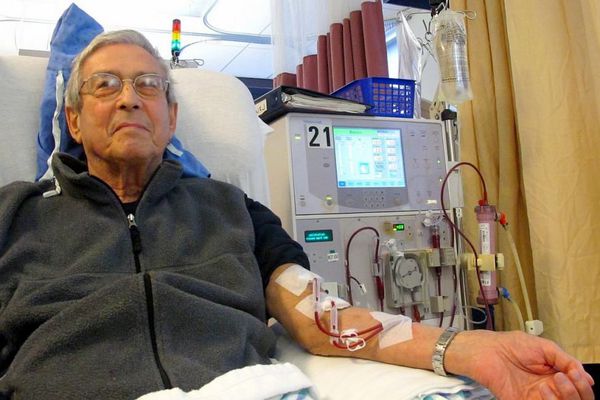
Посиндромная терапия диуретиками, антикоагулянтами, дезагрегантами, антигипертензивными препаратами, статинами, гиперлипидемическими и другими средствами проводится по показаниям. Также уделяется внимание устранению очагов хронической инфекции, лечению кариеса, профилактике вирусных инфекций, на фоне которых чаще всего возникают обострения заболевания.
При лечении нефротического синдрома у детей показана инициальная терапия в течение 4-6 недель, а также приём преднизолона, доза которого со временем снижается до поддерживающей. При благоприятном течении болезни преднизолон постепенно отменяют. В случае выявления стероидзависимости (когда на фоне снижения дозы преднизолона возникает рецидив заболевания) используются алкилирующие препараты — циклофосфамид или хлорамбуцил, а также применяется левамизол, микофенолат мофетил или такролимус.
Народные средства при лечении хронического гломерулонефрита не эффективны. Без адекватного лечения все формы гломерулонефрита приводят к хронической почечной недостаточности.
Диета при гломерулонефрите. Основные принципы питания при гломерулонефрите (диета № 7):
- уменьшить потребление натрия (не более 3 г в сутки) — пищу готовят без поваренной соли, едят бессолевой хлеб, исключают все солёные продукты; потребление соли нужно снижать постепенно, чтобы адаптировались вкусовые ощущения и работа почек;
- нужно выпивать столько жидкости, сколько выделилось за предыдущие сутки с мочой или больше на 0,3—0,5 л;
- если нет почечной недостаточности, содержание белка в рационе должно быть не более 0,9 г на 1 кг нормальной массы тела, в среднем до 60 г в день (50 % должны составлять животные белки);
- ограничить крепкие бульоны и соусы, мясо и рыбу без отваривания, пряности, крепкий чай, кофе и какао.
При гипертонии нужно увеличить источники калия, включая диетические заменители поваренной соли. Чтобы улучшить вкус малосолёной пищи, используют кислые соусы, немного пряных овощей, слабый уксус и лимонную кислоту. При обострении хронического гломерулонефрита на 1—3 дня назначают углеводные разгрузочные диеты (сахарную, рисовую, компотную, фруктовую, овощную, картофельную).
Прогноз. Профилактика
Течение хронического гломерулонефрита зависит от причины заболевания и морфологической формы. Наиболее неблагоприятным является подострый быстро прогрессирующий вариант.
Без лечения все формы гломерулонефрита заканчиваются хронической почечной недостаточностью, разница заключается лишь в срок её наступления. А осложенения ухудшают и без того тяжёлый прогноз заболевания.
Смерть при гломерулонефрите может наступить в результате развития отёка легких, нефротического синдрома, инсульта, острой почечной недостаточности, гиповолемического шока и венозных тромбозов. Летальность при хроническом гломерулонефрите на III-V стадиях хронической болезни почек связана с сердечно-сосудистыми патологиями. [17]
Профилактика гломерулонефрита
Всем пациентам с хроническим гломерулонефритом важно помнить о следующих мерах профилактики обострения заболевания:
- контролирование баланса жидкости;
- соблюдение режима питания;
- отказ от курения;
- регулярное измерение артериального давления;
- недопущение переохлаждений, стрессовых ситуаций, чрезмерных физических нагрузок. [17]
Дают ли инвалидность при хроническом гломерулонефрите
Если нет хронической болезни почек, то инвалидность при гломерулонефрите не показана.
Освобождают ли от армии при хроническом гломерулонефрите
От службы в армии освобождают, если нарушена работа почек и есть изменения в анализах мочи. Решение принимают врачи коллегиально после комплексного обследования в больнице.
За дополнение статьи благодарим Елену Застело — нефролога, научного редактора портала «ПроБолезни».
Гломерулонефрит
Гломерулонефриты – группа иммунных заболеваний почек, характеризующихся первичным поражением клубочков и последующим вовлечением в патологический процесс интерстиция (соединительная ткань, составляющая основу органа) с тенденцией к прогрессированию, переходом в нефросклероз (патологическое состояние, при котором ткань почки заменяется соединительной тканью, а сама почка уменьшается в размерах) с развитием синдрома хронической почечной недостаточности.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Симптомы
Симптомы гломерулонефрита зависят от его формы и особенностей течения. Симптомы острого гломерулонефрита появляются, в среднем, через 7-20 дней после перенесенного инфекционного заболевания. За этот период происходит образование антител (защитных белков, которые вырабатывает иммунная система) к микробам или вирусам, в крови начинают циркулировать иммунные комплексы, которые затем откладываются в почечных клубочках.
Для острой формы заболевания характерно бурное начало. Появляются неспецифические симптомы гломерулонефрита. Повышается температура тела, могут беспокоить головная боль, слабость, тошнота или рвота, боль в пояснице. К специфическим симптомам гломерулонефрита относят окрашивание мочи в розовый или красно-коричневый цвет (цвет “мясных помоев”), повышенную пенистость мочи, связанную с высоким содержанием белка, повышение артериального давления, появление отеков в области лица, кистей рук, стоп и живота. Снижается объем выделяемой мочи, вплоть до анурии (меньше 50 мл мочи за сутки), появляется одышка. У взрослых часто встречается стертое течение, при котором отсутствуют клинические симптомы гломерулонефрита, но есть изменения в анализе мочи.
В развитии иммунного воспаления при хроническом гломерулонефрите участвуют те же механизмы, что и при остром гломерулонефрите, поэтому хронический гломерулонефрит характеризуется тем же набором симптомов. Однако при хронической форме симптомы гломерулонефрита развиваются медленно, заболевание имеет незаметное начало, отсутствует четкая связь с перенесенной инфекцией.
По мере нарастания почечной недостаточности появляются симптомы гломерулонефрита, связанные с развитием анемии (состояния, при котором снижается уровень белка гемоглобина и красных кровяных клеток). К ним относятся бледность кожи, общая слабость, головокружение, одышка. Постепенно снижается объем выделяемой мочи.
Формы
В зависимости от причины выделяют первичный гломерулонефрит, являющийся самостоятельным заболеванием, и вторичный гломерулонефрит, развивающийся вследствие наличия других заболеваний. К развитию вторичного гломерулонефрита могут привести системная красная волчанка (аутоиммунное заболевание, при котором образуются защитные белки к клеткам собственного тела) и сахарный диабет.
В зависимости от варианта течения, гломерулонефрит может быть острым, подострым и хроническим. Подострый (быстропрогрессирующий) гломерулонефрит встречается относительно редко и характеризуется быстро прогрессирующей почечной недостаточностью. Эта форма гломерулонефрита нередко развивается после бактериальных или вирусных инфекций или контакта с токсическими веществами (например, органическими растворителями), но чаще связана с системными заболеваниями (васкулиты – поражение сосудов, системная красная волчанка).
Хронический гломерулонефрит, в свою очередь, в зависимости от преобладающих симптомов, может протекать в латентной (бессимптомной), гипертонической (с повышением артериального давления), гематурической (с появлением крови в моче) и нефротической (появление отеков и белка в моче) формах.
Причины
Причины гломерулонефрита делят на инфекционные и неинфекционные. В большинстве случаев развитие гломерулонефрита связано с перенесенными неспецифическими (стрептококковая, стафилококковая) или специфическими (туберкулез, сифилис, малярия) бактериальными инфекциями.
К поражению почечных клубочков могут также привести тяжелые вирусные инфекции (гепатит С, гепатит В, краснуха, корь, опоясывающий лишай, инфекционный мононуклеоз, цитомегаловирус) или паразитарные заболевания (малярия, трихинеллез, токсоплазмоз).
Кроме того, причиной развития гломерулонефрита могут стать токсические вещества (такие как алкоголь, ртуть, свинец, органические растворители), некоторые лекарственные препараты, заболевания соединительной ткани, онкологические заболевания и наследственные болезни.
Возможно развитие гломерулонефрита после вакцинации. В ряде случаев, особенно при хроническом гломерулонефрите, причину заболевания установить не удается. Важным фактором в развитии и обострении гломерулонефрита является переохлаждение организма, особенно во влажной среде.
Методы диагностики
Диагностика гломерулонефрита проводится на основании данных анамнеза, клинических симптомов, результатов лабораторных анализов (включая генетические) и методов инструментальной диагностики.
Учитывая, что причиной болезни часто является стрептококковая инфекция, то из данных анамнеза важно узнать о перенесенной острой стрептококковой инфекции (ангина, скарлатина, фарингит) или о наличии хронической стрептококковой инфекции.
Острый гломерулонефрит следует заподозрить при впервые развившемся нефритическом синдроме – появлении через 1–3 недели после стрептококковой или другой инфекции триады симптомов: гематурии (крови в моче) с протеинурией (белка в моче), артериальной гипертонии и отёков. При позднем обращении к врачу (через неделю от начала заболевания и позже) возможно обнаружение изменений только в моче без отеков и артериальной гипертензии.
При хроническом гломерулонефрите (ХГН) выявляется один из клинико-лабораторных синдромов – мочевой (изменения в анализах мочи), гематурический, гипертонический, нефротический, смешанный.
Физикальное обследование позволяет обнаружить клинические симптомы нефритического синдрома: моча цвета «кофе», «чая» или «мясных помоев»; отеки на лице, веках, ногах; повышение АД, симптомы левожелудочковой сердечной недостаточности.
ХГН нередко выявляют случайно по изменениям в анализе мочи. У части больных ХГН впервые выявляется на поздних стадиях хронической болезни почек. Температура тела обычно нормальная, симптом Пастернацкого отрицательный (при поколачивании в области поясницы не появляется болезненность).
При вторичном гломерулонефрите могут выявляться симптомы заболевания, послужившего причиной ХГН. При ХГН, впервые выявленном на стадии хронической почечной недостаточности, выявляются симптомы уремического синдрома: сухая бледная кожа с желтоватым оттенком, расчесы, ортопноэ (затруднение дыхания в положении лежа, уменьшающееся в сидячем положении), гипертрофия (увеличение в размерах) левого желудочка.
Общий анализ крови характеризуется воспалительными изменениями. Отмечается умеренный лейкоцитоз (повышение уровня белых кровяных клеток) и повышение скорости оседания эритроцитов (СОЭ), иногда отмечают снижение гемоглобина. В биохимическом анализе крови содержание креатинина и мочевины (продуктов распада белков) может быть нормальным или их содержание увеличено. В электролитах крови отмечается тенденция к снижению и увеличению калия, фосфора, магния. Анализ результатов кислотно-основного равновесия (КОС) указывает на развитие метаболического ацидоза (снижение уровня бикарбоната, обычно сопровождается компенсаторным понижением парциального давления углекислого газа). При развитии нефротического синдрома определяется гипопротеинемия (общий белок плазмы крови менее 60 г/л, альбумин менее 40 г/л) и гиперхолестеринемия (повышение уровня холестерина).
В общем анализе мочи определяется протеинурия, гематурия (микро и макро «цвета мясных помоев»), цилиндрурия (появление отпечатков почечных канальцев), иногда лейкоцитурия (белые клетки крови в моче). Для оценки суточной потери белка выполняют измерение общего количества белка в суточной моче. При развитии нефротического синдрома суточная потеря белка более 3 г/сутки.
Анализ пробы Реберга (метод, с помощью которого оценивают выделительную способность почек) свидетельствует о снижении скорости клубочковой фильтрации. В моче при обострении обнаруживается повышение плотности и снижение суточного объема.
Больным острым гломерулонефритом для идентификации возбудителя выполняют мазок из зева. При иммунологическом исследовании определяется повышение титров антител к антигенам стрептококка (АСЛ-О).
Для подтверждения диагноза назначают ультразвуковое исследование почек, компьютерную томографию и в ряде случаев пункционную биопсию (забирается небольшой кусочек тканей для исследования под микроскопом). При подозрении на синдром Альпорта (семейный гломерулонефрит) можно выполнить генетическое тестирование (ген COL4A31).
Дифференциальный диагноз проводится с другими заболеваниями почек: тубулоинтерстициальные (поражение канальцев и ткани) заболевания почек, туберкулез, гипернефрома (рак почки), вторичные нефропатии, вторичные гломерулопатии. При наличии нефротического синдрома дифференцируют с амилоидозом (отложение в тканях специфического белка), тромбозом почечных вен. При артериальной гипертензии – с гипертонической болезнью и вазоренальной (связанной с поражением сосудов почек) артериальной гипертензией.
Основные используемые лабораторные исследования:
- Клинический анализ крови (лейкоцитарная формула, СОЭ).
- Биохимический анализ крови (включая холестерин, креатинин, мочевина, электролиты, кислотно-основное равновесие).
- Антистрептолизин-О (АСЛ-О).
- Комплемент С3, С4.
- Цистатин С (белок, за выведение которого из организма отвечают почки).
- Иммуноглобулин IgA (повышение при болезни Берже – заболевании, при котором в тканях почек откладывается белок IgA).
- Общий анализ мочи с микроскопией осадка;
- Биохимический анализ мочи (глюкоза, белок, микроальбумин).
- Проба Реберга.
- Проба Зимницкого (один из видов исследования мочи, применяемый для определения водовыделительной, концентрационной способности почек, необходимо собрать 8 порций мочи в течение суток).
- Посев мочи на Streptococcus pyogenes (М-серотипы 12 и 49 — нефритогенные штаммы).
- ПЦР исследования (полимеразная цепная реакция, метод обнаружения генетического материала микроорганизма): выявление бактерии Escherichia coli.
- Гистологическое исследование ткани почки (биопсия) основной метод морфологической диагностики гломерулонефрита.
Дополнительные используемые лабораторные исследования:
- Электронная микроскопия (определение расположения отложений, выявление повреждений структуры мембран, клеток).
- Морфологическое исследование с иммунофлюоресценцией (свечение иммуноглобулина IgM).
- Для дифференциальной диагностики выполняют следующие анализы: антитела к двухспиральной ДНК (волчаночный нефрит); антинуклеарный фактор на клеточной линии НЕр-2; антитела к нуклеосомам; антитела к кардиолипину класса IgМ/IgG; при быстропрогрессирующем гломерулонефрите – антитела к базальной мембране клубочков почек IgA, IgM, IgG (анти-БМК), антинейтрофильные цитоплазматические антитела, АНЦА IgG; при диагностике васкулитов – антинейтрофильные цитоплазматические антитела, АНЦА IgG (антитела к цитоплазме нейтрофилов, pANCA и cANCA, IgG), антитела к протеиназе-3 (ПР-3/PR-3) класса IgG, антитела к миелопероксидазе (белки, указывающие на наличие аутоиммунных заболеваний).
- Генетическое исследование: синдром Альпорта (наследственный нефрит, семейный гломерулонефрит), ген COL4A31.
Основные используемые инструментальные исследования:
- Ультразвуковое исследование почек и надпочечников.
- Ультразвуковое исследование мочевыводящих путей.
- Внутривенная урография – рентген почек (исключение врожденной и урологической патологии).
- Компьютерная томография почек и верхних мочевыводящих путей с контрастированием.
- Спиральная компьютерная томография почек и надпочечников.
- Обзорная урография (рентгенография мочевыделительной системы).
- Динамическая нефросцинтиграфия (радиоизотопное исследование почек, позволяющее оценить как анатомические характеристики, так и функциональное состояние почек и мочевыводящих путей).
Лечение
Лечение гломерулонефрита определяется формой заболевания, причинами, вызвавшими его развитие и тяжестью симптомов. При острой форме с яркой клинической картиной лечение гломерулонефрита в обязательном порядке включает строгий постельный режим в стационарных условиях. Таким больным проводят антибиотикотерапию в течение 7-10 дней, ограничивают поваренную соль и жидкость, при выраженных отеках назначают диуретики.
Повышение АД требует назначения гипотензивных препаратов. Основной целью лечения при хроническом гломерулонефрите является защита ткани почек от дальнейшего повреждения. Поэтому при тяжелом течении и высоком риске развития хронической почечной недостаточности назначают иммуносупрессивные препараты (глюкокортикоиды, цитостатики, антиметаболиты). Лечение гломерулонефрита включает не только иммуносупрессивную терапию. Для стабилизации течения при всех формах гломерулонефрита применяют неиммунную нефропротективную терапию.
С этой целью больным назначают ингибиторы ангиотензинпревращающего фермента, блокаторы рецепторов к ангиотензину II, гепарины и гиполипидемические препараты.
Очень важным аспектом лечения гломерулонефрита является диета с пониженным содержанием соли, которая позволяет снизить артериальное давление и уменьшить задержку жидкости в организме. При развитии хронической почечной недостаточности лечение гломерулонефрита требует проведения заместительной терапии – гемодиализа или перитонеального диализа (аппарат искусственной почки). Некоторым больным с терминальной стадией почечной недостаточности проводят трансплантацию почки.
Осложнения
Острый гломерулонефрит может переходить в хроническую форму. Прогрессирование хронического гломерулонефрита, связанное с гемодинамическими нарушениями, выраженной протеинурией и метаболическими нарушениями, постепенно ведет к снижению числа действующих нефронов (основных элементов почки) и может привести к полной потере фильтрующей функции почек. Поэтому наиболее опасными осложнениями гломерулонефрита считаются острая и хроническая почечная недостаточность. Кроме того, повышение артериального давления увеличивает риск развития острого нарушения мозгового кровообращения и инфаркта миокарда (сердечного приступа) у больных гломерулонефритом.
Существует также риск развития тромбоза (закупорки) почечных вен и тромбоэмболии (оторвавшийся тромб может закупорить сосуд) легочной артерии. Еще одним грозным осложнением гломерулонефрита является нефротический криз, для которого характерны: резкий подъем температуры, появление острых болей в животе и рожеподобного покраснения кожи.
Профилактика
Профилактика первичного гломерулонефрита направлена на своевременное лечение бактериальных и вирусных инфекций. При вторичном гломерулонефрите профилактические мероприятия связаны с лечением основного заболевания и предупреждением обострений. Необходимо проводить санацию очагов хронической инфекции (хронический тонзиллит (воспаление миндалин), синусит (воспаление околоносовых пазух), кариес), контролировать артериальное давление и уровень сахара в крови.
Какие вопросы следует задать врачу
Всегда ли при гломерулонефрите требуется диализ?
Какие меры принять, чтобы улучшить самочувствие?
Как быстро прогрессирует гломерулонефрит и каковы прогнозы при этом заболевании?
Советы пациенту
Следует избегать продуктов с высоким содержанием калия или соли, следить за уровнем артериального давления. Также необходимо регулярно наблюдаться у уролога, избегать бактериальных и вирусных инфекций, переохлаждений и травм.
Источник https://medintercom.ru/articles/glomerulonefrit
Источник https://probolezny.ru/glomerulonefrit-hronicheskiy/
Источник https://medaboutme.ru/zdorove/spravochnik/bolezni/glomerulonefrit/