Симптомы, лечение и алгоритм неотложной помощи при почечной колике у женщин и мужчин
Частота образования камней в собирательной системе почек (чашечки, лоханка) зависит от географического, климатического, этнического, генетического факторов, а также от диетических предпочтений в популяции. Частота встречаемости мочекаменной болезни колеблется от 1 до 20%.
У одного из восьми мужчин (12%) и у одной из шестнадцати женщин (7%) с мочекаменной болезнью на протяжении жизни возникает почечная колика. Вероятность приступа повышается вдвое при наличии нефролитиаза у ближайших родственников.
Вероятность повторного приступа после первого эпизода составляет 14% в течение первого года, 35% и 52% в течение следующих 5 и 10 лет соответственно.
1. Как возникают боли при почечной колике?
К возникновению болей приводит смещение камней из чашечек и лоханки почки в мочеточник, что сопровождается частичной или полной его закупоркой и нарушением оттока мочи.
В результате миграции конкремента давление в просвете лоханки нарастает, происходит ее растяжение, жидкость поступает в межклеточное пространство паренхимы почки. Отек паренхимы и растяжение капсулы почки приводят к характерным болям: пациента беспокоят боли в области поясницы, которые могут отдавать вниз.
Интенсивность приступа определяется болевым порогом пациента, скоростью нарастания и степенью закупорки мочеточника. Выход камня в мочевой пузырь и нижние мочевыводящие пути сопровождается облегчением болевого синдрома, в то время как его заклинивание в местах физиологического сужения мочеточника приводит к усилению болей и ухудшению общего состояния пациента.
Как правило, мигрирующий конкремент, вызывающий частичную закупорку, вызывает более выраженный болевой синдром, чем фиксированный.
Нарастающий отек способствует увеличению лимфатического и венозного оттока от почки, что несколько понижает давление внутри просвета лоханки и приводит к некоторому ослаблению болей.
В самом начале приступа расширение лоханки стимулирует сокращение мускулатуры (перистальтику) мочеточника. Спустя сутки перистальтика понижается, что также ведет к некоторому снижению давления в лоханке и облегчению состояния больного.
В течение первых 90 минут после появления обструкции происходит расширение приводящих артериол, что сопровождается повышением почечного кровотока.
В течение последующих 5 часов наблюдается понижение почечного кровотока одновременно с нарастанием давления в лоханке почки над местом блока. Далее давление в лоханке несколько понижается за счет усиления лимфатического оттока, ослабления перистальтики (сокращения мускулатуры) мочеточника и уменьшения притока крови к почке.
2. Что провоцирует приступ?
Нередко приступу почечной колики предшествует эпизод перегревания (баня, сауна), употребления алкоголя, избыточной физической нагрузки. Факторы риска мочекаменной болезни закономерно повышают вероятность возникновения почечной колики. К ним относятся:
- 1 Ожирение.
- 2 Обезвоживание, гиперконцентрация мочи (суточный объем мочи менее 1 литра приводит к повышению вероятности формирования уролитов).
- 3 Если у пациента ранее были конкременты в мочевыделительной системе, то вероятность их повторного возникновения в течение 5 лет – 30-40%.
- 4 Мочекаменная болезнь у ближайших родственников. Развитие мочекаменной болезни может быть обязано ряду генетических факторов.
- 5 Аномалии строения органов мочевыделительной системы (подковообразная почка, удвоение, стриктуры мочеточника, везикоуретеральный рефлюкс).
- 6 Ряд сопутствующих заболеваний может приводить к формированию конкрементов в чашечках и лоханках почек и развитию почечной колики (гиперпаратиреоидизм, тубулярный почечный ацидоз, миелопролиферативные заболевания, хроническая диарея на фоне колита).
3. Симптомы почечной колики

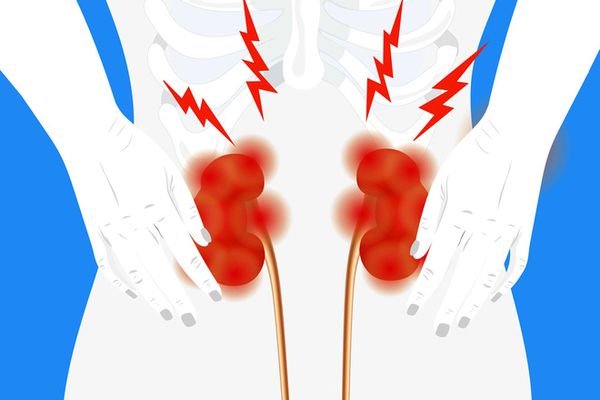
Рисунок 1 – Локализация болей при почечной колике
Почечная колика имеет типичную клиническую картину:
- 1 Острое начало, сильные боли в области поясницы, с иррадиацией в паховую область. Боли первоначально могут возникать в месте соединения позвоночника с 12 ребром, отдавать в бок, спускаться вниз по ходу мочеточника в область паха, промежности, мошонки, половых губ.
- 2 Нередко между приступами наступает период полного разрешения болевого синдрома.
- 3 Больной постоянно меняет свое положение, мечется, встает, садится, ложится, ходит из стороны в сторону.
- 4 Пациент может жаловаться на учащенное, болезненное мочеиспускание (выход конкрементов через уретру сопровождается ее повреждением). Возможны жалобы на снижение частоты мочеиспускания и уменьшение общего объема суточной мочи (причина — блок почки).
- 5 Тошнота, рвота. После рвоты пациент может отмечать кратковременное облегчение.
- 6 При присоединении вторичной инфекции пациент может жаловаться на повышение температуры, озноб, потливость. Появление постоянных тупых, распирающих болей в области поясницы на стороне поражения в сочетании с симптомами интоксикации указывает на развитие пиелонефрита, пионефроза.
- 7 Иногда приступ почечной колики сопровождается макрогематурией (окрашиванием мочи в красный цвет за счет примеси крови).
4. Алгоритм диагностики и лечения пациента
4.1. Доврачебная помощь
При возникновении симптомов, напоминающих почечную колику, необходимо незамедлительно обратиться за медицинской помощью: вызвать на дом бригаду скорой медицинской помощи.
- 1 В домашних условиях до приезда скорой можно принять 2 таблетки Но-Шпы, запив их водой.
- 2 При подозрении на почечную колику нельзя заниматься самолечением. Небольшие дозы алкоголя, горячая ванна позволяют снять спазм гладкой мускулатуры мочеточников, это в определенных обстоятельствах способствует изгнанию камней в мочевой пузырь. Однако, в большинстве случаев самолечение приводит к заклиниванию конкремента и полной закупорке мочеточника.
4.2. Первая врачебная помощь
Первая помощь при почечной колике оказывается бригадой скорой помощи и заключается в постановке предварительного диагноза на основании жалоб пациента, анамнеза, данных мануального обследования.
Линейная бригада купирует болевой синдром и доставляет пациента в стационар, специализирующийся на урологических заболеваниях. Препараты и схемы их применения приведены в таблице 2.
Первый приступ при неосложненном течении иногда лечится врачами скорой помощи на дому, а больного не госпитализируют. Если боли возникают повторно, необходимо снова обратиться за медицинской помощью. При повторном приступе больного, как правило, госпитализируют в урологический стационар.
Пациента доставят в приемный покой в следующих случаях:
- 1 При сомнении в диагнозе, когда требуются дополнительные обследования, консультации смежных специалистов (уролога, хирурга, гинеколога).
- 2 При беременности.
- 3 При осложненном течении приступа.
- 4 При наличии сопутствующей патологии.
- 5 При повторении приступа за последние сутки.
Пациента госпитализируют в следующих ситуациях:
- 1 Для дополнительного обследования и наблюдения дежурным персоналом.
- 2 При сохранении болевого синдрома и отсутствии эффекта от адекватного обезболивания.
- 3 При наличии лихорадки.
- 4 При подозрении на наличие обструкции обоих мочеточников.
- 5 При острой почечной недостаточности.
- 6 Приступ почечной колики в единственной почке.
4.3. Специализированная помощь в стационаре
При поступлении в приемное отделение пациента осматривает врач-уролог и назначает ряд лабораторных и инструментальных исследований.
4.4. Обследование пациента
Действия врача приемного покоя при почечной колике включают: сбор анамнеза заболевания, уточнение жалоб и анамнеза, осмотр и мануальное обследование.
При почечной колике живот мягкий, безболезненный при поверхностной пальпации. Глубокое нажатие на живот в области обструкции может сопровождаться усилением болей.
При поколачивании по пояснице на стороне поражения, как правило, боли усиливаются (положительный симптом поколачивания).
| Анализ | Возможные результаты |
|---|---|
| Общий анализ мочи | Повышение числа эритроцитов, лейкоцитов, наличие солей и их кристаллов |
| Общий анализ крови | Повышение СОЭ, лейкоцитоз |
| Биохимический анализ крови | Повышение уровня мочевины и креатинина, высокий СРБ |
| Бакпосев мочи | Выявление уропатогенных микроорганизмов и оценка их чувствительности к антибиотикам |
| Коагулограмма | Оценка свертывающей системы |
Таблица 1 — Лабораторные методы исследования при почечной колике
4.5. Инструментальная диагностика
В настоящее время предпочтение отдается компьютерной томографии, которая сравнима по дозе облучения с внутривенной урографией, но требует меньше времени для получения результатов и обладает большей точностью в постановке диагноза.
- 1 Обзорная рентгенограмма брюшной полости. Лишь в 85% случаев камни содержат соли кальция и могут визуализироваться на пленке.
- 2 Внутривенная урография: перед выполнением рентгенографии брюшной полости в вену вводится контраст, который выводится из крови почками и «подсвечивает»собирательную систему (лоханки, мочеточник, мочевой пузырь). После введения контраста выполняется серия снимков (через 1, 5, 10 и 15 минут после введения). Исследование противопоказано больным с отягощенным аллергическим анамнезом, пациентам с почечной недостаточностью, принимающим метформин.
- 3 УЗИ – этот метод исследования стоит на первом месте у беременных и пациентов педиатрического профиля. Метод обладает меньшей точностью, врачу трудно диагностировать конкременты мочеточника. Однако ультрасонография позволяет достаточно хорошо определять уролиты лоханки почки и мочевого пузыря.
- 4 Ретроградная пиелография (введение контрастного вещества в мочеточник при цистоскопии с последующей серией рентгеновских снимков).

Рисунок 2 –Внутривенная урография: на снимке определяется расширение собирательной системы (лоханки и мочеточника, который расширен на всем его протяжении) правой почки, которая может указывать на наличие конкремента в месте впадения мочеточника в мочевой пузырь.
После подтверждения диагноза пациенту назначается лечение.
5. Алгоритм неотложной помощи в стационаре
Оказание неотложной помощи невозможно без адекватного обезболивания.
- 1 Назначаются НПВС (диклофенак, ибупрофен, кетопрофен, кеторолак, анальгин, баралгин и другие препараты метамизола натрия, внутримышечно, схемы приведены в таблице ниже).
- 2 Облегчению болей способствует назначение спазмолитиков (папаверин, дротаверин, тамсулозин, доксазозин).
- 3 При устойчивом болевом синдроме могут быть назначены наркотические анальгетики (промедол, морфин, трамал) в сочетании со спазмолитиками.
После купирования болей и полноценного обследования производится выбор тактики дальнейшего лечения:
- 1 Активное наблюдение.
- 2 Неотложные хирургические вмешательства.
- 3 Окончательное удаление камней из почек, мочеточника и мочевого пузыря.
5.1. Активное наблюдение
Активное наблюдение заключается в симптоматическом лечении до выхода камня в мочевой пузырь.
Вероятность самопроизвольного выхода камня определяется его размерами и локализацией. Консервативное ведение в течение первых двух месяцев показано при размере конкремента не более 7 мм, неосложненной обструкции и отсутствии клинических проявлений.
| Размер и его локализация в мочеточнике | Вероятность спонтанного выхода |
|---|---|
| Менее 4 мм | 80% |
| Менее 7 мм, верхняя треть мочеточника | 25% |
| Менее 7 мм, средняя часть мочеточника | 45% |
| Менее 7 мм, нижний отдел мочеточника | 70% |
Таблица 3 – Вероятность самостоятельного выхода камня в зависимости от его размера и локализации
5.2. Неотложные хирургические вмешательства
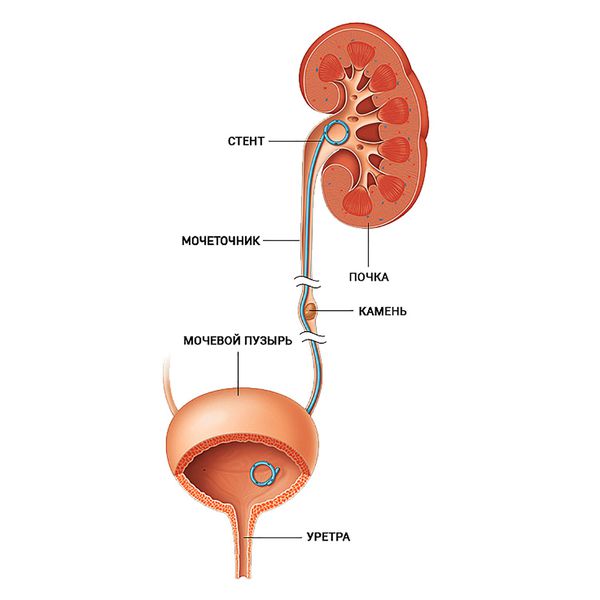
К неотложным хирургическим методам временного устранения обструкции относят чрескожную нефростомию и постановку стента в просвет мочеточника.
Обе операции позволяют быстро устранить обструкцию, стабилизировать состояние пациента и облегчить болевой синдром.
Показания к этим операциям:
- 1 большие размеры камня (более 7 мм);
- 2 сохранение болевого синдрома на фоне проводимой терапии;
- 3 наличие сопутствующей инфекции;
- 4 при высоком риске развития пионефроза или сепсиса;
- 5 при двухсторонней обструкции мочеточников;
- 6 при поражении единственной почки.
Чрескожная нефростомия выполняется под внутривенной анестезией в сочетании с местным обезболиванием. Через кожный доступ в поясничной области под контролем ультрасонографии/КТ производится дренирование лоханки почки (в ее просвет вводится дренаж, выводящий мочу наружу).
Стентирование может быть наружным (стент выводит мочу наружу) и внутренним (стент не сообщается с окружающей средой и отводит мочу в мочевой пузырь).
При нефростомии может выполняться наружное стентирование мочеточника. Для постановки внутреннего стента необходимо выполнить цистоскопию.
5.3. Удаление камней
После стабилизации состояния больного урологи подбирают один из окончательных методов удаления конкрементов:
- 1 ДУВЛ – дистанционная ударно-волновая литотрипсия.
- 2 Уретероскопия с контактной литотрипсией, эвакуацией камня специальной корзинкой.
- 3 Чрескожная нефролитотрипсия.
- 4 Лапароскопическая уретеролитотомия.
- 5 Открытая уретеролитотомия.
Подробно об оперативных методах лечения мочекаменной болезни можно читать здесь (перейдите по внутренней ссылке).
6. Особенности ведения беременных
При беременности происходит внешнее сдавление увеличенной маткой мочевого пузыря и мочеточников, что приводит к нарушению оттока мочи от лоханок почек и повышению риска инфицирования (цистит, пиелонефрит).
- 1 У беременных на первое место в диагностике мочекаменной болезни и почечной колики выходит УЗИ.
- 2 При неэффективности ультрасонографии может выполняться МРТ.
- 3 Рентгенологические исследования в первом триместре беременности должны использоваться лишь при неэффективности УЗИ и МРТ.
- 4 Лечение приступа почечной колики у беременных достаточно затруднительно и требует тесного сотрудничества пациентки и врачей.
- 5 При невозможности самостоятельного выхода камня из чашечно-лоханочной системы и мочеточника, при развитии осложнений (риск индукции преждевременных родов, инфекционные осложнения, неэффективность консервативного лечения, появление признаков почечной недостаточности) требуется постановка чрескожной нефростомы или временного мочеточникового стента.
- 6 В сложных случаях может выполняться уретероскопия с дроблением и удалением конкрементов. Уретероскопия при беременности может выполняться лишь в специализированных центрах.
- 7 Беременность является абсолютным противопоказанием к выполнению ДУВЛ.
7. Почечная колика у детей
Более 1% от всех пациентов с почечной коликой — дети до 18 лет. Дети являются группой пациентов с высоким риском рецидивирования мочекаменной болезни.
- 1 У детей необходимо проводить химический анализ конкрементов, оценивать наличие нарушений обмена веществ.
- 2 Основной метод инструментальной диагностики у детей – ультрасонография.
- 3 При неэффективности УЗИ возможно выполнение МРТ.
- 4 Рентгенологические методы исследования (рентгенография, урография, КТ) применимы в случае неэффективности УЗИ и МРТ.
- 5 Показания к нефростомии, ДУВЛ, уретероскопии у детей не отличаются от таковых у взрослых. Полученные при дроблении фрагменты у детей отходят легче. Маленькие пациенты с размерами камней до 20 мм являются идеальными кандидатами для ДУВЛ.
8. Профилактические мероприятия
- 1 Пациентам с уролитами мочеточника, с высокой вероятностью их спонтанного выхода назначаются препараты НПВС в виде таблеток или суппозиториев. Прием Диклофенака в дозе 100-150 мг/ сутки в течение 3-10 дней уменьшает вероятность повторного болевого приступа.
- 2 К снижению вероятности рецидива колики приводит прием альфа-адреноблокаторов (доксазозин, теразозин, тамсулозин).
- 3 Увеличение суточного объема диуреза вне приступа (2 литра в сутки и более при отсутствии противопоказаний). Увеличение диуреза необходимо достигать за счет повышения потребления питьевой негазированной воды. Суточный объем выпиваемой жидкости – 2.5 – 3 литра. Объем жидкости распределяется равномерно на весь день. Для питья необходимо подбираться напитки с нейтральной кислотностью (обычная питьевая вода).
- 4 При наличии камней в собирательной системе — избегать тепловых процедур, приводящих к обезвоживанию организма (бани, сауны, перегревание в летнее время).
- 5 Пациенту рекомендовано придерживаться сбалансированной диеты, богатой овощами и пищевыми волокнами (овощи, каши – овсяная, перловая). Суточный рацион должен содержать нормальное количество кальция (1 – 1.2 г/сутки), ограниченное количество хлорида натрия (4-5 г/сутки) и животных белков (0.8-1.0 г/кг массы тела в сутки). Важно понимать, что потребности организма в белках обратно зависят от возраста пациента, и назначение низкобелковой диеты может быть противопоказано пациентам педиатрического профиля.
- 6 После химического анализа конкремента и определения его природы подбирается специфическая диета и назначается консервативная терапия.
9. Диета в профилактике рецидивов
Основной смысл диеты в профилактике рецидивов мочекаменной болезни и почечной колики заключается в формировании суточного рациона без избытка какой-либо из продуктовой групп.
Почечная колика

Такое состояние возникает при нарушении физиологической проходимости верхних мочевых путей. Оно может быть следствием наличия камней в почках, скопления гноя или слизи, мочевых солей или сгустков крови. Также почечные колики возникают, если у пациента имеется перегиб и спазмирование мочеточника, а также спазм почечных лоханок. Существует ряд патологических состояний, вызывающих почечную колику:
- функциональные нарушения в работе верхних отделов мочевыводящих путей;
- нарушенное кровообращение в почке;
- аллергические заболевания;
- другие заболевания, требующие лечения глюкокортикоидами.
В большинстве случаев почечная колика застает пациента врасплох, возникает внезапно, казалось бы, без видимых на то причин. Характеризуется такое состояние острым болевым синдромом различной интенсивности и продолжительности. Если колика не проходит длительное время, сопровождается болью, то пациенту необходима неотложная помощь квалифицированного медицинского персонала.
Профилактика и медицинский прогноз при почечной колике
Профилактика почечной колики, безусловно, заключается в предупреждении мочекаменной болезни и других заболеваний мочевыделительной системы.
Медицинский прогноз условно благоприятный при факте отсутствия сопутствующих патологий. Причиной угрожающих состояний может стать присоединение бактериальной инфекции (уросепсис, вторичный пиелонефрит или бактериемический шок). Только устранение причины может избавить пациента от рецидива почечной колики.
Почечная колика: этиология и патогенез
Почечная колика, симптомы которой весьма характерны для квалифицированного специалиста, может возникать как следствие различных заболеваний, ставших причиной нарушения оттока мочи. Такое состояние возникает при сдавливании или закупорке мочевыводящих путей извне. При невозможности нормального оттока мочи происходит ряд патологических изменений в почках:
- спазм мускулатуры мочеточника;
- ишемия почки;
- отек паренхимы;
- растяжение фиброзной капсулы;
- венозный стаз;
- повышение давления внутри лоханок и т.д.
Все эти изменения приводят к тому, что происходит раздражение чувствительных рецепторов и, как следствие, внезапный сильный болевой синдром. Более чем в половине всех клинических случаев почечная колика является результатом нарушения пассажа мочи при мочекаменной болезни. Образовавшийся в почке камень способен закупорить мочеточник, тем самым сделать невозможным физиологическое мочеиспускание. Подобное воздействие может оказывать скапливающийся гной при воспалительных процессах различного генеза (пиелонефрите) или фрагменты отторгнутой некротической ткани при туберкулезе почек.
Причиной спазма и болевого синдрома может стать также перегиб или перекрут мочеточника, его сдавление при следующих патологиях:
- дистопия почки;
- стриктуры мочеточника;
- нефроптоз;
- злокачественные или доброкачественные опухоли почек (аденокарцинома) или предстательной железы;
- посттравматические гематомы забрюшинной области и т.д.
При некоторых других заболеваниях воспалительного характера возникают застойные явления или отеки слизистой оболочки, что тоже препятствует нормальному оттоку мочи и провоцирует почечные колики. Возникают они и при тромбозе почечных вен или при наличии врожденных аномалий анатомического строения этого органа.
Почечная колика: симптомы и клиническое течение
Почечная колика развивается достаточно стремительно и часто так же стремительно бесследно исчезает. Главный отличительный признак почечной колики — сильная резкая боль в пояснице или в области реберно-позвоночного угла. Болевой приступ напоминает спазм и причиняет больному массу неприятных ощущений. Одни пациенты бывают настигнуты приступом почечной колики во время сна, другие связывают приступы с физическими нагрузками, тряской в общественном транспорте, долгой ходьбой, приёмом лекарственных препаратов или употреблением избыточного количества жидкости.

Приступы почечной колики могут сопровождаться и другими проявлениями:
- субфебрильным повышением температуры;
- резким снижением артериального давления;
- тошнотой и рвотой;
- постоянными позывами к мочеиспусканию;
- холодным потом;
- различными изменениями со стороны сердечно-сосудистой системы (тахикардия или брадикардия);
- олигурией или анурией (недостаточным выделением мочи или прекращением поступления мочи в мочевой пузырь);
- ознобом, бледностью кожных покровов и т.д.
Все вышеперечисленные симптомы встречаются у пациентов обоих полов, но существуют некоторые отличия клиники почечной колики у мужчин и у женщин.
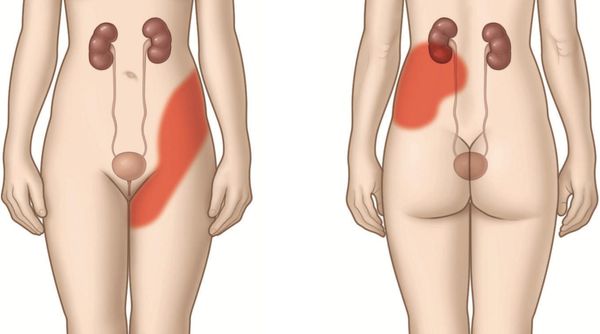
Почечные колики: симптомы у женщин
Боли при почечных коликах у женщин отдают на внутреннюю сторону бедра, в пах или во внешние половые органы. Нередко создается ощущение, что боль отдает и во влагалище. Когда речь идет о почечной колике у женщин, важно знать, что симптомы почечной колики часто совпадают с симптомами различных гинекологических заболеваний и даже гинекологических катастроф. К примеру, при разрыве маточных труб наблюдается аналогичный болевой синдром, озноб, резко падает артериальное давление, появляется бледность, тошнота и рвота и т.д. Аналогичные почечным коликам ощущения женщины могут испытывать при позвоночной грыже, невралгии или приступах радикулита.
Почечные колики: симптомы у мужчин
Почечная колика у мужчин имеет некоторые принципиальные отличия. В дебюте наблюдаются те же симптомы, что и у женщин. Характерной особенностью течения почечной колики у мужчин является то, что боль из поясничной области очень быстро переходит вперед и к низу живота (по ходу мочеточников), а затем распространяется на внешние половые органы. Особенно острую боль пациент испытывает в головке полового члена. В некоторых случаях боль распространяется на промежность и анальную область. Мочеиспускание затруднено и болезненно, пациент достаточно часто испытывает позывы к мочеиспусканию.
Дифференциальная диагностика и диагностические мероприятия
Большое значение имеет дифференциальная диагностика. Существует целый ряд заболеваний, сопровождающихся симптоматикой, схожей с почечными коликами:
- острый аппендицит;
- холецистит;
- грыжа межпозвоночного диска;
- межреберная невралгия;
- аневризма аорты;
- прободная язва желудка;
- острый панкреатит;
- разрыв маточной трубы при внематочной беременности;
- перекрут яичка и т.д.
Прежде всего, проводится анализ мочи, в котором могут быть обнаружены эритроциты, сгустки крови, гной, соли, лейкоциты и т.д.
Определяющее значение имеют визуализирующие инструментальные методы исследования, наиболее информативными среди которых принято считать:
- Рентгенологическое исследование органов брюшной полости и малого таза. Такое исследование помогает исключить абдоминальные патологические изменения. На рентгеновском снимке пораженная часть почки видна как более плотная тень, а также может быть обнаружен отёк околопочечных тканей.
- Внутривенная урография. Позволяет определить характер патологических изменений контуров лоханочно-чашечного аппарата, изгиба мочеточников, способность почки к смещению и другие признаки.
- Ультразвуковое исследование. Позволяет провести дифференциальную диагностику с другими заболеваниями. Пациенту показано УЗИ мочевого пузыря, почек, органов малого таза и брюшной полости.
- Томографические исследования (МРТ и КТ).
- Хромоцистоскопия, позволяющая обнаружить кровоизлияние, отек или камень в мочеточнике.
Почечная колика: лечение и неотложная помощь
Лечение, как правило, заключается в симптоматической терапии, а именно: в устранении болевого синдрома. Для достижения данных целей используют тепловые процедуры (теплая сидячая ванна или теплая грелка на области поясницы или живота), применение спазмолитических и обезболивающих препаратов. Противопоказанием к тепловым процедурам является острый пиелонефрит со значительным повышением температуры тела. Если боль долго не проходит, то целесообразно проведение новокаиновой блокады. В острой фазе могут применяться рефлексотерапия или электропунктура.
После того, как удается купировать болевой синдром, пациента осматривает врач-уролог или нефролог, назначающий лечение заболевания, спровоцировавшего почечную колику.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.
Почечная колика — симптомы и лечение
Что такое почечная колика? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бычкова Владимира Геннадиевича, уролога со стажем в 7 лет.
Над статьей доктора Бычкова Владимира Геннадиевича работали литературный редактор Юлия Липовская , научный редактор Кирилл Лелявин и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Почечная колика (Renal colic) — это неотложное состояние, при котором нарушается отток мочи из почки и верхних мочевых путей. Сопровождается острой приступообразной болью в пояснице, чаще с одной стороны. По болезненности занимает второе место после родов. В 80 – 90 % случаев причиной почечной колики является мочекаменная болезнь [15] .
Термин «колика» происходит от слова «colon» (кишка), поскольку в древности характерные для почечной колики боли в животе принимали за признак болезни кишечника.
Внезапный приступ интенсивных, схваткообразных болей в поясничной области, как правило, возникает на фоне полного благополучия. Боль при почечной колике чаще появляется с одной стороны, распространяется по ходу мочевых путей (вперёд, внутрь и вниз), затрагивая мошонку, головку полового члена, бедро и половые губы. Она не купируется в покое и при изменении положения тела, периодически обостряется и стихает.
Распространённость
Почечная колика — распространённое состояние, риск его возникновения в популяции составляет 1–10 % [1] . В практике скорой медицинской помощи (не считая травм) почечная колика занимает второе место по частоте после острого аппендицита [16] . По данным Министерства здравоохранения США, ежегодно подтверждается более 2,1 млн случаев почечной колики, что составляет примерно 1,7 % всех обращений пациентов за медицинской помощью [2] .
Почечная колика является одним из проявлений мочекаменной болезни, которая выявляется примерно у 1–5 % людей в мире [11] . С 2005 по 2016 год заболеваемость мочекаменной болезнью неуклонно растёт и сейчас составляет 34,1 % среди всех урологических заболеваний [17] .
Согласно исследованиям, мужчины болеют мочекаменной болезнью в 1,5 раза чаще, средний возраст пациентов 40–50 лет [15] . В то же время почечная колика может возникнуть в любом возрасте: с раннего детства до глубокой старости. Это состояние, как правило, не зависит от возраста. Риск возникновения почечной колики в течение жизни составляет до 10 % [18] .
Причины почечной колики
Почечная колика возникает, когда из-за нарушения оттока мочи из почки в мочевой пузырь повышается давление в почечной лоханке и нарушается кровоснабжение почки. Основная причина этого состояния — камень в почке или в мочеточнике при мочекаменной болезни.
Также почечная колика может быть синдромом ряда других урологических заболеваний:
- и хронического пиелонефрита, если просвет мочеточника закрывается продуктами воспаления: слизью, фибрином, эпителием или лейкоцитами.
- Опухоли почки, если в моче появляются сгустки крови .
- Туберкулёза почки в случае некроза (омертвения) ткани сосочка.
- Травмы почки при наличии сгустков крови или внешнем сдавлении верхних мочевых путей урогематомой.
- Гинекологических заболеваний.
- Опухолей забрюшинного пространства и малого таза, которые сдавливают мочевые пути извне.
- Аллергических и других заболеваний.
Закупорка (обструкция) мочевыводящих протоков камнем встречается в 80–90 % случаев почечной колики. В 5 % случаев мочеточник перекрывается тромбом, фрагментом опухоли почки или сгустком слизи, который может образоваться при воспалении почек или мочевыводящих путей. Другие заболевания почек, в частности пиелонефрит и стриктура (сужение) лоханочно-мочеточникового сегмента, вызывают почечную колику примерно в 10 % случаев [12] . Воспалительные заболевания малого таза у женщин, например аднексит, приводят к почечной колике в 5 % случаев [12] .
Причиной развития почечной колики могут быть медицинские манипуляции. К ним относят повреждения мочеточника во время хирургического вмешательства: при операциях на органах мочеполовой системы (при трансуретральной резекции мочевого пузыря, контактной литотрипсии и др.), операциях на органах малого таза (кесарева сечения у женщин и др.). Однако такое осложнение объясняет только 1–2 % всех случаев почечной колики [1] .
Факторы риска развития почечной колики
Выделяют немодифицируемые (неизменяемые) и модифицируемые (изменяемые) факторы риска:
1. Немодифицируемые факторы риска связаны с полом, наследственностью и демографическими особенностями, например с географическим положением страны. На них нельзя повлиять. Например, мочекаменная болезнь часто встречается на территории России и Республики Беларусь. Вероятнее всего, это обусловлено жёсткой питьевой водой с повышенным содержанием солей кальция и особенностями питания: большим количеством поваренной соли в пище, избытком белка, кислой и острой пищей, которая увеличивает кислотность мочи.
2. Модифицируемые факторы можно скорректировать и тем самым снизить риск развития почечной колики. Так как основной причиной болевого приступа является мочекаменная болезнь, нужно в первую очередь корректировать факторы, провоцирующие развитие мочевых камней. К ним относятся :
- внешняя среда: жаркий климат, резкие перепады температуры, в том числе на производстве;
- пищевые привычки: обезвоживание, диета с высоким содержанием витамина Д, потребление чая и безалкогольных сладких напитков;
- приём мочегонных препаратов;
- тяжёлый физический труд или малоподвижный образ жизни;
- беременность;
- инфекции мочевыводящих путей и др.
Согласно некоторым исследованиям, употребление кофе может снизить риск развития мочекаменной болезни [20] .
Мочекаменная болезнь сейчас рассматривается не только как изолированное заболевание, но и как одно из проявлений метаболического синдрома, при котором нарушается обмен веществ. Кроме мочекаменной болезни, при метаболическом синдроме часто встречаются:
- ;
- снижение чувствительности к инсулину;
- Повышенное артериальное давление; ;
- нарушение липидного состава крови и др.
Сочетание этих нарушений повышает риск образования камней в почках. Например, сахарный диабет увеличивает риск мочекаменной болезни в 1,3 раза, ожирение — в 1,5–2 раза, а при наличии трёх заболеваний из вышеперечисленных риск возрастает в 2,5 раза. Стоит отметить, что ожирение — более значимый фактор риска камнеобразования, чем погрешности в диете.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы почечной колики
Основной симптом почечной колики — внезапная острая, интенсивная, схваткообразная, режущая боль в спине, поясничной области или подреберье . Боль перемещается на поясницу, в подвздошную и паховую области и даже на половые органы. Как правило, приступ возникает после физической нагрузки, не стихает при смене положения тела и в покое. Боль может возникнуть в любое время, в том числе ночью.
В первые 1,5–2 часа боль заставляет пациента метаться, менять позу , чтобы найти положение, в котором боль стихнет : пациенты стараются согнуться, кладут руку на поясницу, где ощущается нестерпимая боль. Приступ длится от нескольких минут до суток и более. Колика, вызванная коралловидными и большими камнями, как правило, не такая резкая и быстро проходит.
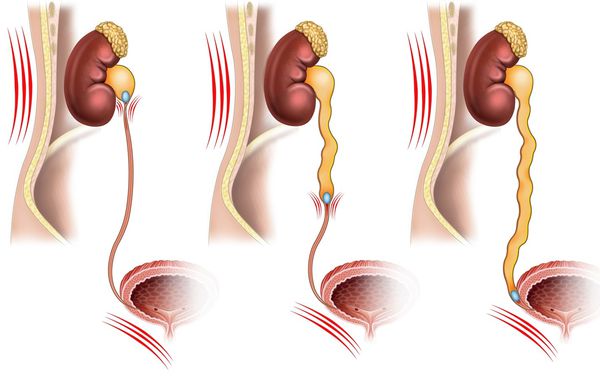
Распространение боли при почечной колике зависит от локализации камня:
- Лоханочно-мочеточниковый сегмент — боль затрагивает паховую область и наружную поверхность бедра.
- Юкставезикальный (предпузырный) отдел — могут быть ложные позывы к дефекации и учащённое мочеиспускание.
- Интрамуральный отдел (внутри стенки мочевого пузыря) — боль распространяется на головку полового члена и может сопровождаться учащённым мочеиспусканием и болями в уретре.
Кроме боли пациент может чувствовать общее недомогание: тошноту, рвоту, повышение температуры до субфебрильных значений (37,0–37,9 ˚C). Иногда бледнеет кожа и появляется холодный пот.
Характерной чертой почечной колики также являются расстройства мочеиспускания: боли, рези, изменение характера мочеиспускания, изменение цвета и консистенции мочи, например появление примеси крови, слизи и гноя.
Во время приступа состав мочи может не меняться, так как она выводится только из здоровой почки. Когда приступ прекращается и отток мочи из поражённой почки восстанавливается, в моче может появиться кровь.
Косвенным признаком почечной колики является повышение артериального давления, иногда довольно значительное [5] . Это обусловлено тем, что при болевом синдроме в кровь выбрасывается большое количество адреналина и норадреналина, которые сужают артерии.
Все перечисленные симптомы почечной колики могут возникнуть у здорового с виду человека, которого раньше ничего не беспокоило. В связи с этим всем без исключения рекомендуется проходить плановую диспансеризацию каждые три года. Это позволит своевременно обнаружить заболевания, которые могут спровоцировать почечную колику.
Патогенез почечной колики
Отток мочи в норме всегда происходит равномерно и в одном направлении: из почки в мочеточник и далее в мочевой пузырь. Это возможно благодаря слаженной работе мышц и нервной системы .
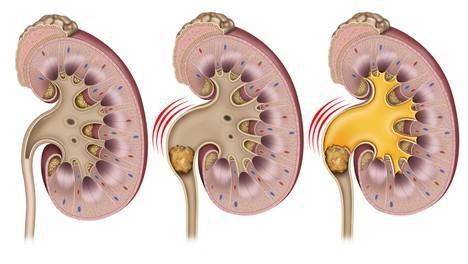
В основе патогенеза почечной колики лежит острое нарушение оттока мочи из почки в мочевой пузырь, что приводит к скоплению мочи в чашечно-лоханочной системе.
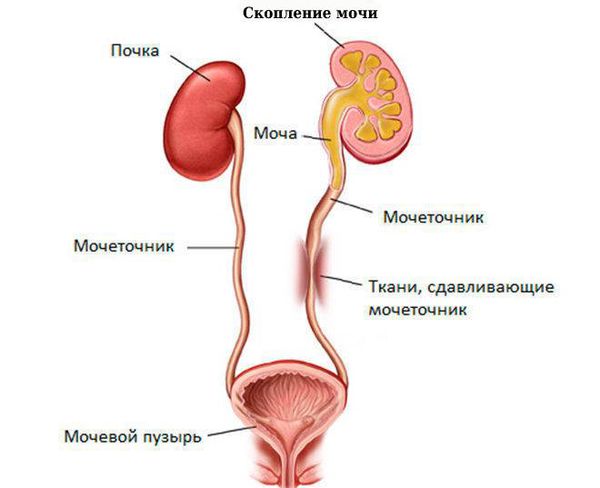
В переполненной лоханке повышается давление, оно достигает 70–150 см вод. ст. (при норме 10–15 см вод. ст. с колебаниями в пределах 7 см вод. ст.). Затем р ефлекторно выделяются медиаторы воспаления (например, тромбоксан А), которые увеличивают проницаемость сосудистой стенки и расширяют сосуды, питающие почку. На время сосуд расширяется, повышается проницаемость его стенки, что ведёт к отёку почечной паренхимы. В результате почка увеличивается и растягивает фиброзную капсулу. Барорецепторы растяжения реагируют на это и передают сигнал в мозг, где формируется боль.
В кровь выбрасываются адреналин, норадреналин, которые сужают сосуды, питающие почки. Это ведёт к повышению артериального давления, снижению почечного кровотока и ишемии (недостатку кровоснабжения). Из-за отёка паренхимы и ишемии работа почки нарушается, что приводит к осложнениям во всём организме.
От рецепторов фиброзной капсулы почки раздражение переходит на рецепторы брыжейки тонкого кишечника, и развивается гастроинтестинальный синдром, который сопровождается тошнотой, рвотой, задержкой стула и газов.
Также раздражение может распространяться по ходу мочевых путей на мочевой пузырь. Из-за этого появляются расстройства мочеиспускания.
Классификация и стадии развития почечной колики
По преимущественной локализации патологического процесса выделяют правостороннюю, левостороннюю и двустороннюю почечную колику. Чаще всего встречаются односторонние варианты [6] .
По типу протекания патологии почечная колика делится на впервые возникшую и рецидивирующую. То, как будет протекать патология, прежде всего зависит от причины заболевания и особенностей организма. Почечная колика может возникнуть вновь после восстановления оттока мочи, если причина, вызвавшая колику, не была устранена. В таком случае приступы будут повторяться до непосредственного разрешения причины.
По причинам возникновения почечную колику можно разделить на несколько групп:
- развивается на фоне мочекаменной болезни;
- воспалительных заболеваний почек;
- опухолей брюшной полости и забрюшинного пространства;
- почечного кровотечения;
- сосудистых патологий в околопочечном пространстве;
- неуточнённой причины [5] .
Осложнения почечной колики
Хотя почечная колика очень болезненна, обычно она не приводит к осложнениям. В редких случаях из-за сильной боли возникает болевой шок, при котором развивается дыхательная и сердечно-сосудистая недостаточность, угнетается сознание [2] . Это с остояние опасно для жизни: пациент может умереть от болевого шока в первые сутки из-за обострений других хронических заболеваний (острой коронарной недостаточности, острой ишемии головного мозга и т. д.). Однако при быстром купировании болевого синдрома риск смерти от болевого шока значительно снижается.
Осложнения при почечной колике связаны прежде всего с обструкцией почки или мочеточника и нарушением оттока мочи. К таким осложнениям относятся:
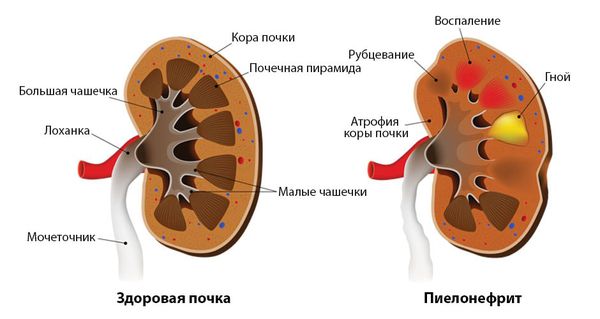
- Пиелонефрит (воспаление лоханки и паренхимы почки). Возникает из-за присоединения инфекции. При пиелонефрите обычно поднимается температура тела, появляется озноб, тянущие боли в пояснице, слабость, головная боль, может пропасть аппетит. В лабораторных показателях увеличивается скорость оседания эритроцитов (СОЭ) и повышается уровень лейкоцитов. Обструкция почки с признаками инфекции мочевых путей и/или анурией (отсутствием мочи) является экстренным состоянием.
- Уросепсис ― осложнение инфекционно-воспалительного процесса в мочеполовых органах. При уросепсисе бактерии и их токсины из воспалённой почки в большом количестве проникают в кровь и повреждают все органы и системы (сосуды, почки, сердце, головной и спинной мозг) [4] . У пациента резко снижается артериальное давление, учащается сердцебиение и дыхание, кожа приобретает сероватый оттенок и появляются признаки угнетения сознания (болезненная сонливость, безразличие к внешнему миру, амнезия предшествующих событий и т. д.). Состояние угрожает жизни больного.
- Длительная задержка мочи ― невозможность полностью опорожнить мочевой пузырь из-за нарушения оттока мочи.
- Пионефроз ― гнойное расплавление паренхимы почки с полным угнетением её функции. Общее состояние пациента при пионефрозе, как правило, тяжёлое: высокая температура тела, озноб, боль в пояснице, угнетение сознания.
- Нефросклероз ― замещение почечной паренхимы соединительной тканью, что нарушает функцию почки и ведёт к полной атрофии органа. Это состояние характеризуется хроническим прогрессирующим течением и в итоге приводит к развитию хронической почечной недостаточности [2][4] . При нефросклерозе пациенты отмечают снижение веса, стойкое повышение артериального давления, снижение суточного объёма мочи, отёки. Также больные могут жаловаться на головные боли, посинение конечностей и нарушение зрения.
- Сужение мочеиспускательного канала. Может развиваться при длительном воспалении почечной ткани. При сужении мочеточников или мочеиспускательного канала нарушается выделительная функция почек [1] . Из-за нарушения оттока мочи по мочеиспускательному каналу моча надолго задерживается в мочевом пузыре и частично забрасывается обратно в мочеточники и почки, что приводит к гидронефрозу.
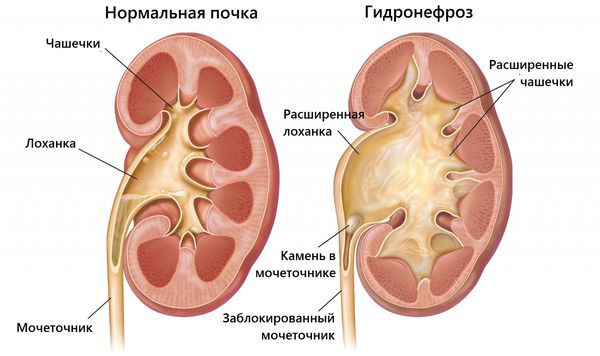
- Гидронефроз — стойкое переполнение и расширение чашечно-лоханочной системы мочой из-за нарушения её оттока, что приводит к снижению жизнеспособности органа. При этом отмечается хроническое сдавление и ишемия почечной паренхимы [3] . К типичным характерным симптомам относят частое мочеиспускание, постоянную тошноту после каждого приёма пищи, рвотные позывы, усталость и раздражение.
Диагностика почечной колики
Осмотр и сбор анамнеза
Почечная колика чаще всего является признаком мочекаменной болезни, о наличии которой пациенты знают по предыдущим эпизодам почечной колики, выделению конкрементов с мочой и результатам проведённых ранее обследований.
Чтобы оценить состояние пациента и исключить осложнения, нужно оценить жизненные показатели пациента: частоту пульса и дыхания, артериальное давление, температуру тела, количество отделяемой мочи. Повышение температуры тела при почечной колике может свидетельствовать о развитии обструктивного пиелонефрита. В этом случае больного необходимо госпитализировать и обследовать в условиях стационара.
Лихорадка может являться симптомом инфекционного процесса. Из-за выраженных болей, вызванных обструкцией мочеточника, может отмечаться тахикардия, тахипноэ, бледность кожи. Гипотония и нарушение сознания могут быть признаками сепсиса и бактериотоксического шока.
При подозрении на патологию почек в первую очередь врач осматривает переднюю брюшную стенку, область почек и наружные половые органы, а также простукивает и прощупывает двумя руками проблемные зоны, чтобы исключить острую хирургическую патологию.
Ключевую роль в постановке диагноза «почечная колика» играют положительные симптомы поколачивания (боль при поколачивании поясничной области со стороны поражения) и Пастернацкого (боль при поколачивании поясничной области в проекции почек со стороны поражения и появление эритроцитов в анализе мочи) [5] . Осмотр наружных половых органов проводится, чтобы исключить острый орхоэпидидимит или перекрут яичка.
Лабораторная диагностика
- Анализ мочи. Это обязательный метод лабораторной диагностики при почечной колике. При воспалении может увеличиться количество лейкоцитов и эритроцитов. Лейкоциты и эритроциты попадают в мочу из-за травмы слизистой оболочки мочевых путей при прохождении камня по ним. Но если почка воспалена, а отходящий от неё мочеточник полностью перекрыт, то моча из поражённой почки не попадает в мочевой пузырь, поэтому состав мочи может остаться в пределах нормы [2] .
- Общий анализ крови. На воспаление указывает увеличение количества лейкоцитов и скорости оседания эритроцитов (СОЭ).
- Бактериологическое исследование мочи. Рекомендуется пациентам с почечной коликой и признаками инфекционно-воспалительного процесса в мочевых путях. Оно позволяет исключить инфекции верхних мочевых путей и выбрать схему лечения.
- Биохимический анализ крови. Нужно обратить внимание на показатели креатинина, мочевины и электролитов (калий, натрий). Высокая концентрация этих веществ в сыворотке крови может указывать на почечную недостаточность.
Инструментальная диагностика
После лабораторных исследований необходимо выяснить непосредственную причину развития почечной колики. Для этого проводится инструментальная диагностика.
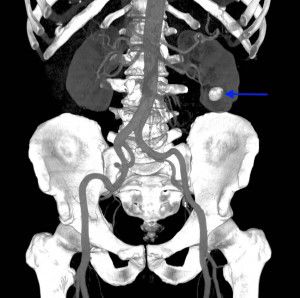
Бесконтрастная компьютерная томография (КТ) почек и верхних мочевыводящих путей. Позволяет определить точное количество, локализацию и плотность камня, его внутреннюю структуру и расстояние до кожи. Эти параметры дают возможность прогнозировать эффективность дистанционной ударно-волновой литотрипсии. Единственный тип камней, не определяющийся на КТ, — это индинавировые камни, которые могут образоваться при терапии И ндинавиром . При диагностике камней мочевыводящих путей бесконтрастная КТ более эффективна по сравнению с экскреторной урографией [2] . Единственное противопоказание к проведению КТ — беременность.
Обзорная рентгенография без контрастирования. Выполняется, если невозможно сделать КТ, и только в сочетании с УЗИ органов мочевой системы. Наиболее частой причиной почечной колики является мочекаменная болезнь, поэтому в первую очередь ищут конкременты в мочевыводящих путях с помощью обзорной рентгенографии без контрастирования. Она позволяет определить рентгеноконтрастные конкременты, содержащие соли кальция и фосфора (оксалатные и фосфатные).
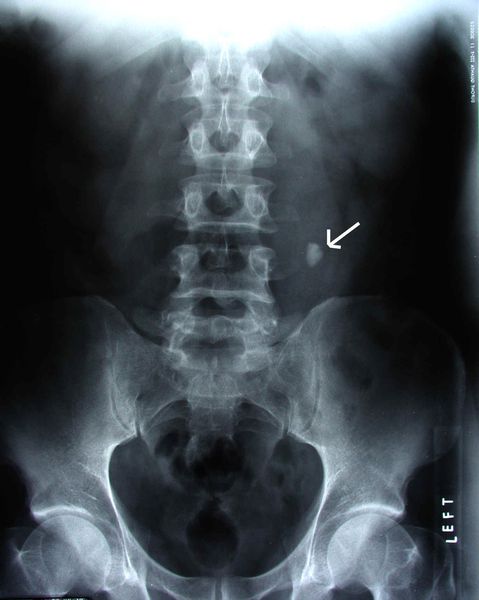
Экскреторная урография. Это рентгенологический метод исследования мочевыводящих путей, который позволяет получить наиболее полную картину анатомо-физиологического состояния почек и проходимости мочевыводящих путей. Метод основан на способности почки выделять рентгеноконтрастные вещества, которые перед исследованием вводят в организм. В результате на рентгенограммах получается изображение почек и мочевых путей. Исследуются контуры чашечек и лоханки, определяется наличие изгибов мочеточника, расширения чашечно-лоханочной системы, подвижности и смещаемости почек.
Исследование не проводят, если есть аллергия на компоненты контраста или сопутствующие заболевания, которые ограничивают применение рентгеноконтрастного препарата: артериальная гипертензия, патология печени и др.
Точность исследования зависит от подготовки кишечника к исследованию. Если процедуры проводится экстренно, подготовка не проводится. Однако в плановом порядке пациенту рекомендуется освободить и очистить кишечник. Для этого необходимо за 48 часов до исследования исключить чёрный хлеб, сладкие блюда, а также свежие фрукты и овощи, включая капусту и бобовые (фасоль, горох). Вечером накануне и утром в день исследования нужно сделать очистительную клизму.
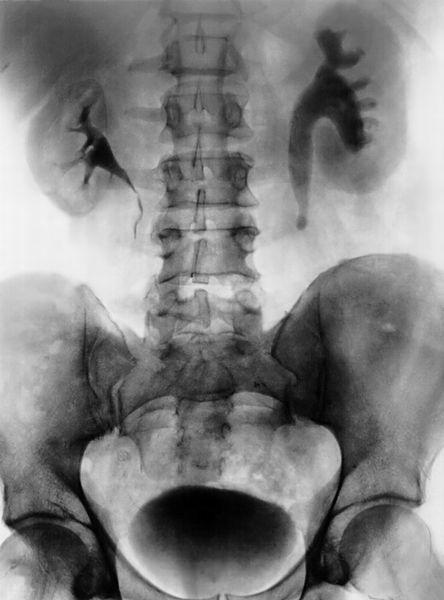
УЗИ органов мочевой системы. При подозрении на почечную колику у беременных пациенток в первую очередь выполняется УЗИ почек. Исследование помогает заподозрить расширение полостной системы почек и наличие конкрементов. Диагностическая значимость УЗИ зависит от класса ультразвуковой аппаратуры и квалификации врача, поэтому метод необходимо использовать в комбинации с другими.
Магнитно-резонансная томография почек (МРТ) [6] . Рекомендуется при подозрении на почечную колику у беременных пациенток, если невозможно поставить диагноз после выполнения УЗИ. Также показаниями для проведения МРТ почек являются:
- Аномалии развития и работы почек и мочеточников.
- Мочекаменная болезнь. МРТ проводится, чтобы уточнить локализацию, форму и структуру конкремента.
- Функциональные или обструктивные нарушения выделительной функции почек.
- Боли в пояснице неизвестного происхождения, невозможность поставить диагноз после УЗИ.
- Доброкачественные и злокачественные опухоли, метастазы в почках.
- Противопоказания к рентгеновской диагностике.
- Высокий удельный вес мочи в анализе.
Дифференциальная диагностика
Почечную колику следует отличать от заболеваний со схожей симптоматикой. К ним относятся:
- Острая хирургическая патология: аппендицит, печёночная колика, острый панкреатит, кишечная непроходимость, язвенная болезнь желудка и двенадцатиперстной кишки.
- Орхит или орхоэпидимит и перекрут яичка.
- Неврологическая патология: поясничный остеохондроз, пояснично-крестцовый радикулит, межрёберная невралгия.
- Гинекологические заболевания: внематочная беременность, перекрут кисты яичника, аднексит, сальпингоофорит. брюшного отдела аорты [5] .
Лечение почечной колики
На первом этапе лечения при почечной колике необходимо купировать боль. Если боль не проходит, пациента нужно экстренно госпитализировать в урологический стационар. Плановая госпитализация, как правило, показана для проведения операции при рецидивирующих приступах почечной колики.
Консервативное лечение
Препаратами первой помощи являются ненаркотические анальгетики (нестероидные противовоспалительные средства), например Кеторолак, и спазмолитики (Бускопан, Спазмалгон, Спазмалин, Брал, Максиган и др.). Их вводят внутривенно: так эффект наступает быстрее и не зависит от состояния желудочно-кишечного тракта и печени.
Эффективная фармакологическая формула для снятия болевого синдрома при почечной колике: анальгетик + два спазмолитика с разным механизмом действия.
Нестероидные противовоспалительные средства (НПВС). Препарат Кеторолак, согласно многочисленным клиническим исследованиям, эффективен при лечении почечной колики [19] . Он блокирует синтез простагландинов, которые стимулируют болевые рецепторы, уменьшает перистальтику мочевыводящих путей и ухудшает почечный кровоток за счёт снижения содержания простагландинов в крови [8] . Эти особенности делают его препаратом выбора для купирования боли при почечной колике. Однако, как и у всех селективных и неселективных НПВС, у препарата есть ряд противопоказаний и побочных эффектов, которые ограничивают его длительный и постоянный приём. К противопоказаниям относятся: повышенная чувствительность к Аспирину и другим НПВС, аллергия, повышенный риск желудочного кровотечения, нарушения свёртываемости крови, почечная или печёночная недостаточность, а также детский возраст (до 16 лет) [6] .
Диклофенак и Ибупрофен также применяются при почечной колике. Однако они повышают риск сердечно-сосудистых осложнений, поэтому противопоказаны пациентам с сердечно-сосудистой недостаточностью, ишемической болезнью сердца, заболеваниями периферических сосудов и цереброваскулярной патологией.
Спазмолитические препараты. Среди спазмолитиков наибольшую популярность в Европе приобрёл препарат Гиосцина бутилбромид в виде свечей и таблеток. Он зарегистрирован в России, известен под торговым названием Бускопан [8] .
Назначать наркотические анальгетики при почечной колике не рекомендуется: они менее эффективны, чем НПВС, создают риск развития острой дыхательной недостаточности и негативно влияют на моторику желудочно-кишечного тракта [14] .
Применять одновременно несколько препаратов одной группы также не рекомендуется, так как эффективность такого подхода не подтверждается.
Если почечная колика возникла из-за закупорки мочевыводящих путей камнем, может наблюдаться анурия, при которой моча не поступает в мочевой пузырь. Назначение диуретиков (мочегонных препаратов) может ухудшить состояние пациента и привести к развитию осложнений, поэтому их не назначают [6] .
Амбулаторное лечение. Камнеизгоняющая терапия. После купирования болевого синдрома пациентов направляют на амбулаторное лечение. Если размер камня больше 5 и меньше 10 мм и болевой синдром удаётся контролировать, врач назначает камнеизгоняющую терапию. Для этого применяются альфа1-адреноблокаторы, которые помогают вывести конкременты: Тамсулозин, Алфузозин, Теразозин, Силодозин. Примерно две трети камней мочеточника выходят самостоятельно в течение четырёх недель.
Также врач даёт рекомендации по коррекции питания и образа жизни. Прежде всего следует соблюдать диету № 7, которая исключает наваристые мясные, рыбные и грибные бульоны, соленья, жирные сорта мяса и рыбы, сосиски, колбасы, копчёности, крепкие кофе и чай, а также продукты, содержащие повышенное количество поваренной соли. В качестве симптоматической терапии возможно использование грелок и тёплых ванн.
Ряд экспертов рекомендует потребление жидкости более двух литров в сутки, чтобы предотвратить обезвоживание организма, особенно при приёме препаратов с потенциальным нефротоксическим действием (например, НПВС).
Пациент может находиться на амбулаторном лечении от нескольких суток до нескольких недель.
Хирургическое лечение
1. Литотрипсия. Если болевой синдром не удаётся контролировать, самопроизвольное отхождение камня маловероятно, у пациента нет симптомов инфекционно-воспалительного процесса и в медицинском учреждении есть техническая возможность, рекомендуется выполнить неотложную контактную уретеролитотрипсию или дистанционную ударно-волновую литотрипсию. Литотрипсия дословно переводится как «камнедробление». Эти процедуры позволяют без разрезов удалить камни из мочеточника или почки, что помогает избавить пациента от боли и предотвратить осложнения.
При контактной уретеролитотрипсии через утретру в мочеточник вводится уретероскоп. Обнаружив камень, специалист целенаправленно подаёт на него импульс необходимой мощности, который разрушает конкремент на мелкие кусочки. Эти фрагменты затем самостоятельно выходят с мочой через уретру. Различают лазерную, пневматическую и ультразвуковую уретеролитотрипсию. Отдельный вид удаления камней из мочеточника через уретру — уретеролитоэкстракция, когда конкремент удаляется с помощью специальной петли или щипцов (при размере конкремента менее 5 мм).
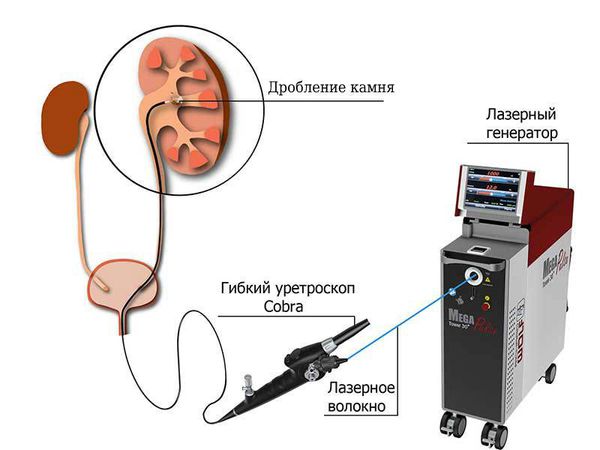
Дистанционная ударно-волновая литотрипсия (ДУВЛ) — это неинвазивный метод разрушения камней в мочевой системе при помощи ультразвуковых или электромагнитных волн направленного действия.
2. Дренирование верхних мочевых путей. При наличии осложнений (острый пиелонефрит, сепсис, олигоурия и анурия) следует удалить накопленную мочу из почки с помощью чрескожной пункционной нефростомии или внутреннего мочеточникового стента [10] .
При чрескожной пункционной нефростомии в полость почки устанавливают нефростому (дренаж), по которой моча поступает во внешние системы сбора. Операция малотравматичная, поэтому проводится под местной анестезией. Срок, на который устанавливается нефростома, зависит от показаний, выраженности патологических изменений и тактики дальнейшего лечения.
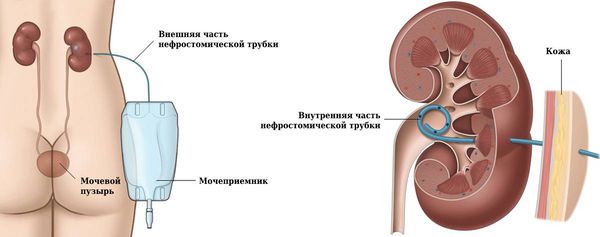
После процедуры пациенты быстро восстанавливаются. Послеоперационные рекомендации сводятся к перевязкам и правильному уходу за нефростомическим дренажом: его нужно обрабатывать, промывать, правильно фиксировать и своевременно опорожнять мочеприёмник . Когда состояние пациента нормализуется, нефростому удаляют.
Установка внутреннего мочеточникового стента относится к малоинвазивным вмешательствам, которые можно проводить под спинномозговой или внутривенной анестезией. После установки стента пациент находится в стационаре до улучшения клинических и лабораторных показателей. В это время врач оценивает состояние больного, правильность установки стента, его проходимость и другие характеристики. После операции пациенту рекомендуется пить больше воды (в первые сутки до 2–3 литров) и исключить физические нагрузки.
Прогноз. Профилактика
На прогноз заболеваний, вызывающих почечную колику, влияет много факторов: пол, возраст, телосложение, общее состояние пациента, а также тяжесть основного и сопутствующих заболеваний [3] . Если больной обращается за медицинской помощью при первых симптомах почечной колики, то прогноз благоприятный [9] .
Вероятность рецидива составляет около 15 % в течение года, до 40 % в течение 5 лет и 50 % в течение 10 лет. Улучшают прогноз ранняя диагностика причины и правильное лечение. Тяжёлая почечная недостаточность при почечной колике развивается редко: у 2–4 % больных [13] .
Неблагоприятный прогноз может быть связан с поздней диагностикой причины, отсутствием лечения и наличием сопутствующих заболеваний: хронической почечной недостаточности, аномалии развития мочевыводящих путей, стойкой артериальной гипертензии, нарушения ритма, патологии миокарда (миокардитов, инфаркта миокарда), сахарного диабета, метаболического синдрома и др.
Профилактика почечной колики
Профилактика острых болевых приступов состоит в своевременной диагностике и лечении патологических состояний, которые могут спровоцировать развитие почечной колики. Также рекомендуется:
Источник https://sterilno.net/urology/urolithiasis-disease/algoritm-neotlozhnoj-pomoshhi-pri-pochechnoj-kolike.html
Источник https://www.medcentrservis.ru/disease/pochechnaya-koloka/
Источник https://probolezny.ru/pochechnaya-kolika/