Сейчас в это уже трудно поверить, но основная часть XX века прошла под знаком лидерства нашей страны в развитии общественного здравоохранения. Даже на момент начала реформ отрасли сначала в СССР (1988 год – внедрение в ряде регионов так называемого нового механизма хозяйствования и план правительства по многократному росту объема платных медуслуг), а затем в Российской Федерации (принятие закона о медицинском страховании в 1991 и создание системы ОМС в 1993-м) многие западные страны или еще не имели универсальных медицинских гарантий, или относительно недавно добились охвата ими основной части населения при запредельно высоких с точки зрения советского опыта личных медицинских расходах граждан (табл. 1). Фото: 123rf.com1.Неравные условия2.«Мягкая сила»3.Ветер перемен 4.Вне конкуренции
Фото: 123rf.com1.Неравные условия2.«Мягкая сила»3.Ветер перемен 4.Вне конкуренции
Таблица 1
| Страна | 1975 год, охват медгарантиями работающего населения*, % | Год нормативной общедоступности медпомощи всем группам населения** | 1989 год, доля личных расходов граждан в текущих расходах на здравоохранение***, % |
СССР | 100 | 1936 | 3,9**** |
США | нет данных | нет до сих пор | 20,5 |
Ирландия | 71 | нет до сих пор | 16,8 |
Нидерланды | 74 | 2006 | 11,2 (1998) |
Новая Зеландия | нет данных | 2000 | 11,4 |
Франция | 94 | 1999 | 11,7 (1990) |
Бельгия | 96 | 1994 | 20,7 (2003) |
Швейцария | 100 | 1994 | 32,3 (1995 |
Германия | 72 | 1988 | 11,4 |
Испания | нет данных | 1986 | 19,5 (1991) |
Австралия | нет данных | 1984 | 16,1 |
Канада | нет данных | 1984 | 15,1 |
Португалия | нет данных | 1979 | 25,7 (2000) |
Италия | 91 | 1978 | 20,0 |
Австрия | 88 | 1967 | 17,8 (2000) |
Дания | нет данных | 1973 | 14,8 |
Финляндия | нет данных | 1963 | 17,3 |
Япония | нет данных | 1961 | 14,5 (1995) |
Норвегия | 100 | 1956 | 15,4 (1990) |
Швеция | 100 | 1955 | 14,5 (2000) |
Великобритания | 100 | 1946 | 11,4 (1990) |
* Тanzi V., Schuknecht L. Public Spending in the 20th Century: A Global Perspective. Cambridge University Press; 2000
** год принятия закона или иной нормы, утверждающей право всех граждан на общедоступность медицинских гарантий/социальное медстрахование
*** OECD (2024), Health spending (indicator), в случае отсутствия информации по 1989 году приведены данные по первому году их доступности
**** рассчитано по статистическому сборнику «Охрана здоровья в СССР», Москва, Финансы и статистика,1990.
Неравные условия
При этом условия большинства западных стран облегчали создание общедоступной медицины: небольшой размер государств, хорошо развитая сеть близко расположенных друг к другу городов, высокая плотность и зажиточность населения, сильная экономика, многовековая школа медицинской науки и подготовки врачей.
Напротив, стартовая ситуация СССР в 20—30 годах прошлого века была кошмаром для организаторов здравоохранения. Огромная, крайне неравномерно развитая территория, низкая плотность населения и его массовая нищета, большие расстояния между городами, слабая экономика, катастрофическая нехватка кадров и отсутствие в ряде национальных окраин какой-либо медицины. Чтобы в этих условиях в кратчайшие сроки гарантировать общедоступность медпомощи по всей территории страны, нужно чудо. Его сотворили Николай Семашко и его коллеги, создав уникальную по экономической эффективности систему инноваций, которая позволяет до минимума снизить затраты на здравоохранение и выжать из них максимальную отдачу.
Западная система социального страхования требует высокого уровня производства и доходов населения, она тормозит развитие экономики налоговой нагрузкой на труд. Не имея развитой экономики и нуждаясь в ее ускоренном развитии, СССР заменил удерживаемые из зарплат взносы более солидарными общими налогами. Это позволило снять налоговую нагрузку с труда и быстро наращивать финансирование здравоохранения в условиях низкого уровня производства.
Создание в СССР первого в мире министерства здравоохранения и замена попыток регулирования рыночного «закона джунглей» государственным централизованным планированием позволило эффективно распределять ресурсы в зависимости не от развития регионов и платежеспособности населения, а исходя из его потребностей в медицинской помощи.
До Семашко санитарная полиция и лечащие врачи работали независимо друг от друга, в СССР они были объединены Минздравом, что позволило сократить затраты на лечение и охрану здоровья граждан. Главный санитарный врач был первым замминистра здравоохранения и отвечал за контроль всех значимых факторов, влияющих на здоровье населения — от загрязнения окружающей среды и охраны труда до соблюдения санитарных норм в градостроительстве и эпидемической обстановки.
Превращение здравоохранения в государственную службу, врачей в госслужащих с высоким уровнем соцгарантий и объединение клиник в общенациональную сеть позволило удерживать кадры даже в «медвежьих углах» и с минимальными затратами гарантировать доступность помощи по всей территории страны.
Замена давно забывших клиническую практику страховых экспертов управляющей вертикалью главных специалистов — практикующими врачами с огромным клиническим опытом, личным авторитетом и широкими административными правами — позволило обеспечить эффективный контроль качества помощи и развитие кадров.
Разорительный для общественных финансов рыночный антагонизм страховщиков и клиник — первые хотят платить меньше, вторые получить больше, и из-за слабой конкуренции в медицине это решается не снижением цен и борьбой за качество, а ростом затрат — был решен объединением врачей и финансистов в единую систему Минздрава СССР с общей задачей обеспечить доступность и высокое качество медпомощи с минимумом издержек.
Недостатки страховой оплаты медицинских услуг — «взятые с потолка» тарифы, приписки, высокие административные и транзакционные издержки, потери рабочего времени врачей на страховой документооборот, навязывание услуг, «снятие сливок» и селекция пациентов — были удачно решены финансированием медорганизаций по смете. Простота сметного финансирования, его способность максимально точно покрывать и жестко контролировать постоянные затраты — причина его популярности в бизнесе и государстве во всем мире. В силу того, что до 90% текущих расходов здравоохранения — постоянные затраты, сметное финансирование позволило СССР значительно снизить затраты на медицинскую помощь по сравнению со странами со страховой оплатой услуг. По данным ряда исследований, сегодня развитые страны с бюджетным финансированием здравоохранения расходуют в среднем на 1% ВВП меньше при более высоких показателях здоровья населения, чем государства со страховой моделью.
«Мягкая сила»
Эффективность этих решений была доказана опытом стран «третьего мира» с низким доходом, которые благодаря помощи советских специалистов создали эффективные системы общедоступной медицины значительно раньше, чем многие развитые государства: Монголия, Куба, Алжир. Здравоохранение стало важной, если не главной «мягкой силой» СССР в холодной войне.
Дадим слово далекому от любви к коммунизму советологу, профессору Бостонского университета Майклу Филду (Soviet Soviet Socialized Medicine: An Introduction, 1967): «Советский режим создал всеобъемлющую национальную систему здравоохранения и медицинского обслуживания, которая может служить образцом для любой модернизирующейся страны. Нельзя утверждать, что Советский Союз — великая держава благодаря системе здравоохранения, но среди факторов, способствующих этому могуществу, здравоохранение — один из основных. Советская медицина — одно из наиболее впечатляющих и позитивных достижений советского режима, которое одобряет подавляющее большинства населения. Вызов, брошенный советской медициной Западу и Соединенным Штатам, внушителен. В силу характера современного оружия и уверенности в самоубийстве при его применении, борьба за умы людей между Востоком и Западом принимает форму того, что каждая система может предложить людям. В этом отношении советский проект медицины, предоставляемой в качестве государственной услуги и финансируемой за счет налогов, с его конституционным обеспечением бесплатной и профессиональной медицинской помощи всему населению, имеет более широкую идеологическую привлекательность, особенно для слаборазвитых стран, чем частно-государственная американская модель. Как выразился в личной беседе министр здравоохранения Индии: «Мы не можем позволить себе систему американского типа; для наших нужд и с нашими ресурсами советская модель бесконечно более актуальна». Слаборазвитым странам не терпится решить проблемы со здравоохранением — это решение придет в первую очередь в форме государственной медицины, и Советы будут рады помочь в этих вопросах. Не меньшую тревогу у Запада и особенно американцев вызывают темпы подготовки врачей в Советском Союзе по сравнению с США: до 25% всех врачей мира сегодня — советские врачи. СССР вскоре сможет экспортировать врачей в слаборазвитые районы мира; он уже делает это в ограниченных масштабах. Во второй половине XX века медицинский миссионер заменит своего религиозного коллегу прошлых лет в качестве средства мирного проникновения».
Не удивительно, что первая в капиталистическом мире система общедоступной помощи в Великобритании получила название «национальная служба здравоохранения», а ее создатель Э. Бивен на слушаниях в британском парламенте заявлял: «Если вы спрашиваете, выступаю ли я сторонником методов планового хозяйства, которые развивает Россия, то мой ответ: да». Все без исключения западные страны шли к общедоступной медпомощи, прагматично гибридизируя свои рыночно-страховые системы с принципами системы Семашко: создавая профильные министерства, заменяя регулирование рынка госпланированием, социальное страхование — общими налогами, оплату услуг — финансированием работы медорганизаций: подушевое финансирование, глобальный бюджет/гибкая смета.
Ветер перемен
Закономерный вопрос: если система Семашко была так эффективна, почему было принято решение заменить ее на архаичную и более дорогую рыночно-страховую модель, от которой многие западные страны уже отказались к моменту начала реформ здравоохранения в России?
Подобно тому, как в сказке Пушкина старуха хотела от золотой рыбки все больше, ничего не давая взамен, так и элита позднего СССР требовала от здравоохранения безусловного удовлетворения растущего спроса населения, одновременно сокращая финансирование (рис. 1). В этих условиях технологическое отставание советской медицины, износ ее фондов и рост недовольства населения были неизбежны. Однако, оказавшись у разбитого корыта, элита предпочла вместо признания ошибок и их исправления объявить систему Семашко малоэффективным элементом коммунистического режима и начать бесконечные реформы. Заодно была предпринята попытка дискредитации самого Николая Семашко — его имя на некоторое время исчезло из названия созданного им головного института по организации здравоохранения.
Рис. 1
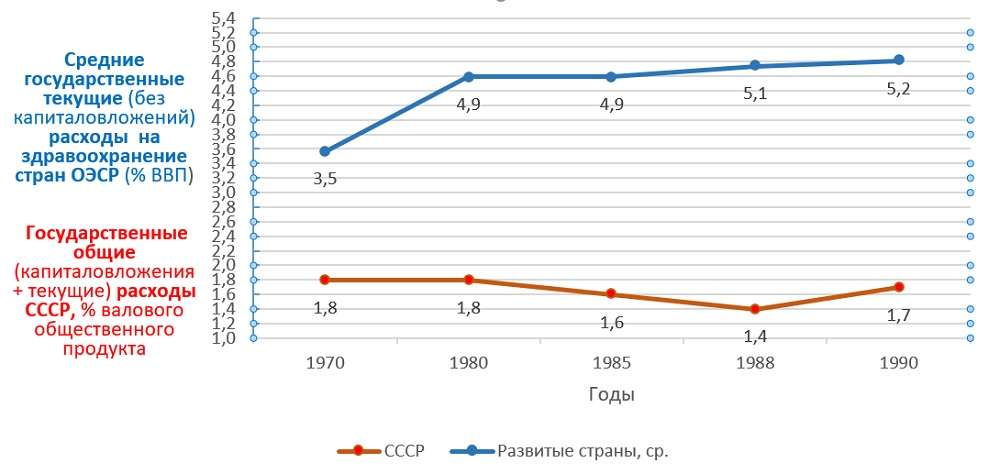
Источники:
1 Народное хозяйство СССР в 1980 г. Статистический ежегодник. Москва, Финансы и статистика, 1981.
2 Народное хозяйство СССР в 1990 г. Статистический ежегодник. Москва, Финансы и статистика, 1991
3 Our World In Data (based on OECD Stat, Lindert (1994), OECD (1993) https://ourworldindata.org/grapher/public-health-expenditure-share-gdp
Сразу ответим критикам, которые укажут на разную методологию расчета ВВП стран ОЭСР и валового общественного продукта (ВОП) в СССР. Мы сравниваем не абсолютные показатели, а динамику относительных показателей — изменение доли расходов на общественное здравоохранение от общего объема производства за два последних десятилетия СССР. Но даже с учетом разницы методологии бросается в глаза многократное отставание доли созданной экономикой стоимости, выделяемой на здравоохранение СССР по сравнению со странами ОЭСР. При этом сравниваются текущие (без капитальных затрат) расходы стран ОЭСР с общими затратами (текущие + капитальные) СССР. То есть отставание СССР было еще значительнее, чем на графике.
Из-за старения населения, эпидемии неинфекционных болезней и технологического взрыва в медицине выделяемая странами ОЭСР на здравоохранение доля ВВП быстро росла, увеличившись за период 1970—1990 годов в среднем на 1,7% ВВП. Напротив, в СССР доля ВОП на здравоохранение за два десятилетия не только не выросла, но и снизилась на 0,1% по номиналу. Фактически падение было значительнее, если учесть инфляцию, которая ускорилась в СССР в период 1986–1990 годов.
Но даже в этих неприемлемых для любой западной системы условиях созданная Семашко система, как стойкий оловянный солдатик, верно служила народу, демонстрировала чудеса эффективности, сохраняя высокий уровень доступности помощи населению, а медработникам — приличные зарплаты. В 1989 году среднемесячная зарплата врачей в системе Минздрава СССР составляла 243,1 руб. при среднемесячной зарплате рабочих и служащих в 240,4 руб. Это свидетельствует не о недостатках советской системы, а ровно наоборот — о ее удивительно высокой эффективности.
Поэтому первопричина кризиса советского здравоохранения никак не связана с принципами Семашко. Наоборот, созданная им система намного опередила свое время и стала методологической основой движения развитых стран к общедоступной медпомощи.
Вне конкуренции
Приведем еще один неожиданный аргумент. Даже сегодня в России сохранилась часть этой системы, которая демонстрирует превосходство как над коммерческими системами, так и общедоступными госклиниками, финансируемыми из средств ОМС. Речь идет о ведомственной медицине, текущие расходы которой в СССР покрывались по общим нормативам из бюджета, но «свое» ведомство брало на себя капитальные затраты и дополнительное текущее финансирование.
Иначе говоря, ведомственные больницы — точно такая же часть системы Семашко, работающая по тем же принципам, просто с адекватным финансированием. Эта часть советского здравоохранения благополучно пережила реформы и расширилась, а сегодня она по-прежнему лидирует по популярности у врачей и пациентов. Своя ведомственная система медицинского обслуживания сотрудников есть даже у Минздрава России. Какие еще нужны аргументы, что для компетентных профессионалов система Семашко по-прежнему вне конкуренции?
Поэтому самым очевидным решением в начале 90-х годов было не ломать систему Семашко, меняя ее на более дорогую и менее эффективную рыночно-страховую модель, а сосредоточиться на наполнении здравоохранения деньгами с простым критерием — довести финансирование общедоступных клиник до уровня ведомственных. Заметим, что нет объективных помех для того, чтобы вернуться к этому сценарию сегодня. Единственная настоящая ошибка — не исправлять прошлых ошибок.



