Заглоточный абсцесс: симптомы и лечение

Заглоточный абсцесс также называется ретрофарингеальным. Данное заболевание характеризуется развитием гнойной воспалительной реакции в клетчатке, располагающейся в заглоточном пространстве. Такой патологический процесс имеет инфекционную природу. Опасность этой патологии заключается в том, что она нередко приводит к достаточно серьезным осложнениям. Наиболее жизнеугрожающими из них являются удушье на фоне выраженного отека, а также гнойный медиастенит.
Чаще всего с заглоточным абсцессом сталкиваются дети младшего возраста. Это связано с тем, что их заглоточная клетчатка отличается своей рыхлостью, что создает благоприятные условия для распространения инфекционной флоры. Самый высокий уровень заболеваемости отмечается в возрасте от двух до двенадцати месяцев. Взрослые люди также могут сталкиваться с этой болезнью. У них, как правило, она является следствием воздействие на глотку травмирующего фактора. Стоит заметить, что по последним данным, гнойное воспаление заглоточного пространства среди взрослых стало встречаться несколько чаще.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Причины и классификация заглоточного абсцесса
Как мы уже сказали, заглоточный абсцесс имеет инфекционную, а именно бактериальную этиологию. Для его возникновения необходимо наличие первичного инфекционного очага. Такой очаг может локализоваться в носоглоточной области или в ухе. Именно оттуда бактерии легче всего проникают в заглоточное пространство. В данном случае имеет место лимфогенный путь инфицирования. При этом свою роль могут сыграть абсолютно любые бактериальные микроорганизмы.
Существует ряд факторов, которые создают благоприятные условия для формирования такого воспаления. В первую очередь — это сниженный уровень иммунной защиты. Любое ослабленное состояние может повлечь за собой распространение воспалительной реакции из первичного инфекционного очага на клетчатку заглоточного пространства.
Еще одним значимым моментом, который играет наибольшую роль во взрослом возрасте, является травматическое воздействие на глотку. Ее травмирование может быть обусловлено употреблением слишком жестких продуктов питания, инородными телами, а также различными диагностическими манипуляциями, например, гастроскопией. Помимо этого, заглоточный абсцесс у взрослого человека нередко становится следствием тяжело протекающей ангины. К другим предрасполагающим факторам относятся хронические соматические патологии, обменные нарушения и злокачественные процессы.
Отдельно стоит сказать о воспалительном процессе, который вызывается специфической бактериальной флорой. Поражение заглоточного пространства нередко бывает обусловлено имеющимся туберкулезом или сифилисом.
В классификацию заглоточного абсцесса включены четыре его разновидности: эпифарингеальная, мезофарингеальная, гипофарингеальная и смешанная. При эпифарингеальной разновидности нижней границей воспалительного процесса является небная занавеска. При мезофарингеальной разновидности воспалительные изменения локализуются от мягкого неба до корня языка. Гипофарингеальная разновидность характеризуется поражением пространства, расположенного ниже корня языка. При смешанной разновидности в патологический процесс вовлекается сразу несколько анатомических областей.
Симптомы при заглоточном абсцессе
Такое заболевание всегда начинается остро. Больной человек указывает на стремительное ухудшение общего состояния с возникновением фебрильной лихорадки. На фоне повышенной температуры тела присутствуют такие симптомы, как выраженная слабость, ознобы, повышенная потливость и головные боли. Если патологический процесс развился у ребёнка, то он становится беспокойным и плаксивым, а также отказывается от еды.
Самым важным симптомом, который появляется практически одновременно с общей интоксикацией организма, является боль в области горла. Она значительно усиливается при попытке проглотить пищу или слюну. В некоторых случаях болевой синдром имеет настолько интенсивный характер, что пациент полностью исключает приемы пищи. В том случае, если гнойный воспалительный процесс локализуется выше мягкого неба, клиническая картина дополняется затруднением носового дыхания и патологическим изменением тембра голоса. При поражении ниже расположенных отделов происходит затруднение дыхания, вплоть до приступов удушья. В обязательном порядке присутствуют приступы одышки, имеющие инспираторный характер.
Как правило, дополнительно возникают такие симптомы, как увеличение и болезненность регионарных лимфатических узлов, а также локальная отечность шеи. При этом лимфаденит развивается в затылочных и верхнешейных лимфатических узлах.
Диагностика и лечение воспаления
Первоначально заглоточный абсцесс можно предположить на основании сопутствующей клинической картины. Диагноз в обязательном порядке должен быть подтвержден с помощью фарингоскопии. Фарингоскопия позволяет выявить инфильтративные изменения на задней стенке глотки и наличие опухолевидной припухлости. Для определения характера возбудителя назначаются бактериологическое и микроскопическое исследования мазка. В том случае, если имеются подозрения на специфическую природу заболевания, план обследования дополняется ПЦР-диагностикой и так далее.
Такое воспаление является показанием к срочному хирургическому вмешательству. Патологический очаг вскрывается, и из него удаляется гной. Параллельно назначаются антибактериальные препараты, нестероидные противовоспалительные средства и дезинтоксикационные мероприятия. Местная терапия сводится к полосканию горла антисептическими растворами.
Профилактика развития абсцесса
Самым важным методом профилактики является как можно более раннее выявление и лечение имеющихся очагов инфекции в носоглотке и в ушах. Помимо этого, необходимо избегать воздействия на глотку травмирующих факторов и попадания в нее инородных предметов.
Гнойный фарингит
Гнойный фарингит – это заболевание при котором происходит воспаление задней стенки горла с образованием гнойного экссудата. Чаще всего развивается этот процесс в результате травмирования горла, либо из-за распространения гноеродных микроорганизмов из рядом расположенных очагов инфекции.
Протекает гнойный фарингит тяжёло, сопровождается повышением температуры тела и требует незамедлительной врачебной помощи.
Причины гнойного фарингита
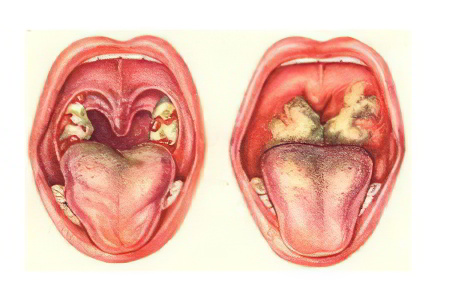
Причины гнойного фарингита можно выделить следующие:
Распространение гнойной инфекции на слизистую оболочку горла из рядом расположенных очагов воспаления. Это может быт гнойный отит, гнойный синусит или ринит, тонзиллит, паротит, мастоидит.
Острый фарингит (вирусный или бактериальный), характеризующийся осложнённым течением. В некоторых случаях способен привести к нагноению слизистой оболочки горла грибковый фарингит.
Гнойный фарингит может стать осложнением тонзилэктомии и аденотомии.
Травма горла является одной из наиболее распространённых причин развития гнойного фарингита. Повреждение слизистой оболочки может произойти рыбной костью, грубой или очень горячей пищей, иными инородными предметами.
Хронические заболевания, снижение иммунитета, сахарный диабет, ВИЧ-инфекция, злокачественная опухоль – все эти факторы повышают риск развития гнойного фарингита.
Осложняется фарингит нагноением при регулярном употреблении алкогольных напитков, при курении и вдыхании воздуха, загрязнённого дымом, пылью, химическими примесями.
Формирование озены в горле приводит к развитию гнойного фарингита. Чаще всего это происходит при запущенных стадиях хронического фарингита, сопровождающегося атрофическими процессами в слизистой оболочке горла.
Симптомы гнойного фарингита
Симптомы гнойного фарингита очевидны для больного, проявляются выраженным дискомфортом в горле, что заставляет человека обратиться за врачебной помощью.
Клиническая картина заболевания характеризуется следующими признаками:
Боли в горле, которые усиливаются во время совершения глотательных движений.
Заложенность в ушах, иррадиация боли в уши.
Упорный приступообразный кашель, сопровождающийся отделением вязкой мокроты с примесями гноя.
Увеличение и болезненность шейных и подчелюстных лимфатических узлов.
Гиперемия слизистой оболочки горла.
Отечность язычка, боковых валиков, миндалин.
Наличие слизисто-гнойной плёнки на задней стенке горла, возможно её распространение на миндалины.
Возможно появление эрозий на задней стенке горла.
Температура тела при гнойном фарингите чаще всего увеличивается до высоких значений. Иногда наблюдается лихорадка с головными, мышечными и суставными болями. При этом ухудшается аппетит человека, повышается слабость и утомляемость.
В зависимости от причины гнойного фарингита, симптомы заболевания будут несколько варьироваться. Так, при наличии озены, на слизистой горла будет видна крупная зловонная язва, покрытая корками. При развитии гнойного фарингита на фоне хронического очага инфекции в пазухах носа, будет присутствовать такие симптомы, как затруднённое носовое дыхание, боли в районе висков, лба и т. д. Миндалины могут быть пронизаны гнойными пробками или бороздами.
Диагностика гнойного фарингита
Диагностика гнойного фарингита находится в компетенции отоларинголога. Врач опрашивает больного, осуществляет его осмотр с обязательным проведением фарингоскопии. Для выявления бактериальных или вирусных возбудителей воспаления необходимо проведение бактериального и вирусологического исследования мазка, взятого из горла.
Лечение гнойного фарингита

Лечение гнойного фарингита основывается на устранении причины, приведшей к развитию заболевания. Терапия включает местные и общие процедуры. Чаще всего, больным требуется приём антибиотиков. Их подбор осуществляется на основе того, к каким препаратам оказалась чувствительна выделенная бактериальная флора. Чаще всего это антибиотики пенициллинового ряда, хотя возможно назначение цефалоспоринов и макролидов.
При наличии высокой температуры тела и выраженных болей пациентам рекомендуется приём противовоспалительных препаратов, среди которых: Ибупрофен, Парацетамол, Нимесулид. Для снятия отёка можно использовать гипосенсибилизирующие препараты – это Эриус, Эреспал, Лоратадин.
Местное лечение сводится к регулярному полосканию горла раствором натрия хлорида, дезинфицирующими и щелочными составами. Это необходимо для удаления гнойной слизи, которая является источником инфекции. Средствами для местной обработки горла могут выступать: Хлорофиллипт, Элюдрил, Стопангин, Йокс. Удобны в использовании спреи для горла, они отлично подходят для тех ситуаций, когда отсутствует возможность его прополоскать. Для местного лечения гнойного фарингита можно воспользоваться такими препаратами, как: Гексорал, Люголь, Каметон, Ингалипт, Стрепсилс, Орасепт, Тантум верде, Стопангин, Пропосол. Также можно использовать таблетки и пастилки для рассасывания – это Стрепсилс, Лизобакт, Доктор Мом, Септолете и пр.
К пищи и жидкости, которую потребляет больной, имеются определённые требования. Во-первых, она не должна быть слишком горячей или холодной. Во-вторых, следует отказаться от острых, кислых и солёных блюд. В-третьих, диета в период обострения заболевания должна базироваться на лёгких продуктах. Хорошо, если на столе будут ежедневно присутствовать свежие овощи и фрукты, кисломолочные напитки.
Если температура тела не повышена, то можно делать ингаляции с небулайзером. Лучше всего в качестве лекарственного раствора при гнойном фарингите использовать щелочную минеральную воду. Муколитические препараты (Амбробене, Амброксол, Лазолван и пр.) используют при наличии трудноотделяемой вязкой мокроты. Эти лекарственные средства выпускаются в таблетированной форме и в форме раствора для ингаляций.
Комплексное лечение гнойного фарингита с санацией всех очагов инфекции позволяет быстро избавиться от воспаления и не допустить развития осложнений. На время лечения острой стадии болезни, пациент должен оставаться дома и придерживаться постельного режима. Госпитализация, как правило, не требуется.

Образование: В 2009 году получен диплом по специальности «Лечебное дело», в Петрозаводском государственном университете. После прохождения в интернатуры в Мурманской областной клинической больницы получен диплом по специальности «Оториноларингология» (2010 г.)
Наши авторы
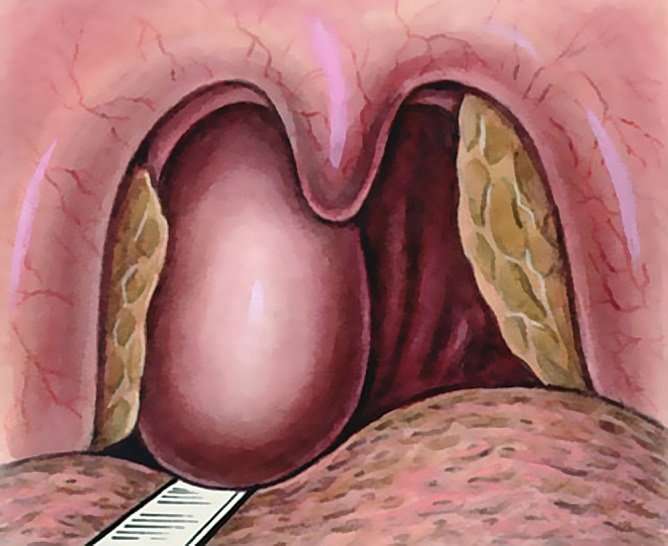
Паратонзиллярный абсцесс — симптомы и лечение
Что такое паратонзиллярный абсцесс? Причины возникновения, диагностику и методы лечения разберем в статье доктора Садыхова Рагима Агаларовича, ЛОРа со стажем в 8 лет.
Над статьей доктора Садыхова Рагима Агаларовича работали литературный редактор Вера Васина , научный редактор Евгений Буданов и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Паратонзиллярный абсцесс (Peritonsillar abscess) — это острое гнойное воспаление околоминдаликовой клетчатки (ткани, расположенной между капсулой нёбной миндалины и мышцами глотки) [1] [2] [3] .
При заболевании краснеет и сильно болит горло, чаще с одной стороны. Пациенту трудно широко открывать рот, температура поднимается выше 38 °С, возникает выраженная слабость, головная боль и ломота в теле.
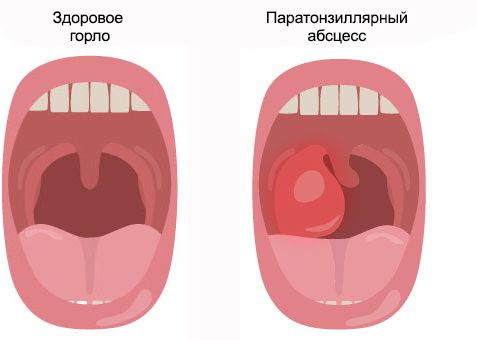
Паратонзиллярному абсцессу предшествует паратонзиллит. В отличие от абсцесса, при этом заболевании возникает лишь воспаление и отёк. Но если паратонзиллит не лечить, он переходит в абсцесс.
Паратонзиллярный абсцесс — это самая распространённая инфекция среди абсцессов глубоких тканей шеи и головы. Заболевание чаще возникает у молодых людей в возрасте от 20 до 40 лет, реже — у детей и пожилых пациентов. Мужчины и женщины болеют одинаково часто [4] [5] .
Причины паратонзиллярного абсцесса
Абсцесс развивается из-за того, что в мягкую, рыхлую околоминдаликовую клетчатку с прилежащих областей проникает агрессивная бактериальная инфекция, как правило аэробные и факультативно-анаэробные микробы. Самый типичный возбудитель заболевания — Streptococсus pyogenes группы А (бета-гемолитический стрептококк). Значительно реже абсцесс вызывают другие виды бактерий, обитающие в ротоглотке: фузобактерии, бактероиды и золотистый стафилококк [6] .
Ведущую роль в развитии паратонзиллярного абсцесса играют железы Вебера, основная часть которых расположена в верхней части нёбных миндалин. Эти железы механически очищают поверхность миндалин от отмершего эпителия, частичек пищи и бактерий. При инфицировании и воспалении возникает отёк и закупорка выходного соустья желёз Вебера. В результате из прилегающей клетчатки мягкого нёба гнойно-инфекционный процесс распространяется на окружающие ткани [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы паратонзиллярного абсцесса
Чаще всего паратонзиллярный абсцесс возникает либо на фоне острого тонзиллита (бактериальной ангины), либо спустя несколько дней после стихания или даже прекращения этого заболевания.
Проникшие в кровь продукты жизнедеятельности бактерий, разрушенные участки их клеточной стенки и антигены являются пирогенами — веществами, повышающими температуру тела. Поэтому при абсцессе температура поднимается выше 38 °С, возникает озноб, обезвоживание и выраженная слабость. Воспалению сопутствует отёк, из-за которого сдавливаются расположенные рядом нервные окончания — становится больно открывать рот, жевать и глотать. Часто во рту скапливается густая слизь, которую не удаётся проглотить.
При рефлекторном спазме жевательных мышц трудно полностью открыть рот, что приводит к гнусавости. Часто увеличиваются шейные и подчелюстные лимфоузлы, при поворотах головы возникает резкая боль, которая нередко отражается в ухе или зубе на стороне поражения [8] [9] [10] .
При паратонзиллярном абсцессе крайне редко появляются сопутствующие симптомы ОРВИ: заложенность носа, насморк, чихание и кашель.
Патогенез паратонзиллярного абсцесса
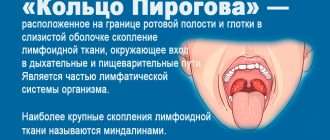
У здорового человека нёбные миндалины участвуют в формировании иммунитета — в них созревают лимфоциты. Здесь эти иммунные клетки учатся взаимодействовать с чужеродными антигенами и вырабатывать антитела против опасных для организма инородных агентов, которые попадают в ротовую полость.
Нёбные миндалины совместно с лимфатическими фолликулами задней стенки глотки, язычной, трубной и глоточной миндалиной (аденоидами) действуют как единый защитный комплекс — они борются с микробами и могут воспаляться одновременно. Это скопление лимфоидной ткани называют лимфоглоточным кольцом Пирогова — Вальдейера.
К развитию паратонзиллярного абсцесса предрасполагает сложное строение нёбных миндалин: они состоят из множества углублённых карманов (лакун), которые расположены в толще ткани и визуально напоминают фьорды.
Глубина лакун может достигать двух-трёх сантиметров. Их поверхность выстлана железами Вебера, которые механически очищают миндалины во время артикуляции, жевания и сжимания миндалин мышцами глотки при глотании, что можно сравнить с выжиманием рукой поролоновой губки.
![Лакуна в ткани нёбной миндалины [11]](https://probolezny.ru/media/bolezny/abscess-paratonzillyarnyy/lakuna-v-tkani-nyobnoy-mindaliny-11_s.jpeg)
Снижение иммунитета, заражение патогенными бактериями, чаще всего бета-гемолитическим стрептококком, рубцы нёбных миндалин при длительном хроническом тонзиллите приводят к закупорке выводного протока желёз Вебера. Воспалительный отёк не позволяет продуктам жизнедеятельности бактерией и погибшим лимфоцитам выйти наружу в ротовую полость. В результате в ближайшей к нёбным миндалинам рыхлой клетчатке скапливается гной, который не может адекватно выйти наружу [9] [12] .
Классификация и стадии развития паратонзиллярного абсцесса
В Международной классификации болезней (МКБ-10) паратонзиллярный абсцесс кодируется как J36.
Заболевание развивается в три стадии:
- Отёк — начальный период болезни со слабыми симптомами. Пациенты редко обращаются за помощью на этой стадии, поэтому в клинической практике врача она почти не встречается.
- Инфильтрация (паратонзиллит) — возникает в первые сутки болезни, когда ещё нет сформированного очага. В этот период лимфоциты, нейтрофилы и воспалительные молекулы окружают область, куда проникли бактерии, что приводит к её уплотнению. На стадии инфильтрации эффективно лечение антибиотиками.
- Абсцедирование — возникает, как правило, на третьи-пятые сутки болезни и проявляется наиболее яркими симптомами. Медикаментозная терапия уже действует слабо, нужно создать путь для оттока гноя. Если на этой стадии поздно обратиться к врачу, то разовьются осложнения.
Выделяют несколько локализаций паратонзиллярного абсцесса:
- Передний (передне-верхний) — абсцесс возникает спереди от нёбной миндалины. Эта локализация встречается примерно в 75 % случаев, и её легче всего диагностировать [19] .
- Задний — гнойный очаг образуется позади нёбной миндалины. Встречается у четверти пациентов.
- Боковой — самая тяжёлая и одновременно самая редкая форма болезни, при которой гной располагается между мышцами глотки и шеи. При таком абсцессе чаще всего развиваются грозные осложнения.
- Нижний — возникает у нижнего края нёбной миндалины. Развивается у небольшого количества пациентов и может быть вызван инфекцией в области задних зубов [6][13][14][15] .
Осложнения паратонзиллярного абсцесса
Осложнения прежде всего связаны с отёком ротоглотки. Паратонзиллярный абсцесс опасен близостью к дыхательным путям и распространением гнойно-инфекционного процесса в глубокие отделы шеи, где располагается трахея и жизненно важные сосудистые и нервные пучки: сонная артерия, ярёмная вена и блуждающий нерв.
В результате могут возникнуть следующие состояния:
- Перекрытие дыхательных путей — затруднено дыхание и возникает удушье, из-за чего пациент может потерять сознание.
- Распространение гнойного процесса из шеи в грудную клетку — развивается медиастинит, т. е. воспаление средостения, в котором расположены трахея, аорта и сердце.
- Воспалительное повреждение крупных кровеносных сосудов шеи ( сонных и ярёмных ) — приводит к кровотечению в ротовую полость и средостение.
- Аутоиммунные заболевания — гломерулонефрит, ревматическое поражение клапанов сердца и сосудов, ревматоидный артрит. Эти болезни развиваются из-за системного воздействия бета-гемолитического стрептококка на иммунную систему. и септический шок — прогноз в этих случаях неблагоприятный [17][18] .
Диагностика паратонзиллярного абсцесса
При диагностике абсцесса важно, чтобы врач выяснил все жалобы и внимательно осмотрел пациента.
Сбор анамнеза и осмотр
На приёме доктор уточняет, как давно возникли и как быстро развивались симптомы. Также имеет значение тяжесть общего состояния и наличие подобных случаев ранее.
К наиболее специфическим жалобам относятся:
- выраженная односторонняя боль в горле;
- тризм жевательных мышц (трудно широко открывать рот); ;
- боль при прощупывании наружной поверхности шеи;
- сопутствующее плохое самочувствие, часто с высокой температурой.
При осмотре врач прежде всего обращает внимание на асимметричное выбухание передней или задней нёбной дужки на стороне боли (передняя дужка выбухает чаще, чем задняя), налёт на миндалине, её красноту и отёчность. Нередко появляется неприятный запах изо рта, возникает боль при прощупывании шеи и поворотах головы — когда нужно повернуться, пациент делает это всем телом.
Лабораторная диагностика
Лабораторная диагностика позволяет правильно подобрать терапию. Чтобы выявить возбудителя болезни и определить его чувствительность к антибиотикам, исследуется мазок из миндалины или со стенок вскрытого абсцесса. Важно брать мазок именно со стенок абсцесса, а не исследовать непосредственно гнойное отделяемое: протеолитические ферменты гноя могут разрушить бактерии, что даст ложноотрицательный результат.
Также проводится тест на дифтерийную палочку (бациллу Леффлера): на начальной стадии симптомы дифтерии глотки и паратонзиллярного абсцесса схожи.
В последнее время часто применяют Стрептатест — экспресс-метод выявления бета-гемолитического стрептококка, основанный на полимеразной цепной реакции. Этот тест можно провести в домашних условиях всем членам семьи.
Чтобы контролировать динамику болезни и выявить выраженные общие отклонения, проводится общий анализ крови и анализ на С-реактивный белок.
Инструментальная диагностика
Изредка, в нетипичных случаях, проводится УЗИ мягких тканей шеи и даже КТ/МРТ шеи с контрастом. Эти методы помогают исключить сосудистые и опухолевые поражения глотки, подтвердить или исключить предполагаемый диагноз, выявить точную локализацию абсцесса.
Дифференциальная диагностика
Паратонзиллярный абсцесс следует отличать от других заболеваний, поражающих ротовую полость.
К этим заболеваниям относятся:
- дифтерия;
- абсцесс язычной миндалины и ангина Людвига;
- новообразования рото- и гортаноглотки; ;
- аневризма и мальформация сонной артерии и ярёмных вен [8][13] .
Лечение паратонзиллярного абсцесса
Тактика лечения во многом зависит от стадии заболевания и тяжести симптомов, но всегда соблюдаются три главных принципа:
- если в мягких тканях есть гной, то необходимо создать путь для его оттока;
- чтобы полностью избавиться от возбудителя, антибиотики нужно принимать не меньше 10 дней, особенно это важно при заражении бета-гемолитическим стрептококком;
- симптомы интоксикации и воспаления можно снять обезболивающими и антигистаминными препаратами.
В стадии инфильтрации достаточно принимать антибиотики из группы пенициллинов широкого спектра действия (например, Амоксициллин) или цефалоспорины II–III поколения. Чтобы уменьшить боль и отёк, назначают симптоматические препараты.
В стадии абсцедирования уже сформирован гнойный очаг и требуется экстренная госпитализация и лечение в стационаре. На этой стадии проводят комбинированную терапию: абсцесс вскрывают через ротовую полость и применяют антибиотики широкого спектра действия. После местной анестезии делают разрез и разводят края раны, чтобы можно было удалить гной. При этом обычно со стенок абсцесса берут мазок и отправляют его на бактериологическое исследование.
Вскрытие абсцесса позволяет создать путь для оттока гноя и необходимо, чтобы снизить риск осложнений.
В последующие дни после операции следует разводить края раны, чтобы предотвратить её преждевременное слипание. Как правило, после вскрытия абсцесса состояние быстро улучшается, боль стихает и удаётся свободно открывать рот.
При длительном хроническом тонзиллите есть риск рецидива абсцесса, поэтому одновременно с его вскрытием могут быть удалены миндалины (абсцесстонзиллэктомия). Наличие в прошлом хотя бы одного эпизода абсцесса уже является показанием к удалению нёбных миндалин.
Чтобы снизить риск осложнений при вскрытии абсцесса, доктор должен убедиться в отсутствии аллергии на вводимые лекарства и не задевать предполагаемые участки с крупными сосудами. Для этого предварительно делают пробную пункцию с аспирацией из области наибольшего выбухания абсцесса (чтобы получить гной и провести его микробиологическое исследование).
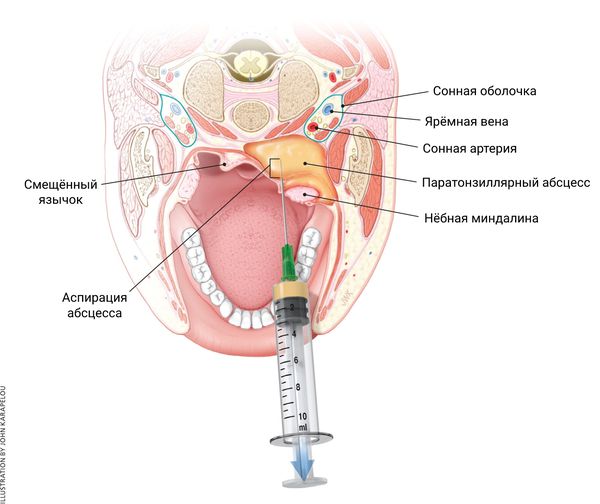
В первые дни болезни может применяться внутривенная терапия — вводят антибиотик, антигистаминное средство, солевой раствор и витамины. Лечение длится 10–14 дней и ускоряет выздоровление.
Редким, но основным побочным эффектом лекарственной терапии может быть диарея, а также вялость и сонливость. Как правило, при этих симптомах препарат отменять не нужно.
С особой осторожностью дозы лекарств рассчитывают при патологии печени и почек, а также у пациентов старше 60 лет с болезнями сердца. В таких случаях организму сложно преобразовывать и выводить медикаменты [14] [15] [17] [18] .
Особенностей лечения паратонзиллярного абсцесса у детей и беременных женщин нет.
Прогноз. Профилактика
При адекватной антибактериальной терапии прогноз, как правило, благоприятный. Рецидив возможен при развитии после абсцесса рубцовых изменений нёбных миндалин. Его вероятность составляет 20–30 %. С каждым эпизодом абсцесса риск рецидива и осложнений многократно увеличивается, поэтому в таких случаях рекомендуется удалить миндалины.
Особо тщательный подход к лечению с привлечением других специалистов потребуется пациентам с некомпенсированным сахарным диабетом и ВИЧ-инфекцией, а также при приёме гормональных и цитостатических препаратов, лечении рака, иммуносупрессивной терапии при пересадке органов. В таких случаях повышается риск сепсиса, медиастинита и гибели пациента.
Профилактика развития паратонзиллярного абсцесса :
Источник https://medaboutme.ru/articles/zaglotochnyy_abstsess_simptomy_i_lechenie/
Источник https://www.ayzdorov.ru/lechenie_faringit_gnoiinii.php
Источник https://probolezny.ru/abscess-paratonzillyarnyy/