Фиброзно-кистозная мастопатия

Дискомфорт и болезненные ощущения в молочных железах не понаслышке знакомы многим женщинам. Но мало кто сразу обращается с жалобами к врачу-маммологу. Кто-то не хочет тратить время и деньги на диагностику, а кто-то пессимистично строит худшие предположения и боится выяснить причину недомогания. И тем самым откладывают своевременное лечение одного из самых распространенных заболеваний молочной железы.
Давайте разберемся, стоит ли переживать, получив диагноз «фиброзно-кистозная мастопатия», какие симптомы и причины для нее характерны, и насколько благоприятен исход при своевременном обнаружении?
Чтобы разобраться в вопросе, нужно кратко пояснить, что такое молочная железа.
Молочная железа – это парный орган на поверхности грудной мышцы. Она состоит из трех видов тканей – железистой, соединительной и жировой. Железистая ткань встречается не только в груди, но и во всем организме. Она выстилает внутреннюю поверхность некоторых органов и выполняет функцию выделения секреторных жидкостей, к которым относится и грудное молоко. Железы разделяются на доли и дольки поменьше соединительной тканью, или стромой. И третья – жировая ткань – образует своеобразную «подушку», в которой находятся железы и строма.
Грудь – не статичный орган. В течение жизни женщины он подвергается изменениям, которыми управляют гормоны. Например, в период после родов протоки желез увеличиваются, накапливая молоко. А после прекращения кормления строма заменяется жировой тканью. С возрастом в груди тоже происходят гормональные изменения, только жировой тканью замещается уже железистая ткань.
Именно сбои в правильной работе гормонов – эстрогена, прогестерона и пролактина – могут привести к развитию ФКМ 1 .
Что такое фиброзно-кистозная мастопатия
Итак, гормональные сбои изменяют естественный баланс между эпителиальной и соединительной тканью. Соединительная ткань разрастается, приводя к доброкачественному новообразованию, которое называют фиброзно-кистозной мастопатией. Именно эти изменения становятся причиной различных болевых ощущений, о которых мы поговорим позже 2 .
Группа риска
Мы уже выяснили, что причина ФКМ – гормональный сбой. Соответственно, в группе риска находятся женщины с заболеваниями, которые нарушают выработку половых гормонов – эстрогена, прогестерона, пролактина. Чаще всего такие изменения настигают женщин в возрасте с 18 до 40 лет. Гораздо реже – мужчин. Длительное лечение гормональными препаратами также повышает риск развития фиброзно-кистозной мастопатии, равно как и большое количество родов, аборты. К гормональным сбоям может привести отказ от грудного вскармливания, длительное отсутствие беременности (после 30 лет).
Вторичными факторами можно считать все, что косвенно касается нарушений гормонального баланса. Это заболевания щитовидной железы, надпочечников, нарушения в работе гипофиза. Наследственность, в том числе, если фиброзно-кистозная мастопатия была выявлена у ближайших родственников. Ну и конечно, проблемы питания, вредные привычки и регулярные стрессы. Все это негативно отражается на женском здоровье в целом и на здоровье молочных желез в частности.
Также женщинам важно беречь себя от травм молочных желез. Например, сдавливание груди тесным бюстгальтером может очень негативно сказаться на ее здоровье 3 .
Симптомы
Первые признаки, которые может заметить женщина самостоятельно, таковы:
- болевые ощущения в груди, которые отдают в плечо или подмышку;
- повышение чувствительности сосков;
- набухание, распирание и болезненное напряжение желез незадолго до менструации;
- уплотнения, которые обнаруживаются при пальпации;
- выделения из сосков.
Любой из этих признаков – повод посетить маммолога. И нужно сказать, что фиброзно-кистозную мастопатию на ранних этапах развития могут обнаружить, даже если женщина вообще не замечала ни один из вышеперечисленных признаков. Именно поэтому врачи настаивают на регулярных осмотрах 1 .
Какой может быть ФКМ?
Всего известно более 50 форм. Но в клинической практике чаще всего фиброзно-кистозная мастопатия делится на диффузную и узловую. Диффузная отличается формированием множества образований по всех молочной железе. Образования могут быть:
- кистозные;
- фиброзные;
- железистые;
- смешанные.
Для узловой формы характерно появление одного крупного уплотнения разного происхождения:
- это может быть фиброаденома
- киста
- липома
- папиллома, которая образуется внутри протока и др 2
Диагностика
Как было сказано, на ранних этапах заболевание редко проявляет себя выраженным дискомфортом. Поэтому женщине необходимо регулярно проходить обследование у маммолога.
Обследование проводится в первой фазе цикла. На приеме врач соберет анамнез, узнает предыдущие жалобы, предпосылки возникновения и определит, находится ли женщина в группе риска.
Затем проводится визуальный осмотр груди и пальпация в двух положениях: стоя и лежа. Пальпация включает проверку подмышечных и надключичных узлов, сжатие сосков на предмет наличия выделений.
Затем врач может назначить инструментальную диагностику. Сюда входят:
1. Маммография – рентгенологическое исследование, которое показано женщинам в группе риска и после 35 лет. Метод позволяет выявить даже те уплотнения, которые не удалось определить при пальпации.
2. УЗИ молочных желез – наиболее безопасный метод, который можно проводить беременным и кормящим женщинам. Однако, его функциональность ограничена.
3. Пункционная биопсия – назначается, если врач обнаружил подозрительный участок. Путем тонкоигольной пункции берется на исследование материал из патологического очага.
4. Исследование гормонального статуса – это анализы на уровень основных гормонов.
5. Биохимический анализ крови – анализ проводится для исключения сопутствующих экстрагенитальных патологий.
6. Дополнительно назначают МРТ, исследованием молочных протоков, исследование полостного образования, цифровую и лазерную маммографию 2 .
Лечение мастопатии
При обнаружении мастопатии лечение обязательно. Основа терапии – гормональное или негормональное лечение, в некоторых случаях хирургическое. Тактика зависит от нескольких факторов, которые обязательно учитывает врач:
- наличие патологии, которая сопутствует либо стала причиной заболевания
- планируется ли беременность
- заинтересована ли женщина в контрацепции.
Гормональное лечение мастопатии
Целью гормональной терапии мастопатии является уменьшение действия мужских гормонов (андрогенов) и женских гормонов (эстрогенов). Одновременно с этим увеличивается действие гестагенного компонента женских половых гормонов (прогестерона).
Негормональное лечение мастопатии
1. Витаминные добавки. Интерес в этом смысле представляют витамины А, Е, В6, РР, Р, аскорбиновая кислота. Они способны действовать комплексно: оказывать антиэстрогенный эффект, снижать выработку пролактина, одновременно усиливая действие прогестерона и уменьшая отек молочных желез за счет укрепляющего действия на сосуды.
2. Фитопрепараты. Аналогично витаминным добавкам положительно влияют на гормональный баланс и снижают выработку пролактина.
3. НПВС. Нестероидные противовоспалительные препараты назначаются при сильно выраженном болевом синдроме, снимают отек и неприятные ощущения.
4. Препараты йода. Если наблюдается дефицит гормонов щитовидной железы, эти препараты нормализуют ее работу.
5. Стимуляторы иммунитета. Иначе эти препараты называют адаптогенами.
6. Седативные препараты. Оказывают положительный эффект на психоэмоциональное состояние женщины.
7. Мочегонные призваны снижать отек в молочных железах и уменьшать болевые ощущения, вызванные им.
Хирургическое лечение
Представляет собой удаление очага узловой мастопатии, либо вылущивание (энуклеацию) опухоли или кисты 3 .
Профилактика
Рекомендуется ежемесячно проводить домашний осмотр молочных желез. Лучше всего делать это в один и тот же день цикла, поскольку в течение месяца грудь может претерпевать некоторые изменения.
Как правильно проводить проверку?
1. Для начала встаньте перед зеркалом с оголенным торсом и опустите руки вниз. Запомните для будущего осмотра, насколько симметричны железы, правильны ли их формы, контуры и размеры. Цвет кожи должен быть естественным и равномерным, то же самое касается цвета и формы сосков.
2. Наклоняйтесь в стороны и оценивайте, насколько равномерно перемещаются груди, не появляются ли западания и возвышения, нет ли выделений.
3. При пальпации в положении лежа и стоя обратите внимание, нет ли уплотнений, загрубений.
Поскольку появление мастопатии связано с гормональными сдвигами, предупредить ее не всегда возможно. Однако некоторые меры вполне посильны и необходимы для поддержания общего здоровья:
- исключите постоянные стрессовые состояния;
- избегайте травм молочных желез, не носите узкое и неудобное белье;
- ведите здоровый образ жизни, откажитесь от вредных привычек;
- помните о потенциальном вреде абортов для здоровья;
- придерживайтесь принципов грудного вскармливания 2 .
Частые вопросы
Какие последствия у мастопатии?
Нужно помнить, что ФКМ – это доброкачественное образование. У женщин с мастопатией увеличивается риск развития рака груди. Гормональные нарушения, на фоне которых она развивается, могут пагубно сказаться на репродуктивной системе. И все же на начальных этапах выявление и лечение мастопатии дает почти 100% гарантию излечения, поэтому так важно регулярно посещать врача 2 .
Нужно ли менять образ жизни при мастопатии?
При поставленном диагнозе врач, помимо назначения лечения, порекомендует женщине придерживаться некоторых правил. Например, нежелательно проводить любые тепловые процедуры – загар, солярий, бани, сауны, горячие ванны.
Из-за высокого содержания веществ, способствующих ухудшению состояния, исключаются шоколад, кофе, чай и какао. При сопутствующем дефиците йода не лишними на столе будут любые морепродукты 2 .
Эффективны ли народные методы лечения мастопатии?
По-настоящему эффективным будет то лечение, которое было назначено врачом по результатам диагностики. Самостоятельное лечение – это попытки действовать наугад, в то время как можно сразу воздействовать на причину и сохранить бесценное здоровье.
Womenfirst
- Маммология. Национальное руководство / Под ред. А.Д. Каприна, Н.И. Рожковой. М.: ГЭОТАР-Медиа, 2016 — 496. ISBN 978-5-9704-3729-2
- Мастопатии / [Андреева Е. Н., Боженко В. К., Бурдина И. И. и др.] ; под редакцией академика РАН А. Д. Каприна, профессора Н. И. Рожковой. — Москва : ГЭОТАР-Медиа, 2019
- Лечение рака молочной железы : клинико-биологическое обоснование : руководство для врачей / [В. Ф. Семиглазов, В. В. Семиглазов, А. В. Комяхов и др.] ; под редакцией В. Ф. Семиглазова и В. В. Семиглазова. — Москва : СИМК, 2017
получи консультацию специалиста рядом со своим домом
ПРОЙДИ ТЕСТ И УЗНАЙ СВОЕ СОСТОЯНИЕ
ПРОЙДИ ТЕСТ И УЗНАЙ СВОЕ СОСТОЯНИЕ

Секс при беременности
«Две полоски» меняют отношения между супругами. В определенный момент возникает вопрос: можно ли заниматься сексом во время беременности?

Коронавирусная инфекция у беременных
Коронавирусная инфекция COVID-19 — это острая респираторная инфекция, возбудителем которой является РНК-содержащий вирус типа SARS-CoV-2.

ПМС: что это и как с ним быть
Большинство женщин раз в месяц начинают испытывать приступы сильного раздражения, внезапные вспышки злости, перепады настроения и повышенную чувствительность. Но это не проявления особенностей характера, как считают некоторые мужчины, а состояние, зависящее от менструального цикла женщины. Очень долгое время оно было загадкой, но с прогрессом в области медицины появилось и объяснилось такое понятие, как ПМС.

Что делать, если до 40 появились признаки менопаузы?
У всех женщин со временем снижается активность яичников, поэтому 50 лет — это средний возраст, когда проходит последняя в жизни менструация (то есть наступает менопауза или климакс) 1 . Такое развитие событий запрограммировано природой, и снижение уровня половых гормонов (эстрогенов, прогестерона) происходит не резко, а постепенно в течение нескольких предшествующих лет. Другое дело, если функция яичников угасает слишком рано — до 40 лет. В таком случае говорят о преждевременной и ранней менопаузе, которая сопровождается теми же изменениями в организме, что и в более зрелом возрасте: приливы, бессонница и тревожность, нарушения работы мочеполовой системы, а позже — атеросклероз и артериальная гипертензия, повышающие риск инфарктов и инсультов, остеопороз, приводящий к переломам костей 2 . Симптомы ранней менопаузы можно максимально смягчить, если вовремя обратиться к врачу.
© 2023 OOO «Эбботт Лэбораториз»,
125171, Россия, Москва, Ленинградское
шоссе, дом 16А, строение 1
- О проекте
- Статьи
- Сервисы
- Проверь себя
- Вопросы и ответы
- Карта сайта
- Политика хранения персональных данных
- Условия использования
- Обратная связь
Информация, представленная на сайте, предназначена для просмотра только совершеннолетними лицами. При использовании интернет-ресурса https://womenfirst.ru в порядке ст. 9 Федерального закона от 27.07.2006 N 152-ФЗ «О персональных данных» (далее – ФЗ «О персональных данных») пользователь сайта https://womenfirst.ru даёт согласие ООО «Эбботт» на автоматизированную обработку в т.ч., но, не ограничиваясь на передачу в сторонние сервисы анализа посетителей Yandex.Metrika; Yandex Webmaster; Google Tag Manager обработку данных о посетителе (а именно cookies, IP-адрес, URL страницы, заголовок и реферер страницы, предполагаемое географическое положение, часовой пояс, возраст, пол, версия и язык браузера, разрешение дисплея, версия операционной системы и вспомогательного программного обеспечения, учет взаимодействия с сайтом, модель устройства, поисковые системы, глубину просмотра, список скачанных файлов, интересы посетителя, список посещённых страниц и проведённое время на сайте).
Программа «Women First» разработана при поддержке ООО «Эбботт Лэбораториз» в целях повышения осведомлённости общественности о вопросах состояния здоровья. Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу.
© 2000 – 2023 «Образовательный портал о женском здоровье Women First»
Просим медицинских специалистов ознакомиться с информацией, размещенной ООО «ЭЛ» во исполнение предупреждения ФАС России №МШ/111205/20 от «17» декабря 2020г.). Для перехода подтвердите, что вы медицинский специалист.
Миома матки и мастопатия: в чем схожесть патологий?
По мнению специалистов, такие заболевания женской половой сферы, как мастопатия, миома матки тесно связаны между собой. Это обусловлено тем, что развитию обеих патологий предшествуют нарушения в гормональной системе, обусловленные нарушением функции яичников. Заболевание половой системы, как и заболевание в груди связано с увеличением или снижением продукции эстрогена и резким нарушением его баланса в организме женщины.
При данных патологических состояниях на стенках матки и в молочных железах образуются опухоли (узлы и кисты). Все вышесказанное доказывает взаимосвязь миомы с мастопатией, недаром, учитывая схожесть заболеваний, часть специалистов называет миому мастопатией матки.
Мастопатия, как и миома матки, развивается чаще всего у женщин старше 35 лет, особенно у тех, кто перенес хирургические вмешательства с последующим нарушением функционирования яичников.
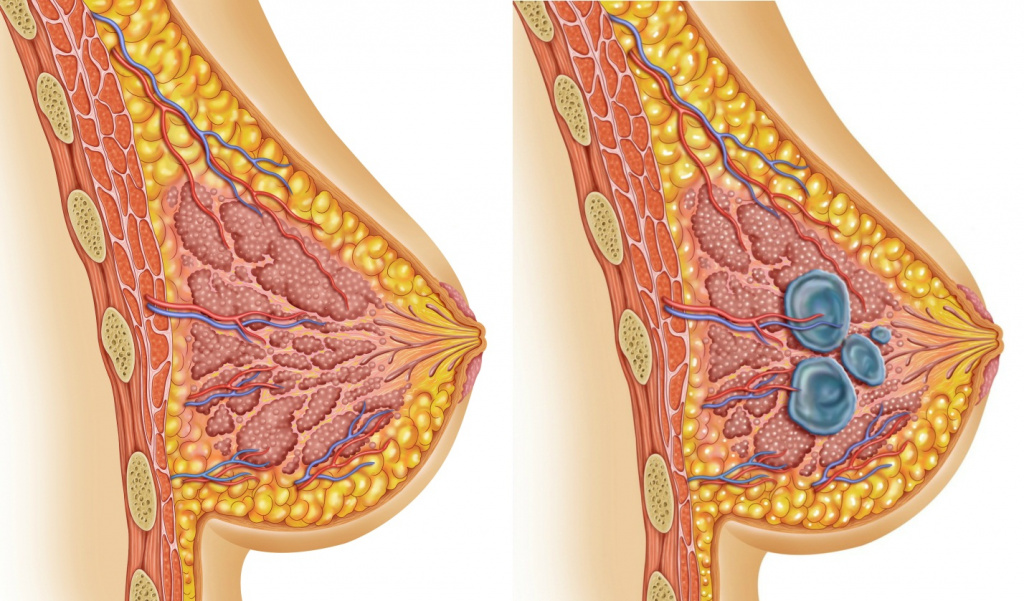
Мастопатия: основные понятия
Мастопатия является доброкачественным заболеванием молочных желез, в развитии которого немаловажную роль играет гормональный дисбаланс.
Возникновение мастопатии может быть обусловлено снижением или повышением уровня половых гормонов и гормонов щитовидной железы, что характерно для таких патологий, как:
- аднексит;
- патологии щитовидной железы;
- заболевания печени;
- эндокринные патологии;
- сахарный диабет.
Чаще всего мастопатия проявляется постоянными и периодическими болями в молочных железах, особенно перед и во время менструации, уплотнениями в молочных железах. Однако нередко заболевание протекает без характерных симптомов и обнаруживается при плановом осмотре гинеколога.
Мастопатия не представляет опасность для жизни женщины, однако может существенно снижать качество её жизни. Данное заболевание не является предраковым, но его симптомы имеют схожесть с проявлениями рака груди, что необходимо учитывать при диагностике.
Миома матки: основные понятия
Миома матки является гормонально-зависимым, доброкачественным, опухолевидным образованием матки. Может быть одиночной или множественной, различной локализации. Размеры миоматозных узлов могут варьироваться. В зависимости от того, куда направлен рост миоматозного образования, различают следующие разновидности миомы: субсерозную, субмукозную, интерстициальную. Миома крайне редко перерождается в злокачественное образование, однако такие случаи также имеют место.
У женщин с миоматозными узлами небольшого размера заболевание зачастую протекает без характерных симптомов, обнаруживаясь при профилактическом осмотре гинеколога.
По мере роста опухоли присоединяются следующие проявления:
- длительные и обильные менструации (меноррагия);
- наличие сгустков крови в менструальных выделениях;
- ациклические маточные кровотечения (метроррагия);
- анемия.
При миоме, как правило, возникает болевой синдром в пояснице или нижней части живота, в зависимости от размеров и локализации опухоли.
Медленный рост миомы характеризуется постоянными, ноющими болями. При миоматозных узлах субмукозной локализации женщина жалуется на внезапные схваткообразные боли.
Продолжая свое развитие, миоматозное образование может сдавливать близлежащие органы – мочевой пузырь и прямую кишку, вследствие чего нарушаются их функции: затрудняется процесс мочеиспускания, появляются хронические запоры.
Миома большого размера (соответствующая 20 неделям беременности) может провоцировать развитие синдрома сдавления нижней полой вены, для которого характерно повышенное сердцебиение и выраженная одышка (особенно в горизонтальном положении женщины).
Схожесть причин развития миомы матки и мастопатии
Нарушение соотношения половых гормонов в женском организме, неизменно приводящие к гормональным нарушениям, являются одним из основных провоцирующих факторов развития как миомы матки, так и фиброзных разрастаний в молочных железах.
Кроме того, возникновение данных патологий обусловлено следующими причинами:
- эндокринными нарушениями (дисфункцией яичников, надпочечников, гипофиза или щитовидки);
- гнойными хроническими заболеваниями (банальным бронхитом, гайморитом или пневмонией);
- психоэмоциональными нарушениями, связанными со стрессами, психозами, неврозами;
- вредными привычками и неправильным образом жизни, плохой экологической обстановкой и неграмотно подобранной диетой.
Ткань молочных желез является своеобразным фильтром, в котором в большом количестве накапливаются токсины. Вследствие этого не исключен риск развития и роста в ней патологических клеток, которому сопутствует набухание груди, появление в ней болевых ощущений, уплотнение и образование узловых соединений. Именно поэтому огромная роль в профилактике мастопатии принадлежит своевременному лечению инфекционных заболеваний и адекватно подобранной диете.
На слизистой оболочке (эндометрии) матки также отмечается скопление большого количества гнойных токсинов, которые поступают в детородный орган через кровеносную систему из толстого кишечника, в котором находятся каловые массы. Это одна из причин симптоматики при миоме матки, которая появляется постоянными тупыми или тянущими болями в области низа живота, болезненными, достаточно длительными и чрезмерно обильными менструациями.
Кроме того, при опухолях любой локализации (как при мастопатии, так и при миоме) существенно ухудшается общее состояние женщины.
Для обеих данных патологий характерна нервозность женщины, обусловленная постоянными болями и низким уровнем гемоглобина в крови, а также болезненность и набухание молочных желез.
Методы лечения мастопатии и миомы матки
По мнению современных специалистов, устранять необходимо не саму опухоль или болевую симптоматику, а, прежде всего – первопричину, т.е. токсины, вызывающие развитие таких симптомов, что можно сделать с помощью подбора правильной диеты.
Как показывает практика, достаточно часто после удаления узлов в молочных железах у женщины развивается опухоль в матке, и, наоборот, после удаления миомы возникает мастопатия.
Таким образом, удаление опухолей не всегда приводит к полному выздоровлению, потому большинство специалистов для избавления от данных патологий рекомендуют проведение комплексного лечения, устраняющее причины недуга и уменьшающее его проявления.
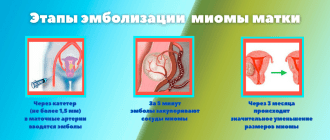
В качестве методов лечения применяется гормональная терапия, эндоваскулярные методы, а также ЭМА (для лечения миомы матки). ЭМА (эмболизация маточных артерий) является современным методом лечения миомы, несмотря на свой относительно молодой возраст, успевшим завоевать признание как специалистов, так и пациенток. С помощью данного органосохраняющего и малоинвазивного метода удается навсегда избавиться от миоматозных узлов — рецидивы после ЭМА отсутствуют. ЭМА проводится в ведущих медицинских центрах, оснащенных необходимым высокотехнологичным оборудованием, со списком можно ознакомитьсяздесь.
Узнать подробную информацию о методе ЭМА, нюансах подготовки к процедуре и записаться на консультацию к специалисту можно по телефону.
Эффективность лечения во многом зависит от самой женщины. Рекомендуется отказаться от вредных привычек, очистить организм от вредных токсинов, нормализовать питание, не пренебрегать дополнительными методами лечения: физиотерапией, фитотерапией, гирудотерапией и т.д.
Любое заболевание поддается терапии гораздо легче, если оно обнаруживается на ранних стадиях развития. Поэтому минимум один раз в год женщина, особенно старше 40 лет, должна проходить профилактический осмотр и диагностическое обследование у гинеколога.
Миома матки

Миома – это одна из самых распространенных гинекологических патологий невоспалительного характера, которая, по мнению многих современных специалистов, не относится к истинным опухолям.
Это доброкачественная, гормонально контролируемая гиперплазия мышечного слоя стенки матки мезенхимального происхождения, которая развивается в результате соматической мутации клеток, возникающей под воздействием различных повреждающих факторов.
Она представлена в виде опухоли, состоящей из переплетенных между собой мышечных и соединительно-тканных волокон. В клинической практике встречается миома тела матки и миома шейки матки.
Что это такое?
Миома матки — это доброкачественная опухоль, возникающая в мышечном слое матки — миометрии. Является одним из самых распространенных заболеваний у женщин, достигая частоты 12 — 25% от всех гинекологических заболеваний.
Наиболее высокая заболеваемость миомой матки приходится на поздний репродуктивный период и перед климаксом. Существует мнение, что истинная распространенность миомы значительно больше и достигает более 70% как в России, так и за рубежом.
Причины миомы матки
Миома является полиэтиологическим заболеванием, определенную роль в развитии которого могут играть следующие факторы риска:
- гормональный дисбаланс;
- воспалительная патология женской половой сферы;
- применение внутриматочных средств контрацепции, например, спиралей;
- осложненное течение родов;
- выполнение абортов;
- аденомиоз;
- ожирение;
- заболевание щитовидной железы, надпочечников, органов гипоталамо-гипофизарной системы.
Миома является гормонально-зависимой опухолью, доказательством чему служат следующие факты:
- в ткани опухоли обнаруживаются рецепторы к половым гормонам;
- как правило, после наступления менопаузы и резкого спада уровня половых гормонов, опухоли подвергаются обратному развитию;
- чаще всего миома появляется у женщин репродуктивного возраста, в организме которых наблюдается высокое содержание эстрогенов;
- после наступления менопаузы миома может появляться у женщин, которые принимают эстрогенсодержащие препараты.
Классификация
В зависимости от локализации миомы, в клинической практике имеется несколько терминов:
- Миома матки на ножке – не является отдельной градацией, поскольку на ножке может быть подслизистая и субсерозная миома. В пределах определения может отмечаться размер ножки, миома на широком или узком основании.
- Интерстициальная, или внутримышечная миома – новообразование находится в мышечной стенке матки.
- Субмукозная, или подслизистая миома – опухоль разрастается прямо внутри матки под слизистой оболочкой и выходит в просвет матки.
- Субсерозна миома – новообразование располагается на внешней стороне поверхности матки и отделено оболочкой, которая разделяет матку и органы брюшной полости.
Первые признаки миомы матки
В начальной стадии миома матки небольших размеров заметными симптомами не сопровождается. Обнаружить его можно при очередном гинекологическом осмотре.
По мере роста миомы матки могут возникать первые признаки:
- длительные, обильные и нерегулярные менструации;
- запоры;
- бесплодие;
- кровотечения;
- анемия;
- частое мочеиспускание;
- тяжесть и постоянная боль внизу живота;
- кровянистые выделения при половом акте;
- боль в пояснице;
- увеличение живота не связанное со значительной прибавкой в весе;
- частые выкидыши.
Чем опасна миома матки на ножке? При перекручивании «ножки» происходит воспаление и разрыв опухоли. Это вызывает сильнейшее кровотечение, острую боль внизу живота и лихорадку. Такое состояние может закончиться летальным исходом.

Симптомы
При больших размерах узлов происходит нарушение функции соседних органов: запоры, нарушения опорожнения мочевого пузыря, учащенное мочеиспускание. В ряде случаев опухолевые узлы могут служить причиной сдавления мочеточника с дальнейшим нарушением оттока мочи из почки, что приводит к гибели почки. Симптомы сдавления соседних органов чаще появляются при больших размерах узлов и низкой локализации узлов.
- Интерстициальная миома матки (с межмышечным расположением узлов) приводит к более длительным, обильным и болезненным менструациям. Особенно часто обильные, длительные и болезненные менструации наблюдаются при сочетании миомы матки и аденомиоза. Также при межмышечном росте узла часть его может расти в сторону полости матки. При такой локализации миомы отмечаются те же симптомы, что и при субмукозном росте узла, а выраженность их зависит от размеров субмукозного фрагмента узла.
- Для подслизистого расположения узла (субмукозная миома) наиболее характерны обильные менструации, а при больших размерах, когда узел начинает занимать большую площадь полости матки, кровянистые выделения из половых путей теряют свою цикличность, а порой и вообще не прекращаются. При таком расположении узла у пациентки в связи с обильными кровянистыми выделениями из половых путей практически всегда развивается анемия. Субмукозная миома может давать боли схваткообразного характера, наиболее часто возникающие в дни менструации. Субмукозный узел представляет собой своеобразное «инородное» тело для матки, от которого она пытается освободиться. Иногда такие узлы даже могут самостоятельно «рождаться». Этот процесс сопровождается очень сильными схваткообразными болями и кровотечением.
- Субсерозная (подбрюшинная) миома часто проявляется клинически болевым симптомом. Боли локализуются внизу живота и/или пояснице. Их появление связано с натяжением связочного аппарата матки и давлением растущей миомы на нервные сплетения малого таза. При нарушении кровообращения в узле боли носят острый и очень интенсивный характер.
Болевые ощущения сопутствуют развитию миомы у каждой третьей женщины и могут иметь различное происхождение. При интерстициальных узлах небольших размеров отмечаются болезненные менструации. Постоянные ноющие боли наблюдаются при выраженном росте узлов. При некрозе узла болевой синдром выраженный, может отмечаться повышение температуры тела, явления интоксикации. Также экстренная ситуация может возникнуть при наличии у пациентки субсерозных узлов «на ножке». При тонкой «ножке» происходит перекрут узла; в узле нарушается питание. Такая ситуация часто проявляется острым состоянием: выраженным болевым синдромом, с возможным развитием перитонита. В такой ситуации требуется срочное хирургическое вмешательство.
Диагностика
Диагностический процесс при подозрении на миоматозное образование предполагает проведение следующих мероприятий:
- Сбор анамнеза. Особое значение уделяется возрастным критериям пациентки, поскольку подобная миоматозная патология обнаруживается преимущественно у дам репродуктивного возраста. Как правило, женщины имеют жалобы относительно менструаций, которые могут стать более продолжительными, обильными, болезненными, нерегулярными.
- Ультразвуковая диагностика малотазовых органов помогает точно выявить миоматозное образование, определить его параметры, местоположение.
- Гинекологическое обследование. Проводится на гинекологическом кресле с помощью необходимых инструментов. Учитываются размеры маточного тела, расположение яичников, форма и подвижность шейки и пр.
- Диагностическое выскабливание. Обычно проводится для определения эндометриальных изменений, а также для исключения цервикального или маточного рака.
- Гистерографическое исследование. Гистерография относится к рентгенконтрастным методикам, позволяющим визуально увидеть маточную полость. Для этого пациентке в тело матки вводится контрастный препарат, а затем делается снимок.
- Лапароскопия. Подобная методика относится к хирургическим способам. Лапароскоп вводится через проколы в брюшине и выдает на монитор изображение изучаемого органа. В процессе процедуры имеется возможность получения биоматериала для гистологии или удаления небольших опухолей и пр.
- Гистероскопическое исследование. Помогает визуализировать маточную полость. Проводится посредством использования специальной аппаратуры, которая вводится в матку. Подобный способ носит не только диагностическое предназначение, но и лечебное. Таким способом удаляют различные полипы, получают биоматериал для гистологического исследования.
Подход к лечению миомы матки определяется в соответствии со стадией образования.
Чем лечить миому матки?
Существуют два основных метода лечения миомы матки:
- Консервативное лечение – с помощью медикаментов и неинвазивных процедур.
- Оперативное лечение – посредством хирургического вмешательства.
Выбор метода лечения зависит от степени выраженности клинических симптомов миомы матки, размеров миоматозного узла, возраста женщины, намерения иметь детей в будущем.
В основу консервативного метода положено применение гормональных препаратов внутрь и инъекционно, а также симптоматическая терапия (обезболивание, лечение анемий, уменьшение кровопотери и т.д.). Консервативная терапия эффективна лишь для сдерживания роста опухоли. Устранить миому матки консервативно невозможно. Поэтому безоперационный метод лечения применяется преимущественно у женщин в старшем детородном возрасте.
При этом сдерживается увеличение опухоли до наступления менопаузального периода. В это время велика вероятность самостоятельного рассасывания опухоли.

Лечение миомы без операции
Безоперационное лечение миомы матки представляет собой комплекс мер, включающих соблюдение соответствующей диеты, применение иммуномодуляторов, фитотерапию, разрешенные физиотерапевтические процедуры, прием гормональных препаратов.
Курс лечения состоит из следующих этапов:
- Противовоспалительная терапия инфекционных процессов гинекологической сферы;
- Активизация иммунной системы специальными препаратами;
- Корректировка режима питания и рациона;
- Нормализация работы эндокринной системы;
- Формирование ровного психоэмоционального фона;
- Устранение кровотечений;
- Лечение анемий;
- Приведение в норму менструального цикла.
В домашних условиях лечение миомы матки без операции заключается в применении следующих лекарственных средств:
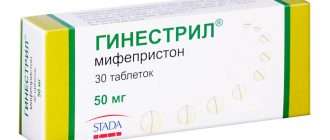
- Антипрогестагены. В качестве подготовительной терапии перед оперативным вмешательством или с целью лечения миомы довольно часто используют «Мифепристон» (RU-486). Этот препарат не только устраняет симптомы патологии, но и способствует уменьшению размеров образования.
- Агонисты гонадотропин-рилизинг-гормона. К препаратам этой группы относят: трипторелин — (Декапептил, Диферелин, Декапеп-тил депо), бусерелин, гозерелин (Золадекс), лейпрорелин (Люкрин депо). Недостатком использования этих средств для лечения миомы матки является то, что после окончания терапии узлы могут восстанавливаться в размерах, а длительное применение этих препаратов не допустимо, так как может приводить к развитию остеопороза и прочих последствий для женского организма из-за недостатка эстрогена. В течение полугода использования этих средств, размеры миомы могут сократиться на 50%, а также может снизиться интенсивность симптомов миомы. Зачастую эти лекарственные препараты используют для уменьшения размеров миомы матки перед операцией, чтобы сократить кровопотерю при хирургическом вмешательстве.
- Комбинированные оральные контрацептивы. К ним относятся такие комбинации: дезогестрел с этинилэстрадиол (Мерсилон, Марвелон, Новинет), этинилэстрадиол с норгестрел (Овидон, Ригевидон). Эти средства эффективно помогают уменьшить симптомы миомы матки, такие как боли внизу живота, кровотечения. Однако для лечения миомы матки с целью уменьшения ее размеров, таблетки этой группы не являются приоритетными, так как не всегда приводят к уменьшению узлов. Под действием такой терапии только узлы, изначальный размер которых не превышал 1,5 см., могут сократиться в размерах.
- Гестагены. Использование таких средств сегодня является спорным вопросом, поскольку одни врачи считают, что применение подобных препаратов, а в особенности дидрогестерона («Дюфастон») при миоме матки недопустимо. Другие же считают, что использование этого препарата вполне оправдано, поскольку именно недостаток прогестерона является причиной роста миомы. Эффективность терапии такими средствами, как линестренол («Оргаметрил», «Эсклютон»), медоксипрогестерона ацетат («Провера», «Депо-Провера»), нор-этистерон («Норколут», «Примолют-Нор») при миоме матки не доказана, поэтому многие гинекологи не рекомендуют эти препараты. Однако использование этих средств при сочетании гиперплазии эндометрия и миомы матки оправдано. Рост миомы происходит не просто от дефицита или переизбытка какого-либо гормона, а скорее от дисбаланса между гормонами, поэтому использование подобных препаратов должно проводиться не повсеместно, а при наличии показаний.
- Антигонадотропины. Даназол (Веро-Даназол, Даназол, Дановал, Данол, Даноген), гестринон (Неместран). При миоме матки, лечение этими препаратами редко используется, поскольку они не могут уменьшить размеры узлов, а только способствуют снижению интенсивности симптомов миомы, более того они обладают рядом нежелательных побочных действий, таких как возникновение прыщей, изменение голоса, рост волос на теле и лице. Эти лекарства при миоме могут применяться только при малой эффективности прочих средств лечения.
ФУЗ-абляция миомы
Метод лечения миомы, основанный на нагревании тканей узлов высокоинтенсивым фокусированным ультразвуком, благодаря передаче большого количества энергии в четко локализованный участок после применения которого наступает деструкция ткани узла — термический некроз. Принцип действия очень напоминает концентрацию солнечных лучей увеличительным стеклом. Вершиной развития метода является на сегодняшний день комбинация источника фокусированного ультразвука (излучатель вмонтированный в стол) и аппарата МРТ. Проведение ультразвука осуществляется через переднюю брюшную стенку. МР томограф контролирует локализацию и что особенно важно температуру нагрева в режиме реального времени.
Метод позволяет проводить деструкцию четко ограниченного участка, не повреждая здоровые ткани. Зона между «пролеченной» и здоровой тканью составляет всего лишь несколько рядов клеток. Таким образом фокусированный ультразвук на сегодняшний день как никогда близко приблизился к понятию «идеальный хирургический инструмент» Процедура не требует введения инструментов в полости тела, обезболивания и госпитализации, однако возможна далеко не во всех случаях и требует правильного отбора пациентов. Субстратом для воздействия фокусированного ультразвука является соединительная ткань расположенная в миоме.
Соединительная ткань хорошо накапливает энергию и позволяет достичь температуру необходимую для термического некроза. Таким образом очень хорошо лечению методом ФУЗ поддаются так называемые фибромиомы, которые составляют 70% всех миом. Лейомиомы, или клеточные миомы абсолютно не подходят к лечению методом ФУЗ из-за отсутствия субстрата для воздействия и высокоинтенсивному кровоснабжению, что не позволяет провести достаточный нагрев ткани.
В период тестирования метода и его внедрения в клиническую практику неправильный отбор пациенток служил причиной частых рецидивов и ошибочно трактовался как неэффективность метода. Для оценки возможности проведения ФУЗ абляции пациентки необходимо пройти МРТ при которой определяется тип миомы. В последнее время многочисленными работами различных авторов, основанными на ретроспективных исследованиях пролеченных пациенток, показана высокая эффективность метода, не уступающая по показателям другим методам лечения миомы матки при условии его правильного применения.
Показаниями к применению ФУЗ-абляции в отношении миомы матки являются стандартные показания к органосберегающему лечению при миоме матки. В зависимости от клинических задач, которые ставит врач-гинеколог, применение технологии возможно в четырех тактических вариантах. 1. Органосберегающее лечение миомы матки. 2. Профилактика клинических проявлений миомы матки (что позволяет отказаться от выжидательной амбулаторной практики в отношении роста миоматозных узлов). 3. Подготовка узла миомы к трансцервикальной миомэктомии (в результате FUS-деструкции уменьшаются размеры узла и интенсивность кровотока, что существенно снижает риск возможных осложнений и облегчает проведение операции); 4. С целью отсрочить оперативное лечение.
В отличие от других методов, ФУЗ-МРТ абляция миомы матки — это неинвазивный, органосберегающий метод, без госпитализации, без боли, сохраняет женщине максимально высокие шансы в сравнении с другими методами на успешную беременность, имеет минимальный процент осложнений среди всех используемых методов лечения миомы матки (в настоящее время менее 0,05%). Метод получил признание во многих странах CE (Европа), FDA (США), MHLW (Japan), CFDA (China), ANVISA (Brazil), Canada FDA, KFDA (Korea), РФ, Тайвань.

Эмболизация маточных артерий (ЭМА)
Это введение специальных пластиковых шариков в маточные артерии с целью прекращения кровоснабжения отдельных участков матки и миомы. Процедура ЭМА имеет очень ограниченные показания для применения и используется в основном у женщин старше 40 лет с субмукозными миоматозными узлами и выраженным маточным кровотечением.
Применение методов эмболизации маточных артерий у женщин репродуктивного возраста, согласно рекомендациям Европейского и Американского обществ акушеров-гинекологов, запрещено. В литературе имеется огромное количество публикаций, иллюстрирующих последствия неудачно проведенной эмболизации маточных артерий. Как правило, это молодые нерожавшие женщины в возрасте 25–35 лет, которые лишились возможности иметь детей в результате проведения процедуры ЭМА по поводу небольших миом, совсем не требовавших лечения.
Когда показана операция по удалению матки при миоме?
Показания к радикальному оперативному лечению миомы матки:
- Размеры опухоли от 12 недель (объемная опухоль сдавливает соседние органы, кровеносные сосуды, мешая их нормальному функционированию);
- Быстрый рост миоматозного узла (от 4-х недель за год);
- Миома является причиной массивных кровотечений;
- Выраженный болевой синдром;
- Перекрут ножки и некротизация миоматозного узла;
- Рождение подслизистого миоматозного узла;
- Сочетание эндометриоза и миомы;
- Подозрение на озлокачествление миомы.
В зависимости от размера, локализации и типа миомы врач подбирает наиболее удобный тип операции по ее устранению. Миомэктомия сегодня производится тремя способами:
- лапароскопия – через небольшое отверстие в животе;
- через влагалище с помощью специального инструмента – гистероскопия;
- полосная операция – открытым способом, через разрез в нижней части живота (очень редко);
- если щадящие операции невозможны, а остановить рост миомы другими способами невозможно, лечение подразумевает полную резекцию матки – гистерэктомию.
Гистерэктомия и лапаротомия являются наиболее популярными методами операции, поскольку они имеют ряд преимуществ: быстрое восстановление после операции, сохранение способности в будущем забеременеть и выносить ребенка, практически полное отсутствие следов от операции.
Профилактика
Профилактика миомы матки заключается в соблюдении режима питания, режима сна и отдыха, уменьшении стрессовых ситуаций. Важным методом профилактики миомы матки является своевременная беременность и роды (до 25 лет), а также профилактические обследования у гинеколога.
Источник https://womenfirst.ru/stati/beremennost/fibrozno_kistoznaya_mastopatiya/
Источник https://www.mioma.ru/mioma-matki-i-mastopatiya-v-chem-shozhest-patologij.html
Источник http://gb21perm.ru/mioma-matki/