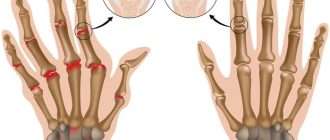
Порядок обследования пациента и заполнения истории болезни при ортопедическом лечении
При первом посещении пациентом врача-стоматолога доктор всегда заводит историю болезни по ортопедии в стоматологии.
В ней всегда есть следующие пункты:
- ФИО
- Жалобы
- Анамнез
- Перенесенные заболевания
- Внешний осмотр
- Состояние височно-нижнечелюстного сустава
- Объективный осмотр полости рта
- Состояние слизистой оболочки полости рта
- Осмотр зубов
- Прикус
- Дополнительные методы обследования
- Диагноз
- План лечения
- Дневник
Поговорим о каждом пункте отдельно
С первым пунктом – Фамилия Имя и Отчество все понятно, поэтому начнем сразу со второго.
- Жалобы: в этом пункте доктор записывает все, на что жалуется пациент при посещении. Соответственно этот пункт описывает проблемы, которые с точки зрения пациента необходимо решить: трудности при пережевывании пищи, подвижные зубы, чувствительность в определенных отделах, боли при жевании в области височно-нижнечелюстного сустава, кровоточивость, боли в зубах, покрытых ортопедическими конструкциями и натирание или плохая фиксация зубного протеза.

Также доктор ортопед занимается жалобами на скрежетание зубами, сжимание зубов и боли в жевательных мышцах.
Под таблицей обычно делает запись о наличие, характере и локализации зубного налета.
- Состояние слизистой оболочки полости рта – отмечается цвет слизистой и ее состояние – степень увлажненности, форма и наличие или отсутствие десневых сосочков, выявленные патологии.
- Осмотр зубов. В этом разделе очень подробно описывают состояние каждого зуба – его состояние, правильность положения в зубном ряду (например наклон в небную сторону), стираемость, подвижность, обнажен ли корень зуба и есть ли чувствительность при зондировании или от температурных раздражителей, а также наличие и размер десневых пародонтальных карманов

Также отдельно описывают состояние пломб или кариозных дефектов, ортопедических конструкций – как съемных, так и не съёмных: состояние вкладок, коронок, съемных протезов – целостность протеза, фиксация протеза, насколько хорошо протез соответствует границам.
- Важный пункт истории болезни по ортопедии стоматология это прикус. Здесь описывают способ смыкания зубов пациентом. Помимо правильный (ортогнатический) или неправильный обязательно пишут вид прикуса – открытый, прямой, перекрестный и т.д.
- Дополнительные методы обследования – сюда записывают все проведенные дополнительные методы. Чаще всего это рентгенография – в таком случае записывают данные, полученные от снимка. Например, описывают местоположение дефекта, его глубину, наличие осложнений.
- Диагноз – он ставится на основании всего вышеперечисленного: внешнего осмотра, инструментального осмотра и дополнительных методой обследования. В ортопедической стоматологии этот раздел часто содержит несколько разных диагнозов – по состоянию зуба или зубов, состоянию слизистой оболочки, и сопутствующие заболевания, имеющие отношение к основному заболеванию.
- Частичная вторичная адентия(отсутствие части зубов вследствие их потери после прорезывания), классификация дефекта по Кеннеди(4 класса), осложненная патологической стираемостью.
- План лечения.
План лечения можно разделить на две основных ступени – подготовка к ортопедическому лечению и само ортопедическое лечение.
Подготовка к протезированию чаще всего включает в себя профессиональную гигиену полости рта от твердых и мягких зубных отложений, лечение зубов или удаление разрушенных зубов, не подлежащих восстановлению. Также на этом этапе делается специфическая подготовка – лечение и перелечивание каналов зуба, ортодонтическое лечение, выравнивание поверхности костной ткани, хирургические операции.

- Дневник – здесь описывается каждый прием, с датой, жалобами и осмотром на момент приема. Также отображен диагноз и полный список всех манипуляций, которые провел врач и рекомендации.
Пример заполнения история болезни стоматология ортопедия
Наличие обильного мягкого и твердого зубного налета на всех зубах верхней и нижней челюсти.
- Состояние слизистой оболочки полости рта: Слизистая оболочка полости рта бледно-розового цвета, умеренно увлажнена, десневые сосочки заостренные, патологических изменений не выявлено.
- Осмотр зубов: Зуб 12,11,21 – на вестибулярно-медиальной и вестибулярно-дистальной поверхности пломба более 12 объема коронковой части зуба в пределах эмали и дентина с признаками рецидивирующего кариеса, после снятия пломбы – зондирование болезненно, температурная проба положительная, перкуссия безболезненна.
Зуб 22 – скол коронковой части зуба на уровне на 2 мм выше уровня десны, герметизм зуба не нарушен, изолирующая прокладка сохранена, перкуссия безболезненна.
- Прикус: ортогнатический
- Дополнительные методы обследования: на внутриротовой прицельной рентгенограмме зубы 12,11,21 – витальные, пломбы с нарушением краевого прилегания и признаками рецидивного кариеса более 12 коронковой части зуба в пределах эмали и дентина, но не сообщаются с полостью зуба.
Зуб 22 – зуб эндодонтически лечен, канал зуба плотно обтурирован рентгеноконтрастным пломбировочным материалом на всю длину корня, периодонтальная щель одинаковой толщины и прослеживается на всем протяжении.
- Диагноз: Частичный дефект твердых тканей зуба 12,11,21,22
Состояние после полного удаления пульпы 22
План подготовки к ортопедическому лечению:
Профессиональная гигиена полости рта
План ортопедического лечения:
Культевая штифтовая вкладка из оксида циркония зуб 22
Коронка из оксида циркония зубы 12,11,21,22
Состояние пациента удовлетворительное, жалобы на скол зуба 22 и отсутствие эстетики 12,11,21.
Зуб 12,11,21 – на вестибулярно-медиальной и вестибулярно-дистальной поверхности пломба более 12 объема коронковой части зуба в пределах эмали и дентина с признаками рецидивирующего кариеса, после снятия пломбы – зондирование болезненно, температурная проба положительная, перкуссия безболезненна.
Зуб 22 – скол коронковой части зуба на уровне на 2 мм выше уровня десны, герметизм зуба не нарушен, изолирующая прокладка сохранена, перкуссия безболезненна.
Дополнительные методы исследования
на внутриротовой прицельной рентгенограмме зубы 12,11,21 – витальные, пломбы с нарушением краевого прилегания и признаками рецидивного кариеса более 12 коронковой части зуба в пределах эмали и дентина, но не сообщаются с полостью зуба.
22 – подготовка и снятие силиконовых слепков для изготовления штифтовой культевой вкладки из оксида циркония материалом Силагум, снятие вспомогательного отттиска и регистрация прикуса, определение цвета зуба – А3, изготовление и фиксация временной пластмассовой коронки Темпбонд.
на протяжении последних 5 лет на зубы 12-22 ставили пломбы, а сутки назад произошел скол латерального верхнего резца слева при приеме пищи.
Не принимать сильно жесткую и липкую пищу.
Состояние пациента удовлетворительное, жалоб нет.
Временная коронка плотно зафиксирована на зуба 22.
22 – удалена временная коронка, подготовка и фиксация культевой вкладки на цемент двойного отверждения Relyx U 200.
12,11,21,22 – под аппликационной анестезией Топикал гель и инфильтрационной анестезией Sol. Ultracaini 1:100000 произведена подготовка и снятие основных и вспомогательных оттисков силиконовыми слепочными массами для изготовления коронок из оксида циркония, регистрация прикуса, определение цвета – А3. Изготовление и фиксация временных коронок 12-22, проверка окклюзии.
Не принимать сильно жесткую и липкую пищу.
Состояние пациента удовлетворительное, жалоб нет.
Временные коронки плотно фиксированы 12-22.
12-22 – удалены временные коронки, примерка, подготовка и фиксация коронок из оксида циркония на цемент двойного отверждения Relyx U200.
Произведена проверка окклюзии.
При отсутствии жалоб – профилактический осмотр через 6 месяцев.
Вопрос-ответ
Стоматолог всегда придерживается определенного порядка при опросе и осмотре пациента?
Да, доктор всегда придерживается определённого порядка обследования – это позволяет ему не пропустить ничего важного.
Во всех клиниках заполняют одинаковые карты?
В основном да, даже если карты и отличаются – то незначительно, все пункты в любом случае включены в любую из медицинских карт.
Может ли пациент получить свою стоматологическую карту?
В общем да, можно запросить выписку, но обычно пациентам не нужна стоматологическая карта, потому что там собрана информация, понятная в основном врачам стоматологам.
5 самых распространенных ортопедических заболеваний у детей

Патологии опорно-двигательного аппарата могут быть как врожденными, так и приобретенными – развивающимися в течение жизни человека. И детство, период формирования и роста структур, наиболее рискованный в отношении подобных болезней. MedAboutMe выявил пять самых статистически распространенных ортопедических заболеваний у детей. Узнайте, что может угрожать здоровью ребёнка и как заподозрить такую патологию.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Дисплазии тазобедренного сустава: виды и признаки
Дисплазия тазобедренного сустава (ДТБС) относится к врожденным патологиям. Она может проявляться на одном или сразу обоих тазобедренных суставах и подразделяется по видам по степени выраженности (и опасности последствий). ДТБС включает:
- Врожденные вывихи бедра;
- Предвывихи;
- Подвывихи;
- Незрелость тазобедренного сустава (определяется только рентгенографическим методом).
В группе риска развития ДТБС – недоношенные малыши, неправильное (не головное) предлежание плода в родах, дети от многоплодной беременности.

Девочки из-за гормонально обусловленной восприимчивости суставных тканей и строения таза страдают от дисплазии тазобедренного сустава намного чаще мальчиков. Кроме того, эта патология часто встречается в семьях, то есть в развитии ДТБС может быть «виновна» наследственная склонность.
Начинают лечение дисплазии сразу же, как только поставлен диагноз. А выявить ее необходимо в первые дни после рождения. С терапевтической точки зрения и прогнозов на излечение критичны первые три месяца ребёнка, далее лечение считается запоздалым, перспективы ухудшаются.
Симптомы ДТБС

Признаки дисплазии тазобедренного сустава у детей можно обнаружить и самостоятельно. К врачу необходимо обратиться, если у ребёнка:
- Недостаточное разведение ножек в стороны: если положить его на спинку и развести согнутые в коленях ножки, они должны без усилий касаться поверхности;
- При разведении ножек слышен щелчок;
- При положении лежа на животе с вытянутыми сомкнутыми ногами отмечается асимметрия ягодичных складок;
- Одна нога по сравнению с другой кажется развернутой наружу.
Диагноз ДТБС ставят после обследования ребёнка:первичного осмотра, проведения ультразвукового исследования тазобедренных суставов и рентгенографии.
Лечение ДТБС
Для терапии дисплазии применяют следующие приспособления:
- Бандаж;
- Ортопедическая шина фрейка;
- Гипсовая повязка.
Несильно выраженные патологии тазобедренного сустава поддаются лечению при помощи массажа, физиотерапевтических процедур.

Тугое пеленание ребёнка – одна из причин прогрессирования дисплазии тазобедренного сустава. Даже при отсутствии патологии современные эксперты советуют только свободное пеленание, при котором малыш может полностью раздвигать и выпрямлять ножки.
Врожденная косолапость

А эта патология, в отличие от дисплазии тазобедренного сустава, преимущественно развивается у мальчиков. Среди причин заболевания выделяют:
- Неправильно сформированные мышцы голеностопа;
- Патологии костной ткани стопы;
- Иннервацию (нарушение нервной проводимости нервных окончаний) конечности.
Симптомы косолапости
Патология проявляется именно косолапостью – нарушением правильного положения стопы по отношению к голеностопу, ее вывернутостью. Причем стопа может быть как податливой при попытках изменить положение, так и «застревать» в одном. Отмечают одностороннюю и двустороннюю косолапость. При первых подозрениях надо обратиться к врачу: как и с дисплазией, чем раньше начнется лечение, тем быстрее наступит выздоровление ребёнка.
Лечение косолапости у детей
Лечение начинают проводить сразу же после постановки диагноза. Если болезнь выявили еще в роддоме, нужна консультация детского врача-ортопеда, который определит, что необходимо для данной стадии заболевания, покажет техники лечебного массажа и гимнастики для ножек.
В дальнейшем ребёнок будет проходить курсы массажа в поликлинике по месту жительства, и там же врач оценит необходимость наложения медицинских шин, длительность их ношения.
Если случай серьезный, патология запущенная, может потребоваться гипсовая повязка, а впоследствии – ортопедическая обувь по индивидуальному заказу.
Врожденная кривошея
Кривошея тоже несколько чаще встречается у мальчиков, хотя и девочки от нее страдают. Она может быть и не врожденной, но это отдельная патология. А врожденная мышечная кривошея у детей встречается с достаточно высокой частотой, потому что причин у нее немало. Патология может развиваться при:
- Нарушениях нормального развития костного аппарата – из-за болезней матери, недостатка минералов (преимущественно кальция) во время беременности, наследственных и новых патологиях плода;
- Повреждениях в родах: часто мышечная кривошея – следствие естественных родов в тазовом предлежании плода;
- Неправильном функционировании окончаний нервной системы, когда мышцы получают сигнал для сокращения с одной стороны. Может быть следствием гипоксии плода;
- Травмах мягких тканей шеи, плечевого пояса.
Симптомы кривошеи
Признаки этой патологии тоже могут заметить сами родители. Самый яркий – искривление шеи, малыш держит головку склоненной в сторону спазмированной части, а лицо, наоборот, отвернуто в сторону здоровой части шеи.
При пальпации можно обнаружить уплотнение мышечной ткани – как мягкая на ощупь «шишка» под кожей. Образуется она не сразу, а через несколько недель после рождения ребёнка.
Как правило, врожденная кривошея определяется еще во время пребывания в роддоме. Однако если причина – родовая травма, то заметна патология может стать значительно позже, в течение первого месяца жизни. Так что важно следить за тем, как малыш держит головку, в каком она положении во время сна.
Лечение кривошеи у детей
Лечение проводят при помощи процедур, расслабляющих спазмированные мышцы: массажа, методов физиотерапии. Важно уточнить у врача, как укладывать малыша спать, возможно, потребуется специальная подушка-валик, поддерживающая головку в правильном положении. В некоторых случаях показаны шейный бандаж шанца, назначение лекарственных препаратов.
Сколиоз у ребёнка

Сколиоз – распространенная патология у детей школьного возраста: к выпускному классу его диагностируют у 70% (а по некоторым данным, у 90%). Чаще встречается у девочек.
Разные степени сколиоза требуют различного подхода в коррекции симптомов – от гимнастики до хирургического вмешательства при сколиозе 4 стадии.
Хотя в причинах сколиоза большинство обвиняет сидячий образ жизни и прочие очевидные факторы, ученые утверждают, что 90% случаев – идиопатические, то есть понять, почему возникла патология, невозможно. Ясно, например, что неправильное ношение портфеля или рюкзака – не причина сколиоза, а один из трех главных мифов о здоровье детей. Вероятно, виной всему наследственность, а недостаточная нагрузка на мышцы только ускоряет искривление позвоночного столба.

К явным причинам сколиоза относят врожденные патологии и травмы спины.
Симптомы сколиоза
Если ребёнок «горбится» за столом, имеет плохую осанку – это не симптом сколиоза, хотя исключать болезнь нельзя. Это – следствие неразвитости мышечного каркаса.
Один из признаков сколиоза, который можно попытаться выявить самостоятельно – неравное расположение плечей или лопаток: одна выше другой. К другим относят боль, на которую дети жалуются обычно ближе к вечеру. Но так как боль в спине – признак разных патологий, диагностикой занимается только врач!
Для подтверждения диагноза осмотра недостаточно: нужна рентгенография или компьютерная томография позвоночника.
Лечение сколиоза
Сколиоз не лечится при помощи лечебной физкультуры, массажей, физиотерапевтических методов. Но все это помогает нарастить мышцы, остановить развитие патологии и убрать болезненные симптомы. При выраженных стадиях сколиоза ребёнку требуется ношение ортопедического корсета, в некоторых случаях – операция, если искривление позвоночного столба не просто вызывает дискомфорт, а влияет на функции внутренних органов.
Плоскостопие у детей

Причин у плоскостопия немало – от особенностей формирования костно-суставной или мышечной ткани из-за нарушений развития до проблем с иннервацией окончаний и неправильным питанием ребёнка. Ученые доказали, что плоскостопие – патология наследственная, поэтому если она есть хотя бы у одного у родителей, нужно повышенное внимание и профилактика.
Симптомы плоскостопия
Это очень распространенная патология, которую, вопреки мнениям большинства, «на глаз» установить нельзя. Опытный врач-ортопед может оценить состояние стопы по ее отпечатку и осмотру ребёнка. Оптимальный вариант диагностики – компьютерное сканирование отпечатка с исследованием при помощи специальных программ.

У малышей стопа на вид совсем плоская – на внутренней ее части есть жировая подушечка, которая защищает костные структуры и исчезает сама после того, как ребёнок начинает активно использовать мышцы ног и ходить. Диагноз ставят после 3-5 лет.
Так как отличить различие между нормой и патологией непросто, надо регулярно проходить профилактические осмотры у ортопеда: так можно выявить начало неправильного развития.
Лечение плоскостопия у детей
Лечение выраженного плоскостопия – сложная и длительная задача, к которой приступают комплексно. Она требует не только фиксации стопы в правильном положении и множества регулярных процедур: в сложных случаях может потребоваться оперативное вмешательство.
Профилактика плоскостопия
Профилактика плоскостопия – одна из важных задач родителей. Ее проводят при помощи достаточно простых методов:
- Надо обеспечивать ребёнку возможность ходить босиком, но не по плоскому полу, а по неровным поверхностям. Чтобы добиться этого в условиях обычного дома, на пол кладут массажные коврики, имитирующие камушки разных размеров;
- Хорошо помогает формировать правильный изгиб стопы залезание на шведскую стенку и похожие на нее лесенки со ступеньками-трубами;
- Массажные мячики с мягкими «шипами» используются для активизации мышц стопы.
Но самое важное – правильно подобранная обувь для ребёнка. О том, как ее выбирать и нужны ли всем детям ортопедические ботиночки на первые шаги, читайте в нашем гиде по детской обуви. Спойлер: российские ученые из ФГБУ ФНЦРИ им. Г.А Альбрехта установили, что «ортопедическая детская обувь» из магазинов так называться не должна!
Детская ортопедия: возможности первичной помощи
Какие ортопедические проблемы в детском возрасте носят скорее физиологический, чем патологический характер? Как можно отличить повторные воспаления бедренного сустава от септического артрита? Как врач общей практики должен оценить состояние хр
Какие ортопедические проблемы в детском возрасте носят скорее физиологический, чем патологический характер?
Как можно отличить повторные воспаления бедренного сустава от септического артрита?
Как врач общей практики должен оценить состояние хромого ребенка?
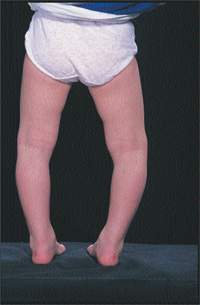 |
| Рисунок 1. Варусная деформация колен. У этого ребенка дуга, образованная ногами, нормальная; ноги выпрямятся самопроизвольно |
Целью данной статьи является освещение как распространенных проблем костно-мышечной системы у детей, так и более редких, раннее распознавание которых крайне важно.
При клинической оценке состояния ребенка с симптомами поражения костномышечной системы врач обычно определяет область и причины болезни и, опираясь на знания о физиологических нормах роста и развития, устанавливает, насколько сильно ребенок отклоняется от нормы и нуждается ли он в направлении к специалисту.
Отек сустава, равно как и острое непонятное заболевание или хромота, заставляют заподозрить инфекционное поражение костномышечной системы, которое необходимо исключить, отправив ребенка на консультацию.
Оценка. Зачастую дети поступают с симптомами, не имеющими прямого очевидного объяснения. В большинстве случаев тщательная клиническая оценка позволяет выявить пораженную сторону и поставить предварительный диагноз.
Аккуратно собранный анамнез помогает провести дифференциальный диагноз, который позже можно уточнить с помощью клинического обследования.
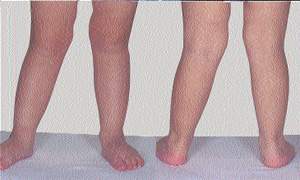 |
| Рисунок 2. Вальгусная деформация колен. Как и в случае, представленном на первом рисунке, деформация не выходит за пределы нормы, и со временем его ноги выпрямятся |
Нормальный рост и развитие костной системы. По мере роста у ребенка изменяются пропорции, происходит выравнивание его скелета. Конечности младенца сравнительно короткие, но они растут быстрее, чем туловище, пока не достигают взрослых пропорций.
Позвоночник ребенка выглядит как длинная С-образная дуга. Но постепенно форма позвоночника изменяется. Устанавливается положение головы, а вместе с этим появляется шейный лордоз; когда ребенок начинает сидеть, равновесие поддерживается с помощью поясничного лордоза.
Конечности растут, что вызывает угловые и торзионные изменения. Варусное расхождение колен, нормальное у младенца, должно исчезать к двум годам.
Вальгусная линия обнаруживается от двух до четырех лет, а к шести годам устанавливается взрослая форма ног — примерно 7о вальгуса.
У нормальных младенцев имеется внутреннее скручивание большеберцовой кости, что наряду с варусной формой, вероятно, и объясняет тенденцию к падению. Взрослое наружное скручивание большеберцовой кости варьирует от 0 до 30о и устанавливается к трем годам.
 |
| Рисунок 3. Нормальный ребенок с постоянной бедренной антеверсией: положение надколенника показывает, что тенденция к внутренней ротации стопы проистекает от бедра |
Скручивание бедра описывается направлением поворота головки и шейки бедра относительно плоскости дистального отдела. К моменту рождения головка и шейка бедра отклоняются вперед, образуя примерно 40-градусную бедренную антеверсию, которая постепенно снижается до взрослой 10-градусной. Степень бедренной антеверсии обусловливает большую внутреннюю ротацию бедра у детей и подростков и является наиболее частой причиной косолапости.
Если у ребенка ноги колесом, сомкнутые колени, пальцы ног асимметрично повернуты внутрь или наружу, конечности негибкие или значительно отличаются по форме, надо подумать о возможных патологических причинах.
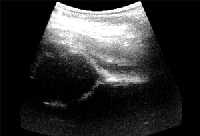 |
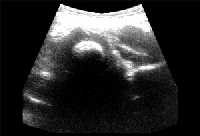 |
| Рисунки 4 и 5. Ультразвуковое изображение нормального (вверху) и смещенного (внизу) бедренного сустава |
Врожденные аномалии. Большинство врожденных аномалий конечностей встречаются редко и сразу видны при осмотре. Таких детей нужно отправлять к специалисту. Аномалии бедра и позвоночника менее очевидны. Кожные дефекты, пятна оволосения, анальные бухты могут указывать на дефекты позвоночника или неврологические заболевания.
Постуральная деформация. Внутриматочное положение может формировать определенные деформации, особенно в сочетании с олигоамнионом, например плагиоцефалию, кривошею и искривление тыльной поверхности стопы (варусная деформация плюсны).
- Особые ортопедические состояния: бедро
Внутриутробная дисплазия бедра (ВДБ). Примерно у одного из 60 новорожденных наблюдается определенная степень нестабильности бедра.
ВДБ чаще встречается у первенцев-девочек и с левой стороны. Особыми факторами риска ВДБ считаются наличие ВДБ в семейном анамнезе, ягодичное предлежание, другие пороки развития. Пациентов с факторами риска направляют на ультразвуковое обследование при рождении. В идеале обследовать надо всех детей при рождении, в возрасте 6-8 недель, 6-8 месяцев и когда ребенок начинает ходить. Это позволит снизить количество поздних выявлений дислокации бедра.
Если бедро смещено достаточно долгое время, оно фиксируется в этом положении, и клинические проявления изменяются. Нога может стать укороченной, ротированной наружу с асимметричными бедренными складками и с главным признаком — ограничением отведения при сгибании. При ходьбе ребенок может безболезненно хромать.
При малейшем подозрении на нестабильность детского бедра советуем отправлять ребенка к специалисту на обследование. Если ребенок старше 6 месяцев, перед направлением целесообразно провести рентгенологическое исследование.
Транзиторный синовит. Рецидивирующие воспаления бедренного сустава — неспецифический, быстропроходящий воспалительный процесс, приводящий к выпоту в полость бедренного сустава и часто сопровождающийся вирусной инфекцией. Это наиболее распространенная причина острой хромоты у детей в возрасте 3-8 лет; по сообщениям, страдают один-четыре ребенка на тысячу, мальчики в два раза чаще, чем девочки, и в 5% случаев заболевание двустороннее.
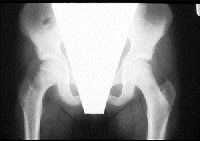 |
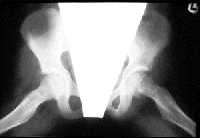 |
| Рисунки 6 и 7. Эти рентгенограммы демонстрируют важность получения правильных изображений. Передне-задняя проекция (верхний рисунок) кажется нормальной, но в боковой проекции (нижний рисунок) видна соскользнувшая верхняя головка бедренной кости |
Ребенок поступает с хромотой и умеренно ограниченной подвижностью бедра, но общее состояние остается удовлетворительным. Однако следует учесть возможность развития септического артрита и исключить его.
Лечение предусматривает постельный режим и наблюдение, дома или в стационаре; выздоровление наступает обычно через несколько дней.
Болезнь Пертеса. Идиопатический асептический некроз эпифизарной части головки бедра (болезнь Пертеса), как правило, поражает 4-10-летних детей. Мальчики болеют в четыре раза чаще девочек, а в 10% случаев поражение двустороннее.
Ребенок обычно поступает с болью в бедренном или коленном суставе и хромотой. При обследовании выявляются рецидивирующие воспаления бедренного сустава с небольшой фиксированной сгибательной деформацией и ограниченным отведением. Диагноз подтверждается рентгенологически, но на ранних стадиях заболевания изменения на рентгенограммах могут отсутствовать.
При подозрении на болезнь Пертеса ребенка всегда следует направлять на консультацию к специалисту.
Соскальзывание верхней головки бедренной кости. СВГБК обычно развивается в подростковый период, когда наблюдается усиленный рост (10-15 лет); болеют преимущественно мальчики (3:1).
Ожирение является фактором риска, но присутствует далеко не всегда. Об этом диагнозе надо помнить во всех случаях, когда ребенок жалуется на боль в бедре или колене, — это наиболее распространенная жалоба. При подозрении на болезнь Пертеса нужно немедленно произвести рентгенологическое исследование в передне-задней и латеральной проекции. Лечение заключается в хирургической стабилизации эпифиза.
- Особые ортопедические состояния: колено
Боль в колене. Боль в колене при механической нагрузке с блоком сустава у детей младше 10 лет может быть вторичной, а также обусловливается врожденными пороками развития менисков.
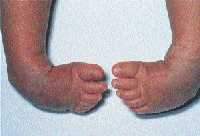 |
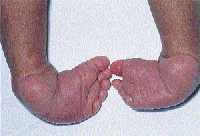 |
| Рисунок 8. Тяжелая двусторонняя эквиноварусная косолапость |
Чаще всего обнаруживается дискоидный латеральный мениск. Для детей старшего возраста характерны травматические разрывы нормальных менисков, их лечат так же, как взрослых.
Подростки часто жалуются на боль в передней коленной области. Как правило, другие жалобы отсутствуют. В этой ситуации боль относится к нижней поверхности надколенника и в отдельных случаях может быть достаточно сильной. Лечение консервативное, физиотерапевтическое; хирургическое вмешательство не приносит облегчения.
Еще одно заболевание колена у подростков проявляется локализованной болью и отеком большеберцового бугорка (болезнь Осгуда — Шлаттера). Заболевание этим и ограничивается и требует только симптоматической терапии.
Участки остеохондрита представляют собой аваскулярные изменения в подхрящевой области кости, как правило, на медиальном мыщелке бедра. Это приводит к отделению кости от хряща и формированию рыхлой субстанции, которая может вызывать боль и механическую неподвижность сустава.
Полуперепончатая сумка. У детей 4—11 лет в подколенной ямке может появляться безболезненное кистозное набухание, при этом объем движений колена почти не изменяется. Кистозное образование обусловлено полуперепончатой сумкой, часто сообщающейся с коленным суставом. Эти доброкачественные кисты исчезают сами по себе, хотя изредка, если они причиняют беспокойство или достигают больших размеров, требуется хирургическое лечение.
- Особые ортопедические состояния: стопа
Малые деформации могут быть связаны с другими врожденными пороками развития, особенно бедра или позвоночника. Последние необходимо полностью исключить при клиническом обследовании.
Варусная деформация плюсны. Эта распространенная постуральная деформация (частота 1:100) обычно проходит самостоятельно. Передняя поверхность стопы находится в варусном положении (приведение) с одновременной супинацией. Подошва такой стопы похожа на боб, но, в отличие от врожденной косолапости, здесь нет конской стопы. Стопа гибкая и поддается пассивной коррекции.
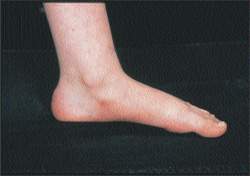 |
| Рисунок 9. Эта плоская стопа безболезненная, гибкая и не требует лечения |
Большинство детей выздоравливают без лечения. При более тяжелых деформациях иногда требуется вытяжение или шинирование. Необходимость в хирургической коррекции возникает редко и у более старших детей.
Кальканеовальгусная стопа. Это распространенное изменение формы, проявляющееся при рождении (частота 1:300). Вершина стопы находится на голени. Нога гибкая, и деформация исчезает в течение нескольких недель. Лечения не требуется, за исключением простейшего вытяжения.
Эквиноварусная косолапость. Косолапость встречается у одного из тысячи новорожденных. Половину случаев составляют двусторонние поражения, преимущественно страдают мальчики (2,5:1). Иногда наблюдаются случаи семейной косолапости. Этот порок иногда выявляется при антенатальном ультразвуковом исследовании.
Косолапый ребенок нуждается в раннем специализированном лечении с вытяжением и наложением повязки из липкого пластыря либо гипса или проведении курса физиотерапии.
Это состояние очень варьирует по тяжести. Около половины случаев, в основном когда отсутствует фиксированная деформация, поддаются самому простому лечению, но остальным детям требуется хирургическая коррекция в первый год жизни.
Таблица 1. Сбор анамнеза при заболеваниях костномышечной системы
- Область/длительность
- Постоянная/непостоянная
- Факторы, утяжеляющие/ облегчающие боль
- Отношение к движениям/позе
- Иррадиация/направление
- Боль ночью
- Имеется ли отек сустава?
- Вовлечены ли другие суставы?
- Имеется ли нарушение функции (хромота, невозможность пройти длинное расстояние, удержать равновесие)?
- Необычные виды деятельности/спорт
- История родов и постнатального развития
- Подобные проблемы в семейном анамнезе
- Предшествующие обследование, лечение, рекомендации
Характерные признаки косолапости — это маленькая стопа и тонкая икра. Плоскостопие. До трех лет у всех детей уплощен медиальный свод стопы. Безболезненная, гибкая стопа в старшем возрасте также расценивается как физиологическая норма.
Если плоскостопие сопровождается болью, ригидностью и спазмом, в особенности малоберцовых мышц, следует искать патологическую причину этого состояния. В такой ситуации ребенка направляют на дальнейшее обследование.
Деформации пальцев стопы. Они, как правило, не требуют лечения, если только мозоли не мешают носить обувь.
- Особые ортопедические состояния: позвоночник
Врожденный сколиоз. Он обусловлен структурными аномалиями позвонков. Могут обнаруживаться выраженные угловые деформации, но основным признаком служит ротация. В ряде случаев имеют место сопутствующие аномалии позвоночного столба. Таких пациентов всегда следует направлять к специалисту.
Идиопатический внутриутробный сколиоз. Это состояние проявляется аномальной ротацией ребер по передней кривизне. Таких пациентов обследуют для исключения возможных неврологических или структурных поражений. При любом подозрении на дальнейшее прогрессирование кривизны, особенно в подростковый период усиленного роста, ребенка надо направить на консультацию к специалисту.
Боль в спине. Редко встречается у детей. При постоянных ночных болях или сопутствующем сколиозе необходимо обследование для исключения таких возможных причин, как спинальная опухоль или инфекция.
- Особые ортопедические состояния: травма
Переломы у новорожденных редки. При переломах длинных костей в этой возрастной группе нужно полностью исключить неслучайные повреждения.
Однако по мере взросления ребенка и возрастания его активности переломы становятся обычным делом, особенно у мальчиков. Как правило, в анамнезе имеется травма с выраженной болью, отеком и деформацией места повреждения. Наиболее часто дети, принадлежащие к этой возрастной группе, ломают верхние конечности.
Значительные повреждения вызываются падением на вытянутую руку; в этом случае обследование должно исключить перелом надмыщелка плеча или дистальной части лучевой кости. Как правило, такие переломы хорошо видны, проявляются болью, отеком и нарушением функции конечностей.
Растяжение локтя, напротив, вызывается тракцией за выпрямленную руку. Локоть болезненный, согнут и повернут внутрь, но отсутствуют значительный отек и другие признаки травмы. При согнутом локте возможно ограничение движения головки лучевой кости путем супинации предплечья. Выздоровление наступает без лечения через 48 часов.
- Особые ортопедические состояния: опухоли
Доброкачественные костные опухоли у детей, как правило, бессимптомны и обнаруживаются случайно при рентгенологическом исследовании по поводу патологического перелома. Чаще всего все костные опухоли поражают колено, примыкая к пластинкам наиболее активного роста.
Таблица 2. Дифференциальный диагноз при отеке сустава или хромоте у ребенка
- Септический артрит
- Остеомиелит
- Перелом ребенка, начинающего ходить
- Внутриутробная дисплазия бедра (ВДБ)
- Преходящий синовит
- Болезнь Пертеса
- Соскальзывание верхней головки бедренной кости (СВГБК)
- Остеохондрит (коленного сустава)
- Хронический ювенильный артрит
- Спондилоартропатии
- Заболевания соединительной ткани
- Васкулиты
- Рефлекторная симпатическая дистрофия
- Синдром повышенной подвижности
- Лейкемия
- Первичные костные опухоли Гематологические заболевания
- Серповидноклеточная анемия
- Гемофилия
Злокачественные опухоли костей у детей встречаются редко. Их следует подозревать, если боли не прекращаются ни днем ни ночью или имеется местный отек и размягчение кости.
При любом сомнении относительно данных симптомов ребенка тотчас же отправляют на рентгенографию.
- Наиболее распространенные проблемы
Ребенок с опухшим суставом. Дифференциальный диагноз в этом случае включает широкий набор состояний. Большинство из них не требуют немедленного лечения, но внутрисуставная инфекция — неотложное ортопедическое состояние, и диагноз должен быть установлен точно и без промедления.
Прежде всего необходимо исключить септический артрит. У ребенка с септическим артритом нарушено общее состояние, а сустав крайне болезнен. Он может быть ригиден и сопротивляться попыткам любых движений. Поверхность сустава красная, горячая и отечная. При подозрении на септический артрит ребенка немедленно отправляют в стационар на обследование и лечение. До установления диагноза от антибиотиков, как правило, воздерживаются.
У новорожденного или маленького ребенка местные проявления костно-суставной инфекции менее выражены. Наличие септического артрита следует предполагать во всех случаях, когда ребенок плохо себя чувствует без видимой причины. Надо тщательно обдумать анамнез и результаты обследования.
Если септический артрит удалось исключить, надо обдумать другие возможные диагнозы.
Хромой ребенок. Причины хромоты у ребенка, начинающего ходить, могут быть самые разные, и патологическая область выявляется только при тщательном обследовании всей конечности.
Таблица 3. Исследование костномышечной системы
В анамнезе у детей часто отмечаются мелкие случайные травмы; важно не приписывать клинические проявления травме, не рассмотрев возможность постановки других диагнозов.
Однако бывает, что причиной хромоты у начинающих ходить детей является спиральный перелом дистального отдела большеберцовой кости («перелом ребенка, начинающего ходить»). В этом случае в анамнезе отсутствует четкое указание на травму, но имеется напряжение над дистальным отделом большеберцовой кости. Диагноз ставится радиологическим методом.
Если травма исключена, важным дифференциальным диагнозом является костно-суставная инфекция, особенно септический артрит бедра (см. выше) и остеомиелит длинных костей.
При остеомиелите пораженная кость мягкая на ощупь, имеется покраснение и иногда отек. Часто ребенок жалуется на общее недомогание и лихорадку. При подозрении на остеомиелит ребенка срочно направляют на обследование до назначения антибиотиков. Хромотой могут сопровождаться ВДБ, преходящий синовит, болезнь Пертеса и СВГБК. При неясной симптоматике ребенка должен осмотреть хирург-ортопед.
Литература
1. Barlow T. G. Early diagnosis and treaunent of congenital dialocation of the hip. J. Bone Joint. Surg. (Br) 1962; 44: 292 — 801.
2. MacNicol M. F. Results of a 25-year screening programme for neonatal hip instability. J. Bone Joint. Surg. (Br) 1990; 72B: 1057 — 1060.
Для дальнейшего чтения
1. Apley A. G, Solomon L. Apley’s System of Orthopaedics and Fractures (7th Edition). Butterworth-Heinemann, Oxford, 1995.
2. Benson M. K. D. Children (Chap. 9). In: Orthopaedics in Primary Care. Carr A. J., Harnden A. (Eds). Butterworth-Heinemann, Oxford, 1997.
3. Benson M. K. D., Fixen J. A., Macnicol M. F. Children’s Orthopaedics and Fractures. Churchill Livingstone, Edinburgh, 1994.
Источник https://trilogiaclinic.ru/articles/poryadok-obsledovaniya-patsienta-i-zapolneniya-istorii-bolezni-pri-ortopedicheskom-lechenii/
Источник https://medaboutme.ru/articles/5_samykh_rasprostranennykh_ortopedicheskikh_zabolevaniy_u_detey/
Источник https://www.lvrach.ru/1999/10/4528402