Боль в позвоночнике
Боль в позвоночнике провоцируется травмами, заболеваниями позвонков, межпозвонковых дисков, связок, прилегающих мягких тканей. Может быть острой, тупой, кратковременной, длительной, слабой, интенсивной. Нередко наблюдается связь с положением тела, уровнем физической активности. Острые иррадиирующие стреляющие или жгучие боли являются признаком вовлечения нервных корешков. Для установления причины появления болей в позвоночнике проводят опрос, внешний осмотр, назначают рентгенографию, другие визуализационные методики. До уточнения диагноза показан покой, иногда допустим прием обезболивающих средств.
Почему болит позвоночник
Дегенеративные патологии
Самой распространенной причиной симптома является остеохондроз. Локализация болевого синдрома соответствует уровню поражения. Чаще болевые ощущения умеренные, тупые, постоянные, как при миозите. Чтобы не спровоцировать увеличение их интенсивности, пациенты изменяют положение позвоночника медленно, осторожно. При сдавлении корешка боль становится острой, стреляющей, очень интенсивной (люмбаго). Малейшие движения вызывают усиление болезненности, поэтому больные принимают вынужденное положение.
При грыже межпозвоночного диска сначала отмечаются локальные транзиторные тупые боли, которые усиливаются во время двигательной активности, длительного пребывания в статической позе, исчезают в положении лежа. Пациент старается ограничивать движения. Потом симптом становится постоянным, сочетается с выраженным мышечным напряжением. Развивается люмбоишиалгия, возможны осложнения.
Для спондилоартроза типичны локальные боли, возникающие при движениях, уменьшающиеся либо исчезающие в покое. Затем присоединяется утренняя скованность, постоянная тупая боль, дискомфорт, которые нарастают при продолжительном сохранении позы. Иррадиация, как при остеохондрозе, обнаруживается редко, иногда выявляется на поздних стадиях болезни.
Спондилез проявляется тупой ноющей локальной болью, усиливающейся к концу дня, на фоне перегрузки, переохлаждения, резких движений, иногда – по ночам. Пациентам трудно найти комфортное положение тела, они долго подбирают позу, двигаются медленно, плавно. При грыжах Шморля боли неинтенсивные, хронические, усиливающиеся в вертикальном, уменьшающиеся в горизонтальном положении.
Искривление позвоночника
На начальных стадиях болезненность отсутствует. При прогрессировании процесса возникают ноющие либо тянущие боли, усиливающиеся на фоне нагрузки, неудобного положения тела. Выявляются типичные внешние деформации различной степени выраженности. Болевой синдром наблюдается при таких патологиях, как:
- патологический кифоз;
- кифосколиоз;
- патологический лордоз;
- сколиоз;
- болезнь Шейермана-Мау.
Незначительные неприятные ощущения, обусловленные нефизиологической позой и слабостью мышц, отмечаются у пациентов с нарушениями осанки.

Аномалии развития
Симптом нередко наблюдается при пороках развития, иногда сочетается с неврологическими проявлениями. Выявляется при следующих состояниях:
- Расщепление позвоночника. Закрытая форма Spina bifida характеризуется умеренными локальными болями в пояснично-крестцовой зоне. Через некоторое время присоединяется корешковый синдром.
- Сакрализация и люмбализация. При сдавлении корешков возникают жгучие или простреливающие болевые ощущения, которые дополняются парезами, нарушениями чувствительности.
- Клиновидные позвонки. Боли тупые, ноющие, развиваются при нагрузке, продолжительном пребывании в положении стоя или сидя. Возможны нарушения осанки, деформации грудной клетки.
Остеопороз
Слабые боли в позвоночнике нередко являются единственным симптомом различных форм остеопороза: ювенильного, идиопатического, сенильного, постменопаузального. Локализуются в грудном и поясничном отделе. Усиливаются после значительных нагрузок, сочетаются с неинтенсивными болями в ребрах, области таза, тазобедренных суставах. Симптом медленно прогрессирует на протяжении ряда лет.
Травмы
Симптом соответствует тяжести повреждения, может сочетаться с признаками поражения нервной ткани. Выделяют следующие травматические причины:
- Ушиб. Возникает при прямом ударе, падении на спину. Болезненность локальная, незначительная либо умеренная, после травмы быстро стихает, полностью исчезает через 1-2 недели.
- Травматический спондилолистез. Страдает поясничный отдел. Пациенты жалуются на умеренную или выраженную боль в пояснице, иррадиирующую в ноги. Пальпация остистого отростка болезненна, симптом осевой нагрузки положительный.
- Компрессионный перелом. Развивается при падении на ягодицы, прыжке с высоты с приземлением на ноги. Чаще поражаются нижнегрудные позвонки. Вначале боль резкая, затем – достаточно интенсивная, усиливается при движениях, прыжках, сотрясении тела во время ходьбы. Выявляется болезненность остистого отростка.
- Оскольчатый перелом. Наблюдается при высокоэнергетической травме. Наряду с интенсивной болью в позвоночнике определяются неврологические расстройства.
- Вывихи и переломовывихи. Причиной становится высокоэнергетическое воздействие. Резкая боль сочетается с расстройствами чувствительности, движений, нарушениями общего состояния.
При патологическом переломе, возникающем на фоне заболеваний позвоночника (опухолей, остеопороза) болезненные ощущения незначительные, ноющие, давящие, тянущие, почти без изменений сохраняются в течение длительного времени.
Воспалительные и инфекционные заболевания
При болезни Бехтерева пациенты вначале жалуются на тупые боли, ощущение скованности в поясничном отделе с характерным суточным ритмом – симптом появляется ночью, усиливается по утрам. Его интенсивность снижается после физической нагрузки, горячего душа. Днем болевой синдром также нарастает в покое, уменьшается при движениях. Затем боли постепенно распространяются по позвоночнику, подвижность позвоночного столба ограничивается, формируется грудной кифоз.
Боль в позвоночнике является наиболее постоянным симптомом туберкулеза. Наблюдаются ощущения двух типов. Первый – глубокие локальные вследствие разрушения позвонков. Усиливаются при нагрузке, сочетаются с повышенной чувствительностью кожи над зоной поражения. Второй – жгучие, стреляющие, иррадиирующие. Возникают из-за сдавления нервных корешков. Симптом развивается постепенно, дополняется скованностью движений, типичной общей симптоматикой.
Остеомиелит позвонков диагностируется у детей и подростков, имеет гематогенный характер. Боль в позвоночнике четко локализованная, глубокая, очень интенсивная, рвущая, распирающая, сверлящая. Резко усиливается при попытке движений, что вынуждает пациента замирать в постели. Сочетается с гипертермией, слабостью, лихорадкой, выраженным локальным отеком.
Другие формы остеомиелита (посттравматический, послеоперационный) могут обнаруживаться у пациентов любого возраста на фоне открытых травм, операций на позвоночнике. Симптоматика – та же, что при гематогенном остеомиелите, но выражена не так сильно, медленнее прогрессирует. У больных хроническим остеомиелитом боли ноющие, усиливаются после закрытия свища, уменьшаются либо исчезают после появления отделяемого.
При спинальном эпидуральном абсцессе боль разлитая, быстро усиливающаяся, сочетающаяся с ознобом и лихорадкой. Постукивание по остистым отросткам болезненно. Через несколько дней появляются прострелы, нарушения чувствительности и движений. При прогрессировании развиваются парезы, параличи.
Диффузный спинальный арахноидит манифестирует преходящими болями, иррадиирующими в зону иннервации нервных корешков. Потом болевые ощущения в позвоночнике приобретают постоянный характер, напоминают клиническую картину радикулита, дополняются расстройствами чувствительности, моторными нарушениями, утратой способности контролировать деятельность тазовых органов.
Опухоли
Доброкачественные новообразования позвоночника протекают скрыто либо сопровождаются скудной, медленно прогрессирующей симптоматикой. Наиболее распространенные гемангиомы сопровождаются болью у 10-15% пациентов. Болезненные ощущения локальные ноющие, тупые, нарастают после нагрузки, по ночам. При доброкачественных и злокачественных неоплазиях спинного мозга отмечаются корешковые боли, нарушения нервной проводимости.
Саркомы позвоночника на начальной стадии характеризуется слабой или умеренной интермиттирующей болью, усиливающейся в ночное время. Интенсивность болевого синдрома быстро нарастает. Пациенты не могут спать либо просыпаются по ночам. Симптом дополняется ограничением движений, корешковым синдромом. С учетом уровня расположения опухоли появляются боли в руках, ногах, внутренних органах.
Боли в позвоночнике являются первым признаком метастазирования опухолей отдаленных локализаций. Вначале локальные, тупые, ноющие, нарастают при постукивании по соответствующему остистому отростку. Напоминают болевой синдром при остеохондрозе, но отличаются большей длительностью, быстро прогрессируют, становятся постоянными, усиливаются по ночам, с учетом локализации отдают в руки или ноги. Возможны острые простреливающие боли по типу «удара тока» при постоянной фоновой болезненности.
Другие болезни
Болезненность в зоне позвоночного столба наблюдается при следующих патологиях:
- Спинальное эпидуральное кровоизлияние. Боль резкая, локальная, напоминает ощущения при радикулите. Стихает на протяжении нескольких часов, уступая место спинально-проводниковым расстройствам.
- Болезнь Кальве. Боли периодические, вначале слабые, нередко иррадиируют в ноги. Уменьшаются лежа, усиливаются при нагрузках, пальпации остистого отростка. Нарастают в течение многих месяцев.
- Болезнь Форестье. Боли появляются в грудном отделе, распространяются на шею и поясницу. Слабые, кратковременные, реже постоянные. Сочетаются с болями в костях таза, плечевых, локтевых суставах, тугоподвижностью позвоночника вплоть до анкилоза.
- Спондилолиз. Боли длительные, но слабые. Реже возникает выраженная болезненность, вынуждающая пациентов существенно ограничивать повседневную активность. Типичное проявление – уменьшение симптома при наклоне вперед и усиление при наклоне назад.
Иногда боль в позвоночнике наблюдается при психических расстройствах. Отличительной особенностью данного проявления считается необычная клиническая картина, не укладывающаяся в симптоматику определенного заболевания. При тяжелой психической патологии симптом приобретает вычурный характер.
Диагностика
Уточнением причин появления боли в позвоночнике чаще всего занимаются неврологи. Пациентов с травматическими повреждениями позвоночного столба направляют к травматологам или нейрохирургам. Могут проводиться следующие диагностические процедуры:
- Опрос, общий осмотр. Врач выясняет, когда и при каких обстоятельствах впервые появились боли, как изменялись с течением времени, какими факторами провоцировались, с какими симптомами сочетались. Осматривает и пальпирует область поражения, определяет объем движений.
- Неврологический осмотр. Специалист оценивает поверхностную и глубокую чувствительность, мышечную силу, координацию движений. Исследует рефлексы.
- Рентгенография позвоночника. Выполняется в двух проекциях, по показаниям дополняется функциональными пробами. Позволяет выявить основные причины болей: переломы, вывихи, переломовывихи, аномалии, дегенеративные изменения, участки разрушения вследствие инфекции, асептического некроза. Для изучения состояния спинномозгового канала может быть проведена миелография.
- Другие визуализационные методы. Назначаются для уточнения данных, полученных в ходе рентгенографии. На КТ позвоночника хорошо видны изменения твердых структур, МРТ позвоночного столба предоставляет подробную информацию о состоянии связок, межпозвонковых дисков.
- Функциональная диагностика. Для оценки мышечных структур назначают электромиографию. При подозрении на развитие корешкового синдрома осуществляют исследование вызванных потенциалов, электронейрографию.

Лечение
Помощь до постановки диагноза
При травматических повреждениях следует уложить пострадавшего на щит, дать обезболивающее средство. При болях нетравматического генеза требуется функциональный покой. Пациентам нужно избегать резких движений, делать регулярные перерывы при работе в статическом положении. При отсутствии признаков острого состояния, выраженных воспалительных явлений допустим кратковременный прием НПВС, применение средств местного действия. Резкие нарастающие боли, нарушения общего состояния, неврологические расстройства являются поводом для немедленного обращения к специалисту.
Консервативная терапия
Лечебная тактика определяется характером и стадией патологии. При травмах назначается охранительный режим, изредка применяются различные способы вытяжения. Основу лечения большинства травматических и нетравматических поражений составляют медикаменты, физиотерапевтические методики. Используются следующие лекарственные препараты:
- НПВС. Эффективны при острых и хронических болях. Устраняют болезненные ощущения, уменьшают выраженность воспаления. Назначаются в таблетках, инъекциях, в виде местных форм.
- Местные анестетики. Обезболивающие средства местного действия отдельно либо в комбинации с другими препаратами (чаще – глюкокортикостероидами) вводят в зону поражения в ходе лечебной блокады.
- Антибиотики. Показаны при инфекционных процессах. Как правило, вводятся инъекционно. Подбираются с учетом чувствительности возбудителя.
- Нейротропные витамины. Хороший результат обеспечивают витамины группы В, которые усиливают действие других медикаментов, повышают количество эндогенных соединений с обезболивающим эффектом.
Физиотерапию назначают после устранения острых явлений. Применяют ультразвук, магнитотерапию, электростимуляцию, иглорефлексотерапию, другие методы. Пациентам рекомендуют массаж, ЛФК, по показаниям проводят мануальную терапию.
Хирургическое лечение
С учетом особенностей заболевания или повреждения позвоночника могут выполняться следующие оперативные вмешательства:
- Нестабильность: фиксация пластинами, транспедикулярная фиксация, межтеловой спондилодез;
- Компрессия: ламинэктомия, фасетэктомия, пункционная декомпрессия диска;
- Межпозвоночные грыжи: нуклеопластика, микродискэктомия, открытая и эндоскопическая дискэктомия;
- Опухоли, инфекции, остеопороз: корпорэктомия, кифопластика, вертебропластика, секвестрэктомия.
После операции применяют антибиотики, анальгетики, нейротропные витамины, другие средства. Осуществляют восстановительные мероприятия, включающие физиотерапевтические методики, массаж, лечебную физкультуру.
Болезни позвоночника
Очень содержательная статья об основных болезнях позвоночника. Разобрано 99% основных заболеваний, их причинах и лечении.
Каждый сегмент позвоночника имеет большое значение для нормальной работы всего позвоночного столба и спинного мозга, поскольку стабильность каждого сегмента зависит от других позвонков и дисков и, только так, позвоночник может функционировать полноценно. С течением времени, позвоночник подвергается постоянному напряжению, травмам или другим воздействиям, подвергается различных заболеваниям, таким как дегенерация дисков, позвонков, артриту и т.д. Эти состояния могут вызвать появление болевых проявлений, нарушение функций.
Болезней позвоночника достаточно много, но чаще всего встречается ряд заболеваний, которые имеют клиническое значение.
Анкилозирующий спондилит (болезнь Бехтерева). Это заболевание является разновидностью артрита, при котором происходит хроническое воспаление суставов позвоночника, крестцово-подвздошных суставов. Первоначально, воспаление возникает в крестцово-подвздошных суставах, затем переходит в позвоночник, приводя к скованности и ограничению подвижности. При длительном воспалении суставов позвоночника (спондилите), образуются депозиты кальция в связках вокруг межпозвоночных дисков, что приводит к ослаблению дисков и снижению их амортизационной и опорной функций. По мере накопления депозитов кальция в связках происходит значительно снижение, как объема движений, так и гибкости в позвоночнике. Болезнь может прогрессировать до сращения позвонков, что называется анкилозом. В результате анкилоза позвоночник теряет мобильность, позвонки становятся хрупкими, увеличивается риск перелома позвонков. Кроме повреждения позвоночника болезнь Бехтерева приводит к нарушениям в работе других органов, так как заболевание это системное.
Протрузия диска
Протрузии дисков не являются редкостью и довольно часто визуализируются при МРТ исследовании или КТ исследовании. Но само наличие протрузии не является клинически особо значимой находкой, особенно если обнаруживается у пациентов пожилого возраста, так как чаще наличие протрузии свидетельствуют о дегенеративных инволюционных изменениях в позвоночнике. Клиническое значение протрузия имеет только в том случае, если есть болевые проявления.
Остеохондроз
В течение времени позвоночник подвергается ежедневным нагрузкам и незначительным травмам, что в конечном итоге приводит к износу межпозвонковых дисков и их дегенерации. Фиброзное кольцо межпозвонкового диска при нагрузках подвергается повреждению, возникают микроразрывы фиброзной ткани, и потом зона повреждения замещается рубцовой ткани, эластические свойства которой значительно хуже, чем у фиброзной ткани. Такие изменения в фиброзном кольце приводят к снижению амортизационных функций диска и большему риску повторных разрывов диска. По мере рубцевания фиброзного кольца происходит также постепенное усыхание студенистой части диска (ядра), что приводит в свою очередь к снижению высоты диска. По мере снижения высоты диска и амортизационных функций позвонки начинают больше воздействовать друг на друга при нагрузках, что ведет к образованию костных разрастаний (остеофитов). Нарушение целостности фиброзного кольца ведет к образованию грыж дисков. Грыжи дисков и остеофиты могут оказывать компрессионное воздействие на корешки или стенозу, что приводит к появлению неврологической симптоматики.
Синдром фасеточных суставов
Фасеточные суставы соединяют позвонки друг с другом и позволяют обеспечить стабильность и подвижность позвонков. Как и любые другие суставы в организме, фасеточные суставы подвержены дегенеративным изменениям в хрящевой ткани. При артрите фасеточных суставов происходит как нарушение нормальных функций движения в позвоночнике, так и развивается клиническая картина (боли в спине, ограничение подвижности).
Фораминальной стеноз
Фораминальный стеноз это сужение позвоночного отверстия, через которое проходит корешок спинного мозга на выходе из позвоночника. Как правило, фораминальный стеноз возникает на фоне дегенеративных изменений позвоночника. Грыжи дисков, протрузии, отек мягких тканей и избыточные костные разрастания (остеофиты) могут приводить к развитию фораминального стеноза и компрессии корешков
Стеноз позвоночного канала
Стеноз это сужение пространства в позвоночнике, где проходит спинной мозг и корешки спинного мозга. Пространство спинального канала, как правило, изначально не очень большое, особенно в шейном и грудном отделах позвоночника, а при различных патологических изменениях в позвоночнике становится критически маленьким. Это могут быть как дегенеративные изменения в позвоночнике, так и травмы. Значительное сужение (стеноз) спинномозгового канала приводит к компрессионному воздействию на спинной мозг, что будет проявляться болями, слабостью в конечностях, нарушениями чувствительности, в тяжелых случаях нарушения функции мочевого пузыря и кишечника. У многих людей пожилого возраста имеется стеноз спинномозгового канала, в той или иной степени. В отличие от грыжи диска, при которой происходит компрессия одного – двух нервов и возникает картина радикулопатии, при стенозе происходит компрессионное воздействие одновременно на много нервов и такое состояние называется миелопатией. При стенозе возможно консервативное лечение, если симптоматика умеренная. Если есть выраженная неврологическая симптоматика, то тогда обычно рекомендуется оперативное лечение, цель которого провести декомпрессию спинного мозга.
Грыжа межпозвоночного диска
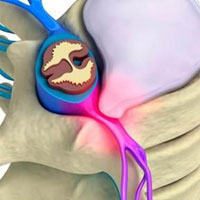
Грыжи межпозвоночных дисков происходит разрыв фиброзного кольца, которое окружает межпозвоночный диск. Этот разрыв вызывает высвобождение центральной части диска, содержащей вещество, которое называется желатинозным студенистым ядром. При давлении позвонков сверху и снизу студенистое ядро выходит наружу, оказывает давление на ближайшие нервные структуры и вызывает сильную боль и повреждение нерва. Грыжи дисков, чаще всего, возникают в поясничном отделе позвоночника и иногда называются экструзией диска.
Радикулопатия
Термин радикулит (радикулопатия) широко распространен, означает компрессию корешка. Радикулит может быть как в поясничном, так и в шейном или гораздо реже в грудном отделах позвоночника. Компрессия корешка возникает при избыточном давлении на нервный корешок. Избыточное давление может быть как со стороны костных тканей, так и мягких тканей (мышцы, хрящи, связки). Это давление нарушает функцию нерва, вызывая боль, покалывание, онемение или слабость.
Остеопороз заболевание, при котором происходит ослабление костной ткани, в том числе и позвонков, что увеличивает риск перелома позвонков, даже при незначительных нагрузках. Компрессионные переломы позвоночника являются наиболее распространенным типом переломов, обусловленных остеопорозом, также возможны при остеопорозе переломы бедра и запястья. Эти переломы позвонков могут изменить форму и прочность позвоночника, особенно у пожилых женщин, у которых на фоне таких переломов нередко возникает деформация позвоночника. Позвоночник приобретает избыточный наклон в грудном отделе (кифоз) и выпиранию плеч вперед. При выраженном остеопорозе даже простые движения, такие как наклон вперед, могут привести к перелому позвонков.
Пояснично-крестцовый радикулит
Пояснично-крестцовый радикулит (ишиас) связан с компрессией или повреждением седалищного нерва. Этот нерв проходит от нижней части спинного мозга, вниз по задней части ноги, к стопе. Повреждение или давление на седалищный нерв может вызвать характерные для пояснично-крестцового радикулита боли: острая или жгучая боль, которая исходит из нижней части спины в бедро и по пути следования седалищного нерва к стопе.
Спондилез
Спондилез это дегенеративное заболевание позвоночника, нередко приводящее к нарушению подвижности позвоночника, и обусловлено изменениями в костной ткани позвонков и развитием костным разрастаний (остеофитов).
Переломы позвоночника
Позвонки обладают большой прочностью и могут выдерживать большое давление, в то же время позвоночник не теряет гибкость. Но, как и другие кости в организме, они могут ломаться при экстремальном избыточном давлении, травме или заболевании. В таких случаях повреждения или переломы позвонков могут быть как незначительными, так и тяжелыми.
Компрессионные переломы
Как следует из названия, компрессионные переломы возникают от чрезмерных осевых нагрузок, что нарушает целостность тела позвонка. Остеопороз является одной из ведущих причин компрессионных переломов, так как происходит снижение способности позвонков выдерживать нагрузки. В таких случаях даже легкое падение или даже кашель могут привести к компрессионному перелому. Люди часто воспринимают боль в спине, как нормальный процесс старения, и подчас компрессионные переломы остаются незамеченными. Повторные компрессионные переломы могут приводить к уменьшению высоты позвоночника. Другой распространенной причиной компрессионного перелома является травма, такая как падение.
Часто, компрессионные переломы позвоночника в конечном итоге консолидируются самостоятельно (без лечения). Для снятия боли могут быть назначены препараты НПВС (например, аспирин)..При выраженных переломах возможно применение хирургических методов (вертебропластика и кифопластика).
Взрывные переломы
Взрывные переломы, как правило, возникают при тяжелой травме (например, при ДТП или падении с высоты). Взрывные переломы значительно более опасны, чем компрессионные переломы, так как передняя и средняя часть тела позвонка разбиты на несколько фрагментов, и это, скорее всего, может привести к травме спинного мозга. Кроме того, в связи с тем, что тело позвонка теряет свою целостность, позвоночник становится нестабильным. В некоторых случаях при взрывных переломах, если нет воздействия на спинной мозг, можно провести консервативное лечение. Если же есть свободные фрагменты или повреждение нервных структур, то необходимо оперативное лечение.
Переломы сгибания — разгибания
Такие переломы иногда называют переломами Chance, возникают при резком сгибании- разгибании. Чаще всего, такой вид травмы возникает при автомобильных авариях, у людей, пристегнутых ремнем безопасности, и возникает не только перелом позвонков, но и связок, дисков, а иногда и внутренних органов. Такие переломы, как правило, нестабильны и требуют оперативного лечения. Такой тип переломов встречается в 5-10 % случаев переломов позвоночника.
Перелом позвонка с дислокацией. Такие переломы возникают при воздействии большой силы, и происходит не только нарушение целостности тела позвонка, но и его смещение (за счет разрыва связок, дисков). Такие переломы часто требуют оперативного вмешательства.
Переломы также делятся на стабильные и нестабильные. Компрессионные переломы, как правило, считаются стабильными и не требуют хирургического вмешательства. Напротив,нестабильные переломы (например,взрывные или переломы Chance), как правило, требуют хирургического лечения нередко экстренного вмешательства.
Спондилолистез
Спондилолистез – это состояние, когда один позвонок скользит вперед (сублюксация) по отношению к другому. Дегенеративный спондилолистез поясничных позвонков часто является причиной приобретенной стеноза позвоночного канала в поясничном отделе позвоночника, особенно на уровне L4 и L5 и может проявляться клинически нейрогенной перемежающееся хромотой.
Спондилолиз
Это нарушение целостности дужки позвонка. Это нарушение может быть как врожденным, так и приобретенным в течение жизни. Спондилолиз может приводить к сползанию позвонка (листеза), особенно если спондилолиз двухсторонний.Приобретенный спондилолиз,как правило, возникает после стрессовых нагрузок и встречается у людей при интенсивной физической нагрузке например у спортсменов (особенно штангистов, футболистов, гимнастов).При выраженном спондилолизе лечение, как правило,оперативное.
Миелопатия
При компрессии спинного мозга грыжей диска или при стенозе спинального канала появляется характерная неврологическая симптоматика повреждения спинного мозга (миелопатия). Симптоматика миелопатии вариабельна и характеризуется двигательными нарушениями в конечностях, нарушением чувствительности, иногда нарушением функции органов малого таза. При серьезном повреждении спинного мозга может быть отсутствие рефлексов.
Синдром конского хвоста
Фактически спинной мозг заканчивается на уровне L2 и разветвляется на пучок нервов, который напоминает по всей форме «конский хвост». Синдром конского хвоста проявляется определенной группой симптомов (нарушение мочеиспускания, дефекации, онемение внутренней поверхности бедер, перианальной области, слабость в нижних конечностях). Как правило, при таком синдроме показана экстренная хирургическая операция.
Деформации позвоночника
Деформация позвоночного столба означает любое значительное отклонение от нормальных изгибов позвоночника. Наиболее распространенными являются
- Сколиоз
- Гиперкифоз
- Гиперлордоз
Существуют различные причины патологического искривления позвоночника. Некоторые дети рождаются с врожденным сколиозом или врожденные гиперкифозом.
Иногда нервные и мышечные заболевания, травмы или другие заболевания вызывают деформации позвоночника (например, церебральный паралич).
Чаще всего (до 80-85%) сколиоз встречается «идиопатический » (без очевидной причины). Идиопатический сколиоз развивается постепенно, но может быстро прогрессировать в период роста в подростковом возрасте.
Сколиоз
Термин сколиоз был впервые использован для описания этой деформации позвоночника Гиппократом в 400 году до нашей эры. Это прогрессирующее заболевание, причина которого неизвестна (идиопатический) в 80% случаев, хотя и существуют доказательства определенной роли генетического фактора и питания. У женщин в 10 раз выше риск развития сколиоза, чем у мужчин. Сколиоз часто сопровождается скручиванием позвоночника, что приводит к деформации реберных дуг и грудной клетки. Сколиоз обычно начинает проявляться в подростковом возрасте. Консервативное лечение достаточно эффективно при 1-2 степени сколиоза. При выраженной деформации (3-4 степени) и при прогрессирующем сколиозе в подростковом возрасте рекомендуется оперативное лечение (чем раньше проводится оперативное лечение, тем отдаленные результаты гораздо лучше).
Гиперкифоз
Небольшой кифоз является естественной кривизной грудного отдела позвоночника, в то время как гиперкифоз представляет собой избыточный наклон позвоночника в грудном отделе вперед (сутулость). Гиперкифоз распространен у пожилых людей и это, как правило, связано с наличием остеопороза и перенесенных компрессионных переломов позвонков. Причинами гиперкифоза могут быть также травмы, заболевания эндокринной системы и другие заболевания. В подростковом возрасте может встречаться такой гиперкифоз, как болезнь Шейермана Мау, для которой характера клиновидная деформация трех и более позвонков в грудном отделе позвоночника. Как правило, при болезни Шейермана Мау консервативное лечение достаточно эффективно, но при угле отклонения от оси более 60градусов рекомендуется оперативное лечение.
Гиперлордоз
Лордоз это естественный изгиб в поясничном отделе позвоночника вовнутрь, а гиперлордоз является патологическим увеличенным изгибом в поясничном отделе позвоночника. Гиперлордоз обычно сопровождается ненормальным наклоном таза вперед и часто сопровождается избыточным выпиранием ягодиц. Симптомы могут включать боль и онемение, если есть компрессия нервных структур. Как правило, гиперлордоз обусловлен слабостью мышц спины, гиперэкстензией, например, у беременных женщин, у мужчин с чрезмерным висцеральным жиром. Гиперлордоз также связан с половым созреванием.
Лечение гиперлордоза обычно не требуется, если нет воздействия на нервные структуры.
Опухоли позвоночника
Опухоли позвоночника встречаются достаточно редко. Опухоли могут быть доброкачественными и злокачественными. Первичные злокачественные опухоли спинного мозга встречаются очень редко. Злокачественные опухоли спинного обычно имеют метастатический характер и имеют первичный очаг в других органах и тканях.
С клинической и анатомической точки зрения опухоли могут быть классифицированы как опухоли эпидуральные, интрадуральные экстрамедуллярные и интрамедуллярные.
Метастатические опухоли позвоночника является наиболее распространенными для костных метастазов.
Наиболее распространенными солидными опухолями, вторично поражающими позвоночник являются: рак груди, простаты и почечная карцинома, на которые приходится почти 80% метастазов в позвоночник. На опухоли неизвестного первичного генеза приходится около 5% -10% случаев. Метастазы новообразований кроветворной системы составляют около 4% -10%.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Заболевания позвоночника
Заболевания позвоночника представляют крупную проблему для современной медицины в виду высокой частоты встречаемости и высокого риска наступления нетрудоспособности. Часть из них широко известна в связи с высокой распространенностью, другие встречаются значительно реже. В целом выделяют врожденные и генетические болезни, дегенеративные заболевания и артриты, инфекционные и воспалительные патологии, опухолевые заболевания. Отдельно стоят травмы.

Врожденные и генетические заболевания

Существует достаточно много различных врожденных аномалий строения и развития, а также заболеваний, передающихся наследственным путем. В зависимости от тяжести вызываемых ими нарушений они делятся на варианты развития, аномалии развития и уродства. Первые не сказываются на функциональности опорно-двигательного аппарата, а потому рассматриваются в качестве индивидуальной особенности. К их числу относятся spina bifida occulta (скрытое незаращение позвоночника), а также избыточная выраженность отростков позвонков. Подобные отклонения от нормы обычно не требуют лечения.
Аномалии развития уже приводят к функциональным нарушениям. Среди них чаще всего встречаются:
- Клиновидные и полупозвонки – аномалия развития тел позвонков, при которой во внутриутробном периоде нарушается процесс развития позвонков, что приводит к их сплющенности с одной стороны или отсутствию одной половины.
- Spina bifida posterior – аномалия развития дуги позвонка, при которой наблюдается просвет между ее правой и левой частью более 2 мм, неравномерность развития парных суставных отростков. В результате в присутствующую щель проникают оболочки спинного мозга, что приводит к неврологическим нарушениям разной степени тяжести вплоть до инвалидизации в раннем возрасте.
- Аномалия Киари – дефекты строения первых шейных позвонков провоцируют смещение фрагментов ствола мозга в их полость, что вызывает неврологические расстройства разной степени выраженности от нарушений речи и глотательного рефлекса до тяжелых двигательных расстройств.
- Люмбализация – частичное или полное отделение первого крестцового позвонка, вследствие чего он становится сверхкомплектным 6-м поясничным позвонком.
- Сакрализация – сращение последнего 5-го поясничного позвонка с крестцом.
Подобные аномалии развития, в особенности наличие клиновидных, добавочных позвонков, полупозвонков, люмбализации, становятся причиной врожденного сколиоза и/или кифоза, проявляющегося клинически в раннем, пубертатном или даже зрелом возрасте.
Уродства – тяжелые отклонения от нормы. Как правило, они сочетаются с другими патологиями и аномалиями развития, а потому диагностируются в самом раннем возрасте или еще на этапе внутриутробного развития.
Сколиоз

Сколиоз – деформация позвоночного столба во фронтальной плоскости с одновременной ротацией позвонков вокруг своей оси чаще всего наблюдающаяся в грудном отделе позвоночника и грудопоясничном переходе. Он диагностируется при угле искривления более 10°, но лечение показано при деформациях более 20—25°. Сколиоз бывает врожденным и приобретенным в результате возникновения дегенеративных изменений, травм. Также отдельно выделяют идиопатическую форму заболевания, когда точно установить причину его развития не удается.
Деформация позвоночника может быть сбалансированной и несбалансированной. В первом случае за счет образования двух дуг позвоночник возвращается к срединной линии. Также различают правостороннюю и левостороннюю форму в зависимости от того, в какой бок направлена выпуклая часть дуги. В подавляющем большинстве ситуаций сколиотическая деформация сочетается с кифозом или лордозом.
Чаще всего наблюдается S-образный сколиоз с плавными изгибами. Но при его развитии после перелома позвоночника или на фоне врожденных аномалий развития в основном наблюдается более тяжелая Z-образная форма.
Изначально заболевание протекает без выраженных клинических проявлений. Обнаруживают его, как правило, в детском возрасте во время профилактических ортопедических осмотров или родители самостоятельно обращают внимание на внешние признаки деформации. Симптомами сколиоза становятся асимметричное положение плеч, треугольников талии, подвздошных костей. По мере прогрессирования могут появляться боли после длительного сидения, стояния. В тяжелых случаях возможно развитие дыхательной недостаточности, проблем с сердечно-сосудистой системой, присоединение неврологической симптоматики.
Кифоз
Кифоз так же способен быть врожденным и приобретенным. При нем наблюдается увеличение естественного грудного изгиба позвоночника и сглаживание нормального лордоза (шейного и поясничного изгиба). Врожденный кифоз, причиной которого выступают аномалии развития позвонков или генетически обусловленные патологии, склонен при отсутствии лечения быстро прогрессировать и требовать проведения операции уже в детском возрасте.
Основным его проявлением является сутулость, опускание головы вперед. На первых стадиях это не сопряжено с болями, но может сопровождаться повышенной утомляемостью, дискомфортом в спине и шее, усиливающимся при физических нагрузках. По мере прогрессирования изменений происходит округление спины, опускание плеч вниз, выпирание живота вперед, нарастание интенсивности дискомфорта и появление болей. При отсутствии лечения происходит деформация грудной клетки, что отражается на работе легких, сердца. В тяжелых случаях формируется горб и наблюдается:
- снижение тонуса конечностей;
- утрата способности выполнять привычную физическую работу;
- сильный болевой синдром;
- головные боли, головокружения;
- необходимость в опоре;
- межреберная невралгия.
Дегенеративные заболевания и артриты
Дегенеративные заболевания встречаются значительно чаще других, а основными из них являются дегенеративные изменения в межпозвоночных дисках. Эти хрящевые тела разделяют тела позвонков и обеспечивают позвоночному столбу гибкость и подвижность, а также выполняют амортизационную функцию. При этом дегенеративные изменения в них по основной теории заложены генетически, но влияние разнообразных по характеру внешних и внутренних факторов приводит к их преждевременному развитию. Поэтому уже у лиц молодого и среднего возраста очень часто встречается остеохондроз.
При этом заболевании наблюдается постепенное уменьшение высоты диска и его дегидратация. Это приводит к воспалительному процессу в области поражения и создает предпосылки для развития корешкового синдрома, т. е. защемления проходящих через пораженный позвоночно-двигательный сегмент спинномозговых корешков. При этом возрастает внутридисковое давление и фиброзное кольцо, образованное переплетающимися в разных направлениях коллагеновыми волокнами, испытывает нетипичные перегрузки. Это приводит к образованию в нем трещин и возникновения риска пролабирования диска в позвоночный канал.
О наличии пролабирования говорят при равномерном увеличении границ более половины окружности диска до 3 мм. Если у детей подобное может рассматриваться в качестве варианта нормы, то у взрослых уже является признаком патологических изменений. Также на фоне остеохондроза часто формируются протрузии и грыжи, т. е. выпячивание вещества диска в позвоночный канал. О наличии протрузии говорят, когда ее величина меньше ширины, грыжей или экструзией же называют локальные выпячивания больших размеров. В обоих случаях на фоне трещин фиброзного кольца происходит его деформация и выход внутреннего содержимого диска за естественные границы. Это грозит полным разрывом фиброзного кольца и выходом пульпозного ядра в спинномозговой канал. В дальнейшем выпавшая часть может отделяться и трансформироваться в свободное хрящевое тело, что называют секвестрированной грыжей.
Клиническая картина дегенеративных изменений межпозвоночных дисков напрямую зависит от того, какой из них поражен, длительности течения заболевания и факта наличия компрессии спинномозговых корешков. Основными симптомами являются:
- боль в месте поражения, усиливающаяся при движении или длительном пребывании в статической позе;
- ограничение объема движений;
- рефлекторный спазм мышц при длительно сохраняющихся болях, усиливающий их;
- неврологические расстройства, возникающие при корешковом синдроме (радикулопатии), и проявляющиеся отдающими в иннервируемую сдавленным корешком часть тела болями, нарушениями чувствительности, снижением мышечного тонуса.
Дегенеративные изменения в межпозвонковых дисках часто сочетаются с аналогичными процессами в связках и дугоотростчатых (фасеточных) суставах. Хотя они могут развиваться и изолированно.
Артроз дугоотростчатых суставов

Дегенеративные изменения в фасеточных суставах сопровождаются истончением их хрящей и образованием костных наростов (остеофитов) на суставных поверхностях. Подобное сопровождается тупыми, ноющими болями, причем они склонны усиливаться в покое и ослабевать во время движения. По мере прогрессирования патологии они планомерно усиливаются. Формирующиеся остеофиты приводят к сужению межпозвоночных отверстий, что создает условия для развития корешкового синдрома.
Грыжа Шморля

Грыжа Шморля – грыжа межпозвонкового диска, формирующаяся в сторону замыкательной пластинки и тела соседнего позвонка. Она практически всегда протекает бессимптомно, хотя может проявляться локальной болью. Преимущественно формируется в грудном отделе. Но по мере роста она разрушает костные балки тела позвонка, что приводит к снижению его прочности и повышает риск компрессионных переломов.
Стеноз спинномозгового канала

Сужение позвоночного канала является одним из распространенных и опасных осложнений прогрессирующих дегенеративных изменений в дисках, связках, дугоотростчатых суставах. Хотя иногда он является врожденной патологией. Преимущественно стеноз возникает в поясничном отделе, что сопряжено с:
- хроническими болями в спине, усиливающимися при долгом стоянии, сидении;
- нейрогенной перемежающейся хромотой из-за болей в ногах, онемения, слабости мышц, судорог;
- нарушениями функций мочевого пузыря, эректильной дисфункцией, снижением либидо;
- корешковыми болями.
Характерной чертой является уменьшение болевого синдрома при приседании или наклоне вперед из положения сидя.
Спондилез

Спондилезом называют хроническое дегенеративное заболевание, часто наблюдающееся на фоне остеохондроза и других дегенеративно-дистрофических изменений. При нем происходит образование остеофитов в передних и боковых частях позвонков, что часто сочетается с обызвествлением передней продольной связки.
Иногда он протекает бессимптомно, но чаще проявляется ограничениями подвижности, тупыми болями в области поражения, которые склонны набирать интенсивность к вечеру и сохраняться по ночам. В результате больным сложно найти удобную позу для сна, что снижает его качество. Иногда он сопровождается корешковым синдромом, причем боли и другие неврологические расстройства часто возникают после тяжелых физических нагрузок и резких движений.
Спондилолистез

Спондилолистезом называют смещение тела позвонка относительно нижележащего в переднезаднем направлении. Это выступает следствием нарушения фиксации межпозвоночного диска, дегенеративных изменений в замыкательных пластинах и других аналогичных патологиях. В основном поражаются поясничные позвонки, хотя не исключены и другие локализации. Типичными симптомами являются:
- боли в области поражения;
- радикулопатия;
- нейрогенная перемежающаяся хромота.
Поскольку сместившийся позвонок провоцирует сужение позвоночного канала, может наблюдаться клиническая картина стеноза.
Нестабильность позвоночника

Дегенеративные заболевания позвоночника нередко сопровождаются развитием сегментарной нестабильности. В таких случаях наблюдается снижение жесткости позвоночно-двигательных сегментов, что вызывает более выраженное смещение позвонков, чем это наблюдается в норме. Подобное сопровождается болями, а в части случаев и деформациями позвоночного столба. Типичной чертой патологической подвижности является наличие «ступеньки» и отклонения остистых отростков в сторону, что можно заметить при пальпации.
Ревматоидный артрит
Ревматоидный артрит – воспалительное заболевание, преимущественно поражающее шейный отдел и имеющее наследственную предрасположенность. При нем в воспалительный процесс вовлекаются межпозвоночные диски и мелкие суставы позвоночного столба, а также другие суставы организма и внутренние органы. Характерными признаками поражения позвоночника являются:
- болевой синдром и скованность движений, особенно по утрам после сна;
- корешковый синдром;
- шейная миелопатия;
- синдром позвоночной артерии с развитием вертебробазилярной недостаточности и соответствующей клиникой (головокружения, головные боли, шум в ушах).
Болезнь повышает риск патологических переломов и подвывихов позвонков.
Анкилозирующий спондилоартрит

Анкилозирующий спондилоартрит или болезнь Бехтерева представляет собой системное заболевание, при котором наблюдается воспаление межпозвонковых суставов с последующим их обездвиживанием, т. е. развитием анкилоза, из-за сращения суставных концов и окостенения. Вследствие этого наблюдается существенное ограничение движений. Главной опасностью болезни является распространение патологического процесса на другие позвоночно-двигательные сегменты, крестцово-подвздошное сочленение и крупные суставы ног. Это приводит к инвалидизации.
Происходящие изменения сопровождаются слабовыраженными и перемещающимися болезненными ощущениями в спине, слабостью, повышенной утомляемостью. По мере прогрессирования патологии симптомы усиливаются, боли набирают интенсивность, особенно после продолжительного отдыха, сгибание спины становится все более проблематичным.
Впоследствии нередко развивается кифотическая деформация, повышается риск получения переломов. Поскольку заболевание является системным, одновременно с поражением позвоночника воспаление может развиваться в радужной оболочке и цилиарном теле глазного яблока, слизистой оболочке глаза, стенках аорты и других органов, в образовании которых участвует соединительная ткань.
Инфекционные и воспалительные заболевания

Основным путем инфицирования структур позвоночного столба является гематогенный, хотя не исключено задействование контактного, лимфогенного пути и переноса возбудителей с током спинномозговой жидкости. Чаще всего встречаются следующие инфекции:
- спинальный менингит – бактериальное, вирусное или грибковое поражение мягких оболочек спинного мозга и субарахноидального пространства, требующее немедленного оказания квалифицированной медицинской помощи, так как опасно летальным исходом;
- неспецифический спондилит – гнойно-воспалительное поражение позвонков и межпозвонковых дисков, обусловленное бактериальными инфекциями;
- туберкулезный спондилит – гранулематозное инфекционное заболевание позвоночника и окружающих его тканей, возникающее на фоне туберкулеза и распространения микобактерий
- абсцессы – различают паравертебральные, эпидуральные, субдуральные абсцессы (ограниченные гнойники) и абсцессы самого спинного мозга в зависимости от их локализации, но каждый такой случай требует как можно ранней диагностики и лечения, так как при низком иммунитете возможно быстрое развитие сепсиса, необратимого неврологического дефицита и летального исхода;
- миелит – острое воспалительное заболевание спинного мозга вирусной или бактериальной природы.
Менингит
Болезнь может протекать в острой, подострой и хронической форме, от чего напрямую зависят ее клинические проявления. В первом случае симптомы развиваются быстро, чаще всего в течение суток достигают максимальной выраженности. При подострой форме они нарастают на протяжении 1—7 дней.
При остром начале основными признаками являются:
- лихорадка;
- озноб;
- головная боль;
- нарушения сознания.
Также могут наблюдаться судороги, нарушения подвижности шеи, изменения чувствительности, мышечная слабость и другие симптомы.
Спондилиты
При спондилитах большинства видов наблюдаются хронические боли в спине в области поражения. Это сопряжено с повышением температуры, также возможно развитие неврологического дефицита.
Миелит
Миелит начинается остро после перенесенной респираторной инфекции и сопровождается:
- повышением температуры тела до высоких значений;
- слабостью в конечностях;
- ослаблением и потерей рефлексов;
- нарушениями чувствительности;
- болевым синдромом.
Опухоли, кисты и другие новообразования


Новообразования позвоночника могут быть доброкачественными и злокачественными. Основную массу представляют доброкачественные опухоли и опухолеподобные образования: кисты, гемангиомы, остеоид-остеомы, остеобластома, остеохондрома и пр. Злокачественные новообразования могут быть первичными, т. е. опухоль изначально формируется в позвоночных структурах, и вторичными, т. е. выступать метастазами злокачественных опухолей других органов. Вторичные или метастатические поражения позвоночного столба встречаются чаще первичных. При них основным симптомом является боль в спине. Но основной проблемой является сложность обнаружения метастазов малых размеров при инструментальных исследованиях.
Среди доброкачественных новообразований чаще всего встречаются гемангиомы. Они представляют собой венозную мальформацию в телах позвонков, которая иногда может частично выходить в эпидуральное пространство. В большинстве случаев она протекает бессимптомно. Но поскольку сосудистая опухоль снижает прочность костной ткани, гемангиома может обнаруживаться после патологических переломов позвонков. Редко опухоль отличается агрессивным ростом и может приводить к компрессии спинного мозга.
Нередко диагностируются и костно-хрящевые экзостозы (остеохондромы). Они формируются на теле или дуге позвонка и представляют собой костный нарост в виде цветной капусты, покрытый хрящевой шапочкой. Чаще всего они протекают бессимптомно, но также могут провоцировать механический импинджмент суставов и мышц, механическую компрессию спинного мозга.
Позвоночник и крестец так же может поражаться костными кистами. В первую очередь это аневризмальные кисты, которые чаще всего локализуются в дуге и теле позвонка. Они представляют собой многокамерные полые образования, заполненные кровянистым содержимым. Патология сопровождается болями в спине, склонные к медленному усилению. Иногда наблюдаются деформации позвоночника и корешковый синдром. Существует риск патологического перелома.
Значительно реже встречаются менингеальные кисты, которые представляют собой ограниченные скопления спинномозговой жидкости. На ранних стадиях патология может протекать бессимптомно ил провоцировать боли, парарапарезы, онемение. По мере увеличения образования возможно развитие планомерно прогрессирующего неврологического дефицита.
Травмы

Травмы позвоночника составляют 5,5—17,8% от всех случаев травматических повреждений опорно-двигательного аппарата. Чаще всего встречаются компрессионные и взрывные переломы.
Компрессионные переломы – травма тела позвонка, получаемая в основном при прямом ударе головой, например, о дно реки, падении с высоты, ДТП. Предрасполагающими факторами выступают остеопороз, грыжи Шморля, гемангиомы и некоторые другие заболевания. При компрессионном переломе наблюдается сплющивание одной половины позвонка, в результате чего он приобретает клиновидную форму.
Взрывные переломы – переломы тел, отростков, дуг позвонков, при которых образуются отдельные костные фрагменты. Как правило, они имеют острые грани и провоцируют травмирование окружающих тканей и анатомических структур.
Часто переломы позвонков сочетаются с повреждениями и разрывов связок. Это сопровождается возникновением после получения травмы болей и функциональных нарушений. Подобное создает риск нестабильности позвоночника, что способно привести к деформации или импинджменту спинного мозга и его корешков. При этом симптомы могут появляться как сразу после травмы, так и спустя 20 и более дней. Во всех случаях наблюдаются боли в области поражения, ограничения подвижности. Также возможно развитие неврологических расстройств, соответствующих уровню поражения.
При тяжелых травматических повреждениях, особенно при ДТП, возможно развитие контузии и гематомы спинного мозга. Если ситуация ограничивается отеком спинного мозга, прогноз по восстановлению функции спинного мозга благоприятный. Но в случаях образования гематомы существует высокий риск утраты функций, что во многом зависит от протяженности кровоизлияния.
Основные симптомы
Для каждого заболевания позвоночника характерна собственная клиническая картина. Некоторые из них имеют специфичные проявления, позволяющие сразу же заподозрить наличие определенных патологических изменений, признаки других же могут говорить о целом ряде возможных причин их появления, что требует проведения комплекса диагностических мероприятий. Но существует ряд симптомов, которые сопровождают большинство заболеваний позвоночника:
- тупая, ноющая боль в спине/шее, склонная усиливаться при движении, физических нагрузках и усиливаться с течением времени;
- ограничение подвижности, скованность движений;
- неравномерное напряжение мышц спины, болезненный спазм отдельных из них;
- слабость, повышенная утомляемость;
- нарушения чувствительности разного рода, преимущественно онемение, ощущение бегания мурашек.
Когда нужно срочно обратиться к врачу
Любые признаки неблагополучия со стороны позвоночного столба являются поводом для получения консультации невролога или вертебролога. Но как можно быстрее обратиться к врачу необходимо при:
- появлении и сохранении нарушений после падения, получения удара в спину, ДТП;
- появлении или сохранении болей в спине при пребывании в горизонтальном положении;
- неэффективности традиционных обезболивающих препаратов из группы НПВС (ибупрофен, диклофенак, мелоксикам и др.);
- стойких неврологических нарушениях (онемения конечности, снижение тонуса мышц, расстройства работы внутренних органов, в частности органов малого таза);
- острых, нестерпимых болях.
Диагностика
При появлении признаков заболеваний позвоночника рекомендовано как можно быстрее обратиться к неврологу, травматологу-ортопеду или вертебрологу. Если ранее проводились какие-либо исследования позвоночного столба, рекомендуется взять их результаты с собой. На первой консультации врач собирает и изучает анамнез, проводит физикальный осмотр и при выявлении симптомов вертебральной патологии назначает необходимые инструментальные и лабораторные исследования.
Сбор анамнеза
Сбор анамнеза заключается в выяснении имеющихся жалоб, времени и условий их появления, факторов, провоцирующих усиление болевого синдрома и его интенсивности по 10-бальной шкале ВАШ. Также специалист уточняет, диагностировались ли у близких родственников патологии позвоночника, особенности трудовой деятельности пациента, образа жизни, наличие сопутствующих заболеваний и др.
Физикальный осмотр
Вторым этапом является физикальный осмотр, проводимый в положении стоя, лежа и сидя. Он включает оценку осанки, походки, позы, которую принимает пациент, глубины физиологических изгибов. Доктор пальпирует позвонки, оценивает мышечный тонус, проводит тесты с осевой нагрузкой, надавливает на крылья подвздошных костей, просит пациента наклониться вперед, назад, в стороны, совершить другие движения и описать свои ощущения при этом. Дополнительно устанавливается неврологический статус путем проведения специфических неврологических тестов и проб. Иногда для сокращения перечня возможных причин развития нарушений со стороны позвоночника проводят диагностические пункции и блокады.
Инструментальная диагностика
Для точного установления диагноза и оценки степени патологических изменений, потенциальных рисков и разработки оптимальной тактики лечения обязательно назначаются инструментальные методы диагностики. Их выбор зависит от предполагаемого диагноза.
В большинстве случаев первоначально проводится рентгенологическое исследование. Снимки делают в 2-х проекциях, а при необходимости используют и функциональные укладки. Метод позволяет:
- обнаружить переломы, аномалии развития;
- оценить положение позвоночника;
- выявить отклонения от сагиттальной, фронтальной оси;
- определить наличие остеофитов, косвенных признаков дегенеративных изменений и пр.
При необходимости более детально изучить обнаруженные патологические изменения назначаются компьютерная томография (КТ) или магнитно-резонансная томография (МРТ). Первая используется для предельно точного изучения состояния костных структур, в то время как МРТ является лучшим методом диагностики изменений в состоянии мягкотканых структур, к числу которых относятся хрящи, включая межпозвонковые диски, связки, спинной мозг и пр. Но МРТ даже при наличии показаний может быть выполнена не всегда, например, при клаустрофобии, наличии кардиостимулятора, выраженном ожирении или в некоторых других случаях. Поэтому в таких ситуациях проводят КТ. Ее возможности несколько меньшие, чем у МРТ, но так же позволяют достаточно точно оценить состояние мягкотканых структур, поставить диагноз и разработать тактику лечения.
Дополнительно могут назначаться:
- электронейромиография;
- КТ-миелография;
- УЗИ сосудов;
- сцинтиграфия и пр.
Лабораторная диагностика
Лабораторные методы при заболеваниях позвоночника применяются относительно редко. В основном они показаны при воспалительных и инфекционных патологиях, а также при подготовке к предстоящей операции. Также к их помощи могут прибегать при наличии сопутствующих болезней для определения степени влияния вертеброгенных нарушений на их течение. Чаще всего назначаются:
- ОАК;
- ОАМ;
- биохимический анализ крови с индивидуальным подбором исследуемых параметров;
- коагулограмма.
Консервативное лечение
Большинству больных изначально показано консервативное, т. е. безоперационное лечение. Оно разрабатывается индивидуально для каждого пациента в соответствии с поставленным диагнозом, степенью обнаруженных патологических изменений, существующими рисками их прогрессирования и развития осложнений, характером сопутствующих заболеваний, возрастом и другими факторами. Как правило, терапия носит комплексный характер и состоит из:
- медикаментозного лечения – назначаются препараты разных групп для купирования болей, стимуляции естественных процессов восстановления, улучшения нервной проводимости и т. д.;
- физиотерапия – подбираются процедуры, способствующие уменьшению воспаления, болевого синдрома, активизации кровообращения и обменных процессов, но они показаны только вне обострения существующей патологии;
- ЛФК – подразумевает ежедневное выполнение персонально разработанного комплекса упражнений для укрепления мышечного корсета, активизации крово- и лимфотока, повышения скорости метаболизма, нормализации мышечного тонуса;
- мануальная терапия – назначается после купирования острого воспаления и позволяет улучшить состояние позвоночника за счет приближения к норме положения отдельных позвонков, нормализации расстояния между ними, устранения функциональных блоков и нормализации мышечного тонуса, что приводит к уменьшению болей и повышению подвижности.
Практически всем больным рекомендовано внести те или иные коррективы в образ жизни. При заболеваниях позвоночника категорически противопоказаны тяжелая физическая работа, особенно с осевыми нагрузками, продолжительное сидение, стояние и пребывание в других статических позах. Поэтому пациентам рекомендуется увеличить уровень повседневной физической активности за счет пеших прогулок, занятий йогой, плаванием, скандинавской ходьбой и некоторыми другими видами спорта. Также важно добиться оптимальных показателей веса, чему, как и улучшению обменных процессов, лучше всего способствует переход на здоровое сбалансированное питание.
В ряде случаев показано ортезирование, т. е. ношение специальных ортопедических корсетов, бандажей. Их жесткость и вид подбираются индивидуально в зависимости от поставленного диагноза. Например, при сколиозе показаны полужесткие и жесткие корсеты, а при дегенеративных изменениях чаще используются более эластичные модели.
Операции при заболеваниях позвоночника
В арсенале современных спинальных хирургов присутствует множество методик и техник хирургического лечения заболеваний позвоночника, причем большинство из них являются малоинвазивными. Это позволяет не только свести к минимуму возможные риски развития осложнений, но и сократить период вынужденной госпитализации, облегчить и сократить восстановительный период, а также обеспечить получение лучшего косметического эффекта.
Но операция проводится исключительно при наличии показаний для ее выполнения. Поэтому в каждом случае решение о ее необходимости, как и выбор конкретной техники осуществляется индивидуально. Коротко рассмотрим наиболее распространенные виды операций на позвоночнике. Но все они выполняются под контролем ЭОП и нейрофизиологического мониторинга.
Микродискэктомия
Микродискэктомия – операция, считающаяся «золотым стандартом» хирургического лечения межпозвонковых грыж, так как дает возможность резецировать экструзии любых типов и размеров или же удалять весь диск целиком для эффективной декомпрессии нервных структур. Но если в первом случае образовавшийся дефект закрывают специальными сетками, предотвращающими рецидив грыжи, то во втором – добиваются спондилодеза путем установки металлоконструкций или же имплантируют искусственный диск или его заменитель.
Микродискэктомия выполняется преимущественно из заднего доступа, хотя при операциях на шейном отделе в определенных случаях используется передний доступ. Она позволяет быстро устранить боли и неврологические нарушения с высокой вероятностью отсутствия рецидивов в том же позвоночно-двигательном сегменте.
Операция выполняется специальными микрохирургическими инструментами через разрез длиной до 3 см и с применением хирургического микроскопа. Мышцы осторожно разводятся в стороны, позвонок скелетируется. При необходимости врач рассекает желтую связку и вскрывает спинномозговой канал, например, при его стенозе.

Нуклеопластика и гидропластика
Эти виды хирургических вмешательств относятся к числу методик чрескожной хирургии, показанных при небольших протрузиях межпозвонковых дисков. В ходе них все манипуляции проводятся через прокол мягких тканей диаметром в несколько миллиметров. Его выполняют специальной полой канюлей, через которую к центру диска подводят электрод или наконечник аппарата, подающего жидкость под высоким давлением. Таким образом, при нуклеопластике происходит разрушение части пульпозного ядра тепловой энергией, а при гидропластике – напором жидкости. Второй вариант предпочтительнее, так как отсутствует риск теплового ожога окружающих структур.
В обоих случаях происходит разрушение части пульпозного ядра, что приводит к снижению внутридискового давления и уменьшению размера выпячивания. Соответственно, это позволяет добиться устранения болевого синдрома и других симптомов. Операции этого типа проводятся амбулаторно под местной анестезией и не требуют сложной реабилитации. Поэтому после них пациент может вернуться домой в тот же день. При этом на коже не остается никаких следов после естественного затягивания прокола. Единственным недостатком методик является ограниченность их применения: они могут использоваться только для лечения подсвязочных протрузий с размерами не более 7 мм.

Фораминотомия
Фораминотомия – оперативное вмешательство, показанное при сужении фораминальных отверстий позвонков в результате развития спондилеза или других патологических изменений. Оно заключается в хирургическом расширении их просвета за счет резекции участков с костными разрастаниями. Операция может сочетаться с микродискэктомией.
Фасетэктомия
Фасетэктомия показана при артрозе дугоотростчатых суставов и некоторых других нарушениях с их стороны. Она заключается в их частичном или полном удалении, хотя при наличии возможности стараются сохранить максимальный объем тканей во избежание развития нестабильности позвоночника.
Транспедикулярная фиксация
Это методика, предполагающая достижение спондилодеза за счет установки специальной системы винтов и пары стержней. Она широко используется для коррекции деформаций позвоночника, а также для стабилизации позвоночно-двигательных сегментов после удаления межпозвонковых дисков или опорных элементов.

Вертебропластика и кифопластика
Вертебропластика показана при компрессионных переломах позвонков, гемангиомах, тяжелом локальном остеопорозе, единичных локальных метастазах, аваскулярном некрозе позвонков и некоторых других случаях. Она заключается во введении внутрь пораженной кости специального костного цемента с помощью пункционной иглы. Это позволяет добиться существенного увеличения ее прочности и заполнения имеющихся полостей, что обеспечивает надежное сцепление разрозненных костных фрагментов. Материал затвердевает в течение 10 минут, превращая пораженную кость в единый, твердый конгломерат.
При кифопластике используется та же технология и материалы, но ее отличие заключается в первоначальном введении специального расширяющего баллона. Поэтому она в основном применяется при тяжелых компрессионных переломах, так за счет нагнетания воздуха в баллон удается восстановить нормальную форму и размеры тела позвонка. После этого образовавшуюся полость заполняют костным цементом, фиксируя достигнутый результат.

Ламинэктомия
Эта операция проводится в основном тогда, когда менее травматичными способами не удается добиться декомпрессии невральных структур или удалить новообразование. Она подразумевает удаление всего позвонка или его фрагмента, в частности дуги, суставных, поперечных отростков. Чаще всего ламинэктомия показана при стенозе позвоночного канала.
Таким образом, существует множество заболеваний позвоночника. Но сегодня практически все из них успешно поддаются лечению консервативным или хирургическим путем. А главным залогом благоприятного прогноза и полного выздоровления является своевременное обращение к специалисту при появлении первых симптомов нарушений со стороны позвоночного столба.
Источник https://www.krasotaimedicina.ru/symptom/spine-pain
Источник https://www.dikul.net/wiki/zabolevanija-pozvonochnika/
Источник https://spinelife.ru/zabolevaniya-pozvonochnika/