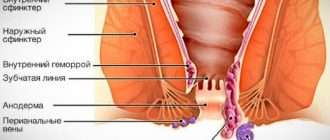
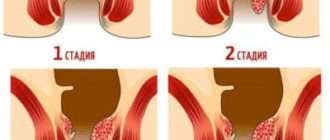
Язвенный колит: симптомы, диагностика, лечение
Язвенный колит — довольно распространенное хроническое заболевание толстой кишки неясного генеза, для которого свойственны диарея, боль в животе, кровь в стуле и различные внекишечные проявления.
Патология относится к группе IBD (воспалительные болезни кишечника). Термин «колит» указывает на воспалительный процесс толстого отдела кишечника, а дополнение «язвенный» подчеркивает ведущую отличительную особенность — формирование язв.
В последнее десятилетие отмечается тенденция роста заболеваемости с заметным омоложением. Женщины подвержены болезни чаще, чем мужское население. Всплеск заболеваемости приходится на 17-25 лет и 55-70 лет. Дети до 10 лет болеют редко.
Самыми опасными периодами в развитии НЯК — первый год болезни (из-за довольно быстрого прогрессирования воспаления при молниеносном течении развиваются тяжелейшие осложнения) и десятый год (чем больше по времени длится патпроцесс, тем выше риск озлокачествления).
Определение заболевания
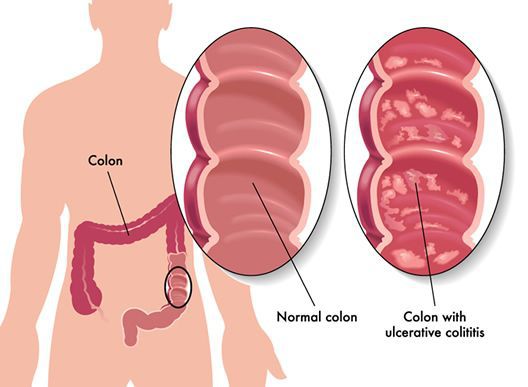
Язвенный колит (неспецифический язвенный колит, НЯК) — это полиэтиологическое, хроническое заболевание кишечника, характеризующееся некротизирующим воспалительным процессом слизистой толстого кишечника с последующим образованием язв, эрозии, геморрагий.
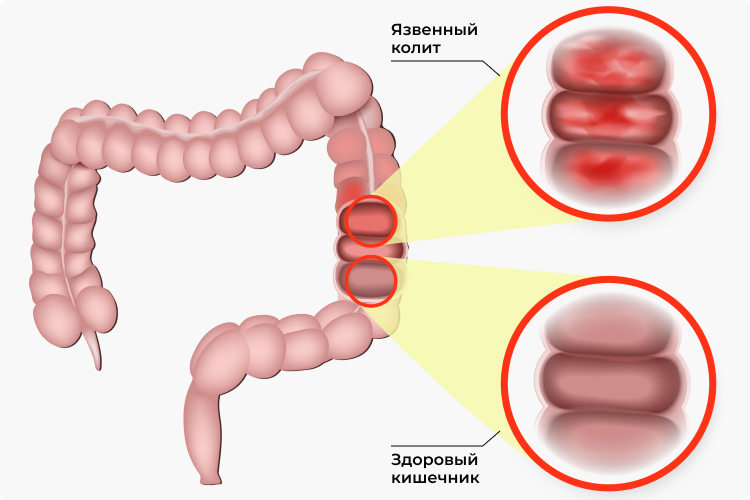
Иллюстрация заболевания кишечника
Этиология
Точные причины дебюта язвенного колита не установлены, в научной литературе рассматривается несколько теорий, среди которых самой распространенной является теория аутоиммунного генеза. Вместе с этим выявлены факторы, сильно повышающие риск развития патпроцесса. К ним относятся:
- генетическая предрасположенность;
- наличие аутоиммунных заболеваний;
- злоупотребление нестероидными противовоспалительными средствами и оральными контрацептивами;;
- вирусные и бактериальные инфекции в анамнезе;
- дисбактериоз кишечника;
- заболевания печени, в частности, склерозирующий холангит;
- патологии нервной и эндокринной систем.
Кроме этого, пусковым механизмом могут стать такие факторы внешней среды, как жесткие несбалансированные диеты, злоупотребление алкоголем, курение, стрессы.
Симптомы заболевания
Для язвенного колита свойственна цикличность течения: периоды обострения чередуются с ремиссиями.
При обострении наблюдается различная клиническая симптоматика, зависящая от локализации патпроцесса в кишечнике и степени его интенсивности. У пациентов могут наблюдаться кишечные, внекишечные синдромы и общая симптоматика.
Ведущими кишечными синдромами являются:
- гематохенезии — появление крови в кале, при этом она может быть на поверхности каловых масс (при локализации патологического очага в прямой кишке) и смешанной с ними (поражение более высоких отделов ЖКТ);
- диарея — характеризуется небольшими объемами кала до 15-20 раз в день. В тяжелых случаях дефекации не содержат каловых масс, испражнение происходят слизью, сгустками крови и гноем. Из-за диареи больные могут значительно потерять массу тела за короткий промежуток времени;
- боль — наиболее часто локализуется в области живота слева, при тотальном или субтотальном поражении может наблюдаться диффузный болевой синдром (захватывающий весь живот). Если воспалительный процесс протекает в прямой кишке, пациентов беспокоят тенезмы — специфические императивные позывы к дефекации, практически всегда сопровождающиеся болью.
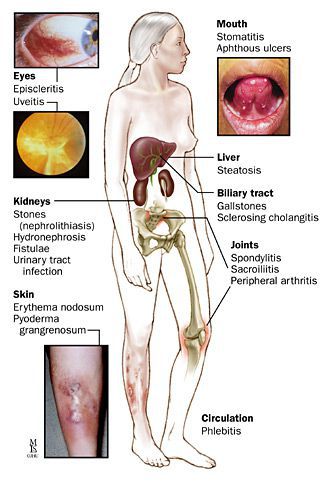
Среди внекишечных симптомов гастроэнтерологи выделяют:
- кожные поражения — степень их распространенности и форма зависят от степени активности кишечного процесса. Могут проявляться в виде узловатой эритемы — болезненных подкожных уплотнений красного цвета (с преимущественным формированием на голенях) и гангренозных пиодермий, которые характеризуются множественным появлением язв и гнойников разного размера, склонных к прогрессированию;
- суставные поражения — диагностируются моно- и полиартриты (вовлекаются голеностопные и коленные суставы, а также суставы стоп и кистей), сакроилеиты (воспалительные явления в крестцово-подвздошном сочленении);
- поражение слизистой рта, обусловленное нарушением процессов всасывания. Среди наиболее частых — афтозный стоматит (язвочки разного размера на слизистой рта), гингивит (воспалительное поражение десен), стоматит (группа воспалительных заболеваний слизистой);
- поражения органов зрения — в основном встречается в комплексе с суставными и кожными поражениями при активном течении патпроцесса. Может диагностироваться ирит (специфическое воспаление радужной оболочки), эписклерит (воспалительные реакция эписклеральной ткани, соединяющей непосредственно склеру и конъюнктивальный мешок.
К синдрому общей интоксикации относятся такие симптомы, как гипертермия, озноб, резко выраженная слабость, приводящая к снижению работоспособности, тахикардия, анемия из-за кровопотери.
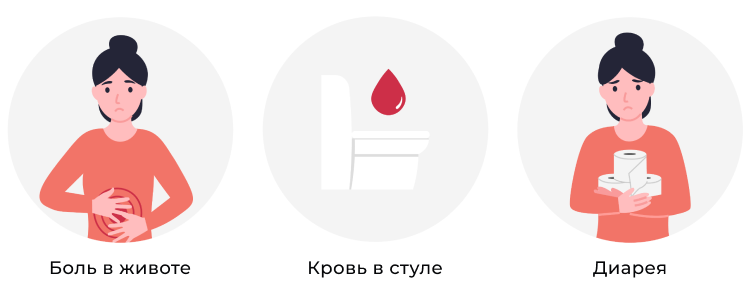
Некоторые симптомы язвенного колита
Патогенез заболевания
Для язвенного колита характерен каскад воспалительных реакций. Вследствие воздействия триггерного фактора происходит стимуляция Т- и В-лимфоцитов, что провоцирует повышенное образование иммуноглобулинов М и G. В результате дефицита Т-супрессоров существенно усиливается аутоиммунный ответ, а чрезмерное количество иммуноглобулинов приводит к формированию иммунных комплексов и процессов активации системы комплемента, отличительная черта которого — цитотоксическое действие. В воспалительный очаг проникают в повышенном количестве нейтрофилы и фагоциты, при этом сверхактивно высвобождаются медиаторы воспаления.
В результате таких нарушений образуется воспалительная лимфоплазмоцитарная инфильтрация с прогрессирующей деструкцией слизистой оболочки на фоне характерных макроскопических изменений (язвы, микроабсцессы крипт) и развивается клиническая картина.
Классификация и стадии развития
В клинической практике язвенный колит классифицируют по фазам заболевания, распространенности патпроцесса, характеру течения, степени тяжести атаки и осложненностью процесса.
По фазе заболевания:
- ремиссия — клинические проявления отсутствуют;
- обострение — появление симптомов язвенного колита.
Для описания распространенности процесса используется Монреальская классификация, направленная на оценку протяженности макроскопических нарушений:
- дистальный колит, который подразделяется на проктит (процесс ограничен прямой кишкой, как правило, является дебютом заболевания и в дальнейшем может распространяться) и проктосигмоидит (отмечается захват прямой и сигмовидной структур);
- левосторонний колит — наиболее частая форма, по статистическим данным колопроктологов на его долю приходится до 80% всех случаев, задействована вся левая часть кишки;
- субтотальный колит — наблюдается поражение практически всего толстого кишечника (как правило, до печеночного изгиба включительно);
- тотальный колит — в патпроцесс вовлечена толстая кишка в полном объеме.
По степени осложненности:
- без осложнений;
- с осложнениями.
По характеру течения бывает:
- острым — от дебюта болезни прошло менее полугода;
- хроническим непрерывным — длительность ремиссии составляет меньше 6 месяцев;
- хроническим рецидивирующим — период ремиссии длится более полугода;
- молниеносным (фульминантным) — является самым тяжелым вариантом, характеризуется внезапным началом, сверхбурным развитием яркой клинической симптоматики. Наиболее часто диагностируется тотальное поражение, требующее хирургического лечения.
Для определения степени тяжести атаки применяется индекс Мейо по балльной системе, где оценивается частота стула, состояние слизистой оболочки, наличие крови в кале, а также состояние пациента.
Согласно таким критерием, степень атаки классифицируется:
- ремиссия — от 0 до 1 балла;
- легкая атака — от 2 до 5 баллов;
- среднетяжелая атака — от 6 до 9 баллов;
- тяжелая атака — от 10 до 12 баллов.
Также в России кроме вышеуказанных параметров используется классификация по активности патпроцесса, где выделяют минимальную, умеренную или максимальную активность, для оценки используется кратность актов дефекации за сутки.
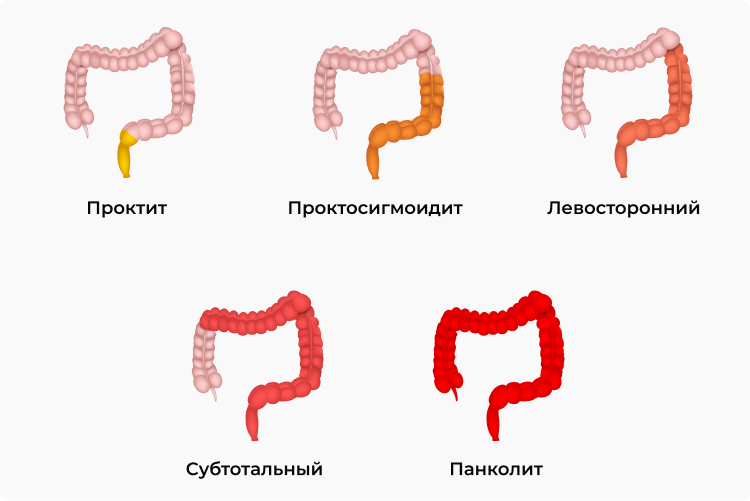
Монреальская классификация язвенного колита по протяженности поражения
Возможные осложнения
Язвенный колит — тяжелое и опасное заболевание, которое при несвоевременном и некорректном лечении может осложниться угрожающими для жизни состояниями, среди которых:
- перфорация толстой кишки — может быть замаскированной или со свободным выходом в полость, наблюдается почти в 20% случаев при тяжелых формах. Основные симптомами перфорации — внезапная резкая боль в области живота, крайне выраженные симптомы интоксикации, резкое ухудшение состояние, появление симптомов перитонита;
- токсическая дилатация, характеризующаяся массивным расширением толстой кишки. Данное осложнение сопровождается резким ухудшение состояния, гипертермией до 39 С, нарастанием симптомов интоксикации, снижением частоты дефекаций (обусловлено вовлечением в патпроцесс мышечного аппарата). Частота летальных исходов достигает 30%;
- кишечное кровотечение — в стуле кроме «привычных» примесей крови присутствуют обильные сгустки, наблюдается прогрессирующее снижение АД и гемоглобина, отмечается бледность кожи, резко выраженная слабость, тахикардия;
- стриктуры толстой кишки — развиваются при длительности заболевания свыше 5 лет. Стриктуры образуются на кишечной стенке, их протяженность составляет 2-3 см. Ведущий симптомокомплекс — клиника кишечной непроходимости;
- свищи — формируются каналы с выходом из полости кишечника на кожу, процесс может сопровождаться абсцессированием окружающих мягких тканей;
- рак толстой кишки — по современной теории считается предраковым состоянием, перерождение чаще всего происходит при тотальной и субтотальной форме с длительностью заболевания более 7 лет;
- синдром мальабсорбции — нарушаются процессы всасывания большинства жизненно-важных микроэлементов, что ведет к дисфункции всех органов и систем.
В более редких случаях может наблюдаться поражение печени, воспалительные полипы толстой кишки.
Диагностика заболевания
Диагностические мероприятия включают обязательный осмотр пациента, а также инструментальные и лабораторные методики.
Консультативный прием
Обнаружение даже одного тревожного симптома, указывающего на возможное наличие язвенного колита, является поводом для незамедлительного обращения к гастроэнтерологу. При первичном приеме врач проводит оценку клиники заболевания, физикальный осмотр, тщательно собирает анамнез патологии (сведения об условиях, предшествующих возникновению симптомов, кратности актов дефекации за сутки, характере стула и пр.) В обязательном порядке с учетом онконастороженности проводится осмотр перианальной области и трансректальное пальцевое исследование. Для подтверждения язвенного колита и определения его формы, степени пораженности назначаются инструментальные и лабораторные диагностические методы.
Неспецифический язвенный колит — симптомы и лечение
Что такое неспецифический язвенный колит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Куракина Александра Анатольевича, проктолога со стажем в 12 лет.
Над статьей доктора Куракина Александра Анатольевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Неспецифический язвенный колит (или просто язвенный колит) — хроническое воспаление толстой кишки аутоиммунного характера. Данное заболевание относится к группе воспалительных заболеваний толстого кишечника.
Эпидемиология
Заболевание преобладает в развитых странах Европы и Северной Америки. Язвенный колит встречается в 20-260 случаев на 100 000 человек. С каждым годом число заболевших увеличивается. [2]
Чаще всего болеют лица в возрасте от 21 до 42 лет, а также пациенты после 54 лет. Самые опасные периоды в развитии язвенного колита — это первый год болезни (из-за быстрого развития воспаления при фульминантном течении появляются осложнения, опасные для жизни) и десятый год (за этот период развиваются злокачественные новообразования).
Факторы риска до сих пор до конца не изучены. Существует следующая закономерность:
- Взаимосвязь курения и язвенного колита. По статистическим данным курящие люди реже болеют язвенным колитом.
- Аппендэктомия (удаление аппендицита) в анамнезе снижает заболеваемость язвенным колитом.
- Снижение количества пищевых волокон способствует появлению болезни.
- Лица, чаще болеющие детскими инфекциями, имеют склонность к появлению данного заболевания.
Этиология
Происхождение язвенного колита на сегодняшний день неизвестно. Существуют следующие теории развития заболевания:
- Язвенный колит возникает под действием определённых экзогенных (внешних) факторов, которые не известны. Предположительной причиной является инфекция.
- Заболевание имеет аутоиммунный характер. Существует наследственная предрасположенность к развитию болезни. Под воздействием определённых факторов запускаются иммунные реакции, вырабатываются антитела, направленные на клетки толстого кишечника.
- Язвенный колит развивается вследствие реакции организма на определённые продукты питания, при этом воспаляется кишечная стенка.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы неспецифического язвенного колита
Первые признаки заболевания: кровь и слизь в стуле, диарея, боли в животе, повышение температуры тела.
Основными симптомами неспецифического язвенного колита кишечника являются:
- кишечные кровотечения;
- диарея;
- запор;
- боль в животе;
- тенезмы (ощущение постоянных режущих, тянущих, жгучих болей в толстой кишке — позывов к дефекации, однако при этом выделение кала не происходит);
- лихорадка;
- снижение массы тела;
- тошнота, рвота;
- слабость;
- внекишечные симптомы (артрит, узловатая эритема, увеит и другие).
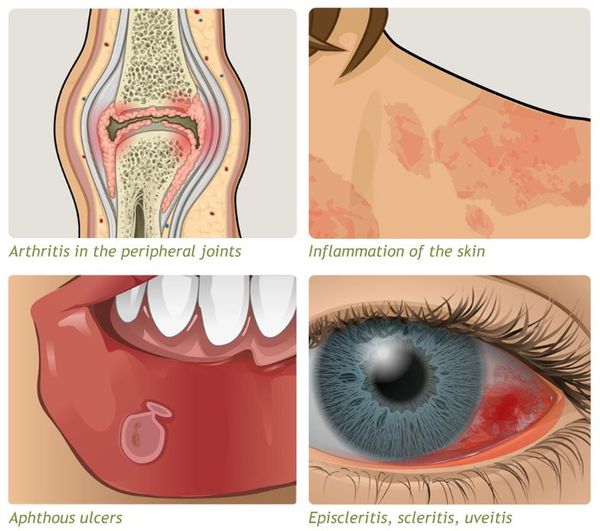
Заболевание хроническое — симптомы возникают только при обострении, при ремиссии их может не быть.
Характер преобладающей симптоматики зависит от тяжести заболевания и вовлечённого в воспалительный процесс отдела толстого кишечника. Например, при тотальном поражении наблюдается частый жидкий стул с большим количеством крови в кале, боли в животе спастического характера. При тяжёлом течении присоединяются симптомы общей интоксикации (лихорадка, тошнота, рвота, слабость).
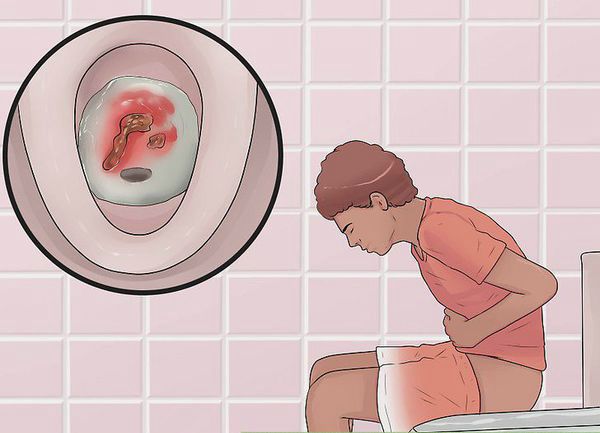
При поражении дистальных отделов толстого кишечника (проктит) чаще возникает запор, ложные позывы на дефекацию, тенезмы, в кале обнаруживаются следы алой крови, слизи или гноя. Для оценки тяжести язвенного колита предложены критерии Truelove и Witts.
Патогенез неспецифического язвенного колита
При язвенном колите происходит каскад воспалительных реакций. В результате воздействия триггерного (инициирующего) фактора стимулируются Т- и В-лимфоциты, что, в свою очередь, приводит к образованию иммуноглобулинов М и G. Дефицит Т-супрессоров усиливает аутоиммунный ответ. Образование иммуноглобулинов М и G приводит к появлению иммунных комплексов и активации сиcтемы комплемента, который обладает цитотоксическим действием. В очаг воспаления проникают нейтрофилы и фагоциты, при этом высвобождаются медиаторы воспаления.
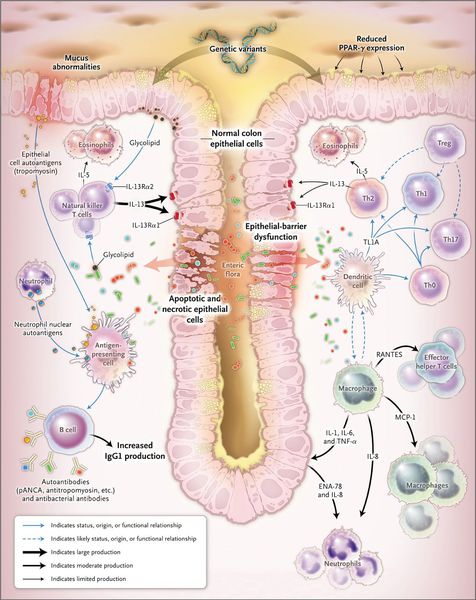
Одним из механизмов патогенеза язвенного колита является нарушение барьерной функции слизистой оболочки толстой кишки и регенераторной функции.
Реакция организма на стресс с патологическим нейрогуморальным ответом приводит к активизации аутоиммунного процесса. Часто больные язвенным колитом имеют эмоциональную нестабильность.
Классификация и стадии развития неспецифического язвенного колита
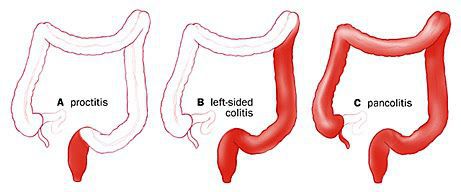
По распространённости процесса различают:
- проктит (с вовлечением прямой кишки);
- левосторонний колит (поражение прямой сигмовидной и нисходящей ободочной кишки);
- тотальный колит (поражение всех отделов толстого кишечника).
По степени тяжести течения: [3]
- лёгкое течение;
- среднетяжёлое течение;
- тяжёлое течение.
По характеру течения:
- острое течение (менее 6 месяцев от начала болезни);
- фульминантное (быстро развивающееся);
- постепенное;
- хронический язвенный колит непрерывного течения (периоды ремиссии (ослабления симптомов) менее 6 месяцев при правильном лечении);
- хронический язвенный колит рецидивирующего течения (периоды ремиссии более 6 месяцев): редко рецидивирующее (один раз в год или меньше) или часто рецидивирующее (более 2 раз в год).
Язвенный колит — это хроническое заболевание, при котором бывают периоды, когда возникает обострение и периоды, когда симптомы затухают или не выявляются — стадия ремиссии. Язвенный колит может обостряться без явной причины, однако чаще это происходит под воздействием стресса, неправильного питания и приёме некоторых лекарств.
Осложнения неспецифического язвенного колита
Местные осложнения
К местным осложнениям относятся:
- перфорация;
- токсическая дилатация (расширение) толстого кишечника;
- обильное кишечное кровотечение;
- колоректальный рак.
Системные осложнения
Проявляются внекишечными симптомами, причина которых до сих пор не изучена. Чаще поражаются ротовая полость, кожа, суставы.
К системным осложнениям относятся:
- узловатая эритема (поражение кожи и подкожной клетчатки);
- гангренозная пиодермия (поражение кожи крупными болезненными язвами);
- эписклерит (поражение эписклеральной ткани глаза);
- артропатия (поражение суставов);
- анкилозирующий спондилит (воспаление суставов позвоночника);
- поражения печени (повышение трансаминаз крови, гепатомегалия);
- первичный склерозирующий холангит (сужение просвета желчных протоков в результате воспаления).
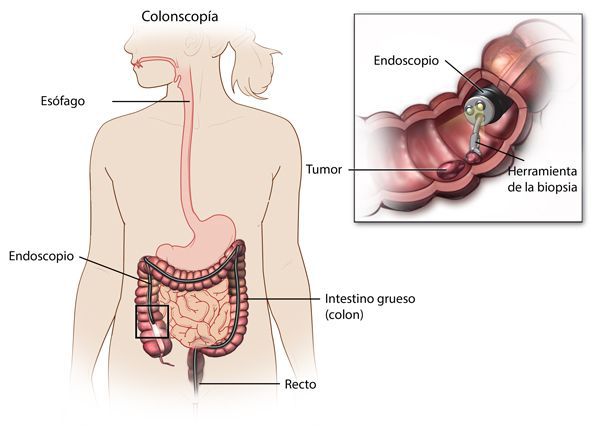
Диагностика неспецифического язвенного колита
При диагностике в первую очередь оценивается клиника заболевания, анамнез, производится осмотр с обязательным пальцевым исследованием прямой кишки.
Наиболее важными в диагностике язвенного колита являются эндоскопические методы исследования: ректороманоскопия, колоноскопия с биопсией. Так же для уточнения диагноза применяются ирригоскопия, МСКТ-колоноскопия.
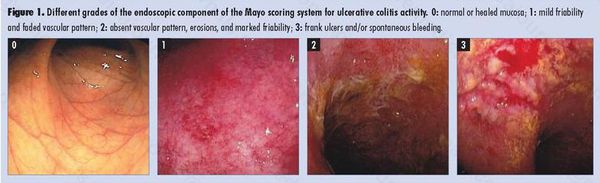
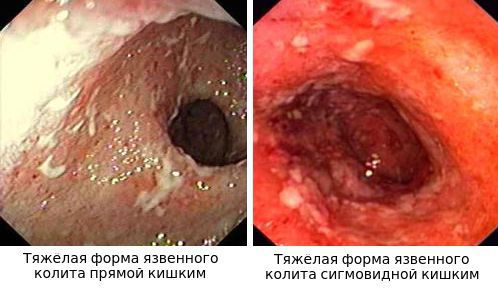
По эндоскопической картине можно определить степень воспаления толстого кишечника. Существуют четыре степени воспаления кишечника:
- При I степени наблюдается отёчность слизистой оболочки, гиперемия, сглаженность или отсутствие сосудистого рисунка, определяются точечные кровоизлияния, слизистая ранима, контактно кровоточит.
- При II степени добавляется зернистость, могут присутствовать эрозии, фиброзный налёт на стенках кишки.
- При III степени эрозии сливаются между собой, образуются язвы, в просвете кишки гной и кровь.
- При IV степени, помимо вышесказанного, появляются псевдополипы, состоящие из грануляционной ткани.
Язвы не проникают глубже подслизистого слоя.
При рентгенологическом исследовании определяется:
- отсутствие гаустр (мешкообразных выпячиваний стенки толстой кишки);
- сглаженность контуров;
- изъязвления, отёк, зубчатость, двойной контур;
- утолщение слизистой и подслизистой оболочек;
- преимущественно продольные и грубые поперечные складки;
- воспалительные полипы.
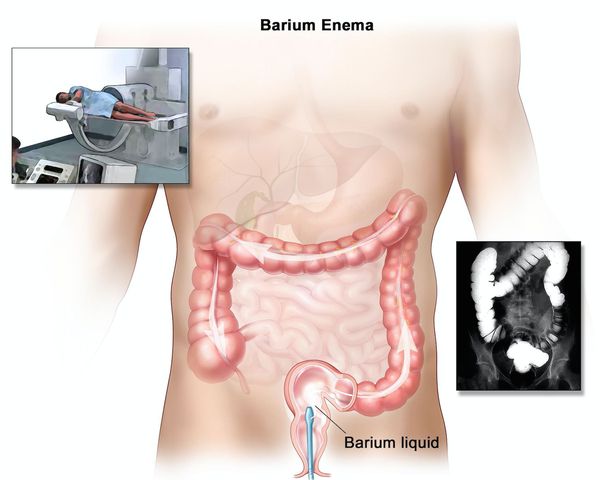
Ирригоскопия помогает не только в диагносте язвенного колита, но и в выявлении серьёзных осложнений, таких как токсическая дилатация (чрезмерное расширение просвета толстой кишки).
Дифференциальный диагноз:
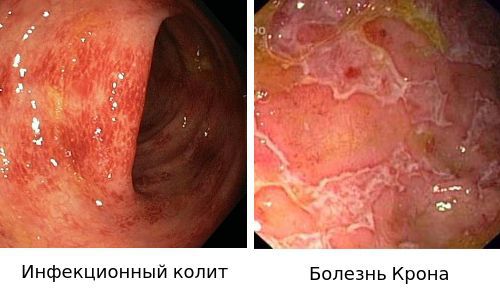
- Для подтверждения диагноза «Инфекционный колит» используют бактериологическое исследование.
- Диагноз «Болезнью Крона» ставится на основании эндоскопической картины и гистологического исследования биоптата слизистой.
- Ишемический колит.
Лечение неспецифического язвенного колита
Тактика зависит от локализации поражения и тяжести течения. При дистальных формах заболевания течение обычно лёгкое, поэтому больные могут лечиться в амбулаторных условиях. Тотальное или левостороннее поражение чаще имеет тяжёлое течение, поэтому требует госпитализации и лечения в условиях стационара.
Диета
Назначаются диеты № 4, 4Б, 4В по Певзнеру. Цель диеты — уменьшить воспаление, бродильные и гнилостные процессы в кишечнике, нормализовать функции кишечника и других органов пищеварения. Блюда жидкие, полужидкие, протёртые, сваренные в воде или на пару. Исключены очень горячие и холодные блюда.
Разрешённые при язвенном колите продукты:
- сухари, супы слизистой консистенции, сваренные на обезжиренном мясном, рыбном бульоне или овощном отваре, с хорошо проваренными крупами, лапшой или вермишелью, допускается добавление фрикаделек;
- нежирное мясо и рыба;
- тщательно проваренные каши;
- фруктовые пюре;
- свежий протёртый творог;
- сахар в маленьких дозах;
- желе и кисели из черники, кизила, черемухи, айвы, груш;
- крепкий черный чай, можно с лимоном, отвар из шиповника, черной смородины, черники и черемухи;
- паровой омлет, яйца, сваренные вкрутую; сливочное масло.
Запрещенные при язвенном колите продукты:
- сдоба и кондитерские изделия;
- чёрный хлеб;
- мясные и рыбные жирные бульоны;
- колбасы, солёная и копчёная рыба, консервы;
- алкоголь;
- кофе;
- молоко;
- газированные сладкие напитки;
- свежие овощи и фрукты;
- перловая и пшеничная каши, бобовые.
Консервативная терапия
К консервативной терапии относятся:
- аминосалицилаты, препараты 5-аминосалициловой кислоты (5-АСК, месалазин);
- кортикостероиды;
- иммунодепрессанты;
- билогическая терапия.
Аминосалицилаты являются препаратами первой линии и применяются в первую очередь. Для купирования атаки язвенного колита обычно требуется 3-6 недель терапии по 1-2 г/кг в сутки. После этого проводится противорецидивное лечение сульфасалазином (3 г/сут) или месалазином (2 г/сут).
При дистальном поражении (проктит) отдаётся предпочтение формам препарата в виде свечей. При левостороннем поражении — препаратам в форме пены для ректального применения. При тотальном поражении используют таблетированные формы препаратов.
При лечении данными препаратами ремиссия достигается в 74-81 % случаев.
Наиболее выраженным и эффективным противовоспалительным средством являются глюкокортикоиды.
Основными показаниями для лечения глюкокортикоидами являются:
- острое течение тяжёлой и среднетяжёлой степени;
- тяжёлое или среднетяжёлое левостороннее и тотальное поражение при наличии III степени воспаления по данным эндоскопического исследования;
- неэффективность или недостаточная эффективность лечения аминосалицилатами при хроническом течении заболевания.
При остром тяжёлом течении назначают внутривенное введение глюкокортикоидов (преднизолона не менее 120 мг/сут) 4-6 раз в день. Обязательно проводится коррекция водно-электролитного баланса, переливание компонентов крови, гемосорбция. Через неделю после внутривенного введения переходят на приём преднизолона внутрь. За это время проводится гастроскопия для исключения язвенной болезни желудка и двенадцатиперстной кишки.
При среднетяжёлой форме можно ограничиться пероральным приёмом преднизолона. Обычно преднизолон назначается в дозе 1,5-2 мг/кг массы тела в сутки. Максимальная доза 100 мг (у лиц пожилого возраста 60 мг).
Если отсутствуют побочные эффекты, то приём продолжают ещё 10-14 дней, затем снижают дозу на 10 мг каждые 10 дней. С 30-40 мг переходят на однократный приём преднизолона. С 30 мг дозу снижают по 5 мг в неделю. Обычно курс гормональной терапии составляет от 8 до 12 недель. Параллельно с гормонотерапией применяют аминосалицилаты до полной отмены гормонов.
При проктите применяются глюкокортикоиды ректально в микроклизмах. Обычно для этого используют гидрокортизон, применяют после дефекации 2 раза в день.
Побочные эффекты гормонотерапии:
- отёки; ;
- остеопороз;
- различные вегетативные расстройства;
- может способствовать развитию язвы желудка, а, как следствие, может возникнуть желудочно-кишечное кровотечение.
Современным глюкокортикоидом является буденофальк (содержащий будесонид). Суточная доза составляет 3 мг будесонида (1 капсула) 4-6 раз в сутки.
При лечении глюкокортикоидами может возникнуть гормональная зависимость или даже гормонорезистентность, которая формируется у 20-35 % больных тяжёлым язвенным колитом. Гормональная зависимость — это ответ организма на лечение глюкокортикоидами, при котором возобновляется воспалительный процесс после снижения дозировки.
При отсутствии эффекта от гормональной терапии назначают препараты, обладающие иммуносупрессивным действием, а также биологическую терапию. Основными из них являются 6-меркаптопурин и азатиоприн — это препараты первой линии. Они помогают уменьшить дозу гормонов и отменить их в 62-71 % случаев. Лечение обычно начинают вместе с гормонотерапией. Максимальная суточная доза — 150 мг. Незначительное количество побочных эффектов, по сравнению с глюкокортикоидами, позволяет применять препарат на протяжении многих лет.
Также существует аналогичный препарат — метотрексат, который применяется при непереносимости азатиоприна или для ускорения лечебного эффекта. Внутрь или внутримышечно по 30 мг в неделю. Эффект наступает через 2-4 недели
Если отсутствует эффект от азатиоприна и 6-меркаптопурина, применяют препараты второй линии — это инфликсимаб и циклоспорин А.
При отсутствии эффекта от второго введения инфликсимаба и 7-дневного курса циклоспорина А показано хирургическое лечение.
Противорецидивное лечение
После купирования острых воспалительных процессов, назначают противорецидивную терапию аминосалицилатами на срок до 6 месяцев. В случае успешного лечения и отсутствии клинических и эндоскопических признаков заболевания, терапию отменяют.
В случае нестабильного эффекта от противорецидивного лечения терапию продлевают дополнительно сроком на 6 месяцев.
При неэффективности монотерапии аминосалицилатами добовляют к лечению иммуносупрессоры (азатиоприн или 6-меркаптопурин) и гормоны.
Пациентам с язвенным колитом, получающих консервативную терапию, необходимо постоянное наблюдение врача, регулярное эндоскопическое исследование с биопсией.
Хирургическое лечение
По статистике хирургическое лечение показано больным в 11-22 % случаев. Единственным способом радикального хирургического лечения язвенного колита является колпроктэктомия, то есть удаление всей толстой кишки. Основными показаниями к хирургическому лечению являются:
- отсутствие эффекта от консервативного лечения;
- развитие осложнений язвенного колита (кровотечение, перфорация, рак, токсическая дилатация толстого кишечника).
Послеоперационные осложнения
Возникают у ослабленных пациентов на фоне тяжёлого течения заболевания:
- эвентрация (выпадение кишечника через дефект в брюшной стенке );
- несостоятельность швов кишечных стом;
- серозный перитонит (воспаление брюшины);
- полисерозит;
- абсцессы брюшной полости;
- пневмония.
Особенности лечения в зависимости от формы и течения
Левосторонний колит или проктит низкой активности: свечи и пена салофальк.
Колит умеренной активности или распространённый: салофальк в таблетках, глюкокортикоиды.
Тяжёлое течение: салофальк в таблетках, глюкокортикоиды, инфузионная терапия, препараты железа, переливание плазмы и эритроцитарной массы, колпроктэктомия (удаление всей толстой кишки с формированием постоянной илеостомы — отверстия в брюшной полости, к которому прикрепляют калоприёмник).
Фульминантный колит: лечение такое же как и при тяжёлом течении.
Прогноз. Профилактика
При несвоевременном хирургическом лечении в послеоперационном периоде присоединяются другие осложнения в 59-81 % случаев, а летальность составляет от 11 до 49 %. При хирургическом лечении до возникновения тяжёлых кишечных осложнений (перфорация, токсическая дилатация и т. д.) эти цифры снижаются до 8-12 % и 0,5-1,5 % соответственно.
Таким образом, правильная диагностика, рациональная консервативная терапия и своевременное хирургическое лечение помогают добиться хороших результатов. В таком случае прогноз благоприятный. Но, в связи с длительным периодом нетрудоспособности, многие пациенты нуждаются в медико-социальной экспертизе и оформлении инвалидности.
Язвенный колит неуточненный (K51.9)
Неспецифический язвенный колит (НЯК) — это хроническое рецидивирующее воспалительное заболевание кишечника неустановленной этиологии, которое характеризуется наличием диффузного воспалительного процесса в слизистой оболочке толстой кишки.
Примечание. Термин «неспецифический язвенный колит», отражающий не только клиническую сущность заболевания, но и идиопатический характер воспаления слизистой оболочки кишки, применяют только в отечественной литературе. В иностранной литературе для обозначения данного заболевания используют термин «язвенный колит». Вместе с тем, следует отметить, что язвенный характер поражения слизистой оболочки толстой кишки, подчеркнутый в названии заболевания, не является обязательным условием для постановки подобного диагноза.

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
С целью правильной клинической интерпретации и разработки оптимальной программы лечения конкретного пациента, каждый клинический случай заболевания следует оценивать по локализации и протяженности воспалительного процесса в толстой кишке, характеру течения и тяжести обострения заболевания.
Классификация неспецифического язвенного колита по распространенности поражения:
4. Тотальный колит.
Обычно заболевание начинается с поражения прямой кишки (дистальный колит), затем воспалительный процесс распространяется по восходящей на остальные отделы толстой кишки. Примерно в 80% случаев воспалительный процесс поражает толстую кишку только до селезеночного изгиба (левосторонний колит). У остальных больных поражение распространяется на поперечно-ободочную, а затем и на восходящую кишку (субтотальный или тотальный колит).
Для оценки тяжести атаки заболевания наиболее проста и удобна в практической деятельности клинициста классификация по Трулав и Виттс (1955). Данная классификация позволяет различать выраженность обострения по степени тяжести, что определяет различие лечебных подходов в каждом конкретном случае.
| Симптомы | Легкий | Среднетяжелый | Тяжелый |
| Частота стула в сутки | ≤ 4 | 4-6 | >6 |
| Примесь крови в стуле | Незначительная | Умеренная | Значительная |
| Лихорадка | Отсутствует | Субфебрильная | Фебрильная |
| Тахикардия | Отсутствует | ≤ 90 в минуту | >90 в минуту |
| Уровень гемоглобина | >110 г/л | 90-100 г/л | |
| СОЭ | ≤ 30 | 30-35 | >35 мм/ч |
| Лейкоцитоз | Незначительный | Умеренный | Выраженный со сдвигом формулы |
| Похудание | Отсутствует | Незначительное | Значительное |
| Симптомы мальабсорбции | Отсутствуют | Незначительные | Выраженные |
Существует определенная корреляция между распространенностью воспалительного процесса в толстой кишке и тяжестью обострения заболевания. Например, тяжелые атаки возникают почти в половине случаев при тотальном колите и значительно реже при левостороннем.
1. Рецидивирующее течение. Клинически рецидивирующая форма протекает с чередованием различных по продолжительности периодов атак заболевания и фаз ремиссии. О часто-рецидивирующей форме НЯК свидетельствуют повторные обострения заболевания (2 раза в год или чаще) и короткие периоды ремиссии.
2. Непрерывное течение (обострение два раза в год и чаще), при котором не удается достичь клинической и эндоскопической ремиссии в течение длительного времени. Диагностируют примерно у каждого десятого пациента.
3. Фульминантая форма — наиболее часто встречается при клинической манифестации заболевания; характерно тяжелое течение и развитие осложнений.
В Российской Федерации выделяют следующие формы заболевания:
1. По течению: молниеносное, острое, хроническое рецидивирующее (повторные обострения), непрерывное, рецидивирующее (обострение более 6 месяцев при условии адекватного лечения).
2. По протяженности процесса: дистальная (прямая и сигмовидная кишка), левосторонняя (до селезеночного изгиба), субтотальная (до печеночного изгиба), тотальная (панколит) формы.
3. По степени тяжести: легкая, среднетяжелая, тяжелая формы.
4. По активности процесса: минимальная, умеренная, максимальная.
5. По фазам заболевания: обострение, ремиссия.
Этиология и патогенез
В патогенезе воспалительных заболеваний кишечника доказана ведущая роль аутоиммунного компонента, однако конкретные антигены, инициирующие иммунный ответ, не идентифицированы. Этот фактор отличает воспалительные заболевания кишечника и в частности НЯК от прочих заболеваний пищеварительного тракта, при которых четко установлено наличие специфического антигена, вызывающего развитие иммунной аутоагрессии (аутоиммунные гепатиты, хеликобактерный гастрит и т.д.). Поскольку при анализе выявляется частая внутрисемейная заболеваемость, важное значение в настоящее время придают генетической предрасположенности. Воспалительные реакции при НЯК в основном связаны с избыточным количеством цитокинов макрофагального происхождения (фактора некроза опухоли) и дефицитом некоторых противовоспалительных цитокинов.
Эпидемиология
Возраст: преимущественно от 10 до 65 лет
Признак распространенности: Редко
Соотношение полов(м/ж): 0.7
Данные о частоте воспалительных заболеваний кишечника варьируют в широких пределах. В среднем ежегодно выявляют от 7 до 15 новых случаев неспецифического язвенного колита на 100 000 населения. По разным данным, заболеваемость составляет от 150 до 250 на 100000 населения.
Заболевание наиболее распространено в странах Северной Европы, США и Канаде. В России заболеваемость язвенным колитом составляет 2-3 случая на 100 тыс. жителей, что существенно ниже, чем в других странах Европы и в США. В связи с улучшением диагностических возможностей, в последнее время отмечается значительное увеличение частоты регистрации НЯК.
НЯК манифестирует чаще в молодом возрасте. 20-25% всех случаев язвенного колита возникают у лиц в возрасте 20 лет или моложе. Язвенный колит редко встречается у лиц моложе 10 лет и распространенность его в детском возрасте составляет 2:100000. В последние годы отмечается тенденция к увеличению количества случаев заболевания (особенно изолированного язвенного проктита) в более старших возрастных группах. Таким образом, отмечаются два пика заболеваемости — в 15-25 и в 55-65 лет.
Соотношение мужчин и женщин среди заболевших составляет 1,4:1 соответственно.
Распространенность НЯК, помимо места проживания, связана также с расовым и этническим характером населения. Например, среди афроамериканского населения США заболеваемость ниже, чем у белого населения страны, а распространенность НЯК среди евреев-ашкенази более чем в 3 раза выше по сравнению с прочим населением стран Европы и Америки.
Язвенный колит диагностируется в среднем в 3 раза чаще, чем болезнь Крона.
Факторы и группы риска
— перенесенный в детстве паротит;
— кишечные инфекции;
— возраст: первый пик заболеваемости — 20-39 лет;
— семейная предрасположенность: у родственников первой линии в 30-100 раз чаще;
— белая раса (особенно еврейская национальность);
— отказ от курения (частота развития НЯК выше у некурящих и у бросивших курить, чем у курящих); обусловлено ли защитное действие никотином или чем-либо еще — неизвестно.
Клиническая картина
Клинические критерии диагностики
диарея, слизистые выделения из прямой кишки, тенезмы, постепенное начало, лихорадка, вздутие живота, боль в животе, потеря веса, отеки ног, запор, гематохезия, сыпь
Cимптомы, течение
Основная масса больных НЯК предъявляет жалобы на наличие крови в кале — гематохезию, характер которой может меняться в зависимости от локализации воспалительного процесса в кишке. При дистальных поражениях толстой кишки (проктите) кровь чаще покрывает поверхность кала, а для более проксимальных поражений толстой кишки характерно смешение кала и крови. Данный признак имеет относительную значимость для приблизительной топической оценки поражения.
Диарея является вторым важным симптом НЯК. Частота стула может достигать 15-20 раз в сутки с, как правило, небольшим объемом каловых масс при каждой дефекации. При тяжелом течении в стуле практически отсутствуют каловые массы и он состоит из смеси крови, гноя и слизи.
Диарея имеет ночной характер. Это является важным диагностическим отличием диареи при воспалительных заболеваниях кишечника от диареи при синдроме раздраженной кишки.
Следует иметь в виду, что при НЯК у больных старших возрастных групп относительно часто встречаются и запоры, а при ювенильных формах обычно отмечают более высокую частоту диареи.
При высокой активности воспалительного процесса, прежде всего в прямой кишке, у больных появляются ложные позывы — тенезмы Тенезмы — ложные болезненные позывы к дефекации, например при проктите, дизентерии
. Нередко они мучительные и астенизирующие Астенизация — повышенная утомляемость, истощаемость, ослабление или утрата способности к продолжительному физическому или умственному напряжению человеческого организма
больного.
При НЯК отмечаются менее выраженные боли (по сравнению, например, с болезнью Крона), которые локализуются чаще всего в левой подвздошной области. В случае тотального поражения толстой кишки боли могут иметь диффузный характер.
У больных с тяжелыми формами НЯК наблюдается похудание, хотя данный признак считают более характерным для болезни Крона.
Внекишечные проявления воспалительных заболеваний кишечника могут присутствовать как при НЯК, так и при болезни Крона. Внекишечные проявления могут быть связаны с основным процессом в кишечнике, а также выступать как побочный эффект лечения или появляться в результате сочетания случайных факторов. Частота внекишечных поражений, по данным различных авторов, варьирует от 5 до 20%. Подобные проявления обычно сочетаются с наиболее тяжелыми формами заболеваний.
Внекишечные проявления воспалительных заболеваний кишечника могут предшествовать развитию клинически выраженных кишечных симптомов и в определенные периоды заболевания выступать на первый план. Это вызывает определенные диагностические трудности в правильной клинической интерпретации подобных изменений. Требуется умение выявить связь между внекишечными проявлениями и минимально выраженными изменениями кишки.
Внекишечные проявления воспалительных заболеваний кишечника
1. Связанные с активностью процесса в кишечнике:
1.1 Кожные изменения часто встречаются при активных формах. При данных поражениях аутоиммунные комплексы оседают в глубоких слоях дермы и обуславливают развитие гиперергической (чрезмерной) реакции и воспаления.
1.1.1 Узловатая эритема — выступающий, горячий при пальпации, гиперемированный участок кожи; наиболее частая локализация — поверхность голеней.
1.2 Поражения полости рта — о чень часто встречаются при болезни Крона (до 30%) и несколько реже при НЯК :
1.3 Поражения суставов — часто сочетаются с описанными выше кожными изменениями. Голеностопные и коленные суставы поражаются чаще, чем локтевые и тазобедренные, а также мелкие суставы кистей и стоп. При рентгенологическом исследовании, как правило, не удается обнаружить выраженную деструкцию суставных тканей, несмотря на наличие жалоб на боли в суставах и ограничение подвижности в них.
1.4 Поражения глаз (наиболее часто возникают при активных формах заболевания, нередко в сочетании с поражениями суставов и узловатой эритемой) :
3. Непосредственно не связанные с проявлениями основного заболевания:
Аутоиммунные гепатиты при НЯК выявляют у 1-5% больных. Наиболее часто возникает необходимость дифференцировать аутоиммунные гепатиты от первичных склерозирующих холангитов. Характерными чертами аутоиммунных гепатитов являются сочетание с другими аутоиммунными заболеваниями, повышенный титр иммунологических маркеров в сыворотке крови (антитела к гладкой мускулатуре, антинуклеарные антитела). Клинические и лабораторно-инструментальные признаки первичного склерозирущего холангита и аутоиммунного гепатита в ряде случаев сочетаются (синдром аутоиммунного перекреста).
Существует принципиальное различие лечебных подходов при данных заболеваниях: при первичном склерозирующем холангите требуется назначение препаратов урсодезоксихолевой кислоты и при необходимости направление больных на пересадку печени; при аутоиммунном гепатите необходимо назначение глюкокортикоидов.
При воспалительных заболеваниях кишечника нередко возникает желчнокаменная болезнь, связанная с нарушением рециркуляции желчных кислот вследствие диареи.
Развитие панкреатита при воспалительных заболеваниях кишечника часто является результатом влияния препаратов, назначенных для лечения основного заболевания. Редко панкреатит может носить аутоиммунную природу или возникать вследствие первичного склерозирующего холангита.
Воспалительные поражения сосудов при при воспалительных заболеваниях кишечника могут проявляться в форме поражения крупных артерий (артериит Такаясу) или микрососудистого русла (системная красная волчанка и другие коллагенозы).
Если у больных НЯК выявляется гемолитическая анемия, следует дифференцировать ее лекарственный генез от аутоиммунной природы в рамках внекишечных проявлений основного заболевания.
Диагностика
Во многих случаях у пациентов с воспалительными заболеваниями кишечника отмечается наличие длительного периода с момента появления первых симптомов заболевания до момента установления правильного диагноза. Это может быть обусловлено многообразием клинических проявлений заболевания, необходимостью проведения сложной дифференциальной диагностики и такой субъективной причиной, как недостаточное знание врачами клинической картины заболевания.
При физикальном обследовании больных НЯК необходимо комплексное и планомерное исследование всех органов и систем организма. Физикальное обследование органов брюшной полости обязательно должно включать пальцевое исследование толстой кишки (высокий риск появления колоректальной карциномы).
2. УЗИ применяют при НЯК для динамического изучения выраженности воспалительных изменений в разных участках толстой кишки и контроля эффективности лечения (показателями эффективности служат уменьшение толщины воспалительно измененной стенки кишки, увеличение диаметра кишечного просвета).
Лабораторная диагностика
В настоящее время не существует строго патогномоничных лабораторных тестов для первичной диагностики воспалительных заболеваний кишечника, в частности для проведения дифференциальной диагностики НЯК с болезнью Крона.
Цели проведения лабораторных исследований:
— оценка активности заболевания;
— своевременное распознавание внекишечных проявлений НЯК (например, первичного склерозирующего холангита) или осложнений;
— оценка динамики заболевания и эффективности проводимого лечения;
— дифферен
— осуществление лекарственного мониторинга в связи с назначением пациентам длительных курсов поддерживающей медикаментозной терапии.
Перечень лабораторных тестов
Лабораторные исследования могут быть использованы в основном для оказания помощи, чтобы исключить другие диагнозы и оценки состояния питания пациента. Однако серологические маркеры могут помочь в диагностике воспалительных заболеваний кишечника.
2.1 Признаком первичного склерозирующего холангита может служить активность щелочной фосфатазы более 125 U/L. Исследование прочих ферментов, (трансаминаз, амилазы и др.) также способно дать объективное представление о функциональном состоянии печени, поджелудочной железы, что очень важно для исключения угрозы развития внекишечных осложнений (см. также «Холангит» — K83.0).
2.2 При нарушении процессов всасывания в кишечнике, выявляют изменение в сыворотке крови нормального содержания микроэлементов (магний, калий), альбумина, витаминов и других важнейших биологических веществ. Таким образом, важным элементом оценки трофологического статуса больных является исследование показателей белкового, углеводного, жирового обмена.
2.3 Об активности процессов воспаления судят также по комплексу лабораторных показателей, включающих уровни острофазовых белков в сыворотке крови:
— С-реактивного белка (более 100 мг/л) — имеет важное значение, так как его уровень хорошо коррелирует с показателями клинической и эндоскопической активности заболевания;
— α1-антихимотрипсина;
— иммуноглобулинов.
3. Уровень рАNСА (перинуклеарных антинейтрофильных цитоплазматических антител) с высокой частотой повышается при НЯК. Данное исследование имеет важное значение в дифференциальной диагностике НЯК и болезни Крона. Нахождение ANCA при НЯК имеет чувствительность 50%, специфичность — 94%. При болезни Крона ANCA определяется только у 40% пациентов.
Антисахаромицетные антитела (ASCA) более характерны для болезни Крона, но в 12% случаев обнаруживаются и при НЯК.
Одновременное определение pANCA и ASCA позволяет с точностью до 95% дифференцировать НЯК и болзень Крона.
4. Определение группы крови и резус-фактора, показателей коагулограммы (фибриноген, тромбиновое время и т.д.).
5. Копрология:
— выявление наличия гельминтов и их яиц;
— оценка наличия и степени выраженности гематохезии в процессе наблюдения больного;
— бактериологическое исследование кала — для исключения инфекционного характера заболевания на первоначальном этапе обследования;
— исследование кала на токсин С. difficile ввиду высокой частоты развития у больных НЯК антибиотикоассоциированного колита на фоне лечения антибиотиками.
Дифференциальный диагноз
Заболевание, вызванное энтерогеморрагическими штаммами кишечной палочки, имеет острое течение, которое сопровождается тяжелой водной диареей (выделения из кишечника могут иметь примесь крови) и выраженными абдоминальными болями. При эндоскопическом исследовании толстой кишки выявляют неспецифичные геморрагические изменения различной степени выраженности. Таким образом, микробиологические методы исследования играют решающую роль.
При дифференциальной диагностике необходимо исключить амёбную дизентерию, симптомы которой (диарея, гематохезия, признаки интоксикации) очень похожи на выраженную атаку НЯК. Картина изменений слизистой оболочки при амёбной дизентерии также напоминает таковую у больных НЯК и включает поверхностные язвы и воспалительные полипы. Для постановки правильного диагноза требуется проведение исследования на наличие трофозоитов (вегетативных форм амёб) в кале или определение соответствующих антител в сыворотке крови иммунологическими методами.
У больных с иммунодефицитными состояниями (ВИЧ-инфицированные; принимающие глюкокортикоидную или цитостатическую терапию) затруднена дифференциальная диагностика НЯК с различными оппортунистическими инфекциями (цитомегаловирусная, грибковая инфекции, которые протекают с тяжелыми воспалительными поражениями дистальных отделов толстой кишки). Дифференциация проводится на основе всего комплекса клинических и микробиологических данных.
Течение тяжелых форм антибиотикоассоциированного колита сопровождается выраженной диареей, возможно наличие гематохезии, лихорадки, симптомов интоксикации. Эндоскопическое исследование кишечника на фоне воспалительных изменений слизистой оболочки не позволяет выявить характерные псевдомембраны, поэтому его результаты не могут однозначно свидетельствовать в пользу правильного диагноза. Ведущую роль имеют изучение анамнеза заболевания (связь с проводимой или предшествующей антибиотикотерапией) и результаты исследования кала на токсин С. difficile.
Лимфоцитарный и коллагеновый колиты клинически характеризуются обильной водной диареей (до 4-6 л в сутки). При постановке диагноза (помимо особенностей клинической картины и отсутствия визуально определяемых изменений слизистой оболочки кишечника) ведущее значение имеет гистологическое изучение биопсийного материала. При лимфоцитарном колите обнаруживается значительное число межэпителиальных лимфоцитов. При коллагеновом колите выявляется субэпителиальное гомогенное отложение коллагеновых волокон.
Дифференциальная диагностика НЯК с болезнью Крона (БК) имеет важное значение. Это обусловлено наличием различных лечебных подходов при этих двух заболеваниях и разной частотой возникновения осложнений. Так, при длительном течении НЯК существует высокая вероятность развития колоректального рака, а при БК — возникновения лимфом. При НЯК методом кардинального излечения заболевания выступает колэктомия , при БК воспалительный процесс поражает все отделы пищеварительного тракта.
При дифференциальной диагностике н еобходимо оценивать всю сумму клинических и параклинических критериев. В 10-15% всех случаев воспалительных заболеваний кишечника невозможно провести достоверное разграничение НЯК и БК. В этой ситуации данные клинические случаи выделяют в группу недифференцированного колита (см. «Неинфекционный гастроэнтерит и колит неуточненный» — K52.9).
Дифференциальная диагностика неспецифического язвенного колита и болезни Крона (Дамианов И., 2006)
| Признак | НЯК | БК |
| Локализация поражений | Преимущественно в дистальной части ободочной кишки. Диффузное поражение | В проксимальной части ободочной кишки. Очаговое поражение: язвы чередуются с участками нормальной слизистой оболочки |
| Поражение подвздошной кишки | Редко (ретроградный илеит) | Часто (80% случаев) |
| Кишечная стенка | Истончена | Утолщена и уплотнена |
| Просвет кишки | Иногда расширяется (токсический мегаколон в 10% случаев) | Сужен (рентгенологические признаки «струны» или «шланга») |
| Слизистая оболочка | Легко повреждается, содержит эрозии и поверхностные язвы | Повреждена глубокими узкими язвами, придающими ей вид «булыжной мостовой» |
| Воспаление | Ограничено слизистой оболочкой | Распространяется на всю стенку |
| Гранулёмы | Отсутствуют | Имеются в 50% случаев |
| Серозная оболочка | Гладкая, неизмененная | Воспаление |
| Спайки | Есть | Нет |
| Параректальные процессы и свищи | Отсутствуют | Имеются в 50% случаев |
| Изъязвления других отделов ЖКТ (например, ротовой полости, слизистой оболочки желудка) | Нет | Встречаются в 1-5% случаев |
| Злокачественный рост | Около 10% случаев | Около 1% случаев |
Осложнения
К собственно осложнениям неспецифического язвенного колита относятся:
— острая токсическая дилатация толстой кишки;
Наиболее частыми осложнениями считаются токсическая дилатация толстой кишки и ее перфорация Перфорация — возникновение сквозного дефекта в стенке полого органа.
.
Диагностика токсической дилатации толстой кишки (токсический мегаколон) основана, прежде всего, на клинической констатации наличия токсического состояния у больного с тяжелой формой НЯК. Симптомами развития токсического мегаколона считаются расширение кишки более 5-6 см, постоянное наличие в ней воздуха, а также любые два из четырех приведенных ниже признаков:
— тахикардия более 100 уд./мин.;
— температура более 39 о С;
— лейкоцитоз более 10*10 9 /л;
— гипоальбуминемия менее 30 г/л.
Расширение толстой кишки является отражением ее тяжелого трансмурального воспаления с развитием стойкого паралича гладкомышечных клеток. Нередко острая токсическая дилатация развивается при присоединении к идиопатическому воспалению кишечника антибиотикоассоциированного колита, при проведении диагностических манипуляций (ирригоскопии или колоноскопии), вследствие неверного назначения той или иной симптоматической терапии.
«Токсический мегаколон» следует отличать от «врожденного мегаколона» (болезнь Гиршпрунга) и «острого нетоксического мегаколона» (синдром Огилви).
Перфорация кишечника наиболее часто развивается на фоне предшествующей токсической дилатации толстой кишки. Важнейшее клиническое проявление перфорации — внезапное ухудшение общего состояния больного (усиливаются симптомы интоксикации, больной заторможен). При этом на фоне первоначально тяжелого состояния пациента усиление болей может отсутствовать. Диагноз подтверждается при обнаружении свободного воздуха в брюшной полости при проведении срочного рентгенологического исследования.
Примечание. Следует отличать от осложнений разнообразные внекишечные проявления НЯК (согласно классификации H.J. Hodgson, 1992 г.):
1. Связанные с острым воспалением в кишечнике (поражение кожи и слизистой полости рта, периферические артриты, поражения глаз).
2. Ассоциированные состояния (болезни печени, анкилозирующий спондилит, патология бронхолегочной, сердечно-сосудистой систем).
4. Медикаментозно-индуцированные состояния.
Подробнее см. в разделе «Клиническая картина».
Лечение
Диета. Эффективность какой-либо диеты при НЯК не установлена. Питание должно быть сбалансированным и полноценным для коррекции имеющихся дефицитов энергии, белка и микроэлементов.
Медикаментозное лечение назначается с учетом выраженности обострения и локализации процесса. Цели лечения:
Лечение тяжелого обострения
1. Глюкокортикоиды широко применяют в терапии атак НЯК в течение более 50 лет. Одновременно с этим доказана неэффективность данной группы препаратов в поддержании клинической ремиссии.
При высокой активности заболевания целесообразно начинать лечение с парентерального введения преднизолона в дозе 240-300 мг/сутки. При достижении клинического эффекта переходят на пероральное введение препарата (40-50 мг/сутки). После достижения клинического эффекта начинают снижение доз преднизолона (оптимальная скорость уменьшения дозы — 5 мг в неделю). При этом следует оценить степень клинико-эндоскопической регрессии заболевания, а также вероятность развития побочных эффектов гормональной терапии.
Из глюкокортикоидных препаратов со сниженным системным действием показал эффективность при воспалительных заболеваниях кишечника только будесонид. Его назначают в дозе 9 мг/сутки в случае относительно невысокой активности обострения и если присутствуют опасения быстрого развития побочных эффектов глюкокортикоидной терапии (остеопороз, гипергликемия).
2. Иммуносупрессоры/антицитокины. При отсутствии выраженного клинического эффекта в течение 6-8 дней от начала парентерального введения преднизолона следует рассматривать вопрос о внутривенном или пероральном назначении циклоспорина в дозе 4-5 мг/кг или инфликсимаба в дозе 5-10мг/кг массы тела. Примерно в половине случаев стероидорезистентных форм заболевания циклоспорина позволяет купировать обострение. Данный препарат имеет выраженное гепато- и нефротоксическое воздействие, поэтому во время лечения необходимо проводить тщательный лекарственный мониторинг. Инфликсимаб является препаратом биологического происхождения, связывающим фактор некроза опухоли. Контролированные исследования подтверждают его высокую эффективность при лечении тяжелых стероидорезистентных форм заболевания. На фоне лечения удавалось добиться не только индукции клинической ремиссии, но и регрессии воспалительных изменений слизистой оболочки толстой кишки. Инфликсимаб можно использовать и при поддерживающей терапии заболевания.
4. Хирургическое лечение применяется при неэффективности консервативных мероприятий при тяжелой атаке НЯК.
Показания к операции:
— абсолютные: перфорация толстой кишки, массивное кишечное кровотечение, рак толстой кишки, токсический мегаколон при неэффективности консервативной терапии в течение 12-24 часов;
— относительные: выраженные клинические проявления при НЯК, резистентном к консервативной терапии; дисплазия слизистой оболочки толстой кишки при длительном стаже заболевания (20 лет и более); задержка роста в детском и юношеском возрасте; внекишечные проявления.
При при наличии только относительных показаний к операции необходимо информировать больных о возможных положительных и отрицательных аспектах хирургического лечения.
Собственно операция представляет из себя субтотальную колэктомию с наложением илеостомы или формированием подвздошно-анального кармана. Обе методики имеют свои преимущества и недостатки.
Лечение обострений с умеренной активностью
В лечении легких и среднетяжелых обострений НЯК широко применяются препараты 5-АСК — месалазин (осакол, пентаса), сульфасалазин, олсалазин (дипентум), балсалазин (колазал). В период обострения обычно назначают 2,5-3 г препарата в сутки, после индукции клинической ремиссии дозу препарата снижают. Препараты 5-АСК при среднетяжелой атаке заболевания целесообразно комбинировать с назначением глюкокортикоидов внутрь.
Лечение обострений дистальных форм НЯК
Топические препараты 5-АСК в виде клизм или суппозиториев можно использовать в качестве монотерапии при легких и среднетяжелых обострениях язвенного проктита. Следует иметь в виду, что суппозитории обеспечивают попадание лекарственного препарата только в пределах прямой и лишь самых начальных отделов сигмовидной кишки.
При наличии проктосигмоидита целесообразно использовать топические препараты на основе пены или лекарственные формы в виде клизм (последние обеспечивают наиболее глубокое попадание препарата).
Лечение левосторонних форм НЯК во многих случаях требует сочетанного применения топических и пероральных форм препаратов 5-АСК. Это предотвращает распространение воспалительного процесса на проксимальные отделы толстой кишки. При обострениях левостороннего колита топические препараты 5-АСК назначают дважды в сутки.
Роваза — 5-AСК в форме клизмы. Каждая клизма роваза содержит 4 грамма 5-AСК. Клизму делают обычно во время сна, чтобы у пациентов клизма сохранилась в течение ночи. Клизма содержит сульфит и не должна использоваться у пациентов с аллергией на сульфит. Если у пациента нет аллергии на сульфит, клизмы роваза безопасны и хорошо помогают.
Каназа — 5-AСК в форме свечи. Каждая свеча содержит 500 мг 5-AСК.
При более выраженной активности воспалительного процесса в левых отделах толстой кишки или при отсутствии клинического эффекта на терапию препаратами 5-АСК, рассматривают вопрос о назначении глюкокортикоидов: клизм или пены гидрокортизона (кортинема или кортифоам), топической формы будесонида. После клизмы пациент должен находиться на левом боку не менее чем 20 минут. В случаях сильных тенезмов, клизмы выполняют в коленно-локтевом положении пациента.
Поддерживающая терапия
Эффективные препараты для противорецидивной терапии НЯК — месалазин и сульфасалазин. Назначаются в дозе существенно меньшей, чем при лечении активной фазы заболевания: 1-2 г/сутки.
В настоящее время иммуносупрессоры (азатиоприн, меркаптопурин) широко применяют при неэффективности препаратов 5-АСК в противорецидивном лечении больных НЯК. Эффективная доза азатиоприна, наиболее широко применяемого в СНГ, составляет не менее 2 мг/кг массы больного в сутки. В первую неделю лечения пробная доза препарата обычно составляет 50 мг/сутки.
На фоне применения иммуносупрессоров необходимо проведение лекарственного мониторинга. На протяжении первого месяца лечения целесообразно еженедельно отслеживать показатели печеночных маркеров и клеточный состав крови. В дальнейшем контрольные анализы можно выполнять ежемесячно. Поскольку клинический эффект иммуносупрессорной терапии появляется только через 3-4 месяца после начала приема, в течение данного времени следует параллельно проводить иную поддерживающую терапию.
В случае неэффективности азатиоприна в программу поддерживающей терапии можно включить метотрексат (имеет меньшую эффективность в качестве поддерживающего препарата при НЯК). Метотрексат назначают 1 раз в неделю в дозе 25 мг внутримышечно. В последующем дозу препарата снижают до 7,5-15 мг. Схема лекарственного мониторинга соответствует таковой при назначении азатиоприна.
При неэффективности других схем поддерживающей терапии доказана возможность использования инфликсимаба (на основании результатов контролированных исследований). Препарат применяют внутривенно капельно через каждые 8 недель. В процессе отслеживают общее состояние пациента, печеночные маркеры, клеточный состав крови.
При дистальных формах язвенного колита по достижении клинической ремиссии топические препараты 5-АСК можно вводить первоначально 1 раз в сутки, затем через день или даже 1-2 раза в неделю.
Дополнительная терапия
1. Антибиотики. Применение антибактериальных препаратов широкого спектра действия целесообразно при наличии выраженной воспалительной реакции, угрозе развития токсической дилатации, многочисленных микроабсцессах слизистой оболочки толстой кишки. Особенно эффективно применение метронидазола и ципрофлоксацина. При терапии иммуносупрессорами, вследствие риска развития пневмоцистной пневмонии, по показаниям может назначаться триметоприм-сульфаметоксазол.
2. Применение лоперамида и холинолитиков (ломотил) при тяжелых формах НЯК, несмотря на временное некоторое улучшение субъективного состояния больного (уменьшение тенезмов, диареи), способно спровоцировать развитие тяжелых осложнений заболевания (запор, токсическая дилатация, перфорация толстой кишки). Применяются очень ограниченно, по строгим показаниям.
3. Пробиотики традиционно применяются в СНГ при нетяжелых формах заболевания в составе комплексной терапии, хотя эффективность данных средств в этом случае четко не доказана.
Прогноз
В связи со сложностью заболевания и рецидивирующим характером процесса, прогноз при неспецифическом язвенном колите затруднителен.
В одних случаях наблюдается ремиссия, сохраняющаяся годами, в других отмечаются часто повторяющиеся атаки. И в том, и в другом случае больные могут быть одного возраста, пола и с одинаковой степенью поражения толстой кишки.
Формы НЯК нередко переходят одна в другую. Ограниченное поражение прямой и сигмовидной кишок, обнаруженное у больного при первом обследовании, с развитием заболевания может постепенно захватывать вышележащие отделы толстой кишки и, наконец, всю кишку. Скорость распространения процесса увеличивается при усилении интенсивности болезни.
Прогноз при неспецифическом язвенном колите определяется тяжестью и распространенностью поражения, а также возрастом больных. Наиболее тяжелые атаки и безуспешность лечения наблюдаются у больных в возрасте до 20 и старше 60 лет. У детей заболевание протекает особенно тяжело и задерживает физическое развитие ребенка.
У 25% больных не удается достигнуть стойкой ремиссии, развиваются тяжелые осложнения и они нуждаются в хирургическом лечении через 5-10 лет от начала заболевания. Около 5% больных погибают в течение 1 года заболевания.
Госпитализация
— обострение, которое невозможно купировать в амбулаторно-поликлинических условиях;
— подозрение на развитие осложнений заболевания, в том числе и при необходимости их хирургического лечения;
— уточнение диагноза основного заболевания, выявление его внекишечных проявлений.
Выбор конкретной программы лечения больного неспецифическим язвенным колитом зависит от активности заболевания, локализации воспалительного процесса, возможного наличия внекишечных проявлений, индивидуальных особенностей пациента (возраста, пола, лекарственной непереносимости, сопутствующих заболеваний).
Профилактика
Первичная профилактика не разработана. Поскольку при НЯК существует высокий риск возникновения аденокарциномы толстой кишки, разработан комплекс мероприятий по уменьшению вероятности развития, а также максимально ранней диагностике данного осложнения.
Методы профилактики карциномы толстой кишки у больных НЯК
1. Первичная профилактика:
1.1 В ыделение групп больных НЯК с повышенным риском развития карциномы толстой кишки на основании следующих критериев:
— отягощенный наследственный анамнез (возможное наличие карциномы толстой кишки у ближайших родственников) ;
1.2 Проведение в группах риска р егулярных колоноскопий с забором множественных биопсий (не менее 3 кусочков) из стенки толстой кишки через каждые 10 см по всей длине толстой кишки, а также из всех подозрительных участков .
Важнейший морфологический критерий для выделения групп больных НЯК с повышенным риском развития колоректального рака — наличие выраженной дисплазии слизистой оболочки толстой кишки. В европейских странах и США при выявлении дисплазии высокой степени (в особенности при сочетании с полипами толстой кишки) обычно решают вопрос о превентивной колэктомии.
Менеджмент пациентов с полипами кишечника

Стратегия регулярных обследований при хроническом язвенном колите для выявления колоректального рака.
* Диспластичный очаг поражения или разрастание (ДОПР = DALM), который не выглядит как аденома, то есть патологическое разрастание слизистой, циркулярное или секторное сужение, либо опухоль на широком основании.
** Диспластические полипы можно без какого-либо опасения лечить эндоскопически при условии, что прилегающая слизистая не диспластична.
2. Лекарственная профилактика: длительное назначение препаратов 5-АСК, пищевые волокна (пектина, целлюлозы и т.д.) .
Источник https://ventri.clinic/service/gastroenterologiya/lechenie-yazvennogo-kolita/
Источник https://probolezny.ru/nespecificheskiy-yazvennyy-kolit/
Источник https://diseases.medelement.com/disease/%D1%8F%D0%B7%D0%B2%D0%B5%D0%BD%D0%BD%D1%8B%D0%B9-%D0%BA%D0%BE%D0%BB%D0%B8%D1%82-%D0%BD%D0%B5%D1%83%D1%82%D0%BE%D1%87%D0%BD%D0%B5%D0%BD%D0%BD%D1%8B%D0%B9-k51-9/4684