Шизофрения: виды, формы и проявления

Шизофрения – самое загадочное и малоизученное психическое заболевание, хоть и ученые-медики занимаются им очень давно. Это сложное расстройство личности, характеризующееся множеством проявлений. Жизнь человека, страдающего данным недугом, разделена на две реальности: объективную и его собственную, в которой существует только он, его страхи, мысли, переживания. Больной шизофренией теряет контроль над своими эмоциями, ведет себя инстинктивно и непредсказуемо.
Расстройство может иметь различные виды и проявления. Часто его симптомы могут быть схожи с другими психическими заболеваниями. Тяжесть, а также ход течения болезни – сугубо индивидуальны, но обусловлены наследственными и приобретенными факторами.
Происхождение заболевания
Шизофрения является полифакторным расстройством. Это означает, что развиться оно может как вследствие одной причины, так и их совокупности. Наибольшую группу риска представляет наследственная предрасположенность. Если кто-либо из родственников, даже не очень близких, страдал данным психическим заболеванием, то шанс его возникновения у потомков возрастает в разы.
Триггерами для старта болезни являются некоторые факторы внешнего воздействия. Спровоцировать развитие заболевания могут:
- сильный стресс, чаще всего вызванный потерей близкого человека;
- переживание, причем как отрицательное, так и положительное;
- особенности воспитательного процесса (буллинг, экспрессивность, физическое или психологическое насилие, жестокость);
- низкий социальный статус, угнетение, дискриминация;
- инфекционные и вирусные заболевания, перенесенные будущей матерью во время беременности;
- заниженная самооценка, врожденная неуверенность в себе;
- травма головного мозга;
- употребление алкоголя, наркотических препаратов.
Это достаточно распространенное заболевание, от него страдает более 24 миллионов человек по всему миру (только официально выявленные случаи). Оно может начать прогрессировать в любом возрасте, но чем раньше это произойдет, тем больше вероятность, что последствия будут необратимы.
Симптоматика
Проявления шизофрении условно можно разделить на две категории: положительные и отрицательные. При этом и положительные симптомы ничего хорошего не подразумевают. В данном случае речь идет о приобретенных продуктивных показателях:
- галлюцинаций;
- бредовых представлений;
- повышенной возбужденности, нервного напряжения;
- расстройства мышления;
- нарушения личностного восприятия.
Негативные симптомы говорят о деградации личности, потере некогда имевшихся качеств. Они выражаются бедностью эмоциональных реакций, потерей каких-либо способностей, например, невозможность испытывать радость, жалость, сочувствие.
Часто имеют место тяжелые депрессивные настроения в сочетании с угнетенностью, утратой мужества, надежды. Выражается это следующим образом:
- внутренняя опустошенность;
- повышенная усталость без видимой причины;
- апатия;
- подавленность;
- сокращение контактов;
- нарушение концентрации;
- заторможенность речи, мимики, жестов;
- заметное снижение внимания, памяти.
Очень часто встречаются нарушения мотивации, социального поведения. Человек становится безучастными, теряет энергию, уходит в свой мир, результатом чего может стать социальная изоляция. Вместе с этим может развиваться чрезмерная мнительность и подозрительность, неадекватные реакции на ситуации, трудности в формулировке мыслей.
Прогрессирование шизофрении приводит к эмоционально-волевому дефекту. Он характеризуется отсутствием волевых проявлений и безразличие к окружающему миру. Обычные повседневные дела, такие как поход в магазин, приготовление обеда, мытье головы или чистка зубов, для больного практически подвиг.
Это – один из основных симптомов шизофрении. В зависимости от вида и формы заболевания, психиатры выделяют бред следующих направлений:
- преследования – уверенность больного, что за ним кто-то ведет наблюдение;
- отношений – стойкое убеждение в том, что все происходящие события не случайны и имеют самое непосредственное отношение к шизофренику;
- воздействия – человеку кажется, что мысли в его голове на самом деле ему не принадлежат, а навязаны кем-то извне, а он не может их самостоятельно контролировать;
- ущерба – больной подозревает близких родственников, соседей и других людей в порче имущества или воровстве личных вещей;
- ипохондрический – приписывание себе несуществующей тяжелой болезни, неустанный поиск симптомов, подтверждающих эту версию;
- особого значения – убежденность в собственных уникальных способностях, уверенность в своей незаурядности, величии или уникальной миссии для всего человечества.
На начальных этапах развития шизофрении бредовые идеи и фабулы еще не проявляются в полной мере, но страдающий расстройством уже ощущает какое-то гнетущее напряжение вокруг себя. Он испытывает тревожность, беспокойство, непонимание происходящих событий, часто сопровождающееся бессонницей.
Далее следует этап кристаллизации бреда. Больной успокаивается, тревожность исчезает, ей на смену приходит понимание происходящего. Но все события теперь трактуются по фабуле бреда. Шизофреник находит объяснение мельчайшим деталям и подробностям, подозревает во всем происходящем угрозу для себя.
Со временем бредовые идеи стают систематизированными: человек связывает события из прошлого и настоящего, находит в этом знаки. Он выстраивает такие логические цепочки, подозревая всех и каждого в отдельности, в преступлениях, известных ему одному, что позавидует самый успешный следователь.
Развитие бредообразования может иметь два сценария:
- Острая фаза. При таком ходе расстройства поведение больного привлекает внимание окружающих. В некоторых случаях он даже опасен для общества. В какой-то степени это положительный признак – не заметить таких изменений в поведении просто невозможно. Значит, последует обращение к врачу и будет начато продуктивное лечение.
- Регулярно возникающие проявления. Болезнь развивается по этому типу у людей с более устойчивой психикой. Они находят какие-то логичные объяснения собственным бредовым идеям и ведут себя относительно адекватно, нежели в первом случае. Этот факт позволяет долгое время скрывать заболевание и выявить шизофрению на поздних стадиях, когда дефект личности практически сформирован и необратим.
Люди, страдающие шизофренией, по-разному относятся к собственному бреду. Одни всеми силами противостоят навязчивым мыслям, демонстрируя неадекватное поведение. Другие используют метод «уступки» и стараются переключить внимание, как только бредовые идеи начинают их одолевать.
Погруженные в собственную реальность больные постепенно теряют связь с внешним миром. На фоне аутистической отгороженности наблюдается угасание эмоций. Прежние интересы становятся неактуальными, утрачивается чувство привязанности к близким людям, стирается эмоциональная острота восприятия. Шизофреники безразлично относятся к своим естественным потребностям, внешнему виду.
Галлюцинации
Галлюцинация – это ложное восприятие действительности, чувственное впечатление, возникшее без соответствующего внешнего раздражителя. Больной может видеть, слышать, ощущать или чувствовать запах вещей, которых нет в реальности. Чаще всего люди, страдающие шизофренией, подвержены слуховым галлюцинациям.
Классический пример слуховых галлюцинаций – голос в голове. Он присутствует у всех, и это нормальное явление – так рассуждает человек. Но у больного шизофренией этот голос носит инородный характер, он не в состоянии его контролировать.
Голоса в голове (их может быть несколько) комментируют, дают советы. Часто шизофреник может слышать, как они обсуждают его в третьем лице, он пытается оправдываться или противостоять им, делая это вслух или в присутствие других людей. Самыми опасными, по мнению психиатров, считаются императивные – приказывающие голоса. Под их воздействием больной может совершать неверные поступки, преступления или суицидальные действия.
Галлюцинации могут быть зрительными и тактильными, но они встречаются не так часто, как слуховые. Такие проявления иногда настолько реальны и связаны с настоящими событиями, что человек даже не подозревает, что находится во власти иллюзии.
Сопутствующие синдромы
Для больных шизофренией помимо присутствия типичных симптомов заболевания, характерны проявления различных синдромов и навязчивых психических состояний. Можно наблюдать следующие отклонения:
- Синдром Капгра. Больной убежден, что он сам либо кто-то из его родных или близких периодически заменяется двойником. Соответственно, все плохие поступки совершает этот самый двойник.
- Синдром Экбома. Пациент уверен, что у него под кожей или во внутренних органах живут какие-то насекомые-паразиты. Об этом он не устает всем и каждому рассказывать и показывать, при этом утверждения могут не соответствовать элементарному строению человеческого организма.
- Ликантропия. Индивиду время от времени кажется, что он волк. Пока больной чувствует себя человеком, он может быть абсолютно адекватным и вполне вменяемым. Однако стоит ему «стать зверем», как все кардинально меняется – его поведение несет опасность для окружающих. Пациенты с данным видом расстройства часто воют, лают, ползают на четвереньках, нападают на окружающих.
- Синдром Кандинского-Клерамбо. Для него характерен бред воздействия и преследования в сочетании с псевдогаллюцинациями. Страдающие этим синдромом считают себя жертвой колдовства, радиоактивного излучения или уверены, что их мысли – достояние общественности.
- Синдром Котара. Это противоположная форма мании величия. Проявляется неадекватным формированием реальности, восприятием себя, как ничтожества, самобичеванием и взятием ответственности за все мировые катаклизмы и преступления. Больной думает, что давно умер или у него отсутствуют внутренние органы.Клинические формы и виды шизофрении
Шизофрения, в зависимости от вида и формы течения заболевания, может иметь следующие клинические проявления, которые являются основными:
- непрерывная. Непрерывной или вялотекущей шизофренией именуют психическое расстройство, симптомы которого выражены слабо, но дают о себе знать постоянно. Человек с данной формой болезни при правильно подобранной терапии может прожить довольно продолжительную жизнь, не потеряв ее качество (семья, работа и т. д.);
- приступообразная шизофрения, ее также называют шубообразной. С верхней одеждой она никак не связана, а происходит от немецкого слова schub – «приступ». Прогноз заболевания не несет ничего хорошего, поскольку с каждым обострением (даже при получении терапии) болезнь захватывает всё большие участки мозга. С очередным приступом от личности больного остаётся всё меньше и меньше, бред полностью захватывает человека, и он скатывается к деменции. Эта форма шизофрении с эпизодическим типом течения с нарастающим дефектом известна в медицинской литературе как приступообразно-прогредиентная;
- периодическая или рекуррентная шизофрения. Острые приступы случаются эпизодически. Они обычно сопровождаются бредом, галлюцинациями и расстройством сознания. Затем наступает улучшение, сколько оно продлится – неизвестно. Заболевание может не давать о себе знать годами и даже десятилетиями;
- злокачественная (она же тяжелая и непрерывно текущая или непрерывно-прогредиентная). Этот вид течения заболевания не предполагает никаких светлых промежутков, только один сплошной приступ без просветов и улучшений;
- малопрогредиентная. Болезнь протекает медленно, периодически, со слабовыраженными проявлениями. Люди с этим видом шизофрении могут достаточно долгое время скрывать свое расстройство психики. Этот факт представляет наибольшую опасность, поскольку без соответствующего лечения оно может быстро перейти в тяжёлую форму.
Простая
Эта форма шизофрении берет свое начало в подростковом, а иногда и детском возрасте. Продуктивные симптомы либо отсутствуют, либо выражены незначительно. У больного очень быстро развиваются когнитивные нарушения, которые сводят на нет учебную, трудовую и какую-либо полезную деятельность. Круг интересов распространяется лишь на удовлетворение собственных потребностей.
Для простой формы характерны следующие личностные нарушения:
- прогрессирующее оскудение эмоций;
- интеллектуальная непродуктивность;
- утрату интересов;
- нарастающая вялость, замкнутость;
- рудиментарность позитивных психотических факторов.
У больного теряется связь с близкими людьми, проявляется склонность к бродяжничеству, асоциальному поведению. Такие индивиды не проявляют интереса к окружающим, и собственной судьбе. Постепенно они теряют приобретенные ранее навыки, опускаясь на дно социальной жизни.
Параноидальная
Наиболее распространенная разновидность заболевания, характеризующаяся нелепым фантастическим бредом преследования. Именно с ним связаны выраженные экспансивные переживания: от экстатического восторга до смертельного ужаса. Больной не устает придумывать разнообразные бредовые идеи, верит в них сам, рассказывает о них окружающим и всеми силами старается внедрить в жизнь.
Галлюцинации настолько ярко выражены, что целиком поглощают сознание человека – у него не остается сомнений, что совершающиеся события реальны. На больного обрушивается всплеск различных эмоций, но может преобладать маниакальный или депрессивный фактор. Мышление и логическое восприятие очень быстро поддаются деформации. Преобладает грубо неадекватное поведение, мотивируемое агрессивностью или императивными галлюцинациями. Принудительная госпитализация становится неизбежной.
Параноидная шизофрения начинает прогрессировать в более-менее зрелом возрасте. Обычно это случается после 20 лет и не зависит от половой принадлежности.
Кататония
Тяжелая форма шизофрении, к счастью, в настоящее время встречающаяся не так часто, как, например, в середине прошлого века. Для этого вида психического расстройства являются типичными:
- Кататоническое возбуждение – индивид проявляет негативизм, не находит себе места. Бесцельные и бессмысленные движения стереотипно повторяются. Стремления остановить пациента положительного результата не имеют, а лишь усугубляют ситуацию. Возбуждение усиливается и может вызвать противодействие с демонстрацией агрессии.
- Кататонический ступор – человек застывает в том позе, в которой он находился в момент, когда произошел приступ. Это положение может быть очень неудобным, но уже ничего поправить больной не в состоянии. Мышцы как будто застывают, продолжаться такой ступор может от нескольких минут до нескольких дней. Приступ сопровождается мутизмом – полным молчанием, а также крайним напряжением всех мышц тела либо восковой гибкостью. В этот период человек неспособен самостоятельно принимать пищу, процесс питания совершается посредством зонда. Естественные физиологические потребности справляются под себя. Помутнения сознания при таком приступе не происходит. Выйдя из ступора, больной может рассказать обо всех событиях и действиях, которые происходили вокруг в это время.
Гебефрения
Основной признак гебефренической шизофрении – неадекватное, вызывающее поведение. Человек ведет себя, как плохой актер, играющий капризного ребенка. Ему присущи следующие проявления:
- нелепая дурашливость;
- грубое кривляние;
- употребление нецензурной лексики;
- применение непристойных шуток;
- утрированные гримасы;
- подчеркнутая гиперсексуальность.
Такое необъяснимое веселье пугает и тяготит других. Разговор ведется неестественным голосом — патетическим тоном или сюсюканьем, при этом изощренно коверкая слова. Бредовые идеи и галлюцинации проявляются отрывочно и эпизодически.
Расстройство гебефренического типа дает о себе знать с 15–17 лет. Прогноз, чаще всего, неблагоприятный. Болезнь развивается очень стремительно – дефект эмоционально-волевых качеств происходит в течение 1–2 лет.
Выявление заболевания
Любой тип шизофрении, независимо от вида и формы, требует правильного, квалифицированного, а главное, своевременного подхода.
Данное заболевание не развивается за один день, как грипп или простуда, первые признаки расстройства становятся заметны еще в детстве. Обычно это очень «удобные дети», родители не могут ими нарадоваться. Они:
- часами могут самостоятельно играть, не привлекая внимания;
- самостоятельно придумывают игры, не нуждаются в компании;
- холодно относятся к сверстникам;
- не устраивают беспорядок в квартире;
- не пристают к взрослым с миллионом вопросов в минуту.
В переходном возрасте организм подростка переживает гормональный всплеск. Проблемы возникают одна за другой: конфликты с родителями, трудности с учебой, сложные отношения со сверстниками, мысли о суициде, побеги из дома и т.п. Родственники списывают все особенности поведения на трудный возраст, ранимую психику своего чада или ищут причину в себе, приписывая какие-то ошибки воспитания.
Общая картина психического расстройства формируется к 20–25 годам, иногда даже раньше. В этом возрасте продуктивные симптомы (бред, галлюцинации) уже невозможно скрыть от окружающих. Человек попадает в психиатрическое отделение, где подтверждается очевидный диагноз.
Шизофрения — симптомы и лечение
Что такое шизофрения? Причины возникновения, диагностику и методы лечения разберем в статье доктора Федотова Ильи Андреевича, психиатра со стажем в 14 лет.
Над статьей доктора Федотова Ильи Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Шизофрения — это хроническое психическое расстройство, при котором развиваются фундаментальные нарушения восприятия, мышления и эмоциональных реакций. Наиболее частыми признаками шизофрении являются бред, галлюцинации, апатия, нарушение мышления и др. Это заболевание влияет как на социальную, так и на профессиональную сферу жизни самого больного и его близких.
Масштабы заболеваемости
Шизофрения — это одно из наиболее распространённых (в среднем болеет около 1 % населения) и тяжёлых психических расстройств, которые известны на сегодняшний день. Современные исследования показывают, что женщины и мужчины одинаково часто болеют шизофренией, но у мужчин это заболевание, как правило, начинается раньше (в 18-25 лет) и протекает тяжелее. Манифестация шизофрении у женщин обычно приходится на возраст 25-30 лет. По данным Американской психиатрической ассоциации, эти показатели одинаковы во всём мире [12] .
Этиология
До сих пор нет единого мнения по поводу причин возникновения и механизма развития этого заболевания [4] [15] [16] .
Актуальные на данный момент теории возникновения шизофрении:
- Инфекционная теория. Одна из теорий возникновения шизофрении утверждает, что основной причиной некоторых случаев заболевания является взаимодействие развивающегося плода с патогенами (такими как вирусы) или с антителами матери, которые образовались в ответ на эти патогены (в частности, интерлейкин-8) [7] . Согласно некоторым исследованиям, воздействие определённых вирусов на плод (например, гриппа), особенно в конце второго триместра, вызывает дефекты в развитии нервной системы, которые могут предрасполагать к развитию шизофрении [15] . Инфекционную теорию можно считать разновидностью дизонтогенетической теории, предполагающей связь между развитием шизофрении и нарушениями на ранних этапах развития плода.
- Генетическая теория (теория наследственной предрасположенности). Родственная связь с больными шизофренией значительно увеличивает риск развития заболевания (около 10 %, если болен один из родителей и около 40 % — если больны оба). В настоящее время обнаружено более 100 генов-кандидатов развития шизофрении, большинство из них отвечают за регуляцию аутоиммунного ответа.
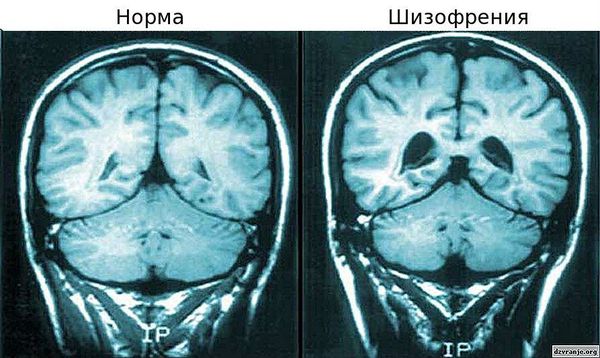
- Нейрофизиологическая теория. Для больных шизофренией характерны выраженные функциональные и структурные изменения: гиперактивность дофаминовой мезолимбической системы, гипофронтальность, снижение объёма серого вещества, расширение желудочков. Эти нарушения могут быть связаны с нарушениями закладки и развития нервной ткани.
- Нейромедиаторная (нейротрансмиттерная) теория. Нарушение нейротрансмиссии в дофаминергических и глутаматергических синапсах, которое, видимо, связаны с пресинаптическим нарушением.
- Психологические теории. В семьях больных шизофренией могут быть особые способы воспитания в условиях когнитивной неопределённости (ребёнок не знает наверняка взглядов и установок родителя, не может предугадать его поведение). Согласно психоаналитической теории, к развитию шизофрении приводит расщепление между истинным и социальным эго и нарушение отделения от материнской фигуры.
Теория аутоинтоксикации и аутоиммунизации, когнитивная теория развития шизофрении на данный момент не применяются.
Факторы риска
На сегодняшний день известно, что генетический фактор играет важнейшую роль в возникновении и развитии шизофрении. Показатель наследуемости колеблется от 70 до 85 %. Однако всё ещё не до конца изучен вопрос способа наследования этого заболевания. Сейчас известно более 100 генов-претендентов на роль в развитии шизофрении, причём большинство из них ответственны за регуляцию аутоиммунных процессов. Большинство генетиков сходятся во мнении, что это заболевание многофакторное по своей природе, т. е. вряд ли будет найдет один ген шизофрении.
Также исследуется влияние экологических факторов на развитие шизофрении [8] . До начала 21 века большая часть исследований в этих вопросах была основана на эпидемиологических данных, и только благодаря современным нейронаукам и возможностям нейровизуализации и нейрохимии были выдвинуты новые модели возникновения и развития шизофрении. Стало известно, что префронтальная область лобной и височной доли головного мозга наиболее затронуты патологическим процессом. Также вовлечены подкорковые структуры, такие как таламус, гиппокамп и мозжечок [5] [17] .
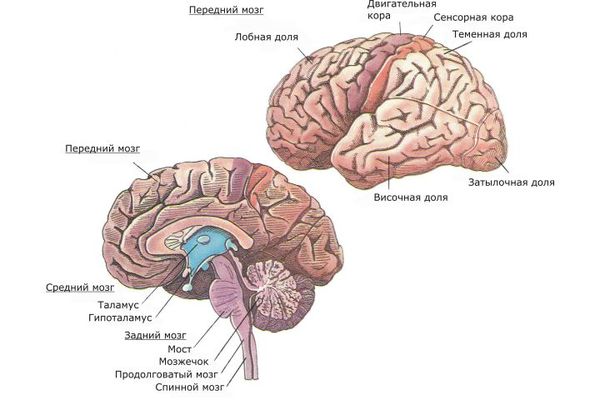
Также много данных свидетельствует о том, что для начала шизофрении необходимо наличие предрасположенности к развитию данного заболевания (шизофренический диатез), а также конкретный стрессовый пусковой фактор. Шизофренический диатез могут иметь до 40 % людей. Эта теория получила название стресс-диатеза.
Что может спровоцировать возникновение шизофрении
Между началом и манифестацией заболевания может пройти как неделя, так и несколько месяцев или лет. Спровоцировать манифестацию заболевания может:
- злоупотребление психоактивными веществами, в частности каннабиноидами («спайсами») и катинонами («солями»);
- хронический стресс;
- тяжёлый острый стресс (распад семьи, смерть родственников и т. д.);
- беременность, роды.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы шизофрении
Шизофрения отличается огромным разнообразием клинических проявлений.
Категории симптомов шизофрении
Для шизофрении характерны:
- Позитивные симптомы — отсутствуют у здорового человека и возникают в результате болезни:
- бред;
- галлюцинации;
- резонёрство — пустое, бесплодное многословие с отсутствием конкретных идей и целенаправленности мыслительного процесса.
- Негативные симптомы — уменьшение или выпадение психических функций:
- снижение социального функционирования;
- апатия;
- снижение эмоциональной экспрессивности;
- нарушения в когнитивной сфере (нарушение мышления, планирования, специфические нарушения памяти, скорости мыслительных процессов, синтаксических правил речи и т. д.);
- нарушение социальных взаимодействий, что, в свою очередь, может видоизменять проявления других симптомов [3][4][14] .
Несмотря на большую гетерогенность проявлений этого заболевания, обычно шизофрения характеризуется бредовыми идеями, галлюцинациями, дезорганизованной речью и поведением и другими симптомами, которые вызывают социальную или профессиональную дисфункцию.
Мышление и восприятие шизофреника
Проявления шизофрении могут различаться, но обычно они связаны с бредом и галлюцинациями:
- Бред — это ложные убеждения, не основанные на реальных событиях. Пациент с шизофренией может думать:
- что ему причиняют вред или преследуют;
- ему адресованы определённые жесты или комментарии;
- у него есть исключительные способности;
- другой человек влюблён в него;
- в ближайшее время произойдет крупная катастрофа.
- Галлюцинации — больной шизофренией видит или слышит то, чего не существует. Галлюцинации могут затрагивать различные органов чувств, но самая распространённая галлюцинация при шизофрении — слуховая (слышать «голоса») [20] .
Чтобы установить диагноз, симптомы шизофрении должны присутствовать в течение полугода, а также необходимо наличие обострения длительностью не менее одного месяца [3] [6] .
Патогенез шизофрении
Активно исследуются процессы, которые регулируют процессы передачи информации от одного нейрона другому (нейротрансмиттерной регуляции) в головном мозге у больных с этим заболеванием. Традиционные модели шизофрении берут за основу длительный повышенный или длительный пониженный уровень нейротрансмиттера дофамина.
Дофаминовая гипотеза шизофрении была впервые предложена в 1960-х годах, когда обнаружили, что антипсихотический эффект хлорпромазина успешно лечит положительные симптомы у пациентов с шизофренией. Именно тогда началось исследование новых антипсихотических препаратов, механизм действия которых предполагал угнетение повышенной дофаминергической активности.
Такие препараты являлись антагонистами (блокаторами) рецептора допамина D2. Дофаминовый D2-рецептор связан с белком G, который является общей целью для антипсихотических препаратов. При лечении психотических симптомов считалось, что антагонизм рецептора допамина D2 наступает в основном в мезолимбическом пути. Однако антагонист рецептора допамина не является клинически эффективным при лечении негативных симптомов при шизофрении. Хотя точный механизм, лежащий в основе этих когнитивных дефицитов, остаётся в значительной степени неизвестным, такие факторы, как дефицит функции кортикального дофамина, дисфункция в NMDA-рецепторах или нарушение синаптической элиминации, вероятно, играют важную роль в патогенезе заболевания.
Молекулярные исследования подтвердили связь повышенного уровня подкоркового дофамина с возникновением положительных симптомов шизофрении, но с оговоркой, что это не является отличительным признаком шизофрении из-за нейрохимической гетерогенности (неоднородности) популяций пациентов с шизофренией.
Хотя гиперактивность в подкорковой дофаминергической системе в значительной степени является важным условием, объясняющим появление продуктивной симптоматики, дофаминовая гипотеза требует дальнейшего изучения и расширения. Необходимо исследовать роль других нейромедиаторных систем в патофизиологии заболевания [1] [13] .
Дофаминовая гипотеза шизофрении подтвердилась в ноябре 2022 года. Посмертный анализ мозга пациентов с шизофренией показал, что у них были изменены дофаминовые рецепторы в хвостатом ядре — структуре, расположенной спереди от таламуса. Такие рецепторы регулируют количество дофамина, высвобождаемого из нейронов. Если рецепторы работают неправильно, дофамина становится слишком много [21] .
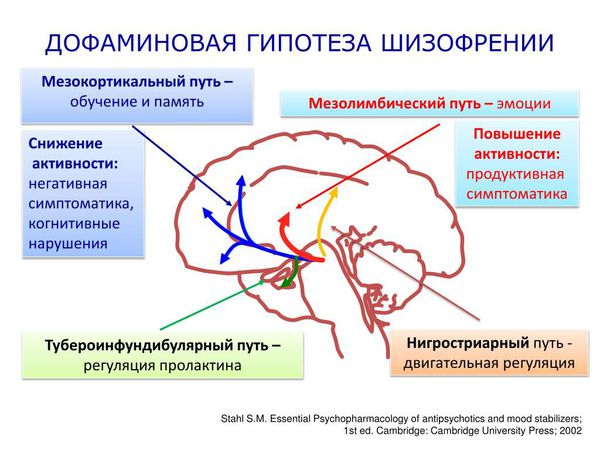
За последние 20 лет стало понятно, что эта теория не до конца объясняет патогенез шизофрении, поэтому потребовались разработки альтернативных моделей. Глутаматергические модели шизофрении основаны на том наблюдении, что психотомиметики (отравляющие психоделические галлюциногенные вещества) , например фенциклидин (PCP) и кетамин, провоцируют психотические симптомы и нейрокогнитивные нарушения, сходные с симптомами шизофрении, блокируя нейротрансмиссию в рецепторах глутамата N-метил-D-аспартата (NMDA).
Поскольку глутаматные NMDA-рецепторы расположены во всем мозге, глутаматергические модели объясняют распространённую кортикальную дисфункцию с участием NMDA-рецепторов. Кроме того, NMDA-рецепторы расположены на мозговых структурах, которые регулируют высвобождение дофамина, что свидетельствует о том, что дофаминергический дефицит при шизофрении может также быть вторичным по отношению к основной глутаматергической дисфункции. Лекарственные препараты, которые стимулируют нейропередачу, опосредованную NMDA-рецепторами, включая ингибиторы транспорта глицина, показали обнадёживающие результаты в доклинических исследованиях и в настоящее время проходят клинические испытания. В целом, эти данные свидетельствуют о том, что глутаматергические теории могут привести к новым подходам в лечении, которые были бы невозможны только на основе дофаминергических моделей [10] .
Классификация и стадии развития шизофрении
В психиатрии используется две классификационные системы:
- Международная классификация болезней 1-го пересмотра (МКБ-10). Больше распространена в Евразии.
- Диагностическое и статистическое руководство по психическим расстройствам 5-го издания (DSM-V). Чаще используется в Америке.
Несмотря на исключение клинических форм из классификации DSM-V [6] , в отечественной психиатрии и в МКБ-10 сохранено правило подразделения заболевания по формам, которые отличаются друг от друга некоторыми особенностями течения и проявления. Однако есть мнение, что при следующем пересмотре МКБ деление шизофрении на формы будет убрано, так как на практике различия форм нечёткие.
Формы шизофрении
1. Параноидная форма. Встречается чаще всего. Основным проявлением является относительно стабильный, обычно параноидный, бред, который часто сопровождается слуховыми галлюцинациями и другими нарушениями восприятия. Патологий в сфере эмоций, воли, речи и кататонических симптомов чаще всего нет или они относительно слабо выражены.
2. Гебефреническая шизофрения. При этой форме заболевания на первый план в клинике выходят аффективные нарушения в виде вычурного и непредсказуемого поведения и манеризма (манерничанья). При этом бред и галлюцинации выражены слабо. Настроение у больных лабильное (неустойчивое), неадекватное, мышление грубо разорвано. У больных гебефренической формой шизофрении серьёзно страдает уровень социального функционирования. Вследствие быстрого нарастания дефекта в эмоционально-волевой сфере прогноз для пациентов неблагоприятный.
3. Кататоническая шизофрения. Проявляется ярко выраженными чередующимися приступами психомоторных нарушений: колебаниями между гиперкинезом (психомоторным возбуждением) и ступором или пассивным подчинением и негативизмом. На фоне длительно сохраняющейся скованной позы случаются внезапные состояния психомоторного возбуждения, что очень характерно для данной формы заболевания.
4. Простая форма шизофрении. Характеризуется отсутствием бреда и галлюцинаций при ярко выраженной неспособности к функционированию в социуме, аутизации, эмоциональной неадекватности, амбивалентности. Как правило, такой вариант заболевания протекает очень медленно, злокачественное течение наблюдается крайне редко [2] [3] .
Подтипы шизофрении
Шизофрению разделяют на дефицитарный и недефицитарный подтип в зависимости от наличия негативных симптомов: отсутствия мотивации, эмоциональной холодности и снижения стремления к достижению целей.
У пациентов сдефицитарным типом преобладает негативная симптоматика со стёртым проявлением других симптомов, например депрессии или тревожности.
Для пациентов снедефицитарным подтипом характерны галлюцинации, бредовые состояния, расстройства мышления, негативная симптоматика встречается редко.
Манифестация шизофрении
Типичные признаки болезни, которые проявляются до развития шизофрении:
- отсутствие близких дружеских или романтических отношений;
- сниженный интерес к командным видам спорта и предпочтение одиночных активностей (прослушивание музыки, увлечение компьютерными играми) ;
- у некоторых людей могут внезапно развиваться обсессивно-компульсивные черты;
- пассивность, интровертированность;
- необычные увлечения философией и религией;
- странности в поведении, необычные идеи и увлечения.
Заболевание, как правило, начинается задолго до первой госпитализации и проявляется неспецифическими жалобами:
- головными болями;
- болями в спине или мышцах;
- слабостью;
- утомляемостью;
- проблемами с пищеварением.
Члены семьи и близкие друзья могут отметить, что человек справляется с бытовыми, социальными и профессиональными делами хуже, чем раньше.
В настоящее время активно разрабатываются способы диагностики и вмешательства, которые могли бы предотвратить дебют шизофрении, но на данный момент показано только симптоматическое лечение имеющихся симптомов.
Фазы шизофрении
В зависимости от типа течения шизофрении выделяют несколько фаз (стадий) заболевания:
- Преморбидная стадия — ещё до развития заболевания люди с риском шизофрении имеют типичные личностные черты (эти пациенты тихие, спокойные, интровертированные).
- Продромальная стадия — период неспецифических жалоб.
- Манифестная стадия (стадия психоза) — обострение заболевания с развитием острого психотического расстройства.
- Межприступный период (остаточная стадия). В результате лечения может быть достигнута полная или частичная ремиссия со стабильным/нарастающим дефектом или без него. При непрерывном течении заболевания возможно отсутствие ремиссии.
- Рецидив (возвращение симптомов).
Особые формы шизофрении
- Фебрильная шизофрения (смертельная кататония) — неотложное состояние с развитием кататонической симптоматики (ступором, повторением слов и действий окружающих, хаотичным возбуждением с агрессией и др.), повышением температуры тела, общемозговыми и менингеальными синдромами вследствие отёка головного мозга. Является осложнением шизофрении и шизоаффективного расстройства. Встречается сравнительно редко.
- Шизофрения в форме затяжного пубертатного приступа — клиническая форма шизофрении, развивающаяся в подростковом периоде. Проявляется неврозоподобной и психопатоподобной симптоматикой, сверхценными или бредовыми идеями, философской и метафизической интоксикацией. Характерно стремление к самоутверждению и поведенческие нарушения. Не выделяется отдельно в МКБ-10, кодируется как психопатоподобная шизофрения.
Детская шизофрения
Формы детской шизофрении группируются по возрастному критерию:
- Шизофрения дошкольного возраста характеризуется преобладанием в дебюте негативной симптоматики заболевания. У ребёнка быстро угасает психическая активность, уменьшается интерес к играм и общению. Нарастает аутизация, пассивность, стремление к уединению. По мере взросления появляется разнообразная продуктивная симптоматика. Выражена тенденция к быстрому развитию тяжёлых состояний.
- Шизофрения детей младшего школьного возраста. Характеризуется медленными и незаметными изменениями личности. Дети отгораживаются от своего окружения, не интересуются играми и общением со сверстниками. Могут возникать сверхценные страхи и ипохондрические переживания. Часто встречается патологическое фантазирование. Дети играют и живут в своих выдуманных мирах, перевоплощаются в объекты своих выдумок.
- Подростковая шизофрения клинически схожа с шизофренией взрослого возраста. Для этого возраста характерны излишняя обеспокоенность незначительными дефектами своего тела, философская интоксикация, гебефренический синдром (дурашливость, проявление детских черт). Заболевание начинается как резкий «надлом» в психике: общительные дети становятся замкнутыми и наоборот; подросток полностью меняет сферу интересов и круг общения.
Осложнения шизофрении
Возможные нарушения при шизофрении:
- Нарушении физиологических функций, в связи с чем возникают трудности с выполнением ежедневных бытовых нужд (приёма пищи, сна).
- Нарушения функций головного мозга, как следствие возникают головные боли, бессонница , агрессия и раздражительность.
Чем опасно заболевание
- Сокращение продолжительности жизни на 20 %.
- Возникновение навязчивых мыслей и идей, которые могут навредить как самому больному, так и окружающим его людям.
- Повышенный риск смертности. Среди пациентов с шизофренией более высокий уровень смертности, чем среди населения в целом, преобладают естественные причины смерти (сердечно-сосудистые заболевания, рак и др.) и самоубийства. Известно, что 9-13 % лиц с диагнозом шизофрения кончают жизнь самоубийством [19] . Также среди причин летального исхода выделяют фебрильную шизофрению (приступ заболевания с центральной лихорадкой и полиорганной недостаточностью).
- Снижение социальной активности и уровня личностного функционирования, что приводит к инвалидизации [11] .
Диагностика шизофрении
Диагностические критерии шизофрении в DSM-V [6] :
- бредовые идеи (преследования, величия, самоуничижения, религиозный бред, эротоманический, нигилистический и т. д.);
- галлюцинации (тактильные, слуховые, зрительные, ольфакторные и т. д.);
- разорванность речи (мышления);
- нарушение поведения, кататония ( двигательные нарушения в виде ступора или возбуждения) ;
- негативные симптомы.
Для постановки диагноза необходимо наличие не менее двух симптомов, и хотя бы один симптом должен быть одним из первых трёх (бред, галлюцинации, разорванность речи/мышления).
- снижение эмоциональной экспрессивности: гипомимия или амимия ( ослабление или отсутствие мимики) , отсутствие зрительного контакта, отсутствие выразительности речи;
- снижение мотивации и целенаправленности деятельности;
- алогия (снижение речевой продукции и другие речевые нарушения);
- ангедония (снижение способности испытывать удовольствие от положительных стимулов или невозможность вспоминать об удовольствии, которое ранее испытывалось);
- асоциальность (отсутствие интереса к социальным взаимодействиям).
Критерии шизофрении из исследовательской версии МКБ-10:
1. Критерии первого ранга:
- «эхо» мысли (звучание мыслей);
- бред воздействия, влияния или другие бредовые восприятия;
- слуховые галлюцинации (голоса) комментирующего характера;
- стойкие бредовые идеи, неадекватные и невозможные по содержанию: идентификация себя с религиозными или политическими фигурами, заявления о сверхчеловеческих способностях (например, о возможности управлять погодой или об общении с инопланетянами).
2. Критерии второго ранга:
- ежедневные хронические галлюцинации любого вида на протяжении минимум одного месяца, которые сопровождаются бредом (может быть нестойким и полуоформленным) без отчётливого аффективного содержания;
- неологизмы, перерывы в мышлении, приводящие к разорванности или несообразности в речи;
- кататоническое поведение: возбуждение, застывание или восковая гибкость, негативизм ( поведение противоположное ожидаемому) , мутизм (отсутствие речи) и ступор;
- «негативные» симптомы, такие как выраженная апатия, речевое обеднение и сглаженность или неадекватность эмоциональных реакций (должно быть очевидным, что они не обусловлены депрессией или нейролептической терапией.
На протяжении большей части психотического эпизода длительностью не менее одного месяца (или в течение какого-либо времени в большинстве дней) должен отмечаться минимум один из признаков, перечисленных в первом перечне или минимум два признака из второго перечня.
Обычно дифференциальную диагностику шизофрении проводят со следующими психическими расстройствами:
- Шизофреноподобное расстройство и кратковременное психотическое расстройство — длятся меньше, чем шизофрения. При шизофреноподобном расстройстве нарушение присутствует менее 6 месяцев, а в кратковременном психотическом расстройстве симптомы присутствуют как минимум один день, но менее одного месяца.
- Хроническоебредовое расстройство — протекает при отсутствии других симптомов, характерных для шизофрении (например, слуховых или зрительных галлюцинаций, дезорганизованной речи, негативных симптомов). Есть только стойкий бред.
Шизотипическое расстройство — выраженность нарушения личности не такая сильная, как при шизофрении. Например, не происходит глубокого эмоционального опустошения [3] [6] .
Когда следует обратиться к врачу
Чем раньше начато лечение шизофрении, тем выше шансы на благоприятный прогноз. Поэтому при появлении симптомов шизофрении, затрудняющих социальное и профессиональное функционирование, следует как можно скорее обратиться за медицинской помощью.
Подготовка к посещению психиатра
Вопросы, которые может задать психиатр:
- что привело на приём;
- попросить рассказать о произошедших событиях и о том, какие чувства и мысли они вызвали;
- врач может задавать как прямые вопросы: «Как часто Вы слышите голоса?», так и вопросы о быте, работе, семье.
Для диагностики может быть полезна информация, полученная не только от самого пациента, но и от его близких.
Диагностические тесты и шкалы
Врачи-психиатры применяют различные диагностические шкалы. Среди них:
- Шкала оценки позитивных и негативных симптомов (PANNS).
- Шкала краткой оценки негативных симптомов (BNNS).
- Шкала депрессии Калгари у пациентов с шизофренией.
- Шкала личностного и социального функционирования (PSP).
Помимо беседы, в процессе исследования психиатром используются диагностические тесты и методики, такие как MMPI, таблицы Шульте, пробы на запоминание, «четвертый – лишний», метод пиктограмм. Но все они имеют дополнительное значение, т. к. диагноз шизофрении ставится на основании клинических симптомов.
Тест Люшера не специфичен для диагностики шизофрении, но может применяться как дополнительный .
Лечение шизофрении
Цели терапии больных шизофренией:
- повышение уровня социального функционирования;
- повышение комплайентности ( приверженности) пациентов и обеспечение безопасности терапии;
- повышение качества жизни;
- снижение частоты обострений и увеличение длительности улучшения психического состояния при этом заболевании.
При выборе лечения необходимо учитывать фармакогеномику (генетическую склонность пациентов к тем или иным препаратам), побочные эффекты, стоимость препаратов, готовность пациента к терапии, а также оценку риска терапии при учёте коморбидных состояний ( когда у пациента протекает одновременно несколько заболеваний) [14] .
Современный подход к лечению шизофрении как биопсихосоциального заболевания предполагает комплексную терапию с применением как биологических (медикаментозных и нелекарственных), так и психосоциальных методов.
Психофармакотерапия
- Первый этап терапии шизофрении направлен на то, чтобы снять обострение заболевания и в дальнейшем стабилизировать психическое состояние больного.
- На втором этапе лекарственные препараты применяются для поддержания достигнутого улучшения и профилактики возможных приступов (противорецидивное действие препаратов).
В первую очередь используются антипсихотические препараты.
- Первое поколение: хлорпромазин, флуфеназин, галоперидол, перфеназин.
- Второе поколение: антипсихотиков: клозапин, оланзапин, палиперидон, кветиапин, рисперидон, зипрасидон и др.
Выбор препарата зависит от симптомов. Возможные побочные эффекты и осложнения терапии:
- экстрапирамидная симптоматика (острые мышечные спазмы, п отребность постоянно двигаться , лекарственный паркинсонизм, позднее расстройство кишечника);
- злокачественный нейролептический синдром ( мышечная скованность, лихорадка );
- метаболический синдром ( нарушение обмена жиров и углеводов, повышением артериального давления) и др.
Наряду с антипсихотиками, в лечении шизофрении довольно широко применяются транквилизаторы и нормотимики.
Нелекарственные методы лечения
К нелекарственным методам лечения можно отнести электросудорожную терапию (ЭСТ) и транскраниальную магнитную стимуляцию (ТМС). Эти методы применяются в тех случаях, когда заболевание не поддаётся консервативному медикаментозному лечению. Обычно после ЭСТ и ТМС у пациентов наступает значительное улучшение и длительный период без обострений психотической симптоматики. Необходимо отметить, что эффективность ТМС еще не доказана полностью.
Реабилитация и поддерживающие групповые занятия
Важное место занимают психосоциальная реабилитация и поддерживающие занятия для больных шизофренией. Их цель — восстановление социальных и коммуникативных навыков пациентов и повышение их уровня функционирования [4] .
Прогноз. Профилактика
Прогноз. Научные исследования показали, что существуют некоторые факторы, которые улучшают прогноз при шизофрении. К ним относятся:
- женский пол;
- острое начало заболевания по сравнению с длительно текущим процессом;
- более поздний возраст манифестации;
- преобладание продуктивной, а не негативной симптоматики в клинике заболевания;
- высокий уровень социального функционирования и личностной автономии в преморбидном периоде (предшествующем заболеванию).
Однако установить чёткую причинно-следственную связь сложно. Также доказано, что негативное отношение общества к людям с шизофренией может оказать значительное неблагоприятное влияние на этих пациентов. В частности, было обнаружено, что критические высказывания, враждебное отношение, авторитарность членов семьи больных шизофренией взаимосвязано с более высоким риском рецидива заболевания в разных культурах [9] [18] .
Что нужно делать, чтобы избежать шизофрении
Так как точная причина развития шизофрении не известна, то и меры профилактики разработать сложно. В качестве первичной профилактики можно рекомендовать медико-генетические консультации. Больных шизофренией и их супругов необходимо предупредить о повышенном риске возникновения психического расстройства у их потомков.
Вторичная и третичная профилактика заключается в ранней диагностике шизофрении. Раннее выявление заболевания позволяет эффективно пролечить первый психотический эпизод и установить длительную ремиссию.
Шизофрения
Шизофрения – это психическое расстройство, сопровождающееся развитием фундаментальных нарушений восприятия, мышления и эмоциональных реакций. Отличается значительным клиническим полиморфизмом. К числу наиболее типичных проявлений шизофрении относят фантастический или параноидный бред, слуховые галлюцинации, нарушения мышления и речи, уплощение или неадекватность аффектов и грубые нарушения социальной адаптации. Диагноз устанавливается на основании анамнеза, опроса пациента и его родственников. Лечение – медикаментозная терапия, психотерапия, социальная реабилитация и реадаптация.
МКБ-10

Общие сведения
Шизофрения – полиморфное психическое расстройство, характеризующееся распадом аффектов, процессов мышления и восприятия. Ранее в специализированной литературе указывали, что шизофренией страдает около 1% населения, однако недавние масштабные исследования показали более низкую цифру – 0,4-0,6% населения. Мужчины и женщины болеют одинаково часто, но у женщин шизофрения обычно развивается позже. У мужчин пик заболеваемости приходится на возраст 20-28 лет, у женщин – на возраст 26-32 года. Расстройство редко развивается в раннем детском, среднем и пожилом возрасте.
Шизофрения часто сочетается с депрессиями, тревожными расстройствами, наркоманией и алкоголизмом. Значительно повышает риск суицида. Является третьей по распространенности причиной выхода на инвалидность после деменции и тетраплегии. Нередко влечет за собой выраженную социальную дезадаптацию, оборачивающуюся безработицей, бедностью и бездомностью. Городские жители страдают шизофренией чаще людей, проживающих в сельской местности, однако причины этого явления пока остаются не выясненными. Лечение шизофрении осуществляют специалисты в области психиатрии.

Причины шизофрении
Причины возникновения точно не установлены. Большинство психиатров считают, что шизофрения является мультифакторным заболеванием, возникающим под влиянием ряда эндогенных и экзогенных воздействий. На риск развития шизофрении могут влиять:
- Наследственная предрасположенность. При наличии близких родственников (отца, матери, брата или сестры), страдающих этим заболеванием, риск развития шизофрении увеличивается до 10%, то есть, примерно в 20 раз по сравнению со средним риском по популяции. Вместе с тем, 60% больных имеют неотягощенный семейный анамнез.
- Перинатальные вредности. К числу факторов, повышающих риск развития шизофрении, относят внутриутробные инфекции, осложненные роды и время рождения.
- Социальные условия. Отмечают устойчивую корреляцию распространенности шизофрении с рядом социальных факторов, в том числе – уровнем урбанизации (горожане болеют чаще сельских жителей), бедностью, неблагоприятными условиями жизни в детском возрасте и переездами семьи в связи с неблагоприятными социальными условиями.
- Стиль воспитания. Многие исследователи указывают на наличие ранних травмирующих переживаний, игнорирования жизненно важных потребностей, перенесенного в детстве сексуального или физического насилия. Большинство специалистов полагают, что риск возникновения шизофрении не зависит от стиля воспитания, при этом некоторые психиатры указывают на возможную связь болезни с грубыми нарушениями семейных отношений: пренебрежением, отвержением и отсутствием поддержки.
- Вредные зависимости. Шизофрения, алкоголизм, наркомания и токсикомания нередко тесно связаны между собой, однако отследить характер этих связей не всегда возможно. Существуют исследования, указывающие на связь обострений шизофрении с приемом стимуляторов, галлюциногенов и некоторых других психоактивных веществ. Вместе с тем, возможна и обратная зависимость. При появлении первых признаков шизофрении больные иногда пытаются устранить неприятные ощущения (подозрительность, ухудшение настроения и другие симптомы) употребляя наркотики, алкоголь и лекарственные препараты с психоактивным действием, что влечет за собой увеличение риска развития наркомании, алкоголизма и других зависимостей.
- Аномалии структуры головного мозга. У больных шизофренией выявляются отличия в анатомической структуре гиппокампа и височных долей, увеличение желудочков и снижение активности лобной доли, отвечающей за рассуждение, планирование и принятие решений. При этом исследователи отмечают, что перечисленные нарушения могут возникнуть вторично, под влиянием фармакотерапии, поскольку большинство пациентов, принимавших участие в исследованиях структуры головного мозга, ранее получали антипсихотические препараты.
Существует также ряд нейрохимических гипотез, связывающих развитие шизофрении с нарушением деятельности определенных нейромедиаторов (дофаминовая теория, кетуреновая гипотеза, гипотеза о связи заболевания с нарушениями в холинергической и ГАМКергической системах). Некоторое время была особенно популярна дофаминовая гипотеза, однако в последующем многие специалисты стали подвергать ее сомнению, указывая на упрощенный характер данной теории, ее неспособность объяснить клинический полиморфизм и множество вариантов течения шизофрении.
Классификация
С учетом клинической симптоматики в DSM-4 различают пять типов шизофрении:
- Параноидная шизофрения – имеются бред и галлюцинации при отсутствии эмоционального уплощения, дезорганизованного поведения и расстройств мышления
- Дезорганизованная шизофрения (гебефреническая шизофрения) – выявляются расстройства мышления и эмоциональное уплощение
- Кататоническая шизофрения – преобладают психомоторные нарушения
- Недифференцированная шизофрения – выявляется психотическая симптоматика, не укладывающаяся в картину кататонической, гебефренической или параноидной шизофрении
- Остаточная шизофрения – наблюдается слабо выраженная позитивная симптоматика.
Наряду с перечисленными, в МКБ-10 выделяют еще два типа шизофрении:
- Простая шизофрения – выявляется постепенное прогрессирование негативной симптоматики при отсутствии острых психозов
- Постшизофреническая депрессия – возникает после обострения, характеризуется устойчивым снижением настроения на фоне неярко выраженных остаточных симптомов шизофрении.
В зависимости от типа течения отечественные психиатры традиционно различают приступообразно-прогредиентную (шубообразную), рекуррентную (периодическую), вялотекущую и непрерывно текущую шизофрению. Разделение на формы с учетом типа течения позволяет более точно определять показания к терапии и прогнозировать дальнейшее развитие заболевания. С учетом стадии болезни выделяют следующие этапы развития шизофрении: преморбидный, продромальный, первый психотический эпизод, ремиссия, обострение. Конечным состоянием шизофрении является дефект – стойкие глубокие нарушения мышления, снижение потребностей, апатия и равнодушие. Выраженность дефекта может существенно колебаться.
Симптомы шизофрении
Манифестация шизофрении
Как правило, шизофрения манифестирует в подростковом возрасте или в начале взрослой жизни. Первому приступу обычно предшествует преморбидный период продолжительностью 2 или более года. В течение этого периода у больных возникает ряд неспецифических симптомов, в том числе – раздражительность, нарушения настроения со склонностью к дисфории, причудливость поведения, заострение или извращение некоторых черт характера и уменьшение потребности в контактах с другими людьми.
Незадолго до дебюта шизофрении наступает период продрома. Пациенты все больше изолируются от общества, становятся рассеянными. К неспецифическим симптомам присоединяются кратковременные расстройства психотического уровня (транзиторные сверхценные или бредовые идеи, отрывочные галлюцинации), переходящие в развернутый психоз. Симптомы шизофрении разделяют на две большие группы: позитивные (появляется что-то, чего не должно быть в норме) и негативные (исчезает что-то, что должно быть в норме).
Позитивные симптомы
Галлюцинации. Обычно при шизофрении возникают слуховые галлюцинации, при этом пациенту может казаться, что голоса звучат у него в голове или исходят из различных внешних объектов. Голоса могут угрожать, приказывать или комментировать поведение больного. Иногда пациент слышит сразу два голоса, которые спорят между собой. Наряду со слуховыми, возможны тактильные галлюцинации, обычно вычурного характера (например, лягушки в желудке). Зрительные галлюцинации при шизофрении появляются крайне редко.
Бредовые расстройства. При бреде воздействия пациент считает, что некто (вражеская разведка, инопланетяне, злые силы) воздействует на него с помощью технических средств, телепатии, гипноза или колдовства. При бреде преследования больной шизофренией думает, что кто-то за ним постоянно следит. Бред ревности характеризуется непоколебимой убежденностью в неверности супруга.
Дисморфофобический бред проявляется уверенностью в собственном уродстве, в наличии грубого дефекта какой-то части тела. При бреде самообвинения пациент считает себя виновным в несчастьях, болезнях или смерти окружающих. При бреде величия больной шизофренией верит, что занимает исключительно высокое положение и/или обладает необыкновенными способностями. Ипохондрический бред сопровождается убежденностью в наличии неизлечимого заболевания.
Навязчивые идеи, расстройства движений, мышления и речи. Навязчивые идеи – идеи отвлеченного характера, возникающие в сознании больного шизофренией против его воли. Как правило, носят глобальный характер (например: «что случится, если Земля столкнется с метеоритом или сойдет с орбиты?»). Расстройства движений проявляются в виде кататонического ступора или кататонического возбуждения.
К расстройствам мышления и речи относят навязчивое мудрствование, резонерство и бессмысленные рассуждения. Речь пациентов, страдающих шизофренией, изобилует неологизмами и излишне подробными описаниями. В своих рассуждениях больные беспорядочно перескакивают с одной темы на другую. При грубых дефектах возникает шизофазия – бессвязная речь, лишенная смысла.
Негативные симптомы
Эмоциональные расстройства. Социальная изоляция. Эмоции больных шизофренией уплощаются и обедняются. Часто наблюдается гипотимия (устойчивое снижение настроения). Реже возникает гипертимия (устойчивое повышение настроения). Количество контактов с окружающими уменьшается. Пациенты, страдающие шизофренией, не интересуются чувствами и потребностями близких, перестают посещать работу или учебу, предпочитают проводить время в одиночестве, будучи полностью поглощенным своими переживаниями.
Расстройства волевой сферы. Дрейф.
Дрейф проявляется пассивностью и неспособностью принимать решения. Больные шизофренией повторяют свое привычное поведение или воспроизводят поведение окружающих, в том числе – асоциальное (например, употребляют алкоголь или принимают участие в противоправных действиях), не чувствуя удовольствия и не формируя собственного отношения к происходящему. Волевые расстройства проявляются гипобулией. Исчезают или уменьшаются потребности. Резко сужается круг интересов. Снижается сексуальное влечение. Пациенты, страдающие шизофренией, начинают пренебрегать правилами гигиены, отказываются от еды. Реже (обычно – на начальных стадиях болезни) наблюдается гипербулия, сопровождающаяся повышением аппетита и сексуального влечения.
Диагностика
Диагноз устанавливается на основании анамнеза, опроса больного, его друзей и родственников. Для постановки диагноза шизофрения необходимо наличие одного или более критериев первого ранга и двух или более критериев второго ранга, определенных МКБ-10.
1. К критериям первого ранга относят:
- слуховые галлюцинации;
- звучание мыслей;
- вычурные бредовые идеи;
- бредовые восприятия.
2. В список критериев шизофрении второго ранга включают:
- кататонию,
- прерывание мыслей,
- постоянные галлюцинации (кроме слуховых),
- нарушения поведения
- негативные симптомы.
Симптомы первого и второго ранга должны наблюдаться в течение месяца или более. Для оценки эмоционального состояния, психологического статуса и других параметров применяют различные тесты и шкалы, в том числе – тест Люшера, тест Лири, шкалу Карпентера, тест MMMI и шкалу PANSS.
Лечение шизофрении
Лечение шизофрении включает в себя медикаментозную терапию, психотерапию и мероприятия по социальной реабилитации. Основой фармакотерапии являются препараты с антипсихотическим действием. В настоящее время предпочтение чаще отдают атипичным нейролептикам, которые реже вызывают позднюю дискинезию и, по мнению специалистов, могут уменьшать негативные симптомы шизофрении. Для уменьшения выраженности побочных эффектов нейролептики комбинируют с другими лекарственными препаратами, обычно – нормотимиками и бензодиазепинами. При неэффективности других методов назначают ЭСТ и инсулинокоматозную терапию.
После редукции или исчезновения позитивной симптоматики больного шизофренией направляют на психотерапию. Для тренировки познавательных навыков, улучшения социального функционирования, помощи при осознании особенностей собственного состояния и приспособления к этому состоянию применяют когнитивно-поведенческую терапию. Для создания благоприятной семейной атмосферы используют семейную терапию. Проводят обучающие занятия для родственников больных шизофренией, оказывают психологическую поддержку близким пациентов.
Прогноз
Прогноз при шизофрении определяется целым рядом факторов. К прогностически благоприятным факторам относят женский пол, поздний возраст начала болезни, острое начало первого психотического эпизода, незначительную выраженность негативной симптоматики, отсутствие длительных или частых галлюцинаций, а также благоприятные личные отношения, хорошую профессиональную и социальную адаптацию до начала шизофрении. Определенную роль играет отношение социума – согласно исследованиям, отсутствие стигматизации и принятие окружающих снижает риск развития рецидивов.
Источник https://arbat25.ru/myi-lechim/psixicheskie-rasstrojstva/shizofreniya-vidyi-formyi-i-proyavleniya
Источник https://probolezny.ru/shizofreniya/
Источник https://www.krasotaimedicina.ru/diseases/psychiatric/schizophrenia