Какие есть стадии ревматоидного артрита, и чем они отличаются?
Течение ревматоидного артрита классифицируется по стадиям: на ранних стадиях болезнь достаточно успешно стабилизируется медикаментами, тогда как на поздних они могут быть неэффективны. Также от степени болезни зависит и прогноз в плане инвалидности.
Выделяют еще и рентгенологические стадии ревматоидного артрита. То есть, существует классификация по симптоматике (клиническим признакам) и по диагностическим признакам. Последняя стадия практически гарантированно приводит к инвалидности.
1 Первая (начальная) стадия ревматоидного артрита
Начальная стадия заболевания протекает крайне благоприятно и практически никак себя не проявляет. Болезненные ощущения у большинства больных отсутствуют, состояние самих больных удовлетворенное. Возможны лишь умеренные изменения внешнего вида суставов.
Заметить болезнь в этой стадии очень тяжело, у большинства больных заболевание выявляется только на 2 и более стадии.

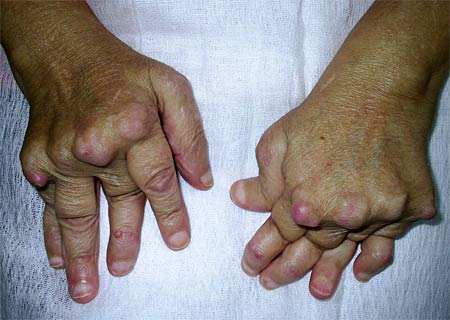
Стадии прогрессирования ревматоидного артрита (визуальные изменения)
Клиническая картина при начальной стадии:
- Умеренный дискомфорт в пораженных суставах, очень редко наблюдается слабая боль.
- Уплотнение суставов пальцев (визуально они становятся немного толще).
- Уплотнение мягких тканей вокруг суставов.
- Умеренная скованность в движениях пораженных суставов, особенно заметная в утреннее время (после пробуждения).
- обычно единственным рентгенологическим признаком является утончение кости;
- в редких случаях на 1 стадии наблюдается образование светлых мест на пораженной костной ткани – эти места являются следами образовавшихся кист.
Лечить такую форму болезни достаточно просто, прогноз благоприятный. Даже если невозможно добиться полной остановки прогрессии заболевания, ее можно просто стабилизировать. То есть, отсрочить появление деформативных изменений на десятки лет.
Для лечения используются медикаментозные средства, больного лечат амбулаторно (нет нужды пребывать в стационаре). Требуется постоянное наблюдение за состоянием суставов (консультация у врача каждые 3-6 месяцев).к меню ↑
2 Вторая стадия ревматоидного артрита
Вторая стадия уже клинически выражена и именно на ней чаще всего ставится диагноз ревматоидного артрита. Появляются боли, дискомфорт в суставе, скованность в движениях, усиливающаяся к вечеру или после пробуждения.
Заметить болезнь очень легко – она хорошо определяется и визуально (осмотром пораженных суставов), и рентгенологически.
Клиническая картина на второй стадии:
- Поражение нескольких групп суставов: если при первой стадии страдают только мелкие суставы, то при второй поражаются и коленные, и бедренные.
- Появляется достаточно сильная боль, ослабевающая при активных движениях или нагрузке на пораженные суставы. Однако к третьей стадии такой способ облегчения боли уже не работает.
- Ощущение скованности во всем теле, что описывается самим пациентом как «ощущение, что тело затекло».
- Появление покраснения кожи (гиперемия) вокруг пораженных хрящей (симптом, наблюдаемый в острую фазу заболевания).
- эрозивные изменения в затронутых заболеванием костях (чаще всего поражаются локтевая кость или косточки запястья);
- деформативные изменения хрящевой ткани;
- отечность и заметное на рентгеновском снимке воспаление синовиальной сумки;
- в конце второй стадии наблюдается большое количество эрозий на костях, что свидетельствует об очень скором переходе болезни на 3 степень.
Лечат ревматоидный артрит 2 стадии все так же медикаментозными средствами. В редких случаях требуется постоянное пребывание в стационаре (курсом на 2-4 недели, пока врачи пытаются стабилизировать заболевание и привести к остановке его прогрессии).
Прогноз условно благоприятный. Болезнь все еще сравнительно легко стабилизировать, хотя и полного излечения добиться практически невозможно (нельзя вернуть состояние суставов к исходному). После лечения болезни пациент должен наблюдаться у врача каждые 2-4 месяца.к меню ↑
3 Третья стадия ревматоидного артрита
При третьей стадии ревматоидного артрита отмечаются серьезные деформативные изменения, атрофия мышц. Наблюдаются выраженные боли, существенное ограничение в движении пораженного сустава (вплоть до полной иммобилизации).
Болезнь протекает достаточно бурно для того, чтобы предварительный диагноз мог быть поставлен уже на первичном приеме у врача (без визуализирующих обследований).

Изменения по мере прогрессирования болезни можно наблюдать на рентгенографических снимках
Клиническая картина на третьей стадии:
- Вовлечение в процесс всех крупных суставов организма.
- Помимо гиперемии над суставом ощущается сильный жар (на ощупь они становятся объективно очень горячими, что ощущает и сам пациент).
- Появление подкожных узелков, располагающихся преимущественно вокруг пораженных суставов. Очень редко они появляются в области предплечья или на затылке. В рамках казуистики их встречаются во внутренних органах (прежде всего в легких и миокарде).
- Видны серьезные деформации хрящей и, как следствие, нарушение кровообращения в них и находящихся рядом областях.
- Развивается медленно прогрессирующая атрофия мышц, сильно утрачивается двигательная функция суставов.
- множественные эрозивные повреждения костей, их утончение;
- на снимках видна атрофия мышечного корсета, носящая крайне обширный характер;
- тяжелые деформации сустава;
- отложение солей и кальцификация суставов (кальцификаты могут быть как рыхлые, так и весьма плотные).
Лечат 3 стадию только в условиях стационара, в котором пациенту придется пробыть 2-6 недель, а иногда больше. После «гашения» активного воспаления и аутоиммунных реакций назначается профилактическая и поддерживающая терапия.
Прогноз условно неблагоприятный: возникшая атрофия мышц не поддается корректировке, равно как и тяжелые деформативные изменения сустава. Возможна инвалидность и переход заболевания на другие группы суставов (ранее не затронутые).к меню ↑
4 Четвертая стадия ревматоидного артрита
Четвертая стадия протекает крайне тяжело, наблюдаются множественные осложнения в виде появления эрозий, кистозных образований. Окружающие пораженный сустав мягкие ткани атрофированы, а сам сустав тяжело деформирован.
Отличительной чертой 4 стадии является поражение всех групп крупных суставов, пациент при этом испытывает тяжелейшие постоянные боли.
Клиническая картина на четвертой (последней) стадии:
- Очень сильные боли, не дающие покоя в любое время суток. Боли настолько беспокоят больного, что он отказывается есть, не может спать.
- Боли в глазницах, дискомфортные ощущения в грудной клетке (особенно при попытках сделать форсированный глубокий вдох).
- Нарушение чувствительности в конечностях, парестезии.
- Утрата двигательной активности суставов, тяжелая атрофия мышц.
- Переход воспаления на крупную мускулатуру (прежде всего на бедренные и ягодичные мышцы).
- Часто наблюдаются поражения желудочно-кишечного тракта, легких и глаз. У части больных возникают перебои в работе сердца (возможен даже сердечный приступ).
- Появление на теле большого количества язв, сыпи, подкожных кровоизлияний (геморрагий). Возможны маточные и носовые кровотечения.
- без труда определяется остеопороз и костный анкилоз;
- видны множественные эрозии, кистозные образования;
- сращение щелей (полное или с наличием узких просветов);
- тотальная деформация суставов, не подлежащая даже хирургическому восстановлению.
Лечение четвертой степени ревматоидного артрита проводится исключительно в условиях стационара. Применяется комплексная мощная терапия, нередко сопряженная с рисками серьезных осложнений (из-за свойств использующихся лекарств).
Прогноз неблагоприятный. Практически гарантирована инвалидность, хронические боли, невозможность нормально передвигаться. Пациент теряет трудоспособность, вынужден пребывать дома. Также пациенту нужно постоянно проходить симптоматическое лечение в стационаре, без которого симптомы будут крайне мучительными (особенно боль, не дающая даже спать).к меню ↑
4.1 Степени ревматоидного артрита (видео)
- Лечащие врачи: Ревматолог, Артролог
- Диеты при болезни: Диета при ревматоидном полиартрите
Общие сведения
Ревматоидный артрит – это хроническая болезнь, которая имеет аутоиммунный характер. Ее природа состоит в системном воспалении соединительной ткани, при котором преимущественно поражаются суставы по типу прогрессирующего эрозивно-деструктивного полиартрита. Этиология болезни неясна. Среди населения данное заболевание наблюдается примерно у 0.5 — 1% людей.
Стадии ревматоидного артрита
Развитие ревматоидного артрита происходит постепенно. На первой стадии болезни у человека опухают синовиальные сумки, что провоцирует появление опухоли, болевых ощущений и нагрева вокруг суставов. На второй стадии развития ревматоидного артрита начинается очень быстрый процесс деления клеток, что в итоге приводит к уплотнению синовиальной оболочки. На третьей стадии болезни происходит высвобождение воспаленными клетками фермента, поражающего хрящи и кости. В итоге суставы, пораженные болезнью, деформируются, человек страдает от интенсивной боли и теряет двигательные функции.
Принято также выделять некоторые типы клинического течения ревматоидного артрита:
При классическом варианте заболевание прогрессирует медленно, при этом поражаются и мелкие, и крупные суставы.
При моно— или олигоартрите поражаются в основном крупные суставы, наиболее часто — коленные.
Если у больного развивается ревматоидный артрит с псевдосептическим синдромом, то имеет место лихорадка, потеря веса, озноб, гипергидроз, анемия и др. При этом признаки артрита не являются основными.
Кроме того, существуют и другие типы ревматоидного артрита: синдром Фелти, синдром Стилла, аллергосептический синдром, ревматоидный васкулит; и др.
Причины ревматоидного артрита
До сегодняшнего дня нет сведений о точеных причинах данного заболевания. Однако при лабораторных исследований больных ревматоитдным артритом наблюдается возросшее количество лейкоцитов в крови, а также скорость оседания эритроцитов, что свидетельствует об инфекционной природе данного недуга. Существует теория о том, что болезнь развивается как следствие нарушения иммунной системы у людей, имеющих к этому наследственную склонность. В итоге у человек проявляются так называемые иммунные комплексы, откладывающиеся в тканях организма. Это и становится причиной повреждения суставов. Впрочем, при лечении ревматоидного артрита с помощью антибиотиков эффекта не наблюдается, поэтому выше описанную теорию многие специалисты считают неправильной.
Данное заболевание в большинстве случаев чревато для человека инвалидностью, проявляющейся очень рано. Также существует риск летального исхода, который наступает вследствие осложнений инфекционного характера, а также почечной недостаточности.
Первые симптомы ревматоидного артрита проявляются в основном после сильных физических нагрузок, эмоционального перенапряжения, переутомления. Также развитие болезни возможно во время гормональных перестроек и действия на человеческий организм ряда неблагоприятных факторов.
Существует так называемая ревматологическая триада факторов, которые являются предрасполагающими для ревматоидного артрита.
Прежде всего, речь идет о предрасположенности генетического характера: в данном случае имеется в виду склонность к аутоиммунным реакциям.
Следующий фактор – инфекционный. Так, спровоцировать развитие ревматоидного артрита могут парамиксовирусы, гепатовирусы, герпесвирусы, а также ретровирусы.
Еще один важный фактор – пусковой. Это ряд состояний (переохлаждение, интоксикация организма, прием некоторых медикаментов, стрессовое состояние и т. д.), которые могут стать стартовыми для начала болезни.
Симптомы ревматоидного артрита
Изначально болезнь развивается медленно, симптомы ревматоидного артрита нарастают постепенно. Этот процесс может длиться по нескольку месяцев и даже лет, при этом острое развитие болезни имеет место гораздо реже.
В большинстве случаев (примерно две третьи) заболевание проявляется полиартритом, в остальных случаях у больного имеет место моно- или олигоартрит.
Как правило, развитие болезни начинается с воспалительных процессов в пястно-фаланговых суставах указательного и среднего пальцев рук. Соответственно, эти суставы заметно припухают. Параллельно очень часто наблюдается воспаление и припухание лучезапястных суставов.
Как правило, в большинстве случаев поражение суставов при ревматоидном артрите происходит симметрично. Так, при поражении суставов на одной руке, очень часто они поражаются и на другой конечности.
Для суставного синдрома в данном случае характерна скованность по утрам, длящаяся более одного часа. Подобные симптомы возникают также и во второй половине ночи. Человек страдает от так называемых симптомов «тугих перчаток», «корсета», его одолевает спонтанная боль в суставах, которая проявляется постоянно. У больных ревматоидным артритов суставный синдром является монотонным и продолжительным. Болевые ощущения при этом очень похожи на зубную боль.
Иногда у больного также возникают продромальные клинические проявления. Это может быть периодическая преходящая боль, болевые ощущения, которые связаны с вегетативными расстройствами, погодными условиями.
Симптомы ревматоидного артрита параллельно проявляются также поражением мелких суставов стоп, которое происходит также симметрично. Поражение крупных суставов – коленных, плечевых, голеностопных, локтевых – происходит в более позднем периоде развития болезни. До таких проявлений могут пройти недели и даже месяцы. Впрочем, при некоторых видах ревматодиного артрита изначально поражаются именно крупные суставы, а воспаление мелких суставов происходит позже. Подобное течение болезни характерно для пожилых людей.
Часто у больных ревматоидным артритом под кожей проявляются ревматоидные узелки, которые являются очень плотными. Они имеют размер с горошину и появляются немного ниже от локтевого изгиба. Такие узелки могут быть единичными либо они возникают в большом количестве.
Кроме описанных выше симптомов ревматоидного артрита, у людей часто имеет место постоянная слабость, плохой сон и аппетит, иногда периодически их одолевают ознобы и незначительные подъемы температуры тела. Очень часто больные данным недугом за короткое время могут сильно похудеть.
В процессе активного развития заболевания, когда ревматоидный артрит входит в развернутую стадию, у человека проявляется стойкая деформация пальцев. Наиболее часто наблюдается так называемая ульнарная девиация, при которой происходит фиксация кистей и пальцев рук в неправильном положении, отклоняясь кнаружи. Человеку становится трудно сгибать и разгибать руки в запястьях. Параллельно происходит нарушение кровоснабжения, вследствие чего имеет место выраженная бледность кожи на кистях рук и на запястьях. Постепенно происходит атрофация мышц рук.
Болезнь продолжает развиваться, и патологические процессы распространяются и на другие суставы. При этом воспалительный процесс плечевых, локтевых и голеностопных суставов в основном бывает сравнительно легким. Однако при этом суставы становятся тугоподвижными, и больной вынужден ограничивать движения в суставе.
При поражении коленного сустава иногда в его полости накапливается много патологической жидкости, которая начинает растягивать суставную капсулу. Иногда, при тяжелых формах болезни, вследствие избытка жидкости киста разрывается, и жидкость поступает в ткани голени. В итоге развивается отек голени, человек страдает от очень резких болей. Со временем эти проявления проходят, но при последующем развитии воспаления в коленном суставе они могут повторяться.
Иногда воспаление распространяется также на позвоночные сочленения. Наиболее часто происходит воспаление шейного отдела позвоночника, что чревато появлением болей в затылке и шее. В данном случае грубой ошибкой будет лечение больных с помощью массажа, прогревания, мануальной терапии – это только усугубляет ситуацию, так как воспалительный процесс только усиливается.
Ревматоидный артрит протекает волнообразно. Ухудшение состояния человека чередуется с улучшением. Если не предпринять правильного лечения ревматоидного артрита, то страдания человека могут продолжаться на протяжении всей его жизни.
Диагностика ревматоидного артрита
Установить диагноз «ревматоидный артрит» можно путем проведения биохимического анализа крови, рентгеновского исследования суставов, а также изучения клинической картины течения болезни.
Однако в большинстве случаев ввиду неспецифичности ранних симптомов ревматоидного артрита постановка диагноза происходит спустя длительное время после начала заболевания. Врач в процессе опроса, осмотра и изучения анамнеза определяет наличие общих симптомов, утренней скованности, ревматоидных узелков.
В процессе реннтгеновского исследования определяется присутствие эрозий кости, а также выраженность разрушения хряща.
Лечение ревматоидного артрита
Лечение ревматоидного артрита подразумевает правильный подход к процессу в целом. Если в организме присутствует инфекция, больному назначают прием антибактериальных препаратов. Если внесуставные проявления не выражены ярко, для лечения (суставного синдрома нужно подобрать нестероидные противовоспалительные препараты. Также в суставы, в которых наблюдается выраженное воспаление, вводятся кортикостероидные средства. Также больным часто назначаются курсы плазмафереза.
При лечении ревматоидного артрита важно обратить особое внимание на профилактику остеопороза. В качестве мер подобной профилактики необходимо пополнить рацион питания продуктами, богатыми кальцием, животными белками. В то же время из рациона нужно исключить блюда с большим содержанием поваренной соли.
Кроме того, в комплексную терапию заболевания включают и лечебную физкультуру, которая способствует подвижности суставов.
Лечение ревматоидного артрита проводится и путем применения физиотерапевтических процедур, а также санаторно-курортного лечения. Однако подобные методы имеют эффект только при легкой форме ревматоидного артрита.
Излечение ревматоидного артрита происходит примерно в 20% случаев. Правильный подход к терапии и даже лечение ревматоидного артрита народными методами дают возможность значительно облегчить общее состояние больного.
В данном случае следует учесть, что лечение ревматоидного артрита народными средствами предполагает предварительное одобрение лечащего врача. К тому же больному следует настроиться на длительный процесс: лечение этой болезни продолжается иногда несколько лет, а поддерживающая терапия вообще может продолжаться постоянно.
Серопозитивный ревматоидный артрит: что такое, симптомы и лечение
Серопозитивный ревматоидный артрит (РА) — хроническая патология, поражающая не только суставы, но и внутренние органы, кожные покровы. В отличие от серонегативной формы диагностирование серопозитивного заболевания не вызывает особых затруднений. В анализах крови пациентов обнаруживаются специфические иммуноглобулины — ревматоидный фактор (РА). Сочетание этого маркера с симметричным поражением суставов и постепенным усилением симптоматики позволяет выставить диагноз. Ведущими клиническими проявлениями серопозитивного РА становятся болевой синдром и утренняя скованность сочленений. По мере прогрессирования патологии нарушается работа печени, желчного пузыря, органов мочевыделения.

В терапии используются препараты различных клинико-фармакологических групп — НПВС, глюкокортикостероиды, базисные и биологические средства. При тяжелом течение серопозитивного РА проводится экстракорпоральная гемокоррекция. Если консервативные методы лечения не дали положительного результата, пациента готовят к артроскопии или эндопротезированию.
Патогенез и причины развития заболевания
Пока не установлено причин возникновения серопозитивного РА. Но механизм его развития хорошо изучен. При сочетании определенных факторов нарушается работа иммунной системы. Она начинает продуцировать антитела, уничтожающие не проникающие чужеродные белки, а собственные клетки организма. В результате воспалительным процессом повреждаются хрящи, синовиальные оболочки, суставные сумки, кости, связочно-сухожильный аппарат. При проведении клинических испытаний ученые выяснили, что чаще всего иммунная система неадекватно реагирует на внедрение таких инфекционных агентов:
- вирус Эпштейн-Барра;
- ретровирус;
- цитомегаловирус;
- микоплазмы;
- вируса герпеса;
- вирус рода Rubivirus, вызывающий краснуху.
В основе патогенеза серопозитивного РА лежит аутоиммунная реакция, развивающаяся в ответ на негативное воздействие провоцирующих факторов неизвестной этиологии. Все звенья процесса патологии взаимосвязаны, а сам он протекает однотипно. Сначала поражаются синовиальные мембраны, возникает характерная симптоматика синовита. Затем формируется паннус — грубая грануляционная ткань. Она разрастается, проникает в гиалиновые хрящи, способствуя снижению их амортизационных свойств, а затем полному перерождению. На конечном этапе серопозитивного РА происходит полное или частичное сращивание суставной щели (анкилоз), развиваются контрактура, ограничивающая движения, хроническое воспаление параартикулярных тканей. Пораженные заболеванием суставы деформируются, учащаются подвывихи.
Проникновение инфекционных агентов в организм становится причиной развития аутоиммунной патологии не у всех людей. Для возникновения серопозитивного РА необходимо совпадение нескольких факторов:
- генетическая предрасположенность (наличие генов, провоцирующих неадекватный ответ иммунной системы);
- гормональные расстройства — естественная менопауза, избыточное или недостаточное продуцирование стероидов щитовидной железой, надпочечниками;
- предрасположенность к аллергическим реакциям;
- сильное переохлаждение;
- предшествующая интоксикация тяжелыми металлами, ядовитыми парами галогенов, щелочами или кислотами, фармакологическими препаратами;
- наличие в анамнезе травм (переломов, вывихов, разрывов связок, мышц сухожилий) или хронических дегенеративно-дистрофических патологий;
- нерациональное, несбалансированное питание, дефицит микроэлементов, водо- и жирорастворимых витаминов;
- частые стрессы, депрессивные состояния.
Чтобы серопозитивный артрит развился, в организме должны присутствовать возбудители простого, генитального герпеса, цитомегаловирусной инфекции, эпидемического паротита, кори, гепатита B или опоясывающего лишая. Трудности в лечении РА возникают и из-за невозможности полного уничтожения этих инфекционных агентов.
Клиническая картина
При диагностировании серопозитивного ревматоидного полиартрита устанавливается стадия его течения. Заболевание развивается в четыре этапа, для каждого из них характерны специфические клинические проявления. В отличие от серонегативной формы РА для серопозитивной патологии характерно постепенное нарастание интенсивности симптоматики. На начальной стадии, длящейся около полугода, повреждаются мелкие суставы рук и ног. Суставные признаки выражены незначительно, а иногда полностью отсутствуют. Изредка наблюдается утренняя припухлость сочленений, тугоподвижность в течение 1-2 часов. Болезненные ощущения в пальцах возникают после интенсивной двигательной активности, подъема тяжестей, резкой перемене погоды. Для их устранения не требуется приема анальгетиков, так как они исчезают после отдыха.
Вторая стадия развивается на протяжении 6 месяцев. Если пациент обращается за медицинской помощью, то на рентгенологическом изображении уже хорошо визуализируются характерные признаки РА:
- разрушение гиалиновых хрящей;
- сужение суставных щелей;
- проявления остеопороза (снижение костной массы);
- деструкция костных тканей.
При пальпации ревматолог обнаруживает сформировавшиеся узелки — округлые, плотные образования из соединительной ткани диаметром 0,5-2 см. Они локализуются в подкожной клетчатке, чаще кистей рук и предплечий. На 2 стадии серопозитивного РА человек страдает от отечности суставов и сильных болей, не стихающих в течение дня. Начинают постепенно повреждаться внутренние органы в результате развития воспаления. Пациенты жалуются на мышечные и кардиальные боли, учащение сердцебиения.
Третья стадия РА — развернутая, длится около года. Деформация суставов на руках и ногах хорошо заметна — пальцы искривляются, отклоняются в стороны, становятся тугоподвижными. В воспалительный процесс вовлекаются тазобедренные, голеностопные, коленные суставы, межпозвонковые диски и позвонки. Из-за нестабильности связочно-сухожильного аппарата, мышечной атрофии, разрушения хрящей изменяется осанка и походка больного. Позвоночник искривляется, возникает плоскостопие. Происходит еще большее повреждение внутренних органов, возникают желудочно-кишечные расстройства, при проведении ЭКГ выявляются аритмии.
Продолжительность четвертого этапа — 2 года и больше. Для этой стадии характерны следующие признаки:
- хрящевые ткани, выстилающие костные головки, полностью разрушаются;
- на рентгенограмме наблюдается сращение костей, что приводит к обездвиживанию сустава;
- снижается функциональная активность всех внутренних органов;
- кожные покровы огрубевают, частично атрофируются.
Во время рецидивов серопозитивного РА появляются симптомы общей интоксикации организма. Повышается температура тела, усиливается потоотделение, возникают желудочно-кишечные расстройства, происходит потеря веса. На протяжении всего течения патологии диагностируются неврологические нарушения, в том числе тяжелые депрессивные состояния.
Диагностика
Основным диагностическим критерием серопозитивного РА является присутствие в системном кровотоке специфических иммуноглобулинов — ревматоидного фактора. Но повышенный уровень РФ обнаруживается и при других патологиях. Поэтому американской коллегией ревматологов были внесены предложения, ускорившие и облегчившие диагностику РА. Систематизированы семь критериев, при обнаружении четырех из которых выставляется диагноз «ревматоидный артрит»:
- утренняя скованность суставов, не исчезающая в течение часа;
- поражение острым или хроническим воспалительным процессом проксимальных, межфаланговых, плюснефаланговых, лучезапястных суставов пальцев рук;
- деформирующее повреждение 3 и более сочленений, клинически проявляющееся отечностью мягких тканей;
- отмечается симметричное (двухстороннее) поражение суставов;
- при пальпации выявляются округлые безболезненные соединительнотканные узелки;
- в сыворотки крови обнаружен ревматоидный фактор;
- на рентгенологических снимках отмечены декальцинированные участки с эрозиями и сформировавшимися кистами.
Обязательно исследуется синовиальная жидкость, извлеченная из суставной полости с помощью пункции. На развитие серопозитивного РА указывает наличие в ней муциновых сгустков, повышенного уровня лейкоцитов, нейтрофилов. Характерными признаками патологии становится изменение состава крови:
- снижается уровень гемоглобина, провоцируя развитие железодефицитной анемии;
- увеличивается скорость оседания эритроцитов и уровень С-реактивного белка, что указывает на развитие воспалительного процесса;
- возможно понижение уровня альбумина и повышение концентрации креатинина;
- признаком тяжелого течения РА становится увеличение в кровеносном русле количества лейкоцитов;
- диагностический маркер прогрессирования РА — повышение уровня печеночных ферментов;
- нарушается жировой обмен из-за приема препаратов или чрезмерной активности воспаления;
- маркер высокой специфичности — повышение количества анти-ЦЦП антител.
В инструментальном диагностировании также практикуется использование УЗИ, компьютерной томографии (КТ), ядерно-магнитно-резонансной томографии (ЯМРТ). С помощью исследований устанавливается степень повреждения мягких, хрящевых, костных тканей, связок, мышц, сухожилий, внутренних органов.
Методы лечения
Проводится комплексное лечение серопозитивного ревматоидного артрита. Пока не синтезировано фармакологических препаратов, чтобы справиться с заболеванием. Поэтому основными задачами лечения становится улучшение самочувствие пациента и достижение устойчивой ремиссии. Для снижения выраженности болевого синдрома, устранения воспалительных отеков используются:
- глюкокортикостероиды — Триамцинолон, Гидрокортизон, Дипроспан, Кеналог, Дексаметазон. Вводятся в полость сустава, воспаленные соединительнотканные структуры вместе с анестетиками. Быстро купируют воспалительные процессы, устраняя боль и отечность. Не предназначены для частых медикаментозных блокад из-за выраженных побочных проявлений — поражения слизистых ЖКТ, печени, почек, разряжения костных тканей; — Кетопрофен, Ибупрофен, Диклофенак, Нимесулид, Целекоксиб. Для снятия острой боли используются в виде внутримышечных инъекций. С умеренным болевым синдромом можно справиться курсовым приемом таблеток вместе с ингибиторами протонного насоса (Омепразол, Рабепразол, Пантопразол). Дискомфортные ощущения на стадии ремиссии устраняются НПВП для локального нанесения (Вольтарен, Фастум, Нурофен, Найз, Долгит).
Для подавления чрезмерной активности иммунной системы в терапевтические схемы включаются биологические препараты Сульфосалазин, Метотрексат, Арава, Ремикейд, обладающие иммунодепрессивным и цитостатическим действием. Относительно новыми лекарственными средствами, применяемыми в терапии серопозитовного ревматоидного артрита, являются биологические препараты, блокаторы провоспалительного белка-цитокина. За счет ингибирования этого фактора некроза опухоли Этанерсептом, Инфликсимабом, Адалимумабом достигается устойчивая ремиссия РА.
При развитии осложнений, быстром прогрессировании патологии пациентам назначаются коррекция состава крови криоаферезом, мембранным плазмаферезом, экстракорпоральной фармакотерапией, каскадной фильтрацией плазмы. Для укрепления мышечного корсета, улучшения кровообращения и трофики тканей пациентам показаны массажные и физиотерапевтические процедуры (УВЧ-терапия, магнитотерапия, лазеротерапия), ЛФК, бальнеолечение. Эффективность терапевтических мероприятий значительно выше при обращении больного за медицинской помощью при появлении первых признаков серопозитивного ревматоидного артрита.
Серопозитивный ревматоидный артрит
Ревматоидный артрит (РА) – мультифакториальное аутоиммунное заболевание неизвестной этиологии, в развитии которого принимает участие множество факторов: внешней среды, иммунные, генетические, гормональные и др. Характеризуется симметричным хроническим эрозивным артритом (синовитом) периферических суставов и системным воспалительным поражением внутренних органов.

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Клинико-анатомическая характеристика заболевания:
1. Ревматоидный артрит: полиартрит, олигоартрит.
2. Ревматоидный артрит: с висцеритами, с поражением ретикулоэндотелиальной системы, серозных оболочек, легких, сердца, сосудов, глаз, почек, амилоидоз органов, псевдосептический синдром, синдром Фелти.
3. В сочетании с остеоартрозом, ревматизмом, другими диффузными болезнями соединительной ткани.
Клиникоиммунологическая характеристика (по результатам пробы на ревматоидный фактор (РФ)):
-серопозитивный;
-серонегативный.
Степень активности:
— минимальная;
— средняя;
— высокая;
— ремиссия.
Течение болезни:
— быстро прогрессирующее;
— медленно прогрессирующее;
— без заметного прогрессирования (доброкачественная).
Рентгенологическая стадия:
— околосуставной остеопороз;
— остеопороз+ сужение суставной щели (могут быть единичные узуры);
— распространенный остеопороз, выраженная костно-хрящевая деструкция, вывихи, подвывихи, сужение суставной щели, множественные узуры;
— то же + костный анкилоз.
Функциональная активность больного:
— сохранена;
— профессиональная трудоспособность ограничена;
— профессиональная трудоспособность утрачена;
— утрачена способность к самообслуживанию.
Ревматоидный артрит классифицируют исходя из характера начала заболевания, по активности процесса, отдельно рассматривают особые формы РА.
Варианты начала заболевания:
1. Постепенное (в течение нескольких месяцев) нарастание боли и скованности, преимущественно в мелких суставах (50% случаев).
2. Моноартрит коленных или плечевых суставов с последующим быстрым вовлечением в процесс мелких суставов кистей и стоп.
3. Острый моноартрит крупных суставов, напоминающий септический или микрокристаллический артрит.
4. «Палиандромный ревматизм» — характеризуется множественными рецидивирующими атаками острого симметричного полиартрита суставов кистей, реже коленных и локтевых. Атаки длятся несколько часов или дней и заканчиваются выздоровлением.
5. Острый полиартрит с множественным поражением мелких и крупных суставов, с выраженными болями, диффузным отеком и ограничением подвижности у лиц пожилого возраста.
6. Генерализованная полиартралгия, напоминающая ревматическую полимиалгию (обычно в пожилом возрасте).
Варианты активности РА:
1. Легкий — артралгии; припухлость/болезненность менее 5 суставов; отсутствие внесуставных проявлений; отсутствие или низкие титры РФ; нормальный или умеренно повышенный уровень СОЭ и СРБ; отсутствие рентгенологических изменений в мелких суставах кистей и стоп.
2. Умеренно тяжелый — артрит 6-20 суставов; отсутствие внесуставных проявлений; высокие титры РФ; стойкое увеличение СОЭ и СРБ; остеопения, умеренное сужение суставных щелей и небольшие единичные эрозии при рентгенологическом исследовании мелких суставов кистей и стоп.
3. Тяжелый — артрит более 20 суставов; быстрое развитие нарушений функции суставов; стойкое значительное увеличение СОЭ и СРБ; анемия; гипоальбуминемия; высокие титры РФ; внесуставные проявления.
Особые варианты РА:
— синдром Фелти;
— болезнь Стилла взрослых.
Факторы и группы риска
4. Генетическая предрасположенность, особенно у кровных родственников, чаще у носителей определенных антигенов класса II, главного комплекса гистосовместимости, особенно HLADR1, HLA-DR4.
Диагностика
Для диагностики РА используют критерии Американской ревматологической ассоциации (1987 г.)
1. Утренняя скованность — скованность по утрам в области суставов или околосуставных тканей, сохраняющаяся не менее 1 часа.
2. Артрит трех или более суставов — припухание или выпот, установленный врачом, по крайней мере в трех суставах. Возможно поражение 14 суставов (с 2 сторон): пястно-фаланговых, проксимальных межфаланговых, суставов запястья, локтевых, голеностопных.
3. Артрит суставов кистей — припухлость по крайней мере одной из следующих групп суставов: запястья, пястно-фаланговые, проксимальные межфаланговые.
4. Симметричный артрит — сходное, однако без абсолютной симметрии, двустороннее поражение суставов (пястно-фаланговых, проксимальных межфаланговых, плюснефаланговых).
5. Ревматоидные узелки — подкожные узелки (установленные врачом), локализующиеся преимущественно на выступающих участках тела, разгибательных поверхностях или в околосуставных областях.
6. Ревматоидный фактор (РФ) — обнаружение повышенных титров РФ в сыворотке крови любым методом.
7. Рентгенологические изменения, типичные для РА: эрозии или околосуставной остеопороз, локализующиеся в суставах кистей и стоп и наиболее выраженные в клинически пораженных суставах.
Диагноз РА ставят при наличии не менее 4 из 7 критериев, при этом критерии с первого по четвертый должны сохраняться по крайней мере в течение 6 недель. Чувствительность данных критериев составляет 91-94%, а специфичность — 89%.
Жалобы и анамнез
В начале заболевания клинические проявления артрита могут быть выражены умеренно. Обычно наблюдается ухудшение общего состояния (слабость, утренняя скованность, артралгии, похудание, субфебрильная лихорадка, лимфаденопатия), что может предшествовать клинически выраженному поражению суставов.
Физикальное обследование
Поражение суставов может быть разделено на 2 категории:
1. Потенциально обратимые (обычно ранние) — синовит.
2. Необратимые структурные изменения (более поздние) — эрозии, анкилоз.
Наиболее яркий признак воспаления синовиальной оболочки суставов при РА — утренняя скованность, длительность которой обычно коррелирует с выраженностью синовита и составляет не менее часа.
Кисти: ульнарная девиация пястно-фаланговых суставов, обычно развивающаяся через 1-5 лет от начала болезни; поражение пальцев кистей по типу «бутоньерки» (сгибание в проксимальных межфаланговых суставах) или «шеи лебедя» (переразгибание в проксимальных межфаланговых суставах); деформация кисти по типу «рука с лорнетом».
Коленные суставы: сгибательная и вальгусная деформация, синовиальная киста на задней стороне коленного сустава (киста Бейкера).
Стопы: подвывихи головок плюснефаланговых суставов, латеральная девиация, деформация большого пальца.
Шейный отдел позвоночника: подвывихи в области атланто-аксиального сустава, изредка осложняющиеся компрессией спинного мозга или позвоночной артерии.
Перстневидно-черпаловидный сустав: огрубение голоса, одышка, дисфагия, рецидивирующий бронхит.
Связочный аппарат и синовиальные сумки: тендосиновит в области лучезапястного сустава и кисти; бурсит, чаще в области локтевого сустава; киста Бейкера.
Внесуставные (системные) проявления встречаются часто, а в редких случаях могут превалировать в клинической картине.
Конституциональные симптомы: генерализованная слабость, недомогание, похудание, субфебрильная лихорадка.
Сердце: перикардит, васкулит, гранулематозное поражение клапанов сердца (очень редко), раннее развитие атеросклероза.
Легкие: плеврит, интерстициальное заболевание легких, облитерирующий бронхиолит, ревматоидные узелки в легких (синдром Каплана).
Кожа: ревматоидные узелки, утолщение и гипотрофия кожи; васкулит, сетчатое ливедо, микроинфаркты в области ногтевого ложа.
Нервная система: компрессионная невропатия, симметричная сенсорно-моторная невропатия, множественный мононеврит (васкулит), цервикальный миелит.
Глаза: сухой кератоконъюнктивит, эписклерит, склерит, склеромаляция, периферическая язвенная кератопатия.
Почки: амилоидоз, васкулит, нефрит.
Система крови: анемия, тромбоцитоз, нейтропения.
Лабораторные исследования
Лабораторные изменения
Кровь:
— острофазовые реакции: гипохромная анемия, ускорение СОЭ, увеличение СРВ;
— гипергаммаглобулинемия;
— гипокомплементемия;
— тромбоцитоз;
— эозинофилия;
— нейтропения (чаще — при синдроме Фелти);
— увеличение активности ферментов печени — АЛТ и ACT — коррелирует с активностью заболевания и часто ассоциируется с гепатотоксичностью противоревматических ЛС;
— увеличение титров IgM РФ, выявляющееся у 70-90% больных.
Высокие титры при РА коррелируют с тяжестью, быстротой прогрессирования и развитием системных проявлений, но данный показатель не является «чувствительным» и «специфичным» для ранней диагностики РА, так как в первые 3 месяца заболевания выявляется примерно у 50% больных, а также у 5% здоровых лиц.
Синовиальная жидкость: снижение вязкости, рыхлый муциновый сгусток, лейкоцитоз (более 6х109/л), нейтрофилез (25~90%).
Инструментальные исследования
Рентгенологическое изучение кистей и стоп является одним из основных методов диагностики и оценки прогрессирования заболевания.
Рентгенологические изменения:
— околосуставной остеопороз;
— нечеткость контуров суставных поверхностей;
— эрозии (или узуры) на суставных поверхностях (чаще всего выявляются в области головок пястно-фаланговых и плюснефаланговых суставов, особенно — головки пятой плюсневой кости);
— остеолиз (обширное разрушение суставных поверхностей вплоть до полного исчезновения головок костей мелких суставов кистей и стоп);
— анкилоз;
— подвывихи суставов.
Показания для консультации специлистов: по показаниям
— коагулограмма 1 (протромбиновое время, фибриноген, тромбиновое время, АЧТВ, фибринолитическая активность плазмы, гематокрит);
Дифференциальный диагноз
Лечение
— увеличение продолжительности жизни.
Немедикаментозное лечение
Общие рекомендации
1. Прекращение курения — курение может играть роль в развитии и прогрессировании РА. Выявлена ассоциация между количеством выкуриваемых сигарет и позитивностью по РФ, эрозивными изменениями в суставах и появлением ревматоидных узелков, а также поражением легких (у мужчин).
2. Соблюдение сбалансированной диеты, включающей пищу с высоким содержанием полиненасыщенных жирных кислот, например, рыбьего жира (приводит к снижению воспалительной активности РА), кальция и витаминов, особенно витамина D (снижение риска остеопороза) и фолиевой кислоты (снижение уровня гомоцистеина в сыворотке). Гипергомоцистеинемия особенно часто развивается на фоне лечения метотрексатом и сульфасалазином и может способствовать развитию атеросклеротического поражения сосудов.
3. Поддержание идеальной массы тела.
Медикаментозное лечение
Медикаментозную терапию РА подразделяют на два вида — противовоспалительную и базисную.
Противовоспалительное лечение заключается в применении НПВП, использующихся в качестве симптоматической терапии, и глюкокортикоидных гормонов. Применение НПВП и глюкокортикоидов способствует быстрому уменьшению боли и воспаления в суставах и улучшению функции. Отличительной чертой базисных лекарственных средств является медленное развитие эффекта, основанного на непосредственном влиянии на основные патогенетические механизмы, составляющие сущность РА, что приводит к устранению аутоиммунных нарушений и торможению деструкции суставов. В настоящее время принята концепция раннего назначения базисных препаратов, которые обладают отсроченным эффектом.
Симптоматическая терапия
Основными средствами симптоматической терапии являются НПВП, позволяющие уменьшить боль и воспаление в суставах.
Основные положения:
— НПВП не влияют на прогрессирование повреждений суставов и редко полностью подавляют клинические проявления артрита.
— Монотерапию НПВП можно проводить только в течение короткого времени (не более 6 недель) до постановки достоверного диагноза РА. После этого НПВП следует обязательно сочетать с базисными противовоспалительными ЛС.
— Необходим тщательный мониторинг за переносимостью НПВП, особенно со стороны ЖКТ, печени, почек, системы крови (ингибирование функции тромбоцитов), АД.
— НПВП существенно не различаются по эффективности, поэтому выбор конкретного ЛС должен основываться на профиле безопасности и стоимости.
— Эффективность НПВП должна оцениваться в течение 2 недель приема.
— Селективные ингибиторы ЦОГ-2 не уступают в эффективности стандартным НПВП, но реже вызывают поражение ЖКТ. Хотя увеличение риска развития тромбозов на фоне лечения этими ингибиторами не доказана, у пациентов со склонностью к тромбообразованию эти ЛС следует применять с осторожностью.
— У пациентов с факторами риска сердечно-сосудистых осложнений НПВП и ингибиторы ЦОГ-2 следует сочетать с приемом низких доз аспирина.
Глюкокортикоидная терапия
— При системном применении глюкокортикоиды обычно быстро подавляют воспаление при РА.
— Глюкокортикоидная терапия замедляет прогрессирование деструкции суставов.
— При отсутствии особых показаний доза глюкокортикоидов при РА не должна превышать 10 мг (в пересчете на преднизолон) в сутки (см. таблицу).
Пересчет ЛС на преднизолон
| ЛС | Доза в одной | Эквивалентная таблетке доза преднизолона (мг) |
| Кортизон | 5 | 1 |
| Метилпреднизолон | 4 | 5 |
| Триамцинолон | 4 | 5 |
| Бетаметазон | 0,5 | 3,3 |
| Дексаметазон | 0,5 | 3,3 |
— Глюкокортикоиды при РА следует применять только в комбинации с базисными противовоспалительными ЛС.
— Средние/высокие дозы глюкокортикоидов применяют только при развитии тяжелых системных проявлений (ревматоидный васкулит) или для купирования некоторых побочных эффектов базисных противовоспалительных ЛС
1. Низкие дозы глюкокортикоидов: менее 15 мг в сутки (в пересчете на преднизолон).
2. Средние дозы глюкокортикоидов: 15-30 мг в сутки.
3. Высокие дозы глюкокортикоидов: более 30 мг в сутки (или более 0,5 мг/кг веса/сут).
— С целью профилактики глюкокортикоидного остеопороза на фоне лечения глюкокортикоидами обязателен прием препаратов кальция (1000-1500 мг) и витамина D (400-800 ME), а при необходимости (высокий риск переломов) — антиостеопоретических препаратов (алендронат, миакальцик).
— Назначение глюкокортикоидов осуществляет по строгим показаниям только врач-ревматолог.
Локальная терапия глюкокортикоидами (инъекции ГКС в мягкие ткани и полость сустава):
— Имеет вспомогательное значение.
— Оказывает влияние только на местное воспаление, причем — временное.
— Показаниями к внутрисуставным инъекциям ГКС являются признаки воспаления в одном или нескольких суставах.
— В опорные суставы (коленный и лучезапястный) не следует делать более 3 инъекций в год, в один и тот же сустав — чаще одного раза в 3 месяца.
— Для внутрисуставных инъекций используют триамцинолон, метилпреднизолон и особенно бетаметазон. Бетаметазон содержит быстро (бетаметазон динатрия фосфат) и медленно (бетаметазон дипропионат) растворимые соли и в связи с этим обладает быстрым (через 1-3 ч. после введения) и пролонгированным (до 4-6 нед.) противовоспалительным действием, не вызывает местных микрокристаллических реакций, не оказывает дистрофического действия на ткани.
— Крупные суставы (коленный, плечевой, киста Бейкера) следует вводить по 1 мл препарата, в средние (лучезапястный) — по 0,5 мл, в мелкие (межфаланговые, пястно-фаланговые и плюснефаланговые) — по 0,25 мл.
— Для введения в мягкие ткани, плечевой сустав, подакромиальную и вертельную сумки необходимо применять сочетание ГКС с местным анестетиком в соотношении 1:1 или с 0,9% раствором натрия хлорида в том же соотношении (в плечевую или вертельную область в соотношении 1:2-1:5). В другие суставы и сумки ЛС вводят без анестетика.
— Следует использовать иглу как можно меньшего диаметра; процедура должна быть наименее травматичной для суставного хряща.
— Необходимы частичная иммобилизация сустава на 24 часа и исключение физических нагрузок в течение 1 недели после внутрисуставного введения глюкокортикоидов, что повышает эффективность лечения, особенно при введении ЛС в крупные суставы.
— Триамцинолон, оказывающий наиболее длительное действие, следует применять при экссудативных явлениях в крупных суставах (при неэффективности первой инъекции короткодействующих глюкокортикоидов).
Противопоказания для внутрисуставных инъекций:
— острый моноартрит (возможность бактериальной этиологии);
— любые изменения кожи вблизи места пункции;
— нестабильность опорного сустава.
Базисная противовоспалительная терапия РА
Позволяет замедлить рентгенологическое прогрессирование РА, снизить потребность в НПВП и ГКС, улучшить качество и продолжительность жизни.
Показания к назначению:
-высокие титры РФ;
-выраженное увеличение СОЭ;
-поражение более 20 суставов;
-внесуставные проявления.
Общие положения:
— Раннее начало лечения базисными противовоспалительными ЛС (не более 3 мес. от момента появления симптомов или немедленно после постановки достоверного диагноза РА).
— Активная терапия базисными противовоспалительными ЛС. При неэффективности лечения заменяют ЛС или дополнительно назначают еще один базисный препарат (комбинированная терапия). Эффективность лечения базисными противовоспалительными ЛС оценивают индивидуально, желательно в течение 1,5~3 мес.
— Подтверждение диагноза и назначение базисной противовоспалительной терапии проводит специалист-ревматолог. Динамическое наблюдение за эффективностью и безопасностью лечения может осуществляться врачом-терапевтом общей практики.
— Один из принципов базисной терапии РА — неопределенно длительное (часто практически постоянное) применение данных ЛС при условии развития клинического эффекта и отсутствии побочных реакций.
Базисные противовоспалительные лекарственные средства:
— Метотрексат*
Дозы: 7,5-25 мг 1 раз в неделю. Эффект обычно развивается в течение первого месяца лечения. При отсутствии эффекта дозу можно постепенно повысить до 25 мг в неделю. Для профилактики побочных реакций следует назначить фолиевую кислоту. Контрольные лабораторные исследования: определение Нb, количества лейкоцитов и тромбоцитов в крови, АЛТ и ACT в сыворотке крови 1 раз в 2 нед. в течение первых 2 мес., затем — каждый месяц. Определение содержания креатинина в сыворотке крови каждые 6 мес. Рентгенография грудной клетки перед началом лечения или при появлении кашля или одышки. Временная отмена метотрексата обязательна во время интеркуррентной инфекции.
— Лефлуномид
Дозы: первые 3 дня по 100 мг/сут, затем — 20 мг/сут. Эффект развивается через 4-12 нед. Контрольные лабораторные исследования: определение содержания Нb, количества лейкоцитов и тромбоцитов в крови, АЛТ и ACT в сыворотке каждый месяц в течение полугода, затем — 1 раз в 4-8 недель. По эффективности и безопасности не уступает метотрексату.
— Сульфасалазин*
Эффект обычно развивается в первые 2 мес. лечения. Начальная доза — 500 мг 2 раза в сутки. Через 1 нед. суточную дозу повышают до 1,5 г, еще через неделю — до 2 г/сут. При появлении побочных эффектов дозу можно повышать более медленно или оставить прежней. Контрольные лабораторные исследования: определение содержания Нb, количества лейкоцитов и тромбоцитов, АЛТ и ACT в сыворотке крови каждые 2 нед. в первые 3 мес., затем с интервалом 1 мес.
— Парентеральные препараты золота (натрия ауротиомалат)
Препарат вводят в/м 1 раз в неделю в возрастающих дозах: 10 мг, 20 мг, 50 мг до суммарной дозы 1000 мг. Затем назначают по 50 мг каждые 2-4 нед. Лабораторное наблюдение: определение белка в моче перед каждой инъекцией, общий анализ крови (лейкоциты, эозинофилы и тромбоциты) перед каждой третьей инъекцией, биохимический анализ крови (АЛТ и ACT) перед каждой шестой инъекцией.
— Противомалярийные препараты
Дозы: гидроксихлорохин* 5-6 мг/кг / сут, хлорохин 3 мг/кг/сут. Эффект может развиться через 2-3 мес. Обязательно офтальмологическое исследование 1 раз в 6 мес. Необходимость в контрольных лабораторных исследованиях отсутствует.
— Циклоспорин*
Дозы: 3~5мг/кг/сут. Эффект обычно начинает развиваться через 1~3 мес и достигает максимума в течение 6 мес. Мониторинг переносимости: уровень креатинина в сыворотке и АД каждые 2 нед. в течение первых 2 мес, а затем — ежемесячно.
Другие ЛС (пероральные препараты золота, азатиоприн, циклофосфамид, хлорамбуцил, пеницилламин) в настоящее время применяются крайне редко из-за их низкой эффективности, высокой токсичности или плохой переносимости.
Редко применяемые ЛС:
— Пероральные препараты золота (ауранофин)
Дозы: по 3 мг 2 раза в сутки, при неэффективности — увеличение до 9 мг/сут. Лабораторный мониторинг переносимости: определение белка в моче, Нb, количества лейкоцитов и тромбоцитов в крови каждые 2 нед. в течение первых 3 мес. лечения, затем — через каждый месяц.
— Азатиоприн*
Дозы: 1,5-2,5 мг/кг/ сут. Контрольные лабораторные исследования: определение Нb, количества лейкоцитов и тромбоцитов в крови, АЛТ и ACT в сыворотке через каждые 2 нед. в течение первых 2 мес., затем каждый месяц.
— Циклофосфамид *
Дозы: 2-2,5 мг/кг веса/сут, ожидаемый эффект — через 2-3 мес. Контрольные лабораторные исследования: определение содержания Нb, количества лейкоцитов и тромбоцитов в крови, АЛТ и ACT в сыворотке крови через каждые 2 нед. в течение первых 2 мес., затем каждый месяц. Обязательна отмена препарата во время инфекционного заболевания. В настоящее время применяется только для лечения ревматоидного васкулита.
— Хлорамбуцил*
Дозы: 4-8 мг/сут. Эффект развивается через 2-3 мес. Лабораторный мониторинг: общий анализ крови с обязательным определением лейкоцитов и лейкоцитарной формулы 1 раз в неделю. Необходима отмена ЛС во время инфекционного заболевания.
— Пеницилламин*
Дозы: первоначальная — 250-500 мг/сут (в 2 приема), затем — постепенное увеличение до 750-1000 мг/сут. Эффект развивается через 3~6 мес.
Биологические агенты
Химерные моноклональные AT к фактору некроза опухоли α (инфликсимаб). Стандартная доза: 3 мг/ кг (одна инфузия) в/в. Повторные инфузии через 2 и 6 нед., затем — каждые 8 нед. Быстрый клинический и лабораторный эффект, замедление прогрессирования деструкции суставов. Следует назначать больным, резистентным к терапии базисными ЛС, но широкое использование препарата ограничено высокой стоимостью. Лабораторный мониторинг переносимости не предусмотрен. До назначения препарата обязательно исключение латентной туберкулезной инфекции (реакция Манту, рентгенологическое исследование легких). С осторожностью использовать при наличии инфекционного заболевания.
Принципы выбора ЛС:
1. Препаратом выбора является метотрексат.
2. На ранних стадиях РА комбинированная лекарственная терапия (в качестве одного из ее компонентов обязательно применяется метотрексат) эффективнее монотерапии. Тем не менее, преимущества комбинированной терапии перед монотерапией строго не доказаны. Поэтому начинать лечение РА с комбинированной терапии в настоящее время не рекомендуется.
3. При эффективности назначенного ЛС лечение следует продолжать в течение нескольких лет. Возможно снижение дозы, если при этом не наступает ухудшения.
4. Выбор ЛС для начальной терапии в зависимости от клинической картины:
— полиартикулярный РА: метотрексат, лефлуномид, сульфасалазин, препараты золота в/м;
— олигоартикулярный РА: сульфасалазин;
— палиндромный ревматизм: противомалярийные препараты, сульфасалазин, препараты золота;
— РА с системными проявлениями (васкулит): глюкокортикоиды и циклофосфамид.
5. При наличии противопоказаний для назначения НПВП, развитии побочных эффектов или их недостаточной эффективности терапию базисными противовоспалительными ЛС можно сочетать с назначением низких доз глюкокортикоидов.
Перечень основных медикаментов:
Нестероидные противовоспалительные средства
Глюкокортикоиды
1. *Гидрокортизон 2 мл, суспензия для инъекций
2. *Метилпреднизолон 40 мг, порошок для приготовления инъекционного раствора
3. Триамцинолон
4. *Бетаметазон 0,1%, мазь, крем
5. *Дексаметазон 0,5 мг, 1,5 мг, таблетка
Базисные противовоспалительные лекарственные средства
6. *Метотрексат 2,5 мг, табл.
7. Лефлуномид 10 мг, 20 мг, 100 мг табл.
8. *Сульфасалазин 500 мг, табл.
Парентеральные препараты золота
9. Натрия ауротиомалат 10 мг, 20 мг, 50 мг табл.
Противомалярийные препараты
10. Гидроксихлорохин 200 мг, табл.
11. *Хлорохин 250 мг, табл.
Иммуносупрессивные лекарственные средства
12. *Циклоспорин 25 мг, 100 мг, капс.
Перечень дополнительных медикаментов:
1. Пероральные препараты золота. Ауранофин
2. *Азатиоприн 50 мг, табл.
3. *Циклофосфамид 50 мг, драже
4. Хлорамбуцил 2 мг, табл.
5. *Пеницилламин, 250 мг, табл; 50 мг, 150 мг, капс.
6. *Метотрексат 2,5 мг, табл.
Критерии эффективности лечения и окончания пребывания на этапе: снижение активации воспалительного процесса.
Дальнейшее ведение: диспансерное наблюдение, в некоторых случаях направление на медико-социальную экспертизу (МСЭК).
Источник https://mcpanacea.ru/info/interesnoe/kakie-est-stadii-revmatoidnogo-artrita-i-chem-oni-otlichayutsya
Источник https://sustavlive.ru/artrit/seropozitivnyj-revmatoidnyj.html
Источник https://diseases.medelement.com/disease/13728