Серопозитивный ревматоидный артрит
Визитной карточкой этого заболевания является симметричное поражение мелких суставов кистей и стоп с их характерной деформацией. Именно так проявляется серопозитивный ревматоидный артрит в отличие от серонегативного, начинающегося с поражения единичных крупных суставов. Об особенностях проявления данной формы заболевания можно узнать из этой статьи.
Справляться с этим заболеванием умеют в московской клинике «Парамита».
Серопозитивный и серонегативный артрит – в чем разница?
Ревматоидный артрит (РА) – это хроническое аутоиммунное воспалительное системное заболевание соединительной ткани с поражением суставов и внутренних органов. Болезнь поражает около 1% населения. Серопозитивным артритом можно заболеть в любом возрасте, но чаще болеют женщины после 40 лет. В первые 5 лет половина заболевших становятся инвалидами. Код болезни по МКБ-10 М05.
Этиология
Причины развития (этиология) РА окончательно не установлены. Считается, что в основе заболевания лежат два фактора:
- генетический – наследственная предрасположенность к аутоиммунным процессам, что подтверждается частыми семейными заболеваниями;
- инфекционный – перенесенные вирусные инфекции; например, вирус Эпштейна-Барр, вызывающий инфекционный мононуклеоз.
Риск развития РА увеличивается под воздействием следующих пусковых факторов (триггеров) переохлаждения, стресса, нарушений гормонального фона, травм, проживания в холодном влажном климате и др.
Патогенез серопозитивного артрита
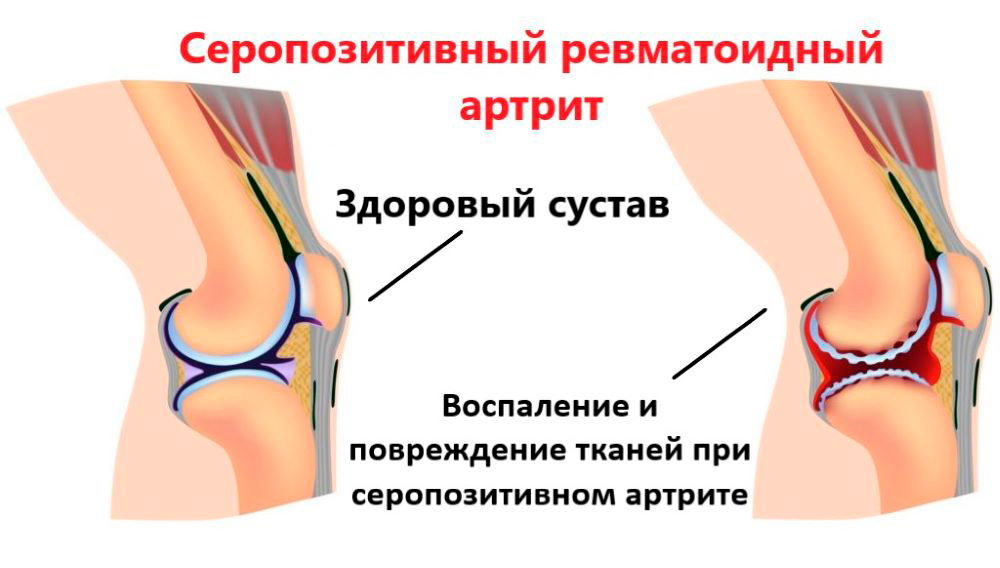
Патогенез серопозитивного артрита
Механизм развития серопозитивного артрита (патогенез) связан с поломкой иммунной системы. Развивается он таким образом:
- в норме ответ на внедрение инфекции организм вырабатывает антитела; это белковые соединения – иммуноглобулины (Ig), назначением которых является соединение с инфекционным возбудителем (антигеном) и его нейтрализация;
- при РА вырабатываются измененные Ig, иммунная система их не узнает, принимает за чужеродные частицы (антиген) и вырабатывает к ним еще антитела, которые получили название ревматоидного фактора (РФ); образующиеся комплексы антиген-антитело откладываются в тканях, поддерживая воспаления и разрушая суставные поверхности;
- воспаление и повреждение тканей поддерживается и прогрессирует также за счет образования избыточного количества провоспалительных (поддерживающих воспаление) цитокинов – молекул, в норме передающих информацию и регулирующих воспалительные реакции вместе с противовоспалительными цитокинами.
При серопозитивной форме артрита в крови обнаруживается ревматоидный фактор, а при серонегативной форме его или нет, или он присутствует в незначительном количестве. Почему так происходит, не установлено.
Воспалительный процесс вызывает вначале отек околосуставных тканей, в том числе воспаляется и отекает внутренняя поверхность суставной капсулы — синовиальная оболочка. Следующий этап – разрастание в ней клеток соединительной ткани – паннуса. Паннус покрывает суставные поверхности костей, разрушает хрящевую и костную ткань, затем прорастает в суставную щель и смыкается с противоположной стороной, делая сустав неподвижным (анкилоз).
Симптомы серопозитивного артрита
Серопозитивный ревматоидный артрит обычно начинается постепенно. Реже начало может быть подострым, с более выраженными симптомами. Но в любом случае болезнь неуклонно прогрессирует, поэтому очень важно выявить ее как можно раньше и начать лечение.
Первые признаки
Самыми первыми симптомами серопозитивного ревматоидного артрита, на которые следует обратить внимание, являются:
- недомогание, слабость, повышенная утомляемость;
- небольшое повышение температуры (может и не быть);
- утренняя скованность движений, которая длится около получаса – один из самых важных признаков серопозитивного артрита
- симметричное поражение 3-х и более слегка болезненных мелких суставчиков с небольшой припухлостью кистей или стоп; положительный тест поперечного сжатия кисти или стопы – появляется боль;то основное клиническое отличие серопозитивного артрита от серонегативного, при котором вначале асимметрично поражается 1 – 2 крупных сустава;
- неопределенные боли в мышцах.
Явные признаки
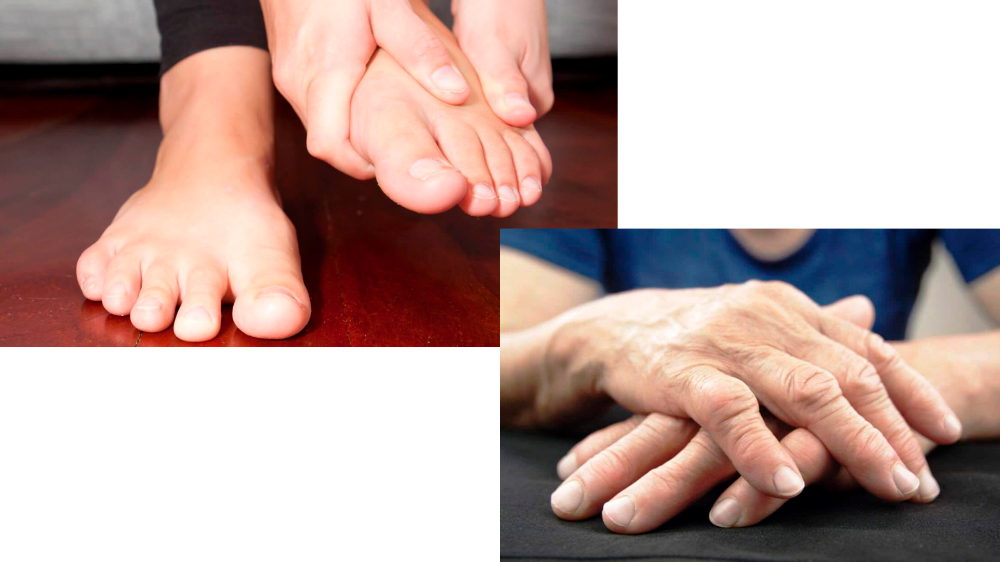
Симптомы серопозитивного артрита
Признаки серопозитивного ревматоидного артрита при дальнейшем развитии болезни делятся на суставные и внесуставные.
Суставные признаки серопозитивного РА — симметричное поражение мелких суставчиков пальцев и кисти рук и аналогичные изменения на стопах ног:
- скованность движений по утрам не менее часа;
- симметричное поражение 3-х и более мелких суставов кистей и стоп; пораженные суставы болезненны, отечны, деформированы, при этом на рядом расположенных участках могут преобладать разные патологические процессы: воспаление или деформация;
- пальцы деформируются в межфаланговых областях, могут приобретать веретеноообразную форму;
- развиваются подвывихи, кисти рук выворачиваются кнаружи и имеют вид «ластов моржа»;
- при артрите появляется молоточковидная форма пальцев на ногах, плоскостопие, стопы вывернуты кнаружи – вальгусная стопа;
- реже в процесс могут вовлекаться крупные суставы (коленные, локтевые, лучезапястные).
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Внесуставные признаки серопозитивного РА:
- кожные – появление небольших безболезненных подкожных образований – ревматоидных узелков;
- увеличенные безболезненные лимфатические узлы;
- пониженный гемоглобин (анемия) с головокружением и головными болями;
- уменьшение в объеме (атрофия) и болезненность мышц;
- язвенно-некротические поражения кожи и ногтей за счет воспаления стенок сосудов – системного васкулита;
- боли по ходу нервов;
- поражение внутренних органов: сердца (перикардит), легких (плеврит), почек (гломерулонефрит);
- увеличены печень и селезенка;
- больной истощен, нарастает депрессия.
Одна из форм длительно протекающего серопозитивного артрита – синдром Фелти. Клиническая картина характеризуется снижением числа лейкоцитов в крови, что значительно увеличивает риск развития инфекции, увеличением печени и селезенки, поражением внутренних органов. Встречается редко, отличается тяжелым течением.
Без своевременно начатого лечения серопозитивный ревматоидный артрит приводит к тяжелым осложнениям:
- остеопорозу за счет потери костями кальция;
- асептическим (без инфекции) некрозам (омертвением) суставных поверхностей рук и ног;
- подвывихам, вывихам и переломам;
- ущемлению нервных стволов и выраженному болевому синдрому;
- атрофии скелетных мышц;
- полному истощению;
- амилоидозу – отложению во внутренних органах амилоида – вещества, нарушающего их функцию; при серопозитивном артрите возникает редко.
Серопозитивный артрит колена
Стадии заболевания
Серопозитивный ревматоидный артрит имеет 4 стадии развития:
- Начальная стадия – развитие заболевания длительностью до 6 месяцев; главный симптом – утренняя скованность движений.
- Ранняя стадия – от полугода до года; симптомы полиартрита более выражены, появляется значительная отечность тканей суставов.
- Развернутая стадия – от года до двух лет со всеми клиническими проявлениями.
- Поздняя стадия – более двух лет, сопровождается деформациями суставов, контрактурами, инвалидизацией и осложнениями со стороны внутренних органов.
Рентгенологические стадии серопозитивного артрита:
- Развитие остеопороза суставных поверхностей костей.
- Сужение суставной щели, начало разрушения хрящевой ткани.
- Значительное разрушение хрящевой и костной ткани суставных поверхностей, глубокие эрозии; подвывихи;
- Закрытие суставной щели и формирование анкилоза – неподвижности конечности.
Хруст в суставах — когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Диагностика
Диагноз серопозитивного ревматоидного артрита ставится на основании характерных клинических признаков и подтверждается:
- Лабораторными исследованиями:
- общеклиническими – выявляется ускорение СОЭ, анемия;
- биохимическим анализом крови – повышения уровня С-реактивного белка (СРБ) – белка плазмы крови, сигнализирующего о наличии воспаления;
- иммунологическими анализами:
- определение наличия ревматоидного фактора;
- обнаружение антицитруллиновых антител (АЦЦП) – могут появляться раньше, чем РФ, на начальной стадии развития, поэтому являются ранним диагностическим признаком;
- выявление повышенного содержания в крови провоспалительных цитокинов интерлейкина-1 (ИЛ-1) и фактора некроза опухоли альфа (ФНО альфа).
- Инструментальными исследованиями:
- рентгеном – выявляется степень разрушения суставных тканей;
- МРТ – выявляются ранние (дорентгенологические) нарушения;
- УЗИ – выявляются изменения околосуставных тканей, снижение объема синовиальной жидкости.
Лечение серопозитивного артрита
В настоящее время все специалисты придерживаются тактики раннего выявления и активной терапии серопозитивного РА. Такая тактика позволяет в большинстве случаев избежать инвалидности и сохранить достойное качество жизни.
Основным методом лечения серопозитивного артрита является медикаментозная терапия, остальные методики имеют вспомогательное значение. Это диета, физиотерапевтические процедуры, лечебная гимнастика, массаж, народные и гомеопатические средства.
Медикаментозное лечение
Лечение серопозитивного артрита
Серопозитивный ревматоидный артрит начинают лечить как можно раньше, используя сразу несколько лекарственных препаратов — симптоматических и базисных.
К симптоматическим средствам относятся лекарства, устраняющие воспаление суставов и болевой синдром, но не действующие на механизм развития болезни (патогенез). Их назначают непродолжительными курсами для устранения острых симптомов серопозитивного РА. Это:
- Нестероидные противовоспалительные средства (НПВС):
- Диклофенак – назначают в виде таблеток, ректальных свечей, мазей; очень эффективное средство, но при длительном применении вызывает язвенные поражения желудка и склонность к кровотечениям;
- Нимесулид – более современный эффективный препарат, имеющий минимум побочных эффектов; назначают внутрь в виде таблеток.
- Глюкокортикостероидные гормоны (ГКС – Преднизолон, Дексаметазон, Бетаметазон) – еще быстрее устраняют симптоматику, но имеют много побочных действий и требуют постоянного повышения дозировок. Назначают строго по показаниям короткими курсами в том числе вводят в суставную полость.
К базисным средствам относятся медикаменты, оказывающие сильное воздействие на патогенез заболевания. Их назначают длительными курсами, периодически проверяя эффективность терапии диагностическими исследованиями. К таким препаратам относятся:
- Базисные противовоспалительные препараты (БПВП) – Метотрексат, Сульфасалазин, Лефлуномид. Подавляют аутоиммунные процессы, назначаются длительными курсами в виде инъекций или приема внутрь; к препаратам 2-го ряда этой группы, использование которых практикуется не всегда, относится Тауредон (препарат золота), подавляющий иммунные процессы и воспаление.
- Генно-инженерные биологические препараты (ГИБП, биологические агенты) – сюда входит самая современная группа препаратов (Инфликсимаб, Тоцилизумаб, Абатацепт, Ритуксимаб) они содержат антитела к провоспалительным цитокинам или подавляют работу определенных звеньев иммунитета. Назначаются в составе комплексной медикаментозной терапии, иногда вызывают аллергические реакции.
Дополнительные лечебные методики
Лечащий врач может также включать в состав комплексной терапии серопозитивного артрита для облегчения состояния больного:
- гомеопатические и народные средства;
- физиотерапевтические процедуры;
- процедуры для очищения крови – плазмаферез, гемосорбцию;
- курсы лечебной физкультуры (ЛФК) и массажа – двигательная активность необходима, так как является профилактикой деформаций и контрактур;
- при необратимых изменениях в суставах и их деструкции на поздних стадиях, когда терапевтические мероприятия оказались неэффективными, направлять пациента на хирургическую операцию.
Подход к лечению серопозитивного артрита в нашей клинике
Специалисты клиники «Парамита» в Москве имеют большой опыт лечения серопозитивного ревматоидного артрита. Пациенту, впервые обратившемуся за помощью, сначала проводится полное обследование и только потом назначается курс терапии, особенностью которого является сочетание самых современных западных и традиционных восточных, проверенных временем методик. Лечебные мероприятия подбираются для каждого больного строго индивидуально. Периодически проводится оценка их эффективности. Наши методики (как лечим):
- медикаментозная терапия с включением новейший лекарств, фитотерапии, народных и гомеопатических средств; такое сочетание позволяет провести курс быстрее, эффективнее и снизить лекарственную нагрузку на больного;
- физиотерапевтические процедуры – назначаются в зависимости от стадии заболевания и общего состояния больного; , тейпирование, комплексы лечебной гимнастики и медицинского массажа – применяются наиболее эффективные методики лечения для сохранения подвижности конечности, все процедуры назначаются врачом и проводятся под контролем инструктора по лечебной физкультуре; –новейший метод , позволяющий в короткие сроки восстановить утраченные двигательные функции; основан на стимуляции регенеративных свойств организма собственными тромбоцитами крови пациента, обработанными при помощи особых методик; – воздействие иглоукалыванием, прижиганием, точечным массажем на акупунктурные точки (АТ) на теле, рефлекторно связанные с внутренними органами и тканями; врачи нашей клиники владеют всеми методами РТ, так как проходили обучение в Китае и Тибете; – введение в АТ современных высокоэффективных лекарств.
Лечение серопозитивного артрита в клинике
Врачи нашей клиники не только снимают, но и предупреждают обострение серопозитивного артрита, регулярно проводя противорецидивные мероприятия. В результате пациенты надолго избавляются от обострений и имеют высокий уровень качества жизни.
Профилактика рецидивов серопозитивного артрита
Чтобы жить без обострений в состоянии стойкой ремиссии, пациент должен:
- помнить о триггерах и избегать их;
- вести здоровый образ жизни, заниматься ЛФК;
- правильно регулярно питаться, следить за весом;
- обязательно регулярно наблюдаться врачом и по его рекомендации проводить курсы противорецидивной терапии.
Ну а если обострение все же началось, — бегом к врачу! В московской клинике «Парамита» знают толк в лечении серопозитивного ревматоидного артрита!
- Насонов ЕЛ, Каратеев ДЕ, Балабанова РМ. Ревматоидный артрит. В кн. : Ревматология. Национальное руководство. Под ред. Е. Л. Насонова, В. А. Насоновой. Москва: ГЭОТАР-Медиа; 2008. С. 290–331.
- Насонов Е.Л., Мазуров В.И., Каратеев Д.Е. и др. Проект рекомендаций по лечению ревматоидного артрита Общероссийской общественной организации “Ассоциация ревматологов России” – 2014 (часть 1). Научно-практическая ревматология 2014;52:477–94.
- Molina JT, Garcia FJB, Alen JC, et al. Recommendations for the use of methotrexate in rheumatoid arthritis: up and down scaling of the dose and administration routes. Rheumatol Clin 2015;11:3-8.
- Tornero Molina J, Calvo Alen J, Ballina J, et al Recommendations for the use ofparenteral methotrexate in rheumatology. Reumatol Clin 2017. pii: S1699-258X(16)30162-0.
- Espinosa F, Fabre S, Pers Y-M. Remission-induction therapies for early rheumatoid arthritis: evidence to date and clinical implications. Ther Adv Musculoskelet Dis 2016;8:107-18.
Суставы, Боли, Лечение без операции
Дата публикации: 10.04.2020
Дата обновления: 12.11.2020
Серопозитивный ревматоидный артрит
Ревматоидный артрит (РА) – мультифакториальное аутоиммунное заболевание неизвестной этиологии, в развитии которого принимает участие множество факторов: внешней среды, иммунные, генетические, гормональные и др. Характеризуется симметричным хроническим эрозивным артритом (синовитом) периферических суставов и системным воспалительным поражением внутренних органов.

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Клинико-анатомическая характеристика заболевания:
1. Ревматоидный артрит: полиартрит, олигоартрит.
2. Ревматоидный артрит: с висцеритами, с поражением ретикулоэндотелиальной системы, серозных оболочек, легких, сердца, сосудов, глаз, почек, амилоидоз органов, псевдосептический синдром, синдром Фелти.
3. В сочетании с остеоартрозом, ревматизмом, другими диффузными болезнями соединительной ткани.
Клиникоиммунологическая характеристика (по результатам пробы на ревматоидный фактор (РФ)):
-серопозитивный;
-серонегативный.
Степень активности:
— минимальная;
— средняя;
— высокая;
— ремиссия.
Течение болезни:
— быстро прогрессирующее;
— медленно прогрессирующее;
— без заметного прогрессирования (доброкачественная).
Рентгенологическая стадия:
— околосуставной остеопороз;
— остеопороз+ сужение суставной щели (могут быть единичные узуры);
— распространенный остеопороз, выраженная костно-хрящевая деструкция, вывихи, подвывихи, сужение суставной щели, множественные узуры;
— то же + костный анкилоз.
Функциональная активность больного:
— сохранена;
— профессиональная трудоспособность ограничена;
— профессиональная трудоспособность утрачена;
— утрачена способность к самообслуживанию.
Ревматоидный артрит классифицируют исходя из характера начала заболевания, по активности процесса, отдельно рассматривают особые формы РА.
Варианты начала заболевания:
1. Постепенное (в течение нескольких месяцев) нарастание боли и скованности, преимущественно в мелких суставах (50% случаев).
2. Моноартрит коленных или плечевых суставов с последующим быстрым вовлечением в процесс мелких суставов кистей и стоп.
3. Острый моноартрит крупных суставов, напоминающий септический или микрокристаллический артрит.
4. «Палиандромный ревматизм» — характеризуется множественными рецидивирующими атаками острого симметричного полиартрита суставов кистей, реже коленных и локтевых. Атаки длятся несколько часов или дней и заканчиваются выздоровлением.
5. Острый полиартрит с множественным поражением мелких и крупных суставов, с выраженными болями, диффузным отеком и ограничением подвижности у лиц пожилого возраста.
6. Генерализованная полиартралгия, напоминающая ревматическую полимиалгию (обычно в пожилом возрасте).
Варианты активности РА:
1. Легкий — артралгии; припухлость/болезненность менее 5 суставов; отсутствие внесуставных проявлений; отсутствие или низкие титры РФ; нормальный или умеренно повышенный уровень СОЭ и СРБ; отсутствие рентгенологических изменений в мелких суставах кистей и стоп.
2. Умеренно тяжелый — артрит 6-20 суставов; отсутствие внесуставных проявлений; высокие титры РФ; стойкое увеличение СОЭ и СРБ; остеопения, умеренное сужение суставных щелей и небольшие единичные эрозии при рентгенологическом исследовании мелких суставов кистей и стоп.
3. Тяжелый — артрит более 20 суставов; быстрое развитие нарушений функции суставов; стойкое значительное увеличение СОЭ и СРБ; анемия; гипоальбуминемия; высокие титры РФ; внесуставные проявления.
Особые варианты РА:
— синдром Фелти;
— болезнь Стилла взрослых.
Факторы и группы риска
4. Генетическая предрасположенность, особенно у кровных родственников, чаще у носителей определенных антигенов класса II, главного комплекса гистосовместимости, особенно HLADR1, HLA-DR4.
Диагностика
Для диагностики РА используют критерии Американской ревматологической ассоциации (1987 г.)
1. Утренняя скованность — скованность по утрам в области суставов или околосуставных тканей, сохраняющаяся не менее 1 часа.
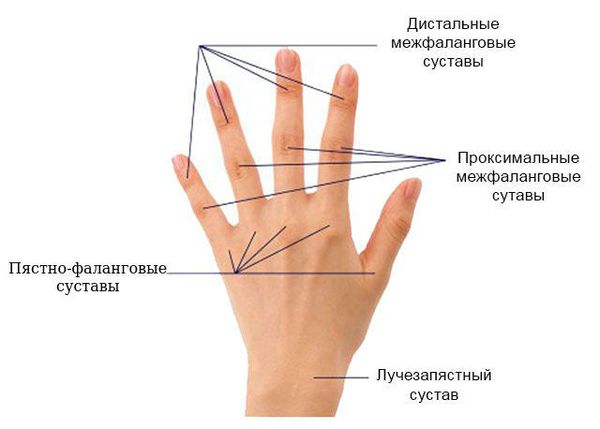
2. Артрит трех или более суставов — припухание или выпот, установленный врачом, по крайней мере в трех суставах. Возможно поражение 14 суставов (с 2 сторон): пястно-фаланговых, проксимальных межфаланговых, суставов запястья, локтевых, голеностопных.
3. Артрит суставов кистей — припухлость по крайней мере одной из следующих групп суставов: запястья, пястно-фаланговые, проксимальные межфаланговые.
4. Симметричный артрит — сходное, однако без абсолютной симметрии, двустороннее поражение суставов (пястно-фаланговых, проксимальных межфаланговых, плюснефаланговых).
5. Ревматоидные узелки — подкожные узелки (установленные врачом), локализующиеся преимущественно на выступающих участках тела, разгибательных поверхностях или в околосуставных областях.
6. Ревматоидный фактор (РФ) — обнаружение повышенных титров РФ в сыворотке крови любым методом.
7. Рентгенологические изменения, типичные для РА: эрозии или околосуставной остеопороз, локализующиеся в суставах кистей и стоп и наиболее выраженные в клинически пораженных суставах.
Диагноз РА ставят при наличии не менее 4 из 7 критериев, при этом критерии с первого по четвертый должны сохраняться по крайней мере в течение 6 недель. Чувствительность данных критериев составляет 91-94%, а специфичность — 89%.
Жалобы и анамнез
В начале заболевания клинические проявления артрита могут быть выражены умеренно. Обычно наблюдается ухудшение общего состояния (слабость, утренняя скованность, артралгии, похудание, субфебрильная лихорадка, лимфаденопатия), что может предшествовать клинически выраженному поражению суставов.
Физикальное обследование
Поражение суставов может быть разделено на 2 категории:
1. Потенциально обратимые (обычно ранние) — синовит.
2. Необратимые структурные изменения (более поздние) — эрозии, анкилоз.
Наиболее яркий признак воспаления синовиальной оболочки суставов при РА — утренняя скованность, длительность которой обычно коррелирует с выраженностью синовита и составляет не менее часа.
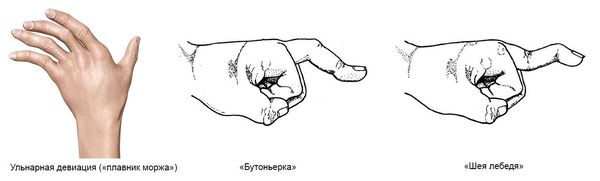
Кисти: ульнарная девиация пястно-фаланговых суставов, обычно развивающаяся через 1-5 лет от начала болезни; поражение пальцев кистей по типу «бутоньерки» (сгибание в проксимальных межфаланговых суставах) или «шеи лебедя» (переразгибание в проксимальных межфаланговых суставах); деформация кисти по типу «рука с лорнетом».
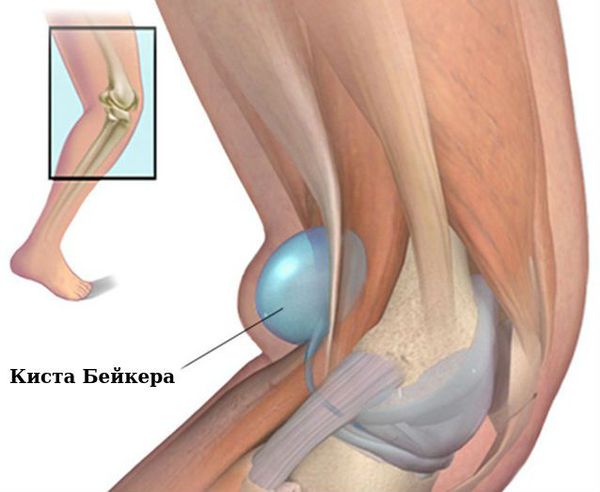
Коленные суставы: сгибательная и вальгусная деформация, синовиальная киста на задней стороне коленного сустава (киста Бейкера).
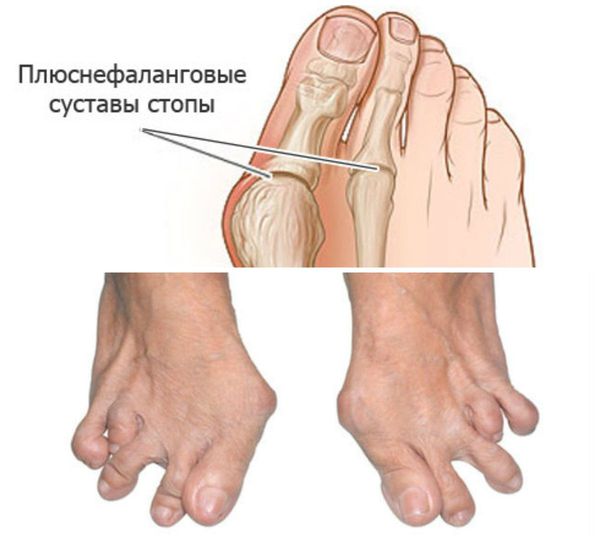
Стопы: подвывихи головок плюснефаланговых суставов, латеральная девиация, деформация большого пальца.
Шейный отдел позвоночника: подвывихи в области атланто-аксиального сустава, изредка осложняющиеся компрессией спинного мозга или позвоночной артерии.
Перстневидно-черпаловидный сустав: огрубение голоса, одышка, дисфагия, рецидивирующий бронхит.
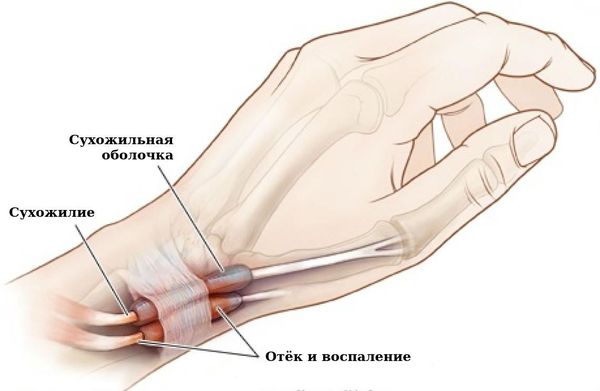
Связочный аппарат и синовиальные сумки: тендосиновит в области лучезапястного сустава и кисти; бурсит, чаще в области локтевого сустава; киста Бейкера.
Внесуставные (системные) проявления встречаются часто, а в редких случаях могут превалировать в клинической картине.
Конституциональные симптомы: генерализованная слабость, недомогание, похудание, субфебрильная лихорадка.
Сердце: перикардит, васкулит, гранулематозное поражение клапанов сердца (очень редко), раннее развитие атеросклероза.
Легкие: плеврит, интерстициальное заболевание легких, облитерирующий бронхиолит, ревматоидные узелки в легких (синдром Каплана).
Кожа: ревматоидные узелки, утолщение и гипотрофия кожи; васкулит, сетчатое ливедо, микроинфаркты в области ногтевого ложа.
Нервная система: компрессионная невропатия, симметричная сенсорно-моторная невропатия, множественный мононеврит (васкулит), цервикальный миелит.
Глаза: сухой кератоконъюнктивит, эписклерит, склерит, склеромаляция, периферическая язвенная кератопатия.
Почки: амилоидоз, васкулит, нефрит.
Система крови: анемия, тромбоцитоз, нейтропения.
Лабораторные исследования
Лабораторные изменения
Кровь:
— острофазовые реакции: гипохромная анемия, ускорение СОЭ, увеличение СРВ;
— гипергаммаглобулинемия;
— гипокомплементемия;
— тромбоцитоз;
— эозинофилия;
— нейтропения (чаще — при синдроме Фелти);
— увеличение активности ферментов печени — АЛТ и ACT — коррелирует с активностью заболевания и часто ассоциируется с гепатотоксичностью противоревматических ЛС;
— увеличение титров IgM РФ, выявляющееся у 70-90% больных.
Высокие титры при РА коррелируют с тяжестью, быстротой прогрессирования и развитием системных проявлений, но данный показатель не является «чувствительным» и «специфичным» для ранней диагностики РА, так как в первые 3 месяца заболевания выявляется примерно у 50% больных, а также у 5% здоровых лиц.
Синовиальная жидкость: снижение вязкости, рыхлый муциновый сгусток, лейкоцитоз (более 6х109/л), нейтрофилез (25~90%).
Инструментальные исследования
Рентгенологическое изучение кистей и стоп является одним из основных методов диагностики и оценки прогрессирования заболевания.
Рентгенологические изменения:
— околосуставной остеопороз;
— нечеткость контуров суставных поверхностей;
— эрозии (или узуры) на суставных поверхностях (чаще всего выявляются в области головок пястно-фаланговых и плюснефаланговых суставов, особенно — головки пятой плюсневой кости);
— остеолиз (обширное разрушение суставных поверхностей вплоть до полного исчезновения головок костей мелких суставов кистей и стоп);
— анкилоз;
— подвывихи суставов.
Показания для консультации специлистов: по показаниям
— коагулограмма 1 (протромбиновое время, фибриноген, тромбиновое время, АЧТВ, фибринолитическая активность плазмы, гематокрит);
Дифференциальный диагноз
Лечение
— увеличение продолжительности жизни.
Немедикаментозное лечение
Общие рекомендации
1. Прекращение курения — курение может играть роль в развитии и прогрессировании РА. Выявлена ассоциация между количеством выкуриваемых сигарет и позитивностью по РФ, эрозивными изменениями в суставах и появлением ревматоидных узелков, а также поражением легких (у мужчин).
2. Соблюдение сбалансированной диеты, включающей пищу с высоким содержанием полиненасыщенных жирных кислот, например, рыбьего жира (приводит к снижению воспалительной активности РА), кальция и витаминов, особенно витамина D (снижение риска остеопороза) и фолиевой кислоты (снижение уровня гомоцистеина в сыворотке). Гипергомоцистеинемия особенно часто развивается на фоне лечения метотрексатом и сульфасалазином и может способствовать развитию атеросклеротического поражения сосудов.
3. Поддержание идеальной массы тела.
Медикаментозное лечение
Медикаментозную терапию РА подразделяют на два вида — противовоспалительную и базисную.
Противовоспалительное лечение заключается в применении НПВП, использующихся в качестве симптоматической терапии, и глюкокортикоидных гормонов. Применение НПВП и глюкокортикоидов способствует быстрому уменьшению боли и воспаления в суставах и улучшению функции. Отличительной чертой базисных лекарственных средств является медленное развитие эффекта, основанного на непосредственном влиянии на основные патогенетические механизмы, составляющие сущность РА, что приводит к устранению аутоиммунных нарушений и торможению деструкции суставов. В настоящее время принята концепция раннего назначения базисных препаратов, которые обладают отсроченным эффектом.
Симптоматическая терапия
Основными средствами симптоматической терапии являются НПВП, позволяющие уменьшить боль и воспаление в суставах.
Основные положения:
— НПВП не влияют на прогрессирование повреждений суставов и редко полностью подавляют клинические проявления артрита.
— Монотерапию НПВП можно проводить только в течение короткого времени (не более 6 недель) до постановки достоверного диагноза РА. После этого НПВП следует обязательно сочетать с базисными противовоспалительными ЛС.
— Необходим тщательный мониторинг за переносимостью НПВП, особенно со стороны ЖКТ, печени, почек, системы крови (ингибирование функции тромбоцитов), АД.
— НПВП существенно не различаются по эффективности, поэтому выбор конкретного ЛС должен основываться на профиле безопасности и стоимости.
— Эффективность НПВП должна оцениваться в течение 2 недель приема.
— Селективные ингибиторы ЦОГ-2 не уступают в эффективности стандартным НПВП, но реже вызывают поражение ЖКТ. Хотя увеличение риска развития тромбозов на фоне лечения этими ингибиторами не доказана, у пациентов со склонностью к тромбообразованию эти ЛС следует применять с осторожностью.
— У пациентов с факторами риска сердечно-сосудистых осложнений НПВП и ингибиторы ЦОГ-2 следует сочетать с приемом низких доз аспирина.
Глюкокортикоидная терапия
— При системном применении глюкокортикоиды обычно быстро подавляют воспаление при РА.
— Глюкокортикоидная терапия замедляет прогрессирование деструкции суставов.
— При отсутствии особых показаний доза глюкокортикоидов при РА не должна превышать 10 мг (в пересчете на преднизолон) в сутки (см. таблицу).
Пересчет ЛС на преднизолон
| ЛС | Доза в одной | Эквивалентная таблетке доза преднизолона (мг) |
| Кортизон | 5 | 1 |
| Метилпреднизолон | 4 | 5 |
| Триамцинолон | 4 | 5 |
| Бетаметазон | 0,5 | 3,3 |
| Дексаметазон | 0,5 | 3,3 |
— Глюкокортикоиды при РА следует применять только в комбинации с базисными противовоспалительными ЛС.
— Средние/высокие дозы глюкокортикоидов применяют только при развитии тяжелых системных проявлений (ревматоидный васкулит) или для купирования некоторых побочных эффектов базисных противовоспалительных ЛС
1. Низкие дозы глюкокортикоидов: менее 15 мг в сутки (в пересчете на преднизолон).
2. Средние дозы глюкокортикоидов: 15-30 мг в сутки.
3. Высокие дозы глюкокортикоидов: более 30 мг в сутки (или более 0,5 мг/кг веса/сут).
— С целью профилактики глюкокортикоидного остеопороза на фоне лечения глюкокортикоидами обязателен прием препаратов кальция (1000-1500 мг) и витамина D (400-800 ME), а при необходимости (высокий риск переломов) — антиостеопоретических препаратов (алендронат, миакальцик).
— Назначение глюкокортикоидов осуществляет по строгим показаниям только врач-ревматолог.
Локальная терапия глюкокортикоидами (инъекции ГКС в мягкие ткани и полость сустава):
— Имеет вспомогательное значение.
— Оказывает влияние только на местное воспаление, причем — временное.
— Показаниями к внутрисуставным инъекциям ГКС являются признаки воспаления в одном или нескольких суставах.
— В опорные суставы (коленный и лучезапястный) не следует делать более 3 инъекций в год, в один и тот же сустав — чаще одного раза в 3 месяца.
— Для внутрисуставных инъекций используют триамцинолон, метилпреднизолон и особенно бетаметазон. Бетаметазон содержит быстро (бетаметазон динатрия фосфат) и медленно (бетаметазон дипропионат) растворимые соли и в связи с этим обладает быстрым (через 1-3 ч. после введения) и пролонгированным (до 4-6 нед.) противовоспалительным действием, не вызывает местных микрокристаллических реакций, не оказывает дистрофического действия на ткани.
— Крупные суставы (коленный, плечевой, киста Бейкера) следует вводить по 1 мл препарата, в средние (лучезапястный) — по 0,5 мл, в мелкие (межфаланговые, пястно-фаланговые и плюснефаланговые) — по 0,25 мл.
— Для введения в мягкие ткани, плечевой сустав, подакромиальную и вертельную сумки необходимо применять сочетание ГКС с местным анестетиком в соотношении 1:1 или с 0,9% раствором натрия хлорида в том же соотношении (в плечевую или вертельную область в соотношении 1:2-1:5). В другие суставы и сумки ЛС вводят без анестетика.
— Следует использовать иглу как можно меньшего диаметра; процедура должна быть наименее травматичной для суставного хряща.
— Необходимы частичная иммобилизация сустава на 24 часа и исключение физических нагрузок в течение 1 недели после внутрисуставного введения глюкокортикоидов, что повышает эффективность лечения, особенно при введении ЛС в крупные суставы.
— Триамцинолон, оказывающий наиболее длительное действие, следует применять при экссудативных явлениях в крупных суставах (при неэффективности первой инъекции короткодействующих глюкокортикоидов).
Противопоказания для внутрисуставных инъекций:
— острый моноартрит (возможность бактериальной этиологии);
— любые изменения кожи вблизи места пункции;
— нестабильность опорного сустава.
Базисная противовоспалительная терапия РА
Позволяет замедлить рентгенологическое прогрессирование РА, снизить потребность в НПВП и ГКС, улучшить качество и продолжительность жизни.
Показания к назначению:
-высокие титры РФ;
-выраженное увеличение СОЭ;
-поражение более 20 суставов;
-внесуставные проявления.
Общие положения:
— Раннее начало лечения базисными противовоспалительными ЛС (не более 3 мес. от момента появления симптомов или немедленно после постановки достоверного диагноза РА).
— Активная терапия базисными противовоспалительными ЛС. При неэффективности лечения заменяют ЛС или дополнительно назначают еще один базисный препарат (комбинированная терапия). Эффективность лечения базисными противовоспалительными ЛС оценивают индивидуально, желательно в течение 1,5~3 мес.
— Подтверждение диагноза и назначение базисной противовоспалительной терапии проводит специалист-ревматолог. Динамическое наблюдение за эффективностью и безопасностью лечения может осуществляться врачом-терапевтом общей практики.
— Один из принципов базисной терапии РА — неопределенно длительное (часто практически постоянное) применение данных ЛС при условии развития клинического эффекта и отсутствии побочных реакций.
Базисные противовоспалительные лекарственные средства:
— Метотрексат*
Дозы: 7,5-25 мг 1 раз в неделю. Эффект обычно развивается в течение первого месяца лечения. При отсутствии эффекта дозу можно постепенно повысить до 25 мг в неделю. Для профилактики побочных реакций следует назначить фолиевую кислоту. Контрольные лабораторные исследования: определение Нb, количества лейкоцитов и тромбоцитов в крови, АЛТ и ACT в сыворотке крови 1 раз в 2 нед. в течение первых 2 мес., затем — каждый месяц. Определение содержания креатинина в сыворотке крови каждые 6 мес. Рентгенография грудной клетки перед началом лечения или при появлении кашля или одышки. Временная отмена метотрексата обязательна во время интеркуррентной инфекции.
— Лефлуномид
Дозы: первые 3 дня по 100 мг/сут, затем — 20 мг/сут. Эффект развивается через 4-12 нед. Контрольные лабораторные исследования: определение содержания Нb, количества лейкоцитов и тромбоцитов в крови, АЛТ и ACT в сыворотке каждый месяц в течение полугода, затем — 1 раз в 4-8 недель. По эффективности и безопасности не уступает метотрексату.
— Сульфасалазин*
Эффект обычно развивается в первые 2 мес. лечения. Начальная доза — 500 мг 2 раза в сутки. Через 1 нед. суточную дозу повышают до 1,5 г, еще через неделю — до 2 г/сут. При появлении побочных эффектов дозу можно повышать более медленно или оставить прежней. Контрольные лабораторные исследования: определение содержания Нb, количества лейкоцитов и тромбоцитов, АЛТ и ACT в сыворотке крови каждые 2 нед. в первые 3 мес., затем с интервалом 1 мес.
— Парентеральные препараты золота (натрия ауротиомалат)
Препарат вводят в/м 1 раз в неделю в возрастающих дозах: 10 мг, 20 мг, 50 мг до суммарной дозы 1000 мг. Затем назначают по 50 мг каждые 2-4 нед. Лабораторное наблюдение: определение белка в моче перед каждой инъекцией, общий анализ крови (лейкоциты, эозинофилы и тромбоциты) перед каждой третьей инъекцией, биохимический анализ крови (АЛТ и ACT) перед каждой шестой инъекцией.
— Противомалярийные препараты
Дозы: гидроксихлорохин* 5-6 мг/кг / сут, хлорохин 3 мг/кг/сут. Эффект может развиться через 2-3 мес. Обязательно офтальмологическое исследование 1 раз в 6 мес. Необходимость в контрольных лабораторных исследованиях отсутствует.
— Циклоспорин*
Дозы: 3~5мг/кг/сут. Эффект обычно начинает развиваться через 1~3 мес и достигает максимума в течение 6 мес. Мониторинг переносимости: уровень креатинина в сыворотке и АД каждые 2 нед. в течение первых 2 мес, а затем — ежемесячно.
Другие ЛС (пероральные препараты золота, азатиоприн, циклофосфамид, хлорамбуцил, пеницилламин) в настоящее время применяются крайне редко из-за их низкой эффективности, высокой токсичности или плохой переносимости.
Редко применяемые ЛС:
— Пероральные препараты золота (ауранофин)
Дозы: по 3 мг 2 раза в сутки, при неэффективности — увеличение до 9 мг/сут. Лабораторный мониторинг переносимости: определение белка в моче, Нb, количества лейкоцитов и тромбоцитов в крови каждые 2 нед. в течение первых 3 мес. лечения, затем — через каждый месяц.
— Азатиоприн*
Дозы: 1,5-2,5 мг/кг/ сут. Контрольные лабораторные исследования: определение Нb, количества лейкоцитов и тромбоцитов в крови, АЛТ и ACT в сыворотке через каждые 2 нед. в течение первых 2 мес., затем каждый месяц.
— Циклофосфамид *
Дозы: 2-2,5 мг/кг веса/сут, ожидаемый эффект — через 2-3 мес. Контрольные лабораторные исследования: определение содержания Нb, количества лейкоцитов и тромбоцитов в крови, АЛТ и ACT в сыворотке крови через каждые 2 нед. в течение первых 2 мес., затем каждый месяц. Обязательна отмена препарата во время инфекционного заболевания. В настоящее время применяется только для лечения ревматоидного васкулита.
— Хлорамбуцил*
Дозы: 4-8 мг/сут. Эффект развивается через 2-3 мес. Лабораторный мониторинг: общий анализ крови с обязательным определением лейкоцитов и лейкоцитарной формулы 1 раз в неделю. Необходима отмена ЛС во время инфекционного заболевания.
— Пеницилламин*
Дозы: первоначальная — 250-500 мг/сут (в 2 приема), затем — постепенное увеличение до 750-1000 мг/сут. Эффект развивается через 3~6 мес.
Биологические агенты
Химерные моноклональные AT к фактору некроза опухоли α (инфликсимаб). Стандартная доза: 3 мг/ кг (одна инфузия) в/в. Повторные инфузии через 2 и 6 нед., затем — каждые 8 нед. Быстрый клинический и лабораторный эффект, замедление прогрессирования деструкции суставов. Следует назначать больным, резистентным к терапии базисными ЛС, но широкое использование препарата ограничено высокой стоимостью. Лабораторный мониторинг переносимости не предусмотрен. До назначения препарата обязательно исключение латентной туберкулезной инфекции (реакция Манту, рентгенологическое исследование легких). С осторожностью использовать при наличии инфекционного заболевания.
Принципы выбора ЛС:
1. Препаратом выбора является метотрексат.
2. На ранних стадиях РА комбинированная лекарственная терапия (в качестве одного из ее компонентов обязательно применяется метотрексат) эффективнее монотерапии. Тем не менее, преимущества комбинированной терапии перед монотерапией строго не доказаны. Поэтому начинать лечение РА с комбинированной терапии в настоящее время не рекомендуется.
3. При эффективности назначенного ЛС лечение следует продолжать в течение нескольких лет. Возможно снижение дозы, если при этом не наступает ухудшения.
4. Выбор ЛС для начальной терапии в зависимости от клинической картины:
— полиартикулярный РА: метотрексат, лефлуномид, сульфасалазин, препараты золота в/м;
— олигоартикулярный РА: сульфасалазин;
— палиндромный ревматизм: противомалярийные препараты, сульфасалазин, препараты золота;
— РА с системными проявлениями (васкулит): глюкокортикоиды и циклофосфамид.
5. При наличии противопоказаний для назначения НПВП, развитии побочных эффектов или их недостаточной эффективности терапию базисными противовоспалительными ЛС можно сочетать с назначением низких доз глюкокортикоидов.
Перечень основных медикаментов:
Нестероидные противовоспалительные средства
Глюкокортикоиды
1. *Гидрокортизон 2 мл, суспензия для инъекций
2. *Метилпреднизолон 40 мг, порошок для приготовления инъекционного раствора
3. Триамцинолон
4. *Бетаметазон 0,1%, мазь, крем
5. *Дексаметазон 0,5 мг, 1,5 мг, таблетка
Базисные противовоспалительные лекарственные средства
6. *Метотрексат 2,5 мг, табл.
7. Лефлуномид 10 мг, 20 мг, 100 мг табл.
8. *Сульфасалазин 500 мг, табл.
Парентеральные препараты золота
9. Натрия ауротиомалат 10 мг, 20 мг, 50 мг табл.
Противомалярийные препараты
10. Гидроксихлорохин 200 мг, табл.
11. *Хлорохин 250 мг, табл.
Иммуносупрессивные лекарственные средства
12. *Циклоспорин 25 мг, 100 мг, капс.
Перечень дополнительных медикаментов:
1. Пероральные препараты золота. Ауранофин
2. *Азатиоприн 50 мг, табл.
3. *Циклофосфамид 50 мг, драже
4. Хлорамбуцил 2 мг, табл.
5. *Пеницилламин, 250 мг, табл; 50 мг, 150 мг, капс.
6. *Метотрексат 2,5 мг, табл.
Критерии эффективности лечения и окончания пребывания на этапе: снижение активации воспалительного процесса.
Дальнейшее ведение: диспансерное наблюдение, в некоторых случаях направление на медико-социальную экспертизу (МСЭК).
Ревматоидный артрит — симптомы и лечение
Что такое ревматоидный артрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Семизаровой Ирины Вячеславовны, ревматолога со стажем в 35 лет.
Над статьей доктора Семизаровой Ирины Вячеславовны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Ревматоидный артрит — это хроническое воспалительное заболевание соединительной ткани, которое характеризуется повреждением суставов и системным поражением внутренних органов.
Краткое содержание статьи — в видео:
Чаще всего заболевание поражает именно суставы, но может также затрагивать другие системы (лёгкие, сердце и нервную систему). Повреждение суставов происходит вследствие хронического воспаления синовиальной оболочки — внутреннего слоя, выстилающего суставную сумку.
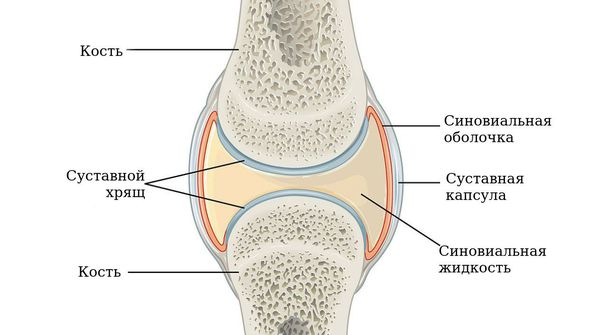
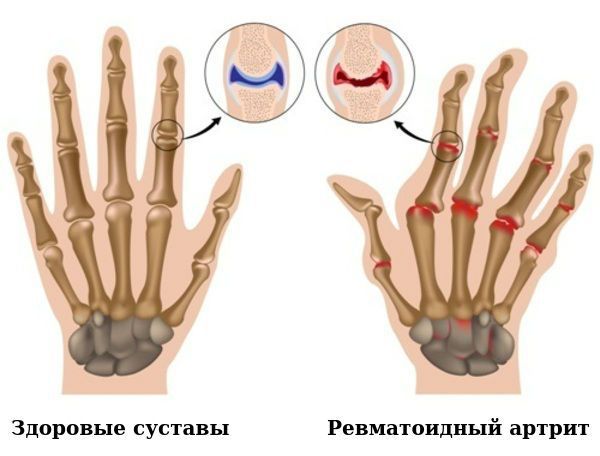
По мере прогрессирования болезни происходит эрозия кости и деформация суставов. Заболевание имеет аутоиммунный характер, это означает, что в организме образуются антитела против собственных тканей. В результате длительного воздействия этих антител происходит разрушение и воспаление тканей.
Причины развития ревматоидного артрита неизвестны.
Предрасполагающие факторы:
- Инфекции (вирус Эпштейна — Барр, парвовирус В19 и др.).
- Генетические факторы, носительство антигена гистосовместимости HLA-DR4.
- Курение, злоупотребление кофе, высокий индекс массы тела, стресс.
- Контакт с минеральными маслами (моторными или гидравлическими). В эксперименте [13] было показано, что эти масла обладают артритогенными (т. е. вызывающими воспаление суставов ) свойствами.
- Половые гормоны и факторы репродукции (беременность, роды и т. д.).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы ревматоидного артрита
В течении ревматоидного артрита выделяют продромальный период, который формируется за несколько недель и/или месяцев до развития типичного симптомокомплекса, присущего ревматоидному артриту. Он проявляется общей слабостью, недомоганием, болями в мышцах и суставах, снижением аппетита, субфебрильной температурой (от 37,1 до 38 °C) [1] [2] [8] .
Дебют ревматоидного артрита может клинически проявляться различными вариантами:
- неспецифическими признаками с незначительно выраженным суставным проявлением (умеренные боли в суставах);
- острым полиартритом (боль, отёчность двух или трёх суставов, ограничение объёма движений в них) с преимущественным поражением суставов кистей, стоп, выраженной утренней скованностью;
- острым полиартритом с системными проявлениями: фебрильная лихорадка (температура от 38 до 39 °C); лимфаденопатия (увеличение лимфоузлов; могут увеличиться до размера грецкого ореха); гепатоспленомегалия (увеличение печени и селезёнки) [1] .
Для ранней стадии РА характерно поражение второго и третьего проксимальных межфаланговых и пястно-фаланговых суставов, а также положительный симптом сжатия кисти или стопы (при сжатии кисти или стопы возникает резкая боль) на уровне пястно-фаланговых и плюснефаланговых суставов. Типичным симптомом РА является веретенообразная дефигурация (изменение формы сустава, например в виде лебединой шеи или пуговичной петли) проксимальных межфланговых суставов кистей.
Одним из наиболее ранних и характерных симптомов является утренняя скованность (пациент не может согнуть и разогнуть суставы, как будто руки в тугих перчатках). Выраженность скованности чётко взаимосвязана с воспалительной активностью. При высокой активности воспалительного процесса она длится на протяжении многих часов, однако по утрам особенно выражена и всегда снижается после двигательной активности.
В развёрнутой и финальной стадиях заболевания появляются типичные для РА деструкции, деформации и анкилозы (заращение сустава, отсутствие движений в нём).
- ульнарная девиация пястно-фаланговых суставов (пальцы отклоняются в локтевую сторону в виде плавников моржа), обычно через 1-5 лет от начала болезни;
- поражение пальцев кистей по типу «бутоньерки» (сгибание в проксимальном межфаланговом суставе) или «шеи лебедя» (переразгибание в проксимальном межфаланговом суставе);
- деформация кисти по типу «лорнетки» [1][5] .
Коленные суставы: сгибательная и вальгусная (колени сводятся внутрь) деформация, киста Бейкера (подколенная или коленная киста).
Стопы: подвывихи головок плюснефаланговых суставов, латеральная девиация (отклонение большого пальца к другим пальцам стопы), деформация большого пальца.
Шейный отдел позвоночника: подвывихи в области атлантоаксиального сустава, иногда осложняющиеся сдавлением спинного мозга или позвоночной артерии.
Перстневидно-черпаловидный сустав: огрубение голоса, одышка, дисфагия (пациент не может глотать), рецидивирующий бронхит.
Связочный аппарат и синовиальные сумки: теносиновит (воспаление оболочек сухожилия) в области кисти и лучезапястного сустава; бурсит (воспаление в синовиальной сумке), чаще в области локтевого сустава; синовиальная киста на задней стороне коленного сустава (киста Бейкера).
Для РА характерны разнообразные внесуставные и системные проявления.
Конституциональные симптомы: генерализованная слабость, недомогание, похудение вплоть до истощения (вес меньше 40 кг), субфебрильная лихорадка.
В полиморфной картине ревматоидного артрита поражение сердца встречается нечасто. Кардиальная симптоматика может быть обусловлена как непосредственно воспалительным процессом в сердце, так и осложнением РА — атеросклерозом. При этом заболевании возможно вовлечение в патологический процесс миокарда (самой толстой мышцы сердца), перикарда (внешней оболочки сердца), эндокарда (внутренней оболочки сердца), аорты и венечных артерий сердца. Встречаются такие заболевания, как перикардит (воспаление внешней оболочки сердца), гранулематозное поражение клапанов сердца (очень редко), раннее развитие атеросклероза, воспаление коронарных артерий [1] [6] .
При РА нередко встречается поражение лёгких. Оно проявляется:
- плевритом (воспалением плевральных листков);
- интерстициальными поражениями лёгких (воспалением и нарушением структуры альвеолярных стенок, лёгочных капилляров);
- облитерирующим (обструктивным) бронхиолитом (стойкой, прогрессирующей закупоркой мелких бронхов);
- ревматоидными узелками в лёгких (синдром Каплана).
Наиболее серьёзным проявлением поражения лёгких является фиброзирующий альвеолит, который обусловлен как самим заболеванием, так и применением некоторых базисных противовоспалительных препаратов, а именно метотрексата, препаратов золота и Д-пеницилламина [1] [6] [7] . Фиброзирующий альвеолит проявляется непродуктивным кашлем (сухим, без мокроты), одышкой экспираторного типа (затруднён выдох), серым цианозом. Он приводит к повышению давления в лёгочной артерии и развитию лёгочного сердца (увеличению правых отделов сердца). На рентгенограмме определяется усиление лёгочного рисунка, феномен «медовых сот» (деструктивное изменение лёгких, характеризуется содержанием многочисленных кистозных воздушных пространств с толстыми стенками).
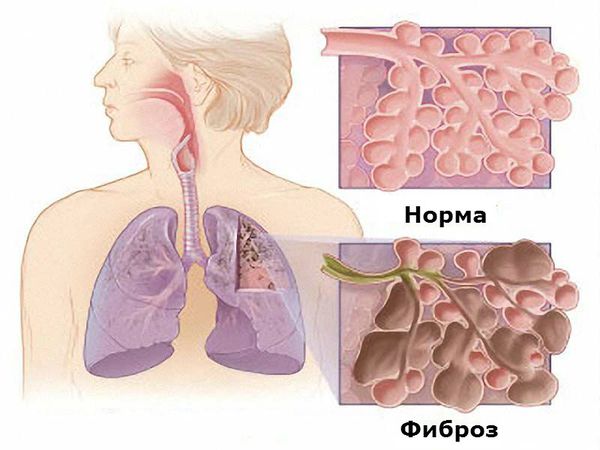
Кожный синдром имеет множество проявлений. Типичным внесуставным признаком являются ревматоидные узелки (костные образования на суставах размером с горошину или грецкий орех), которые располагаются под кожей чаще всего на разгибательной поверхности локтевых суставов, при атипичном расположении могут появляться на ахилловом сухожилии, роговице, в сухожилиях.
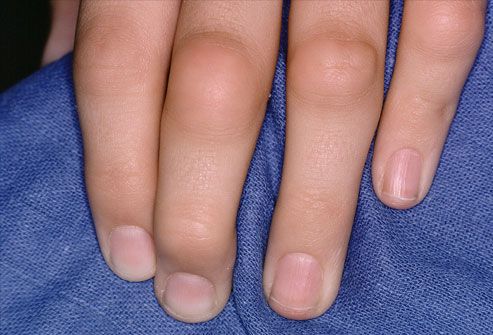
Кожными проявлениями ревматоидного артрита считают и развитие различных патологий:
- кожного васкулита (воспаления сосудов кожи) от язвенно-некротических изменений до утолщения и гипотрофии кожи;
- дигитального (пальцевого) артериита ( воспаления и разрушения подкожных сосудов ), редко с гангреной пальцев;
- микроинфарктов в области ногтевого ложа (нарушения кровообращения, закупорки сосуда микротромбом и появления чёрных точек на пальцах),
- сетчатого ливедо (р етикулярной асфиксии, или Livedo reticularis) — нежного рисунка синего цвета в виде кружева [8] .
Поражения периферической нервной системы объясняются сдавлением нервных стволов или их сосудистым поражением. Для ревматоидного артрита характерны компрессионные нейропатии: синдром запястного канала (длительная боль, онемение пальцев кисти), тарзального канала (боль в области голеностопного сустава, чувство ползания мурашек по руке) и т. д. Компрессия нервных стволов проявляется болями, чувством ползания мурашек, онемением, регионарной атрофией мышц. Возможно и поражение периферических нервов, которое проявляется чувствительными или чувствительно-двигательными нарушениями.
Большое значение при ревматоидном артрите имеет поражение мышц: атрофия межкостных мышц кисти, тенора (возвышения большого пальца), гипотенора (возвышения мизинца). Характерна атрофия мышц, которые расположены близко к поражённым суставам, например атрофия межкостных мышц кистей, мышц нижней трети бедра в случае выраженного артрита коленных суставов. Амиотрофия (отсутствие мышц) может быть проявлением ревматоидного васкулита, нейропатии, например при синдроме запястного или локтевого канала, длительном применении глюкокортикоидов, ограничении мышечной активности [1] [2] [8] .
Патология глаз является одним из характерных проявлений ревматоидного артрита. Часто возникает эписклерит (воспаление тканей глаза), который очень редко сопровождается тяжёлым течением или исходом в перфорирующую склеромаляцию (размягчение ткани) с образованием отверстий в роговице и энуклеацией (удалением ядра).
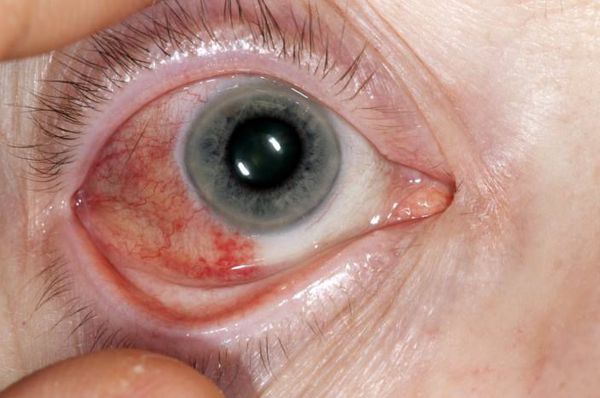
При склерите (воспалении склеры глаза) и склерокератите (воспалении склеры и роговицы глаза) появляется выраженная боль и покраснение склеры. Характерен для этого заболевания и синдром сухого глаза, который является следствием скопления лимфоцитов в слёзных железах и обычно рассматривается в рамках синдрома Шегрена.
Патология почек проявляется диффузным гломерулонефритом (поражением клубочкового аппарата почек), распространённым амилоидозом (скоплением белка амилоида) с преимущественным поражением почек или лекарственной нефропатией (повреждением ткани и клубочкового аппарата почек). Последняя обусловлена приёмом нестероидных противовоспалительных средств (НПВС), например диклофенака, или комбинированных анальгетиков с фенацетином, что приводит к развитию интерстициального нефрита (воспаления в межуточной ткани почек).
Система крови реагирует на аутоиммунный воспалительный процесс развитием анемии, тромбоцитоза (увеличения содержания в крови тромбоцитов), нейтропении (снижения количества нейтрофилов). Возможны также вторичные, лекарственно обусловленные осложнения:
- в ответ на приём цитостатиков в виде панцитопении (снижения уровня всех видов кровяных клеток);
- на фоне высоких доз глюкокортикостероидов в виде лейкемоидной реакции (увеличения общего количества лейкоцитов).
Система макрофагов часто реагирует на активный воспалительный процесс развитием лимфаденопатии (увеличения лимфатических узлов), спленомегалии (увеличения селезёнки), формированием особой формы ревматоидного артрита в виде синдрома Фелти [2] [7] .
Поражение желудочно-кишечного тракта (ЖКТ) может быть представлено вторичным амилоидозом, аутоиммунным гепатитом, но наиболее часто выявляется эрозивное поражение вследствие приёма НПВС или глюкокортикостероидов.
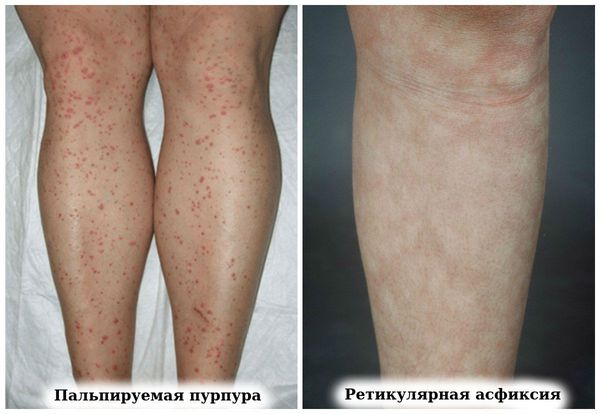
У пациентов с высокой активностью ревматоидного артрита может развиваться васкулит:
- дигитальный артериит;
- пальпируемая пурпура (геморрагическая сыпь),
- ретикулярная асфиксия (пурпурный сетчатый сосудистый рисунок на коже);
- периферическая полинейропатия;
- висцеральный артериит: коронариит (воспалительное поражение стенок сосудов, питающих миокард), мезентериальный тромбоз (закупорка сосудов ткани, с помощью которой кишечник крепится к брюшной стенке), инфаркт кишечника, острый пневмонит, альвеолит);
- синдром Рейно (онемение и болевой синдром пальцев рук).
Эндокринные проявления — в связи с аутоиммунным характером заболевания одновременно могут развиваться аутоиммунный тиреоидит (хроническое заболевание щитовидной железы, при котором происходит постепенное разрушение клеток), синдром Шегрена.
Выделяют также редкие особые клинические формы течения ревматоидного артрита:
Синдром Фелти характеризуется таким симптомокомплексом: нейтропения, спленомегалия, гепатомегалия, тяжёлое поражение суставов, внесуставные проявления (васкулит, нейропатия, лёгочный фиброз, синдром Шегрена), гиперпигментация кожи нижних конечностей, высокий риск инфекционных осложнений. Этот синдром развивается у больных с длительным течением РА.
Болезнь Стилла у взрослых — рецидивирующая фебрильная лихорадка, артрит, макулопапулезная сыпь, высокая лабораторная активность. Он одинаково часто встречается у мужчин и женщин. Для этого синдрома характерна истощающая лихорадка, которая нередко достигает температуры выше 41 °C. Лихорадка носит стойкий характер и парадоксально реагирует на проводимую терапию. Поражение суставов характеризуется доброкачественным течением. При синдроме Стилла наблюдаются лейкоцитоз со сдвигом формулы влево, повышение активности печёночных ферментов, анемия, диспротеинемия (сдвиг белкового состава плазмы крови), ускоренная скорость оседания эритроцитов (СОЭ), повышение С-реактивного белка, который отражает острые воспалительные процессы в организме, гиперферритинемия (повышенный ферритин в крови) [1] [8] .
Патогенез ревматоидного артрита
В норме синовиальная оболочка имеет толщину всего несколько клеток, она вырабатывает синовиальную жидкость, которая смазывает и питает сустав. Механизм развития ревматоидного артрита можно представить следующим образом.
- Ревматоидный артрит приводит к тому, что иммунные клетки атакуют здоровую синовиальную оболочку. Развивается субсиновиальный отёк, в синовиальной оболочке скапливаются лимфоциты, полиморфно-ядерные лейкоциты, моноциты и плазматические клетки.
- При этом иммунные клетки выделяют защитные белки — цитокины, которые провоцируют разрастание кровеносных сосудов синовиальной оболочки.
- Повышенный кровоток приводит к избыточному росту ткани. Синовиальные клетки быстро размножаются, что приводит к утолщению синовиальной ткани. Такая патологически утолщённая ткань называется «паннус».
- Клетки паннуса выделяют протеолитические ферменты, которые разрушают хрящ.
- Одновременно под воздействием гиперпродукции провоспалительных цитокинов (ФНО-альфа и др.) происходит активация остеокластов (клеток костной ткани, которые уничтожают старую структуру), что ведёт к повреждению костей. В дальнейшем происходит разрушение костной ткани с образованием эрозий.
- Костные эрозивные изменения происходят ещё и в результате активации фибробластов (главных клеток рыхлой соединительной ткани), которые начинают вырабатывать ферменты, способные разрушать суставной хрящ [1][2] .
- Прогрессирование заболевания приводит к тому, что паннус превращается в зрелую фиброзную ткань, что ведёт к сращению суставных поверхностей.
Классификация и стадии развития ревматоидного артрита
Международная классификация болезней 10-го пересмотрм (МКБ-10):
- М05 — Серопозитивный ревматоидный артрит.
- М06 — Другие ревматоидные артриты.
- М05.0 — Синдром Фелти.
- М06.1 — Болезнь Стилла у взрослых.
- М06.9 — Ревматоидный артрит неуточнённый.
Рабочая классификация ревматоидного артрита (проект 2002):
Серопозитивный ревматоидный артрит (М 05).
- Полиартрит (М05).
- Ревматоидный васкулит (М 05.2) (дигитальный артериит, хронические язвы кожи, синдром Рейно и др.).
- Ревматоидные узлы (М 05.3).
- Полинейропатия (М 05.3).
- Ревматоидная болезнь лёгких (М 05.1) (альвеолит, ревматоидные лёгкие).
- Синдром Фелти (М 05.1).
Серонегативный ревматоидный артрит (М 06.0).
- Полиартрит (М 06.0).
- Синдром Стилла взрослых (М 06.1) [14] .
В течение длительного времени для установления достоверного диагноза РА использовались критерии 1987 года.
Пересмотренные диагностические критерии РА (ARA 1987):
- Утренняя скованность (не менее 1 часа).
- Артрит трёх или более суставных зон.
- Артрит суставов кистей.
- Симметричный артрит.
- Ревматоидные узелки.
- Ревматоидный фактор.
- Рентгенологические изменения.
Достоверный диагноз РА устанавливают при наличии четырёх из семи вышеперечисленных критериев, причём первые четыре должны существовать не менее шести недель.
В настоящее время доказана возможность изменения отрицательного прогноза РА в случае раннего начала патогенетической базисной терапии. Поэтому длительное время разрабатывались методы ранней диагностики РА. В 2010 году ассоциацией американских и европейских ревматологов были приняты критерии ранней диагностики РА, в которых клинические и лабораторные показатели выражены в баллах. При суммарной величине более 6 баллов может быть установлен достоверный диагноз ранней стадии РА, что предполагает возможность начала патогенетической терапии базисными препаратами [1] [2] [6] .
Наличие 6 из 10 баллов указывает на определённый РА.
В 2007 году Ассоциации ревматологов России приняла новую классификацию РА, включающую несколько разделов.
Основной диагноз:
- Ревматоидный артрит серопозитивный (М05.8).
- Ревматоидный артрит серонегативный (М06.0).
- Особые клинические формы ревматоидного артрита:
- синдром Фелти (М05.0);
- болезнь Стилла, развившаяся у взрослых (М06.1).
- Ревматоидный артрит вероятный (М05.9, М06.4, М06.9).
Клиническая стадия:
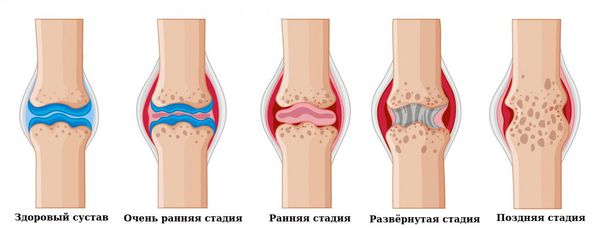
- Очень ранняя стадия: длится меньше 6 месяцев.
- Ранняя стадия: длится от 6 месяцев до года.
- Развёрнутая стадия: длится больше года при наличии типичной симптоматики ревматоидного артрита.
- Поздняя стадия: длится 2 года и более, протекает с выраженным повреждением мелких (III-IV рентгенологическая стадия) и крупных суставов, наличие осложнений.
Активность болезни:
- 0 = ремиссия: DAS28 < 2,6 (DAS28 — индекс активности болезни).
- 1 = низкая: 2,6 < DAS28
- 2 = средняя: DAS28 = 3,2-5,1.
- 3 = высокая (DAS28 > 5,1).
Внесуставные (системные) проявления:
- Ревматоидные узелки.
- Кожный васкулит (язвенно-некротический васкулит, инфаркты ногтевого ложа, дигитальный артериит, ливедо-ангиит).
- Васкулит других органов.
- Нейропатия (мононеврит, полинейропатия).
- Плеврит (сухой, выпотной), перикардит (сухой, выпотной).
- Синдром Шегрена.
- Поражение глаз (склерит, эписклерит, васкулит сетчатки).
Инструментальная характеристика:
- Наличие эрозий (с использованием рентгенографии, возможно МРТ, УЗИ):
- неэрозивный;
- эрозивный.
- Рентгенологическая стадия (по Штейнброкеру, модификация):
- I — околосуставной остеопороз.
- II — остеопороз + сужение суставной щели, возможны единичные эрозии.
- III — признаки предыдущей стадии + множественные эрозии + подвывихи в суставах.
- IV — признаки предыдущей стадии + костный анкилоз.
Дополнительная иммунологическая характеристика — антитела к циклическому цитрулинированному пептиду (АЦЦП). Цитруллинированный пептид — это белок, который вырабатывается в результате обменных процессов в организме. В норме цитруллин полностью выводится из организма. При развитии РА концентрация ЦЦП повышается, иммунная система воспринимает его как чужеродный и начинает вырабатывать к нему антитела.
- АЦЦП — присутствуют (+);
- АЦЦП — отсутствуют (-).
Функциональный класс:
- I — пациент выполняет все три жизненно-важные функции: самообслуживание, профессиональные и непрофессиональные обязанности.
- II — пациент ограничен только в непрофессиональной деятельности (все элементы досуга, отдых, развлечения, занятия спортом).
- III — ограничена непрофессиональная и профессиональная деятельность (работа и учёба, ведение домашнего хозяйства), но сохранена возможность самообслуживания.
- V — утрачены все три жизненно-важные функции, даже возможность самообслуживания [14] .
Осложнения ревматоидного артрита
- Амилоидоз почек возможен при длительном течении ревматоидного артрита. Проявляется отёками, повышением артериального давления, большим количеством белка в анализах мочи. Т. е. за сутки теряется 3-20 г белка. Диагноз может быть подтверждён биопсией почки.
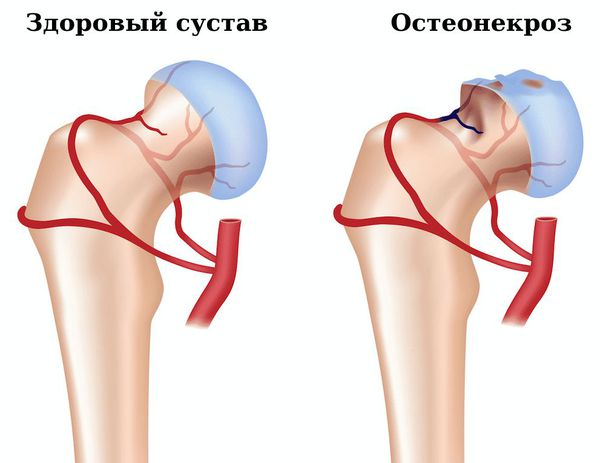
- Остеонекроз — омертвение участка кости, вызванное нарушением кровоснабжения. Появляется сильная боль в поражённом суставе, ограничение объёма движений в нём. Для подтверждения диагноза необходимо сделать рентгенографию, компьютерную томографию сустава.
- Вторичный остеоартроз — появление болей в суставе, хруст при движении в нём, может быть отёчность. Для подтверждения диагноза надо сделать рентген сустава.
- Туннельные синдромы — неврологическое заболевание, проявляющиеся длительной болью и онемением пальцев кисти. Причиной заболевания является сдавление срединного нерва между костями, поперечной кистевой связкой и сухожилиями мышц запястья.
- Кардиоваскулярные проявления — для пациентов с ревматоидным артритом характерно раннее развитие атеросклероза. Поэтому возможно возникновения инсульта и инфаркта [12] .
- Медикаментозные ятрогении (токсические и аллергические) — это патологические состояния, вызванные медицинским вмешательством. Т. е. под влиянием медицинских воздействий могут возникнуть новые заболевания у пациента, либо осложнение, либо ухудшение уже имеющегося заболевания.
Также к осложнениям относятся рак желудочно-кишечного тракта, остеопороз, синдром Сикки, синдром Фелти, лимфома и др. [12] .
Диагностика ревматоидного артрита
Лабораторные исследования, рекомендуемые для обследования пациентов с подозрением на ревматоидный артрит [2] :
- Общий анализ крови с подсчётом количества тромбоцитов.
- Биохимический анализ крови (общий белок, альбумин, глобулиновые фракции, общий билирубин, мочевина, креатинин, электролиты, кальций, холестерин, липидный спектр крови, С-реактивный белок, ревматоидный фактор).
- Исследование уровня антител к циклическому цитруллинированному пептиду (АЦЦП).
- Общий анализ мочи, определение белка в моче.
- Исследование сывороточных иммуноглобулинов
Ранняя диагностика подразумевает исследование уровня АЦЦП:
- АЦЦП — обязательно выполняется для ранней диагностики ревматоидного артрита, т. к. является более чувствительным и специфичным серологическим маркером раннего ревматоидного артрита, чем ревматоидный фактор (РФ). (РФ — белки, которые вырабатываются иммунной системой человека и атакуют собственные клетки, ошибочно воспринимая их как чужеродные.)
- АЦЦП выявляются у 40-50 % больных ревматоидным артритом с отрицательным РФ.
- АЦЦП «+» является показанием к началу антиревматической терапии на ранней стадии (менее шести месяцев), что позволяет эффективно затормозить прогрессирующее поражение суставов.
- АЦЦП «+» значимо для дифференциальной диагностики и прогнозирования течения ревматоидного артрита.
Инструментальные методы диагностики, рекомендуемые для обследования пациентов с подозрением на ревматоидный артрит:
- рентгенография суставов;
- УЗИ суставов;
- МРТ суставов;
- артроскопия;
- диагностическая пункция сустава: иммунологическое, цитологическое исследование, бактериальный посев синовиальной жидкости.
Дифференциальный диагноз следует проводить со следующими заболеваниями: остеоартроз, системная красная волчанка, подагра, псориатический артрит, анкилозирующий спондилит, реактивный артрит, бактериальный эндокардит, септический артрит, вирусные артриты, системная склеродермия, идиопатические воспалительные миопатии, смешанное заболевание соединительной ткани, болезнь Лайма, амилоидоз, саркоидоз, рецидивирующий полихондрит, фибромиалгия.
Лечение ревматоидного артрита
Цели: уменьшение или устранение симптомов артрита и внесуставных проявлений, контроль над воспалительной активностью, предотвращение прогрессирования костно-суставной деструкции, сохранение и существенное улучшение качества жизни, увеличение продолжительности жизни до среднего уровня в популяции [3] [5] [10] .
Treat to Target (T2T) — лечение до достижения цели (рекомендации EULAR)
Общие рекомендации:
- Исключение стрессов.
- Исключение чрезмерного облучения солнечной радиацией. Интенсивное солнце тоже провоцирует развитие ревматических заболеваний.
- Активное лечение сопутствующих инфекций, при необходимости вакцинация.
- Профилактика атеросклероза: употребление пищи с малым содержанием жира, холестерина и высоким содержанием полиненасыщенных жирных кислот, отказ от курения, контроль массы тела, физические упражнения, приём фолиевой кислоты.
- Профилактика остеопороза: пища с высоким содержанием кальция, приём витамина Д, возможно назначение бисфосфонатов.
Медикаментозное лечение
Базисная терапия ревматоидного артрита
БПВП — базисные противовоспалительные препараты (синонимы: базисные препараты, болезнь-модифицирующие антиревматические препараты, медленно действующие препараты) — главный компонент лечения РА, при отсутствии противопоказаний они должны быть назначены каждому пациенту с этим диагнозом. Особенно важно назначение БПВП сразу после установления диагноза на ранней стадии, когда имеется ограниченный период времени (несколько месяцев) для достижения наилучших отдалённых результатов — так называемое «терапевтическое окно» [9] [10] .
Метотрексат — один из основных препаратов терапии РА. Цитотоксический препарат из группы антиметаболитов. По структуре аналог фолиевой кислоты. Каждому пациенту с РА при отсутствии явных противопоказаний должна быть назначена терапия метотрексатом.
Метотрексат является препаратом выбора при активном ревматоидном артрите, как на ранней, так и в развёрнутой и поздней стадиях. Этот препарат обладает значительной терапевтической широтой и возможностью индивидуального подбора дозировок, эффективные дозы находятся в диапазоне 15-30 мг/нед, в среднем — 20 мг/нед.
Метотрексат достаточно безопасен, требует минимального лабораторного контроля (общий анализ крови и трансаминазы), целесообразно назначение фолиевой кислоты 3-5 мг/сут в дни без введения препарата [5] [11] . Применяют внутрь, подкожно и внутримышечно.
Основные нежелательные явления: М-эрозивный стоматит, эрозивный гастрит, диспепсия, геморрагический энтероколит, гепатоцеллюлярный синдром, нефротоксичность, обструктивная мочекислая нефропатия.
Лефлуномид («Арава») — антивоспалительное, иммуномодулирующее, антипролиферативное действие. Специально был разработан для лечения РА.
Нежелательные явления: желудочно-кишечная токсичность, печёночная токсичность, кожная сыпь, алопеция, цитопении, фиброзирующий альвеолит, снижение веса, лихорадка, почечная токсичность — при их развитии необходим приём холестирамина по 8 г три раза в день в течение 11 дней [5] [10] [11] .
Биологическая терапия РА
Введение ГИБП (генно-инженерных биологических препаратов) стало главным прорывом в лечении ревматических заболеваний. ГИПБ представляют собой искусственные антитела (белки из группы иммуноглобулинов). С появлением биологических препаратов появилась возможность достичь длительной и стойкой ремиссии у больных с ревматоидным артритом. В настоящее время ГИБП разделены на группы по их механизму действия:
- препараты, направленные на подавление продукции ФНО-альфа (фактора некроза опухоли): инфликсимаб, этанерцепт, адалимумаб, цертолизумаб пегол, голимумаб [1][5][8] .
- ингибиторы иммуноглобулинов: ИЛ-1, ИЛ-6.
- абатацепт — растворимый белок, направленный на подавление ко-стимуляции Т-клеток,
- препараты, блокирующие действие В-клеток (ритуксимаб и белимумаб), применяются при ревматоидном артрите и системной красной волчанке.
В последнее время в лечении серонегативных спондилоартритов, включая псориатический артрит, широко используются устекинумаб (блокатор ИЛ-1223) и секукинумаб (ингибитор ИЛ-17) [8] [9] .
Побочные эффекты. Биологические препараты помимо положительных свойств обладают и отрицательными:
- Снижение противоинфекционного и (потенциально) противоопухолевого иммунитета. Общими для всех антагонистов ФНО-альфа нежелательными побочными реакциями (НПР) является повышение восприимчивости к инфекциям, включая возможность обострения гистоплазмоза (грибкового заболевания) и гепатита В. Появляется риск развития демиенилизирующих заболеваний, волчаночноподобного синдрома (лекарственной волчанки, которая возникает в результате приёма медикаментозных препаратов), злокачественных новообразований, тромбоэмболии (закупорки кровеносного сосуда тромбом), реакции гиперчувствительности. Среди наиболее частых НПР фигурируют назофарингит (воспаление слизистой оболочки носоглотки), инфекции мочевых и верхних дыхательных путей, боль в животе, диарея, появление АНФ (антинуклеарного фактора, который показывает наличие или отсутствие аутоиммунного заболевания) и антител к двуспиральной ДНК. Особенно возрастает восприимчивость организма к туберкулёзу. При применении антагонистов ФНО-альфа туберкулёз может давать атипичную клиническую картину. Учитывая это, до начала терапии ГИБП все пациенты должны быть обследованы на предмет как активной так и латентной туберкулёзной инфекции: проба Манту, Диаскин-тест [3][6] .
- Риск развития аллергических реакций и иммуногенность, т. е. реакция собственной иммунной системы на ГИБП, которые содержат чужеродный мышиный белок. Вырабатываемые при этом нейтрализующие антитела к ГИБП снижают эффективность проводимой терапии и способствуют развитию инфузионныхпостинъекционных реакций. Чаще всего эти антитела образуются к инфликсимабу, содержащему больше мышиного компонента, чем гуманизированные анти-ФНО-альфа препараты. Частота их появления при РА составляет от 7 до 53 % в зависимости от дозы. Назначение инфликсимаба в комбинации с метотрексатом снижает вероятность образования антител. При лечении этанерцептом и адалимумабоб антитела выявляются реже (5-17 %). При применении адалимумаба в комбинациии с метотрексатом частота возникновения антител минимальна и составляет около 1 % [1][4][6] .
Действие антагонистов ФНО альфа вызывает небольшое, но длительно сохраняющееся увеличение содержания холестерина ЛПВП (так называемый «хороший» холестерин). Которое, в свою очередь, может оказать благоприятный эффект на сердечно-сосудистые риски у пациентов с хроническим артритом. Доказано снижение частоты сердечно-сосудистой патологии и летальности в группе больных РА, получавших лечение анти-ФНО-альфа препаратами, по сравнению с пациентами, в комплексной терапии которых данная группа препаратов не использовалась. С другой стороны, следует иметь в виду, что у больных РА с застойной сердечной недостаточностью антагонисты ФНО-альфа должны применяться с особой осторожностью. Поскольку они способны приводить к декомпенсации кровообращения и увеличению летальности. Выраженная хроническая сердечная недостаточность является противопоказанием для назначения ГИБП [4] [9] .
Класс малых молекул
Тофацитиниб («Яквинус») — препарат нового класса для терапии РА. Он может использоваться как в качестве монотерапии, так и в сочетании с метотрексатом или другими БПВП вне зависимости от приёма пищи [4] [6] .
Симптоматическая терапия
НПВП — нестероидные противовоспалительные препараты. Их особенность — быстрое наступление терапевтического эффекта, активное подавление боли и воспаления (диклофенак, «Нимесил», «Найз», «Аркоксия» и др.)
ГКС — глюкокортикостероиды. Применяются в следующих случаях:
- при максимальной активности воспалительного процесса;
- при интенсивных болях, не купирующихся НПВП;
- при генерализованном артрите с экссудативными проявлениями;
- при системных проявлениях РА;
- как компонент bridge-терапии («Метипред», преднизолон, «Полькортолон»)
Локальная терапия ГКС — внутрисуставно и периартикулярно: бетаметазона дипропионат-дипроспан; триамцинолона ацетонид («Кеналог»); гидрокортизон ацетат.
Немедикаментозное лечение
Несмотря на то, что медикаментозная терапия является главным компонентом лечения РА, немедикаментозные методы играют важную роль в достижении полноценного лечебного эффекта. Цель реабилитационных мероприятий — восстановление нарушенных или утраченных способностей пациента, его адаптация к хроническому заболеванию [3] .
Лечебная физкультура и трудотерапия (специальные упражнения, имитирующие движения в процессе самообслуживания, направленные на восстановление моторики) полезны больным РА.
Физиотерапия и бальнеотерапия полезны пациентам с низкой активностью воспаления, они могут заметно уменьшить симптоматику и улучшить подвижность [3] .
Прогноз. Профилактика
Прогноз
Показатели смертности у больных РА увеличиваются: средняя продолжительность жизни снижается на 8-15 лет. Около 40 % пациентов в течение трёх лет становятся нетрудоспособными. Примерно у 80 % в течение 20 лет развивается нетрудоспособность средней и тяжёлой степени и в 25 % случаев требуется обширное протезирование суставов.
Факторы неблагоприятного прогноза: женский пол, положительный РФ, поражение плюснефаланговых суставов в начале заболевания.
РА является дорогостоящим заболеванием. Это связано как со стоимостью медицинских расходов, так и со снижением работоспособности больного вплоть до её полной потери. Особенно высоки прямые и непрямые затраты при неэффективности лечения [5] [7] . Однако современные методы лечения, особенно комбинированная терапия активными синтетическими и биологическими противовоспалительными препаратами, могут снизить краткосрочные и долгосрочные затраты на лечение тяжёлого РА. Эти данные следует учитывать при рассмотрении плана лечения конкретного больного.
Профилактика
Этиология РА неизвестна, первичная профилактика не проводится [1] . Скрининг не проводится.
Ревматоидный артрит — тяжёлое заболевание, которое меняет жизнь человека. Многие пациенты впадают в отчаяние и думают, что так тяжело будет всегда. Но это не так. Важно лечиться, выполнять назначения врача, не бояться информации о своей болезни. Нужно уметь расслабляться, соблюдать режим, не стесняться делиться своими эмоциями, страхами, переживаниями, наблюдениями. Нужно всегда помнить, что душевное равновесие, внутреннее спокойствие и позитивный настрой — лучшие союзники в борьбе с болезнью [3] .
Важно иметь в виду, что предварительные результаты свидетельствуют о выявлении иммунологических нарушений (увеличение титров РФ, анти-ЦБ, и СРБ) за несколько месяцев или лет до появления клинических симптомов РА [1] .
Источник https://clinica-paramita.ru/info/seropozitivnyj-revmatoidnyj-artrit/
Источник https://diseases.medelement.com/disease/13728
Источник https://probolezny.ru/artrit-revmatoidnyy/