Синдром позвоночной артерии

Одной из причин интенсивной боли в голове может быть синдром позвоночной артерии. Очень часто такие больные недооценивают свое состояние и в течение многих лет терпят неприятные ощущения и дискомфорт, которые он вызывает. Где находится позвоночная артерия, какие основные причины и симптомы этого заболевания существуют и как врачи могут помочь таким больным?
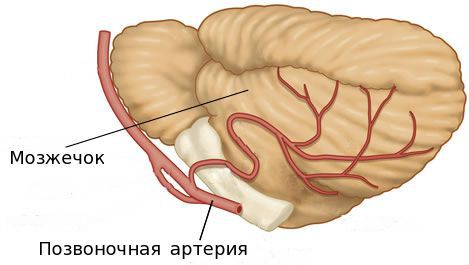
Позвоночная артерия и ее роль в организме человека
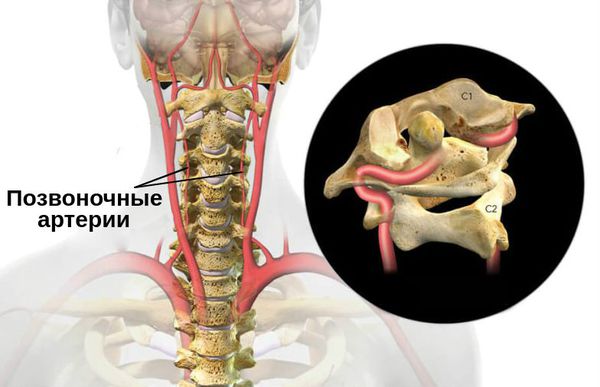
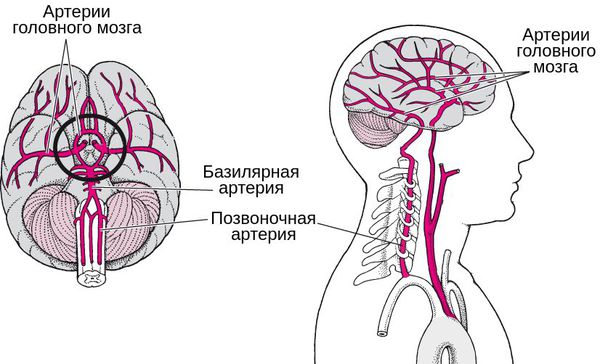
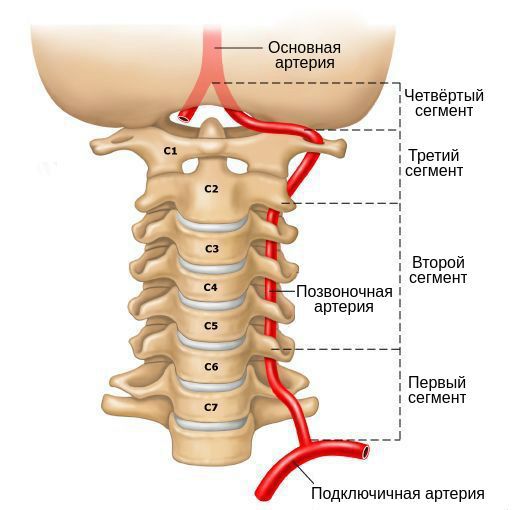
Позвоночная артерия — это один из сосудов, кровоснабжающих головной мозг. Основная роль в этом принадлежит сонным артериям, объём нагрузки на позвоночные артерии составляет около 15%. Она ответвляется от подключичной артерии и направляется в сторону позвоночника, далее проходит через отверстия поперечных отростков 6 шейных позвонков, после чего через большое затылочное отверстие проникает в задний отдел головного мозга.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Причины появления синдрома позвоночной артерии
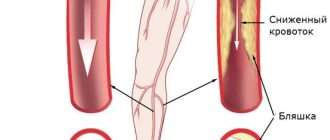
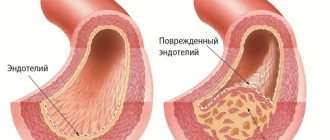
Синдром позвоночных артерий развивается в результате сдавления ее извне в сочетании с закупоркой ее просвета атеросклеротическими бляшками. Если у больного имеется анатомически обусловленная извитость или сужение этого сосуда, то вероятность развития данного недуга увеличивается в разы.
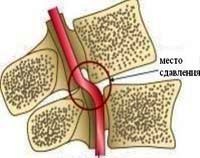
Позвоночная артерия может быть сдавлена спазмированными мышцами шеи, измененными структурами позвоночника при остеохондрозе, в результате травм или других повреждений, при искривлении позвоночного столба.
Как заподозрить синдром позвоночных артерий

Проявления синдрома позвоночной артерии нельзя назвать четкими и конкретными, как это, к примеру, бывает при язвенной болезни, конъюнктивите или холецистите. Однако, развиваясь исподволь и довольно долго, не обращая на себя внимание больного, это состояние способно очень сильно ухудшить качество жизни. В результате такие люди становятся постоянными посетителями врачебных кабинетов, что не может положительным образом влиять на их состояние.
Не существует ни одного конкретного симптома, который бы четко указывал на синдром позвоночных артерий. У больных часто имеет место один или сочетание нескольких субъективных признаков. Среди них наиболее распространены следующие:
- Интенсивная приступообразная пульсирующая головная боль. Чаще всего она локализуется в области затылка. Однако иногда сила боли такова, что она распространяется на всю поверхность головы и даже в область переносицы и глаз. Чаще всего болевые ощущения возникают с одной стороны, что обусловлено, прежде всего, анатомическими причинами.
- Боль при прикосновении к коже головы, которая возникает даже при поглаживании и расчесывании.
- Боль значительно усиливается при наклонах головы, особенно в ту сторону, где расположена аномальная позвоночная артерия. Ведь в результате этого она еще более пережимается мышцами и позвоночником, и кровоток по ней значительно снижается.
- На фоне интенсивной головной боли и даже без нее человека могут беспокоить тошнота и иногда рвота, головокружение, ощущение пульсации в голове, шум или звон в ушах.
- Иногда такой больной может обратиться к врачу-офтальмологу с жалобой на снижение остроты зрения, двоение, появление пелены или тумана перед глазами. При этом врач не выявляет никаких изменений со стороны органов зрения и обычно отправляет такого пациента на осмотр к врачу-неврологу.
- Более редким симптомом является ощущение инородного тела, которое затрудняет глотание. Это ложное чувство, поэтому ЛОР-врач, к которому обратится на прием такой пациент, не сможет объяснить причину этого явления и также отправит его к врачу-неврологу.
- Иногда могут иметь место различные вегетативные симптомы, которые сам больной длительно игнорирует: небольшая жажда или голод, сухость во рту, ощущение озноба, повышенная потливость.
Синдром Бернара Горнера при патологии позвоночной артерии
Синдром Бернара Горнера — это тяжелый вариант течения синдрома позвоночной артерии. При этом состояние больного достаточно серьезное. Его может беспокоить онемение языка, неба, слизистой полости рта, носа, глотки, при этом также возможно ощущение жжения и покалывания, которые сильно изнуряют человека. Помимо этого, могут наблюдаться и другие проявления: шаткость походки, головокружение, выраженная боль в голове, которая усиливается при любом движении, мелькание мушек, пелена перед глазами и др.
Это состояние представляет реальную опасность. Ведь из-за онемения слизистой возможны поперхивание и аспирация пищи в дыхательные пути, шаткость походки и нарушение зрения могут спровоцировать падения и травмы. А интенсивная головная боль лишает человека возможность адекватно мыслить и жить полноценной жизнью.
Такие больные требуют немедленного лечения, желательно в стационаре, так как их состояние действительно угрожает жизни.
Диагностика синдрома позвоночной артерии
В большинстве случаев такие больные попадают на прием к врачу-неврологу. И его задача провести диагностические мероприятия, которые бы помогли выявить причину сильной головной боли, ведь именно она чаще других симптомов заставляет больных обратиться к доктору. Причин для цефалгии очень много, и они не всегда связаны с неврологическими проблемами, а синдром позвоночной артерии — это далеко не самый распространенный недуг. Поэтому иногда проходит достаточно много времени, прежде чем врач сможет поставить правильный диагноз.
В этом ему помогают следующие инструментальные методы:
- Ультразвуковая диагностика артерий шеи (несмотря на то, что позвоночная артерия также относится к этой группе, смотрят ее в действительности далеко не всегда).
- Рентгенография шейного отдела позвоночника.
- Магнитно-резонансная томография шеи и позвоночника.
- Вертебральная допплерография.
Лабораторные показатели не эффективны в вопросе диагностики синдрома позвоночной артерии.
Чем опасен синдром позвоночной артерии
Помимо значительного снижения качества жизни, риска травмы, аспирации и других неприятных состояний, синдром позвоночной артерии опасен вероятностью острого нарушения мозгового кровообращения (или инсульта). Он развивается в том случае, когда позвоночная артерия полностью перекрыта и кровоток по ней останавливается. В результате участки мозга, которые она кровоснабжает, остаются без кислорода.
Это крайне опасное состояние требует немедленной госпитализации в отделение интенсивной терапии. Чем раньше будет начато лечение, тем больше вероятность сохранить больному жизнь.
Лечение синдрома позвоночной процедуры: эффективные лекарства и процедуры

К сожалению, учитывая то, что синдром позвоночной артерии развивается по причине анатомических особенностей, то полностью устранить его нельзя. Оперативное лечение этой патологии не проводится. Поэтому главными аспектами терапии являются лекарства и различные вспомогательные процедуры:
Синдром позвоночной артерии (Барре — Льеу) — симптомы и лечение
Что такое синдром позвоночной артерии (Барре — Льеу)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алексеевича Григория Васильевича, невролога со стажем в 17 лет.
Над статьей доктора Алексеевича Григория Васильевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Синдром позвоночной артерии (синдром Барре — Льеу, задний шейный симпатический синдром) — это состояние, при котором в одной из позвоночных артерий нарушается кровоток.
На текущий момент нет однозначного определения данного синдрома. Под ним подразумеваются различные проявления:
- вегетативные — нарушения вегетативной нервной системы;
- церебральные — дисциркуляторная энцефалопатия (ДЭП);
- сосудистые — патологическая извитость, гипоплазия (сужение диаметра) и атеросклероз позвоночных артерий.
Эти проявления могут возникать по разным причинам:
- сдавление симпатического сплетения позвоночной артерии;
- деформация стенки или изменение просвета позвоночной артерии [1] .
В связи разнообразием причин развития синдрома МКБ-10 (Международная классификация болезней) кодирует его по-разному. Например, он может рассматриваться как начальные проявления недостаточности кровоснабжения в вертебробазилярной системе — структурах головного мозга, кровоснабжаемых позвоночной и базилярной артериями. В таком случае он кодируется как G 45.0 Синдром вертебробазилярной артериальной системы [4] [5] [6] .
Также синдром позвоночной артерии может кодироваться как:
- М 47.0 Синдром сдавления передней спинальной или позвоночной артерии;
- G 99.2* Миелопатия — данный диагноз обязательно сочетается с другим заболеванием;
- М 53.0 Шейно-черепной синдром;
- М 53.2 Спинальная нестабильность — в рамках нестабильности шейного отдела позвоночника[7][8] .
О распространённости синдрома позвоночной артерии можно судить по частоте нарушения кровотока в вертебробазилярной системе, которая достигает 25-30 % всех случаев нарушений мозгового кровообращения, а количество транзиторных ишемических атак доходит до 70 % [1] [2] [3] [4] .
За последние 30 лет синдром вертебробазилярной недостаточности стал чаще встречаться у людей трудоспособного возраста, хотя раньше данная патология в основном возникала у людей старшей возрастной группы. При этом прежней причиной недостаточности считались дегенеративно-дистрофические изменения в шейном отделе позвоночника, которые проявлялись нистагмом (неконтролируемым движением глаз), головокружением, параличом взора, снижением слуха, нарушением чувствительности и другими симптомами. Сейчас же на первый план выходит нестабильность в шейном отделе позвоночника — подвижность позвонков при сгибании и разгибании шеи и неспособность мышечно-связочного аппарата обеспечить синхронное движение шейных позвонков [3] [4] [5] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы синдрома позвоночной артерии
К проявлениям синдрома позвоночной артерии можно отнести следующие симптомы [1] [9] [10] :
- Зрительные (офтальмические) проявления: ощущение пелены перед глазами; скотомы — слепые участки в поле зрения; фотопсии — пятна, молнии или точки перед глазами; боли и ощущение инородного тела в глазу; преходящее выпадение полей зрения (чаще в виде концентрического сужения).


- Вестибулярные расстройства: шум в ухе, который может зависеть от положения головы; пароксизмальное несистемное головокружение — чувство неустойчивости, шаткость, ощущение укачивания, тошнота; системное головокружение — ощущение «вращения предметов», «перевёрнутой комнаты».
- Вегетативные (диэнцефальные) нарушения: чувство жара, озноба, похолодание рук и ног, гипергидроз, изменения цвета кожи, непреодолимая сонливость, резкая общая слабость, нарушения ритма сон-бодрствование, внезапное повышение артериального давления, нарушения сердечного ритма.
- Гортанно-глоточные нарушения: покалывание в горле, ощущение ползающих мурашек, першение, кашель, затруднения при глотании, извращение вкуса.
- Дроп-атаки: внезапные падения без потери сознания при резком запрокидывании или повороте головы с быстрым восстановлением.
При синкопальном вертебральном синдроме (синдроме Унтерхарншайдта) — крайнем проявлении синдрома позвоночной артерии — возникает потеря сознания и гипотония мышц после резкого движения головой или долгого нахождения в вынужденном положении. Причина тому — ишемия задних отделов ствола головного мозга и мозжечка [1] [10] .
Патогенез синдрома позвоночной артерии
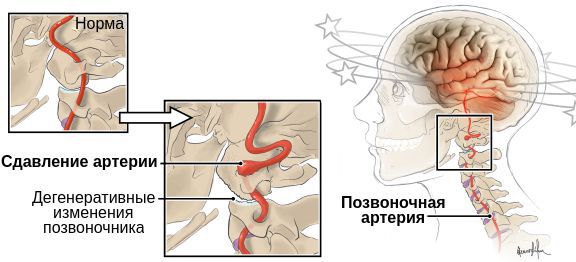
Патогенез синдрома позвоночной артерии связан с механическим воздействием на ствол артерии и вегетативным нервным сплетением, идущим вместе с ним. Это приводит к рефлекторному сужению просвета артерии и спазму сосудов головного мозга. В результате снижается кровоток в заднем отделе мозга, стволовых структурах и мозжечке [1] [7] .
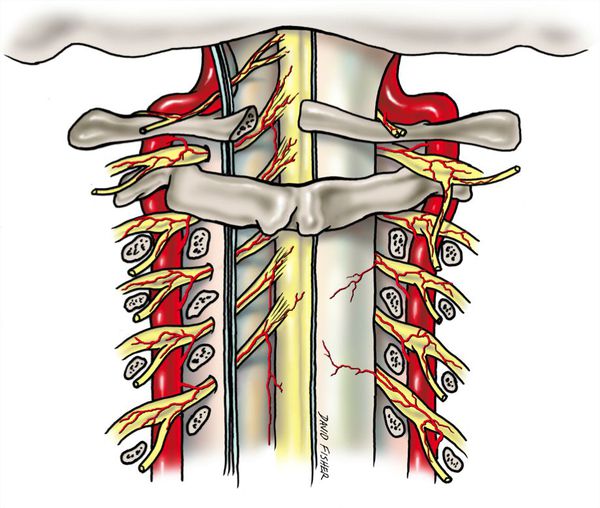
Воздействие на позвоночную артерию происходит при различных нарушениях:
- подвывихе суставных отростков позвонков;
- нестабильности или гипермобильности позвонков;
- травмировании остеофитами — патологическими наростами, расположенными на поверхности позвонка;
- унковертебральном артрозе — деформации шейных суставов;
- добавочном шейном ребре;
- спазме в мышцах шеи или нижней косой мышце головы;
- врождённых аномалиях артерий — сужении просвета одной из позвоночных артерий.
Эти причины по-разному влияют на каждый участок позвоночной артерии. До входа в канал поперечных отростков (особенно при высоком вхождении) артерия сдавливается лестничными мышцами. В канале поперечных отростков на артерию воздействуют остеофиты, артрозы суставов, смещение позвонков, унковертебральные артрозы, нестабильность шейных позвонков. При выходе из канала артерия подвержена воздействию нижней косой мышцы головы. При комбинации нескольких факторов вероятность травмирования позвоночной артерии возрастает [9] .
Некоторые авторы кроме механического воздействия на позвоночную артерию выделяют рефлекторные причины синдрома — так называемый «рефлекторный ангиоспастический синдром». Эти причины кроются в близком расположении иннервации позвоночной артерии и межпозвонковых суставов со звёздчатым (шейно-грудным) узлом [11] .
Классификация и стадии развития синдрома позвоночной артерии
Основная классификация, которая используется на практике, была предложена в 2010 году [1] . Она разделяет синдром по трём признакам: механизму воздействия на позвоночную артерию, характеру нарушения кровообращения и клиническим проявлениям.
По типу воздействия на позвоночную артерию выделяют:
- синдром, спровоцированный подвывихом суставных отростков позвонков;
- синдром, связанный с патологической подвижностью позвоночно-двигательного сегмента;
- синдром, возникший в результате сдавления артерии остеофитами;
- синдром, причиной которого стал спазм сосуда в связи с раздражением нервного сплетения;
- синдром, вызванный сдавлением артерии в области первого шейного позвонка (аномалии развития);
- синдром, возникший в связи с унковертебральным артрозом;
- синдром, связанный с артрозом дугоотростчатых суставов;
- синдром, вызванный грыжей дисков шейного отдела;
- синдром, возникший при рефлекторно мышечной компрессии (сжатии).
По характеру нарушения кровотока можно выделить следующие варианты синдрома [1] [9] [10] :
- компрессионный — механическое сдавление артерии;
- ирритативный — раздражение вегетативных нервных волокон;
- ангиоспастический — рефлекторный ответ на раздражение позвоночно-двигательного сегмента, при этом появление симптомов в меньшей степени зависит от поворотов головы;
- смешанный — сочетание нескольких вариантов, например, компрессионного и ирритативного.
По клиническим проявлениям выделяют две стадии синдрома [1] :
- первая — функциональная;
- вторая — органическая.
Для функциональной стадии характерны:
- постоянная или приступообразная головная боль пульсирующего, ноющего характера с вегетативными проявлениями, может усиливаться при движении головой, распространяется от затылочной области к лобной;
- кохлеовестибулярные проявления: ощущение неустойчивости, покачивания в сочетании с шумом в ушах и снижением слуха;
- зрительные нарушения: потемнения, ощущение песка в глазах, фотопсии.
Органическая стадия начинает развиваться, если воздействие на позвоночную артерию продолжается и дальше. При хроническом травмировании артерии нарушается крово- и лимфообращение в вертебробазилярной системе. Начинают страдать задние отделы ствола головного мозга и миелобульбарная область — переход спинного мозга в продолговатый. Это приводит к преходящим и стойким нарушениям кровообращения мозга, головокружениям, нарушениям координации движений и ходьбы, тошноте, рвоте, нарушениям артикуляции, дроп-атакам — внезапным падениям без потери сознания [1] [4] [7] [8] .
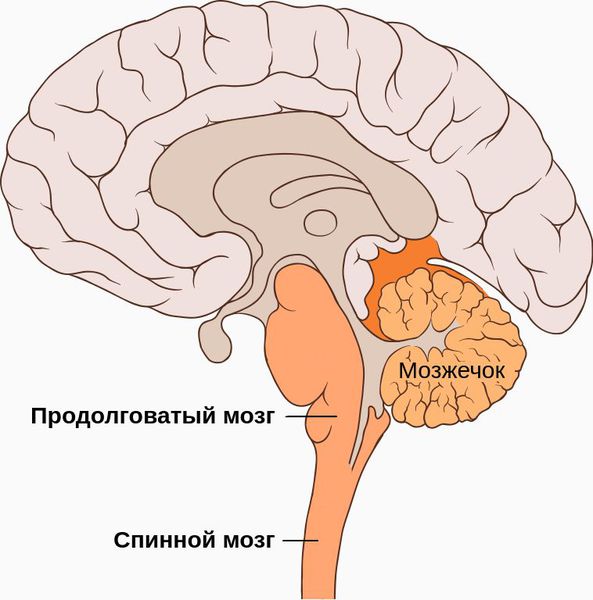
Осложнения синдрома позвоночной артерии
Длительное сдавление позвоночной артерии при отсутствии адекватной терапии может стать причиной недостаточного кровообращения в вертебробазилярном бассейне. При этом изменение текучести крови вносит дополнительный вклад в прогрессирование симптомов. К важным показателям, которые следует контролировать, можно отнести гемостаз (свёртываемость крови), липидный спектр, общий анализ крови — уровень фибриногена, вязкость крови, склеивание тромбоцитов и гематокрит (объём красных кровяных телец). Изменение этих показателей может ухудшить микроциркуляцию — движение крови в мелких кровеносных сосудах [2] [10] .
Присоединение симптомов, вызванных недостаточностью кровообращения в вертебробазилярной системе, сначала носит преходящий характер, но затем становится стойким. Это способствует присоединению атеросклероза и артериальной гипертензии. Если данное состояние не контролировать, может возникнуть реальная угроза ишемического инсульта с локализацией инфаркта в стволе головного мозга, мозжечке, бассейне задней мозговой артерии [2] .
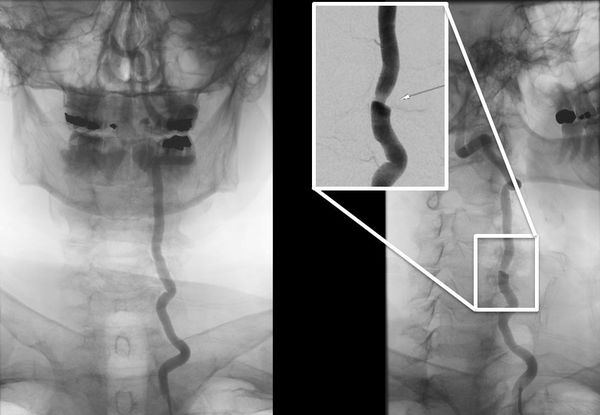
Диагностика синдрома позвоночной артерии
В диагностике синдрома позвоночной артерии возможны некоторые затруднения из-за разнообразия клинических проявлений. Поэтому постановка диагноза не может основываться только на жалобах пациента. Кроме клинических проявлений необходимо инструментальное подтверждение признаков нарушения кровотока и воздействия на позвоночную артерию [1] [4] [7] [10] .
Так, для установления диагноза должны присутствовать минимум три признака [1] [7] :
- Хотя бы одно клиническое проявление: кохлео-вестибулярные, зрительные или вегетативные нарушения; наличие транзиторной ишемической атаки в истории болезни; синкопальный приступ Унтерхарншайдта (потеря сознания и гипотония мышц после резкого движения головой); приступы дроп-атак; базилярная мигрень.
- Рентгенологические проявления: признаки спондилоартроза (поражения дугоотросчатых суставов), спондилёза (изнашивания структур позвоночника), унковертебрального артроза, подвывиха суставных отростков позвонков; признаки нестабильности и гипермобильности позвонков, аномалий краниовертебрального перехода.
- Ультразвуковые проявления: сдавление позвоночной артерии; асимметрия линейной скорости кровотока, воздействие позвоночных структур на позвоночную артерию.
При неврологическом осмотре могут быть выявлены:
- нистагм — неконтролируемое движение глаз;
- статическая или динамическая атаксия — нарушение точности и координации движений;
- шаткость в позе Ромберга — стоя со сдвинутыми стопами и вытянутыми вперёд руками;
- отклонения при проведении пробы Унтербарга — марш на месте с закрытыми глазами в течение 1-3 минут (допускается отклонение вперёд не больше, чем на одни метр, или поворот более чем на 40-60 градусов);
- напряжение подзатылочных мышц при пальпации;
- ограниченная подвижность шейного отдела позвоночника.
Рентгенологическое исследование эффективно только с проведением функциональных проб (неврологических тестов), где кроме признаков артроза и аномалий развития также выявляется нестабильность позвонков при максимальном сгибании или разгибании шеи [1] [4] [7] [8] .
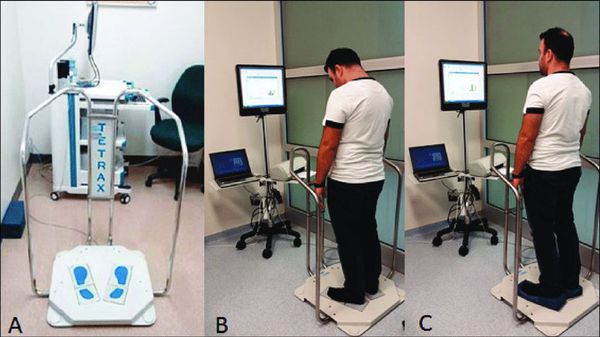
Ультразвуковая допплерография магистральных сосудов позволяет оценить скорость и направление кровотока в позвоночных артериях. Также можно получить ценные данные о состоянии сосудистой стенки, наличии атеросклероза и состоянии позвоночных вен, которые могут играть дополнительную роль в развитии симптоматики [1] [4] [7] [8] .
Подтвердить наличие атактических нарушений позволяет постурография — оценка способностей пациента контролировать положение собственного тела. Применение слуховых вызванных потенциалов покажет состояние ствола головного мозга [7] .
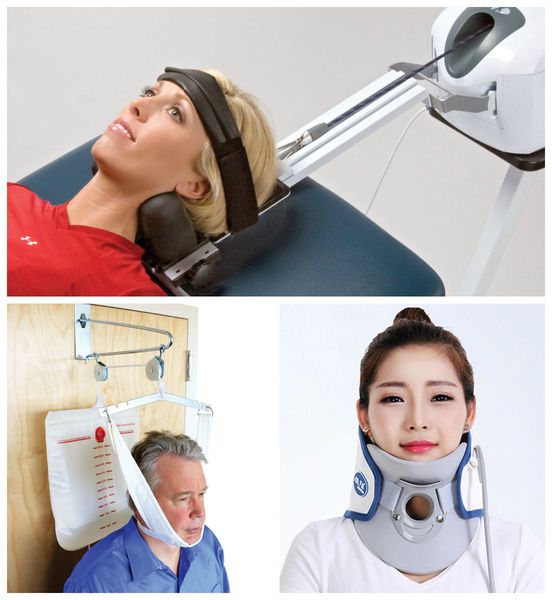
Лечение синдрома позвоночной артерии
При хронической боли в шее используются хирургические и фармакологические методы лечения, а также различные способы тракционной терапии — вытяжения позвоночника с помощью специальных приспособлений (блоков, поясов, колец) [12] .
Эффективность методов мануальной терапии — мягких техник, постизометрической релаксации, растяжения мышц — ещё изучается. С этой целью в 2015 году было проведено два исследования. Метаанализ китайских учёных показал, что мануальные техники менее действенны при устранении болевого синдрома, чем тракция шейного отдела позвоночника [13] . Однако исследование канадских учёных выявило, что мануальная терапия становятся эффективнее в сочетании с другим методом активного лечения острой и хронической боли в шее. Также мануальные техники лучше справляются с хронической болью, чем массаж, и эффективнее борются с острой и подострой болью в шее, чем медикаментозное лечение. При этом из-за побочных эффектов от приёма препаратов мануальная терапия является предпочтительной. По эффективности мануальные методики схожи с мобилизацией шейного отдела позвоночника, однако мобилизация как отдельное вмешательство не уменьшает боль [14] .
Что касается такого немедикаментозного метода лечения, как иглоукалываение, то метаанализ 2016 года показал его эффективность над фиктивной акупунктурой (иглоукалыванием неакупунктурных точек) и неактивным лечением [15] .
Несомненным действенным методом лечения синдрома являются физические упражнения. Их эффективность в устранении острого и хронического болевого синдрома подтверждает обзор 2005 года. При этом стоит акцентировать внимание на растяжке шейного отдела, плечевого пояса и грудной клетки. А сочетание упражнений с мобилизацией и мануальными техниками на шейном отделе способствует уменьшению боли в краткосрочной и долгосрочной перспективе [16] .
К операционным методам стабилизации позвоночника относят:
- пункционный межтеловой спондилодез — объединение и фиксирование нескольких позвонков во избежание их смещения;
- фенестрация — частичное удаление дужки межпозвоночного диска;
- аутодермопластика межпозвоночных дисков — замена диска собственными тканями.
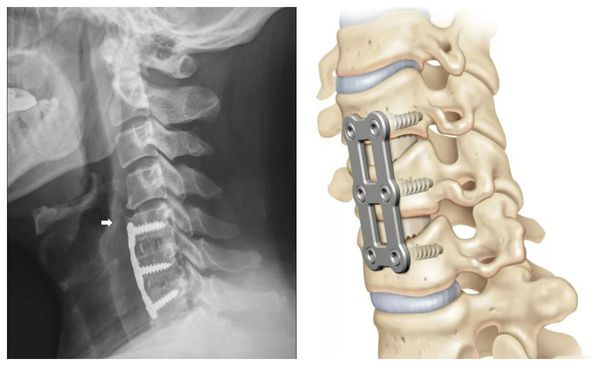
При проведении операции вживляются пористые эксплантаты из сплава титана и никеля. За счёт пористости в них быстро прорастают костные ткани. Это позволяет сделать фиксацию прочной и значительно сократить срок нетрудоспособности пациента и нахождения шеи в неподвижном положении.
Помимо стабилизирующих операций шейного отдела позвоночника также проводятся и другие виды вмешательств:
- декомпрессивно-стабилизирующие — устранение сдавления с последующей фиксацией позвоночника;
- декомпрессивно-пластические (ламинопластика) — устранение сдавления путём увеличения позвоночного канала с сохранением целостности задних элементов позвонков;
- декомпрессирующие операции — удаление межпозвоночного диска или его дужки, сдавливающих артерию, и др. [9] .
Имеется значительный опыт восстановления позвоночных артерий. Применяются следующие методы:
- транспозиция — смещение позвоночной артерии в подключичную (общую сонную);
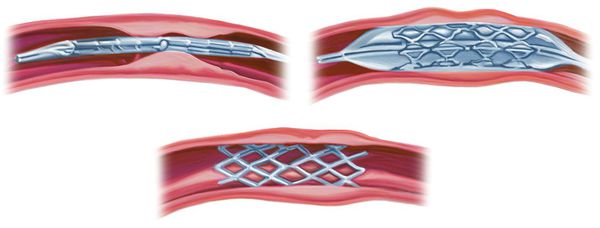
- ангиопластика — расширение сосуда с помощью расширяющегося баллона;
- стентирование — расширение сосуда с помощью установки стента.
При одновременном поражении первого и второго сегментов позвоночной артерии выполняется шунтирование — создание обходного пути на уровне третьего сегмента [17] .
Прогноз. Профилактика
Прогноз синдрома зависит от его причины. Как правило, при своевременной диагностике и лечении удаётся избежать развития осложнений. Долгосрочный прогноз и профилактику следует рассматривать в контексте вертебробазилярной недостаточности и хронической цервикалгии [17] .
Учитывая развитие когнитивных нарушений при недостаточности мозгового кровообращения, курс профилактики должен включать нейропротективную терапию, которая направлена на восстановление и защиту клеток нервной системы. Согласно исследованию, при хроническом нарушении мозгового кровообращения эффективно использование кавинтона. Если принимать его в течение трёх месяцев, то эффект сохраняется на протяжении последующих 180 дней [18] . Другое исследование показало, что в качестве профилактики может использоваться мексидол [19] .
Долгосрочным методом профилактики болевого синдрома в шейном отделе, связанного с нестабильностью шейных позвонков, может служить пролотерапия. Она предполагает введение инъекции в болезненные связки, места прикрепления сухожилий. Возникающий воспалительный ответ способствует естественному заживлению связок и суставов, увеличивает прочность соединительной ткани. Наиболее изучена пролотерапия Hackett-Hemwall с использованием декстрозы [20] .
Нарушения спинномозгового кровообращения
Нарушения спинномозгового кровообращения – острые и хронические циркуляторные расстройства, обусловленные патологией или экстравазальной компрессией сосудов, кровоснабжающих спинной мозг. Клиническими проявлениями нарушения спинномозгового кровообращения могут служить пара- и тетраплегии, парезы, нарушение различных видов чувствительности, расстройство мочеиспускания и дефекации. В диагностике сосудистых нарушений используются КТ и МРТ позвоночника, ангиография, электрофизиологические исследования. Для нормализации спинального кровообращения проводится медикаментозная терапия, иногда – хирургическая реваскуляризация спинного мозга. Для восстановления нарушенных функций показана реабилитация.
Общие сведения
Сосудистые поражения спинного мозга, сопровождающиеся нарушением спинномозгового кровообращения, могут иметь различную этиологию. Различная патология сосудов спинного мозга или их сдавление извне приводят к нарушению нормального кровотока и поражению кровоснабжаемого ими участка спинного мозга. В большинстве случаев нарушения спинномозгового кровообращения встречаются в виде миелоишемии (ишемический спинальный инсульт). Реже наблюдаются кровоизлияния в спинной мозг (гематомиелия).
В одних случаях нарушения спинномозгового кровообращения могут носить обратимый характер, в других – приводить к необратимым неврологическим нарушениям и стойкой инвалидизации. В неврологии их принято рассматривать, как критические неотложные состояния, требующие немедленного реагирования.

Причины нарушения спинномозгового кровообращения
Среди причин ишемического нарушения спинномозгового кровообращения выделяют 3 группы факторов:
1. Патологические изменения сосудов, кровоснабжающих спинной мозг, являются причиной 20% миелоишемий.
- врожденные: гипоплазия сосудов, аневризмы, коарктация аорты;
- приобретенные: атеросклероз, тромбоз, эмболия, варикоз, артериит, флебит, недостаточность кровообращения при сердечной недостаточности
2. Сдавление сосудов, кровоснабжающих спинной мозг, извне наиболее распространенная причина ишемических нарушений спинномозгового кровообращения, она встречается в 75% случаев миелоишемий. Так опухоли или увеличенные лимфоузлы грудной и брюшной полости могут сдавливать аорту и ее ветви; межпозвоночная грыжа, опухоль, воспалительный инфильтрат, обломки позвонка при его переломе могут приводить к сдавлению артерий и корешковых вен спинного мозга.
3. Влияние ятрогенных факторов является этиологическим фактором 5% миелоишемий. Это осложнения оперативных вмешательств на позвоночнике или аорте, диагностических операций (люмбальная пункция), спинномозговой анестезии, локального введения лекарственных препаратов в позвоночник, мануальной терапии и др.
Нарушения спинномозгового кровообращения в виде спинального кровоизлияния, как правило, вызваны разрывом аневризмы спинального сосуда или повреждением сосуда при травме позвоночника. К развитию гематомиелии могут привести такие заболевания, как инфекционный васкулит, геморрагический диатез и другие.
Классификация нарушения спинномозгового кровообращения
Нарушения спинномозгового кровообращения разделяют на:
- острые — внезапно возникающие: ишемический и геморрагический спинальный инсульт;
- преходящие (транзиторные) — внезапные нарушения спинномозгового кровообращения, при которых все симптомы исчезают в течение первых суток от момента их появления, к ни относятся: синдром «падающей капли», синдром Унтерхарншейдта, миелогенная перемежающаяся хромота, каудогенная перемежающаяся хромота;
- хронические — длительно протекающие и медленно прогрессирующие: хроническая миелоишемия.
Симптомы нарушения спинномозгового кровообращения
Ишемический спинальный инсульт. Острые ишемические нарушения спинномозгового кровообращения чаще развиваются в течение нескольких минут или 1-2 часов, но в отдельных случаях симптомы могут нарастать постепенно в течение нескольких суток. Приступы преходящих ишемий могут быть предвестниками развития ишемического спинального инсульта. Если инсульт развивается быстро, у пациента может наблюдаться повышение температуры тела и озноб. В остальном клиническая картина инсульта зависит от локализации и степени распространения ишемии по поперечнику спинного мозга.
При ишемическом инсульте на уровне С1-С4 сегментов спинного мозга (верхнешейный отдел) отмечается отсутствие движений во всех конечностях (тетраплегия), повышение мышечного тонуса, нарушение всех видов чувствительности (болевой, тактильной, температурной) ниже уровня поражения, задержка мочеиспускания. Возможно развитие паралича дыхательной мускулатуры, а при быстром развитии ишемии — спинальный шок.
Ишемическое поражение шейного утолщения (С5-С6) характеризуется мышечной слабостью всех конечностей (тетрапарез или тетраплегия) с понижением мышечного тонуса в руках и повышением его в ногах, нарушением всех видов чувствительности ниже уровня поражения, задержкой мочеиспускания. Характерен синдром Горнера — энофтальм, сужение зрачка и глазной щели.
Для острого ишемического нарушения спинномозгового кровообращения в грудном отделе характерны слабость в ногах с повышением мышечного тонуса (нижняя спастическая параплегия), нарушение чувствительности, задержка мочеиспускания. При этом брюшные рефлексы не выявляются.
При ишемии на поясничном уровне развивается периферический (вялый) паралич верхних отделов ног, характеризующийся снижением мышечного тонуса. При этом мышечная сила в ступнях сохранена, ахилловы рефлексы повышены, а коленные — не определяются. Нарушены все виды чувствительности от паховой складки и ниже. Происходит задержка мочеиспускания. При ишемическом нарушении спинномозгового кровообращения в области мозгового конуса (нижние поясничные и копчиковый сегменты) наблюдается нарушение чувствительности в промежности, недержание мочи и кала. При нарушении спинномозгового кровообращения на любом уровне спинного мозга происходят трофические изменения иннервируемых тканей и образуются пролежни.
Геморрагический спинальный инсульт развивается остро при травме позвоночника или после значительной физической нагрузки (например, подъем тяжестей). Клинические симптомы зависят от уровня расположения гематомы, образовавшейся в результате кровоизлияния. Появляется мышечная слабость, развиваются нарушения чувствительности и изменения мышечного тонуса, как и при ишемическом инсульте, соответствующие уровню поражения. Может произойти нарушение мочеиспускания и дефекации. При кровоизлиянии в верхнешейные сегменты спинного мозга возможен паралич мышц диафрагмы, приводящий к нарушению дыхания.
Синдром «падающей капли» — это транзиторное нарушение спинномозгового кровообращения, происходящее при запрокидывании головы назад или ее резком повороте. При этом пациент внезапно падает из-за резкой слабости в конечностях, потери сознания не происходит. Часто отмечается боль в шее и затылке. Через несколько минут приступ проходит и сила в мышцах конечностей восстанавливается. Но при очередном резком повороте головой приступ может повториться. Такие состояния происходят из-за ишемии шейных сегментов спинного мозга и наблюдаются при тяжелых дегенеративно-дистрофических изменениях позвоночника в шейном отделе, выраженных атеросклеротических поражениях позвоночных артерий.
Синдром Унтерхарншейдта имеет клиническую картину, сходную с синдром «падающей капли», но для него характерна потеря сознания. Приступ внезапной слабости в конечностях возникает при резких поворотах головой и сопровождается отключением сознания на 2-3 минуты. После приступа сознание восстанавливается несколько раньше, чем мышечная сила, и пациент очнувшись не может двигать ни рукой, ни ногой. Через 3- 5 минут движения восстанавливаются, остается чувство слабости во всем теле. Синдром Унтерхарншейдта возникает, когда ишемические нарушения спинномозгового кровообращения затрагивают не только шейные сегменты спинного мозга, но и примыкающий к ним сверху ствол головного мозга.
Миелогенная перемежающаяся хромота — это приступообразно возникающая слабость в нижних конечностях, сопровождающаяся их онемением, а в некоторых случаях — внезапным и сильным позывом к мочеиспусканию или дефекации. Приступы возникают при физической нагрузке или ходьбе на большие расстояния. После 10-минутного отдыха все симптомы проходят и пациент идет дальше. Такие больные отмечают частое подворачивание ног при ходьбе. Этот вариант нарушения спинномозгового кровообращения зачастую развивается на фоне сопутствующих болей в пояснице (люмбалгия) или болей по ходу седалищного нерва (люмбоишиалгия). В таком случае он обусловлен остеохондрозом и сдавлением одной из корешково-спинномозговых артерий поясничного отдела грыжей диска. Реже перемежающая хромота возникает при атеросклеротическом поражении ветвей брюшной аорты или спинальном васкулите.
Каудогенная перемежающаяся хромота проявляется появляющимися при ходьбе приступами парестезий в виде онемения, покалывания, ползанья мурашек. Парестезии начинаются в дистальных отделах ног, поднимаются выше, захватывают паховую область и половые органы. Если пациент пытается продолжить ходьбу, то он отмечает резкую слабость в ногах. После непродолжительного отдыха все эти симптомы проходят. Такой вид нарушения спинномозгового кровообращения характерен для сужения позвоночного канала на поясничном уровне. В некоторых случаях встречается сочетанная миелогенная и каудогенная хромота, для которой характерна как слабость в ногах, так и выраженные парестезии.
Хроническая недостаточность спинального кровообращения, как правило, начинается с возникновения преходящих нарушения спинномозгового кровообращения. Постепенно развиваются стойкие и часто прогрессирующие нарушения двигательной сферы и чувствительности. В зависимости от уровня поражения они могут проявляться мышечной слабостью в руках и ногах (тетрапарез) или только в ногах (нижний парапарез), снижением или выпадением чувствительности, изменением мышечного тонуса, нарушенем мочеиспускания и дефекации.
К неврологическим осложнениям нарушений спинномозгового кровообращения относится отек спинного мозга, к соматическим — пролежни, вторичные инфекционные заболевания мочевыводящих путей, сепсис.
Диагностика нарушения спинномозгового кровообращения
Для постановки точного диагноза, дифференцировки нарушений спинномозгового кровообращения от опухолевых и воспалительных процессов, определения ишемического или геморрагического характера спинального инсульта применяется магнитно-резонансная томография (МРТ позвоночника), а при невозможности ее проведения — компьютерная томография (КТ позвоночника).
Для диагностики патологических изменений в сосудах и при решении вопроса об оперативном вмешательстве проводят спинальную ангиографию. Электрофизиологические методы исследования (электронейрография, электромиография, вызванные потенциалы, транскраниальная магнитная стимуляция) назначаются для определения степени и уровня поражения проводящих нервных волокон и состояния нервно-мышечной передачи.
Лечение нарушения спинномозгового кровообращения
Пациент с острым нарушением спинномозгового кровообращения должен быть как можно скорее госпитализирован в отделение неврологии. При транспортировке больной лежит на спине на специальном щите. Медикаментозная терапия ишемического спинального инсульта сходна с лечением ишемического инсульта головного мозга. Применяют препараты, расширяющие мозговые сосуды (винпоцетин, ницерголин, циннаризин); сосудорасширяющие препараты, улучшающие коллатеральное кровобращение (бендазол, эуфиллин, папаверин, никотиновую кислоту, дротаверин); препараты, стимулирующие работу сердечно-сосудистой системы (никетамид, скополамин) и препараты, разжижающие кровь (пентоксифиллин, дипиридамол, декстраны). Под контролем свертывания назначают антикоагулянты (гепарин, надропарин, аценокумарол, фениндион и др.).
Медикаментозная терапия геморрагического спинального инсульта соответствует лечебным мероприятиям при геморрагическом инсульте головного мозга. Это препараты, способствующие формированию тромба и прекращению кровотечения, направленные на укрепление стенки сосуда и понижение ее проницаемости.
Независимо от вида инсульта пациенту необходим постельный режим, регулярное опорожнение мочевого пузыря, предупреждение пролежней. Для профилактики отека мозга проводится дегидратационная терапия (маннитол, фуросемид). Медикаментозную терапию, направленную на восстановление утраченных функций, обычно начинают на вторые или третьи сутки. В нее входят неостигмин, галантами. Через неделю назначают нейропротекторы (препарат из мозга свиньи), ноотропы (пирацетам, экстракт гинко билоба), антигипоксанты (гопантеновая кислота, фенибут, мельдоний), антиоксиданты (карнитин, витамин Е), витамины группы В и др. Наряду с медикаментозным лечением применяют лечебную физкультуру, физиотерапию и массаж пораженных конечностей.
Хирургическое лечение проводится нейрохирургами. Операция реваскуляризации спинного мозга показана при неэффективности консервативной терапии. Операции на позвоночнике необходимы и в случаях, когда нарушение спинномозгового кровообращения вызвано сдавлением артерии опухолью, межпозвонковой грыжей, очагом воспаления и т. п. Вмешательство необходимо при выявлении аневризмы сосуда, поскольку позволяет предупредить ее разрыв и кровоизлияние в спинной мозг.
Прогноз и профилактика нарушения спинномозгового кровообращения
Прогноз нарушения спинномозгового кровообращения зависит от его вида, локализации и обширности поражения вещества спинного мозга. Раннее прекращение повреждающего воздействия этиологического фактора и начало лечения улучшают прогноз. Однако даже в случае благоприятного исхода часто сохраняются стойкие нарушения двигательной и чувствительной сферы. Пролежни и инфекционные осложнения могут привести к развитию сепсиса и летальному исходу.
Профилактика нарушений спинномозгового кровообращения предусматривает раннее выявление факторов, приводящих к их развитию (например, аневризм).
Источник https://medaboutme.ru/articles/sindrom_pozvonochnoy_arterii/
Источник https://probolezny.ru/sindrom-pozvonochnoy-arterii/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_neurology/spinal-blood