Психосоматические заболевания
Ряд заболеваний человека обусловлен их психогенным происхождением с первичными функциональными сбоями. Если на них не было своевременно обращено внимание, они переходят в разряд классических недугов. Речь идёт о психосоматических нарушениях, нередко являющихся источником формирования ряда внутренних болезней, психопатологии. Для них свойственна полиморфная симптоматика. Установление правильного диагноза требует участия психиатра. Терапия включает комплекс психотерапевтических методик, назначение медикаментов, реабилитационно-профилактических мер. В медицине для обозначения данных отклонений используются также термины: патология психостаза, психофизиологическое расстройство.
Что вызывает психосоматические болезни
Причины формирования отклонений рассматриваются с опорой на различные направления школ психиатрии. Постараемся, не вникая в детали, выявить основные факторы, ведущие к развитию патологии. Предполагается, что психосоматика возникает вследствие сочетания готовности органа к физиологическим сбоям и деструктивных психических процессов, происходящих в конкретной личности.

Самые частые причинные условия, ведущие к началу психосоматических заболеваний:

- Конфликт внутри собственной личности. У человека годами формируется эмоциональное перенапряжение. Оно вызывается невозможностью реализаций желаний на фоне недостаточных возможностей.
- Анамнестический блок. Нарушение функций психики и внутренних органов появляются вследствие перенесённых ранее (особенно в детском возрасте) травматических эпизодов. Оставив после себя неисцелённый тревожный комплекс, блокирующий источник редуцируется во множество симптомов.
- Комплекс «больного». У ряда лиц с невротической предрасположенностью выявляется постоянная потребность нахождения в болезненном статусе. Благодаря ему они добиваются повышенного внимания к своей персоне, уходят от ответственности, учёбы, работы.
- Повышенная внушаемость. Избыточная впечатлительность характера нередко приводит к подсознательному процессу внедрения негативной информации в сознание. Болящий сам не может объяснить причины болезненных изменений в нём.
- Социальный инфантилизм. Личности с данной особенностью в связи с невозможностью понимания других людей и происходящего вокруг них замыкаются, становятся неуверенными. Отсутствие продуктивных межличностных отношений вызывают у них аффективное напряжение, переходящее в соматические жалобы.
- Контакт с больным. К психосоматике приводит длительное общение с человеком, страдающим каким-то, часто тяжёлым заболеванием. Чрезмерная эмотивность подсознательно «копирует» схожие симптомы.
- Аутоагрессия. У определённой категории людей появляется чувство виновности, стыда, агрессии. Отклонения формируют избыточное психоэмоциональное напряжение с последующим переходом в функциональные сбои работы всего организма.
Перечисленные факторы учитываются при диагностике.
Особенности формирования расстройств

Патогенетическая схема развития болезни включает несколько этапов.
Нарушение формируется на фоне:
- Склонности органа-мишени к воздействию на него стрессового агента.
- Аккумуляции аффективного напряжения.
- Избыточного реагирования на стресс вегетативной нервной системы.
- Появления отклонений работы нейроэндокринных реакций.
Вследствие болезненных процессов:
- Нарушается физиологическая нервная импульсация.
- Страдает иннервация сосудов и кровообращения.
- В органах наступает ишемия и обменные сбои.
В самых начальных (функциональных) стадиях в случае применения лечения процесс носит обратимый характер. Если не была оказана своевременная помощь, у пациента развивается соматическая патология.
Классификация
Психосоматические расстройства (ПСР) на основании вызывающих их причин и других факторов относят к трём основным группам. Существуют и другие классификационные варианты, но они менее применимы в практике и больше используются учёными.

Выделяют следующие виды психофизиологических расстройств:
- Конверсионные. В данную подгруппу отклонений относятся невротические патологии. Симптоматика неврозов со временем переходит в соматическую фазу. Невротики, не получая сочувствия окружающих, подсознательно переводят психогенные проявления в патофизиологические. У них возникают синдромы психического «выпадения»: параличи, тошнота, рвота, глухота, слепота, немота и т.д. Они носят исключительно психопатологический характер, длятся иногда годами.
- Функциональные. Эти синдромы характеризуются нарушениями функций органов, при полном отсутствии повреждений в них. Больные предъявляют жалобы на: сбои работы сердца, затруднение дыхания, проблемы пищеварительного тракта, опорно-двигательной и эндокринной систем.
- Психосоматозы. Речь уже идёт о специфической группе недугов, в причинной основе которых прослеживается психогенный агент. К таким заболеваниям относят случаи: бронхиальной астмы, язвенной болезни желудка и двенадцатиперстной кишки, нейродермита, ожирения, ревматоидного артрита, язвенного колита, сахарного диабета II типа.
Вполне естественно, что каждая из описанных групп имеет свои особенности в тактике лечения.
Симптоматика патологий психостаза
Психосоматические заболевания пестрят разнообразием. Больные описывают как отдельные болезненные проявления, так и предъявляют полисистемные жалобы.

- Болевые ощущения. Пациенты жалуются на загрудинные, мышечно-суставные, головные боли. Часто они указывают на проекцию с их точки зрения: «ноет в сердце», «распирает живот», «колет в печени», «стреляет в почках» и т.д. Нередко страдающие люди отмечают психогенный фактор в начале возникновения болевого приступа. Проводящаяся диагностика не выявляет никаких патологических сдвигов.
- Слабость, быстрая утомляемость, головокружение, чувство тяжести в теле или отдельных конечностях.
- Учащенное сердцебиение.
- Одышка с приливами жара или наоборот , озноб, психосоматический кашель.
- Затруднение носового дыхания.
- Тошнота, рвота, изжога, запор.
- Сексуальные расстройства: снижение либидо, проблемы с эрекцией, эякуляцией.
- «Утрата функций» (чаще у женщин). Речь идёт о спазматических состояниях, параличах, потере чувствительности, зрения, слуха, затруднении разговора.
Для детей свойственны нарушения, проявляющиеся:
- Преневротическими жалобами на плохой сон, крики и плач без причин, энурез, судорожные подергивания, тики.
- Вегетососудистыми проблемами: обмороками, избыточной потливостью, головокружением, приступами сердцебиений.
- Психосоматикой с жаждой, тошнотой, кожными сыпями, зудом, респираторными проявлениями.
Последствия отсутствия терапии

Если больные не получают адекватную помощь, у них со временем формируются классическая соматопатология. Она сопровождается изменением структуры органов, выявляемым при обследовании. В этом случае излечением уже должны заниматься профильные клиники. На этом основании следует своевременно обращаться к психиатру, чтобы избежать последствий и осложнений ПСР.
Клиническая диагностика
Установление точного диагноза может занять длительное время. Проблема состоит в позднем попадании пациентов к врачу. Они ходят по профильным специалистам, и часто «кругами», пока не попадут к психиатру. Неопределённость может длиться месяцами и даже годами.
В клинике клиентов:
- Внимательно опрашивают и выслушивают жалобы.
- Осматривают.
- Исследуют физикальными, лабораторными и инструментальными методами.
- Направляют для уточнения к узким специалистам.
К диагностическому процессу привлекают психологов, назначающих:
- Проведение тестов.
- Применение опросников.
- Проективные методики.
Лишь после установления окончательного диагноза подбирается план терапии.
Лечение психосоматических заболеваний
Основная задача врача состоит в устранении причины ПСР. Важно выявить первичный травмирующий фактор: стресс, конфликт, подсознательные и скрытые переживания. Для его устранения применяется психотерапия.

Лечение психосоматических расстройств проводится:
- Индивидуальной психокоррекцией.
- Сеансами групповых видов помощи.
- Гипнозом.
- Методами нейролингвистического программирования.
- Когнитивно-поведенческой и семейной коррекцией.
- Телесно-ориентированными методиками.
- Гештальт-терапией.
- Обучением аутотренингу.
- Эстетотерапией.
Не менее важное значение имеет фармакотерапия.
Список применяемых препаратов включает:
- Антидепрессанты.
- Успокоительные.
- Анксиолитики, подавляющие тревожные состояния.
- Психостимуляторы.
- Психокорректоры.
- Симптоматические средства.
- Витаминотерапию.

Лечение психосоматических болей требует комплексного применение терапевтических методик. Важно устранить негативные ощущения в самом начале терапии. Нередко для этих целей наряду с медикаментозной применяется плацеботерапия, помогающая не только в снятии болевых ощущений, но и в уточнении диагноза.
В конце всех терапевтических мероприятий может понадобиться реабилитация. Она включает как амбулаторные занятия с психотерапевтом, так и пребывание в специализированном центре с использованием программ восстановления. Реабилитационный период может потребовать продолжительное время. После полного выздоровления необходимо периодически, с профилактическими целями показываться врачу. Эти встречи помогут предотвратить возможный рецидив болезни.
Литература:
- Психосоматические заболевания : Полн. справ. / [Е.В. Бочанова и др.; Под ред. Ю.Ю. Елисеева]. — М. : ЭКСМО, 2003 (Н. Новгород : ГИПП Нижполиграф). – 602 с.
- Психосоматические заболевания: теория и практические исследования / [Д. Н. Ефремова, О. И. Каяшева]. — Москва : УРАО ; Санкт-Петербург : НИЦ АРТ, 2015. — 100 с.
- Смертность населения Москвы от психических и психосоматических заболеваний : Монография / С. П. Ермаков, Ю. П. Бойко. — М. : Изд-во Рос. ун-та дружбы народов, 2002 (Тип. ИПК РУДН). – 108 с.
Текст проверен врачами-экспертами:
Главным врачом МЦ «Алкоклиник» врачом психиатром-наркологом Денисовой И.В.
![]()
Проконсультируйтесь
со специалистом
Книга «Причина твоей болезни» — о чем вам не расскажут врачи
Любой разумный человек, однажды тяжело заболев, задается вопросом: почему все это случилось со мной? За что мне все это? Что это — наказание? Злые происки судьбы? Злой рок? Есть ли ответ на этот вопрос? — Да, он есть. Вы найдете его в этой книге — если будете вдумчиво читать, и если дочитаете книгу до конца. Хотя, быть может, сей ответ понравится не всем…
Вступление
«Коль не обретешь познанья высшего теперь, в дверь одну вошедший, выйдешь ты в другую дверь»
Низами
«Таинственные знания я облеку в слова…»
Павел Палей

Подавляющее большинство пациентов при первой встрече спрашивают меня об одном и том же: «Доктор, скажите, почему я заболел (заболела)? Может быть, дело в неправильном питании? Или в экологии? А может, это наследственное? Или меня кто-то сглазил? И правда ли, что все болезни возникают из-за неправильной работы позвоночника (из-за плохой деятельности кишечника, из-за нарушения обмена веществ, и т. д.)?» Варианты таких вопросов можно приводить долго.
Удивительно, но нам очень трудно признать совершенно очевидный факт: неправильное питание, плохая экология, наследственность, курение (и прочее), безусловно, создают в организме «подходящую среду» для развития тех или иных заболеваний, но сами по себе далеко не всегда приводят к болезни. Все перечисленные неблагоприятные воздействия являются лишь предпосылками к возникновению болезней, но редко бывают главной их причиной.
А что же тогда является ключевой причиной «поломок» в нашем организме? — спросите вы меня. Возможно, это покажется банальным, но избитая фраза «все болезни от нервов» права как минимум на 70 %. Ведь если перевести главы специальных медицинских справочников, посвященных этиологии (развитию) заболеваний, с научного слога на общечеловеческий язык, выяснится, что около 70 процентов болезней являются следствием стрессовых ситуаций, а проще говоря — итогом сильных переживаний.
Данный факт может показаться спорным некоторым читателям; иные даже отмахнутся и скажут: «Ну вот, опять все валят на пресловутый стресс». Но, между тем, если беспристрастно анализировать физиологические и биохимические процессы, происходящие в организме, роль негативных эмоций и стрессовых воздействий на здоровье человека легко объяснима.
Постоянные стрессовые ситуации, сильные отрицательные эмоции и тяжелые переживания вызывают перегрузку нервной системы, что может приводить к возникновению сбоев в передаче нервных импульсов (от мозга к внутренним органам). В итоге работа внутренних органов весьма ощутимо расстраивается.
Кроме того, сильные переживания ведут к гормональной разбалансировке. Ведь при сильных эмоциях железы внутренней секреции, в первую очередь, надпочечники, вбрасывают в кровь человека повышенное количество гормонов стресса (в первую очередь кортизола, адреналина, и др.). Ежедневное поступление оптимального количества этих гормонов организму не вредит и даже необходимо ему, поскольку гормоны надпочечников поддерживают нашу жизненную силу. Но если количество гормонов стресса в крови «зашкаливает», это наносит серьезный удар по целому ряду наших органов.
Подробнее о том, как все это происходит, вы можете прочитать в первой главе. Но если смысл идеи вам понятен и не вызывает абсолютно никаких возражений, вы можете пропустить ее и сразу перейти ко второй главе.
Ну а сомневающимся или более любознательным читателям я предлагаю вместе со мной подробно проанализировать, как стрессовые ситуации влияют на организм человека. В процессе нашей небольшой экскурсии мы будем опираться только на достоверные научные факты, изложенные в справочниках по биохимии, физиологии, фармакологии и эндокринологии. А я исполню роль «переводчика» с мудреного языка науки на язык общечеловеческий.
Современные люди, конечно, знают об очевидной связи между разумом, эмоциями и телом. Например, когда мы сильно волнуемся, нас может трясти или тошнить; когда нам стыдно или когда мы злимся, мы можем покраснеть, и т. д. Но мы почему-то слабо верим, что длительные негативные эмоции могут оказывать на нас более сильное воздействие и даже вызывать ту или иную болезнь.
Между тем связь между эмоциями и болезнями была абсолютно очевидной для врачей и целителей прежних эпох. К примеру, в древней тибетской медицине основной причиной заболеваний считалось невежество, под которым подразумевалось неосведомленность о причинах болезней и пренебрежение своим здоровьем.
В канонах древней китайской медицины был заложен принцип неделимости тела и души (психики). Каждый орган был описан в тесной связи с сопутствующей ему эмоцией. Древнекитайские целители считали, что не только сбой в работе органа влияет на эмоциональное состояние человека, но и избыток отрицательных эмоций, в свою очередь, способствуют заболеванию органа. Так в двух словах можно описать древневосточную концепцию единого организма.
В традиционной культуре индейцев Америки целитель или шаман врачевал одновременно дух и тело, поскольку индейцы не отделяли физическую форму бытия от духовной. Врачи древней Греции были убеждены в том, что болезнь возникает вследствие неблагоприятных жизненных условий и из-за неправильного отношения к миру, к себе и своему организму. То есть практически в любой культуре, имеющей многовековые или тысячелетние традиции, душа и тело рассматриваются как единое целое.
Однако современная западная цивилизация сформировалась под влиянием христианской церкви. А в мрачные времена средневековья, как вы помните, тело рассматривалось инквизицией как угроза добродетели. Страсти или желания считались греховными и должны были подавляться. Потому врачам того времени, дабы не быть обвиненными в колдовстве или ереси, приходилось соглашаться с идеей раздельности души и «греховной плотской сути» (то есть, тела). Из подобной глупости выросло представление, согласно которому работа человеческого организма слабо подвержена влиянию эмоций.
И только в середине двадцатого века ученые вновь стали активно изучать воздействие различных эмоциональных состояний на организм человека. Одним из первых ученых современности, всерьез занявшимся изучением связи между особенностями психики и внутренними болезнями, был американский врач Франц Александер. Он ввел в обиход термин «психосоматическое заболевание», то есть заболевание, развившееся по каким-то эмоционально — психологическим причинам.
В результате огромной исследовательской работы Ф. Александер выяснил, что как минимум шесть болезней имеют под собой психологическую основу. Это язвенная болезнь желудка и двенадцатиперстной кишки, бронхиальная астма, язвенный колит, артрит, нейродермит и тиреотоксикоз (гиперфункция щитовидной железы).
Своими работами Ф. Александер дал толчок к изучению связи между психологическими проблемами пациента и его болезнями. И теперь психологическими аспектами внутренних заболеваний занимаются сотни научно-исследовательских институтов разных стран.
В результате к настоящему времени учеными доказана взаимосвязь психологических проблем человека как минимум с сотней известных нам болезней. Психосоматическими заболеваниями сейчас считаются: стенокардия, инфаркт миокарда, мигрень, нарушение мозгового кровообращения, сахарный диабет, бронхиальная астма и бронхит с астматическим компонентом, гипертоническая болезнь, некоторые виды эпилепсии, псориаз, экзема, нейродермит, радикулиты, некоторые раковые заболевания, артриты, системная красная волчанка, склеродермия, ожирение и др.
Часть 1. Теории и комментарии
Глава 1. Научно обоснованная теория возникновения болезней
Чем сложней теория, тем больше в ней обычно лжи;
Святые истины, как правило, просты;
Однако эту простоту заметит не любой;
Ты распахни свой ум, и будет свет с тобой…
Павел Палей
Всем известно, что основной контроль над жизнедеятельностью человеческого организма осуществляет нервная система. При этом центральная нервная система (головной мозг) отвечает за наши отношения с внешним миром. А так называемая вегетативная автономная часть нервной системы управляет «внутренними делами» организма и регулирует функцию дыхания, работу органов, кровеносных сосудов и т. д.
В рамках автономной нервной системы также происходит разделение обязанностей. Ее симпатический отдел отвечает за мобилизацию внутренних ресурсов организма и «включается» в работу, когда человек должен заняться активной деятельностью или предполагаются напряженные либо экстремальные ситуации.
Парасимпатический отдел автономной нервной системы отвечает за расслабление, отдых, сохранение и накопление жизненной энергии, за восстановление различных систем организма. То есть, условно говоря, он регулирует работу организма в «мирное время».
Как симпатический, так и парасимпатический отделы нервной системы воздействуют на организм напрямую — через нервные пути. Но более тонкую настройку систем жизнедеятельности они обеспечивают благодаря работе эндокринной системы организма, с помощью желез внутренней секреции.
Железы внутренней секреции (гипоталамус, гипофиз, надпочечники, щитовидная, паращитовидная, поджелудочная и другие) выделяют в кровь особые вещества — гормоны. Гормоны влияют на работу внутренних органов и кровеносных сосудов, на состав крови, состояние иммунитета и т. д.
В тяжелые моменты нашей жизни, при различных потрясениях или сильных переживаниях, и особенно в периоды длительных стрессовых ситуаций симпатический отдел нашей нервной системы приводится в состояние «боевой готовности». Он форсирует выработку и выброс в кровь повышенных доз «гормонов стресса», образующихся в коре и мозговом веществе надпочечников (для любознательных уточняю, что стимуляция надпочечников идет не напрямую, а через другие железы — гипоталамус и гипофиз).
При этом в периоды длительного хронического стресса в большей степени стимулируется кора надпочечников. А при сильных одномоментных переживаниях задействуется преимущественно их мозговое вещество. Хотя, надо заметить, подобное разделение весьма условно, поскольку кора и мозговое вещество надпочечников работают синхронно, дополняя друг друга. Но нам с вами будет проще разобрать действие этих систем на организм по отдельности, иначе мы рискуем запутаться в сложных схемах. А начну я, с вашего позволения, с анализа влияния сильного одномоментного (острого) стресса на организм человека.
Острый стресс и его роль
За миллионы лет эволюции сложилось так, что на сильную эмоциональную реакцию человек отвечал активным физическим действием. Ведь если учесть, что древний человек жил в полном опасностей мире, среди диких животных и в окружении враждебных племен, то сильная эмоциональная реакция (испуг, ярость, гнев, злость и т. д.) чаще всего означала только одно: человек встретился с хищным животным либо врагом, и надо драться за свою жизнь или убегать.
Поэтому в напряженные моменты жизни у современного человека, словно у человека древности, моментально включаются первобытные механизмы «боевой готовности» и происходят физиологические реакции, которые подготавливают организм к чрезвычайным ситуациям. В кровь вбрасывается огромное количество гормонов стресса, в первую очередь адреналина.
Первобытно-эволюционный смысл этого механизма заключается в том, что адреналин должен очень быстро перестроить организм для активных физических действий. В соответствии с этой задачей адреналин:
- сужает сосуды и повышает кровяное давление, чтобы обеспечить приток крови к мышцам;
- усиливает работу сердца за счет учащения и усиления сердечных сокращений;
- ускоряет передачу нервных импульсов;
- повышает тонус скелетных мышц (мышц тела), но вызывает расслабление мышц желудочно-кишечного тракта (для освобождения кишечника);
- вызывает тремор (дрожание) скелетных мышц, чтобы как можно скорее их разогреть;
- сгущает кровь, чтобы в случае ранения как можно скорее остановилось кровотечение;
- повышает содержание уровня глюкозы (сахара) в крови, чтобы дать мышцам дополнительную энергию.
Как видите, природа (или эволюция) создала очень разумный механизм выживания и подготовки организма к активным действиям с помощью гормональной регуляции. Однако в этом механизме заложена проблема для людей, живущих по законам современного цивилизованного мира: выделяющуюся «адреналиновую энергию» организму обязательно надо израсходовать.
Понятно, что у древнего человека с расходом стрессовой энергии проблем не было. В момент опасности он либо отчаянно дрался за свою жизнь, либо убегал изо всех сил, расходуя весь запас энергии и таким образом полностью перерабатывая выделенный адреналин. А то, что не было израсходовано в бою или бегстве, нейтрализовывалось с помощью диковатых, но энергичных ритуальных плясок и песнопений, за счет внутриплеменных драк, воинственных игр и состязаний, а также во время необузданного первобытного секса «по желанию», а не в соответствии с «моралью» и правилами, как у современных людей.
Современный человек подвержен стрессам не в меньшей, а может быть, даже в большей степени, чем человек древности. Многие люди и сейчас испытывают все те же сильные негативные эмоции (испуг, злость, гнев, раздражение), но в отличие от древних людей имеют меньше возможностей выплеснуть свою агрессию и израсходовать избыток «адреналиновой энергии».
Ведь современным людям, к счастью, реже приходится отчаянно драться или убегать. Они редко участвуют в состязаниях или энергичных плясках и песнопениях «от души». Интимная жизнь людей современности тоже редко бывает яркой — у многих она становится рутинной и слишком «регламентированной». В результате выделенный адреналин остается неизрасходованным и начинает воздействовать на организм изнутри.
Следствием такого воздействия может быть головная боль, тремор (дрожание пальцев рук), гипергликемия (сильное повышение уровня сахара в крови), расстройство стула, сердечная аритмия (нарушение ритма сердца) и тахикардия (учащение сердцебиений). Может происходить ухудшение снабжения кислородом сердечной мышцы, что способно спровоцировать приступ стенокардии или инфаркт миокарда. Может значительно повыситься артериальное давление вплоть до развития гипертонического криза. Кроме того, непереработанный адреналин держит в напряжении скелетные мышцы, что может спровоцировать развитие приступов шейного или поясничного радикулита за счет ущемления нервов, проходящих через толщу спинных мускулов.
Примечание доктора Евдокименко.
Сгущение крови, эволюционно призванное сократить кровопотерю при ранении, в случае «хронизации» стресса приводит к целому ряду неблагоприятных последствий: в «сгущенной» крови повышается концентрация холестерина, сахара и мочевой кислоты; кровь становится вязкой и менее «текучей». Из-за повышенной вязкости крови тромбоциты и эритроциты легко слипаются, чаще образуются тромбы; кровь хуже циркулирует по кровеносным сосудам, и из-за этого может происходить ухудшение кровоснабжения сердца, мозга и внутренних органов.
Организм не в состоянии понять разницу между настоящими и вымышленными угрозами. Когда мы «придумываем» себе страхи, это может через гормональный баланс оказать на организм такое же влияние, как и реальная опасность… Дебби Шапиро
Понятно, что все вышеуказанные нарушения усугубляются и становятся хроническими в том случае, если нервные потрясения часто повторяются или если человек постоянно пребывает в нервном напряжении, находится в состоянии неразрядившейся агрессии и вечной борьбы, вынужден ежедневно преодолевать трудности. Тогда к реакции мозгового вещества надпочечников (избыточной выработке адреналина) добавляется активизация коры надпочечников (см. ниже).
Российские ученые выделяют две основных реакции человека на неблагоприятные обстоятельства и стрессовые условия: продуктивное и непродуктивное поведение (и мышление). Непродуктивное поведение в стрессовых ситуациях лишает человека сил, подрывает здоровье, провоцирует развитие тех или иных болезней. Продуктивное поведение и мышление, напротив, идут человеку на пользу и даже повышают его витальность (жизненную силу).
Чем же отличаются продуктивное и непродуктивное поведение (мышление)? Упрощенно разницу между ними можно продемонстрировать на наглядном примере. Скажем, начальник увольняет двух подчиненных. Один из них, вместо того, чтобы искать новую работу, впадает в депрессию и апатию; целыми днями валяется на диване и клянет последними словами своего бывшего шефа. А еще, не переставая, лелеет свою «несчастность», жалуется на судьбу и убеждает себя в своей никчемности и невезучести. Это — непродуктивное поведение.
Второй уволенный, погоревав от силы день — два, развивает кипучую деятельность: рассылает свои резюме по разным фирмам; ходит на встречи с потенциальными работодателями и на многочисленные собеседования; опрашивает всех своих родственников и знакомых на предмет трудоустройства. В общем, активно ищет новую работу. Или, хорошенько все взвесив, организовывает свое дело, чтобы в будущем не зависеть от разных начальников. Это образец продуктивного поведения.
Для наглядности рассмотрим еще один пример продуктивного и непродуктивного поведений. Поговорим о двух девушках, которые по каким-то причинам расстались со своими молодыми людьми. Предположим, что после этого одна из них надолго погрузилась в тягостные переживания, в хандру и, запершись в квартире, сутками напролет в одиночестве опустошает холодильник. Не выходит из дома, ни с кем не общается, не отвечает на телефонные звонки. А заодно день и ночь мысленно ругает молодого человека, судьбу, себя и даже своих родителей (за то, что родили ее такой несчастливой). Понятно, что итогом такого непродуктивного поведения будут одиночество и многочисленные болезни.
Другая девушка, погоревав день — два, в крайнем случае, неделю — другую, вновь оживает. Общается с многочисленными друзьями, ходит на дискотеки, размещает объявление о знакомстве в Интернете, проявляет здоровую инициативу при общении с молодыми людьми. То есть общается, живет, радуется. Результатом такого продуктивного поведения будет сохранение душевного (и физического) здоровья. К тому же, с высокой степенью вероятности можно предположить, что девушка вскоре обретет новую любовь и новые отношения. Вывод: чтобы выживать в неблагоприятных обстоятельствах, нужно действовать. Но действовать продуманно, спокойно и «без надрыва».
Хронический стресс и гиперфункция коры надпочечников
Кора надпочечников млекопитающих и человека ежедневно вырабатывает определенное «нормальное» количество гормонов, называемых кортикостероидами. Но если человек впадает в длительную депрессию или на протяжении долгого времени находится в состоянии стресса, кора надпочечников выбрасывает в кровь избыточное количество кортикостероидных гормонов, что постепенно «подтачивает» весь организм.
И из специальных справочников мы можем узнать о том, какие негативные изменения происходят в организме под влиянием избыточного количества кортикостероидов. Цитирую:
«Под воздействием кортикостероидных гормонов постепенно:
- происходит задержка натрия и воды в организме, возможно развитие отеков;
- повышается уровень артериального давления вплоть до формирования стойкой гипертонии;
- повышается уровень сахара в крови, что может спровоцировать появление симптомов сахарного диабета или его развитие;
- увеличивается выделение кальция из организма, что со временем может привести к остеопорозу;
- происходит изъявление пищеварительного тракта, что может вызвать развитие эрозивного гастрита и образование язвы желудка или двенадцатиперстной кишки, а также прободение уже имеющейся язвы;
- возможно развитие геморрагического панкреатита (воспаления поджелудочной железы);
- повышается свертываемость крови и увеличивается скорость образования тромбов, развивается тромбофлебит;
- растет масса тела;
- снижается иммунитет и сопротивляемость инфекциям, и как следствие, активизируется патогенная микрофлора (бактерии, вирусы, грибковые инфекции и т. д.);
- усиливается выделение калия, что может вызывать ослабление деятельности сердца и формирование хронической сердечной недостаточности;
- увеличивается количество тучных клеток, являющихся местом образования гиалуроновой кислоты. А поскольку гиалуроновая кислота является необходимой составляющей полноценной суставной жидкости, при ее нехватке суставы недополучают «смазывающих» питательных веществ; в результате они «подсыхают» и разрушаются, что приводит к развитию артроза;
- возможно появление угрей, нарушение менструального цикла, нарушение сна и, в ряде случаев, эпилептиформные судороги (по типу эпилептических припадков);
- снижается проницаемость капилляров (то есть нарушается микроциркуляция крови), что может приводить к нарушению кровоснабжения конечностей.
Подведем первые итоги. Из справочников по биохимии и фармакологии мы с вами выяснили, что в результате длительного стресса (и спровоцированного стрессом повышения уровня кортикостероидных гормонов в крови) возможно развитие гипертонии, сахарного диабета, артроза, остеопороза, ожирения, геморрагического панкреатита, тромбофлебита, трофических язв на ногах. Плюс появляются предпосылки к возникновению сердечных заболеваний (ишемической болезни сердца, хронической сердечной недостаточности и др.) и повышается вероятность «подхватить» ту или иную инфекцию вследствие снижения иммунитета.
Список болезней, провоцируемых избыточной «стрессовой» активностью надпочечников, как видите, получился весьма внушительным. В него входит чуть ли не половина известных нам серьезных терапевтических заболеваний. Но если продолжить изучение научных справочников, мы выясним, что при сильных стрессах кора надпочечников со временем может истощаться, и это тоже приводит к определенным последствиям.
Хронический стресс и истощение надпочечников
Рано или поздно симпатическая нервная система, перевозбужденная стрессовыми ситуациями, истощает силы организма. Тогда в действие включается «противоборствующая» ей парасимпатический отдел нервной системы. Он, наоборот, оказывает на организм человека тормозящее воздействие, заставляет его на время погрузиться в вегетативное, «полурастительное» состояние.
И чем сильнее, дольше была возбуждена перед этим симпатическая система, тем сильнее будет последующее влияние на организм парасимпатического отдела. То есть чересчур сильное возбуждение симпатической части автономной нервной системы рано или поздно сменяется избыточной активизацией парасимпатического отдела.
Под ее влиянием человек временно «затормаживается», его чувства притупляются. Если к этому периоду человек еще не смог «переварить» свои проблемы, то он уходит в себя, отгораживается от окружающих и закрывается внутри своих переживаний. С точки зрения психосоматики, такое состояние считается наиболее неблагоприятным и приводит к самым тяжелым заболеваниям.
На гормональном уровне избыточно-тормозящее влияние парасимпатической части нервной системы проявляется в угнетении функции надпочечников. То есть парасимпатический отдел отдает надпочечникам команду уменьшить выработку гормонов.
Обычно к этому моменту надпочечники, которые из-за длительных переживаний были вынуждены ежедневно расходовать избыточное количество гормонов, уже исчерпывают часть своих гормональных запасов. Теперь они перестают выделять даже то минимальное количество гормонов, которое необходимо организму.
В результате истощения надпочечников и последующего гормонального «голодания» человек теряет жизненную энергию, ощущает явный упадок сил, слабость. Кроме того, недостаток кортикостероидных гормонов провоцирует задержку в крови азотистых веществ, что чревато нарушением деятельности почек (вплоть до развития гломерулонефрита); повышает вероятность желудочно-кишечных расстройств и способствует развитию аллергических заболеваний, бронхиальной астмы, экземы, нейродермита, ревматоидного артрита, ревматической полимиалгии и ряда других заболеваний.
Суммируя все вышесказанное, мы видим, что и без того немалый список «стрессовых заболеваний» вырос еще процентов на двадцать. Но даже этот обширный список не является окончательным. На самом деле заболеваний, спровоцированных продолжительным стрессом, гораздо больше. И говоря о его последствиях, мы должны учесть еще ряд обстоятельств.
Хронический стресс, патогенные импульсы и гипертонус мышц
Физиологам известно, что прямое взаимодействие нервной системы и «быстрая» связь различных структур головного мозга с внутренними органами осуществляется посредством особых импульсов, представляющих собой электрический разряд слабой силы. Образовавшиеся в клетках головного мозга импульсы передаются вниз в спинной мозг, проходят по нему и через отходящие от спинного мозга спинномозговые нервы достигают внутренних органов. Это так называемые нисходящие импульсы.
Под влиянием слишком сильных отрицательных эмоций происходит раздражение различных отделов головного мозга и изменение биоэлектрического потенциала его нервных клеток. Нервные импульсы, изменившие свою частоту под влиянием эмоций, проходят по нисходящей к внутренним органам и дезорганизуют их. В результате работа внутренних органов нарушается.
Если же человек постоянно находится в стрессовом состоянии или имеет чрезмерную склонность к «драматическим» переживаниям, и при этом его мозг слишком часто генерирует и посылает к внутренним органам дезориентирующие сигналы, то патогенные импульсы в конечном счете «закольцовываются» на каком-то органе и провоцируют его хроническое заболевание.
«Каждый житель России, по оценкам специалистов, „не доживает“ порядка 10—12 лет. Об этом заявила директор Центра социальной и судебной психиатрии им. Сербского, академик РАМН Татьяна Дмитриева. Она сообщила, что примерно шесть-семь лет жизни у жителей нашей страны отбирают „нерешенные и не понятые до конца проблемы психологического здоровья… Новые кризисные ситуации, стрессы, непредсказуемость завтрашнего дня — все это проблемы, которые сокращают наши дни“, — сказала Т. Дмитриева». Газета «Комсомольская правда», еженедельный выпуск 13—20 октября 2005 г.
Мало того, «стрессовые» патогенные импульсы воздействуют еще и на мышечную систему организма. Они вызывают повышение тонуса отдельных мышц тела (в первую очередь — мышц спины). Возникает мышечный гипертонус, который может приводить к хроническому болезненному спазму мышц спины и шеи.
А в ряде случаев мышечный гипертонус может смениться мышечным дисбалансом. Иначе говоря, может возникнуть перенапряжение одних мышц за счет ответного «перерасслабления» других. Мышечный дисбаланс, в свою очередь, приводит к перекосу позвоночника и способен спровоцировать смещения межпозвонковых суставов в различных отделах спины. Результатом такого смещения межпозвонковых суставов может стать приступ сильнейшей боли в шее или пояснице.
Об этом нужно знать. Ни для кого не секрет, что функция движения, то есть работа позвоночника, суставов, мышц и сухожилий, управляется центральной нервной системой. При определенных эмоциональных состояниях (гнев, раздражение, злость) движения человека становятся резкими и порывистыми, рывковыми. В итоге мышцы, связки, суставы и позвонки взволнованного человека подвергаются неадекватным воздействиям, нагрузкам и микротравмам. Регулярные микротравмы, в свою очередь, приводят к неожиданным повреждениям или хроническим заболеваниям позвоночника и суставов.
Помимо всех вышеперечисленных заболеваний, существуют еще «малые патологии», то есть состояния, вызванные стрессом, но еще не ставшие явной болезнью:
- Ощущение, что «нервы на пределе», бессонница, депрессия, тревожность, вспышки неконтролируемого гнева, перепады настроения, провалы в памяти, раздражительность, хроническая усталость
- Потливость, выпадение волос, морщинки от постоянной «угрюмости», разрушение зубов, язвочки во рту
- Повышенное мышечное напряжение, обычно появляющееся в области шеи или затылка, плеч, спины, челюстей. Часто такая напряженность становится причиной болевых ощущений
Учащенное сердцебиение - Диарея или запор, спазмы кишечника, повышенное газообразование в кишечнике, синдром раздраженного кишечника
- Предменструальная напряженность, трудности во время полового акта — как у женщин, так и у мужчин — болезненные ощущения во время близости, преждевременная эякуляция, отсутствие эрекции, психосексуальные расстройства, снижение либидо
- Изменение веса (быстрое прибавление веса или его резкая потеря веса может свидетельствовать о том, что мы плохо справляемся со стрессовой ситуацией).
Итак, из научных источников мы с вами смогли выяснить, что стрессовые состояния или склонность человека к постоянным переживаниям участвуют в «запуске» как минимум 70 — 80 процентов заболеваний. Если у кого и были в этом сомнения, надеюсь, я смог вас переубедить. Если нет — рекомендую вам самостоятельно изучать специальные справочники и научные труды. В конце книги приведен список литературы, на которую я опирался при написании этой скромной работы.
Но давайте двигаться дальше. В следующих главах мы поговорим об отдельных заболеваниях, а также о том, как правильно «выпускать пар» и как вообще себя правильно вести. Но прежде, во второй главе, мы рассмотрим наиболее распространенные вопросы, которые задают мне мои пациенты.
Книга доктора Евдокименко, опубликована в 2003 году.
Отредактирована в 2012г.
Рассеянный склероз
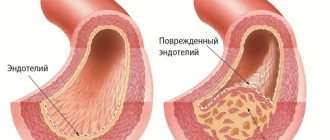
Рассеянный склероз (РС) – это аутоиммунное заболевание, при котором возникает поражение головного и спинного мозга. В первую очередь повреждаются оболочки нервных волокон, содержащие миелин. Повреждение неравномерно распределяется в нервной системе – формируются рассеянные очаги демиелинизации. Структурно очаги напоминают рубец.
Рассеянный склероз характеризуется волнообразным течением с периодами обострения и полной или частичной ремиссии. Рассеянный склероз поражает в основном молодых людей в возрасте от 20 до 40 лет. Заболевание редко дебютирует в детском возрасте и по достижению пятидесяти лет. В настоящее время в мире насчитывается около 3 млн. больных РС. Женщины болеют в 1,5-2 раза чаще мужчин.

Лечение РС в Юсуповской больнице
Неврологи Юсуповской больницы применяют инновационные методики, имеют большой опыт в лечении пациентов с рассеянным склерозом. После проведенного комплексного лечения пациенты проходят программы реабилитации, медико-социальной адаптации, улучшается качество и продолжительность их жизни.
В клинике неврологии созданы все условия для лечения пациентов:
- Комфортные палаты;
- Диетическое питание;
- Профессиональное выполнение всех манипуляций;
- Внимательное отношение медицинского персонала к пожеланиям пациентов и их родственников.
Заболевание поражает преимущественно пациентов от 15 до 45 лет. Известны случаи, когда болезнь диагностировали у детей 2-х лет. В возрасте после 50 лет риск заболевания становится значительно меньше.
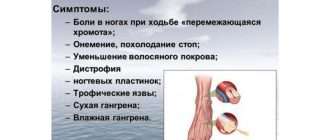
Рассеянный склероз развивается постепенно, а его проявления становятся визуально заметны только в тот момент, когда пострадала уже половина нервов. На этой стадии отмечается следующая симптоматика:
- ухудшение зрения;
- болевой синдром и раздвоение в глазах;
- ощущения покалывания в пальцах;
- онемение пальцев;
- уменьшение чувствительности кожных покровов;
- слабость в мышцах;
- ухудшение координации.
Врачи Юсуповской больницы проводят полное обследование пациента и назначают комплексное лечение под наблюдением.
Причины и механизмы развития заболевания
Ученые пока не определили точной причины РС. Известны следующие факторы, провоцирующие дебют заболевания:
- Возраст – заболевание может поражать людей любого возраста, однако чаще диагностируется от 16 до 55 лет;
- Пол – рецидивирующе-ремиттирующий склероз поражает женщин почти в три раза чаще, чем мужчин;
- Отягощённая наследственность – если у кого-то из кровных родственников был рассеянный склероз, риск его возникновения значительно возрастает;
- Возбудители инфекций – заболевание может быть связано с инфицированием вирусами, в том числе Эпштейн-Барра, вызывающего развитие инфекционного мононуклеоза;
- Расовая принадлежность – риск развития рассеянного склероза выше у белых людей, особенно родом из Северной Европы, чем, например, у жителей Азии, Африки и Индии;
- Климат – болезнь чаще поражает людей из стран с умеренным климатом: Канады, северной части США, Новой Зеландии, северной Европы и юго-восточной Австралии;
- Уровень витамина D – при недостатке солнечного света и связанным с этим дефицитом витамина D риск развития рассеянного склероза возрастает;
- Некоторые аутоиммунные заболевания – рассеянный склероз возникает чаще у пациентов, страдающих патологией щитовидной железы, сахарным диабетом первого типа, воспалительными процессами кишечника.
Основной причиной развития заболевания является дисфункция иммунной системы. Кроме того, возникновение рассеянного склероза может быть спровоцировано следующими предрасполагающими факторами:
- вирусными и бактериальными заболеваниями;
- сильными стрессами;
- дефицитом витамина D в организме;
- генетической предрасположенностью.
По мере развития поражений нервные волокна могут разрушаться или повреждаться. В результате электрические импульсы мозга не проходят надлежащим образом к целевому нерву. Это означает, что организм не может выполнять определенные функции.
Когда миелиновая оболочка исчезает или получает повреждения, во многих областях центральной нервной системы образуются рубцы. Они влияют на следующие участки ЦНС:
- Мозжечок, который координирует движения и контролирует равновесие;
- Спинной мозг;
- Зрительные нервы;
- Белое вещество в некоторых областях мозга.
Наследственная природа
Рассеянный склероз – мультифакторное наследственно детерминированное аутоиммунное заболевание. Оно развивается под воздействием внешних и внутренних факторов. Риск развития заболевания у ребёнка, один из родителей которого страдает рассеянным склерозом, не превышает 3%. Это достаточно низкий показатель.
Сегодня известны следующие причины рассеянного склероза:
- заболевание чаще встречается у лиц, проживающих на всех континентах северней 30 параллели;
- огромную роль в возникновении рассеянного склероза играют аутоиммунные механизмы, которые активизируются под воздействием Т-лимфоцитов, вследствие чего повреждаются липиды и белки миелиновой оболочки;
- предполагается, что заболевание может развиться при нехватке в организме витамина Д и под воздействием вирусов.
Рассеянный склероз передаётся по наследству. Вероятность заболеть у детей больного рассеянным склерозом ниже, чем у его братьев и сестёр. Наследственная предрасположенность зависит от многих независимых генов. В развитии рассеянного склероза принимают участие гены, расположенные на седьмой хромосоме, а также гены тяжелых цепей иммуноглобулинов. У больных рассеянным склерозом отсутствуют протективные локусы, выявляемые у здоровых людей.

Причины РС у молодых людей
Результаты последних исследований позволяют предположить, что рассеянный склероз у молодых людей возникает в силу тех же причин, что и у людей старшего возраста. Независимо от возраста у человека может быть генетическая предрасположенность к заболеванию. Негативные факторы окружающей среды воздействуют на людей разного возраста тоже одинаково.
До наступления полового созревания подобное заболевание диагностируется у равного количества девочек и мальчиков, после наступления половой зрелости – чаще у девочек. Этот факт свидетельствует о влиянии гормональных изменений, происходящих в этот период.
Российская статистика свидетельствует, что в нашей стране больных РС около 90 тысяч человек, но некоторые ученые считают, что около 150 тысяч. Такой разброс может быть связан с тем, что люди не всегда обращаются к специалистам при проявлении симптомов.
Рассеянный склероз: ремиттирующее течение заболевания
Проявления рассеянного склероза различны и носят индивидуальный характер, поэтому диагноз «рассеянный склероз» озвучивается сначала только предположительно. Учитывается набор симптомов, характер их рецидивирования, локализация нарушений в организме, а также результаты лабораторных и инструментальных исследований (в частности, МРТ). Последующее развитие рассеянного склероза предсказать достаточно сложно. Зачастую лишь через несколько лет после появления первых симптомов врачу удается с точностью установить диагноз «рассеянный склероз» и предположить, как именно будет протекать заболевание в дальнейшем.
В зависимости от течения рассеянный склероз может быть:
- ремиттирующим;
- первично-прогрессирующим;
- вторично-прогрессирующим;
- прогрессирующе-ремиттирующим.
При ремиттирующем рассеянном склерозе отмечаются непредсказуемые заранее острые приступы (рецидивы), на фоне которых ухудшаются симптомы заболевания. После этого может произойти полное либо частичное восстановление функций пораженных органов, в некоторых случаях функции не восстанавливаются. Очередной рецидив может развиваться через несколько дней либо недель. Иногда для восстановления после приступа может потребоваться более длительное время – до нескольких месяцев. В промежутках между приступами ухудшение состояния больного не происходит. Такая схема заболевания характерна для большинства пациентов на начальных стадиях рассеянного склероза.
Психосоматика
В развитии рассеянного склероза большое значение уделяется психосоматике. Многие исследователи связывают дебют заболевания с травмами (в том числе и в детском возрасте). В этот момент человек ощущал свою острую беспомощность и незащищенность. Компенсируя свои эмоции, он чувствовал гнев. Некоторые люди, ощущая беспомощность, настолько поглощались этим чувством, что блокировали свой гнев, оставаясь целиком подавленными.
Больной рассеянным склерозом нередко ощущает негодование, враждебность, направленную на события и людей из прошлого. Боясь повторения своих ошибок, повторного попадания в аналогичную ситуацию, он блокирует собственное развитие, боится перемен в жизни. Пережитая травма привела к ослаблению всех энергетических ресурсов человека. Поэтому все его усилия сейчас направлены на экономию того оставшегося малого ресурса. При этом он осознанно ограничивает себя от попыток изменить свою жизнь.
Луиза Хей и другие авторы о психосоматике РС
Целительница Инна Сигал определила психосоматические причины развития рассеянного склероза:
- Человек чрезмерно давил на себя;
- Ощущал собственную неполноценность;
- Создавал помехи самому себе;
- В пользу интересов других пренебрегал собственными потребностями;
- Чувствовал потерю связи с самим собой и окружающими;
- Страдал истощением, беспокойством, чувством ложного стыда и вины.
По мнению известного психолога Лиз Бурбо, развитие рассеянного склероза обусловлено следующими факторами:
- Подавлением собственного гнева;
- Слишком строгими требованиями к своей личности, черствостью по отношению к себе и окружающим;
- Неуверенностью в себе, отказом жить в свое удовольствие.
Как утверждает еще один знаменитый психолог Луиза Хей, рассеянный склероз –следствие жесткости мышления, жестокосердия, железной воли, отсутствия страха и гибкости.

Симптомы рассеянного склероза
У больных рассеянным склерозом наблюдается различная симптоматика. Заболевание может протекать в лёгкой форме или проявляться тяжёлыми нарушениями нервных функций.
Рассеянный склероз характеризуется следующими общими симптомами:
- Сложностью с ходьбой;
- Усталостью;
- Нарушением зрения;
- Онемением конечностей;
- Покалыванием под кожей;
- Эректильной дисфункцией;
- Расстройством процесса мочеиспускания и опорожнения кишечника;
- Болевыми ощущениями;
- Депрессией;
- Проблемами с запоминанием и фокусированием мысли.
Болезнь часто проявляется в 20-40 лет. Большинство больных рассеянным склерозом страдают от приступов и рецидивов, в результате которых наступает заметное ухудшение состояния. После приступов организм восстанавливается, но со временем проявления болезни усугубляются.
На этом этапе болезнь проявляется следующими нарушениями:
- нарушением зрения в одном или обоих глазах;
- болью и двоением в глазах;
- ощущением онемения и покалывания в пальцах;
- снижением чувствительности кожных покровов;
- мышечной слабостью;
- нарушением координации движений.
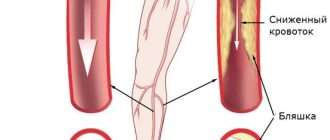
По мере роста и увеличения количества склеротических бляшек появляются и другие симптомы рассеянного склероза:
- возникают спазмы и болевые ощущения в мышцах;
- нарушается процесс мочеиспускания и дефекации;
- развивается эректильная дисфункция у мужчин;
- появляются патологические пирамидные рефлексы, выявляемые неврологом;
- повышается утомляемость при выполнении физических действий;
- возникает паралич тройничного, глазодвигательного, подъязычного и лицевого нервов;
- развивается паралич верхних или нижних конечностей, затрудняются произвольные движения;
- нарушается поведение больного, снижается его интеллект;
- эмоциональное состояние становится неустойчивым, депрессии сменяются эйфориями.
Прием горячей ванны, жара в помещении могут временно ухудшить состояние больного, поэтому перегрева следует избегать.
Для РС также характерно поражение зрительного нерва. Оптический неврит – типичное проявление поражения зрительных путей при рассеянном склерозе. Проявляется болью в одном глазу, усиливающейся при движениях глазного яблока, с последующим снижением зрения различной степени выраженности.
Расстройства функции тазовых органов – частое проявление рассеянного склероза. Проявляется императивными позывами или задержками на мочеиспускания, запором. По мере прогрессирования заболевания возможно развитие недержания мочи и кала. У мужчин с РС может развиться эректильная дисфункция, которая, помимо поражения спинного мозга, может быть также обусловлена психосоциальными факторами.
Типичнейший, почти патогномоничный признак рассеянного склероза – появление или ухудшение симптоматики при повышении температуры тела (например, после приёма горячей ванны или после того, как человек выпил горячий чай). Редкие клинические проявления рассеянного склероза – эпилептиформные припадки (наблюдают у 2–3% пациентов) и пароксизмальные симптомы (кратковременные стереотипные эпизоды диплопии, лицевых парестезий, тригеминальной невралгии, атаксии, дизартрии либо двигательных нарушений – болезненных тонических спазмов мышц одной или двух конечностей, туловища, иногда лица). Редко развиваются нарушения высших мозговых функций (афазия, агнозия, апраксия), экстрапирамидные нарушения (ригидность, хорея, атетоз).
Типы течения заболевания рассеянного склероза
На основе типа течения заболевания выделяют клинические формы рассеянного склероза:
- Ремитирующий;
- Вторично-прогрессирующий;
- Первично-прогрессирующий;
- Первично-прогрессирующий РС с обострениями.
Рассеянный склероз развивается волнообразно с периодами ухудшения и улучшения. Со временем реммитирующий рассеянный склероз может перейти во вторичное прогрессирование.
Первично-прогрессирующий склероз развивается преимущественно у мужчин. При первично-прогрессирующем заболевании симптоматика нарастает постоянно, постепенно приводя к тяжёлой инвалидности. Отмечаются следующие симптомы:
- Затруднения при ходьбе;
- Слабость в ногах или тугоподвижность;
- Нарушение равновесия.
Также у пациентов отмечаются проблемы с речью и зрением, затруднения при глотании, быстрое наступление чувства усталости. У них нарушается функция кишечника и мочевого пузыря.
Проблема первично-прогрессирующего рассеянного склероза во многом состоит в том, что диагноз таким пациентам ставится довольно поздно. Требуется время для наблюдения пациента и проведения широкого спектра дополнительных обследований для исключения других возможных причин неврологической симптоматики. Правильный диагноз ППРС требует от врача-невролога высокого профессионализма, глубокого знания диагностических методов и «готовности» распознать и правильно интерпретировать симптомы. Этими качествами обладают профессора и врачи высшей категории центра лечения рассеянного склероза Юсуповской больницы.
Лечение вторично-прогрессирующего рассеянного склероза остаётся одной из наиболее сложных проблем, так как на этом этапе развития болезни наиболее выражены необратимые нейродегенеративные изменения. В лечении вторично-прогрессирующего рассеянного склероза в настоящее время выделяют основные тенденции: пациентам с сохранением обострений можно рассмотреть назначение бетаферона или митоксантроната. Единственный препарат, направленный на лечение прогрессирующего рассеянного склероза, – окревус. Он зарегистрирован в США в 2017 году. В Юсуповской больнице имеется хороший положительный опыт применения окревуса для лечения пациентов со вторично-прогрессирующим рассеянным склерозом.
Исследования учёных
Учёные постоянно проводят научные исследования для того, чтобы выяснить точные механизмы развития РС и разрабатывают эффективные методики лечения заболевания. Врачи клиники неврологии Юсуповской больницы тесно сотрудничают с ведущими НИИ, занимающимися подобной проблемой. Они на практике используют результаты новейших научных исследований.
Диагностика заболевания выполняется с применением современных методик: нейровизуализационных методов, электроэнцефалографии, точных иммунологических тестов. Благодаря внедрению в практику инновационных диагностических методик рассеянный склероз выявляется своевременно. Это позволяет рано начать эффективную терапию, которая сохраняет пациенту высокое качество жизни.
Последние исследования, проведенные в 2019 году, позволяют сделать следующие заключения:
- Группа американских ученых занималась исследованием, результаты которого доказали, что симптомы рассеянного склероза появляются уже на начальной стадии развития заболевания. Явные признаки склероза могут дополняться когнитивными расстройствами (снижением памяти, падением качества умственных способностей), нарушениями тактильной функции, координации, постоянной выраженной усталостью и депрессивными состояниями;
- Исследователям удалось выяснить, что развитие рассеянного склероза тесно связано с концентрацией витамина D в организме. Иммунная система больного постепенно утрачивает возможность отличать пораженные клетки от неизмененных. Усугубление данной ситуации происходит при дефиците витамина D, который представляет собой защитный фактор для нервных волокон;
- Недавно была выявлена связь между рассеянным склерозом и курением. Выяснилось, что даже здоровые клетки иммунной системы у больных не способны в полной мере защититься от чужеродных тел, что еще в большей степени повышает риск развития рассеянного склероза;
- Приостановить процесс демиелинизации и улучшить передачу импульсов по зрительному нерву от сетчатки к головному мозгу у больных, страдающих рассеянным склерозом, помогает недавно разработанный метод иммунотерапии, в ходе которого вводятся моноклональные антитела;
- Приостановить прогрессирование заболевания можно путем пересадки стволовых клеток. У пациента изымают собственные клетки гемопоэза, обрабатывают их посредством химиотерапии (для уничтожения пораженных клеток) и возвращают обратно в кровь больного. В результате происходит «перезапуск» иммунной системы. Этот способ лечения находится в стадии изучения, исследования в данном направлении еще продолжаются.
Ранняя диагностика
На сегодняшний день специальный тест, подтверждающий диагноз, не разработан. В основе диагностики рассеянного склероза лежат основные принципы: жалобы пациента, данные анамнеза болезни и жизни, клинические проявления, которые затрагивают разные области ЦНС и появляются в разное время. После получения результатов исследований неврологи проводят дифференциальную диагностику РС с другими заболеваниями, которые проявляются похожими симптомами.
В 2010 году критерии диагностики были уточнены, и теперь заболевание можно выявить более, чем у 80% больных в течение одного года после возникновения первых признаков, в отличие от предыдущих лет, когда диагноз устанавливался максимум в 40% случаев в соответствии с симптоматикой.
Диагностика РС в Юсуповской больнице
Врачи клиники неврологии устанавливают диагноз «рассеянный склероз» на основании следующих критериев:
- Начало заболевания в возрасте 20-50 лет;
- Наличие симптомов, свидетельствующих о заболевании спинного или головного мозга;
- МРТ-признаки двух или более очагов демиелинизации;
- Два и больше эпизодов обострений длительностью не менее 24 часов с интервалом в один месяц;
- Отсутствие альтернативного объяснения имеющихся симптомов.
Неврологи Юсуповской больницы используют следующие методы диагностики рассеянного склероза:
- Вызванные потенциалы (ЭМГ ВП). Этот метод основан на том, что при рассеянном склерозе вследствие разрушения миелина (изолятора нервных проводников) замедляется проведение нервных импульсов. Скорость их проведения регистрируется специальной аппаратурой и подвергается компьютерной обработке. На основании полученных данных врачи устанавливают процент снижения скорости проведения нервных импульсов, что является косвенным свидетельством наличия демиелинизирующей патологии;
- Магниторезонансную томографию, которая позволяет чётко визуализировать участки демиелинизации;
- Исследование цереброспинальной жидкости, полученной посредством люмбальной пункции. Положительные результаты тестов обнаруживаются у 90 % пациентов с рассеянным склерозом;
- Биохимическое исследование крови – позволяет с помощью специальных реактивов определить наличие в крови определённых веществ, которые содержатся у больных рассеянным склерозом;
- Офтальмологическое обследование позволяет врачу-окулисту обнаружить на глазном дне характерные изменения и обнаружить феномен выпадения полей зрения.
Комплексное использование врачами Юсуповской больницы клинических, рентгенологических, лабораторных и электрофизиологических признаков позволяет поставить диагноз на ранней стадии заболевания, оценить характер течения, стадию и остроту процесса. Ранняя диагностика рассеянного склероза имеет огромное значение, поскольку своевременно назначенное лечение может замедлить прогрессирование заболевания.
МРТ при рассеянном склерозе
Для того чтобы установить диагноз рассеянный склероз, в Юсуповской больнице проводят магнитно-резонансную томографию (МРТ) головного мозга. В ходе проведения МРТ головы визуализируются очаги рассеянного склероза (бляшки), имеющие свои особенности, по которым данное заболевание дифференцируется с очаговым поражением головного мозга и другими патологиями, в т. ч. дисциркуляторной энцефалопатией. На основе диагностических критериев можно определить заболевание, выявить его обострение либо ремиссию, а также подобрать адекватное лечение.
Грамотная диагностика рассеянного склероза возможна при высоком уровне специализации МРТ-диагноста, владеющего знанием основных признаков данного заболевания. Поэтому для проведения подобного исследования необходимо выбрать клинику, обладающую современной аппаратурой и штатом высококлассных специалистов. В Москве такой клиникой является Юсуповская больница с собственным научно-практическим центром, где помогут не только диагностировать рассеянный склероз, но и подобрать эффективную терапию для улучшения качества жизни больного.
Анализ МРТ при РС может подтвердить наличие заболевания по следующим признакам:
- Диссеминация во времени (очаги увеличиваются на серии исследований);
- Критерий диссеминации в пространстве (новые очаги появляются в областях головного мозга, не тронутых ранее);
- Скопление контрастного препарата (по краю очага рассеянного склероза появляется кольцевидный участок повышения мр-сигнала, который отражает активную фазу воспалительно-демиелинизирующего процесса);
- Наличие перифокального отека вокруг очага рассеянного склероза, специфичного для данного заболевания либо, в некоторых случаях, симулирующего картину образования;
- Поражение инфратенториальных отделов головного мозга (ствола мозга, мозжечка, спинного мозга) и супратенториальных отделов мозга (больших полушарий, зрительного нерва);
- Поражение мозолистого тела: структуры, связывающей левое и правое полушария головного мозга;
- Локализация очагов вытянутой формы вдоль волокон лучистого венца.
В случае если диагноз «рассеянный склероз» на МРТ головного мозга был подтвержден, не стоит паниковать. Неврологи Юсуповской больницы благодаря применению самых современных препаратов добиваются прекрасных результатов лечения РС. У пациентов сохраняется высокое качество жизни, предотвращается быстрое прогрессирование поражения нервной системы.
Современные взгляды на лечение РС
Врачи Юсуповской больницы индивидуально подходят к лечению каждого пациента. Проводится купирование обострений, предотвращение появления новых симптомов и нарастания неврологического дефицита, подбор симптоматических препаратов. Неврологические нарушения восстанавливают при помощи пульс-терапии метилпреднизолоном, который вводят внутривенно капельно.
Неврологи Юсуповской больницы как можно раньше назначают терапию, модулирующую течение рассеянного склероза. Она позволяет стабилизировать состояние пациента. При ремитирующем рассеянном склерозе предупреждает трансформацию в прогрессирующее течение, а также снижает частоту обострений и замедляет нарастание инвалидизации.
Диета Эмбри при рассеянном склерозе. Рецепты
Диета Эмбри предполагает исключить или ограничить потребление вредных продуктов, заменив их теми, которые не могут усугубить течение заболевания. Рекомендуется обогатить организм витаминами и минералами (кальцием, суточная доза которого должна составлять 1100 мг, магнием –500 мг, 3-омега-ненасыщенными жирными кислотами 3 г и витамином D 3 – 4000 I).
Пациентам, которые используют диету Эмбри при рассеянном склерозе, следует убрать из рациона продукты, которые содержат большое количество белка:
- молочные продукты (молоко и молочнокислые продукты, различные сыры, соусы на сметанной основе, заливки и йогурты);
- бобовые (арахис, бобы и горох, фасоль, арахисовое масло);
- продукты из зерна пшеницы, ржи, ячменя.
Ознакомимся с рецептами диеты Эмбри, которые помогут правильно приготовить вкусные диетические блюда в домашних условиях. Для морковного супа понадобятся следующие продукты:
- 1 столовая ложка оливкового масла;
- 450 грамм нарезанной мелкими кубиками моркови;
- 1очищенная и нарезанная кубиками картофелина;
- Нарезанная кубиками луковица;
- 1 чайная ложка приправы тархун;
- 800мл овощного бульона;
- Соль и зелень.
Необходимо взять большую кастрюлю и подогреть в ней масло, положить порезанные овощи и добавить ложку тархуна. Их следует тушить на медленном огне несколько минут, не пережаривая. Добавляют в кастрюлю овощной минут и варят в течение 30 минут. Когда овощи станут мягкими. Суп готов.
Ремитирующий РС: варианты лечения
Ввиду того, что методы, позволяющие навсегда избавиться от данного недуга, находятся только в разработке, лечение рассеянного склероза на сегодняшний день предполагает прием препаратов для снятия симптоматики и облегчения проявлений заболевания, а также продления периодов ремиссии и предотвращения развития осложнений. В современной неврологии используются лекарственные средства, применяемые в периоды обострений и ухудшения состояния. Кроме того, в периоды ремиссии проводится интервальная терапия.
Врачи клиники неврологии Юсуповской больницы имеют огромный опыт в диагностике и лечении рассеянного склероза, в том числе ремиттирующей формы заболевания. При лечении рассеянного склероза применяются два основных направления, суть которых заключается в остановке обострения и предупреждении его развития. При выборе терапевтического метода учитываются индивидуальные особенности организма больного, тип течения заболевания и степень его тяжести.
При необходимости пациентов госпитализируют, наблюдают и проводят лечебные процедуры, повышающие эффективность реабилитации. Для создания максимального комфорта пациентам Юсуповской больницы предоставляются уютные палаты. Организовано полноценное сбалансированное питание, подобранное диетологом. Клиника оснащена современным МРТ-томографом и другим оборудованием, необходимым для диагностики и лечения неврологических патологий.
Лечение рассеянного склероза стволовыми клетками в Москве
Около двадцати лет назад определенную надежду возлагали на тогда считавшийся очень перспективным метод трансплантации стволовых клеток при рассеянном склерозе. Сейчас он относится лишь к четвертой линии лечения. Первую линию лечения составляют иммуномодуляторы (ребиф, бетаферон, копаксон), текфидера и абаджио, вторую – гиления, тизабри, лемтрада и окревус. К третьей линии относят человеческий иммуноглобулин, митоксантрон, азатиоприн. И в случае отсутствия эффекта от первых трёх линий лечения, при злокачественном течении рассеянного склероза рассматривают проведение трансплантации стволовых клеток.
Несмотря на большие ожидания, данный метод активно не используется. Во-первых, раньше или позже новые иммунные клетки снова обучаются действовать против собственного миелина, так как несмотря на химиотерапию сохраняются иммунные клетки в лимфоузлах, дендритные клетки и т.д. Заболевание снова активизируется. Во-вторых, такая массивная химиотерапия имеет различные отдаленные последствия в виде повышения риска развития онкологических заболеваний. В-третьих, за последние годы выпущены новые высокоэффективные препараты- моноклональные антитела (такие как, лемтрада, окревус и др.), которые как иммунологический нож удаляют только «плохие» иммунные клетки, сохраняя иммунитет в целом сохранным.
Более подробную информацию вы можете получить на консультации, записавшись по телефону на прием к врачу-специалисту по рассеянному склерозу Юсуповской больницы.
Первично прогрессирующий рассеянный склероз
Рассеянный склероз имеет несколько типов течения заболевания, каждый из которых имеет свои особенности:
- Наиболее часто встречается ремиттирующая-рецидивирующая форма рассеянного склероза. Такое течение заболевания состоит из периодов восстановления и периодов обострения, между обострениями не происходит нарастания симптомов.
- Вторично-прогрессирующее течение сопровождается сменой течения болезни с ремиттирующего-рецидивирующего на вторично-прогрессирующее течение. Независимо от наступления обострения болезнь прогрессирует.
- Первично-прогрессирующее течение заболевания характеризуется быстрым развитием с самого начала, с небольшими паузами улучшения состояния.
- Прогрессирующее течение болезни с обострениями встречается крайне редко, характеризуется быстрым развитием с самого начала заболевания, при замедлении процессов прогрессирования развиваются обострения.
Первично прогрессирующий рассеянный склероз тяжело поддается лечению, заканчивается, как правило, быстрым наступлением инвалидности больного. Первично-прогрессирующая форма заболевания характеризуется быстрым течением, нарастанием симптоматики, потерей неврологической функции. Негативными факторами при первично-прогрессивной форме заболевания являются:
- Вовлечение трех и более функциональных систем организма на начальном этапе заболевания;
- Скорость достижения баллов по расширенной шкале оценки степени инвалидизации от начала болезни.
Лечение первично прогрессирующего рассеянного склероза
Лечение заболевания начинают после определения типа течения заболевания – это позволяет поставить диагноз, определить прогноз течения заболевания, выбрать соответствующую тактику и наиболее эффективные для данного типа течения болезни препараты. В качестве эффективной терапии первично-прогрессирующей формы рассеянного склероза (ППРС) применяют препараты моноклональных антител.
Эффективность препаратов данной группы отмечена у молодых людей, которые болеют рассеянным склерозом непродолжительное время. Препараты показали хорошую переносимость больными, исследователи отметили уменьшение выраженности воспалительных реакций в ранее активных очагах. Также препараты этой группы показали эффективность в снижении риска прогрессирования инвалидности у больных.
Вторично прогрессирующий рассеянный склероз
Вторично-прогрессирующий рассеянный склероз (ВПРС) проявляется атрофией нервных тканей, дегенерацией белого и серого вещества, и меньшим количеством воспалительных реакций в отличие от ППРС. Поражение нервных тканей спинного мозга проявляется нарушением двигательной функции и работы внутренних органов. В большинстве случаев ВПРС предшествует ремиттирующая-рецидивирующая форма течения заболевания. ВПРС может проявляться с приступами или протекать без них, иметь злокачественное течение заболевания.
Для лечения рассеянного склероза назначают иммуносупрессивные и иммуномодулирующие препараты. Многочисленными исследованиями доказана эффективность этих препаратов в лечении рассеянного склероза. К ним относятся натализумаб, бета-интерферон, диметилфумарат, митоксантрон, глатирамер и другие препараты. Препараты, созданные в последнее время, позволяют контролировать и существенно снижать скорость развития заболевания. Исследованиями доказано, что раннее начало лечения РС наиболее эффективное, индивидуальный подбор терапии, контроль течения заболевания помогают отсрочить наступление инвалидности.
Рассеянный склероз у детей
У детей выделяют следующие формы рассеянного склероза, которые имеют значение в дебюте заболевания:
- Церебральную;
- Цереброспинальную;
- Глазную;
- Мозжечковую;
- Спинномозговую;
- Смешанную.
По характеру манифестации различают несколько вариантов течения рассеянного склероза у детей:
- Транзиторный монофокальный;
- Транзиторный полифокальный;
- Прогредиентный, или полифокальный стабильный.
Прогрессирование детского рассеянного склероза бывает первичным, вторичным и ремиттирующим.
Диагностика рассеянного склероза у детей представляет определённые трудности. Это связано с низкой частотой заболевания и вариабельностью симптомов. У детей заболевание может начинаться с одного признака или иметь полисимптомную клиническую картину. Анализ наблюдений врачей позволяет выделить следующие симптомы рассеянного склероза у детей:
- Одностороннее поражение зрительного нерва или сетчатки – приводит к частичной или полной слепоте и не сопровождается видимыми повреждениями или дефектами глазного яблока. Возможно появление «пелены», тумана перед глазами, цветного круга или чёрной точки. Пациенты ощущают боль в области лба, глубине орбиты и при движениях глазного яблока;
- Поражение пирамидного пути – проявляется снижением или исчезновением поверхностных брюшных рефлексов, повышением глубоких рефлексов на нижних конечностях, повышенной утомляемостью и мышечной слабостью;
- Нарушение чувствительности – пациенты жалуются на чувство «онемения» определённых участков тела. Субъективные чувствительные нарушения мигрируют в течение небольшого промежутка времени. Они не находят подтверждения во время клинического обследования;
- Нарушение функции черепных нервов;
- Симптомы поражения спинного мозга с локализацией патологического очага в верхне-шейном отделе – асимметрическое повышение глубоких рефлексов без чувствительных расстройств и нарушений функции тазовых органов.
Рассеянный склероз у подростков проявляется разными клиническими диссоциациями:
- Высокими с клонусами рефлексами при лёгком или умеренном нарушении объема движении;
- Патологическими рефлексами при сниженных коленных и карпорадиальных рефлексах;
- Диссоциациями между поверхностными и глубокими брюшными рефлексами.
Врачи центра рассеянного склероза Юсуповской больницы для постановки первичного диагноза используют 3 группы диагностических критериев:
- Иммунологическое исследование спинномозговой жидкости;
- Нейровизуализацию с использованием магниторезонансной и компьютерной томографии;
- Регистрацию вызванных потенциалов мозга.
Затем неврологи проводят дифференциальную диагностику рассеянного склероза с другими демиелинизирующими заболеваниями, имеющими похожую симптоматику.
Врачи проводят у детей, страдающих РС, две группы лечебных мероприятий:
- Патогенетические (направленные на предупреждение деструкции мозговой ткани токсическими веществами и активированными иммунными клетками);
- Симптоматические (компенсирующие имеющиеся нарушения, а также поддерживающие и корригирующие повреждённые функции нервной системы).
Патогенетическая терапия обострения рассеянного склероза включает иммуносупрессивные, иммуномодулирующие и противовоспалительные препараты. Препаратами выбора являются кортикостероиды (метилпреднизолон, дексаметазон и преднизолон). Они способствуют ограничению воспалительного процесса и деструкции миелина. В менее тяжёлых случаях применяем препараты адренокортикотропного гормона АКТГ.
Симптоматическая терапия зависит от симптомов заболевания. При выраженном гипертонусе врачи назначают детям миорелаксанты. Если имеет место дисфункция тазовых органов, проводят магнитостимуляцию, а при гиперефлексии детрузора применяют антихолинергические препараты. При интенционном треморе и нарушении координации вводят витамин В6, бета-адреноблокаторы в сочетании с трициклическими антидепрессантами и антагонисты серотонина. В случае атаксии назначают аминокислоты (глицин) и пропранолол в сочетании с трициклическими антидепрессантами.
Детям с рассеянным склерозом врачи рекомендуют вести максимально активный образ жизни, соответствующий возрасту, активно участвовать в домашних и общественных делах. Рано начатая медико-социальная реабилитация позволяет существенно улучшить течение заболевания, отдалённый прогноз, обогащает социальную жизнь маленьких пациентов.
РС у мужчин
Рассеянный склероз у мужчин проявляется следующими симптомами:
- Парезами, параличами. Паралич – неспособность совершать произвольные движения. При парезе частично сохраняется способность произвольных движений;
- Глазными расстройствами – у пациента изменяется восприятие цвета, выпадают поля зрения, снижается острота зрения. У некоторых больных бывает вертикальный нистагм – дрожание глазных яблок;
- Нарушениями чувствительности – мужчина чувствует покалывания, онемения в различных частях тела. Снижаются вибрационная и суставно-мышечная чувствительность. Реже происходят изменения температурной и поверхностной чувствительности;
- Интенционным тремором – дрожанием кончиков пальцев при произвольных движениях, которое начинается при завершении движения. Это характерный признак поражения мозжечка;
- Болью – может быть острой и хронической. Возникает боль по ходу тройничного нерва, цервикалгия, суставные и мышечные боли;
- Синдромом хронической усталости – пациенты быстро устают, им не помогает продолжительный отдых;
- Эмоциональной нестабильностью – настроение меняется от эйфории до депрессивного состояния. Больной то раздражается на любую мелочь, то наоборот, ни на что не реагирует;
- Расстройством речи. Характерная черта РС – скандированная речь. Больной говорит медленно, прерывисто, причем делает паузы не только после слов, но и после отдельных слогов;
- Спастичностью – повышается мышечный тонус. Пациент чувствует скованность в теле. Появляется судорожное дрожание;
- Эпилептическими припадкам – встречаются лишь у 5% мужчин с РС.
Статистика показывает, что течение данного заболевания будет благоприятным, если первые проявления начались с глазных расстройств. Если же дебютом были парезы, параличи и нарушения походки, то прогноз неблагоприятен.
Формы РС у мужчин
В зависимости от пораженного отдела мозга неврологи выделяют различные формы РС у мужчин. При церебральной форме патологический процесс затрагивает головной мозг. К церебральной форме относятся стволовая, оптическая и мозжечковые формы РС. Стволовая форма может быть представлена вариантом Марбурга. Он известен как злокачественная форма рассеянного склероза. Наблюдается у молодых мужчин. Характерно острое начало, стремительная прогрессия симптомов и отсутствие ремиссий.
При этом варианте РС первыми появляются не признаки поражения ЦНС, а стволовые симптомы:
- Тетраплегия и гемиплегия – паралич всех конечностей или руки и ноги с одной стороны;
- Дисфония, дисфагия, дизартрия – типичная триада, характерная для псевдобульбарного синдрома;
- Эпилептические припадки;
- Снижение интеллектуальных способностей.
Оптическая форма РС представлена невритами зрительного нерва. При этом снижается острота зрения, развиваются скотомы – слепые участки поля зрения. Выявляются изменения в диске зрительного нерва.
Мозжечковая форма проявляется ведущим симптомом – мозжечковой атаксией. Существуют два варианта:
- Статическая атаксия. Поражается червь мозжечка. У больного шаткая, неуверенная походка с широко расставленными ногами. Она очень напоминает походку пьяного человека. Если попросить пациента стоять прямо, то он широко расставит ноги, чтобы не потерять равновесие. Хорошо удается распознать нарушения координации в позе Ромберга. Человек становится прямо, сводит вместе стопы, руки вытягивает вперед и закрывает глаза. При наличии патологических изменений в черве мозжечка больной не сможет удерживать позу или даже упадет;
- Динамическая атаксия. Процесс рассеянного склероза переходит на полушария. Теряются навыки координированных движений. Для точного выявления необходимо провести координационные пробы.
При спинальной форме РС патологический процесс затрагивает аксоны нейронов спинного мозга. У пациентов развиваются нижний спастический парапарез, тазовые нарушения, нарушения чувствительности. Цереброспинальная форма проявляется симптомами и церебральной, и спинальной формы.
Лечение рассеянного склероза у мужчин решает следующие задачи:
- Не дать заболеванию прогрессировать, ухудшая качество жизни;
- Изменить течение заболевания;
- Купировать обострения.
ПИТРС – препараты, изменяющие течение рассеянного склероза. Лекарственные средства этой группы оказывают следующее действие:
- Уменьшают частоту обострений;
- Отдаляют момент перехода ремиттирующего течения во вторично-прогрессирующее состояние;
- Снижают тяжесть обострений.
Существует две линии ПИТРС лечения при рассеянном склерозе:
- Первая линия – препараты β-интерферона
- Вторая линия – иммуноглобулины, сильные иммуносупрессоры, аутологичная пересадка клеток костного мозга.
Для снятия спастичности назначают миорелаксанты различных групп, М-холиноблокаторы, проводят ботулинотерапию. Для нормализации работы мочевого пузыря применяют антихолинэстеразные препараты. Эпилептические припадки купируют противосудорожными средствами. При нарушении сна показаны анксиолитики. В случае развития депрессивного состояние назначают антидепрессанты.
- Купирования спастичности;
- Определения возбудимости коры головного мозга;
- Точечного воздействия на отдельные участки коры.
Это безболезненная и неинвазивная процедура.
Молодым мужчинам особенно тяжело переживать утрату прежних функций и симптомы болезни. Главное – поддержка родственников и близких друзей. Родственники должны понимать, что родной мужчина не выздоровеет, но без лечения ему станет хуже намного быстрее.
Советы по поддержке больного РС
Психологи разработали рекомендации, как общаться с мужчиной, больным РС:
- Не давайте ложных обещаний о выздоровлении. Лучше, если больной сможет поговорить с психологом о своих переживаниях;
- Сдержитесь от раздражительности на неуклюжесть и медлительность. Это расстраивает больных;
- Способствуйте реабилитации. В Юсуповской больнице функционирует центр реабилитации больных рассеянным склерозом. Для каждого пациента в зависимости от стадии подбирают индивидуальную программу по восстановлению функций. Так больной будет чувствовать себя увереннее и сможет дольше оставаться самостоятельным;
- Предлагайте выполнение посильных заданий. Чувствовать себя нужным — важная потребность любого человека;
- Стимулируйте больного на контакты с другими людьми. Хорошо начать общение с другими больными через группы в социальных сетях. Так человек будет знать, что он не одинок в своей болезни;
- Напоминайте о необходимости посильной физической активности. Следите, чтобы больной не перенапрягался при выполнении упражнений;
- Не надо акцентировать внимание на том, чего пациент не может. Подчеркивайте то, с чем он справляется. Не давайте человеку чувствовать себя обузой.
- Следите за диетой. Включайте в рацион больного продукты с клетчаткой, чтобы не было проблем со стулом;
- Поощряйте отказ от курения и алкоголя. Вредные привычки усугубляют течение и могут дать начало обострению.
Прогноз
Однозначно предсказать продолжительность жизни пациента, страдающего рассеянным склерозом, невозможно, так как заболевание влияет на людей по-разному.
Продолжительность жизни больных рассеянным склерозом могут сократить психические расстройства, пролежни и язвы на верхних или нижних конечностях, вследствие развития которых возникает инфицирование других органов. Существует также ряд причин, которые могут привести к моментальной смерти больного РС:
- Инфаркт миокарда;
- Поражение дыхательного центра;
- Почечная недостаточность;
- Инфекции органов мочевыделительной системы.
Продолжительность жизни зависит также от стадии патологических процессов, на которой была выявлена болезнь. Своевременная диагностика и правильное лечение рассеянного склероза позволяют предупредить или отсрочить наступление инвалидности.
Разная продолжительность жизни зафиксирована у людей, относящихся к следующим группам:
- Первая группа – больные, заболевание которых было выявлено на ранних стадиях. При условии приема лекарственных препаратов средняя продолжительность их жизни примерно аналогична сроку жизни здоровых людей (на семь лет короче);
- Вторая группа – данная категория включает в себя пожилых людей, диагноз которых был впервые установлен в 50 лет. Проведение правильного лечения дает им возможность прожить до 70 лет;
- Третья группа – пациенты, которым в 50 лет был установлен диагноз осложненный рассеянный склероз. Срок жизни данных больных составляет десять лет после выявления болезни;
- Четвертая группа – больные с молниеносным течением болезни. Продолжительность их жизни составляет, как правило, менее десяти лет после установления диагноза.
Продолжительность жизни сокращается при развитии осложнений РС:
- Утраты чувствительности конечностей;
- Поражения головного мозга;
- Отсутствия контроля над процессом мочеиспускания, дефекации;
- Слабости в нижних конечностях;
- Парезов и параличей;
- Судорог;
- Депрессивных состояний.
Раньше считалось, что рассеянный склероз неизлечим. Но в последние годы благодаря новым методам терапии врачи добиваются замедления развития болезни и эффективного управления симптоматики у некоторых больных. Новые «модифицирующие заболевание» лекарства и методики реабилитации позволяют сохранить больным более высокое качество жизни, чем было ранее.
По мнению современных исследователей, жизнь больного, страдающего рассеянный склерозом, укорачивается в связи с непрямым воздействием заболевания, которое может проявляться тяжелыми осложнениями или другими состояниями, не относящимися к болезни.
Инвалидность
Степень инвалидности больных рассеянным склерозом определяют врачебно-экспертные комиссии. Специалистами учитывается характер течения приступов и сопутствующие нарушения. Больным РС определяют следующие группы инвалидности:
- Первую – определяют пациентам с выраженными расстройствами опорно-двигательной системы;
- Вторую – определяют больным с серьезными расстройствами двигательной функции;
- Третью – назначают при незначительных или умеренных расстройствах движений и возможности больного работать
Профилактика
Никакие профилактические мероприятия не способны предупредить развитие рассеянного склероза.
Ряд простых рекомендаций помогут предотвратить развитие этого тяжелого недуга, а также будут способствовать уменьшению проявлений заболевания:
- проведение регулярных (но не изнуряющих) физических упражнений;
- отказ от употребления алкогольных напитков и табакокурения;
- правильный рацион питания – с минимумом жирных продуктов;
- стабилизация эмоционального состояния;
- нормализация собственного веса;
- контроль температурного режима в помещении (во избежание перегрева);
- отказ от использования гормональных контрацептивов;
- регулярный прием назначенных лекарственных препаратов (включая периоды ремиссии, для ослабления симптоматики).
У каждого больного рассеянный склероз протекает по-разному. Правильное лечение дает пациентам надежду сохранить физическое и умственное здоровье на долгие годы.
Если уже поставлен диагноз, профилактика поможет контролировать обострения и тяжесть заболевания. Неврологи рекомендуют больным РС:
- Избегать инфекций, поскольку одна из причин развития рассеянного склероза – вирусные и бактериальные заболевания;
- Отказаться от тепловых процедур: горячих ванн, бань, саун и других. Повышение температуры вызывает ухудшение симптоматики;
- Не допускать переутомления;
- Придерживаться диеты. При рассеянном склерозе рекомендовано обогатить пищу витамином D, перейти с животного на растительный белок, обеспечить адекватное потребление жирных кислот;
- Воздержаться от приема алкоголя, отказаться от курения;
- Вести активный образ жизни: настолько, насколько это возможно без перенапряжения организма.
Выполнение рекомендаций врача позволяет предотвратить очередное обострение РС. Чтобы получить консультацию невролога Юсуповской больницы, звоните по номеру телефона контакт-центра. Вас запишут на приём к ведущему специалисту в области лечения демиелинизирующих заболеваний центральной нервной системы.
Источник https://www.alcoclinic.ru/poleznaja-informacija/psihosomaticheskie-zabolevaniya/
Источник https://www.evdokimenko.ru/article24/
Источник https://yusupovs.com/articles/neurology/bolezn-rasseyannyy-skleroz-simptomy-i-lechenie/