Алкогольный цирроз печени
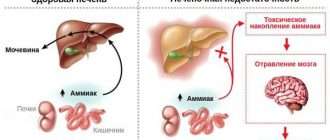
Печень человека – главный орган, защищающий организм от воздействия ядов. Она принимает на себя основной удар алкоголя и обезвреживает токсины. В этой тяжёлой, а порой и неравной борьбе, она и сама постепенно разрушается. В итоге развивается воспаление – гепатит, который при продолжении алкоголизации и деструктивного влияния спирта переходит в алкогольный цирроз печени. Это осложнение является опасным для жизни и при отсутствии трезвости и адекватного лечения приводит к плачевным последствиям. Поэтому чем раньше больной приступит к избавлению от данного заболевания, тем больше шансов у него вернуть здоровье. Исцеление патологии входит в задачи основного курса противоалкогольного излечения. Запущенными стадиями занимаются врачи-гепатологи.
Как развивается алкогольный цирроз печени
Данный болезненный процесс приводит к гибели клеток – гепатоцитов. На их месте появляется фиброзно-соединительная ткань, составляющая суть цирротических изменений. В составе классификации всех имеющихся циррозов алкогольные занимают от 30 до 50%. Этанол, поступая в кровь, обезвреживается гепатоцитами. Выделяющиеся при детоксикации свободные радикалы разрушают клеточные мембраны органа. Страдают от деструкции и сосуды. Последующий их спазм и гипоксия ведут к усугублению разрушения. Погибшие зоны замещаются фиброзными образованиями. Основные функции печени постепенно и прогрессирующе утрачиваются. В запущенных стадиях они необратимы. Помочь больному может только трансплантация. В результате наблюдения за пьющими людьми было выявлено, что цирротический процесс развивается у 35% алкоголиков. Чаще заболевание встречается у мужчин, тяжелее протекает у женщин.
Классификация
Болезнь разделяется по изменениям в органе и по тяжести. Выделяются следующие виды цирроза:

- Мелкоузловой.
- Крупноузловой.
- Смешанный.
Стадии алкогольного цирроза печени:
- Компенсированная – без выраженных признаков.
- Субкомпенсированная – с начальными проявлениями, но с сохранением функций.
- Декомпенсированная – сопровождающаяся частичным, а затем и полным отказом функционирования.
Симптомы болезни
Как таковая симптоматика на ранней стадии компенсации отсутствует. На этом основании выявить цирротический процесс достаточно непросто. Поэтому первые несколько лет заболевание не определяется. Начальные подозрения появляются на фоне гепатита с увеличенными размерами органа. При компенсации больной предъявляет жалобы на:
- Сниженный аппетит и тошноту.
- Исхудание.
- Слабость.
- Отрыжку, изжогу, метеоризм.
- Неприятные ощущения в правом подреберье.
При осмотре пациента определяется увеличение размеров границ печени. В стадии субкомпенсации выявляется:

- Выраженный астенический синдром: постоянная слабость и повышенная утомляемость, апатия, депрессия.
- Сильное истощение с отвращением к еде.
- Пониженное артериальное давление.
- Тахикардия.
- Покраснение кожи лица, кистей и стоп.
- Видимое увеличение и прощупывание при пальпации околоушных желёз.
- Специфическое ожирение: худые конечности и отложение жира в области живота, бёдер.
- Гинекомастия у мужчин.
- Атрофия яичек, бесплодие, импотенция.
- Изменение пальцев в виде барабанных палочек.
- Желтизна кожи с сосудистыми звёздочками.
- Контрактуры мышц ладоней с постепенной утратой их функций.
Для декомпенсации характерны:
- Признаки портальной гипертензии с асцитом – скоплением жидкости в брюшной полости.
- Прямокишечные геморроидальные и эзофагальные (пищеводные) кровотечения.
- Желтуха с печёночной недостаточностью, увеличением селезёнки.
- Рвота, полное отсутствие аппетита, постоянный понос.
- Коматозное состояние.
- Печёночная энцефалопатия с изменением личности и нарушениями сознания.

При пальпации живота выявляется резко уплотненная печень. На запущенный процесс указывают высокие цифры трансфераз. Цирроз часто осложняется нарушением работы лёгких, сердца, поджелудочной железы. Со стороны нервной системы появляется полинейропатия.
Особенности диагностики
При выявлении цирротических изменений учитывается имеющаяся симптоматика. Дополнительно у больных берут клинический и биохимический анализ крови.
- Анемия.
- Реже лейкоцитоз.
- Снижение тромбоцитов.
- Увеличение гамма-глобулинов.
- Рост АСТ (больше) и АЛТ.
Важную роль играют данные УЗИ. На них выявляются уменьшение размеров органа, очаги фиброза. Еще более точную картину даёт компьютерная томография. С её помощью оценивается не только структура, но и патологические изменения близлежащих анатомических образований. К информативным методам относится эластография, а самым точным является биопсия печени. Все полученные данные исследуются по специальной шкале Чайлд-Пью, позволяющей точно установить фазу заболевания: компенсированную, субкомпенсированную, декомпенсированную.
Чем лечить алкогольный цирроз печени

Терапия подразумевает обязательность полного отказа пьющего от приёма спиртного. Только в этом случае возможно добиться положительного результата. Второе важное условие для исцеления – подбор специальной диеты. В пище должны доминировать продукты, содержащие полноценный комплекс белков, витаминов. Исключается жареное, копчёное, солёное, консервация. Этим целям лучше всего соответствует пятый печёночный стол. Медикаментозная терапия включает:
- Длительное применение гепатопротекторов.
- Урсодезоксихолиевую кислоту.
- Поливитамины. После инъекционного курса их продолжают давать в таблетках.
- Гормонотерапию.
- Адеметионин – средство наилучшим способом восстанавливающее и стимулирующее гепатоциты, предохраняющее их от разрушения. Оно способно улучшать отток жёлчи, обладает детоксикационными свойствами и защищает мозг от воздействия ядов. Ему свойственен эффект антидепрессанта.
- Ингибиторы протеаз. С их помощью уменьшаются воспалительные явления, предупреждается процессы фиброза.
Лечение осложнений включает устранение причины портальной гипертензии (повышенного давления в системе печёночной вены) за счёт ограничения кровотока в венах пищевода. Для этого назначают:
- Гипофизарные гормоны.
- Нитраты.
- Бета-блокаторы.
- Мочегонные.

Для кишечной детоксикации и улучшения процессов пищеварения выписывают лактулозу. При появлении асцита вводятся большие дозы диуретиков, альбумин. Избыток жидкости из брюшной полости под воздействием препаратов активно выводится почками. При формировании печёночной энцефалопатии проводится:
- Активная детоксикация.
- Антибактериальная терапия.
- Назначение специальной диеты с минимизацией белка.
При полной печёночной несостоятельности рекомендовано лечение пациента в хирургическом стационаре с целью трансплантации органа.
Сколько живут с алкогольным циррозом печени
Прогностические ожидания зависят от стадии болезни, полного отказа от алкоголя, возраста пациентов, выполнения диетических рекомендаций и имеющихся осложнений. Чем более запущенная форма заболевания, тем хуже выживаемость.Ответ на вопрос клиентов наркоклиник: вызывает ли алкоголь цирроз печени, всегда однозначный – да.
Текст проверен врачами-экспертами:
Главным врачом МЦ «Алкоклиник» врачом психиатром-наркологом Денисовой И.В.
![]()
Проконсультируйтесь
со специалистом
Цирроз печени — симптомы и лечение
Что такое цирроз печени? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, гастроэнтеролога со стажем в 16 лет.
Над статьей доктора Васильева Романа Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
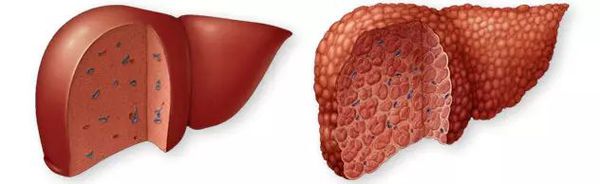
Цирроз печени (ЦП) — это хроническое дегенеративное заболевание печени, связанное с диффузным патологическим процессом, при котором нормальные клетки печени повреждаются, а затем замещаются рубцовой тканью, образуя избыточный фиброз и структурно-анатомические регенераторные узлы.
Этиология
По этиологическим характеристикам можно выделить:
- распространённые формы ЦП;
- редкие формы ЦП.
К распространённым относят вирусные (В, С, D), алкогольные и метаболические формы цирроза печени.
Редкими формами ЦП являются:
- аутоиммунные, лекарственные, токсические, первичные и вторичные билиарные циррозы;
- генетически обусловленные патологии — гемохроматоз (нарушение обмена железа), болезнь Вильсона — Коновалова, дефицит белка альфа-1-антитрипсина, гликогеноз IV типа (недостаток ферментов), галактоземия, наследственная тирозинемия и непереносимость фруктозы;
- нарушение венозного оттока из печени — венокклюзионные формы ЦП (болезнь Бадда — Киари);
- тяжёлая правожелудочковая сердечная недостаточность;
- флебопортальные циррозы (типа Банти).
Пути заражения
Заразиться циррозом печени нельзя. Однако, если он вызван вирусным гепатитом, то возбудитель может передаться через кровь, при половых контактах и от матери к ребёнку.
Основную роль в возникновении и развитии вирусного ЦП играют симптомные, малосимптомные и бессимптомные формы острого вирусного гепатита В, С, а также одновременное заболевание гепатитами В и D с последующим переходом в активный хронический вирусный гепатит. У большинства больных интервал между острым гепатитом С и клинически выраженными проявлениями ЦП превышает 30 лет. Только у мужчин, употребляющих более 50 г спирта в день, выраженные формы ЦП возникают через 13-15 лет.
Наиболее частыми причинами смерти больных ЦП является:
- большая печёночная недостаточность;
- кровотечение из варикозно расширенных вен пищевода;
- первичный рак печени;
- иммунопротективная недостаточность, влекущая за собой активизацию инфекционных (микробных) процессов, в первую очередь спонтанного бактериального перитонита и пневмонии, а также возникновение оксидативного стресса.
У больных в терминальной (заключительной) фазе заболеваний печени в основном наблюдаются декомпенсированные формы цирроза печени: асцит, варикозное расширение вен пищевода и желудка, энцефалопатия и желтуха.
Особенности цирроза печени у детей
Заболевание у детей встречается крайне редко и обычно связано:
- с аутоиммунным поражением печени;
- кардиогенными заболеваниями — лёгочной гипертензией и хронической сердечной недостаточностью;
- болезнью Бадда — Киари;
- врождёнными болезнями накопления — наследственным гемохроматозом, лизосомальными болезнями накопления, болезнью Вильсона — Коновалова;
- флебопортальным циррозом (типа Банти).
Прогноз у таких детей неблагоприятный, чаще всего они погибают, так как не успевают попасть к гепатологу и выяснить диагноз. Также они обычно страдают от множества сопутствующих болезней, в том числе от основного заболевания, ставшего причиной цирроза.
Проявления заболевания у детей и взрослых схожи. Единственный эффективный метод лечения цирроза у детей — это пересадка печени. Поэтому крайне важно вовремя диагностировать заболевание и встать в очередь на пересадку печени.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы цирроза печени
Цирроз печени в течение длительного времени может протекать латентно, т. е. бессимптомно.
Клиническая картина ЦП зависит от его формы и течения, активности основного заболевания, а также наличия или отсутствия печёночно-клеточной недостаточности, синдрома портальной гипертензии, холестаза и внепечёночных проявлений.
Основные общие симптомы, которые чаще всего встречаются при ЦП:
- повышенная утомляемость;
- похудение;
- нарушения сознания и поведения;
- ухудшение аппетита и чувство дискомфорта в животе;
- пожелтение кожи, белковых оболочек глаз и слизистой;
- осветление или обесцвечивание кала;
- потемнение мочи;
- болевые ощущения в животе;
- отёки;
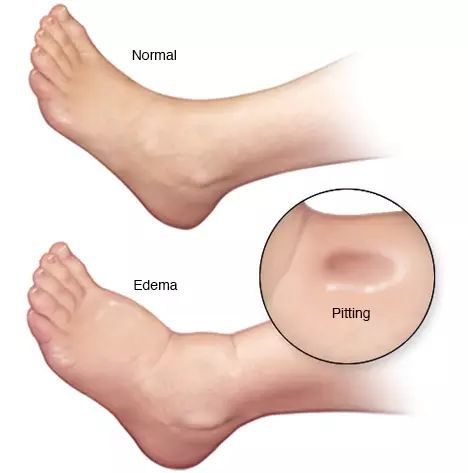
- асцит (скопление жидкости в брюшной полости);
- кровотечения из носа, желудочно-кишечного тракта, дёсен или геморроидальных узлов, а также подкожные кровоизлияния;
- часто возникающие бактериальные инфекции (например, органов дыхания);
- снижение полового влечения;
- кожный зуд.
Симптомы распространённых форм ЦП
При высокоактивном ЦП, кроме общей утомляемости, осветления стула и потемнения мочи, может возникать тупая боль в правом подреберье и вздутие живота.
Во время осмотра часто выявляют:
- субиктеричность (желтушность) склер;
- расширение вен брюшной стенки, напоминающее голову медузы;
- венозный шум при выслушивании в эпигастральной области живота (шум Крювелье — Баумгартена);
- серо-коричневатый цвет шеи;
- гинекомастию (увеличение грудных желёз);
- гипогонадизм (у мужчин);
- контрактуру Дюпюитрена (укорочение сухожилий ладоней).
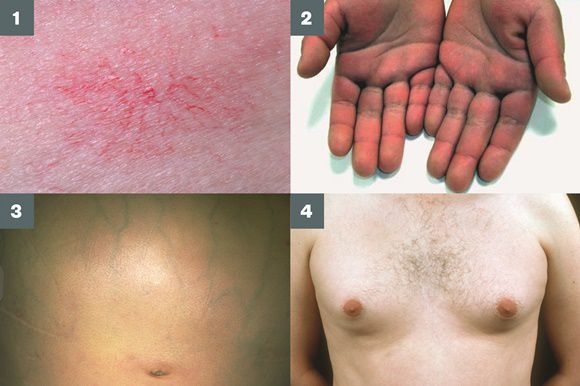
Три последних признака цирроза печени зачастую наблюдаются при алкогольных ЦП.
В области грудной клетки в 50-80% случаев наблюдаются телеангиэктазии кожи (расширения мелких сосудов), чаще при алкогольных ЦП. Пальпаторно печень отчётлива уплотнена, имеет неровный нижний край. Размеры печени различны — от значительного увеличения до уменьшения.
Часто при пальпации выявляется умеренно увеличенная селезёнка, причём её край может выступать из-под рёберной дуги на 1-3 см.
При развитии ЦП появляются симптомы белково-энергетической недостаточности, асцит, отёки, а также печёночный запах при тяжёлой печёночной недостаточности.
Симптомы при малоактивных и начальных стадиях ЦП
Данные формы ЦП зачастую протекают бессимптомно и выявляются в ходе периодических медицинских осмотров, диспансеризации, а также как случайная находка при обследовании пациента со смежной патологией или внепечёночными проявлениями.
При малоактивном ЦП, как правило, не возникают жалобы, связанные с печенью. Во время активного расспроса можно выявить весеннее снижение работоспособности, частые болезни, после которых возможны кровоточивость дёсен и потемнение мочи. Такие пациенты хуже, чем раньше, переносят длительные физические и нервно-психические нагрузки.
Желтухи и выраженного увеличения билирубина, за исключением периода интеркурентного острого гепатита, нет. Неяркая телеангиоэктазия кожи (сосудистые звёздочки) в области грудной клетки наблюдаются у 40-60% людей с ЦП.
Телеангиоэктазии кожи, плотная печень с фестончатым краем и умеренно увеличенная селезёнка — ценная клинико-диагностическая триада, которая с вероятностью 80-90% свидетельствует о ЦП или далеко зашедшем активном хроническом гепатите.
Патогенез цирроза печени
В основе патофизиологии цирроза лежит повреждение и некроз паренхимы (основной ткани) печени с деструкцией и гибелью гепатоцитов (клеток печени), а также системное поражение интерстициальной ткани.
При всех формах ЦП нарушается иммунологическое равновесие организма, преобладающими становятся аутоиммунные процессы: иммунная система человека принимает собственные клетки печени за чужеродные и повреждает их. В конечном итоге, это приводит к разрушению гепатоцитов и структуры печени в целом. Однако при этом каждая форма ЦП имеет свои патогенетические особенности:
- при вирусных гепатитах повреждающим агентом является сама вирусная частица, которая, размножаясь в клетке, разрушает её, вызывая цитолиз;
- при алкогольном ЦП прямое токсическое воздействие на мембраны гепатоцитов оказывает ацетальдегид с развитием алкогольной жировой болезни печени и алкогольного стеатогепатита;
- при метаболическом ЦП ведущую роль в патогенезе играет ожирение и сахарный диабет через стадию неалкогольного стеатогепатита с инсулинорезистентностью и последующей запрограммированной гибелью клеток печени.
В основе патогенеза более редких причин цирроза печени лежат ещё более частные механизмы развития повреждения и разрушения гепатоцитов и структуры печени:
- нарушение обмена и накопления железа при гемохроматозе;
- накопление меди при болезни Вильсона — Коновалова;
- окклюзия в системе воротной вены при гепатопортальном склерозе.
Цирроз формируется на протяжении многих лет. С течением времени происходят изменения генетического аппарата клеток печени, в результате чего появляются новые патологические клетки. Этот процесс в печени является иммуновоспалительным, он поддерживается чужеродными агентами, в роли которых могут выступать разные субстраты:
- вирус гепатита В;
- алкогольный гиалин;
- денатурированные белки;
- некоторые лекарственные средства;
- медьбелковые и железобелковые комплексы (ферритин).
В итоге повреждения паренхимы печени развивается гепатоцеллюлярная (печёночно-клеточная) недостаточность за счёт диффузного фиброза и трансформации ткани печени в анормальные узлы-регенераты. [3] [4] [5]
Классификация и стадии развития цирроза печени
В 1974 году на съезде гепатологов в Акапулько (Мексика) была принята единая морфологическая классификация, которую позже уточнили и несколько доработали эксперты ВОЗ. В настоящее время она является общепринятой.
Декомпенсированный цирроз: симптомы, диагностика, лечение
Печень —важнейший орган, отвечающий за процесс очищения крови от токсинов и принимающий участие в пищеварении, а также во всех обменных процессах. Любые нарушения в функционировании органа отрицательно влияют на деятельность всех систем организма. Одно из тяжелейших заболеваний печени — цирроз, при котором печеночные клетки заменяются на патологическую рубцовую ткань. В результате нарушаются функции органа, развиваются тяжелые расстройства и осложнения, которые могут привести к полиорганной недостаточности и летальному исходу. Значительно повышает шансы на результативное лечение и продление жизни своевременное обращение к врачу и следование всем его предписаниям.
Определение заболевания
Декомпенсированный цирроз печени — прогрессирующее заболевание, характеризующееся значительным сокращением функционирующих гепатоцитов, перестройкой структуры паренхимы и сосудистой системы органа, нарастающим фиброзом с последующим развитием печеночной недостаточности и тяжелой портальной гипертензии. Является III стадией цирроза печени.
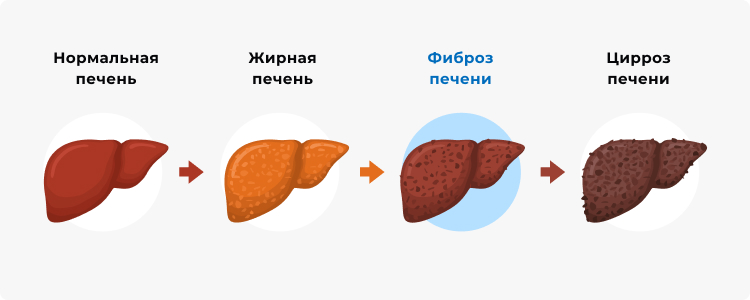
4 стадии цирроза печени
Этиология — основные причины развития
Согласно статистическим данным около 50% случаев цирроза вызваны систематическим употреблением алкоголя и наличием в анамнезе вирусных гепатитов В и С. Среди других значимых провоцирующих факторов развития заболевания можно выделить:
- аутоиммунные нарушения;
- обменные нарушения, связанные с чрезмерным накоплением железа, меди и иных элементов;
- сахарный диабет;
- заболевания сосудистой системы (например, синдром Бадда-Киари);
- ферментная недостаточность;
- травмы печени;
- тяжелая сердечная недостаточность;
- заболевания желчных протоков;
- операции на органах ЖКТ;
- паразитарные и глистные инвазии;
- жировая болезнь печени, имеющая неалкогольный генез;
- острые отравления ядовитыми и химическими веществами;
- длительный прием лекарственных средств, оказывающих токсическое действие на гепатоциты.
Также немаловажную роль в развитии декомпенсированного цирроза играет наследственный фактор: клинические случаи выявления заболевания у пациентов, чьи родственники страдали от цирроза выше, чем у людей без генетической предрасположенности.
Симптомы цирроза
Декомпенсированный цирроз является одной из самых тяжелых разновидностей цирроза печени, который протекает с выраженной клинической картиной. Ведущими синдромокомплексами являются:
- астеновегетативный синдром: чрезмерная слабость, повышенная утомляемость, нервозность, ипохондрия, нарушение сна;
- диспепсический синдром — снижение или отсутствие аппетита, извращение вкуса, упорный метеоризм, отрыжка, тошнота, возможна рвота. Отмечается нестабильный стул: короткие периоды запоров сменяются длительно текущей диареей;
- цитолитический синдром: значительное снижение веса (вплоть до анорексии), лихорадка, печеночный запах изо рта. Усиливаются внепеченочные симптомы: «печеночный язык и ладони», сосудистые звездочки, гинекомастия (феминизация облика, при котором у мужчины появляются некоторые женские черты — ложный рост молочных желез, концентрация жировой ткани в области живота, ягодиц, бедер, оскудение волосяного покрова, атрофия яичек);
- холестатический синдром: навязчивый кожный зуд, желтушность кожи и слизистых, пигментация кожи, потемнение мочи, побеление ногтевых пластин, осветление каловых масс, ксантелазмы (подкожное отложение холестерина, проявляющееся в виде возвышающихся над кожей бляшек желтоватого цвета);
- иммуновоспалительный синдром — выраженная лихорадка, спленомегалия, артралгии, миалгии, васкулиты, лимфаденопатия;
- геморрагический синдром — кожные геморрагии, носовые и десневые кровотечения, геморроидальные кровотечения в результате снижения факторов свертывания (иногда до критических значений);
- портальная гипертензия — на первый план выходит клиническая триада — асцит, спленомегалия, «голова медузы» (открытие портокавальных анастомозов с возможным кровотечением, внешне проявляется в виде извитых и расширенных венозных сосудов на брюшной стенке, расходящихся в разные стороны от пупка).
- печеночно-клеточная недостаточность — онкотические отеки, спровоцированные дефицитом альбумина, прогрессирование желтухи, интоксикации, асцита. С течением времени развиваются глубокие обменные нарушения, выраженные дистрофические процессы в печи и других структурах, кахексия, печеночная энцефалопатия, прекома и кома;
- гепаторенальный синдром — полидипсия (неутолимая жажда), олигурия, анурия, резкое нарастание асцита, выраженная артериальная гипотензия.
В ряде случаев у пациентов развивается контрактура Дюпюитрена. Патологический процесс представляет собой избыточное разрастание рубцовой ткани около фасций и укорочение сухожилий ладони, формируются контрактуры с невозможностью полноценного разгибания одного или нескольких пальцев.

Некоторые симптомы декомпенсированного цирроза
Патогенез цирроза
Ключевыми патогенетическими факторами выступают некроз паренхимы, регенеративные процессы в паренхиме, прогрессирующий фиброз и значительные изменения сосудистого русла органа.
Под прямым воздействием этиологического фактора и развивающегося в ответ на него иммунологического ответа происходит гибель гепатоцитов с массивным некрозом паренхимы. В результате некритического процесса выделяются цитокины, различные хемокины и факторы роста, которые стимулируют клеточную регенерацию и фиброз. При этом регенерация гепатоцитов происходит раскоординированно, формируются очаги избыточного продуцирование фиброзной ткани — узлов регенерации, сдавливающих сосуды и протоки, что приводит к нарушению микроциркуляции, холестазу и тяжелой портальной гипертензии.
По мере прогрессирования заболевания печеночная ткань все больше заменяется фиброзной, печень теряет свои функциональные способности, развивается полиорганная недостаточность и наступает летальный исход.
Классификация
Цирроз печени классифицируется по нескольким критериям:
- По этиопатогенетическому фактору:
- вирусный гепатитный;
- алкогольный;
- метаболический;
- билиарный;
- иммунный;
- лекарственный;
- токсический (токсико-аллергический);
- криптогенный (неуточненной этиологии).
- По характеру изменений в печени:
- мелкоузловой (микронодулярный) — при данной форме цирроза размер узлов регенерации не превышает 5 мл;
- крупноузловой (макронодулярный) — размер узлов может достигать 3 см;
- смешанный (микромакронодулярный) — выявляется одинаковое количество узлов разных размеров;
- септальный — в паренхиме выявляются септы, узлы полностью не сформированы.
- По тяжести патпроцесса (определяется по классификации Чайлд-Пью, оценивает вероятность летального исхода):
- Класс А — 6 баллов;
- Класс В — 9 баллов;
- Класс С — 15 баллов.
- По течению заболевания:
- вялотекущий;
- медленно прогрессирующий;
- быстро прогрессирующий.
Декомпенсированный цирроз с клинической позиции является III стадией цирроза печени, всего их IV:
- Компенсированная. Признаки заболевания отсутствуют, количество здоровых гепатоцитов превышает поврежденные, функционирование органа не нарушено.
- Субкомпенсированная. Резервы гепатоцитов истощены, при прогрессировании дегенеративных процессов нарушается работа печени, появляются видимые симптомы заболевания.
- Декомпенсированная. Диагностируется массивный некроз гепатоцитов, количество здоровых клеток минимально, развивается печеночная недостаточность и тяжелая портальная гипертензия. Ярко выражен характерный синдромокомплекс патологии.
- Терминальная. Характеризуется полным фиброзом и прекращением функционирования печени, что приводит к летальному исходу.
При отсутствии корректного лечения декомпенсированный цирроз быстро переходит в терминальный, поэтому крайне важно своевременно начать проведение базисной терапии и точно соблюдать предписанные назначения.
Возможные осложнения
Осложнения при декомпенсированном циррозе представляют реальную угрозу для жизни пациента, поэтому их диагностика является одной из первоочередных задач врача. Наиболее часто уже на момент выставления диагноза определяются следующие состояния:
- асцит — значительное скопление патологической жидкости (экссудата) в брюшной полости на фоне портальной гипертензии;
- обильное кровотечение из расширенных вен;
- печеночная энцефалопатия — неврологический симптомокомплекс, характеризующийся шаткой походкой, головокружениями, изнуряющими головными болями, снижением когнитивных способностей, возникновением миоклонусов — мышечных спазмов в ответ на внешний стимул (резкий звук, свет, движение). По мере снижения функциональных возможностей печени пациент может впасть в кому;
- бактериальный перитонит — развивается как следствие инфицирования экссудата в брюшной полости, сопровождается гипертермией, резким болевым синдромом, возможен сепсис;
- острая почечная недостаточность — развивается в результате нарушений в гепатобилиарной системе;
- гепатоцеллюлярная карцинома — озлокачествление (рак) при длительном течении заболевания.
Все осложнения являются опасными для жизни и требуют незамедлительного комплексного лечения, при отсутствии терапии наступит летальный исход.
Диагностические мероприятия
Диагноз «Декомпенсированный цирроз» выставляется на основании детализированного анамнеза, физикального осмотра и данных лабораторных и инструментальных обследований.
Консультативный прием
Диагностикой и дальнейшим лечением декомпенсированного цирроза занимается гепатолог, инфекционист или гастроэнтеролог. На первичной консультации врач акцентирует особое внимание на анамнезе жизни и заболевании пациента, детально осматривает больного, обязательно проводит пальпацию, перкуссию и аускультацию структур брюшной полости. После этого в целях подтверждения диагноза назначается ряд инструментальных и лабораторных исследований.
Источник https://www.alcoclinic.ru/poleznaja-informacija/alkogolniy-tcirroz-pecheni/
Источник https://probolezny.ru/cirroz-pecheni/
Источник https://ventri.clinic/service/gastroenterologiya/dekompensirovannyy-tsirroz/