Лечение атеросклероза лекарствами
 Причины и развитие атеросклероза
Причины и развитие атеросклероза
Главной причиной клинических проявлений облитерирующего атеросклероза является способность человека жить более 40 лет. Ранняя смертность в прежние века не позволяла диагностировать поражение артерий. Большинство заболеваний, приводящих к смерти или инвалидизации, так или иначе ассоциированы с атеросклерозом. Возрастной атеросклероз рано или поздно появляется у всех людей. Однако у ряда пациентов выявляется врожденная склонность к атеросклерозу — гиперлипедемия (наследственное повышение холестерина в крови).
Основные изменения при атеросклерозе развиваются в интиме (внутренней оболочке) артерий. Здесь начинают откладываться холестерин и жировые включения (липиды) — формируя желтоватые пятна на внутренней стенке сосуда. В последующем происходит образование атеросклеротической бляшки. На бляшках оседают тромбоциты и сгустки фибрина, соли кальция.
При обильном накоплении липидов и кальция происходит нарушение кровообращения в бляшках, омертвение которых обусловливает появление атером-полостей, заполненных распадающимися массами. Стенка артерии в области такой бляшки имеет каменную твердость, легко крошится. Крошкообразные массы отторгаются в просвет сосуда. Попадая с током крови в нижележащие кровеносные сосуды, кусочки раскрошившейся атеросклеротической бляшки могут стать причиной закупорки (эмболии) и привести к тромбозу артерий конечности с развитием гангрены (омертвения). Кроме этого, крупная бляшка приводит к значительному нарушению тока крови, что снижает доставку кислорода в ткани. При физической нагрузке мышцы, не получающие достаточного питания отказываются работать, возникает боль, которая исчезает только после отдыха. Крупная бляшка способствует развитию тромба в месте сужения сосуда, что может привести к острой ишемии и гангрене.
Медикаментозная терапия может быть направлена на причины болезни (этиотропное лечение), механизмы его развития (патогенетическое лечение), симптомы заболеваний (симптоматическая терапия) и профилактику осложнений. В лечении сосудистых пациентов должна применяться схема, затрагивающая все аспекты заболевания.
Этиотропное и патогенетическое лечение.
Облитерирующий атеросклероз. Лечение направлено на предупреждение развития атеросклеротических бляшек. Помимо диеты, применяются препараты снижающие повышенный уровень холестерина — статины. Их перечень достаточно обширен. В нашей практике применяются ловастатин, правастатин, симвастатин, флувастатин, аторвастатин, розувастатин. Статины обладают сосудистыми эффектами. На уровне сосудистой стенки они за счет уменьшения образования холестерина и липопротеидов низкой плотности, снижают включение холестерина в субинтиму сосудов, способствуют стабилизации уже существующих атеросклеротических бляшек за счет уменьшения липидного ядра, а следовательно, снижают риск разрыва бляшки и тромбообразования. Улучшение функционального состояния эндотелия сосудов на фоне терапии статинами связывают не только с их основным действием, но и с плейотропными эффектами. Прием статинов должен быть длительным.
Диабетическая макроангиопатия. Помимо терапии статинами, для улучшения состояния сосудистой стенки применяется препарат Vessel Due F, органический глиполисахарид, который способствует восстановлению эндотелия и снижает риск сосудистых тромбозов. Для лечения нейропатии у больных с диабетом используются витамины группы В (мильгамма), тиоктацид.
Облитерирующий тромбангиит (болезнь Бюргера) — воспалительное заболевание артерий. Для патогенетического лечения используются противовоспалительные препараты — гормоны надпочечников в ударных дозах (пульс-терапия). Чаце всего применяется метилпреднизолон (солу-медрол), коротким курсом. Целенаправленая пульс-терапия позволяет улучшить прогноз для пациентов с облитерирующим эндартериитом.
Препараты улучшающие кровоток и влияющие на коллатеральное кровообращение.
Простагландины (вазапростан, алпростан, иломедин). У этих препаратов отмечается сосудорасширяющий эффект на мелкие артериолы, что увеличивает объем протекающей через ткани крови. Иногда этот эффект позволяет купировать критическую ишемию и отсрочить развитие гангрены. Однако, без восстановления магистрального кровотока, эти препараты редко помогают сохранить конечность при развитии гангрены.
Препараты — спазмолитики. Современные данные о таких спазмалитиках, как папаверин, ношпа, никотиновая кислота свидетельствуют об их неэффективности и даже вредности для пациентов с облитерирующими заболеваниями. Расширяя крупные непораженные артерии, они вызывают обкрадывание в мелких сосудах и усугубляют артериальную недостаточность, поэтому должны быть исключены из арсенала сосудистых хирургов.
Пентоксифиллин (трентал, вазонит) до сих пор широко используются в отечественной клинической практике, хотя множество исследований показали их небольшую эффективность.
Циластозол (плетал) — препарат с доказанным эффектом при перемежающейся хромоте. Однако в Российской Федерации он не зарегистрирован.
Актовегин и солкосерил — популярные в отечественной практике препараты (депротеинизированные вытяжки из плазмы КРС) содержат набор витаминов и минералов, некоторых плазменных гормонов. К сожалению, их эффект не соответствует ожиданиям. В нашей практике эти препараты не используются.
Неоваскулген — новый генетический препарат, стимулирующий выработку в тканях эндотелиального фактора роста. По замыслу создателей должен стимулировать развитие коллатерального кровообращения. Наш небольшой опыт не подтверждает эффективности препарата у больных с критической ишемией на фоне болезни Бюргера. Высокая стоимость препарата не позволяет провести масштабные исследования этого вопроса.
Симптоматическая терапия.
Подразумевает уменьшение симптомов сосудистых заболеваний. Эффективное патогенетическое лечение способствует устранению симптоматики хронической артериальной недостаточности. При критической ишемии важным аспектом лечения является обезболивание. Для этих целей используются ненаркотические анальгетики (кеторол, баралгин, диклофенак). При невралгических болях назначается финлепсин и другие седативные средства. В сложных случаях возможно назначение наркотических анальгетиков (трамадол, промедол, морфин) или эпидуральной продленной анестезии.
Профилактика осложнений.
Основное осложнение, связанное с облитерирующими заболеваниями, это тромбоз артерии с развитием острой ишемии конечности. В настоящее время возможности современной терапии позволяют многократно снизить риск тромбоза. Наиболее эффективны препараты клопидогреля (плавикс, зилт, тромбостоп). Могут использоваться препараты аспирина (тромбоасс, кардиомагнил) в дозе не менее 100 мг в сутки, но они слабее. У пациентов с склонностью к венозным тромбозам и с мерцательной аритмией, для профилактики тромбоэмболии могут использоваться непрямые антикоагулянты (варфарин), прямые ингибиторы тромбина (продакса), низкомолекулярные гепарины (фраксипарин, клексан)

Высокий уровень холестерина в крови приводит к опасности развития атеросклеротических бляшек. Из-за закупорки сосудов атеросклеротическими бляшками развивается инфаркт миокарда, ишемический инсульт или гангрена конечностей.
Чем опасен высокий уровень холестерина?
Повышенный уровень холестерина приводит к риску развития ИБС и инфаркта миокарда, ишемического инсульта и гангрены конечностей!
Необходимо снижать концентрацию общего холестерина в крови: снижение концентрации общего холестерина в крови на 10% приводит к уменьшению смертности от заболеваний сердца на 20%. Малая физическая активность (гиподинамия), избыточное питание и курение оказывают плохое воздействие на уровень холестерина.
Физические упражнения и похудание уменьшают концентрацию холестерина и триглицеридов, тем самым позволяя предотвратить развитие атеросклероза.
Препараты для снижения уровня холестерина
Статины – это группа препаратов предназначенных для снижения снижение уровня холестерина в крови. Действие статинов основано на блокировании образования холестерина в печени, что снижает его уровень в крови, так как весь холестерин в организме вырабатывается именно там, а не поступает с пищей. Тот холестерин, что мы съедаем является только материалом для синтеза собственного.
- Розувастатин – Крестор (Розукард, Розулип, Тевастор)
Назначается пациентам с высоким риском развития инсульта и инфаркта. Прием Розувастатина зависит от уровня липидов в крови и составляет в стандартной дозировке от 5 до 10 мг в день.
Атеросклероз сосудов ног: лечение атеросклероза
Атеросклероз – одно из самых распространенных заболеваний сосудистой системы. При нем холестериновые бляшки перекрывают просветы артерий, а это влияет на кровоток, вплоть до его полной остановки на определенном участке. Эту болезнь чаще всего вспоминают в контексте инфарктов и инсультов – поражений артерий сердца и мозга. Однако широко распространен еще один вариант заболевания – атеросклероз сосудов нижних конечностей. Это не менее опасная патология, которая без лечения приводит к крайне тяжелым последствиям – тромбозу, гангрене, а иногда и летальному исходу. Как вовремя распознать проблему и справиться с ней, разбирался MedAboutMe.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Причины и симптомы облитерирующего атеросклероза
Поражение сосудов ног (или облитерирующий атеросклероз) является частным случаем системного атеросклероза и среди всех патологий периферических артерий занимает первое место. По статистике, от таких проблем страдает около 200 миллионов людей во всем мире. Болезнь является хронической и может длительное время развиваться без симптомов.
American Heart Association совместно с American College of Cardiology в 2018 году выпустили рекомендации по лечению и выявлению атеросклероза периферических артерий, где указали, в частности, факторы риска по развитию болезни. Среди них:
- Пожилой возраст. Чаще всего диагноз ставится пациентам старше 50 лет, после 65 лет риск возрастает еще больше.
- Курение. Фактор настолько существенный, что может провоцировать болезнь у пациентов до 50 лет.
- Высокий уровень холестерина, в том числе вызванный неправильным питанием, рационом с обилием животных жиров.
- Артериальная гипертензия.
- Сахарный диабет.
- Наследственная предрасположенность.
- Атеросклероз в других артериях, например, ишемическая болезнь сердца, поражение сонной артерии, почечных сосудов и прочих.
Кроме этого, болезнь начинает прогрессировать быстрее, если человек имеет лишний вес и страдает от гиподинамии – недостатка двигательной активности.
Первый признак поражения сосудов ног – перемежающаяся хромота. Боль появляется при длительной ходьбе и сопровождается онемением, покалыванием и другим дискомфортом. После остановки симптомы исчезают. Со временем признаки усугубляются, боли появляются при меньших нагрузках, а после и в состоянии покоя.
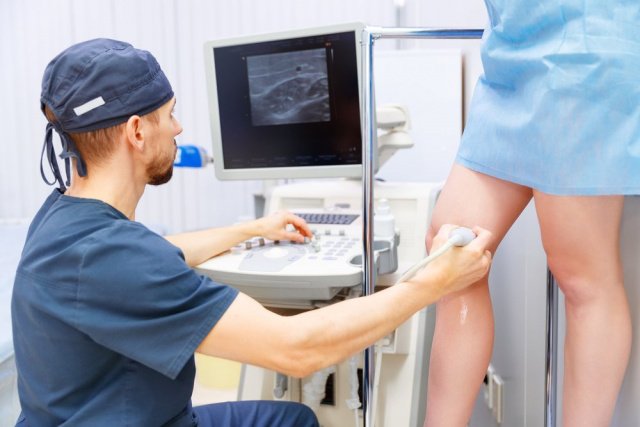
Диагностика артерий нижних конечностей
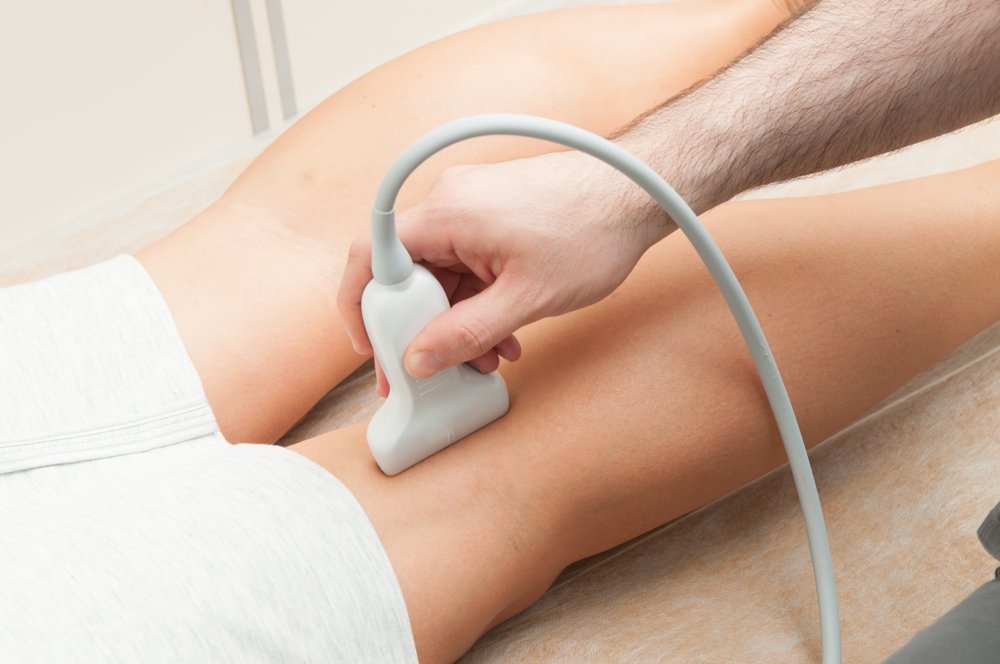
Если атеросклероз сосудов нижних конечностей беспокоит пациента уже давно, врач может поставить предварительный диагноз при осмотре. Пораженная нога бледнее на вид и холоднее на ощупь, кроме того часто на коже появляются небольшие язвочки, а ранки заживают очень плохо.
Для подтверждения диагноза человек проходит обследования:
- УЗИ сосудов нижних конечностей.
- Измерение артериального давления и сравнение пульсации артерий на руках и ногах.
- Липидограмма – анализ крови на уровень холестерина и триглицеридов в крови.
- МРТ, если диагноз требуется уточнить.
Поскольку поражение артерий ног часто является лишь одним из проявлений атеросклероза, пациент направляется и на другие обследования. В частности, ему нужна консультация кардиолога и проверка на ишемическую болезнь сердца. Также важно обследовать сосуды головного мозга.
Образ жизни при атеросклерозе сосудов нижних конечностей
Как и в случае с другими заболеваниями сердечно-сосудистой системы, важной частью лечения при поражении сосудов ног является изменение образа жизни. Прежде всего, это касается вредных привычек – человек с облитерирующим атеросклерозом должен бросить курить, при этом по новым стандартам профилактики речь идет и о пассивном курении. Поэтому родственникам больного желательно также избавиться от этой привычки. Кроме этого, следует уменьшить потребление алкоголя и откорректировать диету, сократив в рационе количество соли и животных жиров.
Руководство American Heart Association и American College of Cardiology за 2018 год уделяет особое внимание физической активности, называя упражнения краеугольным камнем контроля над атеросклерозом нижних конечностей. При этом отмечается, что наиболее эффективным решением будут занятия под наблюдением врача, по специально разработанной программе. Кроме этого, улучшить кровоток помогут следующие виды физической активности:
- Ходьба.
- Плаванье.
- Езда на велосипеде или занятия на велотренажере.
Также в обновленное руководство для лечения атеросклероза периферических артерий внесена новая рекомендация – вакцинация против гриппа. Связано это с тем, что грипп может давать осложнения на сердце, повышает риск инфаркта.
Улучшить состояние сосудов ног поможет снижение веса до нормы – корректировка питания и умеренные физические нагрузки помогут сделать это безопасно. Резкое похудение нежелательно.
Больным нужно обратить внимание и на сопутствующие заболевания. Диабетикам важно держать под контролем уровень сахара в крови, а гипертоникам – избегать слишком высокого давления.
Статины в лечении атеросклероза
Образ жизни является ключевым в успешном лечении атеросклероза, но без медикаментов таким пациентам также не обойтись. Исследования последних лет говорят о важности статинов для таких больных. И хотя применение этих лекарств часто окружено разными страхами, их негативное влияние на здоровье не доказано, а вот польза очевидна.
Так, 15-летнее исследование, проведенное Intermountain Medical Center, доказывает, что назначение таких препаратов не просто желательно, но и необходимо, причем в высоких дозах. По полученным данным, которые ученые обнародовали в 2019 году, у людей с атеросклерозом нижних конечностей частота сердечных приступов снизилась с 23,5% до 18,9% при применении стандартных доз статинов и до 14,3% при применении статинов в высоких дозах. Исследование длилось с 1999 по 2013 год, всего в нем участвовало 4333 пациента.
О необходимости непрерывного лечения этими медикаментами также говорят врачи из Bern University Hospital, которые представили результаты своей работы на European Society of Cardiology Congress 2019. По их данным, уровень смертности у пациентов, не принимающих статины и прекративших их прием, одинаков – 33%. У пациентов, которые регулярно пили лекарства на протяжении 50 месяцев, этот показатель снизился до 20%. Но самые плохие результаты были у тех, кто снизил дозировку – 43% смертности. А вот больные, принимающие высокие дозы статинов, были наиболее защищены – риск составил всего 10%.
Хирургическое лечение атеросклероза
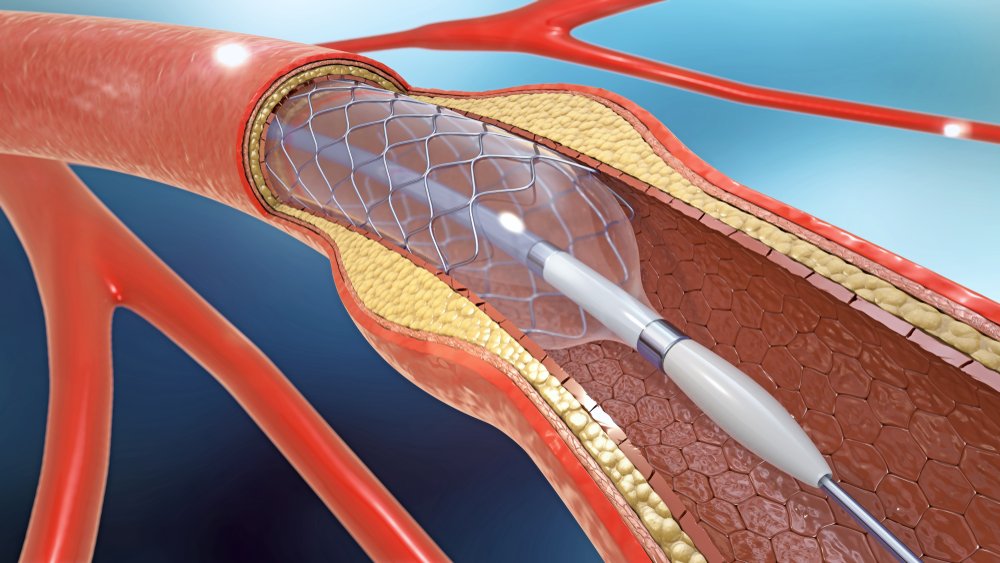
В тяжелых случаях атеросклероза нижних конечностей пациенту назначается операция. Так, если холестериновая бляшка перекрывает кровоток на 70%, это может привести к некрозу тканей и гангрене. К тому же увеличивается тромбообразование, кровяные сгустки могут разноситься по всей сосудистой системе, перекрывать артерии сердца или мозга, вызывая тем самым инфаркт и инсульт.
Наиболее популярным хирургическим вмешательством при лечении сосудов сегодня является малоинвазивная операция под названием ангиопластика. Через прокол в артерии к пораженному участку подводится катетер с баллончиком на конце. Далее баллончик раздувается, тем самым расширяя артерию, после чего для закрепления результата здесь устанавливается стент – гибкий каркас, не дающий сосуду снова сжаться. Операция проходит под местной анестезией, безопасна и доступна даже для очень пожилых людей.
Другой вариант – это шунтирование. Он более сложный и предполагает открытую операцию на сосудах. В этом случае в обход пораженного участка ставится шунт, по которому в дальнейшем и проходит кровь. В качестве такого шунта может использоваться часть вены пациента или же искусственный протез. Шунтирование проводится в крайних случаях, когда ангиопластика невозможна из-за сильного поражения сосудов атеросклерозом.
Облитерирующий атеросклероз
Облитерирующий атеросклероз – это окклюзионно-стенотическое поражение артерий нижних конечностей, приводящее к недостаточности кровообращения различной степени выраженности. Облитерирующий атеросклероз проявляется зябкостью, онемением стоп, перемежающейся хромотой, болью, трофическими нарушениями. Основу диагностики облитерирующего атеросклероза составляет периферическая ангиография, ультразвуковое исследование артерий, МРА и МСКТ-ангиография. Консервативное лечение облитерирующего атеросклероза проводится анальгетиками, спазмолитиками, антиагрегантами. Хирургические методы включают протезирование, эндартерэктомию, тромбоэмболэктомию, баллонную ангиопластику, шунтирование.
Общие сведения
Облитерирующий атеросклероз — хроническое заболевание периферических артерий, характеризующееся их окклюзионным поражением и вызывающее ишемию нижних конечностей. В кардиологии и сосудистой хирургии облитерирующий атеросклероз рассматривается как ведущая клиническая форма атеросклероза (третья по частоте после ИБС и хронической ишемии головного мозга). Облитерирующий атеросклероз нижних конечностей встречается в 3-5% случаев, преимущественно у мужчин старше 40 лет. Окклюзионно-стенотическое поражение чаще затрагивает крупные сосуды (аорту, подвздошные артерии) или артерии среднего калибра (подколенные, большеберцовые, бедренные). При облитерирующем атеросклерозе артерий верхних конечностей обычно поражается подключичная артерия.

Причины
Облитерирующий атеросклероз представляет собой проявление системного атеросклероза, поэтому его возникновение связано с теми же этиологическими и патогенетическими механизмами, которые вызывают атеросклеротические процессы любой другой локализации.
Согласно современным представлениям, атеросклеротическому поражению сосудов способствуют дислипидемия, изменение состояния сосудистой стенки, нарушение функционирования рецепторного аппарата, наследственный (генетический) фактор. Основные патологические изменения при облитерирующем атеросклерозе затрагивают интиму артерий. Вокруг очагов липоидоза разрастается и созревает соединительная ткань, что сопровождается образованием фиброзных бляшек, наслоением на них тромбоцитов и сгустков фибрина.
При нарушении кровообращения и некрозе бляшек образуются полости, заполненные тканевым детритом и атероматозными массами. Последние, отторгаясь в просвет артерии, могут попадать в дистальное кровяное русло, вызывая эмболии сосудов. Отложение солей кальция в измененных фиброзных бляшках довершает облитерирующее поражение сосудов, приводя к их непроходимости. Стенозирование артерий более чем на 70% от нормального диаметра приводят к изменению характера и скоростных показателей кровотока.
Факторами, предрасполагающими к возникновению облитерирующего атеросклероза, служат курение, употребление алкоголя, повышенный уровень холестерина крови, наследственная предрасположенность, недостаточная физическая активность, нервные перегрузки, климакс. Облитерирующий атеросклероз чаще развивается на фоне имеющихся сопутствующих заболеваний — артериальной гипертонии, сахарного диабета (диабетическая макроангиопатия), ожирения, гипотиреоза, туберкулеза, ревматизма. Местные факторы, способствующие окклюзионно-стенотическому поражению артерий, включают ранее перенесенные отморожения, травмы ног. Практически у всех больных с облитерирующим атеросклерозом обнаруживается атеросклероз сосудов сердца и головного мозга.
Классификация
В течении облитерирующего атеросклероза нижних конечностей, выделяют 4 стадии:
- 1 – безболевая ходьба возможна на расстояние более 1000 м. Боли возникают только при тяжелой физической нагрузке.
- 2а — безболевая ходьба на расстояние 250-1000 м.
- 2б — безболевая ходьба на расстояние 50-250 м.
- 3 – стадия критической ишемии. Дистанция безболевой ходьбы составляет менее 50 м. Боли также возникают в покое и по ночам.
- 4 – стадия трофических расстройств. На пяточных областях и на пальцах появляются участки некрозов, которые в дальнейшем могут вызвать гангрену конечности.
С учетом локализации окклюзионно-стенотического процесса различают: облитерирующий атеросклероз аорто-подвздошного сегмента, бедренно-подколенного сегмента, подколенно-берцового сегмента, многоэтажное поражение артерий. По характеру поражения выделяют стеноз и окклюзию.
По распространенности облитерирующего атеросклероза бедренных и подколенных артерий различают V типов окклюзионно-стенотического поражения:
- I – ограниченная (сегментарная) окклюзия;
- II – распространенное поражение поверхностной бедренной артерии;
- III – распространенная окклюзия поверхностной бедренной и подколенной артерий; область трифуркации подколенной артерии проходима;
- IV – полная облитерация поверхностной бедренной и подколенной артерии, облитерация развилки подколенной артерии; проходимость глубокой бедренной артерии не нарушена;
- V — окклюзионно-стенотическое поражение бедренно-подколенного сегмента и глубокой артерии бедра.
Варианты окклюзионно-стенотического поражения подколенно-берцового сегмента при облитерирующем атеросклерозе представлены III типами:
- I — облитерация подколенной артерии в дистальной части и берцовых артерий в начальных отделах; проходимость 1, 2 или 3 артерий голени сохранна;
- II — облитерация артерий голени; дистальная часть подколенной и берцовые артерии проходимы;
- III — облитерация подколенной и берцовых артерий; отдельные сегменты артерий голени и стопы проходимы.
Симптомы облитерирующего атеросклероза
Долгое время облитерирующий атеросклероз протекает бессимптомно. В некоторых случаях его первым клиническим проявлением становится остро развившийся тромбоз или эмболия. Однако обычно окклюзионно-стенотическое поражение артерий конечностей развивается постепенно. К начальным проявлениям облитерирующего атеросклероза относят зябкость и онемение в стопах, повышенную чувствительностью ног к холоду, «ползание мурашек», жжение кожи. Вскоре появляются боли в икроножных мышцах при ходьбе на длинные дистанции, что свидетельствует о сужении сосудов и снижении кровенаполнения тканей. После кратковременной остановки или отдыха боли стихают, позволяя больному возобновить движение.
Перемежающаяся хромота или синдром периферической ишемии – наиболее постоянный и ранний признак облитерирующего атеросклероза. Вначале боли вынуждают пациента останавливаться только при ходьбе на значительные дистанции (1000 м и более), а затем все чаще, через каждые 100-50 м. Усиление перемежающейся хромоты отмечается при подъеме в гору или лестницу. При синдроме Лериша – атеросклеротических изменениях аорто-подвздошного сегмента боль локализуется в мышцах ягодиц, бедер, поясничной области. У 50 % больных окклюзия аорто-подвздошного сегмента проявляется импотенцией.
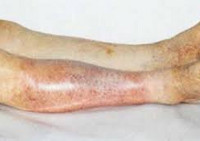
Ишемия тканей при облитерирующем атеросклерозе сопровождается изменением окраски кожи нижних конечностей: вначале заболевания кожа становится бледной или цвета слоновой кости; в поздних стадиях облитерирующего атеросклероза стопы и пальцы приобретают багрово-синюшную окраску. Отмечается атрофия подкожной клетчатки, выпадение волос на голени и бедрах, гиперкератоз, гипертрофия и слоистость ногтевых пластин. Признаками угрожающей гангрены служит появление незаживающих трофических язв в области нижней трети голени или стопы. Малейшие повреждения (ушибы, царапины, потертости, мозоли) ишемизированной конечности могут повлечь за собой развитие некрозов кожи и гангрены.
В целом, сценарий течения облитерирующего атеросклероза может развиваться по трем вариантам. При острой форме облитерирующего атеросклероза (14%) быстро нарастает обтурация участка артерии, бурно и стремительно развиваются трофические нарушения вплоть до гангрены. Больные нуждаются в срочной госпитализации и ампутации конечности. Приблизительно у 44% пациентов клиника облитерирующего атеросклероза развивается подостро и протекает с рецидивирующими сезонными обострениями. В этом случае проводится курсовое стационарное и поликлиническое лечение, которое позволяет замедлить прогрессирование облитерирующего атеросклероза. Относительно благоприятно протекает хроническая форма облитерирующего атеросклероза (42%): за счет хорошо сохранной проходимости магистральных сосудов и развитой коллатеральной сети длительно отсутствуют трофические нарушения. При данном клиническом варианте амбулаторное лечение дает хороший терапевтический эффект.
Диагностика
В алгоритм диагностического обследования пациента с подозрением на облитерирующий атеросклероз входит консультация сосудистого хирурга, определение пульсации артерий конечностей, измерение АД с вычислением лодыжечно-плечевого индекса, УЗДГ (дуплексное сканирование) периферических артерий, периферическая артериография, МСКТ-ангиография и МР-ангиография.
При облитерирующем атеросклерозе пульсация ниже места окклюзии ослаблена или отсутствует, над стенозированными артериями выслушивается систолический шум. Пораженная конечность обычно холодная на ощупь, бледнее противоположной, с выраженными признаками мышечной атрофии, в тяжелых случаях – с трофическими нарушениями.
УЗДГ и ДС позволяет определить проходимость артерий и уровень окклюзии, оценить степень кровоснабжения в дистальных отделах пораженной конечности. С помощью периферической ангиографии при облитерирующем атеросклерозе устанавливается протяженность и степень окклюзионно-стенотического поражения, характер развития коллатерального кровообращения, состояние дистального артериального русла. Томографическое исследование в сосудистом режиме (МСКТ- или МР-ангиография) подтверждают результаты рентгеноконтрастной ангиографии.
Дифференциальная диагностика облитерирующего атеросклероза проводится с облитерирующим эндартериитом, облитерирующим тромбангиитом, болезнью и синдромом Рейно, невритом седалищного нерва, склерозом Монкеберга.
Лечение облитерирующего атеросклероза
При выборе методов лечения облитерирующего атеросклероза руководствуются распространенностью, стадией и характером течения заболевания. При этом может применяться медикаментозное, физиотерапевтическое, санаторное, а также ангиохирургическое лечение.
Для торможения прогрессирования атеросклеротических изменений артерий необходимо устранение факторов риска — коррекция артериальной гипертензии, нарушений углеводного и липидного обмена, отказ от курения. От соблюдения данных мер во многом зависит эффективность сосудистой терапии облитерирующего атеросклероза.
Консервативная терапия
Медикаментозное лечение облитерирующего атеросклероза проводится препаратами, уменьшающими агрегацию эритроцитов (инфузии реополиглюкина, декстрана, пентоксифиллина), антитромботическими препаратами (ацетилсалициловая к-та), спазмолитиками (папаверин, ксантинола никотинат, дротаверин), витаминами. Для купирования болевого синдрома используются анальгетики, паранефральные и паравертебральные блокады. При острой окклюзии (тромбозе или эмболии) показано введение антикоагулянтов (подкожное и внутривенное введение гепарина) и тромболитиков (внутривенное введение стрептокиназы, урокиназы).
Из немедикаментозных методов в лечении облитерирующего атеросклероза находит применение:
- гипербарическая оксигенация;
- физиотерапевтические (электрофорез, УВЧ, магнитотерапия, интерференцтерапия);
- бальнеологические процедуры (сероводородные, хвойные, радоновые, жемчужные ванны; грязевые аппликации);
- озонотерапия,
- ВЛОК.
При образовании трофических язв проводятся перевязки с препаратами местного действия, лазерная обработка, по показаниям — кожно-пластическое закрытие дефекта.
Хирургическое лечение
Хирургическое лечение облитерирующего атеросклероза 2-3 стадии может проводиться путем эндоваскулярных или открытых вмешательств. К методам реваскуляризации нижних конечностей следует отнести:
- дилатацию/стентирование пораженных артерий,
- эндартерэктомию,
- тромбоэмболэктомию,
- шунтирующие операции (аорто-бедренное, аорто-подвздошно-бедренное, подвздошно-бедренное, бедренно-бедренное, подмышечно-бедренное, подключично-бедренное, бедренно-берцовое, бедренно-подколенное, подколенно-стопное шунтирование),
- протезирование (замещение) пораженного сосуда синтетическим протезом или аутовеной,
- профундопластику,
- артериализацию вен стопы.
Паллиативные вмешательства при облитерирующем атеросклерозе проводятся при невозможности радикального хирургического лечения и направлены на усиление коллатерального кровообращения в пораженной конечности. В их число входят поясничная симпатэктомия, реваскуляризирующая остеотрепанация, периартериальная симпатэктомия и др. При 4 стадии облитерирующего атеросклероза наиболее часто показана ампутация конечности до оптимального уровня, учитывающего границы ишемических расстройств.
Прогноз и профилактика
Облитерирующий атеросклероз – серьезное заболевание, занимающее 3-е место в структуре смертности от сердечно-сосудистой патологии. При облитерирующем атеросклерозе велика опасность развития гангрены, требующей выполнения высокой ампутации конечности. Прогноз облитерирующего заболевания конечностей во многом определяется наличием других форм атеросклероза – церебрального, коронарного. Течение облитерирующего атеросклероза, как правило, неблагоприятно у лиц с сахарным диабетом.
Общие меры профилактики включают устранение факторов риска атеросклероза (гиперхолестеринемии, ожирения, курения, гиподинамии и др.). Чрезвычайно важно предупреждение травм стопы, гигиенический и профилактический уход за ногами, ношение удобной обуви. Систематические курсы консервативной терапии облитерирующего атеросклероза, а также своевременно проведенная реконструктивная операция позволяют сохранить конечность и заметно повысить качество жизни больных.
Источник https://angioclinic.ru/info/statyi/lechenie-ateroskleroza-i-kriticheskoy-ishemii-lekarstvami/
Источник https://medaboutme.ru/articles/ateroskleroz_sosudov_nog_lechenie_ateroskleroza/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_cardiology/arteriosclerosis-obliterans