Рак мочевого пузыря у женщин

По статистике рак мочевого пузыря (РМП) чаще всего встречаются у мужчин. Но у женщин он зачастую протекает более агрессивно, отличаются более плохим прогнозом. Если болезнь диагностирована своевременно, можно добиться ремиссии. При запущенном раке паллиативное лечение помогает уменьшить симптомы, увеличить продолжительность жизни.
- РМП может быть диагностирован в любом возрасте.
- Главный фактор риска – курение.
- Чаще всего первые признаки рака мочевого пузыря у женщин напоминают симптомы цистита.
- Этот тип рака отличается высокой частотой рецидивов – 50–80%.
Ищете хорошего врача, который занимается лечением рака мочевого пузыря? Мы подскажем, в какую клинику обратиться. Свяжитесь с нашим специалистом:8 (495) 215-50-60
Причины рака мочевого пузыря у женщин
Как мы уже упомянули выше, главный фактор риска – курение. Оно повышает вероятность заболевания в 4–7 раз. Отсюда самая важная мера профилактики: если вы страдаете этой вредной привычкой, с ней нужно как можно быстрее расстаться. Другие факторы риска:
- Некоторые вредные химикаты Риски повышены у женщин, которые работают в текстильной, кожевенной, резиновой, красильной, печатной и лакокрасочной промышленности.
- Хронические инфекции мочевого пузыря
- Неврологические расстройства Если у женщины парализована нижняя часть тела, ее мочевой пузырь хуже опорожняется, в нем застаивается моча и размножаются микроорганизмы. Хроническое воспаление повышает риск рака.
- Наследственные заболевания, в частности, синдром Линча (наследственный неполипозный колоректальный рак).
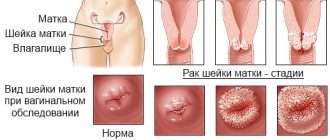
Стадии рака мочевого пузыря у женщин
Стадия показывает, насколько сильно злокачественная опухоль выросла и распространилась в организме:
- Стадия 0 – «рак на месте». Такая опухоль находится в верхнем слое слизистой оболочки и не прорастает глубоко в стенку органа.
- СтадияI Опухоль проросла глубже, но все еще не распространяется на мышечный слой стенки.
- СтадияII Опухоль проросла в мышечный слой, но не распространяется в жировую клетчатку, окружающую мочевой пузырь.
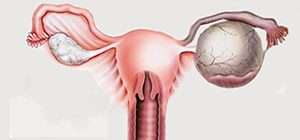
- СтадияIII Опухоль проросла в жировую клетчатку, может распространяться в матку, регионарные лимфатические узлы.
- СтадияIV Опухолевые клетки распространились в стенки таза и живота, лимфоузлы за пределами таза, либо имеются отдаленные метастазы.
Как проявляется рак мочевого пузыря у женщин?
Чаще всего первые симптомы рака мочевого пузыря у женщин связаны с кровотечением – в моче появляется примесь крови или кровяные сгустки. Многие больные долго не обращаются к врачу, считая, что это проявление цистита, лечатся домашними средствами. Специалисты считают, что именно из-за этого у женщин заболевание диагностируется на более поздней стадии и протекает более агрессивно по сравнению с мужчинами.
Другие возможные симптомы:
- Учащенные мочеиспускания, сопровождающиеся болью и жжением.
- Частые позывы, особенно по ночам.
- Затрудненные мочеиспускания.
- Боль в пояснице на одной стороне.
Какие симптомы рака мочевого пузыря у женщин однозначно указывают на заболевание? Увы, ответа на этот вопрос нет. Все проявления неспецифичны и намного чаще встречаются при других заболеваниях. Если они сильные и долго не проходят, нужно посетить врача и пройти обследование.
Диагностика рака мочевого пузыря у женщин
Обследование может включать следующие исследования и анализы:
- Цитологический анализ мочи при раке мочевого пузыря у женщин помогает выявить опухолевые клетки.
- Цистоскопия – эндоскопическое исследование, во время которого через мочеиспускательный канал вводят специальный инструмент с видеокамерой – цистоскоп – и осматривают слизистую оболочку.
- Биопсия может быть проведена во время цистоскопии. Врач удаляет фрагмент патологически измененной ткани и отправляет в лабораторию для цитологического, гистологического, молекулярно-генетического исследования.
- КТ и МРТ помогают оценить размеры, расположение, количество очагов, проверить, распространилась ли опухолевая ткань в соседние органы.
- ПЭТ-сканирование применяют для поиска метастазов. В организм вводят радиофармпрепарат, который накапливается в опухолевых клетках. Благодаря ему метастазы контрастируются на снимках, выполненных с помощью специального аппарата.
- УЗИ чаще всего применяют для оценки состояния почек и мочеточников.
Современные методы лечения
Лечение рака мочевого пузыря у женщин может предусматривать хирургическое удаление опухоли, курсы химиотерапии и лучевой терапии, иммунотерапию. Врач выбирает подходящие методы, учитывая стадию рака, общее состояние пациентки, ее возраст и сопутствующие заболевания.
Хирургическое лечение
При небольших поверхностных опухолях можно прибегнуть к трансуретральной резекции мочевого пузыря. Это вмешательство не требует разреза, оно проводится через мочеиспускательный канал. Врач вводит резектоскоп – инструмент со специальной петлей на конце, и удаляет рак. Для того чтобы полностью уничтожить опухоль, место, с которого она была удалена, прижигают электрокоагулятором или лазером.

В большинстве случаев приходится прибегать к удалению мочевого пузыря и близлежащих лимфатических узлов. Удаление мочевого пузыря называется цистэктомией. Она может быть частичной, если опухоль небольшая и находится в одном месте. Чаще всего приходится прибегать к радикальной цистэктомии. Полностью удаляют мочевой пузырь, регионарные лимфоузлы. Нередко у женщин приходится удалять матку с шейкой и придатками, часть влагалища. После радикальной цистэктомии проводят реконструктивно-пластическую операцию, чтобы обеспечить отток мочи.
Химиопрепараты
Химиотерапия при раке мочевого пузыря у женщин бывает системной и внутрипузырной. В первом случае препараты вводят внутривенно, во втором – прямо в мочевой пузырь. Внутрипузырная терапия подходит при раке на ранней стадии. Химиотерапию назначают с разными целями:
- До операции, чтобы уменьшить размеры опухоли – неоадъювантная химиотерапия.
- После операции, чтобы снизить риск рецидива – адъювантная химиотерапия.
- Вместе с лучевой терапией, чтобы повысить ее эффективность.
- При распространенном раке – в качестве основного метода лечения, чтобы уменьшить симптомы и продлить жизнь женщины.
Лучевая терапия
Лучевая терапия помогает решать следующие задачи:
- Уничтожить оставшиеся раковые клетки после трансуретральной резекции.
- На ранней стадии, если не может быть выполнено хирургическое вмешательство.
- Для борьбы с болью и другими симптомами, вызванными опухолью.
Иммунотерапия
Существуют методы лечения, которые помогают бороться с раком мочевого пузыря, активируя иммунный ответ против опухолевых клеток:
- Вакцина БЦЖ внутрипузырно индуцирует иммунный ответ. Иногда ее применяют после трансуретральной резекции.
- Интерферон внутрипузырно иногда применяют вместе с БЦЖ для усиления эффекта.
- Моноклональные антитела из группы ингибиторов контрольных точек – современная разновидность иммунопрепаратов. Они блокируют молекулы, которые мешают иммунной системе атаковать опухоль. Ингибиторы контрольных точек, как правило, применяют при опухолях, которые рецидивируют после курса химиотерапии.
Прогноз: сколько живут женщины, страдающие раком мочевого пузыря?
Шансы остаться в живых в течение пяти лет с момента, когда установлен диагноз, зависят от стадии опухоли:
Куда обращаться за помощью?
Прогноз при раке мочевого пузыря напрямую зависит от того, насколько рано начато лечение. Специалисты Центра Комплексной Медицины помогут быстро найти хорошую клинику и врача. Мы сотрудничаем с лучшими онкологическими центрами:
Рак мочевого пузыря — симптомы и лечение
Что такое рак мочевого пузыря? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лелявина Кирилла Борисовича, уролога со стажем в 30 лет.
Над статьей доктора Лелявина Кирилла Борисовича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Рак мочевого пузыря (РМП) — заболевание, при котором в тканях мочевого пузыря образуются злокачественные клетки.
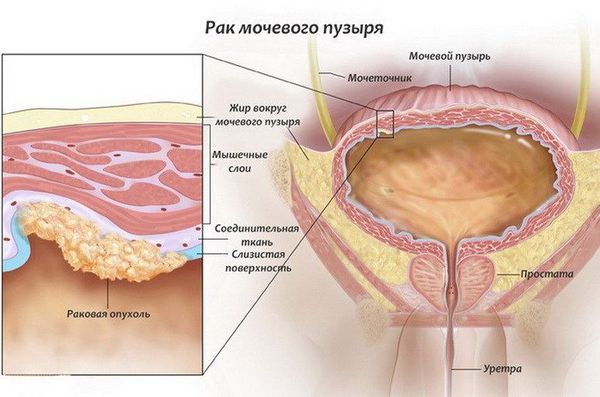
Анатомия и физиология мочевого пузыря
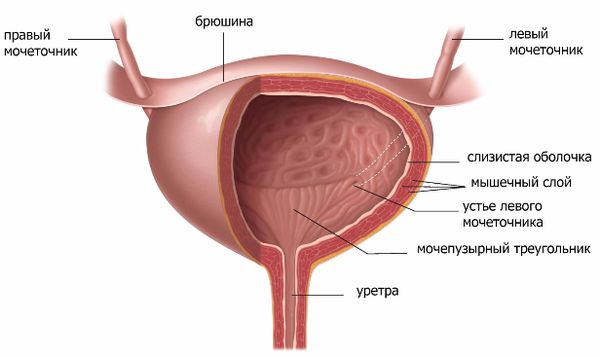
Мочевой пузырь — это непарный полый орган выделительной системы. Он расположен в нижней части живота и выполняет резервуарную функцию. В него по мочеточникам из почек поступает моча. Изнутри полость этого органа выстилает особый тип эпителия — уротелий.
Распространённость рака мочевого пузыря
Согласно мировой статистике, каждый год появляется более 430 тысяч новых случаев заболевания (около 330 тысяч мужчин и примерно 99 тысяч женщин), и эта цифра продолжает расти [7] . В России рак мочевого пузыря занимает третье место среди других онкоурологических заболеваний после рака предстательной железы у мужчин и рака почки у женщин (26,2 % случаев от всех злокачественных новообразований мочеполовой системы) [1] . В 2016 году в нашей стране было впервые зарегистрировано максимальное количество случаев заболевания — более 16 тысяч, из них 12 тысяч у мужчин и 3 тысячи у женщин [1] . В структуре онкологической заболеваемости на долю рака мочевого пузыря в 2016 году приходилось 4,6 % [1] .
В США, где за год выявляется от 57 до 60 тысяч новых случаев РМП и ежегодно умирают 12,5 тысяч больных, эта патология занимает пятое место среди всех злокачественных новообразований, четвёртую позицию по частоте опухолей среди мужчин и девятую среди женского населения [7] . Американское онкологическое общество (ACS) в 2018 году в США прогнозирует регистрацию новых случаев рака мочевого пузыря более чем у 81 тысячи человек, из них 62 тысячи мужчин и 18 тысяч женщин [7] .
Это заболевание также является серьёзной проблемой для стран Европейского союза. Так, в 2012 году там было выявлено 124 тысячи новых случаев, более 50 тысяч человек умерло. Стандартизованный показатель заболеваемости составил 19,1 у мужчин и 4,0 у женщин, а общие затраты на лечение составили 4,9 млрд евро [4] . Самые высокие показатели заболеваемости среди стран ЕС были зарегистрированы в Бельгии (31 у мужчин и 6,2 у женщин), а самые низкие в Финляндии (18,1 у мужчин и 4,3 у женщин). По прогнозам к 2030 году количество заболевших РМП может увеличиться до 219 тысяч.
Факторы риска рака мочевого пузыря
К предрасполагающим факторам относятся [2] [4] :
- . Это самый важный известный фактор риска рака мочевого пузыря. У курильщиков злокачественные опухоли мочевого пузыря развиваются в 4-7 раз чаще, в отличие от некурящих [9] .
- Возраст. Шансы диагностировать рак мочевого пузыря увеличиваются с возрастом. 90 % людей с этим заболеванием старше 55 лет, а средний возраст людей с этим диагнозом — 73 года.
- Пол. У мужчин в 3-4 раза чаще развивается РМП, чем у женщин, но для женщин заболевание чаще становится смертельным [10] .
- Раса. Показатели заболеваемости у белых мужчин в два раза выше, чем у чернокожих, и в восемь раз выше, чем у индейцев. Чернокожие вдвое чаще погибают от этого заболевания [11] .
- Химические вещества. Некоторые промышленные и природные химические вещества, а также употребление хлорированной воды и содержащегося в воде мышьяка могут увеличить риск развития рака мочевого пузыря.
- Лекарственные препараты. Фенацетинсодержащие анальгетики повышают риск заболевания РМП в 2,0-6,5 раза при их постоянном применении [12] .
- Хронические заболевания мочевого пузыря. Камни, инфекции мочевого пузыря, а также использование катетеров у парализованных людей могут увеличить риск развития рака мочевого пузыря.
- Водный режим. Исследования показывают противоречивые результаты: потребление большого количества жидкости, по-видимому, является фактором риска рака мочевого пузыря у мужчин и жителей Америки в Европе, но снижает вероятность развития этой патологии у жителей Азии [7][13] .
- Циклофосфамид (Cytoxan, Clafen, Neosar). Люди, перенёсшие химиотерапию циклофосфамидом, имеют более высокий риск развития рака мочевого пузыря [14] .
- Шистосомоз. Люди с некоторыми формами этой паразитарной болезни, которая встречается в некоторых частях Африки, Южной Америки, Юго-Восточной Азии и на Ближнем Востоке, с большей вероятностью имеют риск развития плоскоклеточного рака мочевого пузыря [15] .
- Синдром Линча. Люди с синдромом Линча (ранее называемым наследственным неполипозным колоректальным раком, или HNPCC), могут иметь повышенный риск развития рака мочевого пузыря.
- Высококалорийное питание[7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы рака мочевого пузыря
Злокачественные опухоли мочевого пузыря, как правило, сопровождаются отчётливой клинической симптоматикой. Однако иногда у людей с раком мочевого пузыря нет каких-либо изменений (бессимптомное течение) или причиной симптома может быть другое заболевание, которое не является раком [2] .
Симптомы рака мочевого пузыря:
- кровь в моче (гематурия);
- частое и болезненное мочеиспускание;
- никтурия (частые ночные мочеиспускания);
- односторонние боли в пояснице;
- необъяснимая потеря аппетита и веса.
Симптомы рака мочевого пузыря у мужчин и женщин схожи. Как правило, первым признаком, позволяющим заподозрить заболевание, становится кровь в моче (встречается у 92 % больных с опухолями мочевого пузыря). Иногда в моче содержится небольшое незаметное количество крови (микроскопическая гематурия), которое можно определить только с помощью анализа мочи. Со временем емкость мочевого пузыря уменьшается, мочеиспускание становится более частым и болезненным, а гематурия — интенсивнее и продолжительнее. Появляется анемия [6] .
Общий анализ мочи не используют для специфического диагноза рака мочевого пузыря, поскольку содержание крови в моче может быть признаком других, нераковых заболеваний, например инфекции или мочекаменной болезни.
В некоторых случаях появление первых симптомов рака мочевого пузыря становится признаком того, что раковые клетки уже распространились на другой орган. Тогда по симптоматике можно определить, куда именно распространилась опухоль: если на лёгкие, признаком может быть кашель или одышка, если в печень — боли в животе или желтуха, в кости — боли в костях или переломы.
Ведущими симптомами рака мочевого пузыря являются макрогематурия (кровь в моче, видимая невооружённым глазом) и дизурические расстройства ( нарушение мочеиспускания: рези, боли и др.) . Выраженность клинических проявлений определяется стадией заболевания.
Патогенез рака мочевого пузыря
Рак мочевого пузыря — генетически детерминированное заболевание. Превращение нормальной клетки в злокачественную — многостадийный и последовательный процесс. Он осуществляется при накоплении в геноме клетки достаточного количества повреждений в генах, которые контролируют клеточную пролиферацию ( размножение) , дифференцировку ( обретение клеткой отличительных черт для исполнения в многоклеточном организме предназначенных ей функции) , морфогенетические реакции и апоптоз (запрограммированную гибель клеток). При этом повреждаются не только отдельные составляющие регуляторных сетей, но и ключевые перекрёстные звенья нескольких сигнальных путей.
В результате накопления мутаций происходит нарушение нормального синтеза белков — белковый спектр опухоли значительно отличается от белкового спектра нормальной ткани. Злокачественный фенотип опухоли в конечном счёте определяется качественным и количественным изменением профиля белковых молекул, вовлечённых в канцерогенез [17] .
Классификация и стадии развития рака мочевого пузыря
В Международной классификации болезней (МКБ-10) рак мочевого пузыря кодируется как C67 Злокачественное новообразование пузыря.
Тип рака мочевого пузыря зависит от того, какое он имеет клеточное строение и как выглядит под микроскопом. Различают 3 типа рака мочевого пузыря по типу клеток [6] .
- Уротелиальная карцинома (in situ). Уротелиальная карцинома составляет около 90 % всех случаев РМП. Она возникает в уротелиальных клетках слизистой оболочки мочевого пузыря. Уротелиальная карцинома — это обобщающий термин, ранее использовалось другое название — переходно-клеточный рак.
- Плоскоклеточная карцинома (эпителиальное новообразование мочевого пузыря). Плоские клетки слизистого эпителия мочевого пузыря начинают усиленно делиться и активно развиваться в ответ на раздражение или воспаление. Со временем эти клетки могут стать раковыми. Плоскоклеточная карцинома составляет около 4 % от всех случаев рака мочевого пузыря.
- Аденокарцинома. Этот тип составляет около 2 % всех случаев рака мочевого пузыря и возникает из железистых клеток.
Существуют и другие менее распространённые типы рака мочевого пузыря, в том числе саркома, мелкоклеточная карцинома и др. Саркома начинается в жировых или мышечных слоях мочевого пузыря. Мелкоклеточная карцинома возникает из нейроэндокринных клеток.
Рак мочевого пузыря по наличию инвазии (проникновения):
- Неинвазивный рак мочевого пузыря, как правило, прорастает только в собственную пластинку слизистой оболочки.
- Мышечно-неинвазивныйрак также можно назвать поверхностным раком, он не прорастает в более глубокие слои стенки мочевого пузыря, можно предположить, что этот тип рака не является серьёзным.
- Мышечно-инвазивный рак мочевого пузыря проникает в мышцы стенки мочевого пузыря, а иногда и в жировые слои или окружающие ткани за пределами мочевого пузыря.
Все варианты уротелиальных опухолей, описанных для мочевого пузыря, также могут встречаться в верхних мочевыводящих путях [6] .
Классификация TNM
Одним из инструментов, которые используют врачи для описания рака, является система TNM. Используя различные диагностические тесты, врачи отвечают на ряд вопросов:
- T ( tumor — опухоль). Н асколько велика первичная опухоль, где она находится?
- N ( nodus — узел ). Опухоль распространяется на лимфатические узлы? Если да, то где и сколько?
- М ( metastasis — метастазы ). Р ак метастазирует в другие части тела? Если да, то где и сколько?
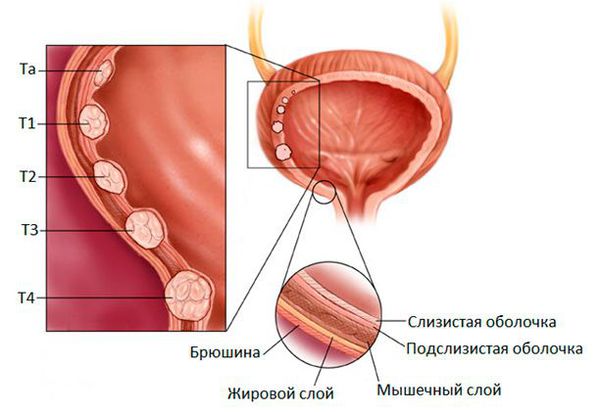
Полученные результаты объединяются для того, чтобы определить стадию рака индивидуально для каждого человека. В таблице представлена TNM классификация (Union Internationale Contre le Cancer, 2009), широко используемая врачами-урологами [4] [7] .

Группировка рака мочевого пузыря по стадиям:
Согласно TNM классификации, в качестве регионарных лимфоузлов рассматриваются лимфоузлы ворот почки, парааортальные, паракавальные и внутритазовые лимфоузлы (для мочеточника). Сторона поражения не влияет на N-классификацию.
Для уротелиального рака согласно действующей системе Всемирной организации здравоохранения (ВОЗ, англ WHO) и Международного общества уропатоморфологов (ISUP) рекомендуется следующее разделение по степеням дифференцировки [6] :
- LG — low-grade (высокая степень дифференцировки).
- HG — high-grade (низкая степень дифференцировки).
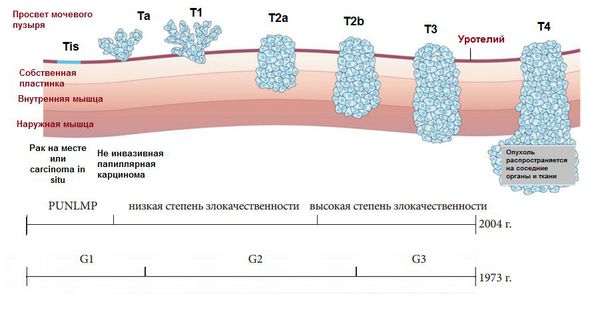
Согласно классификации ВОЗ/ISUP 2004 года, среди уротелиальных опухолей выделяют [4] :
- папиллярную опухоль уротелия с низким злокачественным потенциалом (PUNLMP);
- папиллярный уротелиальный рак низкой степени злокачественности;
- папиллярный уротелиальный рак высокой степени злокачественности.
PUNLMP определяется как образование, которое не имеет цитологических признаков злокачественности, но нормальные клетки уротелия объединяются в папиллярные структуры.
Если опухоль мочевого пузыря распространилась на окружающие органы, такие как матка и влагалище у женщин, простата у мужчин и/или близлежащие мышцы, это называется местно-распространённым заболеванием. Рак мочевого пузыря также часто распространяется на лимфатические узлы в области таза. Если он распространился в печень, кости, лёгкие, лимфатические узлы вне таза или другие части тела, рак называется метастатическим заболеванием.
Европейская организация по исследованию и лечению рака (EORTC) предложила систему распределения больных раком мочевого пузыря на 3 группы риска и прогрессии: низкого, высокого и промежуточного.
При первичном обращении у 74,2 % больных выявляются опухоли в I-II стадии, и только у 25,8 % больных диагностируется инвазивный рак в III-IV стадии опухолевого процесса.
Осложнения рака мочевого пузыря
Локализация опухоли мочевого пузыря в области устья мочеточника может вызвать нарушение оттока мочи, что может сопровождаться приступами почечной колики либо тупой постоянной болью в области поясницы. Сдавление устья мочеточника — наиболее трагический признак заболевания, сопровождающийся функциональными изменениями почек.
Инвазивный рак мочевого пузыря в большинстве случаев осложняется пиелонефритом ( воспалением ткани почек) и почечной недостаточностью. Инфицирование мочи проявляется клиникой вторичного цистита (в 51 % случаев). По мере нарастания стадии процесса частота цистита увеличивается.
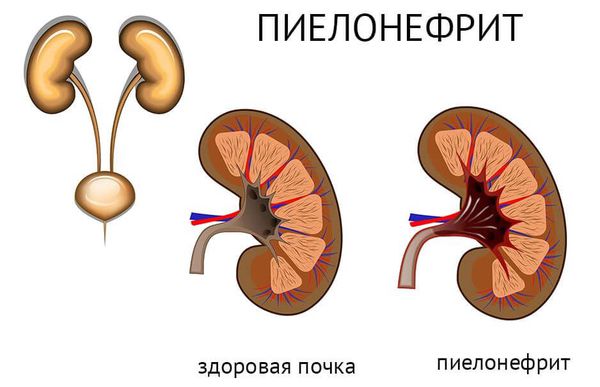
Метастазы рака мочевого пузыря обнаруживаются в головном мозге, костной системе и лёгких. Гематурия может быть терминальной. Терминальной, или конечно, называют макрогематурию, которая при проведении трёхстаканной пробы видна только в последнем стакане, то есть после 150 миллилитров мочи, которые находятся в первых двух стаканах .
Наиболее часто встречающиеся осложнения рака мочевого пузыря:
- анемия;
- уретерогидронефроз;
- почечная недостаточность;
- инфекции;
- хроническая задержка мочеиспускания [16] .
Диагностика рака мочевого пузыря
Предварительная клиническая стадия устанавливается по данным у ретроцистоскопии (эндоскопического исследования мочевого пузыря и мочеиспускательного канала) или трансуретральной резекции ( оперативного малоинвазивного вмешательства) с последующим гистопатологическим исследованием биопсийного материала.
Карциному in situ диагностируют по сочетанию цистоскопии, цитологического анализа мочи и гистологического исследования материала нескольких биопсий слизистой оболочки мочевого пузыря.
Компьютерная томография с урографией на сегодняшний день является методом выбора при обследовании пациентов с подозрением на рак мочевого пузыря. КТ заменила ультразвуковое исследование [4] . Установлено, что чувствительность этого метода (способность давать правильный результат) в отношении мышечно-неинвазивного РМП находится в пределах от 67 до 100 %, а специфичность ( способность не давать при отсутствии заболевания ложноположительных результатов) — в пределах от 93 до 99 % в зависимости от используемой методики и оборудования [4] .
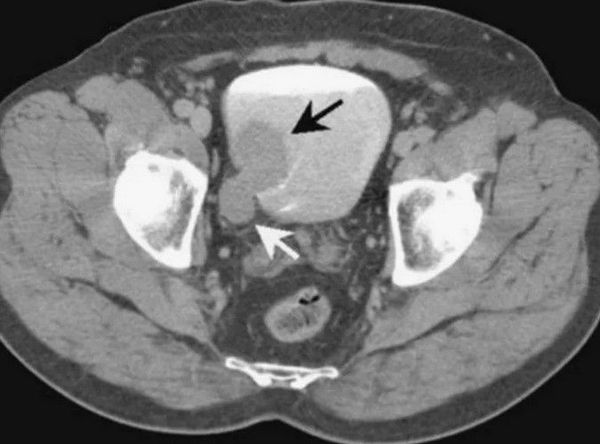
МСКТ-урография может выявить утолщение стенки почечной лоханки или мочеточников, являющееся признаком уротелиального рака верхних мочевыводящих путей, даже при отсутствии роста в просвет органа. Плоские опухоли таким образом выявить невозможно [2] [7] .
Цитологическое исследование осадка мочи наиболее информативный метод неинвазивной диагностики РМП с чувствительностью 80-90 % и специфичностью 98-100 %. Его проводят в дополнение к цистоскопии при выявлении злокачественных опухолей мочевого пузыря высокого риска рецидивирования (High grade) и прогрессирования [4] .
В последнее время предложены и применяются различные методы лабораторной диагностики РМП:
- UroVysion;
- анализ на микросателлиты, иммуноциты/uCyt+ и цитокератины;
- определение ВТА (bladder tumor antigen), NMP 22 (nuclear matrix protein), антигена UBC (urinary bladder cancer), теломеразы мочи и др. [4]
При специфичности 55-98 % чувствительность NMP 22 составила 47-100 %, BTA stat — 29-83 %, UBC — 64 %, проточной цитометрии — 61 %, UroVysion — 30-86 %, анализа на микросателлиты — 58-92 %, иммуноциты/uCyt+ — 50-100 %, цитокератинов — 12-88 %.
Трансабдоминальное УЗИ почек и мочевого пузыря может использоваться в ходе первичного обследования пациентов с гематурией, согласно рекомендациям Е вропейской ассоциации урологов ( EAU) 2013 и 2016 года [2] [4] . Однако следует помнить, что оно не может заменить компьютерную томографию с урографией для диагностики уротелиальной карциномы верхних отделов мочевых путей из-за низкой чувствительности метода [4] . Чувствительность ультразвукового исследования при определении стадии опухолевого процесса составляет 80,6 % при Т1 стадии, 91,2 % при Т2 стадии и 93,3 % при Т3-4.
Цветное допплеровское ультразвуковое исследование обладает хорошей чувствительностью, но плохой специфичностью для диагностики низкодифференцированных опухолей мочевого пузыря [2] [7] .
Уретероцистоскопия/трансуретральная резекция опухолей мочевого пузыря в «белом свете» в настоящее время по-прежнему являются наиболее широко используемыми и доминирующими инвазивными методами обнаружения опухолей мочевого пузыря и остаются достаточно надёжными для определения стадии и степени дифференцировки опухоли: позволяют установить размеры, количество, локализацию опухоли мочевого пузыря [4] .
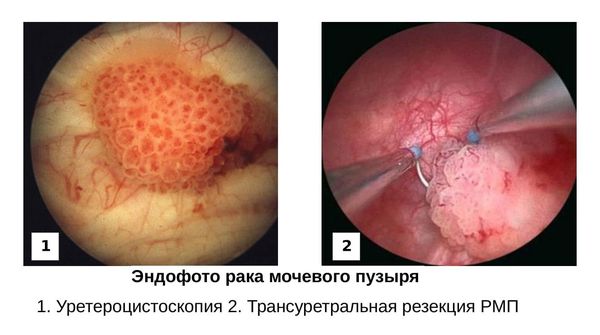
Более ценным методом в отношении диагностики РМП в рутинной клинической практике, чем традиционная уретероцистоскопия в «белом свете» является узкоспектровая (узкополостная) цистоскопия, её специфичность составляет 67,4 %, а чувствительность приближается к 93,3 % [3] . Узкоспектровое (NBI — narrow band imaging) изображение является новой медицинской технологией.
Современные технологии визуализации РМП классифицируются на основе макроскопического, микроскопического и молекулярного полей зрения [2] [7] . Макроскопические техники, такие как фотодинамическая цистоскопия и узкополосная визуализация, схожи с цистоскопией в «белом свете», однако способны визуализировать даже самые незначительные поражения слизистой оболочки мочевого пузыря благодаря использованию повышенной контрастности.
Микроскопические техники, такие как оптическая когерентная томография и конфокальная лазерная эндомикроскопия, позволяют получать в высоком разрешении изображения везикулярных тканей в разрезе, которые очень схожи с изображениями, получаемыми при гистопатологических исследованиях [7] . Поэтому подобные исследования часто называют «оптической биопсией». Совмещая все эти методы, урологи могут получать в реальном времени высокоспецифичные изображения раковых клеток и дифференцировать их от здоровых [3] [8] .
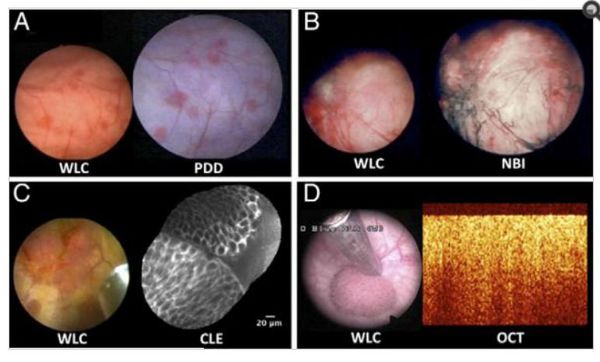
На фото представлены современные технологии оптической визуализации рака мочевого пузыря [3] [8] .
- А — WLC-цистоскопия в «белом свете» и PDD — фотодинамическая диагностика;
- B — WLC-цистоскопия в «белом свете» и NBI — флуоресцентная цистоскопия;
- C — WLC-цистоскопия в «белом свете» и CLE — конфокальная лазерная эндомикроскопия;
- D — WLC-цистоскопия в «белом свете» и OCT — оптическая когерентная томография.
Из этих четырёх технологий цистоскопии в «белом свете» конфокальная лазерная эндомикроскопия имеет наивысшее разрешение (от 2 до 5 мкм) и может обеспечить оптическую биопсию, выявив микроархитектуру и клеточную морфологию предполагаемых поражений [3] [8] .
Лечение рака мочевого пузыря
Главным методом лечения большинства больных злокачественными новообразованиями мочевого пузыря остаётся оперативное вмешательство. Хирургический метод признан основным в лечении больных раком мочевого пузыря во всём мире.
С клинической точки зрения в выборе лечения играет значимую роль подразделение рака мочевого пузыря на неинвазивный, или мышечно-неинвазивный, и мышечно-инвазивный. Развитие мышечно-неинвазивного РМП (Tis, Ta, T1) трудно предугадать. Два основных фактора определяют судьбу пациента с этим типом рака: рецидивирование и прогрессирование заболевания. Мышечно-неинвазивный рак мочевого пузыря имеет непредсказуемое течение и обладает опасностью быстрого рецидивирования. В 40-80 % случаев после трансуретральной резекции (ТУР) в течение 6-12 месяцев развивается рецидив, а у 10-25 % больных — инвазивный рак. С каждым новым рецидивом вероятность сохранить мочевой пузырь уменьшается.
Лечение мышечно-неинвазивного рака мочевого пузыря
Принципиальная стратегия лечения мышечно-неинвазивного рака мочевого пузыря основывается на радикальном удалении опухоли, предотвращении рецидивирования, метастазирования и перерождения в инвазивные формы рака.
Существуют различные виды органосохраняющего хирургического лечения РМП:
- трансвезикальная резекция мочевого пузыря ( резекция опухоли через разрез в стенке пузыря) ;
- ТУР — трансуретральная резекция;
- ТУР-вапоризация — разновидность электрохирургического лечения, объединяющая в себе преимущества резекции и «выпаривания» ткани.
С появлением современных эндоскопических методик для хирургического лечения мышечно-неинвазивных опухолей мочевого пузыря метод трансвезикальной резекции стал редким вмешательством.
Согласно современным рекомендациям Европейской ассоциации урологов (2017), признанным стандартом хирургического органосохранного лечения пациентов с мышечно-неинвазивным РМП считается проведение первичной лечебно-диагностической трансуретральной резекции мочевого пузыря (ТУР МП) [4] . Целями вмешательства являются: верификация диагноза и стадирование опухоли (определение категории Т и степени дифференцировки опухоли), определение возможных рисков рецидивирования и прогрессии на основании полученных морфологических данных (количество опухолевых очагов, их диаметр, наличие сопутствующей карциномы in situ) и удаление видимых новообразований.
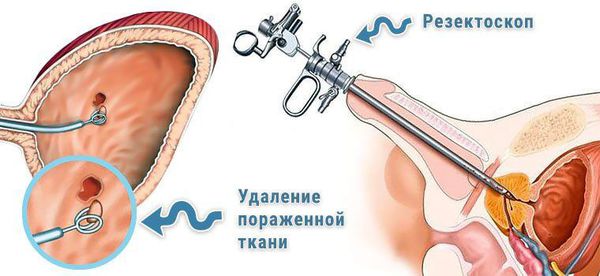
Химиотерапия при раке мочевого пузыря. После выполнения ТУР МП всем больным проводится однократная ранняя (в течение 6 часов) инстилляция ( капельное введение) химиопрепарата в мочевой пузырь (препарат выбирает врач). Было доказано, что это уменьшает частоту рецидивов. Основная цель внутрипузырной лекарственной терапии опухолей мочевого пузыря состоит в максимальном воздействии лекарственного препарата на остатки опухоли (раковые клетки).
Дальнейшее лечение после ТУР МП и однократной инстилляции химиопрепарата зависит от результатов гистологического исследования и группы риска, к которой относится пациент.
Лечение после ТУР МП и ранней однократной инстилляции химиопрепарата:
- В группе низкого риска: дальнейшее лечение может не проводиться, поскольку вероятность рецидива и прогрессии незначительна.
- В группе высокого риска: адъювантная ( вспомогательная) внутрипузырная иммунотерапия вакциной против туберкулёза — БЦЖ (в полной дозе) с поддерживающей терапией в течение 1-3 лет. При высочайшем риске прогрессии опухоли или неэффективности БЦЖ-терапии показана цистэктомия ( удаление мочевого пузыря или его части) .
- В группе промежуточного риска: адъювантная внутрипузырная химиотерапия (препарат выбирается врачом) продолжительностью не более 1 года или адъювантная внутрипузырная иммунотерапия вакциной БЦЖ (в полной дозе) с поддерживающей терапией 1 год.
Внутрипузырная пострезекционная лекарственная химио- или иммунотерапия является вторым после ТУР методом лечения мышечно-неинвазивного РМП. Внутрипузырную лекарственную терапию подразделяют на профилактическую, проводимую для предотвращения возникновения рецидивов после удаления всех видимых опухолей, и лечебную, проводимую с целью уничтожения остаточных, частично резецированных и неудалённых опухолей
По виду используемого агента внутрипузырную терапию делят на химиотерапию (ХТ) и иммунотерапию (ИТ). Они отличаются по механизму действия используемых препаратов, показаниям, продолжительности лечения и эффективности. 35 различных лекарственных веществ, включая цитостатики, иммуномодуляторы и витамины, были использованы с адъювантной целью при Та, Т1 стадии рака мочевого пузыря, и лишь некоторые из них оказались эффективными.
По рекомендуемым для внутрипузырной терапии химиотерапевтическим агентам (включая митомицин C, доксорубицин, эпирубицин, гемцитабин, вальрубицин, пирарубицин и тиотепа) в настоящее время нет единого мнения относительно того, какой препарат способствует лучшим онкологическим результатам [8] .
Лечение мышечно-инвазивного рака мочевого пузыря
Мышечно-инвазивный РМП — потенциально смертельное заболевание, так как без лечения больные погибают в течение 24 месяцев. Основным единственно радикальным методом лечения мышечно-инвазивного РМП (Т2-Т4а, N0, М0) является радикальная цистэктомия — удаление вместе с мочевым пузырем у мужчин предстательной железы с семенными пузырьками и покрывающей брюшиной, а у женщин — матки, придатков, фаллопиевых труб, уретры, передней стенки влагалища. Следует отметить, что цистэктомия является органоуносящим методом хирургического лечения, при котором качество жизни пациента заметно ухудшается. Неотъемлемой частью цистэктомии является удаление лимфатических узлов.
Радикальная цистэктомия показана также при невозможности проведения органосохранного лечения мышечно-неинвазивного РМП, неблагоприятного прогноза и его рецидивов [4] [8] . Согласно рекомендациям Н ациональной сети по борьбе с раком ( NCCN) от 2017 года и Европейской ассоциации урологов ( EAU) от 2017 года, такой объём вмешательства при мышечно-неинвазивном РМП показан лишь в следующих ситуациях: при отсутствии ответа на иммунотерапию вакциной БЦЖ после проведённой ТУР, при рецидиве опухоли (при цитологически подтверждённом диагнозе) [4] [8] .
В настоящее время широко используются лапароскопические методики и появилась возможность выполнения цистэктомии с помощью робот-ассистированной техники. Для сохранения сексуальной функции у мужчин выполняют нервосберегающую цистэктомию с сохранением кавернозных сосудисто-нервных пучков [8] .
Неотъемлемой частью радикальной цистэктомии является восстановление резервуарной функции мочевого пузыря.
Радикальная цистэктомия обеспечивает 5-летнюю выживаемость только у 50 % больных. В связи с этим, начиная с 1980-х годов, для улучшения подобных неудовлетворительных результатов используют дооперационную химиотерапию. Применение неоадъювантной цисплатинсодержащей комбинированной ХТ способствует улучшению общей 5-летней выживаемости на 5-8 % [8] .
Цистэктомия спасения показана больным, у которых неэффективна консервативная терапия, при рецидивах после лечения с сохранением мочевого пузыря, при наличии непереходно-клеточных опухолей и только с паллиативной целью [8] .
Выполнение только ТУР при мышечно-инвазивном РМП не относится к радикальному лечению [8] .
Дистанционная лучевая терапия может служить альтернативным методом лечения для пациентов с противопоказаниями к выполнению радикальной операции [8] .
Прогноз. Профилактика
Чем позже пациент обращается за медицинской помощью, тем ниже показатель выживаемости и больше вероятность рецидивирования.
Всем пациентам с опухолями стадии Та, Т1 и с карциномой in situ следует обязательно провести первую цистоскопию 3 месяца спустя после ТУР. Из-за риска рецидива и прогрессирования больные с опухолями на этих стадиях должны проходить регулярное обследование согласно протоколу. Регулярные (ежегодные) визуализации верхних мочевыводящих путей (КТ-внутривенная урография или внутривенная урография) рекомендуются в случае опухолей высокого риска.
Рак мочевого пузыря
Рак мочевого пузыря – это злокачественная опухоль слизистой оболочки или стенки мочевого пузыря. Проявлениями патологии служат гематурия, дизурия, боли над лобком. Диагностика требует проведения цитологического исследования мочи, ТУР-биопсии, цистографии, УЗИ мочевого пузыря, томографии. Программа лечения заболевания может включать хирургический подход (ТУР мочевого пузыря, цистэктомию, лазерную en-bloc резекцию) или консервативную тактику (системную химиотерапию, лучевую терапию). С целью профилактики рецидивов используется внутрипузырная химиотерапия и БЦЖ-терапия.
МКБ-10

Общие сведения
Рак мочевого пузыря встречается в 70% случаев всех новообразований мочевыводящих органов, с которыми сталкиваются специалисты в сфере клинической онкоурологии. В структуре общей онкопатологии доля неоплазий данного органа составляет 2-4%. Среди злокачественных опухолей различных локализаций по частоте развития рак мочевого пузыря занимает 11-е место у женщин и 5-е у мужчин. Патология чаще встречается у жителей индустриально развитых стран; возраст заболевших преимущественно старше 65-70 лет.

Причины
Общепризнанной гипотезы в отношении этиологии рака мочевого пузыря не существует. Однако известны отдельные факторы риска, которые в значительной степени способствуют развитию злокачественной опухоли:
- Редкое мочеиспускание. Ряд исследований указывает на повышенную вероятность возникновения неоплазии при длительном стазе мочи в мочевом пузыре. Различные метаболиты, содержащиеся в моче в высоких концентрациях, обладают опухолегенным действием и вызывают злокачественную трансформацию уротелия.
- Заболевания мочеполовой сферы. Длительной задержке мочи в мочевом пузыре может способствовать различная урогенитальная патология: простатит, аденома и рак простаты, дивертикулы мочевого пузыря, уролитиаз, хронический цистит, стриктуры уретры и др.
- Инфекции. Вопрос о роли папилломавирусной инфекции в этиологии новообразования остается дискуссионным. Паразитарная инфекция — мочеполовой шистосомоз в значительной мере способствует канцерогенезу.
- Профвредности. Доказана корреляция между частотой случаев рака мочевого пузыря и профессиональными вредностями, в частности, длительным контактом с ароматическими аминами, фенолами, фталатами, противоопухолевыми препаратами. В группе находятся риска водители, маляры, дизайнеры, художники, работники кожевенной, текстильной, химической, лакокрасочной, нефтеперерабатывающей промышленности, медработники.
- Прочие канцерогены. Высоким канцерогенным потенциалом обладает курение табака: курильщики страдают от оухолей мочевого пузыря в 2-3 раза чаще, чем некурящие. Неблагоприятное воздействие на уротелий оказывает употребление хлорированной питьевой воды, увеличивающее вероятность возникновения новообразований в 1,6-1,8 раз.
- Наследственность. В некоторых случаях неоплазия может быть детерминирована генетически и связана с семейной предрасположенностью.
Классификация
Рак мочевого пузыря различается по гистологическому типу, степени дифференцировки клеток, характеру роста, склонности к метастазированию. Учет этих характеристик чрезвычайно важен при планировании лечебной тактики. По морфологическим признакам наиболее часто встречаются переходно-клеточные (80-90%) и плоскоклеточные опухоли (3%), аденокарцинома (3%), папиллома (1%), саркома (3%). По степени анаплазии клеточных элементов различают низко-, умеренно- и высокодифференцированные неоплазии.
Практическое значение имеет степень вовлеченности в опухолевый процесс различных слоев стенки органа, в связи с чем говорят о поверхностном раке низкой стадии или высокостадийном инвазивном раке. Новообразование может иметь папиллярный, инфильтративный, плоский, узелковый, внутриэпителиальный, смешанный характер роста. Согласно международной системе ТNМ различают следующие стадии неоплазии:
- Та — неинвазивная папиллярная карцинома
- Tis – плоская карцинома in situ
- Т1 – опухолевая инвазия затрагивает субэпителиальную ткань
- Т2 – рак распространяется на мышечный слой (Т2а — поверхностный, Т2b — глубокий)
- Т3 – в процесс вовлекается паравезикальная клетчатка
- Т4 – инвазия затрагивает прилежащие органы (влагалище, матку, предстательную железу, брюшную стенку)
- N1-3 – выявляется метастазирование в одном (N1) или многих (N2) регионарных лимфоузлах либо в общих подвздошных лимфатических узлах (N3).
- М1 — обнаруживается метастазирование в отдаленные органы
Симптомы
Ранним проявлением рака мочевого пузыря служит выделение крови с мочой – микрогематурия или макрогематурия. Незначительная гематурия приводит к окрашиванию мочи в розоватый цвет, может быть эпизодической и не повторяться длительное время. В других случаях сразу же развивается тотальная гематурия: при этом моча становится кровавого цвета, могут выделяться сгустки крови. Длительная или массивная гематурия иногда вызывает развитие тампонады мочевого пузыря и острой задержки мочи, происходит прогрессирующее снижение гемоглобина и анемизация пациента.
По мере разрастания опухоли больных начинают беспокоить дизурические симптомы и боли. Мочеиспускание, как правило, становится болезненным и учащенным, с императивными позывами, иногда – затрудненным. Отмечаются боли в области лона, в паху, в крестце. Вначале болевые ощущения возникают только на фоне наполненного мочевого пузыря, затем, при прорастании мышечной стенки и прилежащих органов, становятся постоянными.
Многие симптомы рака мочевого пузыря не являются специфичными и могут встречаться при других урологических заболеваниях: цистите, простатите, мочекаменной болезни, туберкулезе, аденоме простаты, склерозе шейки мочевого пузыря и т. д. Поэтому зачастую пациенты на ранних стадиях длительно и неэффективно лечатся консервативно. В свою очередь, это затягивает своевременную диагностику и начало лечения, ухудшая прогноз.
Осложнения
Сдавление устья мочеточника вызывает нарушение оттока мочи из соответствующей почки. Развивается гидронефроз, острый болевой приступ по типу почечной колики. При сдавливании обоих устьев нарастает почечная недостаточность, которая может закончиться уремией. Некоторые виды рака с инфильтрирующим ростом склонны к распаду и изъязвлению пузырной стенки. На этом фоне легко возникают мочевые инфекции (цистит, пиелонефрит), моча приобретает гнойный характер и зловонный запах. Прорастание неоплазии в прямую кишку или во влагалище приводит к образованию пузырно-прямокишечных и пузырно-влагалищных свищей, сопровождающихся соответствующей симптоматикой.
Диагностика
Для выявления рака и определения стадии онкопроцесса требуется проведение комплексного клинико-лабораторного и инструментального обследования. Стандарт лабораторной диагностики включает проведение общего анализа мочи для определения гематурии, цитологического исследования осадка для обнаружения атипичных клеток, бактериологического посева мочи для исключения инфекции, теста на специфический антиген ВТА. Исследование крови обычно подтверждает анемию различной степени, указывающую на кровотечение.
- УЗИ мочевого пузыря. Выявляет опухолевые образования диаметром более 0,5 см, расположенные преимущественно в области боковых пузырных стенок. Для обнаружения неоплазии в зоне шейки наиболее информативно трансректальное сканирование. Иногда используется трансуретральная эндолюминальная эхография, проводимая с помощью датчика, введенного в полость мочевого пузыря.
- Томографическая диагностика. Наиболее ценные и информативные методы — КТ и МРТ мочевого пузыря. Позволяют оценить глубину распространения опухолевого процесса, выявить опухоли незначительных размеров, которые не доступны эхографической визуализации.
- Эндоскопия мочевого пузыря. Обязательным визуализирующим методом диагностики служит цистоскопия, при которой производится уточнение локализации, размеров, внешнего вида опухоли, состояния устьев мочеточников. Эндоскопическое исследование может дополняться биопсией, позволяющей провести морфологическую верификацию новообразования.
- Рентгенодиагностика. Из методов лучевой диагностики при раке мочевого пузыря проводится цистография, выявляющие дефект наполнения и деформацию контуров пузырной стенки и позволяющие судить о характере роста опухоли. Тазовую венографию и лимфангиоаденографию проводят для выявления вовлеченности тазовых вен и лимфатического аппарата.
Для выявления местных и отдаленных метастазов рака мочевого пузыря прибегают к проведению УЗИ органов брюшной полости, рентгенографии грудной клетки, УЗИ малого таза, сцинтиграфии костей скелета.

Лечение рака мочевого пузыря
Радикальное лечение может быть выполнено только хирургическими способами. При этом способ и вид операции коррелирует со стадией онкопроцесса. Виды оперативных вмешательств при раке мочевого пузыря:
- ТУР мочевого пузыря. При мышечно неинвазивном раке выполняется эндоскопическая операция — трансуретральная резекция стенки мочевого пузыря с опухолью. В ходе ТУР опухоль удаляется с помощью резектоскопа через мочеиспускательный канал.
- Лазерная en-bloc резекция. Наиболее современный метод — лазерная тулиевая en-bloc резекция. Данный метод позволяет убрать опухоль единым блоком вместе с мышечным слоем, что очень важно при гистологическом исследовании для оценки степени инвазии.
- Цистэктомия. К резекции мочевого пузыря (открытой, лапароскопической, робот-ассистированной) в последние годы прибегают все реже ввиду высокого процента рецидивов, осложнений и низкой выживаемости. В большинстве случаев при инвазивном раке мочевого пузыря показана радикальная цистэктомия. При проведении данной операции мочевой пузырь удаляют единым блоком с предстательной железой и семенными пузырьками у мужчин; придатками и маткой у женщин. Одновременно производится удаление части или всей уретры, тазовых лимфоузлов.
Для замещения удаленного органа используются следующие способы:
- имплантация мочеточников в кожу — уретерокутанеостомия
- отведение мочи в сигмовидную кишку — способ деривации мочи по Брикеру
- формирование кишечного резервуара по Штудеру (ортотопического мочевого пузыря) из тканей тонкой кишки, желудка, толстой кишки. Радикальная цистэктомия с кишечной пластикой является оптимальной, поскольку позволяет сохранить возможность удержания мочи и мочеиспускания.
Хирургическое лечение может дополняться дистанционной или контактной лучевой терапией, системной или внутрипузырной иммунотерапией.
Прогноз и профилактика
При неинвазивном раке показатель 5-летней выживаемости составляет около 85%. Гораздо менее благоприятен прогноз для инвазивно растущих и рецидивирующих опухолей, а также рака мочевого пузыря, дающего отдаленные метастазы. Снизить вероятность развития опухоли поможет отказ от курения, исключение профессиональных вредностей, употребление очищенной питьевой воды, ликвидация уростаза. Необходимо проведение профилактического УЗИ, исследования мочи, своевременного обследования и лечения у врача-уролога при симптомах дисфункции мочевых путей.
Источник https://www.expressmed.ru/blog/onkologiya/rak-mochevogo-puzyrya/rak-mochevogo-puzyrya-u-zhenshchin/
Источник https://probolezny.ru/rak-mochevogo-puzyrya/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_urology/bladder-cancer