Геморрагическая лихорадка с почечным синдромом
Геморрагическая лихорадка с почечным синдромом (ГЛПС) — острое вирусное природно-очаговое заболевание, характеризующееся лихорадкой, общей интоксикацией, своеобразным поражением почек по типу острого интерстициального нефрита и развитием тромбогеморрагического синдрома [1,2,3,4].
Название протокола: Геморрагическая лихорадка с почечным синдромом
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| A98.5 | Геморрагическая лихорадка с почечным синдромом |
Дата разработки протокола: 2018 г.
Сокращения, используемые в протоколе:
| АД | артериальное давление |
| ДВС | диссеминированное внутрисосудистое свертывание |
| ИВЛ | искусственная вентиляция легких |
| ИТШ | инфекционно-токсический шок |
| ИФА | иммуноферментный анализ |
| КТ | компьютерная томография |
| МРТ | магнитно-резонансная томография |
| МКБ | международная классификация болезней |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи |
| ОПП | острое повреждение почек |
| ОРИТ | отделение реанимации и интенсивной терапии |
| ПЦР | полимеразная цепная реакция |
| РНК | рибонуклеиновая кислота |
| РН | реакция нейтрализации |
| РНГА | реакция непрямой гемагглютинации |
| РСК | реакция связывания комплемента |
| СЗП | свежезамороженная плазма |
| СМЖ | спинномозговая жидкость |
| СОЭ | скорость оседания эритроцитов |
| УЗИ | ультразвуковое исследование |
| ЦНС | центральная нервная система |
| ЭВИ | энтеровирусная инфекция |
| ЭКГ | электрокардиография |
| ЭхоКГ | эхокардиография |
| ЭЭГ | электроэнцефалография |
Пользователи протокола: врачи скорой неотложной помощи, фельдшеры, врачи общей практики, инфекционисты, терапевты, невропатологи, офтальмологи, дерматовенерологи, оториноларингологи, нефрологи, хирурги, анестезиологи-реаниматологи, организаторы здравоохранения.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика |

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
| Периоды заболевания: | —начальный (лихорадочный), -олигурический, -полиурический, -реконвалесцентный (ранний-до 2 мес. и поздний- до 2–3 лет). |
| Степени тяжести | — легкая — средней тяжести — тяжелая |
| Осложнения | Специфические: — ИТШ; — ДВС-синдром; — азотемическая уремия; — отёк лёгких и головного мозга; — кровоизлияния в гипофиз, миокард, надпочечники, головной мозг; — эклампсия; — острая сердечно-сосудистая недостаточность; — профузные кровотечения; — надрыв или разрыв капсулы почки; — инфекционный миокардит; — геморрагический менингоэнцефалит, — парез кишечника; — вирусная пневмония. Неспецифические: — пиелонефрит; — восходящий пиелит; — гнойный отит; — абсцессы; — флегмоны; — пневмонии; — паротит; — сепсис |
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ [1 — 12]
Диагностические критерии
Жалобы и анамнез:
начальный период (продолжительность 1-3 дня)
— лихорадка (38-40°С);
— озноб;
— сильная головная боль;
— слабость;
— нарушение сна;
— ухудшение зрения (снижение остроты, «летающие мушки», ощущение тумана перед глазами — появляется на 2-7 дни болезни и продолжается в течение 2-4 дней;
— сухость во рту;
— слабоположительный симптом Пастернацкого.
олигурический период (с 3-4 по 8-11-й день болезни)
— температура тела снижается до нормы, иногда повышаясь вновь до субфебрильных цифр – «двугорбая» кривая;
— головная боль;
— слабость;
— боли в пояснице;
— боли в животе;
— диарея (на 2-5 день болезни у 10-15% больных)
— олигоурия (300–900 мл/сут);
— анурия (при тяжелых случаях);
— рвота до 6-8 раз в сутки и более;
— тромбогеморрагический синдром (при тяжелой форме у 50-70% пациентов, при среднетяжелой -30-40%, при легкой – 20-25%)
С 6-9 дня
— носовое кровотечение;
— кровь в моче;
— дегтеобразный стул.
полиурический период (с 9-13-го дня болезни)
— исчезают боли в пояснице и животе;
— прекращается рвота;
— увеличивается суточное количество мочи (до 3-10л);
— сохраняется слабость.
Физикальное обследование:
— гиперемия кожи лица, шеи, верхних отделов груди (симптом «капюшона»);
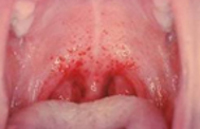
— слизистая оболочка ротоглотки гиперемирована, со 2-3-го дня болезни у большинства больных на слизистой оболочке мягкого неба появляется геморрагическая энантема;
— сосуды склер, конъюнктив инъецированы;
— на конъюнктиве, склерах может быть геморрагическая сыпь;
— одутловатость лица, пастозность век;
— умеренная брадикардия
— в легких везикулярное жесткое дыхание, единичные сухие хрипы, могут определяться влажные хрипы, в особо тяжелых случаях — отек легких или дистресс-синдром;
— язык сухой, обложен серым или коричневым налетом;
— живот умеренно вздут, болезненность в эпигастральной и околопупочной областях, особенно в проекции почек и иногда разлитого характера. Могут быть явления перитонизма;
— печень увеличена и болезненна у 20-25% больных;
— в единичных случаях могут появиться признаки менингизма;
— положительный симптом Пастернацкого;
— положительная проба жгута;
— 3-5-го дня (у 10-15% больных) — петехиальная сыпь в подмышечных впадинах, на груди, в области ключиц, иногда на шее, лице. Сыпь необильная, носит сгруппированный характер и сохраняется от нескольких часов до 3-5 дней;
— макрогематурия (у 7-8%);
— кишечное кровотечение (до 5%);
— кровоподтеки в местах инъекций;
— носовые кровотечения, кровоизлияния в склеру.
Анамнез необходимо уточнить следующие факторы риска заражения:
• несоблюдение личной гигиены
• употребление свежих овощей без термической обработки из хранилищ (капуста, морковь и др);
ГЛПС и беременность.
Новорожденный может инфицироваться внутриутробно, но чаще — во время родов или сразу после них. Результат зависит от вирулентности конкретного циркулирующего серотипа, способа передачи инфекции и наличия или отсутствия пассивно передаваемых материнских антител.
Для жизни беременной представляет угрозу развитие специфических и неспецифических осложнений, в частности инфекционно-токсический шок, ДВС-синдром, отёк лёгких и головного мозга, кровоизлияния в головной мозг, миокард, надпочечники, эклампсия, острая сердечно-сосудистая недостаточность, сепсис и др.
Лабораторные исследования:
— ОАК: нейтрофильный лейкоцитоз (до15-30х10 9 л), плазмоцитоз, тромбоцитопения, из-за сгущения крови уровень гемоглобина и эритроцитов может возрасти, но при кровотечениях эти показатели снижаются, умеренное повышение СОЭ
— ОАМ: протеинурия (до 66 г/л), цилиндрурия (геалиновые и зернистые), гематурия
— Определение группы крови и резус-фактора.
— Коагулограмма.
— Биохимический анализ крови: общий белок, альбумин, нарастание уровня остаточного азота, мочевины, креатинина, также гиперкалиемия, гипермагниемия, гипонатриемия, билилирубин, АлТ, АсТ.
— Анализ кала для выявления внутрикишечного кровотечения.
— Серологическая диагностика: (РНИФ, ИФА, РПГА), используются парные сыворотки, полученные с интервалом в 10–12 дней (первая на 4–5-й день болезни, вторая — после 14-го дня болезни). Диагностический критерий — нарастание титра антител в 4 раза и более.
— Определение методом ИФА АТ класса Ig M, IgG
— Метод ПЦР: выделение РНК вируса из носоглоточной слизи, СМЖ, фекалий, крови и других секретов
Инструментальные исследования (по показаниям):
Таблица 2. Методы инструментальной диагностики
| Методы | Показания |
| УЗИ органов брюшной полости и почек | Пациенты с клиническими симптомами ГЛПС для уточнения размеров увеличения печени, селезенки, почек и оценки их структуры (нефрозо- нефрит) |
| Рентгенография органов грудной клетки | Пациенты с катаральными явлениями в начальный период, аускультативные изменения в легких, при подозрении на пневмонию |
| Электрокардиограмма (ЭКГ) | Пациенты с аускультативными изменениями в сердце, с гипертензией для уточнения нарушения трофики ткани сердца |
| ЭхоКГ | Для выявления признаков дистрофии отдельных участков миокарда, дилатации полостей, гипертрофии миокарда, зон ишемии, оценки фракции изгнания |
| Фиброгастродуоденоскопия | Пациенты с болями в животе, рвотой «кофейной гущей» для уточнения характера повреждения слизистой пищевода, желудка, двенадцатиперстной кишки |
| КТ и МРТ головного мозга | Для выявления возможных очаговых изменений головного мозга. |
Показания для консультации узких специалистов:
Таблица 3. Показания для консультаций специалистов [1,2,3,4]
| Специалист | Цели консультации |
| Консультация нефролога, уролога | Для диагностики и лечения острой почечной недостаточности |
| Консультация кардиолога | Для диагностики и лечения артериальной гипертензии, миокардита |
| Консультация гастроэнтеролога | Для диагностики и лечения язвенной болезни желудка и 12-перстной кишки (при наличии в анамнезе) – по показаниям |
Диагностический алгоритм ГЛПС:
Рисунок 1. Алгоритм диагностического поиска в начальном периоде геморрагической лихорадки с почечным синдромом
Диагностический алгоритм ГЛПС:
Рисунок 2. Алгоритм диагностического поиска геморрагической лихорадки с почечным синдромом по геморрагическому синдрому
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований
Таблица 4. Критерии дифференциальной диагностики ГЛПС
| Диагноз | Обоснование для дифференциаль ной диагностики | Обследования | Критерии исключения диагноза |
| Омская геморрагическая лихорадка | Острое начало, лихорадка, геморрагический синдром | Обнаруживают специфические антитела в РСК и РН | Лихорадка двухволновая, геморрагический синдром выражен слабо,протеинурия невысокая. ОПН не развивается. Боли в животе и пояснице отсутствуют или незначительные. Характерно поражение ЦНС и лёгких. |
| Риккетсиозы из группы пятнистых лихорадок | Острое начало, лихорадка, геморрагический синдром, поражение почек | Обнаруживают в РИФ и РСК специфические антитела | Лихорадка длительная, доминирует поражение ЦНС и сердечно-сосудистой системы. Первичный аффект, сыпь обильная, преимущественно розеозно-пятнисто-папулёзная, со вторичными петехиями, увеличение селезенки, полиаденопатия. В тяжёлых случаях — носовые кровотечения. Поражение почек ограничивается протеинурией. |
| Менингококкемия | Острое начало, лихорадка. Геморрагический синдром. Поражение почек с развитием ОПН | В крови и СМЖ бактериоскопически и бактериологически обнаруживают менингококк, положительная РНГА | В течение первых суток появляется геморрагическая сыпь, ОПН, геморрагический синдром только на фоне ИТШ, который развивается в первые сутки болезни. У большинства больных (90%) развивается гнойный менингит. Отмечают лейкоцитоз. |
| Острые хирургические заболевания органов брюшной полости | Боль в животе и болезненность при пальпации, симптом раздражения брюшины, лихорадка, лейкоцитоз. | Нейтрофильный нарастающий лейкоцитоз в крови с первых часов болезни | Болевой синдром предшествует лихорадке, другим симптомам. Боли и признаки раздражения брюшины вначале носят локализованный характер. Геморрагический синдром и поражение почек не характерны. |
| Острый диффузный гломерулонефрит | Лихорадка, поражение почек с олигурией, возможны ОПН, геморрагический синдром | Обнаруживают в ИФА специфические антитела к вирусу ГЛПС | Лихорадка, ангина, ОРЗ предшествуют поражению почек в сроки от 3 сут до 2 нед. Характерны бледность кожи, отёки, стойкое повышение АД. Геморрагический синдром возможен на фоне азотемии, проявляется положительным симптомом жгута, новыми кровотечениями |
| Лептоспироз | Острое начало, лихорадка, геморрагическая сыпь, поражение почек. | Обнаружение лептоспир в мазках крови мочи СМЖ Реакция микронейтрализации и РНГА- положительные | Начало бурное, лихорадка длительная, резко выражена миалгия, часто менингит желтуха с первого дня высокий лейкоцитоз. Протеинурия. Умеренная или невысокая. Анемия. |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Альбумин человека (Albumin human) |
| Апротинин (Aprotinin) |
| Гепарин натрия (Heparin sodium) |
| Дексаметазон (Dexamethasone) |
| Декстроза (Dextrose) |
| Диазепам (Diazepam) |
| Дипиридамол (Dipyridamole) |
| Допамин (Dopamine) |
| Калия хлорид (Potassium chloride) |
| Метоклопрамид (Metoclopramide) |
| Натрия хлорид (Sodium chloride) |
| Парацетамол (Paracetamol) |
| Пентоксифиллин (Pentoxifylline) |
| Плазма свежезамороженная |
| Преднизолон (Prednisolone) |
| Рибавирин (Ribavirin) |
| Флуконазол (Fluconazole) |
| Фуросемид (Furosemide) |
| Цетиризин (Cetirizine) |
| Цефепим (Cefepime) |
| Цефтриаксон (Ceftriaxone) |
| Ципрофлоксацин (Ciprofloxacin) |
| Этамзилат (Etamsylate) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ: нет.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Карта наблюдения пациента: карта стационарного больного;

Маршрутизация пациента:
- Режим постельный – до прекращения полиурии, в среднем: при легкой форме — 7-10 дней, среднетяжелой -2-3 недели и тяжелой — не менее 3- 4 недель от начала заболевания.
- Диета: Рекомендуется стол № 4 без ограничения соли, при тяжелых формах и осложнениях — стол № 1. Питание должно быть полноценным, дробным, в теплом виде. При олигоанурии исключаются продукты богатые белком (мясо, рыба, бобовые) и калием (овощи, фрукты). В полиурии, наоборот, эти продукты наиболее необходимы. Питьевой режим должен быть дозированным с учетом выделенной жидкости. Количество выпиваемой и вводимой внутрь жидкости не должно превышать объема выведенной (моча, рвотные массы, стул) более чем на 500-700мл.
- Рибавирин: первый прием 2000 мг однократно (10 капсул), затем 1000 мг каждые 6 часов в течение 4 дней, затем 500 мг каждые 6 часов в течение 5 дней, курс лечения 14 дней.
- Рибавирин (внутривенная форма) — первоначально вводится 33 мг/кг (максимально 2 г) в разведении в 0,9% растворе NaCl или 5% растворе декстрозы, далее 16 мг/кг (максимальная однократная доза 1 г) каждые 6 часов в первые 4 дня, затем последующие 3 дня 8 мг/кг (максимально 500 мг) каждые 8 часов, курс лечения 14 дней.
| Путь введения | Стартовая доза | 1-4 день болезни | 5-10 день болезни |
| пероральный | 30 мг/кг (максимум 2000 мг) однократно | 15 мг/кг (максимум 1000 мг) каждые 6 часов | 7,5 мг/кг (максимум 500 мг) каждые 6 часов |
| внутривенный | 33 мг/кг (максимально 2 г) | 16 мг/кг (максимальная однократная доза 1 г каждые 6 часов) | 8 мг/кг (максимально 500 мг каждые 8 часов) |
Патогенетическая терапия:
В начальном (лихорадочном) периоде болезни патогенетическая терапия проводится с целью дезинтоксикации, профилактики и лечения ДВС, ИТШ. Обильное питье — до 2,5-3,0 л в сутки. Основой лечения является коррекция объема циркулирующей крови (ОЦК) и водно-солевого баланса (ВСБ). С этой целью назначаются инфузии кристаллоидов (0,9% раствор натрия хлорид, раствор Рингера-Локка, лактасоль и др.) и 5-10% глюкозированные растворы с добавлением препаратов калия и инсулина по общепринятым схемам в соотношении 1:1. Объем инфузионной терапии составляет в среднем 40-50 мл/кг/сутки под контролем диуреза. Критерием достаточности назначенной инфузионной терапии является снижение гематокрита до 36-38%, нормализация гемодинамических показателей (пульс, АД, ЦВД) и почасового диуреза.
- При развитии гипопротеинемии (снижение общего белка крови ниже 52 г/л, альбумина ниже 20 г/л) в инфузионную программу следует включать альбумин 20% — 200-300 мл или препараты плазмы.
- При появлении признаков гиперкоагуляции — гепарин до 10000-15000 ед/сут, гипокоагуляции (снижение показателей свертывания на 1/3 от нормы) показаны гепарин до 5000 ед/сут, свежезамороженная плазма (СЗП) в дозе 15 мл/кг внутривенно капельно.
- Гемостатическая терапия ( этамзилат) по 250 мг через 6 часов.
- Нутритивная поддержка осуществляется путем энтерального питания, при необходимости искусственными питательными смесями. В случае невозможности энтерального питания проводится парентеральное питание.
- При гипертермии препаратом выбора является парацетамол 500 мг, внутрь; суппозитории ректальные 0,25; 0,3 и 0,5 г (при гипертермии выше 38°С). Абсолютно противопоказаны препараты ацетилсалициловой кислоты (аспирин), что связано с необратимым ингибированием циклооксигеназы циркулирующих тромбоцитов и эндотелия.
- При наличии в анамнезе язвенной болезни желудка и 12-перстной кишки уже в этот период болезни рекомендуются ингибиторы водородной помпы или блокаторы Н2 гистаминовых рецепторов.
- Мочегонные препараты следует назначать после нормализации гемодинамики (или ЦВД > 120 мм вод ст); при ГЛПС противопоказано введение маннитола;
- Для купирования болевого синдрома рекомендуются ненаркотические анальгетиками; в случаях их неэффективности следует назначать нейролептики и наркотические анальгетики;
- При упорной рвоте, икоте показаны — промывания желудка, новокаин (peros), метоклопрамид, атропин, хлорпромазин;
- При артериальной гипертензии (ингибиторы АПФ, бета- блокаторы и др.).
- Антибактериальная терапия в первые два периода болезни проводится только при наличии бактериальных осложнений (пневмония, абсцессы, сепсис и др.) рекомендуется применять полусинтетические пенициллины и цефалоспорины.
- Десенсибилизирующая терапия.
- При неэффективности консервативных мероприятий показано проведение экстракорпорального гемодиализа, необходимость в котором может возникнуть на 8-12 день болезни.
- ИТШ декомпенсированный,
- геморрагический инсульт,
- геморрагический инфаркт аденогипофиза,
- массивное кровотечение,
- спонтанный разрыв почки.
При бактериальных осложнениях – азитромицин в первый день 10 мг/кг, со второго по пятые дни по 5 мг/кг сутки, один раз в день или бета-лактамные антибактериальные препараты в течение 5- 7 дней.
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
| Лекарственная группа | Лекарствен ные средства | Способ применения | Уровень доказательности |
| Нуклеозиды и нуклеотиды | Рибавирин | 2000 мг однократно (10 капсул), затем 1000 мг каждые 6 часов в течение 4 дней, затем 500 мг каждые 6 часов в течение 5 дней (капсулы); |
| Лекарственная группа | Лекарствен ные средства | Способ применения | Уровень доказательности |
| Анилиды | Парацетамол | 500-1000 мг внутрь | С |
| Стимуляторы моторики желудочно кишечного тракта | Метоклопрамид | 10 мг внутрь | С |
| Гепарин и его производные | Группа гепарина (гепарин натрия) | подкожно (через каждые 6 часов) 50-100 ЕД/кг/сутки 5-7 дней | C |
| Антиагреганты, вазодилятаторы миотропного действия | Дипиридамол |
Хирургическое вмешательство: нет.
- температуры тела;
- диуреза;
- показателей азотемии;
- гемограммы;
- отсутствие пиурии и микрогематурии;
- изогипостенурия не является противопоказанием для выписки.
- легкой форме – не ранее 12 дня болезни;
- среднетяжелой – не ранее 16 дня болезни;
- тяжелой форме – не ранее 21 дня болезни.
Диспансеризация реконвалесцентов ГЛПС:
— в течение 2 лет после выписки (1 раз в квартал в течение первого года и 2 раза в течение второго года).
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ:
Показания для плановой госпитализации: нет
Показания для экстренной госпитализации:
- лихорадка,
- интоксикация,
- ОПН,
- геморрагический синдром.
Информация
Источники и литература
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2018
- 1. Сиротин Б.З. Геморрагическая лихорадка с почечным синдромом.-Хабаровск,1994.-302с. 2. Классификации основных инфекционных заболеваний Справочные материалы для студентов V и VI курсов, по дисциплине «Инфекционные болезни» Иваново 2014, С43-44 3. Лобзин Ю.В. Руководство по инфекционным болезням- Учебное пособие. — СПб.: 2000. — 226 с. 3. Инфекционные болезни: национальное руководство / Под ред. Н.Д.Ющука, Ю.Я.Венгерова. — М. : ГЭОТАР-Медиа, 2009. — 1040 с. 4. Ma C, Yu P, Nawaz M, Zuo S, Jin T, Li Y, Li J, Li H, Xu J. J. 2012. Hantaviruses in rodents and humans, Xi’an, PR China. Vol. 93(10):2227-2236 doi:10.1099/vir.0.043364-0 5. Krautkramer, E., Zeier, M. and Plyusnin, A. 2012. Hantavirus infection: an emerging infectious disease causing acute renal failure. Kidney International (2012) 83, 23–27; doi:10.1038/ki.2012.360 6. Fulhorst F, C., Koster T, F., Enria A, D., Peters C, J. 2011. Hantavirus Infections. In: Tropical Infectious Diseases: Principles, Pathogens and Practice, Third Ed., Philadelphia: Elsevier. p. 470-480 7. Jonsson B, C., Figeiredo T M, L. and Vapalathi, O. 2010. A Global Perspective on Hantavirus Ecology, Epidemiology, and Disease, Clinical Microbiology Reviews, Vol. 23. p. 412-441 8. Wichmann, D., Josef Grone, H., Frese, M., Pavlovic, J. Anheier, B. 2002. Hantaan Virus Infection Causes an Acute Neurological Disease That Is Fatal in Adult Laboratory Mice, Journal of Virology, Vol. 76, No. 17. p. 8890-8899. doi: 10.1128/JVI.76.17.8890–8899.2002 9. Xu ZY, et al. Epidemiological studies of hemorrhagic fever with renal syndrome: analysis of risk factors and mode of transmission. Journal of Infectious Diseases1985; 152: 137–144. 10. Denecke, B., Bigalke, B., Haap, M., Overkamp, D., Lehnert, H., and Haas, C. S. (2010). Hantavirus infection: a neglected diagnosis in thrombocytopenia and fever? Mayo Clin. Proc. 85, 1016–1020. doi: 10.4065/mcp.20 09.0040 11. Kruger DH, Figueiredo LT, Song JW, Klempa B. Hantaviruses—globally emerging pathogens. J Clin Virol 2015; 64:128.
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола с указание квалификационных данных:
1. Кошерова Бахыт Нургалиевна – доктор медицинских наук, профессор, проректор по клинической работе и непрерывному профессиональному развитию НАО «Медицинский университет Караганды».
2. Дмитровский Андрей Михайлович – доктор медицинских наук, профессор кафедры инфекционных и тропических болезней АО «Национальный медицинский университет»;
3. Егембердиева Равиля Айтмагамбетовна, доктор медицинских наук, профессор кафедры инфекционных и тропических болезней АО «Национальный медицинский университет», высшая врачебная категория;
4. Курмангазин Мейрамбек Сагинаевич – кандидат медицинских наук, заведующий кафедрой инфекционных болезней НАО «Западно — Казахстанский медицинский университет им. Марата Оспанова»;
5. Юхневич Екатерина Александровна – клинический фармаколог, и.о.доцента кафедры клинической фармакологии и доказательной медицины НАО «Медицинский университет Караганды».Указание на отсутствие конфликта интересов: нет.
Рецензенты:
Бегайдарова Розалия Хасановна – доктор медицинских наук, профессор НАО кафедры инфекционных и фтизиатрии НАО «Медицинский университет Караганды», врач высшей категории.Указание условий пересмотра протокола:
пересмотр протокола через 5 лет и/или при появлении новых методов диагностики и/или лечения с более высоким уровнем доказательности.Геморрагическая лихорадка с почечным синдромом
Геморрагическая лихорадка – это инфекционное заболевание, имеющее острое течение, сопровождающееся возникновением тромбогеморрагического синдрома, патологическими изменениями со стороны почек, выраженной интоксикацией организма, а также поражением других внутренних органов.
Под термином «геморрагические лихорадки» объединена группа инфекций, протекающих с поражением сосудистых структур, развитием повышенной кровоточивости или тромбозов, лихорадочного синдрома.
Сюда относятся такие вирусные инфекции, как:
- Желтая лихорадка;
- Лихорадка Денге;
- Омская лихорадка;
- Лихорадка долины Рифт;
- Лихорадка Лаоса и многое другое.
Среди всех геморрагических лихорадок особое место занимает геморрагическая лихорадка с почечным синдромом (ГЛПС).
Данное заболевание относится к зоонозным инфекциям с природно-очаговой распространенностью. Под термином «зоонозная инфекция» понимается то, что данная болезнь относится к группе инфекционных заболеваний, которыми болеет человек, а ряд животных являются резервуаром и источником инфекции.
Как показывает статистика, на территории России ежегодно выявляется от 5 до 20 тысяч новых случаев заражения этой инфекцией. Наиболее высок процент инфицирования среди жителей европейской части России, Восточной Сибири, Дальнего Востока. Самое большое количество случаев ежегодно регистрируется на территории Китая.
К настоящему времени летальность при ГЛПС по разным оценкам составляет от 0,5 до 15%, но летальность при тяжелой форме ГЛПС с развитием хантавирусного кардиопульмонального синдрома достигает 45%.
Замечено, что люди, проживающее в природно-очаговых регионах, обычно не болеют. При этом обнаружено, что антитела к возбудителям ГЛПС могут обнаруживаться почти у 15% людей, у которых отсутствуют какие-либо клинические проявления.
Это связывают с тем, что еще в детском возрасте могла произойти «встреча» с инфекцией в малых дозах вируса в результате чего сформировался иммунитет.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Симптомы
В течение данного заболевания принято выделять несколько периодов:
- Инкубационный;
- Продромальный;
- Лихорадочный;
- Олигоурический;
- Полиурический;
- Период реконвалесценции.
Продолжительность инкубационного периода может составлять от 2 до 50 дней, в среднем – от двух до трех недель. У ряда пациентов за несколько дней до возникновения развернутой клинической симптоматики отмечаются слабость, недомогание, катаральные изменения со стороны верхних дыхательных путей, например, заложенность носа, боль при глотании и так далее, что соответствует продромальному периоду, длящемуся около 2-3 дней.
Продолжительность лихорадочного периода занимает от 3 до 6 суток. Симптомы нарастают стремительно с повышением температуры тела до фебрильных значений. Дополнительно обязательно присутствуют озноб, другие признаки интоксикационного синдрома, например, головные и суставные боли, миалгии, слабость и так далее.
Лицо больного человека становится одутловатым и гиперемированным, отмечаются замедление частоты сердечных сокращений и снижение артериального давления. Также характерно появление геморрагической сыпи на слизистой оболочке ротовой полости, кожных покровах в области шеи, груди и так далее.
Затем наступает олигурический период, длящийся от 3 до 6 суток. Первоочередным клиническим признаком является резкое снижение суточного объема выделяемой мочи.
Температура тела понижается до субфебрильных значений, но состояние пациента при этом резко ухудшается из-за нарастающей острой почечной недостаточности.
Кроме этого, характерно усиление интоксикационного синдрома, появление неукротимой рвоты, сухости во рту, повышение артериального давления.
Характерным проявлением данного периода является болезненность, локализующаяся в поясничной области, имеющая различную степень выраженности.
Обязательно присоединяется геморрагический синдром. Он может быть представлен носовыми и желудочно-кишечными кровотечениями, макрогематурией и прочим.
На этом этапе могут возникать тяжелые осложнения, нередко приводящие к гибели больного человека, например, внутримозговые кровоизлияния.
После разгара болезни начинается полиурический период, начинающийся с 9–13-го дня болезни. Количество выделяющейся мочи может достигать 5–8 литров. Продолжительность полиурического периода составляет 1–2 недели. Тем не менее, состояние пациента улучшается, геморрагические проявления постепенно исчезают, но из-за увеличения диуреза может развиться дегидратация (обезвоживание). Отмечается сохранение слабости, усиление жажды. У отдельных пациентов болезнь осложняется пиелонефритом, пневмонией, возможно вторичное бактериальное инфицирование.
В период реконвалесценции (выздоровления), который может длится от нескольких недель до трех лет, наблюдается медленное восстановление работы органов и систем организма с постепенной нормализацией функции почек, сердечно-сосудистой и нервной систем.
Этот период сопровождается признаками астении (слабость, повышенной утомляемостью), эмоциональной лабильностью.
Необходимо заметить, что выраженность сопутствующих клинических проявлений будет зависеть от того, каким именно возбудителем была вызвана геморрагическая лихорадка с почечным синдромом.
Например, ГЛПС, ассоциированная с вирусом Puumala, сопровождается более четким разделением периодов, классическими (чаще легкими) симптомами, благоприятным исходом. Инфекция, развивающаяся под воздействием вируса Dobrava, характеризуется более выраженными геморрагическими нарушениями, изменениями со стороны функциональной активности почек, имеет гораздо более неблагоприятное течение. ГЛПС, вызванная вирусом Amur, будет протекать с более выраженным общетоксическим синдромом. Инфекция, вызванная вирусом Seoul, как правило, протекает в легкой форме, практически никогда не приводит к развитию осложнений.
Нередко геморрагическая лихорадка с почечным синдромом сопровождается патологическими изменениями со стороны сердечно-сосудистой системы. С клинической точки зрения это может проявляться возникновением болей в области сердца и одышки. По результатам дополнительного обследования могут наблюдаться брадикардия, инверсия зубца T, неполная блокада правой ножки пучка Гиса, повышение тропонина I и креатинфосфокиназы.
Изучено течение ГЛПС и нарушение функции дыхания. Как показывает статистика, патологические изменения со стороны легких могут возникать при заражении любым серотипом хантавируса. В начальном периоде у многих пациентов развивается респираторный дистресс-синдром. В период манифестации заболевания выявляется синдром острого легочного повреждения с характерными однотипными деструктивными изменениями капилляров легких. У пациентов, перенесших тяжелую форму ГЛПС, в динамике позднего периода выздоровления развивается рестриктивный тип нарушения легочной вентиляции, который является причиной гемодинамических расстройств в малом круге кровообращения с формированием правожелудочковой сердечной недостаточности.
После перенесенной инфекции формируется стойкий, длительный иммунитет, однако исключать повторные случаи заражения нельзя.
Формы
В зависимости от характера течения геморрагическая лихорадка с почечным синдромом может протекать в следующих формах:
- Легкой;
- Среднетяжелой;
- Тяжелой.
Причины
В качестве возбудителя геморрагической лихорадки с почечным синдромом выступает специфическая РНК-содержащая вирусная флора, принадлежащая роду Hantavirus. На сегодняшний день известно несколько серотипов хантавирусов, наибольшую опасность для человека из которых представляют только пять: Hantaan, Puumala, Seоul, Dobrava и Amur.
Обнаружена привязанность различных генотипов вируса к определенным географическим областям Земного шара. Так ГЛПС, вызванная генотипом Puumala, обнаруживается в основном в странах Европы и на европейской территории РФ. В Китае, Дальнем Востоке и Японии, Северной и Южной Корее чаще выявляются вирусы Hantaan, Amur, Seoul. На Балканах этиологическим фактором ГЛПС чаще служит вирус Dobrava, Laguna Negra и Sin Nombre присущи для территории США.
Основным естественным резервуаром хантавирусов служат различные мышевидные грызуны и хомяковые. Они являются хроническими носителями хантавирусов.
Инфицирование животных происходит через укус кровососущих насекомых, например, блох. У самих грызунов инфекция протекает в форме скрытого вирусоносительства.
В периоды обострения животные выделяют вирусную флору в окружающую среду со слюной, мочой и экскрементами. Продолжительность выделения вирусов с фекалиями составляет около 1 месяца, а с мочой – до 1 года.
Человек может заражаться посредством воздушно-пылевого, контактного, алиментарного или водного пути.
Для возможного инфицирования человека значение имеет длительность его пребывания в очаге, особенно в условиях повышенного пылеобразования. Считается, что для заражения достаточно пятиминутного пребывания в помещении, где находились инфицированные животные. На долю воздушно-пылевого пути заражения приходится около 90 % всех случаев инфицирования людей. Существует алиментарный путь инфицирования – употребление зараженной пищи (в основном овощи и фрукты) и водный путь (около 5% от всех случаев инфицирования).
Также иногда может реализовываться контактный путь заражения, имеющий место при попадании на кожные покровы или слизистые оболочки, целостность которых была нарушена, объектов, содержащих возбудителя, например, биологических жидкостей грызуна или почвы.
Случаев, при которых заболевание передавалось бы от человека к человеку, зарегистрировано не было.
Высокому риску заражения подвержены животноводы, полеводы, работники лесного хозяйства, военнослужащие, размещенные в полевых лагерях, сантехники, электрики, городские жители, проживающие в подвальных помещениях и на нижних этажах многоквартирных домов, геологи, строительные рабочие (в зонах активных очагов ГЛПС), охотники, рыбаки, туристы, дачники, сборщики грибов и ягод и пр. Доля заражений при работах населения на садово-огородных и приусадебных участках, проживаниях на дачах также велика и составляет в зависимости от региона проживания от 30 до 75 %.
Патогенез геморрагической лихорадки с почечным синдромом реализуется следующим образом. После внедрения возбудителя в слизистые оболочки верхних дыхательных путей (реже – в слизистую оболочку желудочно-кишечного тракта, кожу) происходит его первичное размножение в сосудистом эндотелии и клетках эпителия внутренних органов. После накопления достаточного количества вирусной флоры происходит ее прорыв в кровеносную систему, происходит генерализация инфекционного процесса, что обуславливает общий интоксикационный синдром.
Под воздействием возбудителя стенки кровеносных сосудов повреждаются, свертываемость крови нарушается, развивается тромбогеморрагический синдром. Все вышеперечисленное приводит к возникновению патологических изменений в почках, а также в других паренхиматозных органах.
Методы диагностики
Заподозрить геморрагическую лихорадку с почечным синдромом можно на основании сопутствующих жалоб, сбора анамнеза, результатов объективного осмотра. Для подтверждения диагноза в обязательном порядке проводятся дополнительные лабораторные исследования.
Характерными лабораторными признаками данной инфекции являются тромбоцитопения, увеличение СОЭ до 40 мм/ч, протеинурия, цилиндрурия, лейкоцитурия, микрогематурия. При проведении пробы Зимницкого определяется гипоизостенурия (низкая относительная плотность мочи во всех пробах).
Для обнаружения возбудителя прибегают к помощи серологических анализов. При этом могут проводиться иммуноферментные анализ, реакцию иммунофлюоресценции, а также некоторые другие методики. Перечисленные исследования направлены на обнаружение в крови специфических антител – IgM, IgA, IgG.
Антитела IgM появляются уже через несколько дней после заражения, достигая максимума на 7–11-й день после появления клинических симптомов. Они циркулируют в крови в течение 18 месяцев. Затем появляются IgA, IgG. При инфицировании вирусом Puumala присутствующие в остром периоде IgA могут обнаруживаться в крови до 10 лет. Антитела IgG появляются вскоре после IgM. Специфичные IgG достигают пика во время фазы реконвалесценции, затем их уровень постепенно снижается.
Еще один информативный диагностический метод – это ПЦР-диагностика, позволяющая обнаружить генетический материал возбудителя.
Следствием нарушения выделительной функции почек являлось быстрое прогрессирование тяжелой интоксикации и уремии, что проявлялось резким нарастанием таких показателей, как креатинин и мочевина. При этом чем тяжелее протекает инфекция, тем выше будет уровень этих показателей. Массивная протеинурия (выделение белка с мочой) при тяжелом течении наблюдалась у большинства больных.
При исследовании свертывающих свойств крови (коагулограмма) в зависимости от фазы болезни определяются признаки повышенного свертывания крови (гиперкоагуляция – увеличение содержания фибриногена и укорочение протромбинового времени) или признаки кровоточивости (гипокоагуляция – снижение содержания фибриногена и удлинение протромбинового времени).
По данным инструментальных методов исследования практически у всех больных на УЗИ почек выявлены признаки увеличения объема почек, а также признаки тубулоинтерстициального нефрита.
Основные используемые лабораторные исследования:
- Клинический анализ крови.
- Общий анализ мочи.
- Биохимический анализ мочи.
- Биохимический анализ крови (включая мочевину, креатинин, калий, натрий).
- Коагулограмма (фибриноген, протромбиновое время).
- Антитела к хантавирусам классов IgG, IgM (РНГА, РНИФ, РТГА, ГА).
- Обнаружение РНК хантавирусов (ПЦР).
Дополнительные используемые лабораторные исследования:
- Тропонин, креатинфосфокиназа (при поражении сердечной мышцы).
- Ренин, альдостерон.
- Проба Зимницкого.
Основные используемые инструментальные исследования:
- УЗИ почек.
- Рентгенография органов грудной клетки
- Электрокардиография (ЭКГ).
Дополнительные используемые инструментальные исследования:
- Трансторакальная ЭХО-кардиография.
Лечение
Все пациенты с геморрагической лихорадкой с почечным синдромом должны быть госпитализированы.
Назначается противовирусная терапия, например, рибавирин или препараты интерферона, наиболее эффективная в первые несколько дней болезни.
Также может вводиться специфический донорский иммуноглобулин.
Для борьбы с интоксикационным синдромом проводятся дезинтоксикационные мероприятия (внутривенно вводятся солевые растворы и глюкоза). Для профилактики развития ДВС-синдрома назначают ангиопротекторы и дезагреганты, в тяжелых случаях – глюкокортикостероиды.
При развитии олигурии применяются большие дозы фуросемида, проводится коррекция кислотно-щелочного баланса.
Основное направление в полиурическую стадию – это восполнение объема потерянной жидкости посредством оральных и парентеральных регидратационных мероприятий.
При развитии инфекционно-токсического шока проводят интенсивную противошоковую терапию.
Осложнения
Геморрагическая лихорадка с почечным синдромом может сопровождаться рядом тяжелых осложнений. Наиболее часто данная инфекция становится причиной инфекционно-токсического шока, массивных кровотечений, появления во внутренних органах очагов кровоизлияний.
Также при этом заболевании существует риск развития отека легких и головного мозга. В 2019 году ученые из Ижевской государственной медицинской академии опубликовали работу, в которой было установлено, что отек легких с прогрессирующей дыхательной недостаточностью является одной из причин летальных исходов при геморрагической лихорадке с почечным синдромом и относится к постоянным находкам при патологоанатомических исследованиях.
Кроме этого, нередко возникает вторичное бактериальное инфицирование с развитием, например, пиелонефрита или пневмонии.
Профилактика
В последние годы ведется активная разработка вакцины против возбудителя геморрагической лихорадки с почечным синдромом. Однако на сегодняшний день широкого распространения вакцинация среди населения не получила.
В связи с этим первоочередная роль отводится неспецифическим методам профилактики – уничтожению грызунов в природно-очаговых зонах, предупреждению загрязнения продуктов питания и водоемов экскрементами животных и так далее.
Какие вопросы следует задать врачу
Что такое геморрагическая лихорадка с почечным синдромом?
Как происходит заражение данной инфекцией?
Какие симптомы указывают на геморрагическую лихорадку с почечным синдромом?
Чем опасно это заболевание?
Как диагностировать инфекция?
Какие препараты используются для лечения геморрагической лихорадки с почечным синдромом?
Как не допустить заражения?
Советы
Геморрагическая лихорадка с почечным синдромом может привести к развитию ряда крайне тяжелых осложнений, угрожать жизни больного человека. В связи с этим при появлении каких-либо из вышеперечисленных симптомов необходимо как можно скорее обратиться к врачу для правильного установления диагноза и назначения необходимой терапии.
Геморрагическая лихорадка с почечным синдромом
Геморрагическая лихорадка с почечным синдромом — это зоонозная хантавирусная инфекция, характеризующаяся тромбогеморрагическим синдромом и преимущественным поражением почек. Клинические проявления включают острую лихорадку, геморрагическую сыпь, кровотечения, интерстициальный нефрит, в тяжелых случаях — острую почечную недостаточность. К специфическим лабораторным методам диагностики геморрагической лихорадки с почечным синдромом принадлежат РИФ, ИФА, РИА, ПЦР. Лечение заключается во введении специфического иммуноглобулина, препаратов интерферона, проведении дезинтоксикационной и симптоматической терапии, гемодиализа.
МКБ-10
Общие сведения
Геморрагическая лихорадка с почечным синдромом (ГЛПС) — природно-очаговое вирусное заболевание, характерными признаками которого являются лихорадка, интоксикация, повышенная кровоточивость и поражение почек (нефрозонефрит). На территории нашей страны эндемичными районами являются Дальний Восток, Восточная Сибирь, Забайкалье, Казахстан, европейская территория, поэтому ГЛПС известна под различными названиями: корейская, дальневосточная, уральская, ярославская, тульская, закарпатская геморрагическая лихорадка и др. Ежегодно в России регистрируется от 5 до 20 тыс. случаев заболеваний геморрагической лихорадкой с почечным синдромом. Пик заболеваемости ГЛПС приходится на июнь-октябрь; основной контингент заболевших (70-90%) составляют мужчины в возрасте 16-50 лет.

Причины ГЛПС
Возбудителями болезни являются РНК-содержащие вирусные агенты рода Hantavirus (хантавирусы), относящиеся к семейству Bunyaviridae. Для человека патогенны 4 серотипа хантавирусов: Hantaan, Dubrava, Puumala, Seoul. Во внешней среде вирусы относительно долго сохраняют стабильность при отрицательной температуре и малоустойчивы при температуре 37°C. Вирусы имеют сферическую или спиральную форму, диаметр 80-120 нм; содержат одноцепочечную РНК. Хантавирусы обладают тропностью к моноцитам, клеткам почек, легких, печени, слюнных желез и размножаются в цитоплазме инфицированных клеток.
Переносчиками возбудителей геморрагической лихорадки с почечным синдромом служат грызуны: полевые и лесные мыши, полевки, домовые крысы, которые инфицируются друг от друга через укусы клещей и блох. Грызуны переносят инфекцию в форме латентного вирусоносительства, выделяя возбудителей во внешнюю среду со слюной, фекалиями и мочой. Попадание инфицированного выделениями грызунов материала в организм человека может происходить аспирационным (при вдыхании), контактным (при попадании на кожу) или алиментарным (при употреблении пищи) путем.
К группе повышенного риска по заболеваемости геморрагической лихорадкой с почечным синдромом относятся сельскохозяйственные и промышленные рабочие, трактористы, водители, активно контактирующие с объектами внешней среды. Заболеваемость человека напрямую зависит от численности инфицированных грызунов на данной территории. ГЛПС регистрируется преимущественно в виде спорадических случаев; реже – в виде локальных эпидемических вспышек. После перенесенной инфекции остается стойкий пожизненный иммунитет; случаи повторной заболеваемости единичны.
Патогенез
Патогенетическую сущность геморрагической лихорадки с почечным синдромом составляют некротизирующий панваскулит, ДВС-синдром и острая почечная недостаточность. После заражения первичная репликация вируса происходит в эндотелии сосудов и эпителиальных клетках внутренних органов. Вслед за накоплением вирусов наступает вирусемия и генерализация инфекции, которые клинически проявляются общетоксическими симптомами.
В патогенезе геморрагической лихорадки с почечным синдромом большую роль играют образующиеся аутоантитела, аутоантигены, ЦИК, оказывающие капилляротоксическое действие, вызывающие повреждение стенок сосудов, нарушение свертываемости крови, развитие тромбогеморрагического синдрома с повреждением почек и других паренхиматозных органов (печени, поджелудочной железы, надпочечников, миокарда), ЦНС. Почечный синдром характеризуется массивной протеинурией, олигоанурией, азотемией, нарушением КОС.
Симптомы ГЛПС
Геморрагическая лихорадка с почечным синдромом характеризуется циклическим течением с последовательной сменой нескольких периодов:
- инкубационного (от 2-5 дней до 50 суток — в среднем 2-3 недели)
- продромального (2-3 дня)
- лихорадочного (3-6 дней)
- олигоурического (с 3-6-го по 8-14-й день ГЛПС)
- полиурического (с 9-13 дня ГЛПС)
- реконвалесцентного (раннего – от 3-х недель до 2 месяцев, позднего — до 2-3-х лет).
В зависимости от выраженности симптомов, тяжести инфекционно-токсического, геморрагического и почечного синдромов различают типичные, стертые и субклинические варианты; легкие, среднетяжелые и тяжелые формы геморрагической лихорадки с почечным синдромом.
По истечении инкубационного периода наступает короткий продромальный период, во время которого отмечаются утомляемость, недомогание, головные боли, миалгии, субфебрилитет. Лихорадочный период развивается остро, с повышения температуры тела до 39-41°С, озноба и общетоксических симптомов (слабости, головной боли, тошноты, рвоты, расстройства сна, артралгии, ломоты в теле). Характерны боли в глазных яблоках, затуманенное зрение, мелькание «мушек», видение предметов в красном цвете. В разгар лихорадочного периода появляются геморрагические высыпания на слизистых оболочках полости рта, коже грудной клетки, подмышечных областей, шеи. При объективном осмотре выявляется гиперемия и одутловатость лица, инъекция сосудов конъюнктив и склер, брадикардия и артериальная гипотония вплоть до коллапса.
В олигоурический период геморрагической лихорадки с почечным синдромом температура тела снижается до нормы или субфебрильных цифр, однако это не приводит к улучшению состояния пациента. В эту стадию еще более усиливаются симптомы интоксикации и возникают признаки поражения почек: нарастают боли в пояснице, резко снижается диурез, развивается артериальная гипертензия. В моче выявляется гематурия, протеинурия, цилиндрурия. При нарастании азотемии развивается ОПН; в тяжелых случаях — уремическая кома.
У большинства больных отмечается неукротимая рвота и диарея. Геморрагический синдром может быть выражен в различной степени и включать в себя макрогематурию, кровотечения из мест инъекций, носовые, маточные, желудочно-кишечные кровотечения. В олигоурический период могут развиваться тяжелые осложнения (кровоизлияния в головной мозг, гипофиз, надпочечники), служащие причиной летального исхода.
Переход геморрагической лихорадки с почечным синдромом в полиурическую стадию знаменуется субъективными и объективными улучшениями: нормализацией сна и аппетита, прекращением рвоты, исчезновением боле в пояснице и т. д. Характерными признаками данного периода служит увеличение суточного диуреза до 3-5 л и изогипостенурия. В период полиурии сохраняется сухость во рту и жажда.
Период реконвалесценции при геморрагической лихорадке с почечным синдромом может затягиваться на несколько месяцев и даже лет. У больных долго сохраняется постинфекционная астения, характеризующаяся общей слабостью, снижением работоспособности, быстрой утомляемостью, эмоциональной лабильностью. Синдром вегетативной дистонии выражается гипотонией, инсомнией, одышкой при минимальной нагрузке, повышенной потливостью.
Осложнения
Специфическими осложнениями тяжелых клинических вариантов ГЛПС могут являться инфекционно-токсический шок, кровоизлияния в паренхиматозные органы, отек легких и головного мозга, кровотечения, миокардит, менингоэнцефалит, уремия и др. При присоединении бактериальной инфекции возможно развитие пневмонии, пиелонефрита, гнойных отитов, абсцессов, флегмон, сепсиса.
Диагностика
Клиническая диагностика ГЛПС основывается на цикличности течения инфекции и характерной смене периодов. При сборе эпидемиологического анамнеза обращается внимание на пребывание пациента в эндемичной местности, возможный прямой или косвенный контакт с грызунами. При проведении неспецифического обследования учитывается динамика изменения показателей общего и биохимического анализа мочи, электролитов, биохимических проб крови, КОС, коагулограммы и др. С целью оценки тяжести течения и прогноза заболевания выполняется УЗИ почек, ФГДС, рентгенография органов грудной клетки, ЭКГ и др.
Специфическая лабораторная диагностика геморрагической лихорадки с почечным синдромом проводится с помощью серологических методов (ИФА, РНИФ, РИА) в динамике. Антитела в сыворотке крови появляются в конце 1-ой недели болезни, к концу 2-й недели достигают максимальной концентрации и сохраняются в крови 5–7 лет. РНК вируса может быть выделена с помощью ПЦР-исследования. ГЛПС дифференцируют с лептоспирозом, острым гломерулонефритом, пиелонефритом и энтеровирусной инфекцией, прочими геморрагическими лихорадками.
Лечение ГЛПС
Больные геморрагической лихорадкой с почечным синдромом госпитализируются в инфекционный стационар. Им назначается строгий постельный режим и диета №4; проводится контроль водного баланса, гемодинамики, показателей функционирования сердечно-сосудистой системы и почек. Этиотропная терапия геморрагической лихорадки с почечным синдромом наиболее эффективна в первые 3-5 суток от начала заболевания и включает введение донорского специфического иммуноглобулина против ГЛПС, назначение препаратов интерферона, противовирусных химиопрепаратов (рибавирина).
В лихорадочном периоде проводится инфузионная дезинтоксикационная терапия (внутривенные вливания глюкозы и солевых растворов); профилактика ДВС-синдрома (введение препаратов-дезагрегантов и ангиопротекторов); в тяжелых случаях применяются глюкокортикостероиды. В олигурическом периоде осуществляется стимуляция диуреза (введение ударных доз фуросемида), коррекция ацидоза и гиперкалиемии, профилактика кровотечений. При нарастающей ОПН показано переведение пациента на экстракорпоральный гемодиализ.
При наличии бактериальных осложнений назначается антибиотикотерапия. В полиурическую стадию основной задачей является проведение оральной и парентеральной регидратации. В период реконвалесценции проводится общеукрепляющая и метаболическая терапия; рекомендуется полноценное питание, физиотерапия (диатермия, электрофорез), массаж и ЛФК.
Прогноз и профилактика
Легкие и среднетяжелые формы геморрагической лихорадки с почечным синдромом в большинстве случаев заканчиваются выздоровлением. Резидуальные явления (постинфекционная астения, боли в пояснице, кардиомиопатия, моно- и полиневриты) длительно наблюдаются у половины переболевших. Реконвалесценты нуждаются в ежеквартальном диспансерном наблюдении инфекциониста, нефролога и окулиста на протяжении года. Тяжелое течение сопряжено с высоким риском осложнений; смертность от ГЛПС колеблется в пределах 7-10%.
Профилактика геморрагической лихорадки с почечным синдромом заключается в уничтожении мышевидных грызунов в природных очагах инфекции, предупреждении загрязнения жилищ, водоисточников и продуктов питания выделениями грызунов, дератизации жилых и производственных помещений. Специфической вакцинации против ГЛПС не разработано.
Источник https://diseases.medelement.com/disease/%D0%B3%D0%B5%D0%BC%D0%BE%D1%80%D1%80%D0%B0%D0%B3%D0%B8%D1%87%D0%B5%D1%81%D0%BA%D0%B0%D1%8F-%D0%BB%D0%B8%D1%85%D0%BE%D1%80%D0%B0%D0%B4%D0%BA%D0%B0-%D1%81-%D0%BF%D0%BE%D1%87%D0%B5%D1%87%D0%BD%D1%8B%D0%BC-%D1%81%D0%B8%D0%BD%D0%B4%D1%80%D0%BE%D0%BC%D0%BE%D0%BC-2018/16173
Источник https://medaboutme.ru/zdorove/spravochnik/bolezni/gemorragicheskaya_likhoradka_s_pochechnym_sindromom/
Источник https://www.krasotaimedicina.ru/diseases/infectious/HFRS