Причины и лечение сосудистых звездочек на груди у женщин
Сосудистые звездочки (телеангиэктазии) представляют собой небольшие образования кожи, которые имеют вид небольших точек, линий, разветвлений обычно красно-фиолетового цвета. Такие образования появляются вследствие локального расширения стенок структур микроциркуляторного русла с формированием выпячивания. Сосудистые звездочки на груди у женщин приносят не только психологический дискомфорт, но и могут быть проявлением развития различных патологических процессов.
Причины образования
Механизм развития патологических расширений структур микроциркуляторного русла заключается в локальном снижении прочности их стенок. Это полиэтиологический процесс, он может развиваться вследствие воздействия различных провоцирующих факторов, которые включают:
- Наследственный фактор – дефектные гены, приводящие к ослаблению стенок сосудов могут передаваться по наследству, поэтому у родителей, страдающих таким дефектом с высокой вероятностью возможно его появление и у детей.
- Изменение гормонального фона – основной фактор того, что появляются сосудистые звездочки на груди при беременности.
- Чрезмерное воздействие ультрафиолетового спектра света на кожу, приводящее к повреждению сосудов – сосудистые звездочки на грудной клетке часто появляются у любителей загара.
- Гиповитаминоз витамина С – аскорбиновая кислота является основным фактором, который обеспечивает прочность соединительной ткани, в том числе и в стенках сосудов.
- Частое физическое или умственное перенапряжение, приводящее к истощению защитных сил организма.
- Токсическое влияние, связанное с систематическим употреблением алкоголя и курением.
Одновременное воздействие сразу нескольких провоцирующих факторов может вызвать более интенсивное образование выпячиваний не только с локализацией в области груди, но и других участках тела. Выяснение причин, последующее лечение патологических телеангиэктазий, локализующихся в области молочных железах занимается врач флеболог-маммолог.
Сосудистые звездочки во время беременности

Беременность является особым физиологическим состоянием женщины, при котором течение большинства процессов изменяется. В первую очередь это касается гормонального фона, а также обмена веществ (метаболизм). Сосудистые звездочки при беременности являются следствием влияния некоторых гормонов, уровень которых повышается, на функциональное состояние стенок структур микроциркуляторного русла. После родов и нормализации уровня гормонов телеангиэктазии самостоятельно не исчезают, а требуют проведения лечения.
Удаление сосудистых звездочек

Основой радикальной терапии телеангиэктазий является их удаление при помощи различных методик физического или химического воздействия, а также выполнение мероприятий для исключения повторного воздействия провоцирующих факторов их развития. Качественное удаление проводится в нашем медицинском центре при помощи таких методик:
- – введение в просвет пораженного сосуда специального химического соединения (склерозант), который приводит к его склеиванию.
- Лазеротерапия – воздействие лазером, который приводит к «выпариванию» тканей внутренней поверхности сосудов с последующим склеиванием.
- Электрокоагуляция – разрушение телеангиэктазии при помощи локального точечного воздействия электрическим током определенной силы и частоты.
- Радиоволновая хирургия – выполняется иссечение образования, при котором роль скальпеля выполняет радиоволновое излучение.
Выбор методики удаления телеангиэктазии на груди проводит врач флеболог-маммолог индивидуально.
Атеросклероз грудной аорты
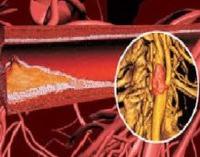
Атеросклероз грудной аорты — это хроническое системное заболевание, которое характеризуется отложением липидных бляшек на участке аорты, расположенном в грудной полости. Патология клинически проявляется болями в грудной клетке некоронарного происхождения, парестезиями верхних конечностей, головокружениями и обмороками. Для диагностики применяют рентгенографию ОГП, КТ грудной аорты, УЗИ, селективную ангиографию. Лечение предполагает модификацию образа жизни, назначение гиполипидемических и антиагрегантных препаратов. При прогрессирующем атеросклерозе рекомендованы экстракорпоральные или оперативные методы лечения.
МКБ-10

Общие сведения
Атеросклероз — самое распространенное кардиологическое заболевание, на долю которого приходится около 90% смертей от сердечно-сосудистых причин. Поражение грудной части аорты и отходящих от него артерий встречается у 40% пациентов с атеросклерозом. В последние годы наметилась тенденция к «омоложению» болезни: первые клинические и морфологические нарушения зачастую возникают в возрасте 45-50 лет. Патология чаще поражает мужчин, у женщин уровень заболеваемости повышается после наступления менопаузы.

Причины
Атеросклеротические изменения грудной аорты, как и другие формы атеросклероза, имеют полиэтиологическое происхождение. Развитию болезни способствует ряд независимых причин, при сочетании нескольких из них риск атеросклероза возрастает в 2-4 раза. В современной кардиологии существует разные теории, объясняющие процесс формирования липидных бляшек:
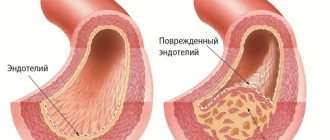
- Рецепторная теория. В основе обменных нарушений лежит дислипидемия, характеризующаяся повышением ЛПНП и холестерина. Она способствует накоплению липидов в цитоплазме клеток внутренней оболочки артерий — образуются «пенистые» клетки. Дислипидемия чаще всего возникает на фоне ожирения.
- Тромбогенная теория. Атеросклеротическая бляшка намного быстрее формируется в участке сосуда, где расположен пристеночный или интрамуральный тромб. Тромбообразование наблюдается как реакция на локальное воспаление артерий, так и в результате системных сдвигов в свертывающей способности крови.
- Гемодинамическая теория. Артериальная гипертензия — основная причина раннего начала атеросклеротических изменений грудной аорты. Риск появления атеросклероза увеличивается при длительном гипертоническом анамнезе и отсутствии медикаментозного контроля артериального давления.
- Нервно-метаболическая теория. Частые стрессовые и конфликтные ситуации вызывают нарушения нейроэндокринной регуляции, которые негативно влияют на жировой обмен. Ситуация усугубляется при расстройствах вегетативной иннервации сосудов.
Фактор риска
Вероятность заболеваемости атеросклерозом возрастает при наличии факторов риска. К необратимым предрасполагающим факторам относят:
- пожилой возраст;
- мужской пол;
- наличие в семейном анамнезе случаев раннего начала заболевания.
Негативное влияние оказывает курение: никотин провоцирует сосудистые спазмы и снижает эластичность артерий. Риск атеросклеротических изменений в аорте у страдающих сахарным диабетом в 3-4 раза выше, чем в популяции. Появлению атеросклероза способствует гипотиреоз.
Патогенез
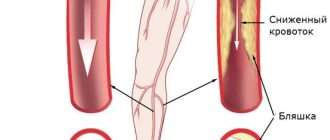
Атеросклеротическая бляшка проходит 3 стадии формирования. На первой стадии атеросклероза появляются липидные полоски и пятна, которые не выступают в просвет аорты и не вызывают клинических симптомов. Под действием факторов риска болезнь переходит во вторую стадию — образование фиброзной бляшки. В участках скопления липидов разрастается соединительная ткань, и бляшка перекрывает часть сосудистого просвета.
Наиболее опасна третья стадия атеросклероза, когда формируется осложненная (нестабильная) бляшка. Происходит резкое увеличение содержания липидов, покрышка и фиброзная капсула образования истончаются. Сохраняется высокий риск эмболии более мелких сосудов детритом, вышедшим из бляшки в аортальный просвет. Поврежденная поверхность атероматозной язвы становится основой для тромбообразования. На отдаленных этапах болезни наступает кальциноз грудной аорты.
Симптомы
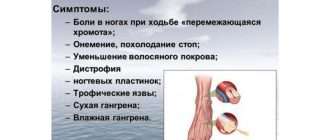
Основным проявлением аортального атеросклероза является аорталгия — давящая или жгучая боль за грудиной. Болевые ощущения возникают без видимой причины, не связаны с физической нагрузкой. Боль продолжается от нескольких часов до нескольких дней, периодически усиливается или ослабевает, но не исчезает полностью. Типична иррадиация болевого синдрома в шею, спину или верхние отделы живота.
У 5-10% больных наблюдается атипичный болевой синдром, когда неприятные ощущения изначально локализованы в спине или по боковым сторонам грудной клетки. Часто беспокоят парестезии кожи рук — ощущения ползания мурашек, покалывания или небольшого жжения. При длительном течении атеросклероза грудного отдела аорты отмечается охриплость голоса, беспокоят затруднения при проглатывании твердой пищи.
При поражении атеросклерозом начальных отделов аорты бывают приступы головокружения и обмороки. Самочувствие ухудшается при резких поворотах и наклонах головы. Характерны проявления дислипидемии — ксантомы и ксантелазмы. Они выглядят как небольшие бледно-желтые образования, располагаются преимущественно на верхнем веке. Пожилые пациенты замечают сероватую полоску по краю радужки глаза (корнеальная дуга).
Осложнения
Длительно нелеченый атеросклероз приводит к дегенеративным изменениям в грудной аорте. У 25% больных со временем формируется аневризма аорты — патологическое расширение сосуда более, чем на ½ от нормы. При этом нарушается работы других органов грудной полости, которые сдавливаются расширенным и уплотненным сосудом. Грозное осложнение — расслаивающая аневризма аорты, которая в 80% случаев заканчивается летально.
Атеросклероз аорты постепенно распространяется на артериальные сосуды, отходящие от нее. Типично поражение подключичных и сонных артерий. Снижается кровоснабжение головы, шеи и верхних конечностей. Из-за хронической гипоксии головного мозга возникает энцефалопатия. При повреждении или разрывы атероматозной бляшки есть вероятность эмболии коронарных сосудов с развитием инфаркта.
Диагностика
Обследованием пациента с подозрением на атеросклероз аорты занимается терапевт-кардиолог, для исключения других причин торакальной боли могут привлекать сосудистого хирурга или пульмонолога. Типичные физикальные данные: расширение зоны притупления перкуторного звука над проекцией аорты, изменение силы и характеристики сердечных тонов, появление патологических шумов. Для постановки диагноза необходимы лабораторные и инструментальные методы:
- Рентгенологические исследования. На стандартной рентгенограмме ОГК обнаруживают расширение поперечника грудной аорты, участки отложения солей кальция. При рентгеноскопии видна усиленная пульсация. КТ позволяет обнаружить морфологические изменения аорты.
- УЗИ. Двухмерное ультразвуковое исследование грудной аорты показывает утолщение и уплотнение ее стенок, области кальциноза. При детальном осмотре видны неровности внутреннего контура и наличие атеросклеротических бляшек.
- Аортография. Селективная ангиография — наиболее информативный метод для распознавания атеросклеротического процесса в аорте. Исследование с контрастом помогает выявить даже незначительные изменения сосудистой стенки. Инвазивная диагностика в основном применяется на этапе подготовки к хирургической операции.
- Лабораторные анализы. Для верификации диагноза атеросклероза назначают липидный профиль. Характерно повышение в сыворотке крови общего холестерина и атерогенных липидов ЛПНП. Измеряется уровень гомоцистеина как независимого фактора риска сердечно-сосудистых поражений.
Лечение атеросклероза грудной аорты
Консервативная терапия
До начала медикаментозной терапии всем больным рекомендуют антиатеросклеротическую диету, которая предусматривает сокращение животных жиров в рационе и ограничение потребления соли. Показаны дозированные физические нагрузки и нормализация массы тела. Для замедления прогрессирования атеросклероза применяется несколько групп лекарственных препаратов:
- Статины. Являются основными в лечении атеросклероза. Имеют мощную доказательную базу, снижают вероятность смерти от болезней сердца и сосудов на 40%. Статины не оказывают влияния на другие виды обмена, поэтому могут приниматься при сопутствующем сахарном диабете.
- Фибраты. Этот класс гиполипидемических препаратов эффективно снижает уровень ЛПНП, увеличивает количество антиатерогенных ЛПВП. Лекарства также обладают антитромботическим, антиоксидантым и противовоспалительным эффектом.
- Другие гиполипидемические средства. Для усиления фармакологического действия фибратов и статинов в терапии атеросклероза используют секвестранты желчных кислот и ингибиторы абсорбции холестерина в кишечнике. Современная группа медикаментов — препараты омега-3 кислот, которые нормализуют липидный обмен.
- Антиагреганты. Производные ацетилсалициловой кислоты и тиенопиридины назначаются на длительный срок или пожизненно для профилактики тромбоза и других грозных осложнений атеросклероза. Препараты нормализуют реологические свойства крови.
При недостаточной эффективности консервативного лечения прибегают к экстракорпоральным методам. В большинстве клиник проводят процедуру ЛНП-афереза, который помогает очистить кровь от избыточного количества атерогенных фракций липидов. Инновационный вариант терапии атеросклероза — иммуносорбция липопротеинов, которая снижает риск смерти от сердечно-сосудистой патологии.
Хирургическое лечение
При локальных поражениях аортальной стенки целесообразно выполнить эндартерэктомию. Методика предполагает удаление липидной бляшки вместе с измененной интимой сосуда для восстановления гемодинамики. Для расширения просвета грудной аорты также применяют эндоваскулярные вмешательства — постановку стента или чрескожную транслюминальную ангиопластику.
Прогноз и профилактика
При раннем выявлении атеросклероза и правильном подборе комплексной гиполипидемической терапии прогноз благоприятный. Прогрессирование заболевания замедляется, клинические проявления исчезают. При использовании современных экстракорпоральных и хирургических методик улучшение наблюдается даже у больных с запущенными поражениями грудной аорты. Первичная профилактика направлена на ослабление или устранение факторов риска.
2. Клинические рекомендации по диагностике и лечению заболеваний аорты// Кардиология и сердечно-сосудистая хирургия. — №11(1). − 2018.
ТЭЛА — симптомы, диагностика, лечение

Разработчик сайтов, журналист, редактор, дизайнер, программист, копирайтер. Стаж работы — 25 лет. Область интересов: новейшие технологии в медицине, медицинский web-контент, профессиональное фото, видео, web-дизайн.
- Запись опубликована: 18.05.2022
- Reading time: 5 минут чтения
Тромбоэмболией легочной артерии, или ТЭЛА, называют закупорку эмболом (тромбом, образовавшимся в венах) легочной артерии либо мелких и крупных сосудов ее ветвей.
Это весьма серьезное заболевание по ряду причин. Во-первых, оно изначально не является первичным, а возникает в результате осложнения других болезней. Во-вторых, симптомы ТЭЛА очень легко спутать с другими проявлениями патологии сердечно-сосудистой и кровеносной систем. Именно поэтому причиной смерти примерно 70% пациентов, погибших в результате этой болезни, становится несвоевременная постановка диагноза, а значит, упущенное время для успешного лечения тромбоэмболии легочной артерии.
ТЭЛА врачи часто называют скрытой болезнью. Разберемся чем она опасна и в чем ее коварство?
Акция: КОМПЛЕКСНАЯ ОЦЕНКА РИСКА РАЗВИТИЯ ТРОМБОЗОВ
Полная стоимость обследования по прейскуранту составляет 2900 рублей.
Цена со скидкой — 2300 рублей
Симптомы — то ли ТЭЛА, то ли не ТЭЛА
Перечень симптомов, которыми может сопровождаться тромбоэмболия легочной артерии, действительно очень напоминает проявления других заболеваний:
- Одышка, вызываемая тем, что поток крови, поступающей в легкие, существенно снижается и возникает кислородное голодание. Аналогичный симптом — признак астмы, нарушений сердечной деятельности, обструктивного бронхита.
- Боли, особенно усиливающиеся при глубоком вдохе, в грудной клетке. Этот же признак присущ предынфарктному состоянию, плевриту и даже аппендициту.
- Кашель, часто сопровождающийся выделением мокроты с кровью (это может говорить об уже произошедшем кровоизлиянии в легкое). Такая же картина наблюдается при открытом туберкулезе.
- Увеличение частоты пульса (до 100 и выше ударов в минуту) с одновременным понижением артериального давления. Встречается при нарушениях мозговой и сердечной деятельности, например, при отравлениях.
- Серый и даже синюшный оттенок кожи. Первый признак порока сердца, спазмов сосудов, отравления некоторыми сильнодействующими ядами.
- Повышение температуры тела до 38 градусов. Признак практически всех инфекционно — воспалительных болезней.
- Часто появляющийся липкий, холодный пот. Так себя проявляет, например, вегетососудистая дистония.
В сложных случаях дело может дойти и до потери сознания.
Таким образом, при тромбоэмболии легочной артерии симптомы ее и в самом деле можно отнести, например, на счет воспаления легких или инфаркта миокарда. Поэтому очень важно выбрать врача, компетентного в данном вопросе и способного составить целостную картину с учетом всех особенностей анамнеза пациента.
Диагностика
Учитывая сложность определения симптомов ТЭЛА и своевременной постановки диагноза, специалисты разных стран мира разработали варианты шкалы, позволяющей определить предрасположенность пациента к тромбоэмболии крупных и мелких ветвей легочной артерии. Хорошую помощь врачу в этом деле оказывают и современные методы обследования организма.
Наиболее эффективные из них:
- Электрокардиография. Во время ЭКГ регистрируются электрические импульсы, возникающие в момент работы сердца. Это позволяет выявить нарушения в деятельности правого предсердия и желудочка (перегрузки и кислородное голодание), фибрилляцию предсердий. Это важный момент, так как поток крови, прошедший по большому кругу кровообращения и насытившийся углекислым газом, поступает в правое предсердие, затем в правый желудочек и оттуда уже направляется к легким. А именно наличие в потоке крови тромбов и становится зачастую причиной, приводящей к проблемам.
- Рентгенография. На рентгенограмме грудной клетки можно увидеть следующие явления: расширение желудочка и предсердия (правого, разумеется), корней легкого, нисходящей ветви правого легочного ствола, наличия в грудной клетке жидкости, а также тени, напоминающей треугольник, и снижения интенсивности рисунка, повторяющего ветвь с сосудами. Эти изменения также могут указывать на наличие в предсердии или уже в легочной артерии тромбов.
- Компьютерная и магнитно-резонансная томография, ангиопульмонография. Благодаря введению контрастного препарата и сканированию сосудов, можно точно определить, где находится тромб.
- УЗИ вен ног, часто дополняется допплерографией. Дает возможность оценить состояние сосудов голени и бедер, так как чаще всего тромбы образуются именно в венах нижних конечностей.
- Определение количества d-димеров в крови. D-димеры – результат распада фибрина, играющего большую роль в процессе свертывания крови. Их количество резко возрастает после образования тромбов, а потому показатель нормы в данном случае чаще всего позволяет исключить пациента из группы риска с ТЭЛА.
- Качественный и количественный анализ крови, определение ее свертываемости.
В совокупности эти методы и характерные для тромбоэмболии легочной артерии симптомы позволяют своевременно поставить диагноз и начать лечение.
Причины
Причин образования тромбоэмболии легочной артерии достаточно много, однако все они вызываются образованием тромбов в результате одного из нарушений в работе кровеносной системы:
- застоя крови;
- повышения ее свертываемости;
- воспаления стенок сосудов.
Исходя из этого, можно определить круг факторов, приводящих к подобному состоянию, а значит, выявить группу риска среди пациентов, для которых доля развития ТЭЛА является довольно высокой.
Факторы риска
Застою крови в венах обычно способствуют следующие явления:
- Постельный режим от недели и более, в том числе, назначенный врачом, так как у обездвиженного человека так или иначе возникают нарушения в деятельности сердечно-сосудистой системы. Как дополнение к первому фактору – малоподвижный образ жизни и сердечная недостаточность.
- Ожирение, вследствие которого на сердце ложится дополнительная нагрузка и кровь по венам начинает двигаться медленнее.
- Сахарный диабет, так как из-за нарушений в жировом обмене повышается холестерин, который откладывается в виде бляшек, готовых оторваться в любой момент, на стенках сосудов.
- Наличие опухолей, сдавливающих сосуды и уменьшающих в них кровоток.
Вторую вероятную причину тромбообразования — повышение свертываемости крови – вызывают факторы, связанные с изменением количественного состава крови, в частности, соотношения эритроцитов, тромбоцитов, фибриногена. Это могут быть:
- Гормонотерапия, прием оральных контрацептивов и некоторых лекарств.
- Рак крови.
- Беременность.
- Наследственные заболевания крови.
Иногда чрезмерное превышение в крови уровня эритроцитов приводит к эритроцитозу, при котором из-за высокой вязкости крови сосуды буквально переполняются кровью, а сердце начинает работать в усиленном режиме.
Повреждению сосудов способствуют как хирургические вмешательства (протезирование и стентирование вены, введение в них катетера), так и инфекционные или воспалительные процессы, кислородное голодание.
Еще один фактор риска — обезвоживание организма, в том числе, вследствие приема мочегонных средств.
Следовательно, людям, столкнувшимся с подобными проблемами, следует обратиться к врачу для проведения обследования и исключения возможности возникновения и развития ТЭЛА. Ведь, кроме того, что заболевание тромбоэмболией легочной артерии может привести к инвалидизации или смерти (по данным специалистов, ТЭЛА занимает здесь 3-е место после инсульта и ишемии), оно часто становится причиной других серьезных проблем со здоровьем.
Возможные осложнения
Прежде всего, возможный итог ТЭЛА – развитие ее хронической формы и рецидив (т.е. повторное обострение болезни), который в разы увеличивает риск летального исхода. Кроме того, в результате тромбоэмболии легочной артерии и ее ветвей страдают легкие (на фоне болезни могут развиться инфаркт, абсцесс или пневмония легкого, плеврит), почки (развивается острая недостаточность), сердце (в последнем случае не исключена его остановка).
Лечение
При диагностировании ТЭЛА, как правило, пациента помещают в реанимационное отделение и проводят первые реабилитационные мероприятия:
Больному назначают постельный режим.
- Через катетер отслеживают давление в вене и вводят медицинские препараты, способствующие снижению вязкости крови, растворению тромбов, поддержанию в норме артериального давления.
- При острой форме болезни дают кислородную маску (оксигенотерапия), проводят сердечно-легочную реанимацию и вентиляцию легких.
Оценив состояние больного, назначают лечение.
Медикаментозная терапия
Ее назначение – снизить свертываемость крови и растворить тромбы, перекрывающие артерию, медикаментозными препаратами в виде внутривенных и подкожных инъекций, а также таблеток. Это могут быть растворы следующих лекарств:
- гепарина натрия, подавляющего тромбины;
- варфарина, препятствующего синтезу в печени необходимых для свертывания крови белков;
- противовоспалительных препаратов;
- направленных на понижение свертываемости надропарина кальция;
- фондапаринукса;
- тромболитиков: стрептокиназы, урокиназы, альтеплазы — они воздействуют на поверхность тромба и активно проникают внутрь него, способствуя его полному расщеплению.
Иногда такой тромболитической терапии оказывается достаточно, чтобы кровоток в легочной артерии восстановился в максимально быстрые сроки. Далее для устранения последствий ТЭЛА, например, инфаркта или пневмонии легкого, могут назначаться антибактериальные средства.
Хирургическое лечение
Подразумевает тромбэмболэктомию, т.е. удаление тромба из артерии хирургическим путем, или тромбэндартерэктомию – удаление части внутренней стенки артерии вместе с существующей бляшкой. К ним прибегают, если медикаментозное лечение не принесло ожидаемых результатов, а также при острой и хронической формах тромбоэмболии легочной артерии.
Эта операция довольно сложная, поэтому ее должен проводить только высококвалифицированный хирург. Пациенту, температура тела которого снижена до 28 градусов, рассекают грудину и после подключения его к искусственному кровоснабжению вскрывают аорту с тромбом. При необходимости дополнительно проводят пластику трехстворчатого клапана на сердце – из-за ТЭЛА и повышения давления в легочной артерии он часто растягивается и теряет свой прежний размер.
Установка кава-фильтра
Для профилактики ТЭЛА, а также в случае ее обнаружения в нижнюю полую вену вводят специальную сетку — кава-фильтр, препятствующую попаданию тромбов в сердце и далее в легочную артерию. Для этого врач, имеющий необходимую квалификацию, через прокол в области шеи, ключицы или бедра вводит в вену катетер и транспортирует к нужному месту фильтр, который в итоге легко расправляется и закрепляется в просвете вены.
Вся процедура проводится под легкой анестезией и занимает примерно час. После удаления катетера накладывания швов не требуется, пациенту лишь назначается двухдневный постельный режим.
Профилактика
Поскольку ТЭЛА – сопутствующее заболевание, его можно предупредить или хотя бы попытаться это сделать. С этой целью необходимо выполнять несколько условий – все они разрабатываются и назначаются врачом в зависимости от поставленного диагноза, возраста пациента, состояния его организма.
- Способствующий кровотоку пневмомассаж ног. Его суть в том, что по всей длине ноги крепится манжета, в которую периодически подается воздух. Соответственно, нога попеременно сдавливается в разных местах. Такой массаж особенно необходим людям, попадающим в группу риска, в возрасте старше 40 лет, после переломов, любых операций, инсульта, инфаркта.
- Ношение эластических чулок. Показано женщинам, в большей мере, чем мужчины, страдающим варикозом, особенно после операции на органах репродуктивной системы. Также эластические чулки не помешают лицам после 40 лет и тем, кто перенес операцию на головном либо спинном мозге.
- Прием специальных медикаментозных препаратов. Их назначает врач после ряда заболеваний.
- Регулярное проведение УЗИ ног и других диагностических процедур, позволяющих вовремя обнаружить тромб.
Такие меры помогут предупредить и остановить развитие болезни, избежать острых форм и рецидивов.
Прогноз излечения
Столь пристальное внимание к тромбоэмболии легочной артерии вполне понятно. По данным исследований, около 30% пациентов, которым это заболевание диагностировали поздно или которые вовсе не обращались к врачу, погибают в течение года, а около 10% – уже в первый час после его обострения.
Процент смертей в результате рецидивов составляет примерно 45%, а ведь в данном случае речь часто идет о людях, уже прошедших лечение и получивших рекомендации для профилактики ТЭЛА в дальнейшем. Причем большую часть из них составляют лица пожилого возраста, изначально попадающие в группу риска.
Источник https://zentromed.com/services/phlebology/lechenie-sosudistyh-zvezdochek-na-grudi
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_cardiology/thoracic-aortic-atherosclerosis
Источник https://unclinic.ru/tjela-simptomy-diagnostika-lechenie/